Когда начинает бороться организм с инфекцией
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Высокая температура - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Повышение температуры служит защитной реакцией организма и может происходить под влиянием разных факторов. Обязательно следует разделять такие состояния, как гипертермия (перегревание) и лихорадка, которая тоже сопровождается повышением температуры тела, однако ее механизм отличается от перегревания и требует иных мер воздействия на организм.
Лихорадку запускают внешние (или экзогенные) пирогены – чужеродные для организма вещества, попавшие в кровь. К ним относятся инфекционные пирогены: токсины вирусов и продукты метаболизма микроорганизмов. Также в группу первичных входят неинфекционные пирогены: определенные липиды, белки и белоксодержащие вещества, поступающие в организм из внешней среды или возникающие в организме при воспалительных процессах, аллергических реакциях или распаде опухолевых тканей. Первичные пирогены, взаимодействуя с клетками иммунной системы, инициируют выработку внутренних, или эндогенных (вторичных) пирогенов – цитокинов. Именно они, воздействуя на центр терморегуляции в мозге, вызывают повышение температуры тела.
Скорость подъема температуры зависит от концентрации пирогенов в крови и может служить диагностическим признаком.
а также возможно при попадании в кровь чужеродного белка (например, при переливании компонентов крови). В этом случае возникает сильный озноб, отмечается похолодание кожных покровов, что обусловлено спазмом поверхностных кровеносных сосудов.
Медленное повышение температуры характерно для аденовирусной инфекции, брюшного тифа, бруцеллеза. В этих случаях выраженный озноб может отсутствовать, а первыми ощущениями заболевания будут жар, сухость глаз, головная боль, недомогание. Возможно побледнение кожных покровов, похолодание стоп и ладоней.
В первую очередь необходимо согреть больного, укутав его одеялом. Хороший эффект дает грелка, приложенная к ногам и рукам.
Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на действие пирогенов.
При температуре 37,5-38° C организм активно борется с инфекцией. Однако каждый человек по-разному реагирует на повышенную температуру. Поэтому принимая решение о медикаментозном снижении температуры, следует ориентироваться на самочувствие и сопутствующие симптомы. Особенно это касается детей. Условно пороговой температурой, при которой необходимо усилить наблюдение за состоянием здоровья и внешними проявлениями, считается температура от 38° C и выше.
Период сохранения температуры на высоком уровне зависит от инфекционного агента, состояния иммунитета и проводимого лечения.
В обычных случаях это время может варьировать от одного до пяти дней, но при тяжелом течении болезни растягиваться на несколько недель.
Колебания температуры у лихорадящего больного имеют определенный ритм: максимальные значения отмечаются в 5-6 часов вечера, минимальные – около 4-5 часов утра и вариабельность. При воспалении легких, например, температура может долго держаться на высоком уровне. Для бронхита, туберкулеза легких характерны значительные суточные колебания температуры (1-2° C). Очень опасна так называемая изнуряющая лихорадка, которая характеризуется резкими скачками температуры (с быстрым подъемом и снижением), иногда повторяющимися два или три раза в течение суток. Встречается такая лихорадка при сепсисе, наличии каверн при туберкулезе легких и распаде легочной ткани.
При высокой температуре необходимо по возможности освободить пациента от лишней одежды и обеспечить доступ свежего воздуха, исключив сквозняки. На лоб и области крупных сосудов (локтевые и коленные сгибы) можно положить холодный компресс. Можно обтирать тело смоченным прохладной водой полотенцем.
Человек труднее переносит не высокую температуру, а интоксикацию организма. Поэтому основные меры должны быть направлены на удаление из организма токсичных продуктов обмена. Это достигается обильным питьем, при необходимости – очистительными клизмами.
- у ранее здорового ребенка в возрасте от трех месяцев до шести лет температура поднялась выше 39° C;
- ребенку любого возраста (до 18 лет) с судорожным синдромом, заболеваниями центральной нервной системы, при наличии таких внешних признаков, как бледность, синюшность кожных покровов и похолодание конечностей, общая вялость и заторможенность, необходимо снижать температуру, если она достигла отметки 38° C. В противном случае возможно возникновение судорожного синдрома, который крайне опасен и может привести к удушью.
Секреторная и моторная функции желудочно-кишечного тракта снижаются, что приводит к задержке пищи в кишечнике, а недостаток жидкости вызывает запоры. Учитывая эти факторы, необходимо корректировать питание лихорадящего больного. Предпочтение следует отдавать жидкой легкоусвояемой пище, уменьшив размер порции, но увеличив число приемов пищи.
Существует особенность, которую следует учесть больным сахарным диабетом. Нужно помнить, что лихорадка сопровождается повышением уровня глюкозы в крови, что требует принятия соответствующих мер.
К основным жаропонижающим средствам относятся нестероидные противовоспалительные препараты – парацетамол, ибупрофен, диклофенак. Эти лекарства быстро действуют и быстро выводятся из организма.
Хотя широко распространена практика приема жаропонижающих в виде таблеток, опыт показывает, что побочные эффекты в таком случае более выражены.
При этом способе введения лекарств действующее вещество через кровеносные сосуды прямой кишки попадает непосредственно в кровь. Отсутствует раздражающее воздействие медикаментов на слизистую оболочку желудка. Появляется возможность введения лекарственного средства независимо от приема пищи.
Снижение температуры при инфекционных заболеваниях происходит либо быстро и сопровождается обильным потоотделением, а иногда и падением артериального давления, либо медленно, в течение одного-двух дней.
Помочь больному при резком падении температуры можно, быстро сменив влажное белье на сухое и напоив горячим чаем.
В организме еще присутствуют микроорганизмы или вирусы, способные вызвать вторую волну болезни. Особенно опасны в этом отношении стрептококковые инфекции, которые часто дают осложнения на сердце, почки и суставы. Поэтому следует соблюдать постельный режим не только при высокой температуре, но и сразу после ее снижения. По выздоровлении рекомендуется выполнить клинические анализы крови и мочи.
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоциты, тромбоциты). Состав и концентрация клеточных элементов в крови меняются при различных физио.
От времени заражения острой респираторной вирусной инфекцией (ОРВИ) до появления симптомов болезни проходит промежуток времени, который называется инкубационным периодом. Длительность этого временного интервала зависит от вида инфекции и состояния иммунитета человека.
ОРВИ и ОРЗ: в чем разница
Для начала давайте разберемся в терминах. ОРВИ – это острые респираторные вирусные инфекции, которые могут вызывать большое количество различных вирусов. ОРЗ – острые респираторные заболевания. Раньше так обозначали все заболевания органов дыхания как вирусной, так и вирусно-бактериальной природы. А ОРИ (острые респираторные инфекции) – это термин, который пришел на смену ОРЗ. Эти инфекции также могут вызывать вирусы и бактерии.
Большой разницы между представленными группами заболеваний нет. Одна аббревиатура предполагает, что возбудителями заболеваний являются только вирусы, что и происходит в большинстве случаев, другое название не исключает и бактериальный компонент. Клинически эти инфекции очень схожи, что и позволило их объединить в группы.
Как правило, рост заболеваемости ОРВИ и ОРИ отмечается в холодное время года, а распространенность инфекции повсеместная – простуда и грипп знакомы не понаслышке не только детям, но и взрослым во всех странах мира. По данным ВОЗ, в периоды пика заболеваемости эти инфекции диагностируются почти у 30% населения планеты.
Но любые вирусы простуды и гриппа, проникшие в организм человека, не сразу дают о себе знать. Существует множество разновидностей острых респираторно-вирусных инфекций, от вида которых зависят сроки развития клинической симптоматики, когда человек понимает, что заболел. Насморк, кашель, першение в горле и другие подобные симптомы могут вызывать различные типы вирусов гриппа, парагриппа, аденовирусы, риновирусы, реовирусы, ECHO и Коксаки.
Инкубационный период ОРЗ / ОРВИ у взрослых

Аденовирусная инфекция
Аденовирус может дать о себе знать как через 2 дня после заражения, так и через 10-12. В этом случае все будет зависеть от исходного состояния иммунитета больного. Начало заболевания острое, сразу же повышается температура, появляются обильные выделения из носа, влажный кашель с прозрачной мокротой. Отекает слизистая носа, глотки и миндалин, увеличиваются лимфатические узлы. Позже могут проявиться признаки бронхита и ларингита. Также может беспокоить конъюнктивит.
Течение заболевания обычно длительное, может быть волнообразным по причине постоянного размножения вирусов и появления новых очагов инфекции. В некоторых случаях человек даже после выздоровления остается носителем аденовируса, который может оккупировать миндалины и пребывать там в латентном состоянии.
Респираторно-синцитиальная инфекция
Инкубационный период при этой инфекции занимает от двух суток до недели. Наблюдаются насморк, боли при глотании, а температура тела у взрослых людей чаще всего не повышается, но может быть субфебрильной. Начало заболевания обычно постепенное, при этом выделения из носа скудные, зев красный, а по мере развития воспалительного процесса появляется сухой кашель с выделением вязкой мокроты.
Респираторно-синцитиальная инфекция может проникать в дыхательные пути и приводить к дыхательной недостаточности, одышке, хрипам и шумному дыханию. Возможно развитие апноэ – патологического процесса, который приводит к остановке дыхания во время сна. Легкая и средняя форма заболевания обычно длится 7-10 дней, тяжелая – до двух недель и более. Отсутствие лечения и слабая иммунная система может привести к рецидивам инфекции.
Риновирусная инфекция
Это заболевание отличается одним из самых коротких инкубационных периодов – он занимает всего 2-3 дня. В редких случаях он продолжается до недели. Для этой болезни не характерны интоксикация и повышенная температура тела у взрослых людей. Обычно инфекция сопровождается обильным насморком и сухим кашлем. Также могут наблюдаться слезотечение и раздражение слизистой оболочки век.
Сколько длится инкубационный период ОРВИ у детей от года до 3 лет
При ОРВИ у детей младшего возраста наблюдается более тяжелое течение и более глубокое проникновение вирусов. В среднем период, после которого начинают проявляться признаки заболевания, у детей при заражении острыми респираторными вирусными инфекциями короче, чем у взрослых, что связано с особенностями иммунной системы, а также со строением органов дыхательной системы: у них гортань более короткая, чем у взрослых.
Главное отличие парагриппа от гриппа – парагрипп не дает больших эпидемических вспышек. Гриппозная эпидемия развивается достаточно остро, так как инкубационный период при гриппе еще короче – 12-24 ч.
При аденовирусной инфекции у малышей до двух лет могут наблюдаться не только катаральные симптомы, но и абдоминальные – диарея и боли в животе. Также у больного ребенка может отмечаться снижение аппетита, нарушение сна, бледность кожи и синюшная окраска носогубного треугольника.
Для того, чтобы не допустить развития осложнений, за помощью к специалистам необходимо обращаться при первых признаках заболевания.
Инкубационный период ОРЗ и гриппа у детей старшего возраста
У детей постарше инкубационный период при заражении острыми респираторными вирусными инфекциями в большинстве случаев такой же, как у взрослых – от одного-двух дней до недели и более. Длительность заболевания у детей обычно не менее 10-12 дней. Иногда возможны рецидивы, что особенно часто случается при присоединении бактериальной инфекции и развитии отита, синусита, бронхита и пневмонии. Насморк провоцирует поражение кожи вокруг носовых ходов, ребенку становится больно сморкаться. Также есть риск появления герпетических высыпаний в области носогубного треугольника, слезотечения и потери обоняния и вкуса.
У детей до 5-6 лет ОРВИ могут привести к фебрильным судорогам – конвульсивным приступам на фоне повышенной температуры тела. Также инфекции могут стать причиной развития осложнений в виде заболеваний сердечно-сосудистой, выделительной, нервной систем и обострения имеющихся соматических заболеваний.
Противовирусный препарат ВИФЕРОН
У детей уровень противовирусной защиты существенно ниже, чем у взрослых. Это в первую очередь определяется низкой способностью лейкоцитов и лимфоцитов к индукции собственных интерферонов – белков со сходными свойствами, выделяемых клетками организма в ответ на вторжение вируса. Этим, помимо других причин, и объясняется предрасположенность детского организма к частым ОРВИ. Компенсировать эту особенность позволяют противовирусные препараты. Особенное внимание при лечении детей следует уделить противовирусным препаратам, которые охватывают весь этиологический спектр острых респираторных инфекций, в том числе гриппа.
Очевидными преимуществами препаратов с содержанием интерферона перед другими противовирусными препаратами является их высокая неселективная антивирусная активность. Это значит, что подобные препараты способны бороться со всеми видами ОРВИ, без проведения дополнительных анализов и уточнения штамма вируса гриппа.
Для предотвращения нежелательных последствий острых респираторных вирусных инфекций у ребенка можно по согласованию с врачом применять противовирусный препарат ВИФЕРОН Свечи.

Его можно использовать для лечения детей с первых дней жизни и будущих мам с 14-й недели беременности. 1
Препарат ВИФЕРОН Свечи (суппозитории) содержит интерферон альфа-2b человеческий рекомбинантный и обладает противовирусными и иммуномодулирующими свойствами. Он препятствует размножению вируса в организме человека, что обеспечивает профилактику и лечение вирусных и других заболеваний.
Также для лечения детей можно применять препараты ВИФЕРОН Гель и ВИФЕРОН Мазь.
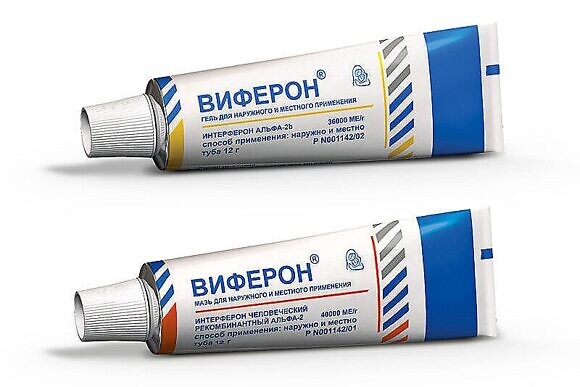
Для лечения ОРВИ у детей от 1 года до 2-х лет применяется ВИФЕРОН Мазь 2500 МЕ (1 горошина диаметром 0,5 см) 3 раза в сутки, у детей от 2-х до 12 лет – мазь 2500 МЕ (1 горошина диаметром 0,5 см) 4 раза в сутки, у детей от 12 до 18 лет – мазь 5000 МЕ (1 горошина диаметром 1 см) 4 раза в сутки. Длительность лечения составляет 5 дней.
ВИФЕРОН Гель можно применять для профилактики и лечения детей с первых дней жизни. Для того, чтобы уберечь ребенка от простуды и гриппа, необходимо 2 раза в день в качестве профилактики наносить полоску геля длиной примерно 0,5 см на слизистую оболочку носа. Длительность курса – 2-4 недели. Для лечения ОРВИ, в том числе гриппа, в том числе осложненных бактериальной инфекцией, нанесение геля ВИФЕРОН необходимо повторять 3-5 раз в день в течение 5 дней.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Простуда: причины появления, симптомы, диагностика и способы лечения.
Проникновение в организм человека вирусов и бактерий
Простудные заболевания могут быть вызваны как вирусами (и в этих случаях говорят об ОРВИ), так и бактериями.
Возможно также совокупное воздействие этих микроорганизмов, когда на фоне ослабления иммунитета вследствие вирусной инфекции начинается активное размножение бактериальной флоры.
Причины появления простуды
В основе простудных заболеваний всегда лежит снижение иммунного статуса, а точнее – недостаток клеток иммунной защиты в месте скопления болезнетворных микроорганизмов. Это происходит из-за спазма сосудов под влиянием холода и нарушения кровообращения. Клетки крови, отвечающие за захват и уничтожение микроорганизмов, не попадают на слизистую оболочку, где всегда присутствуют условно-патогенные микроорганизмы и куда в первую очередь проникают вирусы. В результате начинается их активное размножение, обусловливающее заболевание человека.
Часто имеет место сочетанная инфекция, когда нарушение барьерной функции слизистых оболочек вследствие вирусного заболевания приводит к размножению условно-патогенных бактерий, всегда обитающих там в небольших количествах.
Классификация заболеваний
Простудные заболевания можно условно разделить на вирусные (острый риносинусит – воспаление слизистой оболочки носа и его придаточных пазух, герпетическая инфекция) и бактериальные (острые бактериальные риносинуситы, острые ринофарингиты – воспаление слизистой оболочки носа и миндалин; ангина, которую также называют фарингитом). Острые вирусные респираторные заболевания могут быть вызваны вирусами гриппа или парагриппа, а также адено-, рино- и коронавирусами.
Развитию вирусных инфекций способствует не только переохлаждение, но и пребывание в тесных коллективах (школах, детских садах, общественном транспорте), возраст (дети, пожилые лица).
Острые респираторные бактериальные инфекции вызывают условно-патогенные пневмотропные микроорганизмы, которые часто колонизируют слизистые оболочки, но не развиваются в больших количествах благодаря иммунной защите. Среди них преобладают стрептококки, стафилококки, хламидии и микоплазмы, носительство (присутствие в норме в здоровом организме) которых варьируется от 5% (микоплазмы) до 90% (стафилококки). Острые респираторные бактериальные инфекции, как правило, сопровождается менее выраженными симптомами интоксикации, а температура обычно не превышает 38оС.
В случае присоединения бактериальной инфекции к вирусной острая форма заболевания с преобладанием катаральных явлений сменяется хронической, которая может продолжаться длительное время, приводя к развитию осложнений.
Симптомы простуды
Острые вирусные респираторные заболевания, вызываемые рино-, корона- или аденовирусами, а также вирусами гриппа и парагриппа проявляются всегда внезапным и резким началом, ухудшением общего состояния (подъемом температуры, явлениями интоксикации, тяжестью в голове, ломотой в суставах, мышечными болями, заложенностью носа, першением и покраснением горла без формирования налета и пленок.
Кашель при вирусных инфекциях появляется в 20% случаев и носит острый, но доброкачественный характер. Он исчезает в течение 10–14 дней, но иногда может продолжаться и дольше – до 2–3 недель, в этих случаях его называют постинфекционным.
Сухой и непродуктивный кашель при ОРВИ вызывают либо воспалительные изменения слизистой оболочки верхних дыхательных путей, либо ее раздражение из-за стекающего из носоглотки секрета.
Простуда, обусловленная развитием бактериальной инфекции, как правило, развивается медленнее. Она может не сопровождаться высокой температурой и значительной интоксикацией.
При боли в горле отмечается не только покраснение слизистой оболочки, но и налет, цвет и консистенция которого зависят от бактериального агента.
Выделения из носа приобретают зеленоватый оттенок и тягучую консистенцию. При кашле появляется вязкая мокрота. Симптомы воспаления, вызванного бактериальной инфекцией, могут проявляться не только в области дыхательных путей. Мигрируя по кровеносной системе, бактерии способны поражать сердце, суставы, почки и другие органы с развитием соответствующей симптоматики.
Диагностика простуды
Определить, какой инфекционный агент вызвал простудное заболевание, помогает опрос пациента (начало заболевания и симптомы), осмотр слизистой оболочки горла. Наличие налета, гнойничков и пленок говорят в пользу бактериальной природы простуды. Если отмечается только гиперемированное и отекшее горло, скорее всего, речь идет о вирусном заболевании. Уточнить диагноз и определить конкретного возбудителя простуды помогают лабораторные методы исследования. Необходим клинический анализ крови с определением СОЭ и лейкоцитарной формулы, а в случае присутствия налета – мазок со слизистой оболочки зева для дальнейшей микроскопии и посева с определением чувствительности к антибиотикам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
ОРВИ: причины, симптомы, диагностика и способы лечения.
ОРВИ, или острые респираторные вирусные инфекции, представляют собой обширную группу острых инфекционных заболеваний, которые вызывают вирусы, поражающие слизистую оболочку дыхательных путей. Основные симптомы респираторных инфекций – насморк, боль в горле и кашель – обусловлены воспалительными процессами в верхних и нижних дыхательных путях. Заболевания также сопровождаются подъемом температуры тела, интоксикацией и слабостью, иногда тошнотой и рвотой. Одним вирусным инфекциям свойственна сезонность, заболеваемость другими равномерно распределена в течение года.
Продолжительность болезни, как правило, не превышает недели. Однако без адекватного лечения ОРВИ могут осложняться бактериальными инфекциями, что усугубляет их тяжесть и длительность.
Причины ОРВИ
Возбудителями заболеваний респираторного тракта являются вирусы. ОРВИ помимо вируса гриппа могут вызывать представители парамиксовирусов, коронавирусов, риновирусов, аденовирусов, парвовирусов, вирусов парагриппа и др.
ОРВИ – самая частая инфекция человека, особенно в детском и пожилом возрасте. Например, дети в возрасте до 5 лет переносят, в среднем, 6-8 эпизодов ОРВИ в год.
Большинство респираторных вирусов передаются воздушно-капельным путем. При кашле и чихании вирусные частицы с капельками слюны могут распространяться на расстояние до 5 метров.
Возбудители также могут передаваться с водой и через инфицированные предметы личного пользования (посуда и др.).
Классификация
В клинической практике ОРВИ подразделяют на различные группы в зависимости от органа, пораженного в большей степени. При болях и воспалении в горле ставят диагноз острый фарингит, при отеке слизистой носа и насморке – острый назофарингит или риносинусит (воспалительное заболевание слизистой носовой полости и придаточных пазух, например, лобной или верхнечелюстной). Возможно также воспаление гортани (острый ларингит) или трахеи (трахеит), а в ряде случаев – сочетанное поражение (острый ларинготрахеит). Кроме того, ОРВИ классифицируют в зависимости от вызвавших их вирусов (например, риновирусы, коронавирусы и др.). Любая вирусная инфекция может давать серьезные осложнения, поэтому клиницисты классифицируют ОРВИ по течению болезни: осложненному или неосложненному.
Несмотря на то, что грипп вызывает сезонные вспышки, он занимает ведущую позицию в качестве причины госпитализации и развития осложнений.
Инкубационный период (с момента попадания вируса в организм до появления симптомов), длящийся от 3 до 7 дней, в течение нескольких часов сменяется резким ухудшением состояния здоровья.
Клинические симптомы ОРВИ сходны и включают повышение температуры (лихорадку), признаки интоксикации (слабость, отсутствие аппетита, тошноту, рвоту), насморк, боль в горле и сухой кашель.
Для гриппа характерен внезапный подъем температуры до 39-40°С, сильный озноб, мышечные и головные боли. С самого начала заболевания могут возникнуть боли в горле и сухой кашель. Высокая температура может держаться 3-4 суток и сопровождаться бредом, сильными головными болями, бессонницей, невралгией.
Аденовирусная инфекция протекает не так тяжело, как грипп. Заболевание начинается постепенно, с недомогания и небольшого подъема температуры. Постепенно вирус поражает дыхательные пути от носоглотки до бронхов. В патологический процесс вовлекаются слизистые оболочки глаз (с развитием конъюнктивита) и желудочно-кишечного тракта.
Риновирусная инфекция проявляется поражением слизистой оболочки носа и носоглотки, что сопровождается заложенностью носа и обильными слизистыми выделениями.
Коронавирусной инфекции также сопутствуют выраженный ринит, умеренное повышение температуры, кашель и чихание.
Диагностика
Диагноз ОРВИ ставят на основании осмотра верхних дыхательных путей (покраснение и отечность задней стенки глотки), Характерны жалобы на заложенность носа, сухость и боли в горле, слабость, осиплость голоса, кашель, насморк. Врач обязательно проводит отоскопию (осмотр наружного слухового прохода, барабанной перепонки) и аускультации легких (выслушивании звуков, образующихся в процессе дыхания). Лабораторная диагностика необходима только с целью исключения бактериальной инфекции при длительно сохраняющейся температуре или повторном ее подъеме после кратковременного улучшения самочувствия. При этом назначают общий клинический анализ крови и общий анализ мочи.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Вирусологическое исследование крови (экспресс-диагностику) с целью выявления гриппа проводят, как правило, детям с выраженной лихорадкой.
Вирусы Influenza А и В поражают преимущественно верхние отделы дыхательных путей – нос, горло, трахею и реже бронхи. Обычно заболевание сопровождается резким повышением температуры, миалгией, головной болью, сильным недомоганием, сухим кашлем, болью в горле и ринитом. В настоящее время существ.
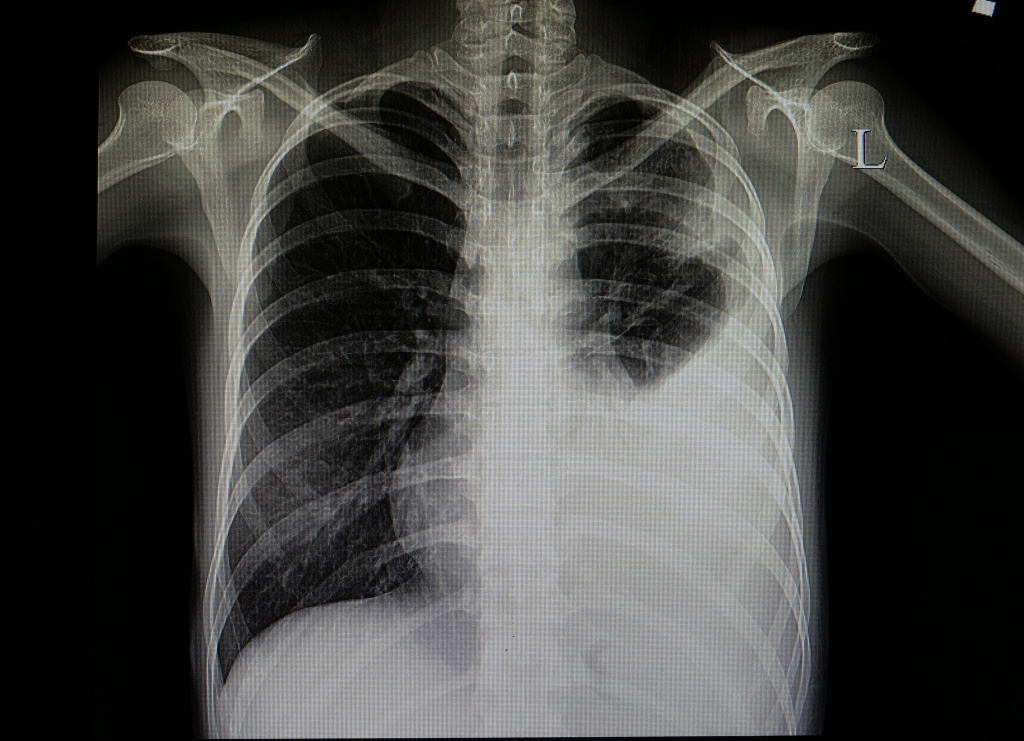
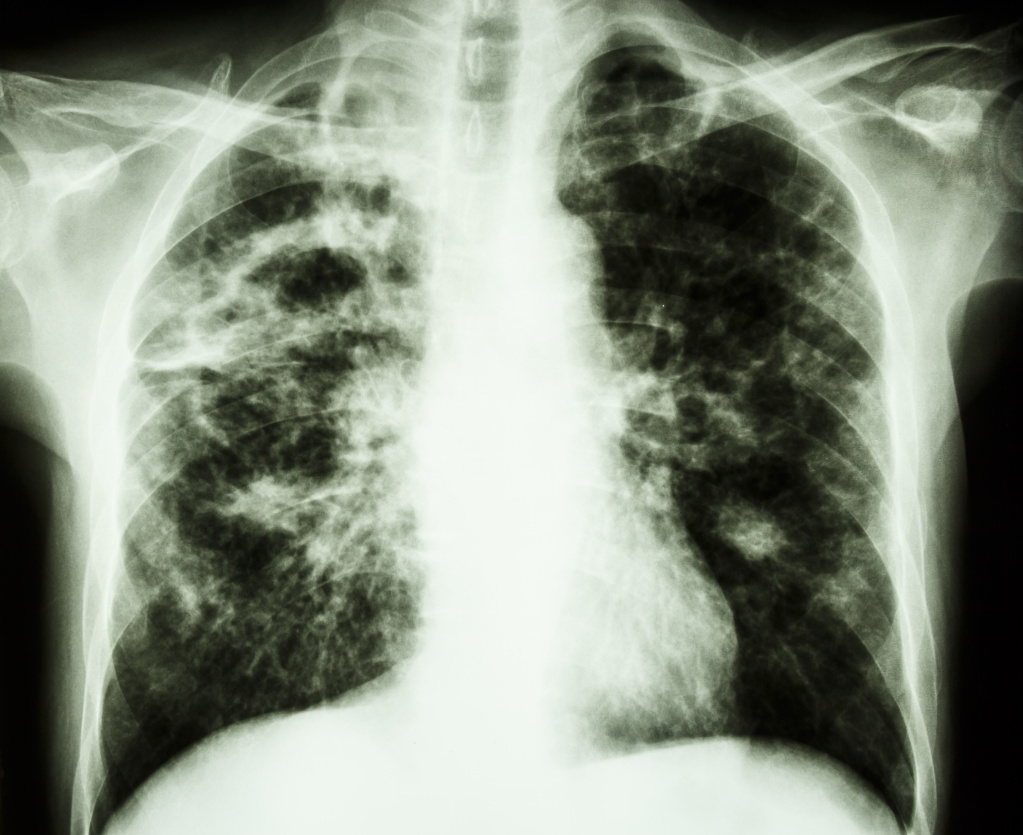
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Длительные сохранение вязких выделений из носа в сочетании с появлением боли в области верхнечелюстных и лобных пазух предполагает присоединение бактериальной инфекции и требует проведения рентгенографии.
Рентгенологическое исследование околоносовых пазух для диагностики патологических изменений.
К каким врачам обращаться
Лечение пациентов с острыми респираторными вирусными инфекциями проводит педиатр , терапевт или врач общей практики. Однако в случае острого тонзиллита или ларинготрахеита, а также присоединения бактериальных инфекций с развитием гайморита или фронтита требуется консультация врача-оториноларинголога (ЛОР-врача).
При ОРВИ в основном применяется симптоматическое лечение.
В первую очередь необходимо обеспечение организма достаточным объемом жидкости, которая теряется с потом при высокой температуре. Кроме того, вода способствует выведению токсинов из организма. Питание лихорадящих пациентов должно быть легким и высококалорийным, с преобладанием растительных жиров. Из продуктов с животными жирами предпочтительны творог, кефир и сливочное масло.
При гриппе врач может назначить применение противовирусных препаратов, однако они не эффективны при других ОРВИ.
Лекарственные средства применяются по назначению лечащего врача – по показаниям. При высокой температуре (выше 38°С) и в случаях плохой переносимости гипертермии обычно назначают жаропонижающие средства. Следует знать, что постоянное применение жаропонижающих средств во время болезни нежелательно, поскольку при отсутствии температуры можно пропустить возникновение осложнений. Для снятия отека слизистой оболочки носа можно использовать сосудосуживающие препараты, обычно, не более семи дней. Действенным средством купирования кашля может быть промывание носовых пазух для освобождения от стекающего в трахею слизистого секрета. При повторном подъеме температуры после непродолжительного улучшения состояния необходима консультация лечащего врача, для того чтобы своевременно выявить возможное бактериальное осложнение течения заболевания, которое может потребовать дополнительных диагностических и лечебных мероприятий, вплоть до решения вопроса о применении антибиотиков.
При соблюдении домашнего режима и назначенного лечения ОРВИ редко дают осложнения, которые связаны в основном с присоединением бактериальной инфекции. У детей раннего возраста сильный насморк может спровоцировать острый средний отит или синусит, обычно развивающийся на 2-5-е сутки заболевания. При гриппе, осложненном стрептококковой инфекцией, может возникнуть опасное осложнение – пневмония. Она проявляется внезапной слабостью, ухудшением дыхания и синюшностью кожи в области носогубного треугольника и кончиков пальцев.
Респираторные заболевания могут привести к обострению хронических патологий – бронхиальной астмы, пиелонефрита, гломерулонефрита.
Достаточно редко у детей грипп осложняется гипертермическим синдромом (нарушением сердечно-сосудистой деятельности и полиорганной недостаточностью на фоне высокой температуры), ложным крупом и отеком легких.
Профилактика
Профилактика ОРВИ предусматривает комплекс мер, направленных на укрепление защитных сил организма и ограничение контактов с источником инфекции.
Формирование специфического иммунитета против вирусов гриппа достигается заблаговременной вакцинацией (до эпидемии), которая особенно рекомендована детям старше 6 лет с хроническими заболеваниями (сердечно-сосудистые, легочные и почечные болезни, диабет), пожилым людям, проживающим в пансионатах и нуждающихся в постоянном уходе, работникам здравоохранения.
Полезны закаливающие процедуры. При постоянном кратковременном воздействии холода организм учится адекватно реагировать на переохлаждение за счет увеличения выработки тепла и снижения теплоотдачи.
Поддержать в борьбе с вирусными инфекциями могут витамины. Однако следует знать, что курс витаминотерапии предпочтительно проводить до начала осенне-весенних эпидемий. Доказано, что прием витамина С после начала заболевания малоэффективен.
В периоды эпидемий гриппа и подъема заболеваемости другими ОРВИ старайтесь избегать многолюдных мест. Ограничение контактов с возможными источниками инфекции предусматривает не только изоляцию больных людей. В значительной степени помогает постоянная влажная уборка, проветривание помещений, частое мытье рук и ношение масок (с обязательной сменой каждые 2 часа).
Список литературы:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
А вот 49-летней Светлане, попавшей в больницу из-за двустороннего воспаления легких, пришлось столкнуться с другими последствиями. В течение трех месяцев после выписки ее мучили бессонница и тревожность, а в короткие промежутки, когда удавалось заснуть, — кошмары. В итоге женщине пришлось обратиться к психиатру за помощью.

Фото © Pixabay
Специалисты обратили внимание на такие последствия уже после первой волны пандемии. На сегодняшний день, по данным исследователей, более трети переболевших коронавирусом сталкиваются в той или иной степени с негативными последствиями для психики. Диапазон расстройств очень широкий: от апатии до затяжных депрессий, панических атак и проблем с памятью. Медики обнаружили и зависимость: чем тяжелее проходила болезнь, тем серьезнее были психологические последствия.
Психиатры обращают внимание на то, что проблема психического здоровья в связи с COVID-19 гораздо шире, чем просто влияние вируса на организм человека. Можно сказать, что его воздействие на человеческую психику начинается гораздо раньше, чем он попадает в организм.
Тревожные ожидания
Уже в первую волну пандемии в 2020 году психиатры обратили внимание на изменение психического здоровья населения. Локдауны, другие коронавирусные ограничения, удаленная работа, постоянное нахождение человека дома — все это уже провоцировало негативные психологические эффекты. Добавьте к этому тревожные ожидания — страх заболеть в тяжелой форме, боязнь за близких, возможность потерять работу — и вот он, набор, который ложится тяжелым грузом на психику человека.
При этом некоторые исследователи заговорили о росте суицидальных и депрессивных настроений среди вполне здоровых граждан в разных странах мира. Более того, стали появляться данные об участившихся случаях семейного насилия и разводов.

Фото © Pixabay
Когда человек заболевает, его тревожные ожидания усиливаются. Пациент начинает с опасением следить за своим состоянием, симптомами, температурой, дыханием. Никому не хочется оказаться в больнице, где действует строгий карантин. Еще больше страхов вызывает возможность развития тяжелых осложнений, применения аппаратов ИВЛ и других процедур. Сейчас врачи уже знают, что наиболее тяжелые психологические последствия возникают как раз у больных, прошедших через искусственную вентиляцию легких.
Как действует вирус?
Но причины постковидных психических расстройств — не только в страхах за свою жизнь. Здесь начинают играть роль и собственно факторы болезни. Недостаток кислорода в организме приводит в том числе и к плохому снабжению им мозга. Такой эффект может привести к самым разным последствиям для нервной системы.
По данным исследования итальянских медиков, опубликованного в журнале Brain, Behavior and Immunity, те или иные психические проблемы испытывали 55% переболевших ковидом пациентов. Ученые, опросившие 402 человека, связывают их с гормональными нарушениями, которые провоцирует иммунная система, сопротивляющаяся вирусу. Еще одна причина негативных психических последствий — сильный стресс, который переживает организм больного.
Последующее изучение психики пациентов, перенесших COVID-19, скорректировало данные итальянских специалистов. Так, группа исследователей из США и Великобритании получила менее пессимистические результаты. После масштабного изучения историй болезни более 230 тысяч человек ученые заявили, что всего 34% перенесших ковид в течение шести месяцев жаловались на тревожность и расстройство личности.
Ковид как травма
Специалисты Национального медицинского исследовательского центра им. В. М. Бехтерева считают, что после COVID-19 у пациентов отмечаются симптомы, характерные для так называемого посттравматического стрессового расстройства (ПТСР).
ПТСР хорошо известно психиатрам — это расстройство может возникать после любого травмирующего психику индивида события. И ковид вполне может стать одним из них.

Фото © Pixabay
Еще один фактор — это побочные действия лекарств, которые применяются при лечении COVID-19. Например, в современной антиковидной терапии широко используются глюкокортикостероиды (ГКС). Их нередко назначают высокими дозами и на достаточно длительный срок. Но при этом ГКС могут вызывать галлюцинации, бредовые состояния, депрессии и даже маниакально-депрессивные состояния и паранойю. К негативному воздействию на психику приводит и прием других лекарств, применяемых при лечении ковида, например, некоторые антивирусные препараты.
Постковидный синдром?
Так, еще в 2020 году в авторитетном медицинском журнале The Lancet появилась статья, в которой анализировались 72 исследования последствий эпидемий — предшественников COVID-19 — вирусов SARS-1 м MERS. Психические расстройства у переболевших этими инфекциями оказались идентичными: спутанность сознания, подавленное настроение, тревожность, нарушение памяти, бессонница и даже делирий. Таким образом, можно сделать предварительный вывод: вирус COVID-19 не обязательно обладает какими-то уникальными свойствами, поражающими психику.
Фото © Pixabay
Не нужно пытаться вырваться из постковидного синдрома резко. Скорее всего, это не получится, а организм, и без того обессиленный болезнью, получит дополнительный стресс.
Поэтому врачи не рекомендуют сильные эмоциональные встряски и большие физические нагрузки. Также вряд ли помогут стимуляторы, включая алкоголь.

Фото © Pixabay
Читайте также:

