Коматозные состояния при инфекционных состояниях
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кома: причины появления, симптомы, диагностика и способы лечения.
Определение
Кома – это патологическое состояние полной утраты сознания, сопровождающееся отсутствием целенаправленных реакций на внешние воздействия (в частности, на боль), прогрессирующим угасанием глубоких и поверхностных рефлексов, нарушением глубины и частоты дыхания, изменением сосудистого тонуса, учащением или замедлением пульса, нарушением температурной регуляции.
Причины появления комы
Кома не является самостоятельным заболеванием, но возникает либо как осложнение того или иного патологического процесса, сопровождающегося значительными изменениями функционирования центральной нервной системы, или как проявление первичного повреждения структур головного мозга.
Таким образом, коматозные состояния делятся на первичные (церебральные, структурные) и вторичные (экстракраниальные).
К первым относятся комы, ставшие следствием травмы, острого нарушения мозгового кровообращения (инсульта), нейроинфекции, опухоли головного мозга и др. К экстракраниальным причинам развития комы относят сосудистые (шок с выраженным дефицитом кислорода в тканях, снижением объема циркулирующей крови, падением или чрезмерным повышением давления, инфаркт миокарда), метаболические (повышение или снижение уровня сахара в крови, уремия, электролитные нарушения), интоксикационные (отравление алкоголем, суррогатами, угарным газом), а также смешанные (перегревание или переохлаждение, инфекции, анафилаксия) нарушения.
Основной механизм развития комы, независимо от причины – гипоксия, то есть недостаточное поступление кислорода, без которого мозг не может функционировать. Поэтому нарушение мозгового кровотока может привести к тяжелым последствиям вплоть до комы и летального исхода.
В клинической практике чаще всего регистрируются следующие виды комы:
Диабетическая кетоацидотическая кома – занимает лидирующее место среди острых осложнений эндокринных заболеваний. В ее основе лежит выраженная инсулиновая недостаточность. Причиной становится впервые выявленный сахарный диабет с выраженной инсулиновой недостаточностью вследствие гибели β-клеток поджелудочной железы. Другие причины кетоацидотической комы — некорректное или непоследовательное лечение диабета, грубое нарушение диеты при диабете, инфаркт миокарда, инсульт, травмы и хирургические вмешательства.
Диабетическая гиперосмолярная кома развивается у пожилых пациентов с легким или среднетяжелым течением сахарного диабета, соблюдающих лечебную диету или получающих сахароснижающие препараты. Способствовать развитию гиперосмолярной комы могут инфекции, ожоги, переохлаждение, панкреатит, инфаркт миокарда и др.
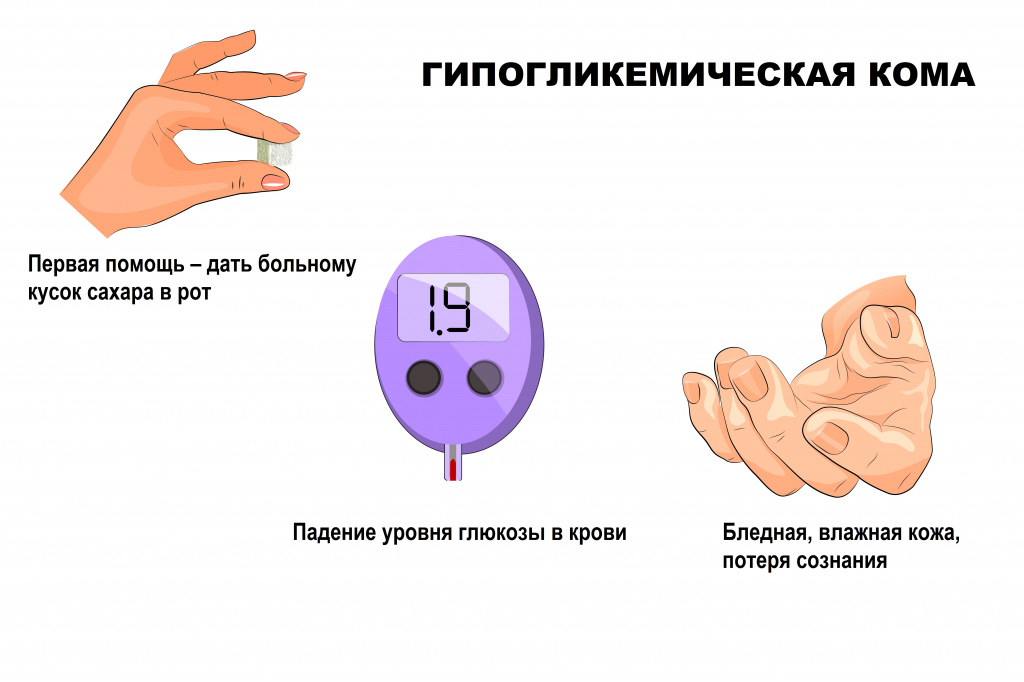
Гипогликемическая кома развивается на фоне выраженного снижения уровня сахара в крови (как правило, у пациентов с сахарным диабетом). Причиной такого снижения может стать передозировка инсулина, недостаточное поступление углеводов с пищей, избыточная физическая нагрузка.
Печеночная кома – это крайне тяжелое проявление печеночной недостаточности, которое характеризуется токсическим поражением центральной нервной системы. Она регистрируется при вирусном гепатите, токсической дистрофии печени, циррозе, остром расстройстве печеночного кровообращения и синдроме портальной гипертензии.
Заболевания, которые сопровождаются повторной рвотой, диареей, форсированным диурезом, могут осложниться гипохлоремической комой, вызванной значимой потерей хлоридов.
Уремическая кома – это острое или хроническое отравление организма токсинами при пиелонефрите, гломерулонефрите или лекарственными препаратами, промышленными ядами.
1. Коматозные состояния в клинике инфекционных болезней. Дифференциальный диагноз.
2. Ко́ма - угрожающее жизни состояние между жизнью и смертью, характеризующееся:
• потерей сознания,
• резким ослаблением или отсутствием
реакции на внешние раздражения,
• угасанием рефлексов до полного их
исчезновения,
• нарушением глубины и частоты дыхания,
• изменением сосудистого тонуса,
• учащением или замедлением пульса,
• нарушением температурной регуляции.
3. Стадии комы:
Прекома - расстройство сознания, которое характеризуется спутанностью,
умеренной оглушенностью; чаще наблюдаются заторможенность, сонливость
либо психомоторное возбуждение; возможны психотические состояния
(например, при токсической); целенаправленные движения недостаточно
координированы; вегетативные функции и соматический статус соответствуют
характеру и тяжести основного и сопутствующих заболеваний; все рефлексы
сохранены (их изменения возможны при первично-церебральной коме и коме,
обусловленной нейротоксическими ядами).
• Кома I – сознание отсутствует, защитные реакции, корнеальные и сухожильные
рефлексы, реакция зрачков на свет сохранены, витальные функции не
нарушены.
• Кома II – сознание отсутствует, защитные реакции резко ослаблены, рефлексы
почти не вызываются. Умеренное нарушение витальных функций
• Кома III – сознание и защитные реакции отсутствуют, арефлексия, полная
атония мышц, выраженные нарушения дыхания, кровообращения, трофики
• Кома IV – критическое расстройство жизненно важных функций. Для
поддержания жизнедеятельности необходимо осуществление специальных
мероприятий (ИВЛ, кардиостимулирующая терапия).
4. Классификация коматозных состояний:
• Церебральная кома: травматическая (ЧМТ), эпилептическая,
апоплектическая (ОНМК), менингеальная, апоплектиформная
(ВНМК), опухолевая.
• Эндокринная кома: гипогликемическая, гипергликемическая,
тиретоксическая, гипопитуитарная, гипотиреоидная,
гипокортикоидная.
• Токсическая кома:
o экзотоксическая – малярийная, алкогольная, при
медикаментозном отравлении, при бытовых отравлениях.
o эндотоксическая кома: печеночная, уремическая,
хлоргидропеническая (холерная), гиперлактацидемическая,
кетоацидотическая, и др.
• Эпилептическая кома
• Гипоксическая кома: гипоксемическая, респираторная.
• Другие виды ком: гипертермическая, гипотермическая.
Шкала комы Глазго
15 баллов – ясное
сознание
13-14 баллов –
оглушение
9-12 баллов – сопор
4-8 баллов – кома
3 балла – смерть
мозга
7. Менингеальная кома - развиваться у больных тяжелыми формами менингита, ее клинические проявления во многом зависят от характера
8. Печеночная кома – завершающий этап прогрессирующей печеночной недостаточности. На фоне тяжелой интоксикации организма
9. Уремическая кома - нарушение функции ЦНС, вызванное эндогенной интоксикацией организма, вследствие тяжелой острой или
Уремическая кома нарушение функции ЦНС, вызванное эндогенной интоксикацией
организма, вследствие тяжелой острой или хронической недостаточности
функции почек.
Причины:
• Почечные: хронические формы гломерулонефрита, пиелонефрита, инфекционное
поражение почек.
• Внепочечные: отравления лекарственными препаратами, отравления
промышленными ядами, шоковые состояния, переливание несовместимой крови.
Клиническая картина:
• постепенное развитие коматозного состояния,
• прекома: выраженный астенический синдром, головная боль, диспепсический
синдром, привкус горечи во рту, запах аммиака изо рта, жажда.
• внешний вид: лицо пастозно, кожные покровы бледные, сухие на ощупь, следы
расчесов,на коже можно наблюдать отложение кристаллов мочевой кислоты. Видны
гематомы и кровоизлияния, отеки в поясничной области и области нижних
конечностей.
• миоклонические подёргивания, сухожильные рефлексы повышены , позже
рефлексы угасают
10. Дифференциальная диагностика
Клиническая характеристика
Уремическая
кома
Хлоргидропеническая
кома
Печёночная кома
Основное заболевание
Хроническое заболевание почек, инфекционное
поражение почек (ГЛПС, лептоспироз)
Любые заболевания, сопровождающиеся
упорной рвотой (холера, сальмонеллез и
др.)
Вирусные и токсические гепатиты,
цирроз печени, сепсис
Начало
Постепенное
Медленное
Постепенное
Сознание
Теряется постепенно (забытье, сонливость, сопор,
кома)
Теряется постепенно
Постепенное развитие коматозного
состояния, галлюцинации и делирий
Тонус мышц, рефлексы
Миоклонические подёргивания в различных
частях тела. Сухожильные рефлексы повышены.
Позже рефлексы угасают
Тетания, фибриллярные подёргивания,
гиперрефлексия,
Позже - расслабление мышц, угасание
рефлексов
Двигательное беспокойство,
менингиальные явления.
Позже - расслабление мышц,
угасание рефлексов
Судороги
Могут быть
Редко
Редко
Кожа
Сухая, кожный зуд, следы расчёсов, отёки
Суховатая, тургор и эластичность
снижены
Сухая, желтушная, расчёсы, точечные
кровоизлияния
Дыхание
Глубокое, иногда Чейн-Стокса или Куссмауля,
запах аммиака (мочи)
Поверхностное, учащённое, неприятный
запах изо рта
Куссмауля
Может быть увеличена
печень
Может быть увеличена печень
Уменьшена
печень
Кровь
Ацидоз, азотемия, анемия
Гипохлоремия,
алкалоз
Гипербилирубинемия,
нередко азотемия
Моча
Гипоизостенурия, наличие белка, скудный
мочевой осадок
Олигурия, анурия
Желчные пигменты,уробилин,
кристаллы лейцина и тирозина
Важные
клинические критерии
Сухая кожа, расчесы, отеки,
запах аммиака
Признаки обезвоживания
Лихорадка, при циррозе - малые
признаки, интоксикация, печеночный
запах, уменьшена печень
Печень,
селезенка
11. Дифференциальная диагностика
Клиническая
характеристика
Малярийная
кома
Менингиальная
кома
Основное заболевание
Малярия, чаще тропическая
Менингит различной этиологии
Чаще постепенное
Внезапное
Сознание
Теряется постепенно
(оглушение, сопор, кома)
Быстрая потеря
(могут предшествовать возбуждение, торможение)
Тонус мышц, рефлексы
Вначале - гипертония мышц, сухожильные рефлексы повышены,
патологические рефлексы Бабинского, Кернига и Брудзинского,
ригидность затылочных мышц. Позже - расслабление мышц,
угасание рефлексов.
Вначале - гипертония мышц, рефлексы повышены, патологические
рефлексы Бабинского, Кернига и Брудзинского, ригидность
затылочных мышц, "менингеальная" поза. Позже - расслабление
мышц, угасание рефлексов.
Есть
Есть
Желтушная, влажная
Поверхностное, учащенное
Бледная, влажная,
сыпь с некрозом (менингококк.инф.)
Поверхностное, учащенное
Гепатоспленомегалия
В зависимости от основного и сопутствующих заболеваний
Кровь
Паразитемия с различными
возрастными стадиями Р. falciparum
Лейкоцитоз, увеличение СОЭ, спинномозговая жидкость –
повышенное давление, плеоцитоз, остальные характеристики в
зависимости от возбудителя
Моча
Уробилинурия, микроальбуминурия,
микрогематурия и ед. цилиндры
Олигурия, микроальбуминурия,
микрогематурия и ед. цилиндры
Высокая лихорадка, желтуха,
паразитемия
Лихорадка, интоксикация,
анализ ликвора,
сыпь
Начало
Судороги
Кожа
Дыхание
Печень,
селезенка
Важные
диагностические критерии
Печеночная кома – нейрофизиологический синдром, развивающийся у пациентов с печеночной недостаточностью, который сопровождается тяжелым угнетением центральной нервной системы. Основными признаками являются отсутствие сознания, наличие патологических рефлексов, децеребрационная ригидность конечностей, в терминальной стадии – отсутствие зрачкового и роговичного рефлексов. Диагноз устанавливается на основании клиники, данных ЭЭГ, биохимических проб, КТ, МРТ. Приоритетные направления лечения – коррекция отека мозга, внутричерепной гипертензии, детоксикация, гепатопротекторная терапия. Наиболее эффективный метод – трансплантация печени.
Общие сведения
Печеночная кома является терминальной стадией печеночной энцефалопатии. Это тяжелое осложнение различных заболеваний в гастроэнтерологии, характеризующееся высокой летальностью даже на фоне проводимой интенсивной терапии. Точные статистические данные о распространенности печеночной комы отсутствуют; тяжелая мозговая дисфункция регистрируется примерно у 30% пациентов с печеночной недостаточностью. Поражение головного мозга при печеночной коме обусловлено метаболическими расстройствами, которые развиваются на фоне печеночно-клеточной недостаточности, а также портосистемного шунтирования крови. Важную роль в патогенезе печеночной комы играет отек головного мозга, который вследствие вклинения ствола мозга является основной причиной смерти у 82% пациентов.
Причины печеночной комы
Чаще всего причиной печеночной комы является декомпенсация уже имеющегося у пациента хронического заболевания печени (цирроза, гепатита, злокачественной опухоли и др.). К срыву компенсации могут привести желудочно-кишечное кровотечение, длительное злоупотребление алкоголем, разлитой перитонит, сепсис, анестезия с использованием фторотана, прием некоторых лекарственных препаратов (седативных, противотуберкулезных средств, анальгетиков, диуретиков), хроническая толстокишечная непроходимость, а также длительное хирургическое вмешательство.
Реже печеночная кома развивается вследствие фульминантной гепатоклеточной недостаточности, при этом тяжелая энцефалопатия и кома наблюдаются спустя пять-шесть недель после появления первых клинических признаков, без предшествующей патологи печени. Наиболее часто такая форма возникает при воздействии гепатотоксических ядов (отравлении грибами, алкоголем, промышленными ядами), вирусных гепатитах, тяжелых инфекционных заболеваниях, хирургическом шоке. В 17% случаев причина печеночной комы остается невыясненной.
В развитии печеночной комы как терминальной стадии энцефалопатии важным механизмом является повреждение головного мозга эндогенными токсинами: аммиаком, жирными кислотами, фенолами. Аммиак, образованный в толстом кишечнике, поступает по системе воротной вены к гепатоцитам, однако не включается в орнитиновый цикл, как должно быть в норме. Скорость его метаболизма снижается, и токсические продукты поступают в общий кровоток. Воздействие циркулирующих в крови эндогенных токсинов приводит к повышению проницаемости гематоэнцефалического барьера и нарушению осморегуляции мозговых клеток, что сопровождается накоплением в последних избыточного количества жидкости — отеком головного мозга. Кроме того, в центральной нервной системе токсические метаболиты нарушают энергетические процессы в нейронах, происходит снижение скорости окисления глюкозы и развитие кислородного голодания клеток. Это усугубляет отек мозга.
Симптомы печеночной комы
Клиническая картина печеночной комы определяется ее стадией. На стадии начальной, или неглубокой, комы сознание отсутствует, однако есть реакция на интенсивные болевые раздражители. Сохранены глоточный и роговичный рефлексы, зрачки расширены, возможно непроизвольное мочеиспускание и дефекация, имеют место патологические рефлексы (Жуковского, Бабинского и другие), судороги, децеребрационная ригидность конечностей. У некоторых пациентов возникают стереотипные движения: хватание, жевание. На стадии глубокой печеночной комы отсутствует реакция на любые раздражители, характерна арефлексия (в том числе отсутствие реакции зрачков на свет и роговичного рефлекса), паралич сфинктеров. Возможны генерализованные клонические судороги, остановка дыхания.
Помимо психоневрологической симптоматики, печеночная кома сопровождается признаками гепатоклеточной недостаточности. Характерна желтушность кожных покровов, типичный печеночный запах, тахикардия, гипертермия, геморрагический синдром. Массивные некротические процессы в печени приводят к уменьшению ее размеров, присоединению инфекционных осложнений, сепсиса, почечной недостаточности. Причинами летального исхода, помимо отека мозга, могут быть гиповолемический или инфекционно-токсический шок, почечная недостаточность, отек легких.
Диагностика
Верификация диагноза печеночной комы основана на данных клинической картины заболевания, лабораторных и инструментальных методов исследования. Консультация гастроэнтеролога и реаниматолога по возможности должна проводиться с участием родственников пациента, поскольку важно оценить анамнестические данные: когда появились первые симптомы, скорость их прогрессирования, возможные этиологические факторы. При осмотре пациента обращает на себя внимание желтушность кожных покровов, печеночный запах. Сознание отсутствует. В зависимости от стадии комы рефлексы на сильные раздражители и зрачковые рефлексы сохранены или отсутствуют.
Характерными изменениями результатов лабораторных исследований при печеночной коме являются признаки гепатоклеточной недостаточности: гипербилирубинемия, значительное повышение активности сывороточных трансаминаз, снижение протромбинового индекса и количества тромбоцитов в крови, анемия, гипоальбуминемия. При анализе ликвора определяется повышение уровня белка. Обязательно проводится токсикологическое исследование и анализ крови на маркеры вирусных гепатитов.
Электроэнцефалограмма при печеночной коме характеризуется замедлением либо полным отсутствием альфа-ритма, доминированием тета- и дельта-волн. Дополнительными методами диагностики являются компьютерная томография, МРТ головного мозга, магнитно-резонансная спектроскопия. Дифференциальная диагностика печеночной комы проводится с острыми нарушениями мозгового кровообращения, коматозным состоянием при метаболических нарушениях (гипокалиемии, уремии), терминальной стадией токсической энцефалопатии.
Лечение печеночной комы
Пациенты в состоянии печеночной комы госпитализируются в отделение интенсивной терапии. Лечение начинается с максимально быстрого определения причины патологии (инфекционное заболевание, кровотечение из органов желудочно-кишечного тракта, отравление грибами и др.) и устранения этиологического фактора. Обязательно осуществляется постоянный ЭКГ-мониторинг, пульсоксиметрия, контроль внутричерепного давления. Для печеночной комы характерна прогрессирующая дыхательная недостаточность, поэтому проводится интубация трахеи и искусственная вентиляция легких. Препаратами выбора для проведения глубокой седации являются фентанил и пропофол. С целью коррекции глюкозной недостаточности и кислородного голодания клеток головного мозга внутривенно вводят раствор глюкозы. Если имеет место кровотечение и коагулопатия, применяется свежезамороженная плазма. Снижение уровня гемоглобина ниже 70 г/л является показанием к гемотрансфузии. Коррекция гипопротеинемии проводится с использованием альбумина.
Быстрое (в течение нескольких часов) ухудшение неврологической симптоматики свидетельствует о внутричерепной гипертезии, терапия которой показана даже при отсутствии инвазивных методов контроля внутричерепного давления. Более чем у 85% пациентов развивается отек мозга. Базисное лечение внутричерепной гипертензии и отека головного мозга включает ИВЛ и седацию, нормализацию температуры тела, электролитного и газового состава крови. При неэффективности данных методов применяют гиперосмолярную терапию (внутривенное капельное введение маннитола, гипертонического раствора натрия хлорида), гипервентиляцию (ИВЛ в режиме гипервентиляции дает возможность на 1-2 часа снизить ВЧД и выиграть время для проведения других мероприятий), введение тиопентала натрия, умеренную гипотермию, в крайних случаях – декомпрессивную краниотомию.
Для профилактики инфекционных осложнений, в том числе при ИВЛ, проводится антибиотикотерапия (цефалоспорины, ванкомицин). Для печеночной комы, как и любого критического состояния, характерно стрессовое повреждение слизистой оболочки ЖКТ; для предупреждения желудочно-кишечного кровотечения назначаются ингибиторы протонной помпы, викасол. С целью снижения абсорбции аммиака в кишечнике и токсического повреждения клеток головного мозга используют препараты лактулозы. Эффективно подавляют аммониегенную флору ципрофлоксацин и метронидазол. Также назначаются препараты L-орнитин-L-аспартата, которые стимулируют ферментную активность в гепатоцитах, клетках мышц и головного мозга. Для ускорения опорожнения кишечника ставятся клизмы с раствором сульфата магния.
Питание пациента с печеночной комой парентеральное, с сохранением калорийности и ограничением количества белка. Назначается гепатопротекторная терапия для повышения устойчивости гепатоцитов к повреждающим факторам, ускорения процессов регенерации (аргинина глутамат, препараты расторопши, тиотриазолин и другие препараты). Обязательно проводятся методы экстракорпоральной детоксикации (гемодиализ, гемосорбция и другие).
Единственным методом, обладающим высокой эффективностью при терминальной печеночной недостаточности и коме, является трансплантация печени. Данный метод лечения показан при нехолестатическом циррозе (при инфекционном, аутоиммунном, алкогольном повреждении, передозировке лекарственных препаратов), а также первичном билиарном циррозе.
Прогноз и профилактика
Печеночная кома является прогностически крайне неблагоприятным состоянием. Выживаемость пациентов составляет не более 20%, лишь малая часть больных может дождаться выполнения трансплантации печени. Наибольший показатель летальности при возрасте пациентов до 10 и после 40 лет, продолжительности желтухи менее семи дней до развития тяжелой энцефалопатии, уровне билирубина более 300 мкмоль/л, быстропрогрессирующем уменьшении размеров печени, тяжелой дыхательной недостаточности.
Профилактика печеночной комы заключается в своевременном адекватном лечении заболеваний печени, грамотном назначении лекарственных препаратов, исключении самолечения пациентами, недопущении отравления токсическими веществами, грибами, предупреждении вирусных гепатитов, отказе от алкоголя.
Кома – это угрожающее жизни состояние нарушения сознания, обусловленное повреждением особых структур головного мозга и характеризующееся полным отсутствием контакта больного с окружающим миром. Причины ее возникновения могут быть подразделены на метаболические (отравление продуктами обмена веществ или химическими соединениями) и органические (при которых происходит разрушение участков головного мозга). Основными симптомами являются бессознательное состояние и отсутствие реакций открывания глаз даже на сильные раздражители. В диагностике комы важную роль играет КТ и МРТ, а также лабораторные исследования крови. Лечение прежде всего подразумевает борьбу с основной причиной развития патологического процесса.
МКБ-10
Общие сведения
Кома – это один из видов нарушения сознания, при котором у больного полностью отсутствует контакт с окружающим миром и психическая деятельность. Это состояние настолько глубокое, что пациент не может быть из него выведен даже с помощью интенсивной стимуляции.
В коматозном состоянии больной всегда лежит с закрытыми глазами и не открывает их ни на звук, ни на боль. Именно этим кома отличается от других видов нарушения сознания. Все остальные признаки: наличие или отсутствие спонтанных движений, сохраненные или угасшие рефлексы, способность к самостоятельному дыханию или полная привязанность к аппарату жизнеобеспечения – зависят исключительно от причины, по которой больной впал в коматозное состояние и степени угнетения нервной системы.

Причины комы
Кома не является самостоятельным заболеванием, она представляет собой тяжелейшее осложнение со стороны центральной нервной системы, в основе которого лежит повреждение нервных путей. Кора головного мозга воспринимает сигналы об окружающем мире не напрямую, а через ретикулярную формация. Она проходит через весь мозг и является фильтром, который систематизирует и пропускает через себя нервные импульсы. Если клетки ретикулярной формации повреждаются, высший отдел головного мозга теряет связь с внешним миром. Человек впадает в состояние, которое и называется кома.
Нервные волокна ретикулярной формации могут повреждаться как непосредственно физическим путем, так и за счет воздействия различных химических веществ:
- Физическое повреждение. Может возникать при таких состояниях, как инсульт головного мозга, травма (пулевое ранение, ушиб, кровоизлияние).
- Химические соединения, приводящие к повреждению нервных клеток ретикулярной формации, разделяются на 2 типа:
- Внутренние, которые являются продуктами обмена веществ и образуются в результате заболеваний внутренних органов. Внутренними поражающими факторами выступают: сниженное содержание кислорода в крови (гипоксия), высокий или низкий уровень глюкозы и ацетоновые тела (при сахарном диабете), аммиак (при тяжелых заболеваниях печени).
- Внешние, которые поступают в организм извне. Внешняя интоксикация нервной системы может возникать при передозировке наркотических средств, снотворных, отравлении нейротропными ядами, воздействии бактериальных токсинов при инфекционных заболеваниях.
Особым повреждающим фактором, который сочетает в себе признаки физического и химического повреждения ретикулярной формации является повышение внутричерепного давления. Оно возникает при черепно-мозговой травме, опухолях ЦНС.
Классификация
Кому можно классифицировать по 2 группам критериев: 1) в зависимости от причины, которая ее вызвала; 2) по уровню угнетения сознания. В зависимости от причин комы подразделяются на следующие типы:
- травматическая (при черепно-мозговых травмах)
- эпилептическая (осложнение эпилептического статуса)
- апоплексическая (результат инсульта головного мозга), менингиальная (развивается как последствие менингита)
- опухолевая (объемные образования головного мозга и черепа)
- эндокринная (при снижении функции щитовидной железы, сахарном диабете)
- токсическая (при почечной и печеночной недостаточности).
Однако такое разделение используется в неврологии не часто, так как не отражает истинного состояния пациента. Большее распространение получила классификация комы по тяжести нарушения сознания – шкала Глазко. На ее основе легко определить тяжесть состояния больного, построить схему неотложных лечебных мероприятий и прогнозировать исход заболевания. В основе шкалы Глазко лежит совокупная оценка трех показателей больного: речь, наличие движений, открывание глаз. В зависимости от степени их нарушения ставятся баллы. По их сумме оценивается уровень сознания больного: 15 – сознание ясное; 14—13 – умеренное оглушение; 12—10 - глубокое оглушение; 9—8 – сопор; 7 и менее – коматозное состояние.
По другой классификации, которая используется в основном реаниматологами, кома подразделяется на 5 степеней:
- прекома
- кома I (в отечественной медицинской литературе называют ступор)
- кома II (сопор)
- кома III (атоническая)
- кома IV (запредельная).
Симптомы комы
Как уже отмечалось, самыми главными симптомами комы, которые характерны для любого ее типа являются: полное отсутствие контакта больного с окружающим миром и отсутствие психической деятельности. Остальные клинические проявления будут отличаться в зависимости от причины, вызвавшей поражение головного мозга.
Температура тела. Кома, вызванная перегреванием, характеризуется высокой температурой тела до 42—43 C⁰ и сухой кожей. Отравление алкоголем и снотворными, наоборот, сопровождается гипотермией (температура тела 32—34 C⁰).
Частота дыхания. Медленное дыхание возникает при коме от гипотиреоза (низкий уровень гормонов щитовидной железы), отравления снотворными или наркотиками из группы морфина. Глубокие дыхательные движения характерны для коматозного состояния на фоне бактериальной интоксикации при тяжелых пневмониях, а также для опухолей головного мозга и ацидоза, вызванного неконтролируемым сахарным диабетом или почечной недостаточностью.
Давление и частота сердечных сокращений. Брадикардия (снижение числа сердечных сокращений в минуту) говорит о коме, возникшей на фоне острой патологии сердца, а сочетание тахикардии (повышения числа сердечных сокращений) с высоким артериальным давлением указывает на повышение внутричерепного давления.
Артериальная гипертензия характерна для больных в коме, возникшей на фоне инсульта. А низкое давление возникает при диабетической коме, отравлении снотворными, массивном внутреннем кровотечении, инфаркте миокарда.
Цвет кожных покровов. Вишнево-красный цвет кожи развивается при отравлении угарным газом. Посинение кончиков пальцев и носогубного треугольника указывает на низкое содержание кислорода в крови (например, при удушении). Кровоподтеки, кровотечение из ушей и носа, синяки в виде очков вокруг глаз характерны для комы, развившейся на фоне черепно-мозговой травмы. Ярко выраженные бледные кожные покровы свидетельствуют о коматозном состоянии по причине массивной кровопотери.
Контакт с окружающими. При сопоре и легкой коме возможны непроизвольные вокализации – издавание различных звуков больными, это служит благоприятным прогностическим признаком. По мере углубления коматозного состояния способность произносить звуки исчезает.
Гримасы, рефлекторные отдергивания руки в ответ на боль характерны для легкой комы.
Диагностика комы
При постановке диагноза кома, невролог решает одновременно 2 задачи: 1) выяснение причины, приведшей к коматозному состоянию; 2) непосредственная диагностика комы и ее дифференциация от других похожих состояний.
Выяснить причины впадения больного в кому помогает опрос родственников пациента или случайных свидетелей. При этом уточняется, были ли у больного предшествующие жалобы, хронические заболевания сердца, сосудов, эндокринных органов. Свидетели расспрашиваются о том, пользовался ли пациент лекарствами, были ли найдены рядом с ним пустые блистеры или баночки из-под препаратов.
Важное значение имеет скорость развития симптомов и возраст больного. Кома, возникшая у молодых на фоне полного здоровья, чаще всего указывает на отравление наркотическими средствами, снотворными. А у пожилых больных с сопутствующими заболеваниями сердца и сосудов велика вероятность развития комы на фоне инсульта или инфаркта.
Осмотр помогает установить предполагаемую причину возникновения комы. Уровень артериального давления, частоты пульса, дыхательных движений, характерные кровоподтеки, запах изо рта, следы уколов, температура тела – вот те признаки, которые помогают врачу уставить верный диагноз.
Особое внимание следует обращать на положение больного. Запрокинутая голова с повышенным тонусом мышц шеи говорит о раздражении оболочек головного мозга, которая возникает при кровоизлияниях, менингитах. Судороги всего тела или отдельных мышц могут проявляться, если причиной комы явился эпилептический статус, эклампсия (у беременных женщин). Вялый паралич конечностей свидетельствует об инсульте головного мозга, а полное отсутствие рефлексов – о глубоком повреждении большой поверхности коры и спинного мозга.
Самым важным в дифференциальной диагностике комы от других состояний нарушения сознания является исследование способности больного открывать глаза на звуковое и болевое раздражение. Если реакция на звук и боль проявляется в виде произвольного открытия глаз, то это не кома. Если пациент несмотря на все усилия врачей глаза не открывает, то состояние рассматривается как коматозное.
Тщательному изучению подвергается реакция зрачков на свет. Ее особенности не только помогают установить предполагаемое месторасположение очага повреждения в головном мозге, но и косвенно указывают на причину возникновения коматозного состояния. Кроме того, зрачковый рефлекс служит достоверным прогностическим признаком.
Узкие зрачки (зрачки-точки), не реагирующие на свет, характерны для отравления алкоголем и наркотическими веществами. Разный диаметр зрачков на левом и правом глазе говорит о нарастании внутричерепного давления. Широкие зрачки – признак поражения среднего мозга. Расширение диаметра зрачков обоих глаз в совокупности с полным отсутствием их реакции на свет характерно для запредельной комы и является крайне неблагоприятным признаком, свидетельствующем о скорой смерти мозга.
Современные технологии в медицине сделали инструментальную диагностику причин коматозного состояния одной из самых первых процедур при поступлении любого больного с нарушением сознания. Выполнение компьютерной томографии (КТ головного мозга) или МРТ (магнитно-резонансной томографии) позволяет определить структурные изменения в головном мозге, наличие объемных образований, признаки повышения внутричерепного давления. На основании снимков принимается решение о методах лечения: консервативном или срочной операции.
При отсутствии возможности выполнить КТ или МРТ больному должны быть проведены рентгенография черепа и позвоночного столба в нескольких проекциях.
Подтвердить или опровергнуть метаболический (сбой в обмене веществ) характер коматозного состояния помогает биохимический анализ крови. В срочном порядке проводится определение уровня глюкозы, мочевины, аммиака крови. А также определяется соотношение газов крови и основных электролитов (ионов калия, натрия, хлора).
Если результаты КТ и МРТ указывают на то, что со стороны ЦНС нет причин, способных ввести больного в кому, выполняется исследование крови на гормоны (инсулин, гормоны надпочечников, щитовидной железы), токсические вещества (наркотики, снотворные, антидепрессанты), бактериальный посев крови. Важнейшим исследованием, которое помогает дифференцировать виды ком, является электроэнцефалография (ЭЭГ). При ее проведении производится регистрация электрических потенциалов мозга, оценка которых позволяет отличить коматозное состояние, вызванное опухолью мозга, кровоизлиянием, либо отравлением.
Лечение комы
Лечение комы должно вестись по 2 направлениям: 1) поддержание жизненных функций больного и предотвращение гибели мозга; 2) борьба с основной причиной, вызвавшей развитие этого состояния.
Поддержание жизненных функций начинается уже в машине скорой помощи по дороге в больницу и проводится всем пациентам в коме еще до получения результатов обследования. Она включает в себя поддержание проходимости дыхательных путей (выправление запавшего языка, очищение полости рта и носовой полости от рвотных масс, кислородная маска, вставление дыхательной трубки), нормального кровообращения (введение антиаритмических средств, препаратов нормализующих давление, закрытый массаж сердца). В палате реанимации при необходимости производится подключение больного к аппарату искусственной вентиляции легких.
Производится введение противосудорожных препаратов при наличии судорог, обязательное внутривенное вливание глюкозы, нормализация температуры тела больного (укрывание и обкладывание грелками при гипотермии или борьба с жаром), промывание желудка при подозрении на отравление лекарствами.
Второй этап лечения проводится уже после подробного обследования, и дальнейшая врачебная тактика зависит от основной причины, вызвавшей кому. Если это травма, опухоль мозга, внутричерепная гематома, то проводится срочное оперативное вмешательство. При выявлении диабетической комы берется под контроль уровень сахара и инсулина. Если причиной стала почечная недостаточность, то назначается гемодиализ.
Прогноз
Прогноз при коме полностью зависит от степени повреждения структур головного мозга и причин ее вызвавших. В медицинской литературе шансы больного на выход из коматозного состояния расцениваются как: при прекоме, коме I – благоприятный, возможно полное выздоровление без остаточных явлений; коме II и III – сомнительный, то есть существует как вероятность выздоровления, так и летального исхода; кома IV – неблагоприятный, в большинстве случаев заканчивается смертью пациента.
Профилактические меры сводятся к ранней диагностике патологического процесса, назначению правильных методов лечения и своевременной коррекции состояний, которые могут послужить причиной развития комы.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
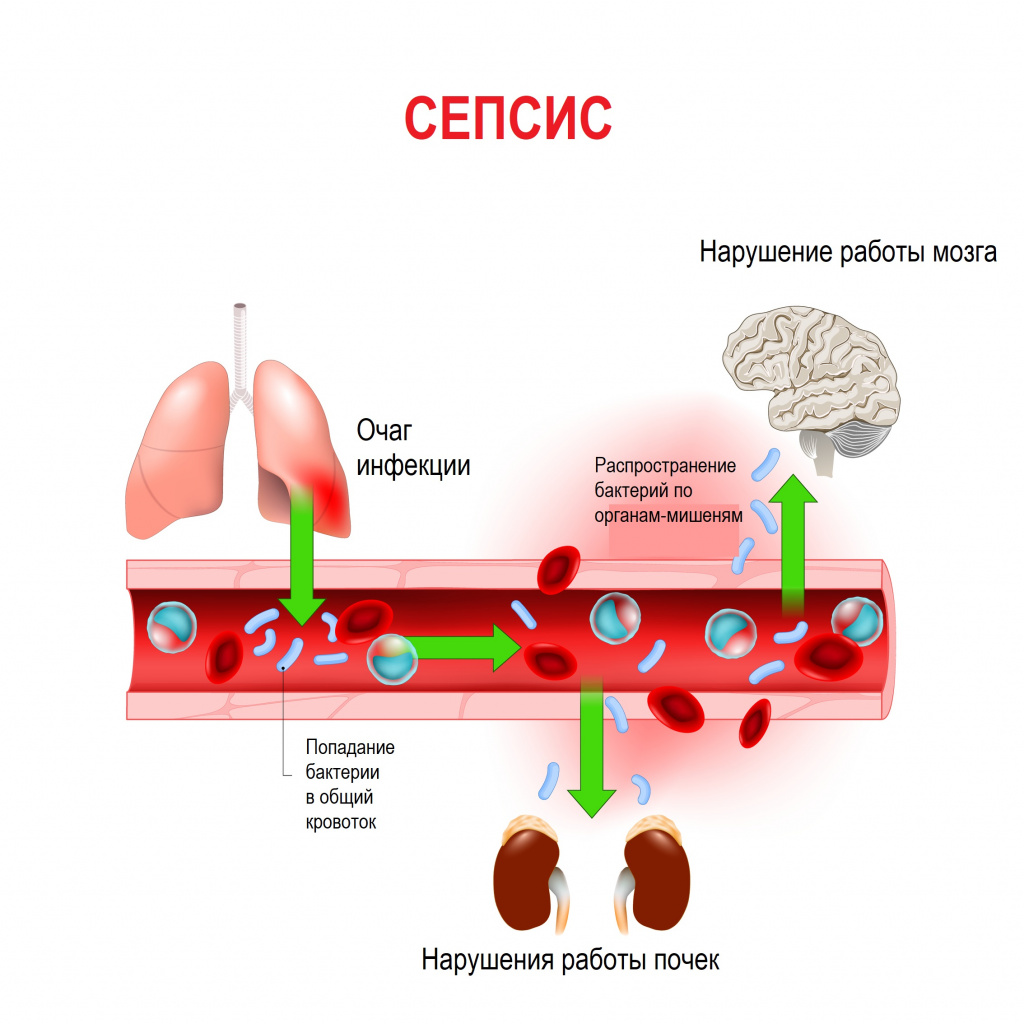
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
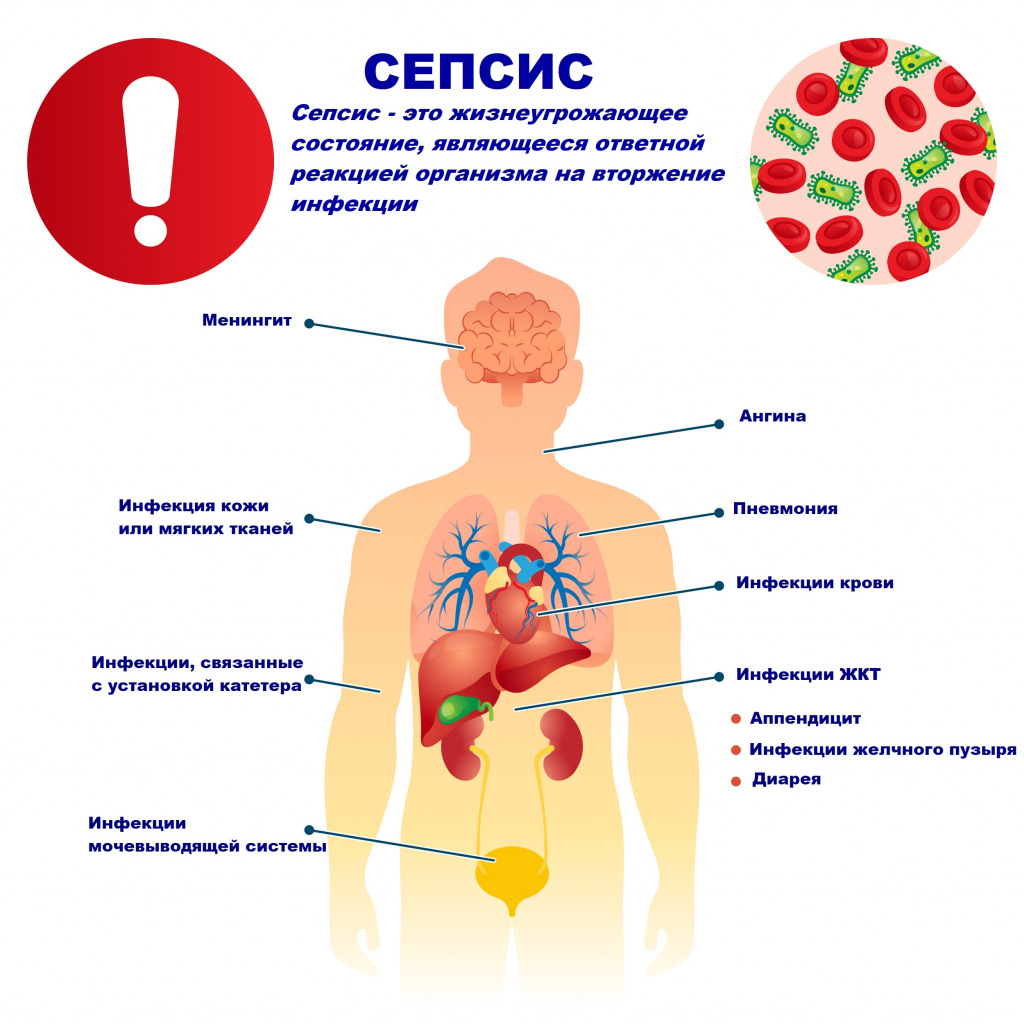
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Читайте также:

