Кондиломы во рту при вич
Обновлено: 11.05.2024
Кондиломы во рту являются симптомом папилломавирусной инфекции.
Ее возбудитель – фильтрующийся вирус папилломы человека.
Чаще всего инфицирование происходит половым путем.
Остроконечные кондиломы во рту возникают после заражении вирусом при:
- поцелуях
- оральном сексе
- курении одной сигареты с больным человеком
- использовании общих бытовых предметов, посуды и т.д., то есть оральным путем
Инфицирование папилломавирусом происходит также во время родов при прохождении плода по родовым путям больной матери.
Попадая в организм, вирус папилломы может длительное время протекать бессимптомно.
Это происходит, если иммунная система обеспечивает достаточную сопротивляемость организма инфекциям.
Если же иммунитет ослаблен, клинические проявления болезни могут наступить сразу после инкубационного периода (через 1 или более месяцев).
Особенно ярко проявляется заболевание у иммунокомпетентных лиц, страдающих иммуносупрессией (ВИЧ-инфицированные).
Как выглядят кондиломы во рту?
Кондиломы во рту имеют вид бледно-розовых узелков, расположенных на слизистой щек, языке и в подъязычной области.
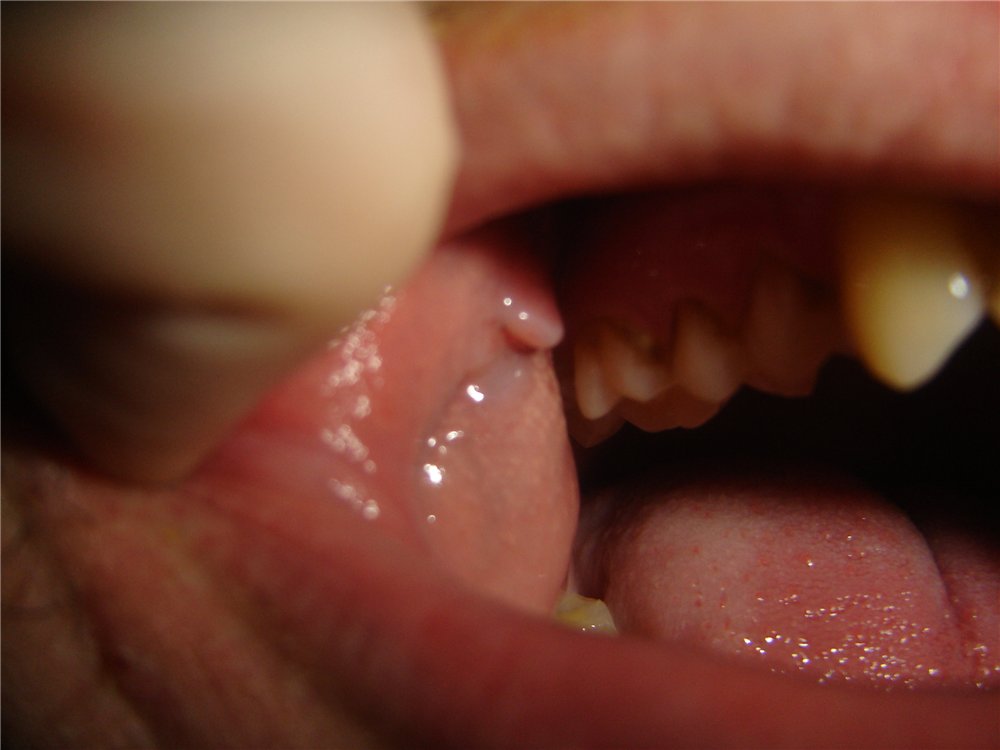
При высокой вирулентности возбудителя и плохом иммунитете, может наблюдаться слияние кондилом в группы.
Такие образования имеют обширные размеры и причиняют больным сильный дискомфорт, вызывают боль во время принятия пищи.

Кондиломы во рту.
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| ДНК Human Papillomavirus 6/11 типов | 1 д. | 300.00 руб. |
Удаление кондилом
Лечение кондилом во рту предусматривает их удаление в сочетании с параллельной медикаментозной терапией.
Удаление кондилом во рту проводится с помощью лазера или радионожа - одними из самых эффективных и безопасных, малоинвазивных методов.

Обычно удалить кондилому во рту предлагают с помощью лазера в специализированных клиниках.
Лазерная деструкция происходит с избирательным удалением лишь патологически измененных тканей новообразования.
Здоровые ткани при этом воздействию не подвергаются.
Этот метод отличается минимальной травматичностью и щадящим отношением к тканям.
Реабилитационный период после процедуры удаления практически отсутствует.
Бактерицидные свойства лазера позволяют полностью исключать риск заражения какой-либо инфекцией или ее распространения на окружающие ткани.
Лазерная деструкция максимально снижает риск рецидивирования папилломавирусной инфекции после удаления патологических элементов в полости рта.
Как лечить кондиломы во рту?
Для лечения кондилом во рту, назначают противовирусные препараты.
Одновременно прописывают средства для укрепления иммунитета.
После удаления кондиломатозных элементов необходимо продолжить противовирусное и иммуномодулирующее лечение.
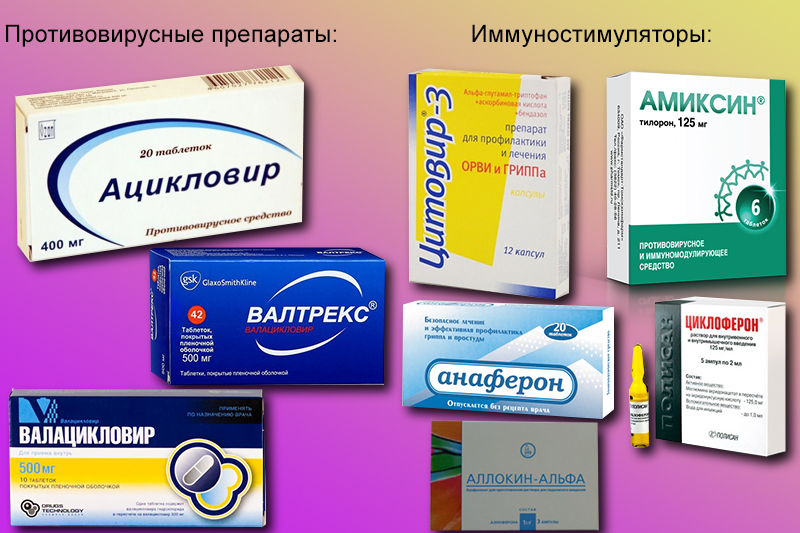
Это необходимо для того, чтобы избежать реактивации вируса и повторного обострения инфекции.
К какому врачу обратиться?
Если появились кондиломы во рту, следует обратиться к врачу-дерматовенерологу.
В нашей клинике работают только опытные специалисты.
Они проведут диагностику и определят оптимальный метод лечения.
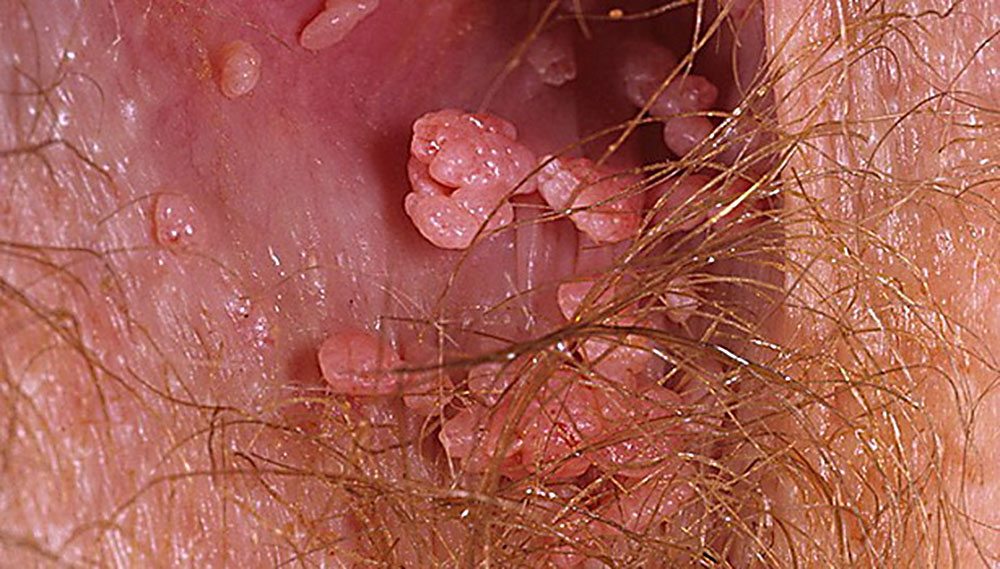
Остроконечные кондиломы (генитальные бородавки) являются довольно неприятным проявлением 11-го и 6-го типов вируса папилломы человека.
Это вирус, вызывающий бородавки и другие кожные дефекты.
Они представляют собой сосочковидные новообразования на тонкой ножке размером от 0.5 до 1.5 сантиметров.
Главное не спутать остроконечные папилломы с перламутровыми папулами.
Которые обычно находятся у мужчин на основании головки полового члена.
Кондиломы часто спаиваются между собой – тогда они начинают напоминать цветную капусту.
Остроконечная кондилома человека (т.е. ВПЧ 11-го и 6-го типа)
относится к группе инфекций, передающихся половым путем.
Чаще всего локализуется на слизистых оболочках в месте полового контакта.
Необходимо отметить, что данный вирус может передаваться любым типом полового акта – оральным, генитальным и анальным.
Желательно исключить любое травмирование вышеописанных новообразований.
Так как это с большим шансом может привести к их инфицированию.
Это в свою очередь вызовет зуд, боль и выделения с неприятным запахом.

Сами по себе остроконечные кондиломы не представляют никакой опасности.
За исключением психологических неудобств, конечно же.
Они бесследно исчезают даже без лечения через 2-3 года.
Но, ВПЧ из организма никуда не исчезнет и может привести к различным онкологическим заболеваниям.
В настоящий момент медицина не всегда способна полностью вылечить вирус папилломы человека.
По данным автора этой статьи это возможно в 60-70%.
Поэтому, лечение сводиться к обязательному удалению кондилом.
Имейте в виду, что у большинства людей ВПЧ протекает в латентной (скрытой) форме.
И, появление остроконечных кондилом может говорить о снижении иммунитета.
Так что при появлении симптомов ВПЧ рекомендуется посетить провериться на ВИЧ и другие ЗППП.
Остроконечные кондиломы – одно из распространенных заболеваний.
Для борьбы с заболеванием надо знать, к какому врачу идти при остроконечных кондиломах.
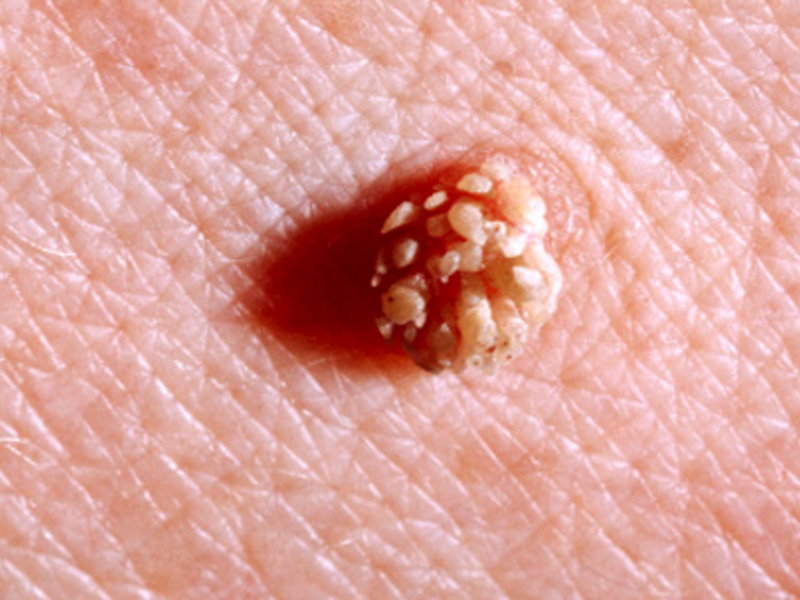
Что такое остроконечные кондиломы?
Остроконечные кондиломы выглядят как небольшие эпителиальные образования на тонкой ножке.
Другие названия болезни – аногенитальные бородавки, половые бородавки, вирусные папилломы.
Заболевание вызывается вирусом папилломы человека и более чем в 50% случаев передается при сексе.
Вирус папилломы человека чаще всего никак себя не проявляет, хотя заболевание очень распространено.
Опасность ВПЧ связана еще и с тем, что он является причиной образований эрозии шейки матки.

Важно! Клинические исследования доказывают связь заражения ВПЧ с повышением риска формирования рака шейки матки.
Какие анализы назначает врач при кондиломах?
Если есть вероятность заражения ВПЧ, следует пройти обследование у специалиста.
Существует большое разнообразие типов вируса папилломы человека и многие из них влияют на образование онкологических заболеваний.
Первоначально проводится осмотр врачом, выясняется причина появления наростов и симптоматика.
Гинеколог берет мазок из влагалища на цитологию.
У женщин старше 30 лет могут проводить скрининговый тест.
Это позволяет обнаружить вирус.
Для девушек младшего возраста такое исследование рекомендуется делать при наличии показаний или сомнительного результата мазка.
Мужчинам проводят визуальный осмотр полового члена и анального отверстия на наличие кондилом.
Исследование выполняется с применением увеличительного стекла или дерматоскопа.
Место осмотра обрабатывают уксусным раствором.
Какой врач назначает дайджин тест при кондиломах?
На сегодняшний день такой тест метод в медицине широко применяется.
Для этого теста используется любой материал.
Это может быть:
- 1. Соскоб из цервикального канала
- 2. Мазок из влагалища
- 3. Уретры
- 4. Биоптат слизистой шейки матки
Соскоб берет врач – гинеколог или венеролог.
Данный метод довольно прост в использовании.
Позволяет определить не только тип вируса в тканях, но и его концентрацию.
Взятый материал исследуют под микроскопом.
Какой врач удаляет кондиломы скальпелем?
Иссечение скальпелем новообразований должен проводить хирург или дерматолог.
Обычно данная операция рекомендуется в том случае, если нарост имеет диаметр 3 и более сантиметров.
Перед проведением операции врач обрабатывает место спиртом и после этого вводит местную анестезию.
Только после этого может начинать удаление кондилом.
Удаленный нарост отправляется на гистологические исследования.
Место операции затягивается спустя две недели не оставляя видимых следов.
Какой врач лечит кондиломы в анусе и заднем проходе?
Удалением наростов в анальном отверстии занимается колопроктолог или дерматолог.
Он проводит осмотр пациента и полный опрос в момент обращения к специалисту.
Выполняет ряд инструментальных, диагностических исследований.
Под микроскопом изучает изменения эпителия.
Выявляет наличие других повреждений в прямой кишке.
Данный врач назначает комплексное лечение и проводит иссечение наростов.
Стоит отметить! После полного удаления кондилом, есть вероятность их повторного образования.
Какой врач лечит и удаляет кондиломы на яичках?
Любой вид терапии должен осуществлять специалист.
Образовавшиеся наросты на яичках лечит врач уролог.
После выполнения диагностики, врач даст рекомендации по методу лечения.
Лечение кондилом на гениталиях возможно:
- Лазером
- Хирургическим методом
- Выжиганием
- Радиоволновым ножом
Все методы имеют свои преимущества и недостатки.
Как правило, вмешательство не оставляют следов на коже.
Какой врач лечит кондиломы при ВИЧ?
Пациентов с ВИЧ и наличием кондилом принимает дерматовенеролог.
Но также это может быть гинеколог или уролог.
Обязательным будет взятие материала для лабораторных исследований и полный тщательный осмотр больного.
По результатам диагностики назначается курс терапии.
Дополнением к хирургическому лечению назначаются препараты для повышения устойчивости иммунной системы.
Внутри уретральные кондиломы: как удалить
Кондиломы на половых органах требуют обязательного хирургического лечения.

Записаться на прием
Общая информация
В первом случае кондиломы у женщин и мужчин выглядят как подобие гриба со шляпкой и широкой ножкой и чаще всего являются следствием сифилиса вторичной стадии.
Кондиломы остроконечного типа передаются при сексуальных связях, к их появлению причастен вирус папилломы человека (ВПЧ), который активизируется при определенных условиях. Основное место локализации остроконечных кондилом – половые органы и ротовая полость.
Кондиломы у женщин поселяются на наружной и внутренней части половых губ, в области влагалища, клитора и ануса. Бородавочные и сосочные наросты у мужчин выбирают головку полового члена и уздечку крайней плоти.

Причины появления
- беспорядочный незащищенный секс;
- раннее начало интимных отношений;
- половые контакты с партнерами с кондиломами или с носителями ВПЧ;
- снижение иммунных способностей организма;
- перенесенные заболевания половых путей;
- частые стрессы, авитаминоз;
- неряшливость и несоблюдение правил личной гигиены.
Локализация
Кондиломы локализуются чаще всего в районе половых органов и промежностей. Привлекают эти образования места, где повышена влажность и присутствует трение.
Кроме этого кондиломы у женщин и мужчин поселяются в области подмышечных впадин, в ротовой полости, на лице, на слизистой гортани.
Прямая кишка, перианальная зона также могут стать местом обитания кондилом.
Симптоматика
Главное проявление наростов – их неприятный и отталкивающий вид. Но женщинам о кондиломах напомнят и другие неприятные моменты.
Время, прошедшее от первого контакта-заражения до того момента, когда кондиломы станут явно видны, может быть абсолютно разным. Иногда для появления кондилом достаточно недели или месяца, в других ситуациях могут пройти годы. Инкубационный период зависит от общего состояния здоровья женщины или мужчины, их иммунитета, образа жизни и др.
Кондиломы у женщин и у представителей мужского пола вызывают зуд, жжение в генитальной и около анусной области. Это происходит в период прорастания кондилом, в дальнейшем такие симптомы могут исчезнуть.
Увеличение количества беловатых выделений, иногда с примесью крови и неприятным амбре провоцируют кондиломы у женщин, которые локализуются на влагалищной слизистой или шейке матки.
При обосновании кондилом в анусе прохождение каловых масс может их травмировать и вызывать сукровицу.
Патогенез остроконечных кондилом
Диагностика
- Клинический осмотр. Некоторые виды заболеваний женщин и мужчин могут маскироваться, принимая вид остроконечных кондилом, поэтому нужно обладать достаточной квалификацией для дифференциации разных проблем.
- Женщинам рекомендована кольпоскопия, мужчинам – уретроскопия.
- О кондиломах женщин, их природе расскажет много мазок, это цитоисследование поможет также для исключения дисплазии шейки матки.
- Гистология.
- Диагностика-ПЦР. Это обследование не только выявляет наличие вируса папилломы человека, но и определяет его тип.
- Иммунологическое исследование. Его применяют для того, чтобы обнаружить в крови антитела к ВПЧ.
Всех женщин, и мужчин, пораженных остроконечными кондиломами, обязательно проверяют на инфекционные заболевания половой сферы (сифилис, ВИЧ и др.)
Лечение
Кондиломы и ВПЧ требуют систематизированного подхода к лечению.
Медикаментозное
Для борьбы с кондиломами женщин и мужчин врачи действуют в трех направлениях:
- против вирусов;
- в целях повышения иммунитета;
- для витаминизации пациента.
Циклоферон, инозиплекс действуют против активации ВПЧ и его размножения. Инферон, аллокин-альфа купируют вирусы и помогают восстановить иммунную систему. Для улучшения общего состояния здоровья женщин и мужчин назначают иммунал, амиксин, полудан и др. Комплекс витаминов и минералов – также обязательный компонент лечения при кондиломах.
Местное
Кондиломы успешно лечат, используя мази и спреи противовирусного действия (эпиген-интим, кондилен и пр.) О кондиломах женщинам и мужчинам не придется вспоминать, если лечиться инквимодом, подофиллотоксином. Для беременных можно взять на вооружение трихлоруксусную и азотную кислоты.
Бороться женщинам с кондиломами нужно поэтапно: сначала удалить, а потом или параллельно — действовать на понижение количества вирусов.
Часто (у каждой третьей женщины) кондиломы вступают в стадию рецидива (особенно при несоблюдении профилактических мер и игнорировании рекомендаций лечащего врача).
Удаление
Методы удаления кондилом в современной медицине разнообразны:
- Коагуляция электротоком. В этом методе есть недостатки – много противопоказаний, болезненность процедуры и длительное восстановление.
- Криотерапия. Кондиломы убирают при помощи жидкого азота. Положительные стороны такой методики – отсутствие рубцов и шрамов, безболезненное воздействие, отсутствие использования анестезии.
- Хирургический метод. Наросты убирают во время операции, на место ран накладывают швы. Обезболивание врачи используют местное.
- Применение химических препаратов. Противопоказание этого метода – беременность и период лактации.
- Лазеротерапия. Кондиломы удаляют лазерным лучом, это лечения, который не затрагивает здоровые клетки и практически не оставляет рубцов.
- Радиохирургический метод. Применение специального прибора помогает убрать кондиломы без контакта с телом. Удаление наростов сопровождается одновременным запаиванием кровеносных сосудов. Эта методика – одна из самых современных и востребованных.
Осложнения и прогнозы
Прогрессирующие кондиломы могут вызвать различные осложнения:
- появление болезненных трещин с кровотечением;
- патологические роды;
- злокачественные образования.
Современные методики лечения приводят к хорошим результатам, но не исключают и рецидивы заболевания. Кондиломы возникают повторно, если пациент ослаблен, и защитные функции его организма истощены.
Профилактика инфекции ВПЧ
Кондиломы необходимо предотвратить профилактическими мерами:
- использование контрацептивов при половых отношениях;
- повышение иммунитета;
- правильное сбалансированное питание;
- прием витаминов;
- соблюдение норм гигиены;
- борьба с вредными привычками;
- повышение стрессоустойчивости.
Регулярное посещение врача — хорошее профилактическое действие. Применение противовирусных мазей, а также вакцинация против ВПЧ – профилактика, которая сделает жизнь людей полноценной.
Беременность и кондиломы
Что такое кондиломы остроконечные? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Остроконечные кондиломы — образования на коже, вызванные наличием в тканях вируса папилломы человека (ВПЧ). Активизация вирусов приводит к появлению разрастаний на поверхности кожи в области заднего прохода, наружных половых органов и анальном канале.
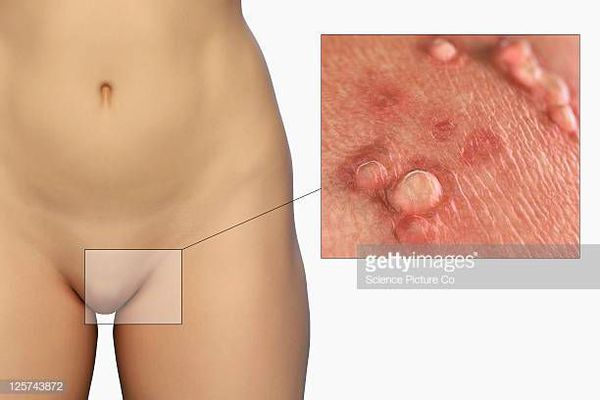
Аногенитальные бородавки представляют собой выступающие над поверхностью кожи объёмные мягкие выросты бледно-розового цвета с неоднородной поверхностью. Размеры и количество бородавок варьируются от единичных кондилом 1-2 мм в диаметре до множественных, часто сливных образований размером до 9-10 см и даже более.
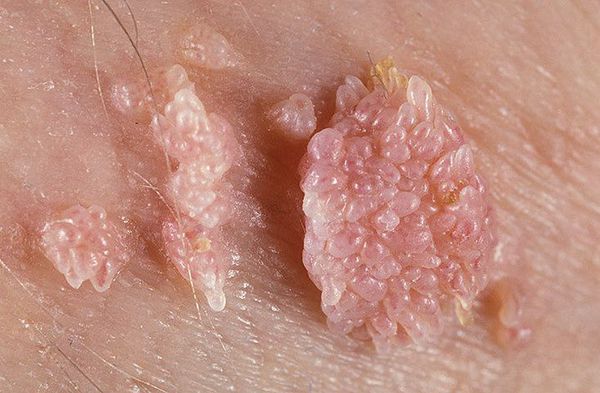
Кондиломы могут появляться и вырастать до значительных размеров буквально за несколько дней.
Причиной появления кондилом является присутствие вируса папилломы человека в крови. В организм вирус попадает при половом контакте через дефекты в слизистой или коже. Возможен перинатальный путь передачи — ребёнок заражается во время родов от больной матери при прохождении по родовым путям. Также имеет место контактно-бытовой путь передачи, но данные об этом варианте передачи немногочисленны.
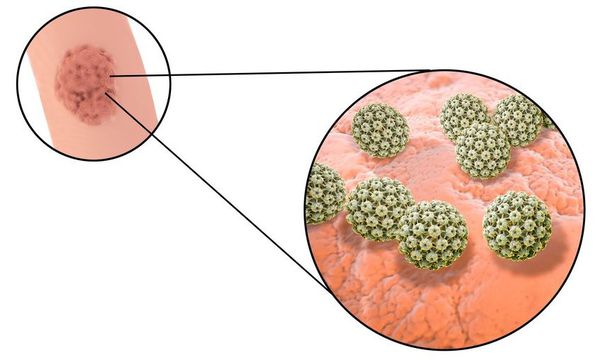
Длительное время после заражения человек может не подозревать о своём носительстве ВПЧ. Период инкубации зависит от особенностей иммунитета индивида и может длиться от двух месяцев до трёх лет. В дальнейшем, при снижении активности иммунных механизмов, в характерных локациях появляются бородавки (кондиломы). [7] [8] [16]
ВПЧ относится к одной из наиболее частых инфекций, передающихся половым путём (ИППП) — до 55-65% от общего числа заболеваний. [1] [4] [6] Опасность его состоит также в том, что носитель может не подозревать о своём заболевании и не иметь внешних признаков инфекции (выростов, бородавок).
Известно до 600 видов ВПЧ (HPV), некоторые из которых проявляются бородавками кожи на груди, лице, подмышечных впадинах. Другие выбирают своей локализацией слизистые оболочки рта, половых органов или анального канала. При аногенитальных кондиломах чаще выявляют 6 и 11 типы HPV (папилломавируса). [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы остроконечных кондилом
Вне обострения наличие ВПЧ в крови никак не проявляется. При активации вирусной инфекции симптомы болезни могут появиться буквально за несколько часов:
- образование остроконечных кондилом (чаще в местах наибольшей травматизации, трения при половом контакте):
– на коже вокруг ануса, в промежности, на уздечке, головке полового члена, губках наружного отверстия мочеиспускательного канала у мужчин;
– на слизистой половых губ у женщин, в уретре у мужчин;
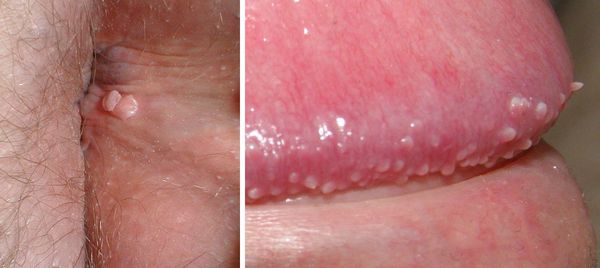
- зуд, жжение, дискомфорт в месте появления бородавок — такие неприятные ощущения часто бывают очень интенсивными и значительно влияют на самочувствие пациента;
- ощущение инородного предмета в анальном канале (при образовании кондилом внутри заднепроходного отверстия);
- выделение небольшого количества крови в виде алых полосок при дефекации (если кондиломы расположены внутри анального канала и травмируются при прохождении каловых масс);
- дизурия, болезненность при мочеиспускании, если бородавки находятся в уретре;
- болезненность во время полового акта (диспареуния).
Другим вариантом проявления ВПЧ может стать наличие в области промежности папул с бархатистой поверхностью или пятен серовато-бурого, розового или красновато-коричневого цвета. [2] Такие морфологические формы встречаются намного реже и часто вызывают затруднение при постановке первичного диагноза.
Патогенез остроконечных кондилом
Ключевым моментом в патогенезе заболевания становится проникновение HPV в организм хозяина. При однократном половом контакте вероятность заражения составляет 80%, затем при хорошем состоянии иммунной системы инфекционные агенты подвергаются элиминации (уничтожаются).
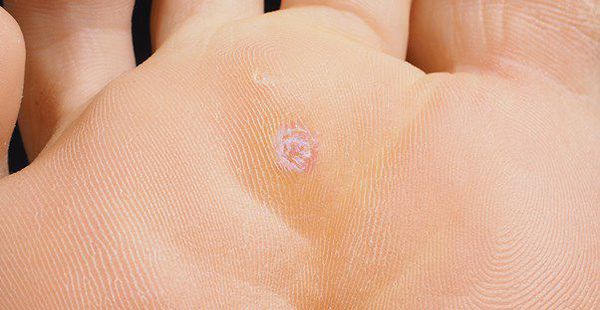
Вирусы различных типов адаптированы к определённому хозяину. Существуют сотни типов вирусов, многие из них не опасны для человека, так как тропны к тканям млекопитающих, рептилий и птиц и вызывают у них доброкачественные опухоли (образование папиллом). [3]
При изучении ВПЧ выделили три рода вирусов — альфа, бета, гамма. Из них аногенитальные поражения вызывают папилломавирусы первой группы (α). Инфекционные агенты, относящиеся к родам Бета и Гамма, чаще встречаются при папилломах ороговевающего эпителия [3] — появляются подошвенные, ладонные бородавки.
В родах при классификации вирусов выделили типы (генотипы). Они обозначаются арабскими цифрами. Из сотни генотипов вирионов выделяют частицы с высоким канцерогенным риском – это α 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59. Их выявляют в 90-95% случаев при злокачественных процессах шейки матки, влагалища и вульвы. Особенно значимы 16 и 18 типы. Такие онкогенные типы ВПЧ, содержащие в своём ДНК белки Е6 и Е7, способны подавлять активность белков-супрессоров опухолей р53 и рRb, приводя к быстрому злокачественному перерождению папиллом в карциномы.
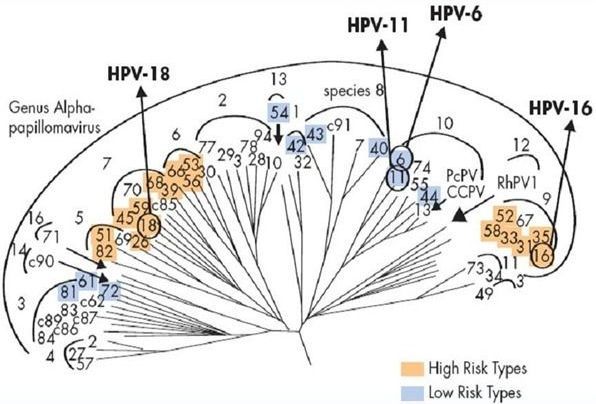
Порядка 90% случаев аногенитальных кондилом вызываются ВПЧ α 6 и 11. Это возбудители низкого канцерогенного риска. [5] К этой же группе низкого риска относят ВПЧ 40, 42, 43, 44, 54, 61, 72, 81.
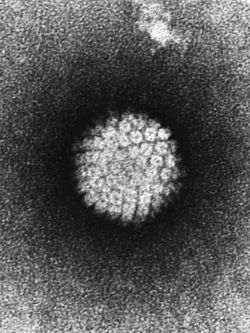
Проникновение
Вирионы через микроскопические повреждения проникают в базальный слой эпителия, затем прикрепляются к белкам мембраны клетки. Далее они задействуют механизм рецепторного эндоцитоза (при участии интегрина и белка L1 из вирусного капсида) и попадают в цитоплазму. Белок L2 из капсида вируса способствует высвобождению ДНК вируса и попаданию его в ядро. [5]
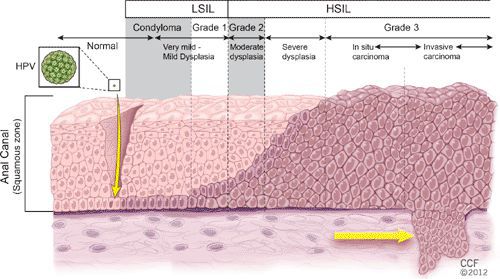
Размножение
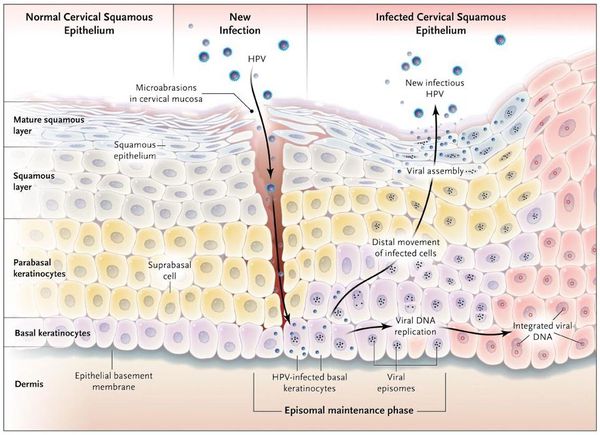
Проявления
Появляются аномальные эндофитные или экзофитные выросты эпителия — папилломы, пятна или кондиломы. Рыхлая слизистая или атипичный эпителий выростов склонен к быстрой травматизации и мацерации (размягчению). На таком фоне быстрее присоединяется вторичная инфекция, появляются болезненность, дискомфорт, обильное отделяемое, воспаление, отёк, неприятный запах, изъязвление кондилом. [2] [3]
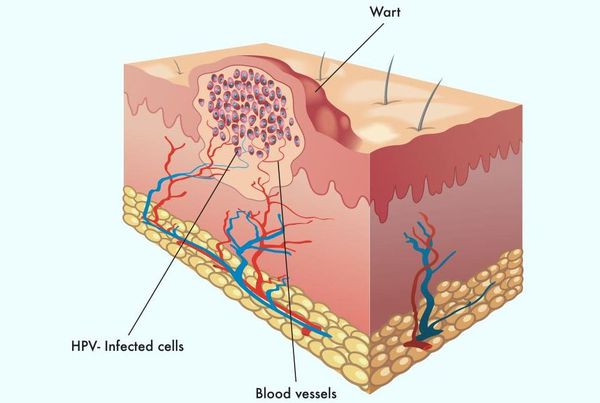
В клетках базального слоя происходит активная репликация вируса, по мере дифференцировки клеток кондилом их кровоснабжение резко обедняется, редуцируют центральные сосуды. Но, оставаясь в верхних слоях эпителия в неактивной форме, именно здесь вирус опасен в плане контактного инфицирования.
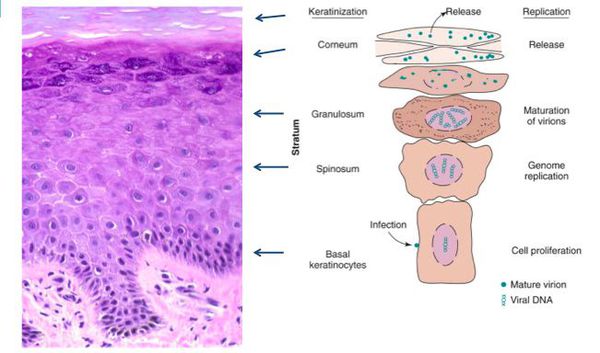
При гистоанализе биопсийных материалов эпителий утолщён, выявляются участки акантоза, папилломатоза. Обнаруживаются койлоциты (изменённые в размерах клетки со светлой цитоплазмой, множеством вакуолей, перинуклеарным светлым ободком). Их ядра гиперхроматичны. Часто встречаются клетки с двумя ядрами и более. [8]
Из вышеперечисленного можно сделать вывод: вирусы, вызывающие образование аногенитальных бородавок, в 90% случаев относятся к типам α 6 и 11 HPV. [6] [7] Они с низкой степенью вероятности могут вызвать малигнизацию (раковое перерождение). Однако часты случаи совместной персистенции (пребывания) вирусов различных типов у одного носителя. Это обязывает пациента и доктора особенно внимательно относится к профилактическим осмотрам, их качеству и регулярности для предотвращения аноректального рака.
Классификация и стадии развития остроконечных кондилом
Остроконечные кондилломы являются наиболее частыми, классическими проявлениями папилломавирусной инфекции кожи и слизистых в аногенитальной области — до 65% от числа заболеваний, передающихся половым путёv. [1]
Другими диагностическими находками могут быть:
- бородавки в виде папул;
- инфильтрация слизистой в виде пятен розовато-серого или коричневого цвета;
- внутриэпителиальная неоплазия;
- бовеноидный папулёз, болезнь Боуэна — отдельный вид папул, они появляются как пятна на слизистых красновато-бурого, оранжево-бурого цвета, на коже цвет образований серовато-розовый;
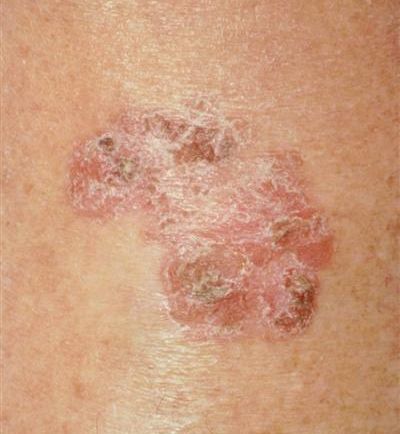
- гигантская папиллома (Бушке — Левенштейна). Её рост начинается с остроконечных кондилом, которые довольно быстро увеличиваются в размерах и количестве, сливаются и превращаются в крупную опухоль с неровной поверхностью, покрытой вегетациями и ворсинчатоподобными выступами.
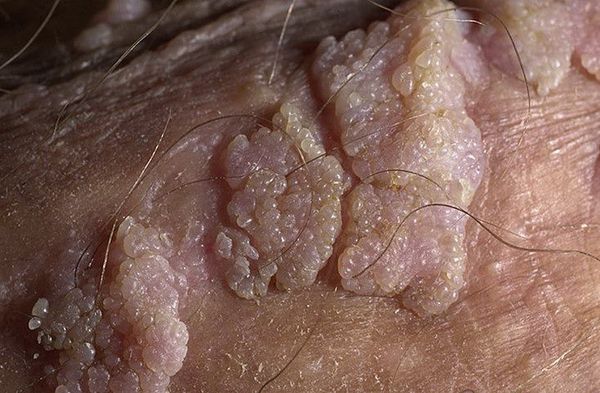
Хотя болезнь (гигантская папиллома) ассоциируется с типами вирусов 6 и 11, с низким риском канцерогенеза, именно в случаях гигантских папиллом происходит подавление белка-супрессора опухолей р53, и образование трансформируется в плоскоклеточный рак. Причиной такой частой малигнизации (озлокачествления) может быть наличие иммунодефицитных состояний, ассоциированных инфекций, хронических дистрофических состояний кожи (склероатрофический лихен, красный плоский лишай). Даже после радикального хирургического лечения [9] папиллома Бушке — Левенштейна склонна к частому рецидивированию. [10]
Осложнения остроконечных кондилом
Эстетические проблемы. Быстро разрастающаяся ткань кондилом, помимо физического дискомфорта, приносит массу неудобств пациенту. Выросты в области наружных половых органов, заднего прохода значительно снижают самооценку и мешают полноценной половой жизни и правильной гигиене.
Нагноение, воспаление. Аногенитальные бородавки имеют свойство быстро травмироваться при незначительных механических воздействиях или трении. Эти микротравмы, ранки становятся воротами для вторичного инфицирования. Появляются эрозии, перифокальное воспаление. Раны начинают мацерироваться (мокнуть), нагнаиваться. При развитии осложнения присоединяются неприятный запах и боль. Проводить тщательную гигиеническую обработку перианальной области из-за разрастаний становится невозможным, что ещё больше усугубляет воспалительный процесс.
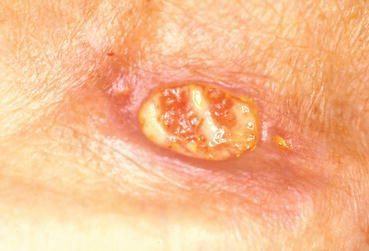
Малигнизация. Типы вирусов с высокой канцерогенной активностью, персистируя (долго находясь) в коже и слизистых, приводят к трансформации клеток и их перерождению в атипичные (раковые) клетки. Как уже упоминалось, аногенитальные бородавки обычно не так опасны в плане раковой трансформации, как вирусное поражение шейки матки (ВПЧ 16, 18 типов и т. д). Но проблема может появиться, если у пациента присутствует два и более типов вируса с различными индексами канцерогенности и имеется иммунодефицитное состояние.
Важно изменение образа жизни в целом для постоянного поддержания здоровья и предупреждения активизации дремлющих вирионов.
Диагностика остроконечных кондилом
При выявлении остроконечных кондилом в перианальной зоне целью дополнительных диагностических исследований является уточнение генотипа ВПЧ, а также исключение внешне схожих с ними образований:
- интрадермальный невус;
- контагиозный моллюск;
- сифилитический шанкр;
- себорейный кератоз.
Быстрым способом установления ВПЧ в образованиях (кондилломах) во время приёма является проба с 5% раствором уксусной кислоты. Под воздействием этого вещества папилломы, вызванные HPV, бледнеют, приобретая сероватый, бледный оттенок, в них визуализируется характерный капиллярный рисунок. Исследование носит предварительных характер.
Минимальные лабораторные исследования:
- серологическая реакция на возбудителей сифилиса;
- обнаружение антител к ВИЧ, гепатитам В,С;
- ПЦР для типирования вируса;
- цитология мазка из шейки матки у женщин;
- цитология мазков-отпечатков;
- исследование биоптатов и удалённых образований — аногенитальных бородавок.
При частых рецидивах болезни, крупных размерах опухолей, быстром их росте или сомнительном диагнозе прибегают к дополнительным методам исследования.
При частых обострениях проводится исследование имунного статуса.
При подозрении на злокачественное перерождение кондилом, папилломах на широком основании, нетипичных выделениях из влагалища или прямой кишки проводят:
- УЗИ вагинальным и ректальным датчиком;
- колоноскопию;
- УЗИ органов брюшной полости;
- рентгенографию органов грудной клетки;
- кольпоскопию;
- исследования на ИППП . [1][12][13]
Часто пациенты направляются на консультацию к гинекологу, урологу, онкологу и дерматовенерологу.
Лечение остроконечных кондилом
В случае с остроконечными кондиломами наиболее результативен комплексный подход к лечению. Следует обязательно информировать пациента о необходимости лечения половых партнёров, их возможном носительстве ВПЧ.
Даются общие рекомендации о необходимости модификации образа жизни для поддержания адекватного состояния иммунитета, предупреждения дополнительного инфицирования другими ИППП:
- упорядочение половой жизни;
- применение барьерных методов контрацепции;
- коррекция веса;
- достаточные физические нагрузки;
- правильное питание и т. д.
Консервативное лечение
Применяются препараты, стимулирующие местный и гуморальный иммунный ответ. Это необходимо, так как у всех больных с папилломатозным поражением выявлялись нарушения интерферонового статуса (системы врождённого иммунитета). [1] Противопоказаниями к терапии иммуномодуляторами являются папилломы на широком основании.
Редуцирование симптомов возможно в трёх из четырёх случаев (до 84%) при единичных кондиломах небольших размеров. [1] [17]
При упорном, рецидивирующем течении болезни, а также если больного беспокоят эстетические моменты, для профилактики раковой трансформации прибегают к хирургическим методам.
Хирургическое лечение
В зависимости от размеров, формы, расположения кондиломы и предпочтений хирурга возможно применение химических, физических, цитотоксических методов удаления.
Физические методы применяются при любых размерах и расположении аногенитальных бородавок. По выбору используется скальпель, лазерная вапоризация, криодеструкция (разрушение ткани бородавки экстремально низкими температурами под воздействием жидкого азота) или радиоволновой способ (radioSURG).
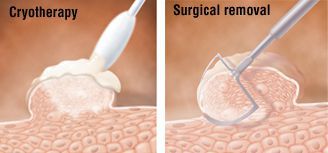
Ткани иссекаются включительно с собственной пластиной дермы. Если удаляется кондилома анального канала, дно раны образует внутренний сфинктер. В перианальной зоне дно раны должна составлять подкожная клетчатка.
Удаление образований не проводится без консультации онколога, если есть малейшие подозрения на малигнизацию (изъязвление, некроз, инфильтративный рост).
Обычно при иссечении кондиломы достаточно местной или спинальной анальгезии (снижения чувствительности к боли). Госпитализация может проводиться в случаях некоторых сопутствующих заболеваний (патология свертывания и другие), а также при невозможности амбулаторного лечения.
Прогноз. Профилактика
Прогноз при своевременном и адекватном лечении остроконечных кондилом благоприятный. Обязательно проведение гистологического исследования удалённых образований для исключения диагноза злокачественной опухоли. В сомнительных случаях необходимы дополнительные консультации гинеколога, дерматовенеролога, онколога, радиолога, лабораторные и инструментальные исследования.
При комплексном лечении обычно все симптомы исчезают. Однако не исключены рецидивы, частота которых колеблется от 10 до 50% и более. На увеличение риска рецидивов влияет общее состояние здоровья пациента, наличие у него сопутствующих заболеваний и иммунодефицитных состояний.
Профилактика включает в себя:
- своевременное, профилактическое обследование у гинеколога, уролога и проктолога;
- коррекцию образа жизни, питания;
- упорядочение половых отношений.
До начала половой жизни можно по схеме пройти вакцинацию поливалентной вакциной от ВПЧ 6, 11, 16, 18 типов (самые частые причины остроконечных кондилом — HPV 6 и 11) и рака шейки матки (HPV 16 и 18). Рекомендуемый возраст для введения вакцины — 9-17 лет (к примеру, в календаре США от 2015 года рекомендуемы возраст вакцинации — 9-11 лет). В ряде стран (США, Австрия, Германия, Франция и др.) вакцинация включена в календарь обязательных прививок. В России в настоящее время это добровольная процедура. [18]
Читайте также:

