Конговская лихорадка что это такое
Обновлено: 11.05.2024
Геморрагическая лихорадка с почечным синдромом (ГЛПС) - острое вирусное природно-очаговое заболевание, характеризующееся лихорадкой, общей интоксикацией, своеобразным поражением почек по типу острого интерстициального нефрита и развитием тромбогеморрагического синдрома [1,2,3,4].
Название протокола: Геморрагическая лихорадка с почечным синдромом
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| A98.5 | Геморрагическая лихорадка с почечным синдромом |
Дата разработки протокола: 2018 г.
Сокращения, используемые в протоколе:
| АД | артериальное давление |
| ДВС | диссеминированное внутрисосудистое свертывание |
| ИВЛ | искусственная вентиляция легких |
| ИТШ | инфекционно-токсический шок |
| ИФА | иммуноферментный анализ |
| КТ | компьютерная томография |
| МРТ | магнитно-резонансная томография |
| МКБ | международная классификация болезней |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ОПП | острое повреждение почек |
| ОРИТ | отделение реанимации и интенсивной терапии |
| ПЦР | полимеразная цепная реакция |
| РНК | рибонуклеиновая кислота |
| РН | реакция нейтрализации |
| РНГА | реакция непрямой гемагглютинации |
| РСК | реакция связывания комплемента |
| СЗП | свежезамороженная плазма |
| СМЖ | спинномозговая жидкость |
| СОЭ | скорость оседания эритроцитов |
| УЗИ | ультразвуковое исследование |
| ЦНС | центральная нервная система |
| ЭВИ | энтеровирусная инфекция |
| ЭКГ | электрокардиография |
| ЭхоКГ | эхокардиография |
| ЭЭГ | электроэнцефалография |
Пользователи протокола: врачи скорой неотложной помощи, фельдшеры, врачи общей практики, инфекционисты, терапевты, невропатологи, офтальмологи, дерматовенерологи, оториноларингологи, нефрологи, хирурги, анестезиологи-реаниматологи, организаторы здравоохранения.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика |
Классификация
| Периоды заболевания: | -начальный (лихорадочный), -олигурический, -полиурический, -реконвалесцентный (ранний-до 2 мес. и поздний- до 2–3 лет). |
| Степени тяжести | - легкая - средней тяжести - тяжелая |
| Осложнения | Специфические: - ИТШ; - ДВС-синдром; - азотемическая уремия; - отёк лёгких и головного мозга; - кровоизлияния в гипофиз, миокард, надпочечники, головной мозг; - эклампсия; - острая сердечно-сосудистая недостаточность; - профузные кровотечения; - надрыв или разрыв капсулы почки; - инфекционный миокардит; - геморрагический менингоэнцефалит, - парез кишечника; - вирусная пневмония. Неспецифические: - пиелонефрит; - восходящий пиелит; - гнойный отит; - абсцессы; - флегмоны; - пневмонии; - паротит; - сепсис |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ [1 - 12]
Диагностические критерии
С 6-9 дня
- носовое кровотечение;
- кровь в моче;
- дегтеобразный стул.
полиурический период (с 9-13-го дня болезни)
- исчезают боли в пояснице и животе;
- прекращается рвота;
- увеличивается суточное количество мочи (до 3-10л);
- сохраняется слабость.
Анамнез необходимо уточнить следующие факторы риска заражения:
• несоблюдение личной гигиены
• употребление свежих овощей без термической обработки из хранилищ (капуста, морковь и др);
ГЛПС и беременность.
Новорожденный может инфицироваться внутриутробно, но чаще — во время родов или сразу после них. Результат зависит от вирулентности конкретного циркулирующего серотипа, способа передачи инфекции и наличия или отсутствия пассивно передаваемых материнских антител.
Для жизни беременной представляет угрозу развитие специфических и неспецифических осложнений, в частности инфекционно-токсический шок, ДВС-синдром, отёк лёгких и головного мозга, кровоизлияния в головной мозг, миокард, надпочечники, эклампсия, острая сердечно-сосудистая недостаточность, сепсис и др.
Лабораторные исследования:
- ОАК: нейтрофильный лейкоцитоз (до15-30х10 9 л), плазмоцитоз, тромбоцитопения, из-за сгущения крови уровень гемоглобина и эритроцитов может возрасти, но при кровотечениях эти показатели снижаются, умеренное повышение СОЭ
- ОАМ: протеинурия (до 66 г/л), цилиндрурия (геалиновые и зернистые), гематурия
- Определение группы крови и резус-фактора.
- Коагулограмма.
- Биохимический анализ крови: общий белок, альбумин, нарастание уровня остаточного азота, мочевины, креатинина, также гиперкалиемия, гипермагниемия, гипонатриемия, билилирубин, АлТ, АсТ.
- Анализ кала для выявления внутрикишечного кровотечения.
- Серологическая диагностика: (РНИФ, ИФА, РПГА), используются парные сыворотки, полученные с интервалом в 10–12 дней (первая на 4–5-й день болезни, вторая — после 14-го дня болезни). Диагностический критерий — нарастание титра антител в 4 раза и более.
- Определение методом ИФА АТ класса Ig M, IgG
- Метод ПЦР: выделение РНК вируса из носоглоточной слизи, СМЖ, фекалий, крови и других секретов
Инструментальные исследования (по показаниям):
Таблица 2. Методы инструментальной диагностики
Показания для консультации узких специалистов:
Таблица 3. Показания для консультаций специалистов [1,2,3,4]
| Специалист | Цели консультации |
| Консультация нефролога, уролога | Для диагностики и лечения острой почечной недостаточности |
| Консультация кардиолога | Для диагностики и лечения артериальной гипертензии, миокардита |
| Консультация гастроэнтеролога | Для диагностики и лечения язвенной болезни желудка и 12-перстной кишки (при наличии в анамнезе) – по показаниям |
Диагностический алгоритм ГЛПС:
Рисунок 1. Алгоритм диагностического поиска в начальном периоде геморрагической лихорадки с почечным синдромом
Диагностический алгоритм ГЛПС:
Рисунок 2. Алгоритм диагностического поиска геморрагической лихорадки с почечным синдромом по геморрагическому синдрому
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица 4. Критерии дифференциальной диагностики ГЛПС
| Диагноз | Обоснование для дифференциаль ной диагностики | Обследования | Критерии исключения диагноза |
| Омская геморрагическая лихорадка | Острое начало, лихорадка, геморрагический синдром | Обнаруживают специфические антитела в РСК и РН | Лихорадка двухволновая, геморрагический синдром выражен слабо,протеинурия невысокая. ОПН не развивается. Боли в животе и пояснице отсутствуют или незначительные. Характерно поражение ЦНС и лёгких. |
| Риккетсиозы из группы пятнистых лихорадок | Острое начало, лихорадка, геморрагический синдром, поражение почек | Обнаруживают в РИФ и РСК специфические антитела | Лихорадка длительная, доминирует поражение ЦНС и сердечно-сосудистой системы. Первичный аффект, сыпь обильная, преимущественно розеозно-пятнисто-папулёзная, со вторичными петехиями, увеличение селезенки, полиаденопатия. В тяжёлых случаях - носовые кровотечения. Поражение почек ограничивается протеинурией. |
| Менингококкемия | Острое начало, лихорадка. Геморрагический синдром. Поражение почек с развитием ОПН | В крови и СМЖ бактериоскопически и бактериологически обнаруживают менингококк, положительная РНГА | В течение первых суток появляется геморрагическая сыпь, ОПН, геморрагический синдром только на фоне ИТШ, который развивается в первые сутки болезни. У большинства больных (90%) развивается гнойный менингит. Отмечают лейкоцитоз. |
| Острые хирургические заболевания органов брюшной полости | Боль в животе и болезненность при пальпации, симптом раздражения брюшины, лихорадка, лейкоцитоз. | Нейтрофильный нарастающий лейкоцитоз в крови с первых часов болезни | Болевой синдром предшествует лихорадке, другим симптомам. Боли и признаки раздражения брюшины вначале носят локализованный характер. Геморрагический синдром и поражение почек не характерны. |
| Острый диффузный гломерулонефрит | Лихорадка, поражение почек с олигурией, возможны ОПН, геморрагический синдром | Обнаруживают в ИФА специфические антитела к вирусу ГЛПС | Лихорадка, ангина, ОРЗ предшествуют поражению почек в сроки от 3 сут до 2 нед. Характерны бледность кожи, отёки, стойкое повышение АД. Геморрагический синдром возможен на фоне азотемии, проявляется положительным симптомом жгута, новыми кровотечениями |
| Лептоспироз | Острое начало, лихорадка, геморрагическая сыпь, поражение почек. | Обнаружение лептоспир в мазках крови мочи СМЖ Реакция микронейтрализации и РНГА- положительные | Начало бурное, лихорадка длительная, резко выражена миалгия, часто менингит желтуха с первого дня высокий лейкоцитоз. Протеинурия. Умеренная или невысокая. Анемия. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Альбумин человека (Albumin human) |
| Апротинин (Aprotinin) |
| Гепарин натрия (Heparin sodium) |
| Дексаметазон (Dexamethasone) |
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Дипиридамол (Dipyridamole) |
| Допамин (Dopamine) |
| Калия хлорид (Potassium chloride) |
| Метоклопрамид (Metoclopramide) |
| Натрия хлорид (Sodium chloride) |
| Парацетамол (Paracetamol) |
| Пентоксифиллин (Pentoxifylline) |
| Плазма свежезамороженная |
| Преднизолон (Prednisolone) |
| Рибавирин (Ribavirin) |
| Флуконазол (Fluconazole) |
| Фуросемид (Furosemide) |
| Цетиризин (Cetirizine) |
| Цефепим (Cefepime) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
| Этамзилат (Etamsylate) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ: нет.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Карта наблюдения пациента: карта стационарного больного;

Маршрутизация пациента:
- Режим постельный – до прекращения полиурии, в среднем: при легкой форме - 7-10 дней, среднетяжелой -2-3 недели и тяжелой - не менее 3- 4 недель от начала заболевания.
- Диета: Рекомендуется стол № 4 без ограничения соли, при тяжелых формах и осложнениях - стол № 1. Питание должно быть полноценным, дробным, в теплом виде. При олигоанурии исключаются продукты богатые белком (мясо, рыба, бобовые) и калием (овощи, фрукты). В полиурии, наоборот, эти продукты наиболее необходимы. Питьевой режим должен быть дозированным с учетом выделенной жидкости. Количество выпиваемой и вводимой внутрь жидкости не должно превышать объема выведенной (моча, рвотные массы, стул) более чем на 500-700мл.
- Рибавирин: первый прием 2000 мг однократно (10 капсул), затем 1000 мг каждые 6 часов в течение 4 дней, затем 500 мг каждые 6 часов в течение 5 дней, курс лечения 14 дней.
- Рибавирин (внутривенная форма) - первоначально вводится 33 мг/кг (максимально 2 г) в разведении в 0,9% растворе NaCl или 5% растворе декстрозы, далее 16 мг/кг (максимальная однократная доза 1 г) каждые 6 часов в первые 4 дня, затем последующие 3 дня 8 мг/кг (максимально 500 мг) каждые 8 часов, курс лечения 14 дней.
| Путь введения | Стартовая доза | 1-4 день болезни | 5-10 день болезни |
| пероральный | 30 мг/кг (максимум 2000 мг) однократно | 15 мг/кг (максимум 1000 мг) каждые 6 часов | 7,5 мг/кг (максимум 500 мг) каждые 6 часов |
| внутривенный | 33 мг/кг (максимально 2 г) | 16 мг/кг (максимальная однократная доза 1 г каждые 6 часов) | 8 мг/кг (максимально 500 мг каждые 8 часов) |
Патогенетическая терапия:
В начальном (лихорадочном) периоде болезни патогенетическая терапия проводится с целью дезинтоксикации, профилактики и лечения ДВС, ИТШ. Обильное питье - до 2,5-3,0 л в сутки. Основой лечения является коррекция объема циркулирующей крови (ОЦК) и водно-солевого баланса (ВСБ). С этой целью назначаются инфузии кристаллоидов (0,9% раствор натрия хлорид, раствор Рингера-Локка, лактасоль и др.) и 5-10% глюкозированные растворы с добавлением препаратов калия и инсулина по общепринятым схемам в соотношении 1:1. Объем инфузионной терапии составляет в среднем 40-50 мл/кг/сутки под контролем диуреза. Критерием достаточности назначенной инфузионной терапии является снижение гематокрита до 36-38%, нормализация гемодинамических показателей (пульс, АД, ЦВД) и почасового диуреза.
- ИТШ декомпенсированный,
- геморрагический инсульт,
- геморрагический инфаркт аденогипофиза,
- массивное кровотечение,
- спонтанный разрыв почки.
При бактериальных осложнениях – азитромицин в первый день 10 мг/кг, со второго по пятые дни по 5 мг/кг сутки, один раз в день или бета-лактамные антибактериальные препараты в течение 5- 7 дней.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Лекарствен ные средства | Способ применения | Уровень доказательности |
| Нуклеозиды и нуклеотиды | Рибавирин | 2000 мг однократно (10 капсул), затем 1000 мг каждые 6 часов в течение 4 дней, затем 500 мг каждые 6 часов в течение 5 дней (капсулы); |
| Лекарственная группа | Лекарствен ные средства | Способ применения | Уровень доказательности |
| Анилиды | Парацетамол | 500-1000 мг внутрь | С |
| Стимуляторы моторики желудочно кишечного тракта | Метоклопрамид | 10 мг внутрь | С |
| Гепарин и его производные | Группа гепарина (гепарин натрия) | подкожно (через каждые 6 часов) 50-100 ЕД/кг/сутки 5-7 дней | C |
| Антиагреганты, вазодилятаторы миотропного действия | Дипиридамол |
Хирургическое вмешательство: нет.
- температуры тела;
- диуреза;
- показателей азотемии;
- гемограммы;
- отсутствие пиурии и микрогематурии;
- изогипостенурия не является противопоказанием для выписки.
- легкой форме – не ранее 12 дня болезни;
- среднетяжелой – не ранее 16 дня болезни;
- тяжелой форме – не ранее 21 дня болезни.
Диспансеризация реконвалесцентов ГЛПС:
- в течение 2 лет после выписки (1 раз в квартал в течение первого года и 2 раза в течение второго года).
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ:
Показания для плановой госпитализации: нет
Показания для экстренной госпитализации:
- лихорадка,
- интоксикация,
- ОПН,
- геморрагический синдром.
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Указание на отсутствие конфликта интересов: нет.
Указание условий пересмотра протокола:
пересмотр протокола через 5 лет и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.
Крымская–Конго геморрагическая лихорадка (ККГЛ) - острая вирусная природно-очаговая инфекционная болезнь с трансмиссивным механизмом передачи возбудителя, вызванная вирусом семейства Bunyaviridae, рода Nairovirus, характеризующаяся лихорадкой, общей интоксикацией, геморрагическим синдромом и тяжёлым течением [1].
Название протокола: Конго-Крымская геморрагическая лихорадка
Код МКБ X: А 98.0 – Крымская геморрагическая лихорадка (вызванная вирусом Конго)
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2019 г.)
Сокращения, используемые в протоколе:
| АД | - | артериальное давление |
| ВСБ | - | водно-солевой баланс |
| ГШ | - | геморрагический шок |
| ДВС- синдром | - | синдром диссеминированного внутрисосудистого свертывания |
| ИФА | - | иммуноферментный анализ |
| ККГЛ | - | Крымская-Конго геморрагическая лихорадка |
| КП | - | Криопреципитат |
| КТ | - | концентрат тромбоцитов |
| ОЦК | - | объем циркулирующей крови |
| ПВ | - | протромбиновое время |
| ПТИ | - | протромбиновый индекс |
| СЗП СИЗ | - - | свежезамороженная плазма средства индивидуальной защиты |
| УЗИ | - | ультразвуковое исследование |
| ЦВД | - | центральное венозное давление |
| ЭКГ | - | Электрокардиография |
Пользователи протокола: инфекционисты, терапевты, врачи общей практики, акушер-гинекологи, врачи/фельдшеры скорой медицинской помощи, анестезиологи-реаниматологи, хирурги, оториноларингологи, неврологи.
Категория пациентов: взрослые
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика |
Классификация
I. ККГЛ с геморрагическим синдромом:
Тяжелая форма:
без полостных кровотечений;
с полостными кровотечениями.
Среднетяжелая форма:
без полостных кровотечений;
с полостными кровотечениями.
Легкая форма
II. ККГЛ без геморрагического синдрома:
среднетяжелая форма;
легкая форма
Выделяют следующие клинические периоды:
- предгеморрагический или начальный;
- геморрагический период соответствует разгару заболевания;
- реконвалесцентный;
- отдаленные последствия ККГЛ.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы и анамнез, в том числе эпидемиологический
-лихорадка продолжительностью от 1 до 12 дней, в среднем 7-8 дней;
-выраженная головная боль;
-резкая слабость;
-тошнота;
-рвота;
-отсутствие аппетита;
-нарушение сна;
-ломота в теле;
-мышечные боли;
-кровоточивость дёсен;
-геморрагическая энантема на слизистых оболочках;
-петехиальная сыпь;
-кровотечения (носовые, лёгочные, желудочно-кишечные, маточные);
-жидкий стул без патологических примесей в течение 2-3 дней;
-боли в животе.
Анамнез заболевания:
-острое начало заболевания с высокой температурой. Больные указывают дату и нередко час заболевания.
Эпидемиологический анамнез [3]:
-пребывание в эндемичном для ККГЛ регионе;
-укус клеща или контакт с клещом;
-уход за животными;
-контакт с кровью, шкурами, тканями животных при их разделке, убое, транспортировке и реализации;
-контакт с кровью больного;
-нахождение на открытой территории (отдых на природе и др.).
Лабораторные исследования
Неспецифическая лабораторная диагностика [1,2,4]:
Общий анализ крови:
-выраженная лейкопения, лимфоцитоз с нейтрофильным сдвигом влево до палочкоядерных, тромбоцитопения, умеренная анемия, повышение СОЭ;
Общий анализ мочи:
- в начальном периоде: незначительная альбуминурия, микрогематурия, цилиндрурия;
-в периоде разгара — гематурия.
Коагулограмма:
-При гиперкоагуляции: укорочение тромбинового времени до 10–15 с и времени свёртывания крови; повышение содержания фибриногена в плазме крови до 4,5–8 г/л, увеличение протромбинового индекса до 100–120%.
-При гипокоагуляции: удлинение тромбинового времени до 25–50 с, времени свёртывания крови; снижение содержания фибриногена в плазме крови до 1–2 г/л, снижение протромбинового индекса до 30–60%).
Биохимический анализ крови:
-уменьшение содержания общего белка в сыворотке крови (при профузных кровотечениях), гипоальбуминемия, гипербилилирубинемия, повышение активности АлТ и АсТ, ЛДГ.
Анализ кала на скрытую кровь:
-положительный при внутрикишечном кровотечении.
Специфическая лабораторная диагностика [3]:
-в периоде разгара: выявление РНК вируса ККГЛ методом ПЦР, антигена вируса или антител IgM методом ИФА;
-в стадии реконвалесценции или недавно перенесенном заболевании, произошедшем в течение нескольких предыдущих месяцев: выявление антител (IgM + IgG);
-при инфекции, перенесенной в течение последних двух лет: высокие титры IgG (при отрицательных IgM);
-при давней инфекции, перенесенной более двух лет назад: низкие титры IgG (при отрицательных IgM).
Критерии стандартного определения случая ККГЛ[3]:
Предположительный случай
Любой пациент, проживающий или находившийся на эндемичной по ККГЛ территории, обратившийся по поводу остро начавшегося заболевания с повышения температура тела, и у него наблюдается как минимум один из следующих клинических признаков:
-сильная головная боль,
-мышечные боли,
-тошнота или рвота,
-боли в животе или диарея,
-положительный симптом жгута,
и, в период 14 дней до начала заболевания, отмечалось наличие одного из нижеперечисленных факторов риска развития ККГЛ в эпиданамнезе:
-укус или контакт с клещом,
-уход за животными (выпас, дойка и др.),
-наличие животных, включая собак в домашнем хозяйстве,
-контакт с кровью, шкурами, тканями животных при их разделке, убое, транспортировке и реализации,
-контакт с больным с кровотечением человеком,
-нахождение на открытой территории (работа в поле, отдых на природе и др.),
-работа в лаборатории с кровью, тканями людей/ или животных, или с клещами
Вероятный случай
Пациент, проживающий или находившийся на эндемичной по ККГЛ территории в период 14 дней до начала заболевания, и соответствующий клиническому описанию предположительного случая ККГЛ, с тромбоцитопенией ниже 150 000 /мм 3 и/или наличием любых геморрагических проявлений:
-петехиальная сыпь
-кровотечения любой локализации (носовые, десневые, желудочно-кишечные, вагинальные, и др.)
-кровоизлияния
-положительный симптом жгута.
Подтвержденный случай
Соответствует определению предположительного или вероятного случая ККГЛ с положительным результатом диагностических тестов образца крови/ткани на ККГЛ:
-Выявление РНК в ПЦР или антигена ККГЛ в ИФА
-Выявление антител IgM, IgG методом ИФА
-Выявление антигена в патологоанатомическом материале иммуногистохимическим методом.
Инструментальные исследования:
УЗИ органов брюшной полости: гепатомегалия, возможно наличие свободной жидкости (при гемоперитонеуме);
ЭКГ: признаки ишемии миокарда (при обильных внутренних кровотечениях);
Рентгенография органов грудной клетки: наличие горизонтального уровня жидкости или сгустков в полости плевры (при гемотораксе);
КТ головного мозга: наличие очагов кровоизлияния (при кровоизлияниях в мозг).
Показания для консультаций узких специалистов:
-консультация невролога - при присоединении явлений менингоэнцефалита, ОНМК;
-консультация анестезиолога-реаниматолога - при сердечно-сосудистой недостаточности, шоке;
-консультация кардиолога - при присоединении симптомов миокардита;
-консультация хирурга - при подозрении на перитонит, гемоторакс, гемоперитонеум;
-консультация гинеколога – при беременности, метроррагии.
Диагностический алгоритм:
Основные (обязательные) диагностические обследования,проводимые на амбулаторном уровне:
-сбор жалоб и анамнеза;
-тщательный эпидемиологический анамнез;
-физикальное обследование.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
-определение группы крови;
-определение резус-фактора;
-общий анализ крови;
-общий анализ мочи;
-коагулограмма;
-биохимический анализ крови (общий белок, альбумин, билирубин, АлТ, АсТ, ЛДГ);
-анализ кала на скрытую кровь с целью выявления внутрикишечного кровотечения;
-определение антигена вируса(Ag), антител IgM, IgG методом ИФА;
-определение РНК вируса ККГЛ методом ПЦР;
-определение антигена вируса в патологоанатомическом материале иммуногистохимическим методом.
Алгоритм лабораторного тестирования крови (сыворотки) на ККГЛ [3]:
1-й образец берется при госпитализации и тестируется в ПЦР, ИФА Ag ( в первые 5 дней болезни) и ИФА IgM1;
2-й образец берется через пять дней после первого образца и тестируется в ПЦР, ИФА IgM2 и IgG1(образцы на IgG желательно забирать до введения иммунной плазмы для достоверной интерпретации результата);
3-й образец берется через пять дней после второго образца и тестируется в ИФА IgM3 и ИФА IgG2.
Дополнительные диагностические обследования, проводимые на стационарном уровне:
- УЗИ почек, органов брюшной полости, малого таза;
- ЭКГ;
- Рентгенография органов грудной клетки (с целью диагностики гемоторакса, пневмонии);
- КТ головного мозга при подозрении на ОНМК по геморрагическому типу.
Дифференциальный диагноз
Рисунок 1- Клинический алгоритм диагностического поиска в предгеморрагическом периоде Конго-Крымской геморрагической лихорадки


Рисунок 2-Клинический алгоритм диагностического поиска в геморрагическом периоде Конго-Крымской геморрагической лихорадки
Крымская–Конго геморрагическая лихорадка (ККГЛ) - острая вирусная природно-очаговая инфекционная болезнь с трансмиссивным механизмом передачи возбудителя, вызванная вирусом семейства Bunyaviridae, рода Nairovirus, характеризующаяся лихорадкой, общей интоксикацией, геморрагическим синдромом и тяжёлым течением [1].
Название протокола: Конго-Крымская лихорадка
Код протокола:
Код МКБ-10:
А 98.0 – Крымская геморрагическая лихорадка (вызванная вирусом Конго)
Сокращения, используемые в протоколе:
Дата разработки протокола: 2014 год.
Категория пациентов: взрослые.
Пользователи протокола: терапевты, врачи общей практики, врачи/фельдшеры скорой медицинской помощи, инфекционисты, анестезиологи-реаниматологи, организаторы здравоохранения.
Классификация
Клиническая классификация: [1,2].
I. ККГЛ с геморрагическим синдромом:
- Тяжелая форма:
• без полостных кровотечений;
• с полостными кровотечениями.
- Среднетяжелая форма:
• без полостных кровотечений;
• с полостными кровотечениями.
II. ККГЛ без геморрагического синдрома:
• среднетяжелая форма;
• легкая форма.
Выделяют следующие клинические периоды:
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий: не проводятся.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводятся.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне [3]:
• определение антигена вируса в патологоанатомическом материале иммуногистохимическим методом.
• 1-й образец берется при госпитализации и тестируется в ПЦР, ИФА Ag ( в первые 5 дней болезни) и ИФА IgM1;
• 2-й образец берется через пять дней после первого образца и тестируется в ПЦР, ИФА IgM2 и IgG1(образцы на IgG желательно забирать до введения иммунной плазмы для достоверной интерпретации результата);
• 3-й образец берется через пять дней после второго образца и тестируется в ИФА IgM3 и ИФА IgG2.
• КТ головного мозга при подозрении на ОНМК по геморрагическому типу.
Диагностические критерии
Жалобы и анамнез, в том числе эпидемиологический
• острое начало заболевания с высокой температурой. Больные указывают дату и нередко час заболевания.
• нахождение на открытой территории (отдых на природе и др.).
• геморрагическая сыпь на коже и слизистых в виде петехий с наиболее частой локализацией на верхних и нижних конечностях, в аксиллярных областях, в местах давления одеждой;
• в разгар заболевания отмечается: брадикардия до 40 в минуту, гипотония, приглушенность сердечных тонов.
Лабораторные исследования
Неспецифическая лабораторная диагностика [1,2,4]:
- Общий анализ крови:
• выраженная лейкопения, лимфоцитоз с нейтрофильным сдвигом влево до палочкоядерных, тромбоцитопения, умеренная анемия, повышение СОЭ;
• При гиперкоагуляции: укорочение тромбинового времени до 10–15 с и времени свёртывания крови; повышение содержания фибриногена в плазме крови до 4,5–8 г/л, увеличение протромбинового индекса до 100–120%.
• При гипокоагуляции: удлинение тромбинового времени до 25–50 с, времени свёртывания крови; снижение содержания фибриногена в плазме крови до 1–2 г/л, снижение протромбинового индекса до 30–60%).
• уменьшение содержания общего белка в сыворотке крови (при профузных кровотечениях), гипоальбуминемия, гипербилилирубинемия, повышение активности АлТ и АсТ.
• положительный при внутрикишечном кровотечении.
• в периоде разгара: выявление РНК вируса ККГЛ методом ПЦР, антигена вируса или антител IgM методом ИФА;
• в стадии реконвалесценции или недавно перенесенном заболевании, произошедшем в течение нескольких предыдущих месяцев: выявление антител (IgM + IgG);
• при инфекции, перенесенной в течение последних двух лет: высокие титры IgG (при отрицательных IgM);
• при давней инфекции, перенесенной более двух лет назад: низкие титры IgG (при отрицательных IgM).
Критерии стандартного определения случая ККГЛ[3]:
Предположительный случай
Любой пациент, проживающий или находившийся на эндемичной по ККГЛ территории, обратившийся по поводу остро начавшегося заболевания с повышения температура тела, и у него наблюдается как минимум один из следующих клинических признаков:
и, в период 14 дней до начала заболевания, отмечалось наличие одного из нижеперечисленных факторов риска развития ККГЛ в эпиданамнезе:
• работа в лаборатории с кровью, тканями людей/ или животных, или с клещами.
Вероятный случай
Пациент, проживающий или находившийся на эндемичной по ККГЛ территории в период 14 дней до начала заболевания, и соответствующий клиническому описанию предположительного случая ККГЛ, с тромбоцитопенией ниже 150 000 /мм3 и/или наличием любых геморрагических проявлений:
Подтвержденный случай
Соответствует определению предположительного или вероятного случая ККГЛ с положительным результатом диагностических тестов образца крови/ткани на ККГЛ:
• выявление антигена в патологоанатомическом материале иммуногистохимическим методом.
Инструментальные исследования:
УЗИ органов брюшной полости: гепатомегалия, возможно наличие свободной жидкости (при гемоперитонеуме);
ЭКГ: признаки ишемии миокарда (при обильных внутренних кровотечениях);
Рентгенография органов грудной клетки: наличие горизонтального уровня жидкости или сгустков в полости плевры (при гемотораксе);
КТ головного мозга: наличие очагов кровоизлияния (при кровоизлияниях в мозг).
Показания для консультации специалистов:
Дифференциальный диагноз
Клинический алгоритм диагностического поиска в предгеморрагическом периоде Конго-Крымской геморрагической лихорадки

Клинический алгоритм диагностического поиска в геморрагическом периоде Конго-Крымской геморрагической лихорадки

Лечение
Тактика лечения
Немедикаментозное лечение[1]
Диета: стол №4.
Режим: строгий постельный в периоде разгара.
Медикаментозное лечение [2,3,4]
Этиотропная терапия
• При подозрении на ККГЛ - немедленно начать терапию рибавирином, согласно рекомендациям Всемирной Организации Здравоохранения [6];
• лечение рибавирином более эффективно в первые 5 дней от начала заболевания (период максимальной вирусной нагрузки);
• первый прием препарата составляет 2000 мг однократно (10 капсул), затем 1000 мг каждые 6 часов в течение 4 дней, затем 500 мг каждые 6 часов в течение 5 дней;
• критериями отмены препарата являются регрессия клинических проявлений, нормальные значения лабораторных показателей и температурной реакции.
• своевременное назначение рибавирина (первые 5 дней болезни) определяет благоприятный вариант течения и исход заболевания.
• При лечении беременных и лиц с выявленными противопоказаниями к рибавирину препаратом выбора следует считать интерферон альфа 2b в виде ректальных суппозиториев. Препарат назначают 2 раза в сутки с интервалом 12 часов в дозе 1 млн. МЕ. Продолжительность терапии - до 10 дней.
• Одновременно с противовирусной терапией введение 100-300 мл (1-2 лечебные дозы) иммунизированной плазмы крови реконвалесцентов, по возможности в ранние сроки.
Базисная терапия ККГЛ [2]
Лечебная тактика в предгеморрагическом периоде ККГЛ
• инфузии кристаллоидов (0,9% раствор натрия хлорида, раствор Рингера, Трисоль и др.) и 5-10% глюкозированные растворы с добавлением препаратов калия и инсулина в соотношении 1:1;
• критерии эффективности инфузионной терапии - снижение гематокрита до 36-38%, нормализация гемодинамических показателей (пульс, АД, ЦВД) и почасового диуреза;
• менадиона натрия бисульфит 1% - 3 мл 2 раза в сутки внутримышечно (доза определяется с учетом показателя ПТИ, ПВ).
Другие препараты из группы нестероидных противовоспалительных средств или анальгетиков могут спровоцировать кровотечение.
При наличии в анамнезе язвенной болезни желудка и 12-перстной кишки -ингибиторы водородной помпы или блокаторы Н2-гистаминовых рецепторов:
• фамотидин 40 мг в сутки внутрь, внутривенно.
Лечебная тактика в геморрагическом периоде ККГЛ
- повторные переливания - при отсутствии эффекта, в тех же объемах, через 4-8 часов [7].
Критерий эффективности переливания СЗП: прекращение кровотечения.
• объемно-замещающими плазмозаменителями (коллоидами) с предпочтительным введением пентакрахмалов в дозе 15-20 мл/кг в сутки,
• противопоказаны препараты декстрозы и декстраны (полиглюкин, реополиглюкин).
Компоненты крови [7]:
- 1 доза КТ на 10 кг массы пациента. Через 24 часа после трансфузии количество тромбоцитов должно превышать критический уровень 20·109 /л или быть выше предтрансфузионного.
Критерии эффективности переливания КТ: прекращение спонтанной кровоточивости, отсутствие свежих геморрагий на коже и видимых слизистых, уменьшение времени кровотечения.
• криопреципитат (при III стадии ДВС-синдрома с развитием гипофибриногенемии ниже 1,1 г/л с целью коррекции VIII фактора свертывания крови и фибриногена):
- 1 доза КП на 10 кг массы больного.
Антипротеазная терапия (при кровотечении в объеме 50% и выше, лабораторном подтверждении ΙΙΙ стадии ДВС-синдрома):
• апротинин в дозе до 500 000 – 1000000 КИЕ/сут, болюсно.
При отсутствии эффекта - сердечные гликозиды (дигоксин 0,25-0,5г внутривенно).
Антибактериальная терапия (при развитии бактериальных осложнений) полусинтетические пенициллины, цефалоспорины III-IV поколения (с учетом чувствительности возбудителя):
• цефтазидим 2-4 г/сут в 2 введения
• иммуноглобулин человеческий нормальный для внутривенного применения по 0,4 – 1.0 г/кг веса, ежедневно в течение 1 - 5 дней.
Препарат рекомендуется вводить только после остановки кровотечения и купирования ДВС-синдрома.
Необходимо исключить необоснованно назначаемые медицинские манипуляции (эндоскопия, пункции, выскабливание полости матки и т.д.), которые могут привести к дополнительной травматизации кожных покровов и слизистых оболочек и усугубить риск развития кровотечений и формирования обширных гематом.
Медикаментозное лечение, оказываемое на амбулаторном уровне – не проводится.
Перечень основных лекарственных средств:
• Интерферон человеческий рекомбинантный альфа 2b –суппозитории ректальные 1 млн МЕ.
• Апротинин порошок для инъекционных растворов во флаконах и ампулах по 10000 ЕД в комплекте с растворителем
• Фамотидин таблетки 10 мг, 20 мг, 40 мг; лиофилизированный порошок для инъекционных растворов в ампулах по 0,02 г в комплекте с растворителем
• Иммуноглобулин человеческий нормальный для внутривенного применения,10% раствор в ампулах по 1,3, 5 мл; флаконы по25 мг.
• Цефтазидим флаконы по 0,25г,0,5г,1,0г и 2,0 г порошка для приготовления раствора для инъекций
При ККГЛ противопоказаны любые хирургические вмешательства!
Профилактические (противоэпидемические) мероприятия:
• своевременное выявление больных ККГЛ, источника инфекции, механизма и условий, способствующих заражению;
• усиление эпидемического надзора за соблюдением санитарных правил в стационарах при оказании лечебной помощи больным ККГЛ и выполнении лабораторных исследований;
• формирование у населения навыков гигиенического поведения с целью предотвращения угрозы заражения ККГЛ при пребывании в природных биотопах, при уходе за сельскохозяйственными животными;
• борьба с переносчиками инфекции путем проведения акарицидных обработок сельскохозяйственных животных и природных биотопов.
• изоляция в боксе пациентов с предположительным, вероятным или подтвержденным случаем ККГЛ и усиление мер внутрибольничного контроля;
• сокращение численности медицинского и немедицинского персонала, имеющего доступ в бокс и контактирующего с пациентом;
• использование средств индивидуальной защиты персоналом, контактирующим с больным.
• врачи, средний и младший медицинский персонал, обеспечивающий уход за пациентами с подозрением (вероятные и подтвержденные случаи) на ККГЛ,
• весь вспомогательный персонал, задействованный в уборке изолированной комнаты, обработке зараженных вещей и оборудования, стирке вещей, а также в сборке и утилизации инфицированных отходов,
• весь лабораторный персонал, задействованный в исследовании анализов пациентов или в уборке и дезинфекции лабораторного оборудования,
• халат (хирургический или одноразовый халат с длинными рукавами и манжетами), резиновая обувь или пластиковые бахилы, пластиковый фартук поверх двух слоев одежды, вторая пара тонких или толстых перчаток (внешний слой одежды);
• высокоэффективный воздушный фильтр (N95) или другая биологически безопасная маска (или хирургическая маска), хлопчатобумажный головной убор, чистые очки или незапотевающие защитные очки;
• защитный щиток для лица (при проведении манипуляций в лаборатории, а также клиницистам при контакте с больным в геморрагический период заболевания СDC) [8].
Дальнейшее ведение
Правила выписки:
Выписку больных проводят не ранее 21 суток от начала заболевания при удовлетворительном состоянии больного, нормализации температуры тела и лабораторных показателей (гемограммы, коагулограммы, количества тромбоцитов), отсутствии осложнений.
Примерные сроки нетрудоспособности после выписки составляют:
- при лёгкой форме – 7-10 суток;
- среднетяжёлой – 10-14 суток;
- тяжёлой – 15-30 суток.
Диспансерному наблюдению подлежат все реконвалесценты ККГЛ:
• срок наблюдения для переболевших лёгкой формой ККГЛ - 3 месяца, среднетяжёлой и тяжёлой - 12 месяцев;
• первое контрольное обследование с клиническим определением гемограммы, уровня мочевины, креатинина, билирубина, общего белка и альбумина, активности АлТ и АсТ проводят через 1 месяц после выписки из стационара; последующие обследования - через 3, 6, 9 и 12 месяцев.
• обильное питьё (настой шиповника, щёлочные минеральные воды, отвары трав с мочегонными свойствами);
• соблюдение физического режима с исключением тяжёлой физической работы, переохлаждения, посещения бани, сауны, занятий спортом (в течение 6-12 месяцев);
• приём общеукрепляющих лекарственных средств, адаптогенов, поливитаминов (Аевит, Дуовит, Мульти-Табс);
• использование контрацептивных средств реконвалесцентам (мужчинам и женщинам) не менее чем в течение 7 месяцев после лечения рибавирином.
Крымская геморрагическая лихорадка – острая арбовирусная инфекция с характерной природной очаговостью, протекающая с явлениями токсикоза и тромбогеморрагическим синдромом различной степени выраженности. Для крымской геморрагической лихорадки типично острое начало с двумя волнами лихорадки, головные, мышечные и суставные боли, геморрагические высыпания на коже и слизистых, кровоизлияния и кровотечения. Диагноз крымской геморрагической лихорадки основан на клинико-эпидемиологических данных, результатах ИФА, РНГА, ПЦР. Лечение крымской геморрагической лихорадки включает проведение дезинтоксикационной терапии, введение специфического иммуноглобулина или иммунной сыворотки, противовирусных, гемостатических средств, препаратов крови и кровезаменителей.
Общие сведения
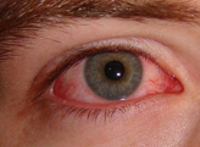
Крымская геморрагическая лихорадка (геморрагическая лихорадка Крым-Конго, среднеазиатская геморрагическая лихорадка, КГЛ) – зоонозное природно-очаговое заболевание, вирусный возбудитель которого передается человеку кровососущими клещами. Крымская геморрагическая лихорадка относится к группе клещевых геморрагических лихорадок; является опасным инфекционным заболеванием с коэффициентом летальности 10-40%. Характерна для теплого климата степной, лесостепной и полупустынной зон; встречается в Крыму, Центральном Предкавказье и на сопредельных территориях, в Китае, некоторых странах Европы и Африки. Уровень заболеваемости КГЛ выше у лиц, занятых сельскохозяйственным производством – уходом за животными, заготовкой сена, забоем скота. Крымская геморрагическая лихорадка чаще выявляется у мужчин от 20 до 40 лет. Крымской геморрагической лихорадке свойственна весенне-летняя сезонность, связанная с активностью клещей.

Причины
Возбудителем крымской геморрагической лихорадки служит РНК-геномный вирус рода Nairovirus, семейства Bunyaviridae, способный репродуцироваться при двух температурных интервалах – 36-40° и 22-25°C. Это позволяет вирусу размножаться как в организме человека и позвоночных животных, так и в организме кровососущих насекомых. Вирус крымской геморрагической лихорадки чувствителен к нагреванию (мгновенно инактивируется при кипячении), действию детергентов, дезинфектантов. Источником вируса крымской геморрагической лихорадки в природе выступают грызуны (ежи, зайцы, мыши), мелкий и крупный рогатый скот (овцы, козы, коровы), а также свиньи, лошади, собаки и птицы. Специфическими переносчиками являются паразиты млекопитающих – свыше 20 видов иксодовых клещей, в основном, пастбищные клещи рода Hyalomme.
Основной механизм передачи крымской геморрагической лихорадки – трансмиссивный, при присасывании и укусах инфицированных иксодовых клещей. Возможны также контактный (при раздавливании клеща, попадании на поврежденную кожу инфицированного материала больных животных и человека) и аэрогенный пути передачи (при содержании вируса в воздухе). Имеет место внутрибольничное инфицирование, происходящее при недостаточной обработке и стерилизации медицинских инструментов и оборудования, многоразовом использовании игл. Естественная восприимчивость людей к вирусу КГЛ высокая.
Вирусный возбудитель вызывает поражение эндотелия мелких кровеносных сосудов, повышение проницаемости сосудистой стенки, нарушение свертываемости крови, угнетение кроветворения, развитие ДВС-синдрома. Это проявляется многочисленными кровоизлияниями во внутренние органы (почки, печень), ЦНС, кожу и слизистые оболочки. Для заболевания характерна морфологическая картина инфекционного васкулита с развитием дистрофических изменений и очагов некроза.
Симптомы крымской лихорадки
Длительность инкубационного периода, в зависимости от способа заражения, составляет от 2 до 14 дней (после укуса клеща – 1-3 дня, при контактной передаче – 5-9 дней). Симптомы крымской геморрагической лихорадки могут варьировать от стертых до крайне тяжелых. Для начального периода инфекции (первые 3-5 дней) характерно острое состояние с внезапным скачком температуры до 39-40°С, ознобом, слабостью, головокружением. Больные предъявляют жалобы на сильную головную боль, миалгии и артралгии, болевые ощущения в области живота и поясницы. Часто появляется сухость во рту, тошнота и рвота, гиперемия лица, шеи, конъюнктивы и слизистой зева. Возникает фотофобия, возбуждение, иногда даже агрессивность, которые затем сменяются сонливостью, утомляемостью, депрессией. Перед манифестацией геморрагического синдрома наступает кратковременное снижение температуры до субфебрильной, затем возникает вторая волна лихорадки.
В период разгара крымской геморрагической лихорадки (с 3-6 дня заболевания) возникают геморрагические проявления различной выраженности – петехиальные высыпания на коже (экзантема) и слизистых полости рта (энантема), пурпура или крупные экхимозы, кровоизлияния в местах инъекций, носовые кровотечения, кровохарканье, в тяжелых случаях - обильные полостные кровотечения (желудочно-кишечные, легочные, маточные). Состояние больных резко ухудшается: отмечается вялость, подавленность, бледность, акроцианоз, тахикардия, артериальная гипотония. Выявляется лимфоаденопатия, гепатомегалия, может наблюдаться менингеальный синдром, судороги, спутанность сознания, кома. Исход крымской геморрагической лихорадки определяется степенью тяжести тромбогеморрагического синдрома.
При благоприятном течении крымской геморрагической лихорадки геморрагии исчезают через 5-7 дней без рецидивов. Реконвалесценция начинается с 9-10 дня заболевания и занимает длительное время (1-2 месяца и более); астенический синдром сохраняется еще в течение 1-2 лет. Постинфекционный иммунитет сохраняется 1-2 года после перенесенной инфекции. Осложнениями крымской геморрагической лихорадки могут выступать пневмонии, отек легких, печеночная и почечная недостаточность, тромбофлебиты, инфекционно-токсический шок. Летальность составляет от 4 до 30%; смертельный исход обычно наступает на второй неделе заболевания.
Диагностика
Диагностика крымской геморрагической лихорадки проводится с учетом эпидемиологических данных (возможное пребывание в эндемичных районах, сезонность), типичных клинических признаков (острое начало, двухволновая лихорадка, ранний тромбогеморрагический синдром), результатов лабораторных исследований (общего анализа крови и мочи, ИФА, РНИТ, РНГА, ПЦР). Обследование больных должно производиться с соблюдением максимальной степени инфекционной безопасности.
В гемограмме при крымской геморрагической лихорадке отмечается выраженная лейкопения, тромбоцитопения, повышение СОЭ и гематокрита; в общем анализе мочи - олигоурия, гипостенурия, микрогематурия. В первые несколько суток заболевания и в терминальной стадии диагноз возможно подтвердить путем выявления РНК вируса в образцах крови и тканей методом ПЦР. ИФА помогает определить титр специфических антител IgM к вирусу крымской геморрагической лихорадки на протяжении 4-х месяцев после перенесенной инфекции, IgG – в течение 5 лет. Дифференциальная диагностика крымской геморрагической лихорадки проводится с гриппом, менингококковой инфекцией, сыпным тифом, лептоспирозом, тромбоцитопенической пурпурой и болезнью Шенлейн-Геноха, другими видами геморрагических лихорадок.
Лечение крымской лихорадки
При подозрении на крымскую геморрагическую лихорадку обязательна госпитализация и изоляция больных. Лечение должно осуществляться в соответствии с принципами терапии вирусных геморрагических лихорадок. Показан постельный режим, диета, витаминотерапия. Возможно введение иммунной сыворотки реконвалесцентов или гипериммунного лошадиного γ-глобулина. Эффективным терапевтическим действием обладает применение противовирусных препаратов (рибавирина, альфа интерферона). В начальном периоде проводится дезинтоксикационная и кровоостанавливающая терапия; осуществляется переливание крови, эритроцитарной и тромбоцитарной массы в замещающих дозах. При развитии инфекционно-токсического шока назначаются глюкокортикостероиды.
Прогноз и профилактика
Прогноз при стремительном и тяжелом течении крымской геморрагической лихорадки серьезный: наблюдается раннее развитие осложнений, возможен летальный исход. При своевременно начатом лечении прогноз заболевания в большинстве случаев благоприятный. Основная профилактика крымской геморрагической лихорадки заключается в защите человека от нападения и укусов клещей-переносчиков вируса, применении средств индивидуальной защиты (ношении защитной одежды, использовании защитных сеток, репеллентов), регулярном проведении самоосмотров. В медицинских учреждениях обязательно соблюдение требований по профилактике нозокомиальных инфекций: осторожности при выполнении инвазивных процедур, работе с кровью и выделениями больных; проведение стерилизации инструментов, применение одноразовых шприцов и игл. Уничтожение источника и переносчиков вируса крымской геморрагической лихорадки в природе малоэффективно.
Лихорадка Ку – риккетсиозная инфекция, протекающая с лихорадочным синдромом и поражением легких, в частности, с развитием атипичной пневмонии. Начальный период лихорадки Ку характеризуется общетоксическими проявлениями; в период разгара доминируют симптомы трахеита, бронхита, пневмонии. Диагноз лихорадки Ку основан на комплексе клинико-эпидемиологических и лабораторных данных (РСК, ИФА, РНФ, бактериологический анализ), внутрикожных и биологических проб, рентгенографии легких. Основу лечения лихорадки Ку составляет антибиотикотерапия; дополнительно проводится дезинтоксикационная, десенсибилизирующая, противовоспалительная терапия, ингаляции.
МКБ-10
Общие сведения
Лихорадка Ку (Q-лихорадка, пневмориккетсиоз, балканский грипп) – острый, природно-очаговый клещевой риккетсиоз, характеризующийся преимущественным поражением дыхательной системы. Лихорадка Ку распространена во всех географических зонах, наиболее широко в Австралии и Америке. Спорадические и групповые случаи заболевания также регистрируются в Европе, Азии, ряде районов России и СНГ. Лихорадка Ку отличается высокой контагиозностью, к инфекции восприимчивы лица различного возраста. Чаще заражаются жителей сельской местности, работающие на животноводческих фермах, птицефермах, скотобойнях; занятые охотой, сбором, хранением и переработкой мяса, кожи, меха и пуха. Несмотря на незначительный удельный вес лихорадки Ку в структуре инфекционных заболеваний, высокая частота тяжелых пневмоний и осложнений определяют актуальность и инфекционную настороженность в отношении данной патологии.

Причины лихорадки Ку
Возбудителями лихорадки Ку являются облигатные внутриклеточные паразиты - риккетсии Бернета (коксиеллы, Coxiella burnetii). Они представляют собой мелкие неподвижные грамотрицательные бактерии, способные образовывать фильтрующиеся и спорообразные формы. Риккетсии Бернета обитают и репродуцируются в живых, активно метаболизирующих клетках - внутри эпителиоцитов кишечного тракта клещей, в клетках различных органов и систем человека. Возбудителя лихорадки Ку отличает высокая устойчивость к факторам внешней среды: вне живого организма они сохраняют жизнеспособность несколько месяцев. Коксиеллы устойчивы к ультрафиолетовым лучам, дезинфектантам (хлорной извести, формалину), повышенной и низкой температуре, однако при кипячении погибают в течение одной минуты.
Природным источником возбудителя лихорадки Ку выступает более 40 разновидностей клещей (в основном, иксодовые, а также гамазовые, аргасовые и др.), инфицированные дикие и домашние животные, птицы, выделяющие коксиелл в окружающую среду на протяжении всего периода заболевания. Передача инфекции человеку осуществляется различными путями: аспирационным, алиментарным, контактным, трансмиссивным. Чаще всего возбудитель лихорадки Ку проникает через слизистые оболочки дыхательных путей при вдыхании инфицированной пыли во время обработки шкур и шерсти животных; через поврежденные кожные покровы при уходе за больными животными; через ЖКТ при употреблении инфицированных мяса, молока, воды. Природные очаги лихорадки Ку поддерживаются зараженными клещами. Инфицирование людей чаще происходит в весенне-летне-осенний период.
В месте проникновения возбудителя в организм человека воспалительной реакции не возникает. Бактериемия приводит к поражению ретикулогистиоцитарной системы, сопровождается выраженной токсемией, развитием специфических дистрофических изменений в сердечно-сосудистой и нервной системах, почках, других внутренних органах. Риккетсии Бернета обладают выраженной пневмотропностью, поэтому при лихорадке Ку наибольшие изменения возникают в дыхательной системе.
Симптомы лихорадки Ку
Лихорадка Ку может протекать в острой, подострой и хронической форме. В динамическом течении заболевания выделяют инкубационный, начальный период, период разгара и реконвалесценции. Инкубационный период варьирует от 3 до 30 дней (в среднем 19-20 дней).
Заболевание начинается внезапно, с быстрого подъема температуры до 39-40˚C, озноба и потливости, сопровождающихся сильной головной болью, миалгией и артралгией, выраженной слабостью и бессонницей. Часто наблюдается гиперемия лица и шеи, слизистой зева, инъекция сосудов склер и конъюнктивы. Иногда отмечается сыпь розеолезного или пятнисто-папулезного характера. Выявляются приглушенные тоны сердца, брадикардия, умеренная артериальная гипотензия. Начальный период лихорадки Ку продолжается 7-9 дней. Через несколько дней температура снижается, непродолжительно держится на субфебрильных значениях, пока не наступает вторая волна лихорадки.
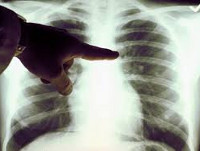
В разгар заболевания начинают доминировать признаки поражения органов дыхания – развивается картина трахеита, бронхита или атипичной пневмонии. Больных лихорадкой Ку беспокоит чувство стеснения в груди, кашель сухой или с выделением скудной мокроты, сопровождающийся болью в грудной клетке. С развитием пневмонии кашель становится влажным с серозно-гнойной мокротой, иногда с примесью крови; появляется одышка, выслушиваются сухие, реже влажные мелкопузырчатые хрипы. Течение пневмонии при лихорадке Ку – торпидное, с медленным разрешением клинических и рентгенологических признаков.
Стадия реконвалесценции протекает с постепенным снижением температуры, улучшением самочувствия больных, исчезновением основных клинических симптомов. Отмечается длительный астенический синдром, восстановление работоспособности происходит медленно. Подострая форма лихорадки Ку имеет продолжительность от 1 до 3 месяцев, обычно легкое или среднетяжелое течение с волнообразным небольшим подъемом температуры. Для хронической формы характерен часто рецидивирующий, вялотекущий процесс длительностью от нескольких месяцев до 1 года и более.
Осложнения лихорадки Ку наблюдаются нечасто. В отдельных случаях может развиться плеврит, инфаркт легкого, эндокардит, менингоэнцефалит, пиелонефрит, панкреатит, гепатит, орхит или эпидидимит риккетсионной природы, тромбофлебит глубоких вен конечностей, неврит. Присоединение вторичной инфекции сопровождается формированием абсцессов.
Диагностика лихорадки Ку
Диагноз лихорадки Ку основывается на комплексе клинико-эпидемиологических данных, результатах лабораторного и инструментального обследования. В крови больных лихорадкой Ку отмечается тромбоцитопения, относительный лимфо- и моноцитоз, умеренное увеличение СОЭ; в моче - протеинурия и гематурия. Лихорадку Ку подтверждает выделение культуры возбудителя в крови, моче, мокроте, ликворе больных с помощью бактериологического посева на тканевые среды или методом биологической пробы на морских свинках и грызунах. Чистые культуры риккетсий получают путем введения исследуемого материала в куриные эмбрионы.
Рентгенография грудной клетки при риккетсиозной пневмонии выявляет мелкоочаговые инфильтраты в нижних отделах и прикорневых зонах, усиление легочного рисунка, уплотнение и расширение корней легких, увеличение перибронхиальных лимфоузлов. Специфическая диагностика лихорадки Ку включает серологические методы: РСК, РНФ, ИФА, внутрикожные пробы с очищенным антигеном возбудителя. Диагностические титры становятся положительными на 10-12 день заболевания и достигают максимума к 3-4 неделе.
Природные очаги лихорадки Ку определяют исследованием гемолимфы и кишечника клещей, а также препаратов-отпечатков внутренних органов животных на наличие риккетсий Бернета. Необходимо проведение дифференциальной диагностики лихорадки Ку с туберкулезом легких, гриппом, сыпным и брюшным тифом, острым и подострым бруцеллезом, лептоспирозом, туляремией, пневмониями различного генеза, сепсисом.
Лечение и профилактика лихорадки Ку
Целесообразен прием антигистаминных препаратов, НПВС, поливитаминов. По показаниям назначается дезинтоксикационная терапия; при развитии патологии дыхательной системы проводится оксигенотерапия, ингаляции с бронходилататорами. При тяжелых формах лихорадки Ку применяются кортикостероиды (преднизолон, дексаметазон).
Прогноз лихорадки Ку благоприятный, большинство случаев заболевания заканчивается полным выздоровлением, иногда могут развиваться затяжные и хронические формы заболевания. Летальные исходы наблюдаются крайне редко. Профилактика лихорадки Ку включает комплекс противоэпидемических, ветеринарных и санитарно-гигиенических мероприятий. Эти меры предполагают проведение противоклещевой обработки пастбищ, уничтожение грызунов, ветеринарный надзор за скотом, тщательную термическую обработку мяса, молока и воды. В природных очагах особую актуальность имеют вопросы соблюдения личной гигиены, иммунизации лиц группы риска живой вакциной.
Читайте также:

