Кожные инфекции при беременности
Обновлено: 25.04.2024
Существует три основные категории кожных заболеваний, связанных с беременностью: (1) доброкачественные кожные заболевания, вызванные естественными гормональными изменениями, (2) ранее существовавшие кожные заболевания, течение которых изменяется во время беременности, и (3) дерматозы, характерные для беременности. В некоторых случаях эти категории могут пересекаться.
Высокоэффективные солнцезащитные кремы широкого спектра действия (фильтры против ультрафиолетового спектра А и В) могут предотвратить мелазму.
Тяжелую эпидермальную мелазму можно лечить после родов комбинациями местного третиноина (Ретин-А), гидрохинона (Эльдоквин Форте) и кортикостероидов.
Урсодезоксихолевая кислота (урсодиол [Актигалл]) эффективно снижает зуд и уровень желчных кислот в сыворотке крови у пациенток с тяжелым внутрипеченочным холестазом во время беременности.
Пациентки с внутрипеченочным холестазом во время беременности, герпетиформным импетиго и гестационным пемфигоидом должны находиться под наблюдением до родов.
Доброкачественные заболевания кожи
Кожные заболевания, вызванные естественными гормональными изменениями во время беременности, включают стрии беременных, гиперпигментацию, изменения волос, ногтей и сосудов.
СТРИИ БЕРЕМЕННЫХ
Стрии беременных (растяжки) встречаются у 90 процентов беременных женщин к третьему триместру (рисунок 1) (1, 2). Стрии появляются в виде розово-фиолетовых атрофических линий или полос на животе, ягодицах, груди, бедрах или руках. Они чаще встречаются у молодых женщин, женщин с беременностью крупным плодом и женщин с более высокими показателями массы тела (3).
Ж енщины с тёмной кожей, у которых в анамнезе были стрии на груди или бедрах, или семейный случаи стрий беременных, также подвергаются более высокому риску (4).
Причина появления стрий является многофакторной и включает физические факторы (например, фактическое растяжение кожи) и гормональные факторы (например, воздействие гормонов коры надпочечников, эстрогена и релаксина на эластиновые волокна дермы).
Многочисленные кремы, смягчающие средства и масла (например, крем с витамином Е, масло какао, лосьон с алоэ вера, оливковое масло) используются для предотвращения стрий; однако нет никаких доказательств того, что эти методы лечения эффективны. Ограниченные данные свидетельствуют о том, что два препарата для местного лечения могут помочь предотвратить появление стрий (5).
Один содержит экстракт центеллы азиатской плюс альфа-токоферол и гидролизаты коллагена и эластина. Другое средство содержит токоферол, незаменимые жирные кислоты, пантенол, гиалуроновую кислоту, эластин и ментол.
Однако ни один из этих препаратов не является широко доступным, и безопасность использования центеллы азиатской во время беременности и компонентов, ответственных за их эффективность, неясны (6).
Необходимы дальнейшие исследования, прежде чем эти методы лечения и часто используемые кремы и смягчающие средства могут быть рекомендованы для широкого применения.
Большинство стрий регрессируют до бледных или телесного цвета линий и уменьшаются после родов, хотя обычно они не исчезают полностью. Лечение неспецифично, и существует ограниченная доказательная база.
Послеродовое лечение включает местную терапию третиноином (Ретин-А) или пероральную терапию третиноином (Везаноид) (категории C и D при беременности по данным Управления по контролю за продуктами и лекарствами США соответственно; безопасность неизвестна у кормящих грудью женщин) и лазеротерапия (585 нм, импульсный лазер на красителях) (7, 8).
ГИПЕРПИГМЕНТАЦИЯ
Почти все женщины имеют некоторые проявления гиперпигментации во время беременности. Эти изменения обычно более выражены у женщин с более темной кожей.
Чаще всего поражаются ареолы сосков, подмышечные впадины и гениталии, хотя рубцы и невусы также могут пигментироваться. Черная линия - это линия, которая часто формируется, когда белая линия живота темнеет во время беременности.
Мелазма (хлоазма или маска беременности) может быть наиболее косметически проблемным состоянием кожи, связанным с беременностью (рисунок 2). Это заболевание имеет до 70 процентов беременных женщин (1), а также оно может возникать у женщин, принимающих оральные контрацептивы.
Воздействие солнечного света и других видов ультрафиолетового излучения усугубляет мелазму; поэтому использование высокоэффективных солнцезащитных средств широкого спектра действия (против ультрафиолетовых спектров А и В) и предотвращение чрезмерного воздействия солнечного света могут предотвратить развитие или обострение мелазмы (1, 2).
Хотя во время беременности не назначается никакого специального лечения, врачи могут заверить пациенток, что мелазма в большинстве случаев проходит после родов. Однако она может не разрешиться полностью и может повториться при будущих беременностях или при использовании оральных контрацептивов (1, 2).
Тяжелая послеродовая эпидермальная мелазма обычно лечится комбинациями местного третиноина, гидрохинона (Эльдоквин Форте) и кортикостероидов (9, 10).
ИЗМЕНЕНИЯ В ВОЛОС И НОГТЕЙ
Увеличение или уменьшение роста волос является обычным явлением во время беременности (1, 2, 11). Многие женщины имеют проявления гирсутизма на лице, конечностях и спине, вызванного эндокринными изменениями во время беременности.
Гирсутизм обычно проходит после родов, хотя косметологическая коррекция может быть рассмотрено, если состояние сохраняется. Беременные женщины также могут заметить легкое уплотнение волос на голове. Это вызвано длительной активной (анагенной) фазой роста волос.
После родов волосы на голове вступают в длительную фазу покоя (телоген) роста волос, происходит усиленное выпадение (телогеновое выпадение волос), которое может продолжаться в течение нескольких месяцев или более года после беременности (12).
Несколько женщин со склонностью к андрогенетической алопеции могут заметить лобно-теменное выпадение волос, которое может не исчезнуть после беременности.
Ногти обычно растут быстрее во время беременности. У беременных женщин может наблюдаться повышенная ломкость, поперечные бороздки, онихолизис и подногтевой гиперкератоз (1, 2, 11). Большинство из этих состояний разрешаются после родов, и врачи могут объяснить это пациентам рекомендовать адекватный уход за ногтями.
СОСУДИСТЫЕ ИЗМЕНЕНИЯ
Естественные изменения в выработке эстрогена во время беременности могут вызвать расширение, нестабильность, пролиферацию и закупорку кровеносных сосудов. Большинство из этих сосудистых изменений регрессируют после родов (1).
Паукообразные телеангиэктазии (паукообразные невусы или паукообразные ангиомы) встречаются примерно у двух третей беременных со светлыми и 10 процентов беременных с темными фототипами кожи, в основном на лице, шее и руках. Это состояние чаще всего встречается в первом и втором триместрах беременности (1, 2, 11).
Ладонная эритема встречается примерно у двух третей беременных со светлыми и до одной трети беременных с темными фототипами кожи. Подкожное, вульварное или геморроидальное варикозное расширение вен встречается примерно у 40 процентов беременных женщин (1, 2, 11).
Сосудистые изменения в сочетании с увеличением объема крови могут вызвать повышенный “отток”, что приводит к непроходящим отекам лица, век и конечностей у половины беременных женщин (1, 11).
Повышенный кровоток и нестабильность сосудов малого таза могут вызвать эритему влагалища (признак Чедвика) и синеватый оттенок шейки матки (признак Гуделла) (1).
Вазомоторные нарушения также может вызвать покраснение лица; дерматографизм; ощущения жара и холода; и проявления мраморной кожи, состояние, характеризующееся синеватым оттенком кожи из-за чрезмерной реакции на холод (2).
Все беременные женщины имеют гиперемию и отек десен, которые могут быть причиной гингивита и кровотечения, особенно в третьем триместре (1, 11).
Пиогенные гранулемы могут появиться в конце первого триместра или во втором триместре в виде темно-красных или фиолетовых узелков на деснах или, реже, на других участках кожи.
У большинства пациенток целесообразно наблюдение, потому, что эти поражения обычно регрессируют после родов. Однако при возникновении кровотечения может быть показано оперативное лечение и возможное иссечение (1, 2, 11).
Ранее имевшиеся кожные заболевания
Ранее существовавшие кожные заболевания (например, атопический дерматит; псориаз; кандидоз и другие грибковые инфекции; опухоли кожи, включая злокачественную меланому) могут изменяться во время беременности.
Атопический дерматит и псориаз могут обостряться или течение их может улучшаться во время беременности. Атопические высыпания могут быть ассоциированы с пруриго беременных и обычно ухудшаются в своём течении, но могут улучшаться во время беременности (13).
Псориаз, чаще улучшается в своём течении. Грибковые инфекции обычно требуют более длительного курса лечения во время беременности (14).
Фибромы мягких тканей могут возникать на лице, шее, верхней части груди и под грудью на поздних сроках беременности. Эти фибромы обычно исчезают после родов (1).
Влияние беременности на развитие и прогноз злокачественной меланомы широко обсуждается; однако недавнее ретроспективное когортное исследование беременных женщин с меланомой не представило доказательств того, что беременность влияет на выживаемость (16).
Дерматологические заболевания, характерные для беременных
Истинные дерматозы беременных (таблица 1) (17, 23) включают зудящие уртикарные папулы и бляшки беременных (PUPPP), зуд беременных, внутрипеченочный холестаз беременных, пемфигоид беременных, герпетиформное импетиго и зудящий фолликулит беременных.
Сильно зудящие уртикарные бляшки и папулы с эритематозными пятнами, папулами и пузырьками или без них; сыпь сначала появляется на животе, часто вдоль стрий и иногда затрагивает конечности; лицо обычно не поражается
Пероральные антигистаминные препараты и местные кортикостероиды при зуде; системные кортикостероиды при выраженных симптомах
Пероральные антигистаминные препараты при легком зуде; урсодезоксихолевая кислота (урсодиол [Актигалл]) в более тяжелых случаях
Зудящие папулы, бляшки и везикулы, развивающиеся в генерализованные везикулы или пузыри; начальные периумбиликальные поражения могут генерализоваться, хотя лицо, кожа головы и слизистые оболочки обычно не затрагиваются
У новорожденных могут быть уртикарные, везикулёзные или буллезные высыпания; риск преждевременных родов и формирования плода с малым гестационным возрастом
Пероральные антигистаминные препараты и местные кортикостероиды при легких случаях; системные пероральные кортикостероиды при тяжелых случаях
Округлые, дугообразные или полициклические пятна, покрытые небольшими болезненными пустулами герпетиформного расположения; чаще всего появляется на бедрах и в паху, но сыпь может объединяться и распространяться на туловище и конечности; лицо, руки и ноги не поражены; слизистые оболочки могут быть вовлечены
PUPPP
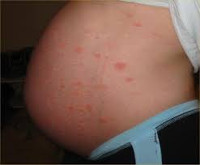
PUPPP (рис. 3), является наиболее распространенным специфическим для беременности дерматозом, встречающимся у одной из 130-300 беременных (1).
Сыпь, связанная с PUPPP, характеризующаяся интенсивным зудом, развивается в третьем триместре и обычно сначала появляется на животе, часто вдоль стрий (17).
Это расстройство чаще встречается при первой беременности и многоплодной беременности, также сообщалось о семейных случаях (18).
Несмотря на его частоту, этиология PUPPP остается неясной. Была предположена взаимосвязь между этим заболеванием и нарушениями взаимодействия иммунной системой матери и тканями плода (24).
Повышенная заболеваемость у женщин с многоплодной беременностью свидетельствует о том, что растяжение кожи может играть определенную роль в провоцировании иммунно-опосредованной реакции. Гистопатологические данные неспецифичны (18).
Специфического лечения PUPPP не существует, и он не ассоциирован с неблагоприятными исходами беременности.
Для лечения зуда могут быть использованы антигистаминные препараты и топические стероиды, а при сильном зуде могут быть использованы системные кортикостероиды (18). Сыпь обычно проходит через одну-две недели после родов.
ПОЧЕСУХА БЕРЕМЕННЫХ
Почесуха беременных (рис. 4.) встречается примерно у одной из 300 беременных и регистрируется во всех триместрах (1). Нередко беременная женщина испытывает длительный зуд, который сохраняется в течение недель или месяцев после родов (1).
Причина этого заболевания неясна, и нет никаких значимых неблагоприятных последствий для матери или плода. Было высказано предположение о связи с внутрипеченочным холестазом во время беременности или атопией в анамнезе (18). Местные стероиды средней силы и пероральные антигистаминные препараты могут обеспечить облегчение симптомов.
ВНУТРИПЕЧЕНОЧНЫЙ ХОЛЕСТАЗ БЕРЕМЕННЫХ
Внутрипеченочный холестаз беременных исторически назывался зудом беременных, потому что его классическим проявлением является сильный зуд в третьем триместре. Внутрипеченочный холестаз беременных встречается у одной из 146-1293 беременных в Соединенных Штатах (1).
Диагноз основывается на клинической картине и анамнезе: зуд с желтухой или без нее, отсутствие первичных элементов сыпи на коже и лабораторных маркеров холестаза. Это состояние обычно проходит после родов (1, 18, 19).
Лабораторные маркеры включают повышенные уровни желчных кислот в сыворотке крови (4,08 мкг на мл [10 мкмоль на л] или более) и уровни щелочной фосфатазы с повышенным уровнем билирубина или без него (25).
Однако уровни щелочной фосфатазы обычно повышены у беременных женщин, что ограничивает ценность этого теста (19).
Уровни аспартатаминотрансфераты и аланаминотрансферазы и другие функциональные тесты печени могут быть слегка измененёнными. Холестаз и желтуха у пациенток с тяжелым или длительным внутрипеченочным холестазом во время беременности могут вызывать дефицит витамина К и коагулопатию (18).
Этиология внутрипеченочного холестаза во время беременности остается спорной. Семейный анамнез заболевания является распространенным фактом, и существует связь с наличием человеческого лейкоцитарного антигена-A31 (HLA-A31) и HLA-B8 (1, 18).
Это состояние имеет тенденцию повторяться при последующих беременностях (1). Пациенты могут иметь семейный анамнез желчнокаменной болезни и более высокий риск образования камней в желчном пузыре (25, 26).
Это состояние связано с более высоким риском преждевременных родов и излитием околоплодных вод, окрашенных меконием, и внутриутробной смерти.
Пациентам с легким зудом можно назначить пероральные антигистаминные препараты. Пациентам с более тяжелыми случаями требуется урсодезоксихолевая кислота (урсодиол [Актигалл]) для облегчения зуда и уменьшения холестаза при одновременном снижении риска неблагоприятных исходов для плода (18, 27).
Современные данные не подтверждают эффективность терапией S-аденозилметионином, анионообменными смолами (например, холестирамином [Квестраном]) или кортикостероидами (18, 28).
Пациентки должны проходить углубленное дородовое наблюдение при постановке диагноза, и некоторые согласно ряду рекомендаций целесообразно родоразрешение до 38 недель беременности. Влияние раннего родоразрешения на перинатальные осложнения не доказано (29).
ПЕМФИГОИД БЕРЕМЕННЫХ
Гестационный пемфигоид (рис. 5), иногда называемый гестационным герпесом, представляет собой аутоиммунное заболевание кожи, которое встречается у одной из 50 000 беременностей среднего и позднего сроков (20).
Пемфигоид беременных связан с наличием HLA-DR3 и HLA-DR4 и редко ассоциируется с молярной беременностью и хориокарциномой (18, 21). Пациенты с этим заболеванием в анамнезе имеют повышенный риск других аутоиммунных заболеваний (например, болезни Грейвса) (30).
Заболевание может протекать по-разному, хотя обычно его течение улучшается на поздних сроках беременности с обострениями в ближайшем послеродовом периоде. Обострения были связаны с использованием оральных контрацептивов и часто встречаются во время последующих беременностей (18).
Иммунодиагностические исследования выявляют характерные отложения С3-компонента комплемента вдоль дермоэпидермального соединения (30). Риск для плода не был подтвержден, хотя аутоантитела класса иммуноглобулин G проникают через плаценту, и от 5 до 10 процентов новорожденных имеют уртикарные, везикулёзные или буллезные высыпания (30).
Легкая плацентарная недостаточность была ассоциирована с преждевременными родами и новорожденными с малым гестационным возрастом. Поэтому следует рассмотреть вопрос о дородовом наблюдении (22).
Пациенты с легкой формой пемфигоида беременных могут реагировать на пероральные антигистаминные препараты и системные местные кортикостероиды, в то время как пациентам с более тяжелыми симптомами могут потребоваться пероральные кортикостероиды.
ГЕРПЕТИФОРМНОЕ ИМПЕТИГО
Герпетиформное импетиго (рис. 6), форма пустулезного псориаза, является редким заболеванием кожи, которое появляется во второй половине беременности. Является ли это расстройство специфичным для беременности или просто усугубляется им, остается спорным (1).
Системные признаки и симптомы герпетиформного импетиго включают тошноту, рвоту, диарею, лихорадку, озноб и лимфаденопатию. Зуд обычно отсутствует. Могут возникнуть осложнения (например, вторичная инфекция, септицемия, гиперпаратиреоз с гипокальциемией, гипоальбуминемия) (1).
Лечение герпетиформного импетиго включает системные кортикостероиды и антибиотики для лечения вторично инфицированных поражений. Может потребоваться преднизолон в дозе от 15 до 30 мг до 50-60 мг в день с последующим медленным снижением дозы (1, 22, 23).
Болезнь обычно проходит после родов, хотя может повториться во время последующих беременностей. Степень риска для плода несколько противоречива; однако сообщалось о росте заболеваемости плода, что свидетельствует о необходимости усиления дородового наблюдения (22).
ЗУДЯЩИЙ ФОЛЛИКУЛИТ БЕРЕМЕННЫХ
Зудящий фолликулит беременных возникает во втором и третьем триместрах и проявляется в виде эритематозных фолликулярных папул и стерильных пустул.
Вопреки своему названию, зуд не является основным симптомом. Самопроизвольное разрешение происходит после родов. Это состояние, вероятно, недооценивается, потому что его часто ошибочно диагностируют как бактериальный фолликулит (18).
Многие болезни кожи, возникшие во время беременности, могут быть не связаны с ней. Это различные дерматозы: акне, красный плоский лишай, зудящие дерматозы, аутоиммунные заболевания, буллезные дерматозы, пигментная крапивница, опрелости, грибковые заболевания, вирусные заболевания и другие.
При беременности происходит целый ряд физиологических изменений кожи: главным образом нарушения пигментации, изменения волос, изменение ногтей, изменения со стороны желез (эккринных, сальных, апокринных, щитовидной), сосудистые изменения, изменения слизистых, структурные изменения (стрии, акрохордоны). В целом, состояние кожи при беременности ухудшается.

Существует особая группа заболеваний, которая носит название дерматозов беременных. Дерматозы, возникающие у женщин на фоне протекающей беременности встречаются с частотой 1:120–1: 300, чаще их наблюдают при первой беременности. Этиология и патогенез дерматозов беременных во многом продолжают оставаться неизвестными. Основыми из них являются: пемфигоид (герпес) беременных, пустулезный псориаз беременных, пруриго беременных, зудящие уртикарные папулы и бляшки беременных, зудящий фолликулит беременных.
Нормальная беременность представляет собой естественный физиологический процесс в жизни женщины. В этот период в организме женщины возникают сложные адаптационно-защитные изменения, направленные на правильное развитие и рост плода, а в дальнейшем – рождение здорового ребенка. Происходят значительные изменения в работе всех органов и систем.
Существенно перестраивается эндокринная система: во время беременности изменяется уровень всех гормонов: к концу первого триместра (12 неделям) заканчивается формирование плаценты. С начала второго триместра плод начинает продуцировать гормоны, что вносит свои коррективы в гормональный фон беременной женщины.
Кожа также адаптируется к новым условиям существования, что и обуславливает появление физиологических изменений кожи. У беременных могут обостряться уже существующие кожные процессы и наряду с этим возникать специфические болезни кожи. Кожа каждого человека имеет свои индивидуальные особенности. В зависимости от цвета глаз, волос, цвета кожных покровов и способности кожи воспринимать солнечные лучи можно выделить несколько фототипов кожи.
По классификации Томаса Фицпатрика выделяют 6 фототипов кожи. Типы кожи наследуются и в процессе жизни не изменяются. В России наиболее часто встречаются 2-4 фототипы. Наиболее заметны гиперпигментации у темнокожих.
При беременности наблюдается обратимая гиперпигментация кожи, обусловленная в основном увеличением количества меланина. Другие возможные причины развития гиперпигментаций: воздействие различных внешних факторов, таких как загар, лучевой дерматит, ожоги, укусы насекомых, контакт с растениями, различные косметические процедуры, использование наружных лекарственных препаратов, раны, ссадины, потертости.
Во время беременности нередко наблюдается рост или гиперпигментация уже существующих невусов, возможно также появление новых. Любые пигментные образования у беременных с изменениями цвета, размера, формы, или сопровождающиеся появлением новой симптоматики (возникновение зуда, кровотечения, шелушения) должны быть обследованы у дерматолога.
Наиболее частая причина обращения к дерматологу – кожный зуд различного характера. Зуд при беременности может быть физиологическим, наблюдаться при заболевания, не связанных с гестацией (атопический дерматит), наблюдаться при заболеваниях, специфичных для беременных и быть проявлением холестаз беременных.
Наиболее частые сосудистые изменения, наблюдаемые у женщин в период беременности:
- паукообразная гемангиома,
- ладонная эритема,
- плотные отеки (руки, лодыжки, голени, лицо),
- варикозное расширение вен,
- геморрой,
- мраморная кожа,
- гиперемия десен,
- гемангиомы,
- пиогенная гранулема.
Появление звездчатых ангиом обусловлено повышением уровня эстрогенов в крови, поэтому после родов при нормализации гормонального фона они могут бесследно исчезать. В 20—50% случаев, появившись во время беременности, паукообразные гемангиомы остаются на всю жизнь.
Мраморная кожа или ливедо ретикулярис (сетчатое ливедо) относится к физиологическим изменениям. Также выделяют древовидное ливедо, которое в норме не наблюдается и может быть маркером системных заболеваний, такого как системная красная волчанка и антифосфолипидный синдром. Основные жалобы пациентов при сетчатом ливедо на изменение цвета кожи, ощущение холода. Изменения на коже симметричные, имеют красный или пурпурный рисунок напоминающий тенисную сетку. При пальпации кожа холодная, в теплом помещении симптомы могут полностью исчезать. При древовидном ливедо изменения на коже ассиметричные, прерывистые, могут наблюдаться изъязвления и атрофия; при повышении температуры симптомы не уменьшаются. Описано более 10 состояний, ассоциированных с древовидным ливедо, в связи с чем данные пациенты должны наблюдаться терапевтами, ревматологами и нефрологами. Впервые древовидное ливедо было описано как маркер нтифосфолипидного синдрома, поэтому пациентам следует проводить исследование антифосфолипидных антител.
Методы инвазивной диагностики
Основным методом диагностики кожных заболеваний при беременности является полный осмотр кожных покровов и видимых слизистых, в том числе с использованием цифровой дерматоскопии и лампы Вуда. В некоторых случаях проводится панч-биопсия высыпаний на коже под местной анестезией.
Основными методами лечения кожных заболеваний при беременности является динамическое наблюдение, диета, назначение системной и наружней терапии с учетом клинической картины заболевания и рекомендаций акушера-гинеколога и при необходимости терапевта.
Дерматозы беременных — это группа специфических кожных заболеваний, которые возникают при гестации и спонтанно разрешаются после родов. Проявляются зудом, уртикарными, папулезными, везикулярными, буллезными, пустулезными высыпаниями, изменением цвета кожи. Диагностируются на основании данных иммунограммы, РИФ, ИФА, результатов гистологического исследования биоптата, биохимического анализа крови, посева отделяемого или соскоба. Для лечения применяются противогистаминные препараты, мембраностабилизаторы, топические и системные глюкокортикостероиды, эмоленты.
МКБ-10
Общие сведения
К категории дерматозов беременных относят четыре заболевания с кожными симптомами, ассоциированные с гестационным периодом и лишь в редких случаях проявляющиеся после родов, — атопический дерматит, пемфигоид, полиморфный дерматоз, акушерский холестаз. Только у 20% пациенток с атопическим дерматитом характерные расстройства выявлялись до беременности. Патологии диагностируются у 1,5-3% беременных женщин, как правило, имеющих наследственную предрасположенность к аллергическим реакциям и аутоиммунным заболеваниям. Общим отличительными особенностями, позволяющими объединить гестационные дерматозы в одну группу, являются доброкачественное течение, связь с периодом беременности, наличие зуда в клинической картине.

Причины
Этиология специфических поражений кожи, выявляемых при беременности, изучена недостаточно. Большинство специалистов в сфере акушерства связывают их с физиологической гормональной и иммунной перестройкой в период гестации. Определенную провоцирующую роль играют изменения, происходящие в коже, — растяжение соединительнотканных волокон, активация эккриновых потовых желез. Непосредственными причинами дерматозов считаются:
- Повышение активностиTh2. Изменения иммунитета у беременных направлены на предотвращение отторжения плода. Во время вынашивания ребенка уменьшается выработка гуморальных антител, угнетается активность Т-хелперов 1-го типа (Th1). Относительное усиление активности Т-хелперов 2-го типа стимулирует образование аллерген-специфических Ig-антител и пролиферацию эозинофилов, что становится предпосылкой для формирования или обострения атопического дерматита.
- Повреждение соединительной ткани. Увеличение объема живота, вызванное ростом беременной матки, сопровождается растяжением кожи и повреждением соединительнотканных волокон. Фрагменты коллагена и эластина могут восприниматься клетками иммунной системы как аллергены, что приводит к развитию локальной аутоиммунной реакции с появлением кожной сыпи. Подобные нарушения чаще наблюдаются при многоплодной беременности, значительном увеличении веса.
- Наследственная предрасположенность. Основой большинства специфических дерматозов, диагностируемых у беременных, являются аутоиммунные процессы. Зачастую атопические кожные заболевания имеют семейный характер и возникают в результате генетически обусловленной аллергической реакции на человеческий лейкоцитарный антиген A31 (HLA-А31), гаптоген HLA-B8, плацентарный антиген, имеющий сходство с коллагеном базальной мембраны кожных покровов (BPAG2, BP180).
Патогенез
Предположительно механизм развития дерматозов беременных обусловлен нарушением иммунной реактивности с развитием реакций гиперчувствительности Th2-типа, активацией тучных клеток и базофилов, выделяющих медиаторы воспаления. У 70-80% пациенток в ответ на стимуляцию плацентарным антигеном, фрагментами соединительнотканных волокон, другими аутоантигенами усиливается пролиферация Т-лимфоцитов 2 типа. Th2-клетки активно синтезируют интерлейкины 4 и 13, которые стимулируют образование IgE. Под действием иммуноглобулинов Е дегранулируются тучные клетки и базофилы, активируются макрофаги, возникает эффект множественной сенсибилизации. Дополнительно под влиянием интерлейкинов 5 и 9 дифференцируются и пролиферируют эозинофилы, что усугубляет атопический ответ.
В 15-20% случаев реакция вызвана не гиперпродукцией IgE, а влиянием провоспалительных цитокинов, гистамина, серотонина, других факторов. Под действием медиаторов, поступающих в межклеточное пространство, кожные сосуды расширяются, развивается эритема, ткани отекают, инфильтрируются Т-хелперами-2. В зависимости от выраженности воспалительных изменений наблюдаются зуд, папулезная, везикулезная, пустулезная сыпь. Определенное значение в патогенезе гестационных дерматозов, особенно атопического дерматита, имеет дисбаланс вегетативной нервной системы, проявляющийся высокой активностью холинэргических и α-адренергических рецепторов на фоне угнетения β-адренорецепторов. У пациенток, страдающих акушерским холестазом, раздражение кожи вызвано усиленной экскрецией и накоплением желчных кислот.
Классификация
Систематизация форм расстройства учитывает этиологические факторы, особенности патофизиологических изменений, клиническую картину заболевания. Выделяют следующие типы дерматозов беременных, которые отличаются распространенностью, кожной симптоматикой, вероятностью осложненного течения:
- Атопический дерматит. Составляет более половины случаев поражения кожи при гестации. Обусловлен усиленным Th2-ответом. В 80% случаев впервые диагностируется при беременности и в последующем никак не проявляется. Может быть представлен экземой, пруриго (почесухой) или зудящим фолликулитом беременных. Обычно эти формы дерматита сопровождаются дискомфортом, но не представляют угрозы для течения беременности.
- Полиморфный дерматоз беременных. Вторая по распространенности кожная патология гестационного периода (заболеваемость составляет 0,41-0,83%). Чаще выявляется в 3-м триместре у пациенток с многоплодной беременностью и у женщин с большой прибавкой веса. Связана с аутоиммунным ответом на повреждение коллагеновых волокон. Характеризуется зудом, полиморфной сыпью. Не влияет на вероятность осложнений при гестации.
- Внутрипеченочный холестаз (зуд) беременных. Наследственное заболевание, возникающее у 0,1-0,8% больных с генетическими дефектами аллелей HLA-B8 и HLA-А31. Зуд беременных обычно развивается в последнем триместре беременности. Вероятнее всего, дерматологические симптомы являются результатом раздражающего воздействия желчных кислот, циркулирующих в коже. Из всех гестационных дерматозов наиболее опасен в плане осложнений.
- Пемфигоид (герпес) беременных. Редкая аутоиммунная патология, распространенность которой составляет 0,002-0,025%. Аллергеном служит плацентарный антиген, вызывающий перекрестную реакцию на коллаген базальной кожной мембраны. Проявляется зудом, уртикарной, везикулезной сыпью. Возможно осложненное течение беременности, наличие высыпаний у новорожденного, рецидив заболевания при повторных гестациях.
Симптомы дерматозов беременных
Общими признаками гестационных заболеваний кожи являются зуд разной интенсивности, сыпь, изменение цвета кожных покровов. Клиническая симптоматика определяется видом дерматоза. Атопический дерматит чаще выявляется у первородящих беременных в 1-2 триместрах, может повторяться при последующих гестациях. Зудящие экзематозные и папулезные высыпания обычно локализованы на лице, шее, сгибательных поверхностях верхних и нижних конечностей, ладонях и подошвах, реже распространяются на живот. При зудящем фолликулите — редко встречающемся варианте атопического дерматита — на верхней части спины, груди, руках, плечах, животе возникает угревая сыпь, представленная множественными папулами и пустулами размерами 2-4 мм, расположенными в основании волосяных фолликулов.
Признаки полиморфного дерматоза появляются у первородящих пациенток в III триместре, реже — после родов. Зудящие красные папулы, бляшки, пустулы вначале образуются на коже живота, в том числе над растяжками, после чего могут распространяться на грудь, плечи, ягодицы, бедра, однако практически никогда не поражают слизистые, кожу возле пупка, на лице, подошвах, ладонях. Диаметр отдельных элементов составляет 1-3 мм, возможно формирование сливных полициклических очагов.
Уртикарная, везикулезная, буллезная сыпь у беременных с пемфигоидом возникает на 4-7 месяце, изначально локализуется в околопупочной области, затем обнаруживается на груди, спине, конечностях. При повреждениях пузырьков и волдырей появляются эрозии, корки. Часто элементы высыпаний сгруппированы. С каждой последующей гестацией пемфигоидный дерматоз начинается раньше, сопровождается более выраженной симптоматикой.
Отличительными особенностями внутрипеченочного холестаза являются первичный характер интенсивного кожного зуда и пожелтение кожи, выявляемое у 10% беременных. Зудящие ощущения обычно возникают остро на ладонях, подошвах, постепенно распространяясь на живот, спину, другие части тела. Сыпь, как правило, вторичная, представлена расчесами (экскориациями), папулами. Чаще всего клинические признаки заболевания определяются в 3 триместре.
Осложнения
Вероятность осложненного течения зависит от вида заболевания. В большинстве случаев дерматозы беременных повторяются при следующих гестациях. Наиболее благоприятным является атопический дерматит, который не провоцирует развитие акушерских осложнений и не оказывает влияния на плод. Однако в отдаленном периоде дети, матери которых страдали этим дерматозом, более склонны к атопическим кожным заболеваниям. При полиморфном дерматозе возможно преждевременное рождение ребенка с маленькой массой. В связи с трансплацентарным переносом антител у 5-10% детей, выношенных женщинами с пемфигоидом беременных, выявляются транзиторная папулезная и буллезная сыпь.
При этом дерматозе также возрастает риск развития фетоплацентарной недостаточности, гипотрофии плода, преждевременных родов, послеродового тиреоидита и диффузного токсического зоба у пациентки, рецидива заболевания при приеме оральных контрацептивов и в период месячных. Зуд беременных может осложниться преждевременными родами, попаданием мекония в амниотическую жидкость, внутриутробным дистрессом, антенатальной гибелью плода вследствие токсического действия высоких концентраций желчных кислот. Из-за нарушения всасывания витамина К при внутрипеченочном холестазе чаще страдают процессы коагуляции, возникают послеродовые кровотечения.
Диагностика
Несмотря на выраженные клинические симптомы, постановка правильного диагноза при дерматозе беременных часто затруднена из-за неспецифичности высыпаний, которые могут наблюдаться при многих кожных болезнях. В пользу гестационного происхождения патологии свидетельствует ее возникновение в период беременности, отсутствие признаков микробного поражения, этапность развития элементов сыпи, их распространения по коже. В диагностическом плане наиболее информативны:
- Определение содержания антител. Для атопических дерматитов характерно повышение содержания IgE — специфического маркера аллергических реакций. При герпесе беременных в крови пациенток увеличивается содержание антител IgG4, у всех больных в ходе прямой иммунофлуоресценции определяется отложение комплемента 3 вдоль базальной мембраны, которое иногда сочетается с осаждением IgG. С помощью ИФА выявляются противоколлагеновые антитела, характерные для пемфигоида.
- Исследование биоптата кожи. Результаты гистологических исследований более показательны при пемфигоидном и полиморфном дерматозах. В обоих случаях наблюдается отек дермы, периваскулярное воспаление с инфильтрацией тканей лимфоцитами, эозинофилами, гистиоцитами. Для герпеса беременных патогномоничны субэпидермальные пузыри, для полиморфного дерматоза — эпидермальный спонгиоз. Патогистологические изменения при атопическом дерматите и зуде беременных менее специфичны.
- Биохимический анализ крови. Стандартным методом диагностики акушерского холестаза является исследование пигментного обмена. Из-за нарушенного оттока желчи в крови определяется высокий уровень желчных кислот. У 10-20% беременных с тяжелым течением дерматоза возрастает содержание билирубина. В 70% случаев увеличивается активность печеночных ферментов, особенно АЛТ и АСТ. При остальных гестационных дерматозах биохимические показатели крови обычно не нарушены.
Для исключения бактериального и грибкового поражения рекомендован посев соскоба или отделяемого высыпаний на микрофлору, люминесцентная диагностика. Дифференциальный диагноз осуществляется между различными видами гестационных дерматозов, исключаются чесотка, лекарственная токсидермия, диффузный нейродермит, герпетиформный дерматит Дюринга, себорея, акне, микробный фолликулит, экзема, гепатит и другие заболевания печени. К обследованию пациентки привлекается дерматолог, по показаниям — инфекционист, невропатолог, гастроэнтеролог, гепатолог, токсиколог.
Лечение дерматозов беременных
Возникновение гестационных поражений кожи обычно не становится препятствием для продолжения беременности. Хотя такие дерматозы сложно поддаются лечению из-за постоянного присутствия провоцирующих факторов, правильный подбор препаратов позволяет существенно уменьшить клиническую симптоматику. Схему лечения подбирают с учетом срока беременности, интенсивности зуда, вида и распространенности сыпи. Для медикаментозной терапии обычно используют:
- Антигистаминные препараты и мембраностабилизаторы. Благодаря блокированию гистаминовых рецепторов подавляют воспалительный процесс, уменьшают зуд и высыпания. Назначаются с осторожностью из-за возможного воздействия на плод, особенно в 1 триместре. Предпочтительны противогистаминные средства 2-3 поколения.
- Кортикостероиды. Из-за выраженного противовоспалительного действия эффективны всех гестационных дерматозах, кроме зуда беременных. Обычно применяются в виде топических форм. При тяжелом течении пемфигоида, полиморфного дерматоза, атопического дерматита допустимы короткие курсы системных глюкокортикоидов.
- Эмоленты. Используются в качестве вспомогательных средств для восстановления поврежденного эпидермиса. Увлажняют и смягчают кожу, восстанавливают межклеточные липидные структуры, ускоряют регенерацию. Большинство эмолентов не имеют противопоказаний для назначения беременным с дерматозами.
- Урсодезоксихолевая кислота. Назначается при лечении внутрипеченочного холестаза. Воздействует на кальций-зависимую α-протеинкиназу гепатоцитов, снижая концентрацию токсичных фракций желчных кислот. За счет конкурентного взаимодействия тормозит их всасывание в кишечнике. Усиливает отток желчи.
Беременность при гестационных дерматозах обычно завершается в срок естественными родами. Досрочное родоразрешение рекомендовано только при тяжелом акушерском холестазе с возникновением угрозы для плода. Роды стимулируются на сроках с высокими показателями выживаемости новорожденных. Кесарево сечение выполняется только при наличии акушерских показаний.
Прогноз и профилактика
Прогноз для матери и плода при дерматозах беременных обычно благоприятный. Выбор правильной тактики ведения гестации и мониторинг состояния ребенка позволяет избежать осложнений даже в сложных случаях холестаза. Специальные меры профилактики дерматозов отсутствуют. Пациенткам, перенесшим гестационное поражение кожи при предыдущей беременности, необходимо до 12-недельного срока стать на учет в женской консультации, регулярно наблюдаться у акушера-гинеколога и дерматолога, исключить контакты с пищевыми, производственными, бытовыми аллергенами, контролировать набор веса. Рекомендованы замена синтетического белья натуральным, тщательный гигиенический уход и увлажнение кожных покровов.
1. Дерматозы беременных/ Коробейникова Э.А., Чучкова М.В.// Здоровье, демография, экология финно-угорских народов. – 2011 - №2.
3. Взгляд на проблему специфических дерматозов беременных/ Хачикян Х.М., Карапетян Ш.В.// Клиническая дерматология и венерология.- 2014 - №6.
4. Специфичные для беременности дерматозы/ Уайт С., Филипс Р., Нэйл М., Келли Е.// Skin Therapy Letter – 2014 – 19 (№5).

Во время беременности организм переживает множество физических изменений, которые отражаются на коже. Появляются изменения на лице и теле. Многие из этих состояний считаются нормальными и связаны с гормональными изменениями.
Кожные заболевания во время беременности
Виды и причины появления изменений:
Гиперпигментация
Это появление темных пятен на лице или других участках тела. Явление вызвано увеличением выработки меланина и проходит после родов, но может сохраняться в течение нескольких лет.
Для того чтобы пятен было меньше, рекомендуется выполнять простые правила:
- ограничить пребывание на улице в период солнечной активности с 10:00 до 14:00 часов;
- в жаркую погоду использовать солнцезащитный крем с коэффициентом 30 или выше;
- надевать широкополую шляпу.
Воспаление и зуд
Зудящие папулы и бляшки вызывают значительный зуд, жжение или покалывание. Они различаются по величине и месту локализации. Чаще всего высыпают на животе, ногах, руках, груди или ягодицах. Проходят после родов.
Для лечения воспаления и зуда применяются антигистаминные средства или местные кортикостероиды. В быту необходимо использовать теплую воду при стирке, применять прохладные компрессы, носить свободную и легкую одежду и избегать попадания мыла на кожу, на которой есть высыпания и пигментные пятна.
Все лекарства выписывает дерматолог, но принимать их можно, только после консультации с гинекологом.
Растяжки
Растяжки часто появляются на животе, ягодицах, груди или бедрах. Первоначально они красновато-фиолетового цвета, постепенно белеют. Частично рассасываются после родов.
Для уменьшения растяжек применяется лазерное лечение или кремы, но до конца эти дефекты убрать нельзя. Один из эффективных способов предотвращения растяжек — применение увлажняющих средств – кремов и гелей.
Родинки на коже
Родинки на коже во время беременности — обычное явление. Появляются они на шее, груди, спине, в паху и под грудью. Не стоит из-за них беспокоиться, потому что они не являются злокачественными.
Прыщи
При беременности происходят гормональные изменения, которые приводят к появлению прыщей. Есть много способов лечения этой проблемы.
Необходимо выполнять общие правила гигиены, такие, как умывание лица теплой водой с мягким средством два раза в день, обработка кожи неагрессивными средствами для предотвращения закупорки пор.
В этот период можно использовать препараты, которые включают бензоил пероксид или салициловую, азелаиновую или гликолевую кислоты.
При беременности запрещено:
- Проводить гормональную терапию из-за повышенного риска врожденных патологий плода;
- Применять Изотретиноин (форма витамина А, по-другому Ретинол). Это может привести к нарушениям психического и физического развития будущего ребенка.
- Использовать Тетрациклин , потому что он влияет на формирование костного скелета плода.
Изменения вен
Во время беременности часто развивается варикозное расширение вен.
Чтобы свести к минимуму риск развития патологии и облегчить симптомы, нужно принять следующие меры предосторожности:
- не сидеть и не стоять длительное время, сочетать посильные физические нагрузки с отдыхом;
- раздвигать ноги при вынужденном долгом сидении;
- выполнять подъем ног в положении сидя, когда это возможно;
- с врачом подобрать комплекс физических упражнений для предотвращения застоя крови в сосудах;
- следить за пищеварением, не допуская запоров.
Другие заболевания кожи у беременных
Менее распространенные кожные заболевания во время беременности – пемфигоидная сыпь и внутрипеченочный холестаз.
- Пемфигоидная гестационная сыпь — это аутоиммунное заболевание, которое проявляется во втором или третьем триместре или после родов. Симптомы этого состояния включают волдыри на животе или других частях тела. Увеличивает риск преждевременных родов или рождение ребенка с маленьким весом.
- Внутрипеченочный холестаз беременности — это состояние печени, которое появляется в третьем триместре. Характеризуется сильным зудом на ладонях рук, подошвах ног или туловище, протекает без сыпи.
При появлении необычных ощущений на коже, зуде или высыпаниях необходимо обратиться к врачу, чтобы выяснить причину явления и вовремя начать лечение.

Кожа человека ежедневно контактирует с различными микроорганизмами. Наименьшие из этих микроорганизмов — вирусы.
Классификация вирусов
Вирусы можно разделить на три группы:
Другая особенность, позволяющая классифицировать вирусы, – молекулы их генетического материала:
- рибонуклеиновая кислота или РНК;
- дезоксирибонуклеиновая кислота или ДНК.
Вирусы папилломы, поксвируса, герпеса относятся к ДНК-группе вирусов.
Вирусы кожи или эпителиальные вирусы
Контагиозный моллюск, контагиозный моллюск, контагиозный моллюск – кожное заболевание, характеризующееся появлением на коже узелков телесного цвета размером от 4 до 7 мм. Обычно они имеют небольшое углубление в центре, похожее на пупок. На коже их внешний вид напоминает маленькие бусинки, поэтому их еще исторически называли моллюсками. Это не имеет ничего общего с водой или объемами воды.
В целом заболевание имеет минимальные симптомы, редкие образования могут вызывать зуд, но без лечения их количество может достигать нескольких сотен. Они располагаются на любом участке тела, чаще поражают дошкольников и младших школьников. Особую осторожность следует проявлять родителям детей с некоторыми другими кожными заболеваниями, такими как атопический дерматит, поскольку у этих детей более вероятно присутствие моллюсков.
Как и при многих инфекциях, заражение происходит от другого уже инфицированного человека. Путь передачи, например от животных, неизвестен. Этот вирус не передается при чихании или кашле.
Моллюски чаще встречаются у посетителей бассейнов. Известно, что инфекция передается не при купании в воде, а при использовании полотенец. После длительного пребывания в воде кожа размягчается, поэтому снижается ее защитная способность. Как только вирус достигает поверхности кожи нового хозяина, он распространяется из одной части тела в другую путем простого трения кожи или так называемой аутоинокуляции.
Контагиозными моллюсками можно заразиться при половом контакте. Появление множественных образований в области лобка свидетельствует о передаче инфекции половым путем.
Вирус обнаруживается только в верхних слоях кожи и не имеет шансов стать хроническим компаньоном человека как вируса герпеса и вызвать рецидивы в течение его жизни.
Возможно самоизлечение. Оно может занять от двух до четырех лет, но на него не следует полагаться. Все это время больной будет источником инфекции для других людей и способен заразить окружающих.
Вирус папилломы человека (CPV или ЦПВ)
CPV — это вирус, поражающий клетки кожи и слизистых оболочек. Известно более 200 типов ЦПВ. Есть такие в семействе вирусов, которые просто живут на коже человека, не причиняя хозяину никаких неудобств. Их не определяют в научных лабораториях, потому что они не имеют значения в нашей жизни. Они просто живут с нами.
Среди ЦПВ известна группа малоопасных типов вируса, вызывающих доброкачественные образования на коже и слизистых оболочках типа бородавок. Есть вызывающие не только бородавки, но и изменения в клетках, способствующие образованию опухолевых клеток. Эти штаммы папилломавируса хорошо известны в дерматологии и гинекологии.
Бородавки, вызванные вирусом, часто считают косметическим дефектом. Это заблуждение, поскольку вирусные бородавки – источник распространения вируса на других людей, а их наличие свидетельствует о сниженном иммунитете.
Инфекция CPV передается от одного человека другому. Проявления вируса чаще встречаются у детей, поскольку они находятся в тесном контакте друг с другом, обмениваются игрушками, что может служить путем передачи бородавок.
Роль CPV в развитии рака шейки матки хорошо известна. Эта опухоль представляет собой опухоль слизистой оболочки. Также было показано, что CPV – фактор плоскоклеточного рака кожи. Это чаще встречается у пожилых мужчин на лице или коже головы, годами подвергавшихся воздействию солнца. На коже обычно обнаруживают множественные солнечные образования – солнечные кератозы: кожа розовая, под пальцами прощупываются пескообразные структуры.
Диагностика
Как избежать заражения кожными бородавками?
CPV невозможно полностью избежать, поэтому большинство людей перенесли его хотя бы раз в жизни.
Чтобы снизить риск заражения:
- не трогайте чужие бородавки или бородавкообразные образования;
- соблюдайте личную гигиену – не используйте чужие носки, обувь и полотенца;
- носите тапочки для душа при посещении общего душа.
Из-за большого количества информации, а также интереса к связи различных кожных образований с ХПВ среди врачей и широкой общественности возник ряд неправильных представлений. На коже век, шеи и подмышечных впадин имеются небольшие кожные образования, называемые также папилломами, на их поверхности можно обнаружить наличие некоторых штаммов ЦПВ, но в большинстве случаев их возникновение не связано напрямую с вирусом. Аналогичная ситуация и с другими не менее распространенными образованиями – себорейными кератозами или возрастными бородавками. Наличие ЦПВ также может быть обнаружено на поверхности этих образований, но возникновение образований с ними не связано.
Лечение поксвируса и папилломавируса
Попытки удаления образований самостоятельно в домашних условиях не поддерживаются. Перед удалением поражений рекомендуется проконсультироваться с дерматологом, чтобы снизить риск неправильного диагноза и неподходящего лечения.
Основные виды лечения:
- Ликвидация физического образования. Учитывая строение моллюсков, такой метод возможен, но, к сожалению, в случае вирусных бородавок он не будет успешным.
- Криодеструкция – доказана эффективность источников холода разного происхождения при разной температуре в лечении вирусных образований.
- Средства местного действия. В аптеке представлен широкий ассортимент безрецептурных и рецептурных лекарственных средств. Они обычно содержат отшелушивающие и жгучие вещества.
- Натуральные средства. Некоторые природные средства обладают противовирусной активностью.
- Оральные препараты. Доступны лекарства, ограничивающие способность вируса размножаться. Использование успешно в сочетании с местными средствами.
Организм человека не застрахован от бородавок и контагиозных моллюсков. Он может повторно заразиться в течение жизни. Вакцинация против штаммов CPV высокого риска проходит успешно.
Вирусная инфекция герпеса
Заражение вирусом герпеса встречается у многих людей. Вирус герпеса не образует кожных поражений, но имеет ярко выраженные проявления. Характерный симптом – водянистые мелкие пузыри на ранних стадиях заболевания. Они быстро вскрываются и образуют участки с поверхностными эрозиями.
Ультрафиолетовое излучение солнца может стимулировать активацию вируса весной и летом.
Заболевание имеет две основные локализации:
- лицо – кожа губ, носовые ходы – вызывается ВПГ-1;
- половые органы – вызывается ВПГ-2.
Как и CPV, вирус герпеса считается венерическим заболеванием. Заражение происходит от другого больного человека при половом контакте. Может произойти заражение и вирус генитального герпеса может попасть на лицо и наоборот. Рецидивы генитального герпеса в среднем в шесть раз чаще, чем у лицевого вируса.
Это одно из проявлений герпетической инфекции – распространение вируса на обширный участок нерва. Как и при поражении губ, заболевание сопровождается многочисленными мелкими везикулами. Очень часто это происходит через межреберные пути или по ходу поясничных нервов. Заболевание распространяется от задней к средней линии передней поверхности. Первые симптомы появляются на спине, позже на ребрах и, наконец, на передней части тела. Одна из самых тяжелых форм заболевания – распространение вируса герпеса через систему тройничного нерва лица.
Все виды опоясывающего герпеса или опоясывающего лишая асимметричны – заболевание развивается на одной стороне тела. Очень редко бывает симметричный след.
Опоясывающий герпес лечат пероральными системными и местными противовирусными препаратами. Воспаление нервов после герпетической инфекции часто может напоминать боль по ходу нерва в течение месяцев и даже лет.
Ветряная оспа
Это известное возрастное заболевание у детей вызывается заражением вирусом герпеса. Сопровождается общими симптомами различной интенсивности:
- высокой температурой;
- слабостью;
- возможными головными болями;
- кожными проявлениями.
Вирус полиомы
Этот вирус вызывает редкую опухоль кожи, называемую карциномой. Эта опухоль наблюдается у пожилых людей на лице и руках, в местах, подверженных воздействию солнца. Ее развитие напрямую связано с иммунодепрессивным действием солнца.
По внешнему виду опухоль представляет собой образование розового цвета, возвышающееся над нормальным уровнем кожи, быстро растущее и имеющее плотную консистенцию. Опухоль агрессивна и часто рецидивирует после операции.
Таким образом, вирусы играют важную роль в развитии различных кожных заболеваний. Большинство из них живут на нашей коже, формируют ее нормальную микрофлору и выполняют важную функцию – защищают от других вирусов.
Первый и самый частый вопрос, который мы интуитивно задаем себе, не грозит ли это мне? Ответ таков: в большинстве случаев, регулярно моя руки, мы просто смываем вирусы с поверхности кожи до тех пор, пока они не проникнут вглубь кожи, но в ситуации, когда наша кожа больна, хрупка или травмирована, открываются ворота для вирусов.
На данный момент у нашего организма есть другая защита – иммунная система. В большинстве случаев она отлично выполняет свою функцию. Однако насколько эффективно организм борется с вирусом, зависит от того, насколько быстро вирус адаптируется и способен скрыться от нашей защиты.
Читайте также:

