Красная волчанка что это за болезнь лечение народными средствами
Обновлено: 18.04.2024
Сыпь — это изменение внешнего вида кожи, ее цвета, структуры с локализацией поражений на лице, коже волосистой части головы, руках, ногах или, в тяжелых случаях, на всем теле.
Высыпания могут сопровождаться зудом, болью, образованием красных пятен, булл (пузырей), папул (узелков), гнойничков (пустул), волдырей, бляшек. Кожа становится сухой, шелушится, при расчесывании на коже могут появиться царапины, мокнутия, корки или эрозии. Хронический зуд и присоединение вторичной инфекции часто провоцируют развитие очагов атрофии кожи: изменение пигментации, истончение или утолщение кожного покрова.
Появление сыпи может сопровождаться следующими симптомами: зуд, боль, повышение температуры тела, боль в мышцах и суставах, головная боль, нарушения сна, аппетита, потеря веса, общее недомогание, слабость, тошнота и рвота, воспаление и поражения слизистых оболочек (глаз, полости рта, половых органов).
Самые частые вопросы на приеме у врача: аллергическая, инфекционная и угревая сыпь. Важно понимать, что причиной появления высыпаний чаще всего являются заболевания — волосяных фолликулов и сальных желез, аллергические реакции, инфекционные, аутоиммунные заболевания. То есть, сыпь не возникает сама по себе, а является внешним признаком патологических процессов в коже, внутренних органах и системах организма.
Причины сыпи
Сыпь на коже может быть вызвана рядом различных причин: инфекциями, аллергическими реакциями, аутоиммунными заболеваниями, воздействием тепла, солнечных лучей.
К причинам, вызывающим сыпь, относятся:
-
;
- контактный дерматит; (вызванная аллергической реакцией на пищу или лекарства, инфекцией, стрессом, контактом с животными, химическими веществами, воздействием солнечных лучей, холода и пр.);
- инфекционные заболевания вирусной, бактериальной, грибковой природы (корь, краснуха, ветряная оспа, скарлатина, синдром рука-нога-рот, контагиозный моллюск, розовый лишай, стригущий лишай, себорейный дерматит, инфекционная эритема, опоясывающий лишай, бактериальный тонзиллофарингит, импетиго, мультисистемный воспалительный синдром у детей, ассоциированный с COVID-19);
- акародерматит (паразитарное заболевание, чесотка); ;
- красный плоский лишай;
- аутоиммунные заболевания (псориаз, системная красная волчанка, дерматомиозит);
- злокачественные заболевания молочных желез у женщин (воспалительный рак молочной железы, рак Педжета и др.); ;
- акне новорожденных (неонатальный пустулез);
- токсическая эритема новорожденных;
- пеленочный дерматит;
- потница;
- укусы насекомых;
- прием лекарств (аллергия на амоксициллин, синдром Стивенса — Джонсона, многоформная экссудативная эритема);
- ангионевротический отек (отек Квинке).
Когда при возникновении сыпи необходимо обратиться к врачу?
Зачастую сыпь не требует лечения и проходит самостоятельно, в других случаях лечение заключается в приеме антигистаминных препаратов и применении местных средств, уменьшающих зуд и отек, местных средств на основе кортикостероидов.
Сыпь может являться симптомом основного заболевания или указывать на развитие аллергической реакции.
Не следует заниматься самостоятельным установлением диагноза и самолечением, для выяснения причины появления сыпи, диагностики и правильного лечения необходимо обратиться к врачу.
К педиатру необходимо обратиться, если воздушные ванны, профилактика перегрева, частая смена подгузников, применение местных средств не дают положительного результата, сыпь не проходит в течение нескольких дней; вы заметили признаки инфекции — нарастание боли, отека, покраснения кожи, высыпания сопровождаются выделением гноя, образованием корок, увеличением лимфатических узлов в подмышечных впадинах, на шее или в паху; ребенок вялый, отказывается от еды, возникла лихорадка.
Обратитесь за неотложной медицинской помощью, если сыпь появилась внезапно, быстро распространяется по всему телу, сопровождается сильным зудом, появлением волдырей, лихорадкой, отеком губ, век, щек, кистей рук, шеи, рвотой, затруднением дыхания, затруднением глотания, изменением цвета кожных покровов.
К каким врачам обращаться по поводу сыпи?
Для определения причин возникновения сыпи необходимо записаться на консультацию к терапевту (педиатру), дерматологу, аллергологу, иммунологу, инфекционисту, офтальмологу.

Красная волчанка – аутоиммунная патология, при которой происходит поражение кровеносных сосудов и соединительной ткани, а как следствие – кожи человека. Заболевание носит системный характер, т.е. происходит нарушение в нескольких системах организма, оказывая негативное влияние на него в целом и на отдельные органы в частности, в том числе и на иммунную систему.
Подверженность болезни женщин в несколько раз выше, чем мужчин, что связано с особенностями строения женского организма. Наиболее критичным возрастом для развития системной красной волчанки (СКВ) считается период полового созревания, во время беременности и некоторый интервал после него, пока организм проходит этап восстановления.
Кроме этого, отдельной категорией для возникновения патологии считается детский возраст в периоде от 8 лет, но это не определяющий параметр, потому что не исключается врожденный вид заболевания или его проявление на ранних сроках жизни.

Что это за болезнь?
Системная красная волчанка (СКВ, болезнь Либмана-Сакса) (лат. lupus erythematodes, англ. systemic lupus erythematosus) — диффузное заболевание соединительной ткани, характеризующееся системным иммунокомплексным поражением соединительной ткани и её производных, с поражением сосудов микроциркуляторного русла.
Системное аутоиммунное заболевание, при котором вырабатываемые иммунной системой человека антитела повреждают ДНК здоровых клеток, преимущественно повреждается соединительная ткань с обязательным наличием сосудистого компонента. Название болезнь получила из-за своего характерного признака — сыпи на переносице и щеках (поражённый участок по форме напоминает бабочку), которая, как считали в Средневековье, напоминает места волчьих укусов.
История
История болезни красная волчанка получила свое начало в 1828г. Это случилось после того, как французский дерматолог Biett впервые описал кожные признаки. Гораздо позже, спустя 45 лет врач дерматолог Kaposhi подметил, что некоторые заболевшие наряду с кожными признаками имеют болезни внутренних органов.
В 1890г. было обнаружено английским врачом Osler, что системно красная волчанка может протекать без кожных проявлений. Описание феномена LE-(ЛЕ) клеток – это обнаружение осколков клеток в крови, в 1948г. позволило идентифицировать больных.
В 1954г. были обнаружены в крови заболевших определенные белки – антитела, действующие против собственных клеток. Это обнаружение стало использоваться в разработках чувствительных тестов для диагностирования системной красной волчанки.
Причины возникновения
Причины болезни окончательно не выяснены. Установлены только предполагаемые факторы, способствующие возникновению патологических изменений.
- Возраст — максимально системной красной волчанкой болеют люди от 15 до 45 лет, но есть случаи, возникшие в детском возрасте и у пожилых.
- Наследственность — известны случаи семейного заболевания, вероятно, передающегося от старших поколений. Однако риск рождения больного ребенка остается низким.
- Раса — американские исследования показали, что чернокожее население болеет в 3 раза чаще белых, также эта причина более выражена у коренных индейцев, уроженцев Мексики, азиаток, испанок.
- Пол — среди известных больных женщин в 10 раз больше, чем мужчин, поэтому ученые пытаются установить связь с половыми гормонами.
Среди внешних факторов наиболее патогенным является интенсивное солнечное облучение. Увлечение загаром способно спровоцировать генетические изменения. Есть мнение, что чаще болеют системной волчанкой люди, профессионально зависимые от деятельности на солнце, морозе, резких колебаний температуры среды (моряки, рыбаки, сельскохозяйственные работники, строители).
У значительной части пациентов клинические признаки системной волчанки появляются в период гормональных изменений, на фоне беременности, климакса, приема гормональных контрацептивов, в период интенсивного полового созревания.
Также болезнь связывают и с перенесенной инфекцией, хотя доказать роль и степень влияния какого-либо возбудителя (идут целенаправленные работы по роли вирусов) пока невозможно. Попытки выявить связь с синдромом иммунодефицита или установить заразность болезни пока неуспешны.

Патогенез
Такая реакция организма носит патогенный характер, провоцируя развитие воспалительного процесса и угнетение здоровых клеток разными способами. Чаще всего изменениям подвержены кровеносные сосуды и соединительная ткань. Патологический процесс приводит к нарушению целостности кожи, изменению ее внешнего вида и снижению кровообращения в очаге поражения. При прогрессировании заболевания поражаются внутренние органы и системы всего организма.
Классификация
В зависимости от области поражения и характера течения заболевание классифицируют на несколько видов:
- Красная волчанка, вызванная приемом некоторых препаратов. Приводит к появлению симптоматики СКВ, которая может самопроизвольно исчезать после отмены препаратов. Лекарственными средствами, способными приводить к развитию красной волчанки, становятся препараты для лечения артериальной гипотензии (артериолярные вазодилататоры), антиаритмические, противосудорожные средства.
- Системная красная волчанка. Заболевание склонно к быстрому прогрессированию с поражением любого органа или системы организма. Протекает с лихорадкой, недомоганием, мигренями, сыпью на лице и теле, а также болями разного характера в любом участке тела. Наиболее характерны мигрени, артралгии, боли в почках.
- Неонатальная волчанка. Возникает у новорожденных, зачастую сочетаясь с пороками сердца, серьезными нарушениями работы иммунной и кровеносной систем, аномалиями развития печени. Болезнь встречается чрезвычайно редко; меры консервативной терапии позволяют эффективно снижать проявления неонатальной волчанки.
- Дискоидная волчанка. Самая распространенная форма болезни – центробежная эритема Биетта, основными проявлениями которой являются кожные симптомы: красная сыпь, утолщение эпидермиса, воспаленные бляшки, трансформирующиеся в рубцы. В некоторых случаях заболевание приводит к поражению слизистых оболочек рта и носа. Разновидностью дискоидной является глубокая волчанка Капоши-Ирганга, для которой характерно рецидивирующее течение и глубокие поражения кожных покровов. Особенностью течения этой формы болезни становятся признаки артритов, а также снижение работоспособности человека.
Симптомы красной волчанки
Являясь системным заболеванием, красная волчанка характеризуется следующими симптомами:
- синдром хронической усталости;
- припухание и болезненность суставов, а также мышечная боль;
- необъяснимая лихорадка;
- грудные боли при глубоком дыхании;
- повышенное выпадение волос;
- красные, кожные высыпания на лице или изменение окраски кожных покровов;
- чувствительность к солнцу;
- отеки, припухание ног, глаз;
- увеличение лимфатических узлов;
- посинение или побеление пальцев на руках, на ногах, пребывая на холоде или в момент стресса (синдром Рейно).
Отдельные люди испытывают головные боли, судороги, головокружение, депрессивные состояния.
Новые симптомы способны появляться спустя годы и после постановки диагноза. У одних больных страдает одна система организма (суставы или кожа, органы кроветворения), у других заболевших проявления способны затронуть многие органы и нести полиорганный характер. Сама тяжесть и глубина поражения систем организма у всех различна. Зачастую поражаются мышцы и суставы, при этом вызывая артрит и миалгию (боль в мышцах). Кожные высыпания имеют схожесть у разных пациентов.
Если у больного полиорганные проявления, то происходят следующие патологические изменения:
- в почках воспаление (волчаночный нефрит);
- воспаления кровеносных сосудов (васкулиты);
- воспаление легких: плеврит, пневмонит;
- заболевания сердца: коронарный васкулит, миокардит или эндокардит, перикардит;
- заболевания крови: лейкопения, анемия, тромбоцитопения, риск образования тромбов;
- поражения мозга или центральной нервной системы, а это провоцирует: психоз (изменение в поведение), возникает головная боль, головокружение, паралич, нарушение памяти, проблемы со зрением, судороги.
Как выглядит красная волчанка, фото
На фото ниже показано, как проявляется заболевание у человека.

Проявление симптоматики данного аутоиммунного заболевания могут существенно различаться у разных больных. Однако общими местами локализации очагов поражения, как правило, становятся кожные покровы, суставы (преимущественно рук и пальцев), сердце, легки и бронхи, а также пищеварительные органы, ногти и волосы, которые становятся более хрупкими и склонными к выпадению, а также головной мозг и нервная система.
Стадии течения болезни
В зависимости от выраженности симптоматики заболевания системная красная волчанка имеет несколько стадий течения:
- Острая стадия – на этом этапе развития красная волчанка резко прогрессирует, общее состояние пациента ухудшается, он жалуется на постоянную усталость, повышение температуры до 39-40 градусов, лихорадку, боль и ломоту в мышцах. Клиническая картина развивается стремительно, уже за 1 месяц заболевание охватывает все органы и ткани организма. Прогноз при острой форме красной волчанке не утешительный и зачастую продолжительность жизни пациента не превышает 2 лет;
- Подострая стадия – скорость прогрессирования заболевания и степень выраженности клинических симптомов не такая, как в острой стадии и от момента заболевания до появления симптоматики может пройти более 1 года. На этой стадии заболевание часто сменяется периодами обострений и стойкой ремиссии, прогноз в целом благоприятный и состояние пациента напрямую зависит от адекватности назначенного лечения;
- Хроническая форма – заболевание имеет вялую форму течения, клинические симптомы слабо выражены, внутренние органы практически не поражены и организм в целом нормально функционирует. Несмотря на относительно легкое течение красной волчанки, вылечить заболевание на данной стадии невозможно, единственное, что можно сделать – это облегчить выраженность симптомов при помощи медикаментов в момент обострения.
Осложнения СКВ
Основные осложнения, которые провоцирует СКВ:
1) Болезни сердца:
- перикардит — воспаление сердечной сумки;
- отвердение коронарных артерий, питающих сердце по причине скопления тромботических сгустков (атеросклероз);
- эндокардит (инфицирование поврежденных клапанов сердца) из-за уплотнения сердечных клапанов, скопления кровяных сгустков. Нередко проводят пересадку клапанов;
- миокардит (воспаление мускула сердца), вызывающий тяжелые аритмии, заболевания сердечного мускула.
2) Почечные патологии (нефриты, нефроз) развиваются у 25% больных, страдающих СКВ. Первые симптомы – отеки на ногах, наличие в моче белка, крови. Крайне опасен для жизни отказ почек нормально работать. Лечение включает применение сильных препаратов от СКВ, диализ, пересадку почки.
3) Заболевания крови, опасные для жизни.
- снижение эритроцитов (питающих клетки кислородом), лейкоцитов (подавляющих инфекции и воспаления), тромбоцитов (способствуют свертываемости крови);
- гемолитическая анемия, вызванная недостатком эритроцитов или тромбоцитов;
- патологические изменения органов кроветворения.
4) Заболевания легких (у 30%), плевриты, воспаление мышц грудной клетки, суставов, связок. Развитие острой туберкулезной волчанки (воспаление ткани легких). Легочная эмболия – закупорка артерий эмболами (кровяными сгустками) в связи с повышенной вязкостью крови.
Диагностика
Предположение о наличии красной волчанки можно сделать на основании красных очагов воспалений на кожных покровах. Внешние признаки эритематоза со временем могут изменяться, поэтому по ним трудно поставить точный диагноз. Необходимо применение комплекса дополнительных обследований:
- общие анализы крови и мочи;
- определение уровня печеночных ферментов;
- анализ на Антинуклеарные тела (АНА);
- рентгенография грудной клетки;
- эхокардиография;
- биопсия.

Дифференциальная диагностика
Хроническую красную волчанку дифференцируют от красного плоского лишая, туберкулезной лейкоплакии и волчанки, раннего ревматоидного артрита, синдрома Шегрена (см. сухость во рту, синдром сухого глаза, светобоязнь). При поражении красной каймы губ хроническую СКВ дифференцируют от абразивного преканцерозного хейлита Манганотти и актинического хейлита.
Поскольку поражение внутренних органов всегда схоже по течению с различными инфекционными процессами, СКВ дифференцируют от болезни Лайма, сифилиса, мононуклеоза (инфекционный мононуклеоз у детей: симптомы), ВИЧ-инфекции.
Лечение системной красной волчанки
Лечение должно быть максимально подходящим для конкретного пациента.
Госпитализация необходима в следующих случаях:
- при стойком повышение температуры без видимой причины;
- при возникновении угрожающих жизни состояний: быстропрогрессирующая почечная недостаточность, острый пневмонит или легочное кровотечение.
- при появлении неврологических осложнений.
- при значительном снижении количества тромбоцитов, эритроцитов или лимфоцитов крови.
- в случае, когда обострение СКВ невозможно вылечить в амбулаторных условиях.
Для лечения системной красной волчанки в период обострения широко применяются гормональные препараты (преднизолон) и цитостатики (циклофосфамид) по определенной схеме. При поражении органов опорно-двигательной системы, а также при повышении температуры назначаются нестероидные противовоспалительные препараты (диклофенак).
Для адекватного лечения заболевания того или иного органа необходима консультация специалиста в этой области.
Правила питания
Опасные и вредные продукты при волчанке:
- большое количество сахара;
- все жаренное, жирное, соленое, копченое, консервированное;
- продукты, на которые есть аллергические реакции;
- сладкие газировки, энергетики и алкогольные напитки;
- при наличии проблем с почками противопоказана пища, содержащая калий;
- консервы, колбасы и сосиски фабричного приготовления;
- магазинный майонез, кетчуп, соусы, заправки;
- кондитерские изделия с кремом, сгущенкой, с искусственными наполнителями (заводскими джемами, повидлами);
- фаст фуд и продукты с ненатуральными наполнителями, красителями, рыхлителями, усилителями вкусовых качеств и запаха;
- продукты, содержащие холестерин (булочки, хлеб, красное мясо, молочные продукты с высокой жирностью, соусы, заправки и супы, в основе приготовления которых взяты сливки);
- продукты, имеющие большой срок годности (имеются ввиду те продукты, которые быстро портятся, но благодаря различным химическим добавкам в составе, могут храниться очень долгое время – сюда, как пример, можно отнести молочные продукты с годовым сроком годности).
Употребляя эти продукты можно ускорить процесс прогрессирования болезни, что может повлечь за собой смертельный исход. Это максимальные последствия. А, как минимум, спящая стадия волчанки перейдет в активную, из-за чего все симптомы обострятся и самочувствие значительно ухудшится.
Продолжительность жизни
Выживаемость через 10 лет после постановки диагноза системная красная волчанка — 80 %, через 20 лет — 60 %. Основные причины смерти: люпус-нефрит, нейро-люпус, интеркуррентные инфекции. Есть случаи выживаемости 25—30 лет.
В целом качество и длительность жизни при системной красной волчанке зависит от некоторых факторов:
- Возраст пациента: чем моложе пациент — тем выше активность аутоиммунного процесса и агрессивней протекает заболевание, что связано с большей реактивностью иммунитета в молодом возрасте (больше аутоиммунных антител разрушают собственные ткани).
- Своевременность, регулярность и адекватность терапии: при длительном приеме гормонов глюкокортикостероидов и других препаратов можно добиться длительного периода ремиссии, снижения риска развития осложнений и как результат – улучшения качества жизни и ее длительности. Причем, очень важно начать лечение еще до развития осложнений.
- Вариант течения заболевания: острое течение протекает крайне неблагоприятно и через пару лет могут возникнуть тяжелые, угрожающие жизни осложнения. А с хроническим течением, а это 90% случаев СКВ, можно жить до старости полноценной жизнью (если соблюдать все рекомендации врача ревматолога и терапевта).
- Соблюдение режима значительно улучшает прогноз заболевания. Для этого необходимо постоянно наблюдаться у врача, придерживаться его рекомендаций, своевременно обращаться к медикам при появлении каких-либо симптомов обострения заболевания, избегать контакта с солнечными лучами, ограничивать водные процедуры, вести здоровый образ жизни и соблюдать другие правила профилактики обострений.
Если вам выставили диагноз волчанки, то это не значит, что жизнь закончилась. Старайтесь победить болезнь, может быть, не в прямом смысле. Да, вероятно, вы будете в чем-то ограничены. Но миллионы людей и с более тяжелыми заболеваниями живут яркой, полной впечатлений жизнью! Значит, сможете и вы.

Профилактика
Цель профилактики – предупредить развитие рецидивов, длительно поддерживать больного в состоянии стойкой ремиссии. Профилактика волчанки основана на комплексном подходе:
Различают две формы красной волчанки (lupus erythematodes): хроническую (дискоидную) - относительно доброкачественную клиническую форму и острую (системную) - тяжело протекающую. При обеих формах могут поражаться красная кайма губ и слизистая оболочка рта. Изолированные поражения слизистой оболочки рта практически не встречаются, поэтому больные первично к стоматологу обращаются довольно редко. Заболевание чаще всего начинается в возрасте от 20 до 40 лет, женщины болеют значительно чаще мужчин.
Что провоцирует / Причины Красной волчанки:
Красная волчанка - системное заболевание невыясненной этиологии и сложного патогенеза.
Патогенез (что происходит?) во время Красной волчанки:
По современным представлениям, красная волчанка относится к ревматическим и аутоиммунным заболеваниям. Считают, что болезнь развивается в результате сенсибилизации к различным инфекционным и неинфекционным факторам. К предрасполагающим факторам относится аллергия к солнечным лучам, холоду, очагам хронической инфекции. Имеются данные о генетической предрасположенности к красной волчанке.
- Острая (системная) красная волчанка
Является тяжелым системным заболеванием. Для нее характерны высокая температура тела, боли в суставах, мышцах, адинамия, поражения внутренних органов (полисерозит, эндокардит, гломерулонефрит, полиартрит, поражение желудочнокишечного тракта и др.). В крови - лейкопения, анемия, повышенная СОЭ. Заболевание может протекать в острой, подострой или хронической форме.
В зависимости от патологии, преобладающей во время обострения, выделяют кожносуставную, почечную, неврологическую, сердечнососудистую, желудочнокишечную, печеночную и гематологическую клинические разновидности заболевания.
Течение этой формы красной волчанки характеризуется прогрессированием с постепенным вовлечением в процесс различных органов и тканей.
Симптомы Красной волчанки:
Дискоидная (хроническая) красная волчанка. Клиническая картина. Хроническая красная волчанка обычно начинается с эритемы на коже лица (чаще на носу, лбу, щеках в виде бабочки), ушных раковинах, волосистой части головы, красной кайме губ и других открытых частей тела. Может быть изолированное поражение красной каймы губ. Слизистая оболочка рта поражается редко. Заболевание у женщин встречается в 2 раза чаще, чем у мужчин. Для кожного поражения характерна триада признаков: эритема, гиперкератоз и атрофия. Течение процесса стадийное.
Первая (эритематозная) стадия характеризуется появлением 1-2 небольших слегка отечных, четко контурированных, постепенно увеличивающихся в размерах пятен. Цвет их розовый, имеются телеангиэктазии в центре. Постепенно увеличиваясь и сливаясь, очаги поражения по очертаниям напоминают бабочку, спинка которой располагается на носу, а крылья на щеках. Появление пятен иногда сопровождается жжением и покалыванием в области поражения.
Во второй стадии (гиперкератозноинфильтративной) очаги поражения инфильтрируются, превращаясь в плотную дискоидную бляшку, на поверхности которой появляются мелкие, сероватобелые плотно сидящие чешуйки. Впоследствии бляшка нередко подвергается кератинизации и приобретает сероватобелый оттенок. Бляшку окружает ободок гиперемии.
Слизистая оболочка рта также нередко поражается при дискоидной волчанке. Очаги поражения имеют вид четко отграниченных синюшнокрасных или белесоватых бляшек с запавшим, иногда эрозированным центром. Клинические формы красной волчанки с поражением слизистой оболочки рта и красной каймы губ сопровождаются жжением и болью, усиливающейся при приеме пищи и разговоре.
При хронической красной волчанке достаточно часто поражается красная кайма губ (по данным А.Л.Машкиллейсона и др., у 9 % больных).
На красной кайме губ различают 4 клинические разновидности красной волчанки: типичную; без клинически выраженной атрофии; эрозивноязвенную; глубокую.
При типичной форме на красной кайме губ образуются инфильтративные очаги овальных очертаний либо процесс может диффузно захватывать всю красную кайму. Пораженные участки багровокрасного цвета со стойко расширенными сосудами и выраженным инфильтратом. Поверхность их покрыта плотно сидящими беловатосероватыми чешуйками, при насильственном удалении которых появляются кровоточивость и значительная болезненность. В центре поражения отмечается атрофия красной каймы губ и кожи. По периферии очага имеются участки помутнения эпителия в виде наравномерно выраженных полосок белого цвета.
Патогистологически при типичной форме в эпителии определяются паракератоз, гиперкератоз, акантоз, вакуольная дистрофия базального слоя, местами выражена атрофия ткани. В собственной пластинке слизистой оболочки имеется диффузный воспалительный инфильтрат, выявляются резкое расширение кровеносных и лимфатических сосудов, разрушение коллагеновых волокон.
Форма красной волчанки без клинически выраженной атрофии характеризуется возникновением на красной кайме губ диффузной застойной гиперемии с гипер и паракератотическими чешуйками на поверхности, которые отслаиваются легче, чем при типичной форме. Гиперкератоз при данной форме выражен слабее, чем при типичной форме красной волчанки. Иногда отмечаются незначительная инфильтрация и телеангиэктазии.
Эрозивноязвенная форма красной волчанки на красной кайме губ проявляется резко выраженным воспалением; очаги яркокрасного цвета, отечны, с эрозиями и трещинами, покрыты кровянистогнойными корочками. По периферии очага поражения определяются гиперкератоз в виде чешуек и атрофия.
Больных беспокоят сильное жжение, болезненность и зуд, усиливающиеся во время еды. После заживления на месте очагов остаются атрофические рубцы.
При глубокой форме красной волчанки Капоши-Ирганга поражение на губах встречается редко. Участок поражения в виде узловатого образования выступает над поверхностью красной каймы, на поверхности его эритема и гиперкератоз.
Красная волчанка губ нередко осложняется вторичным гландулярным хейлитом.
Слизистая оболочка рта поражается при красной волчанке значительно реже, чем красная кайма губ. Процесс локализуется на слизистой оболочке губ, щек по линии смыкания зубов, реже языке, небе и других участках.
На слизистой оболочке рта различают следующие формы красной волчанки: типичную; экссудативногипе ремическую; эрозивноязвенную.
Типичная форма характеризуется очагами застойной гиперемии с инфильтрацией и гиперкератозом. В центре очага имеется атрофия, а по периферии - гиперкератоз в виде белых, прилегающих друг к другу полосок, расположенных в виде частокола.
В случае экссудативногиперемической формы вследствие сильного воспаления гиперкератоз и атрофия выражены нечетко.
При наличии травмирующего фактора экссудативногиперемическая форма довольно быстро трансформируется в эрозивноязвенную, при которой в центре очага поражения возникают болезненные эрозии или язвы. Вокруг эрозии или язвы на фоне эритемы видны радиально расходящиеся белые полоски. По периферии очага усиливаются явления гиперкератоза и иногда образуется гиперкератотический бордюр, состоящий из плотно прилежащих друг к другу полосок и точек. После заживления очага красной волчанки, как правило, остается рубцовая атрофия с древовидно расположенными рубцами и тяжами.
Течение хронической красной волчанки длительное (годы - десятилетия) с обострениями в весеннелетний период. Эрозивноязвенная форма хронической красной волчанки на красной кайме губ может озлокачествляться, в связи с чем эту разновидность относят к факультативному предраку.
Гистологическая картина поражения при хронической красной волчанке слизистой оболочки рта и губ характеризуется наличием паракератоза или паракератоза, чередующегося с гиперкератозом, акантозом и атрофией. Выявляются вакуольная дегенерация клеток базального слоя эпителия и нечеткость базальной мембраны вследствие проникновения клеток инфильтрата из стромы в эпителий. В собственной пластинке слизистой оболочки имеются массивный лимфоидноплазмоклеточный инфильтрат, расширение капилляров и застойные явления. Разрушение коллагеновых волокон особенно значительно под эпителием и вокруг мелких кровеносных сосудов. При эрозивноязвенной форме имеются дефекты эпителия, значительно выражены отек и воспаление.
Диагностика Красной волчанки:
Диагноз не вызывает затруднений, если очаги красной волчанки есть одновременно и на коже. Изолированные поражения слизистой оболочки рта или красной каймы губ могут вызывать сложности в диагностике, поэтому наряду с клиническим обследованием используют дополнительные методы исследования (гистологический, иммуноморфологический, люминесцентная диагностика). В лучах Вуда участки гиперкератоза при красной волчанке, локализованные на красной кайме губ, дают снежноголубое или снежнобелое свечение, на слизистой оболочке рта - белое или мутнобелое свечение в виде полос и точек.
Хроническую красную волчанку следует отличать от красного плоского лишая, туберкулезной волчанки и лейкоплакии. При локализации поражения на красной кайме губ его дифференцируют от актинического хейлита и абразивного преканцерозного хейлита Манганотти.
- Острая (системная) красная волчанка
Лечение Красной волчанки:
Широко применяют комплекс витаминов В2, В6, В|2 , никотиновую и аскорбиновую кислоты.
При нарушениях иммунного статуса показаны иммунокорригирующие препараты: левамизол (декарис), Тактивин, тималин и др.
- Острая (системная) красная волчанка
Лечение необходимо начинать в стационаре и как можно раньше. Курс лечения должен быть длительным и непрерывным. В активный период назначают глюкокортикоиды в больших дозах. Лечение начинают в острый период, как правило, с ударных доз - 60 мг преднизолона, постепенно доводя их до 35 мг в течение 3 мес, и до 15 мг еще через 6 мес. Дозу преднизолона снижают постепенно на Yi - уА таблетки в 2-3 нед под контролем общего состояния и лабораторных показателей. Затем индивидуально подбирают минимальную поддерживающую дозу (5-10 мг преднизолона). Для профилактики нарушения минерального обмена одновременно назначают препараты калия (хлорид калия, панангин, 15 % раствор ацетата калия).
После ликвидации острого периода системной красной волчанки проводят комбинированное лечение кортикостероидами (в поддерживающих или сниженных дозах) и аминохинолиновыми препаратами (по 1 таблетке плаквенила или делагила на ночь).
К каким докторам следует обращаться если у Вас Красная волчанка:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Красной волчанки, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .

Новость
Автор
Редакторы
Системная красная волчанка — это мультифакторное заболевание, развивающееся на основе генетического несовершенства иммунной системы и характеризующееся выработкой широкого спектра аутоантител к компонентам клеточного ядра. Молекулярно-генетические основы болезни изучены довольно плохо, в связи с чем специфического лечения до сих пор не создано, а в основе проводимой в клинике патогенетической терапии лежат иммунодепрессанты — глюкокортикостероиды и цитостатики. И вот, после более чем 50 лет попыток разработать специфическое лечение волчанки, произошел сдвиг: Управление по контролю за качеством пищевых продуктов и лекарств США официально утвердило в качестве лекарства от волчанки препарат Бенлиста (Benlysta) на основе моноклональных антител, специфически блокирующих B-лимфоцит-стимулирующий белок (BLyS).
Системная красная волчанка (СКВ) — одно из самых распространённых аутоиммуных заболеваний, в основе которого лежит генетически обусловленное комплексное нарушение иммунорегуляторных механизмов. При заболевании происходит образование широкого спектра аутоантител к различным компонентам ядра клеток и формирование иммунных комплексов. Развивающееся в различных органах и тканях иммунное воспаление приводит к обширным поражениям микроциркуляторного кровяного русла и системной дезорганизации соединительной ткани [1], [2].
Патогенез СКВ

Рисунок 1. Патогенез СКВ
Волчанка во многом связана с нарушениями на уровне пролиферации различных клонов В-клеток, активируемых многочисленными антигенами, в роли которых могут выступать медицинские препараты, бактериальная или вирусная ДНК и даже фосфолипиды мембраны митохондрий. Взаимодействие антигенов с лейкоцитами связано либо с поглощением антигенов антиген-презентирующими клетками (АПК), либо с взаимодействием антигена с антителом на поверхности В-клетки.
В результате поочередной активации то T-, то B-клеток увеличивается продукция антител (в том числе, аутоантител), наступает гипергаммаглобулинемия, образуются иммунные комплексы, чрезмерно и неконтролируемо дифференцируются Т-хелперы. Разнообразные дефекты иммунорегуляции, свойственные СКВ, связаны также с гиперпродукцией цитокинов Th2-типа (IL-2, IL-6, IL-4, IL-10 IL-12).
Одним из ключевых моментов в нарушении иммунной регуляции при СКВ является затрудненное расщепление (клиренс) иммунных комплексов, — возможно, вследствие их недостаточного фагоцитоза, связанного, в частности, с уменьшением экспрессии CR1-рецепторов комплемента на фагоцитах и с функциональными рецепторными дефектами.
Распространённость СКВ колеблется в пределах 4–250 случаев на 100 000 населения; пик заболеваемости приходится на возраст 15–25 лет при соотношении заболевших женщин к мужчинам 18:1. Наиболее часто заболевание развивается у женщин репродуктивного возраста с увеличением риска обострения во время беременности, в послеродовом периоде, а также после инсоляции и вакцинации.
СКВ часто становится причиной инвалидности. В развитых странах в среднем через 3,5 года после постановки диагноза 40% больных СКВ полностью прекращают работать, — в основном, в связи с нейрокогнитивными дисфункциями и повышенной утомляемостью. К потере трудоспособности чаще всего приводят дискоидная волчанка и волчаночный нефрит.
Клинические проявления СКВ чрезвычайно разнообразны: поражение кожи, суставов, мышц, слизистых оболочек, лёгких, сердца, нервной системы и т.д. У одного пациента можно наблюдать различные, сменяющие друг друга варианты течения и активности заболевания; у большинства больных периоды обострения заболевания чередуются с ремиссией. Более чем у половины больных есть признаки поражения почек, сопровождающиеся ухудшением реологических свойств крови [4].
Поскольку молекулярные и генетические механизмы, лежащие в основе заболевания, до сих пор как следует не изучены, специфического лечения волчанки до недавнего времени не существовало. Базисная терапия основана на приёме противовоспалительных препаратов, действие которых направлено на подавление иммунокомплексного воспаления, как в период обострения, так и во время ремиссии. Основными препаратами для лечения СКВ являются:
- глюкокортикоиды (преднизолон, метилпреднизолон);
- цитостатические препараты (циклофосфамид, азатиоприн, метотрексат, мофетила микофенолат, циклоспорин).
Исследователи, желая специфически блокировать BLyS, сделали ставку на человеческое моноклональное антитело, разработанное совместно с английской биотехнологической фирмой Cambridge Antibody Technology, и названное белимумаб (belimumab). В начале марта 2011 года американское Управление по контролю за качеством пищевых продуктов и лекарственных препаратов (FDA) впервые за 56 лет одобрило препарат, предназначенный для специфического лечения системной красной волчанки. Эти препаратом стал Бенлиста — коммерческое название антитела белимумаба, производством которого уже занимается компания GlaxoSmithKline. До того FDA одобряла для терапии СКВ гидроксихлорохин — лекарство от малярии; было это в 1956 году.
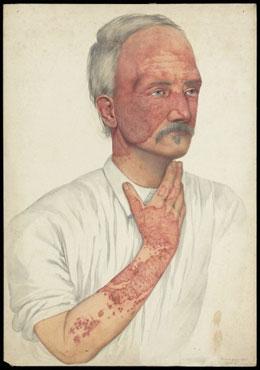
Рисунок 2. Человек, больной системной красной волчанкой (акварель 1902 года кисти Мэйбл Грин). Свое название заболевание получило ещё в средневековье, когда людям казалось, что характерная волчаночная сыпь на переносице напоминает волчьи укусы.
Целенаправленная терапия
Следующие на очереди
Читайте также:

