Кровяные инфекции инкубационный период
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сибирская язва, или антракс: причины появления, симптомы, диагностика и способы лечения.
Определение
Сибирская язва – это инфекционное заболевание, вызываемое бактериями Bacillus anthracis и относящееся к острым и особо опасным сапрозоонозам. Резервуаром для возбудителя сибирской язвы служит внешняя среда (зараженная почва) и животные. B. anthtacis относится ко II группе патогенности, то есть является возбудителем высококонтагиозных (очень заразных) эпидемических заболеваний.
Всемирная организация здравоохранения оценивает ежегодную заболеваемость в мире как 2000-20 000 случаев.
Причины появления сибирской язвы
Bacillus anthracis – это крупная неподвижная грамположительная палочка, существующая в двух формах – вегетативной и споровой. В споровой форме бактерия существует в почве, а в вегетативной – в организме больных животных и людей. Возбудитель в вегетативной форме может иметь капсулу, быстро гибнет под прямыми солнечными лучами, при нагревании и под воздействием дезинфицирующих средств. В споровой форме B. anthtacis исключительно устойчива во внешней среде и сохраняет жизнеспособность в течение десятилетий, при автоклавировании погибает через 10 минут, а при кипячении – через 30. В дубленых шкурах споры могут существовать годами.
Среди животных наиболее восприимчивы к сибирской язве коровы, овцы, лошади, козы, верблюды, свиньи, олени – они заражаются через корм, воду или укусы насекомых. Также чувствительны к инфекции белые мыши, морские свинки, кролики, хомяки, обезьяны, более устойчивы – собаки и кошки. Случаи сибирской язвы у животных, как правило, встречаются в летний и осенний сезоны. Больное животное выделяет возбудителя в окружающую среду с мочой, калом, слюной.
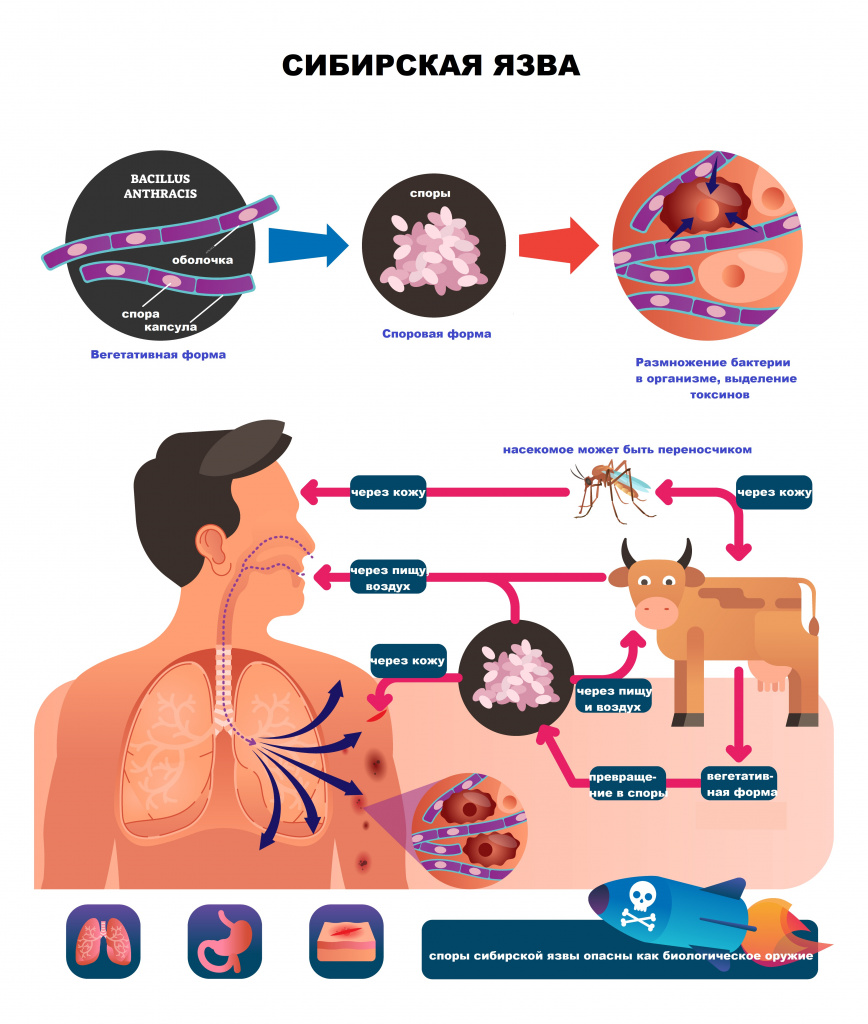
Человек может заразиться сибирской язвой, ухаживая за больным животным, при забое скота, разделке туши, соприкосновении с продуктами животноводства (шкурами, кожей, меховыми изделиями, шерстью, щетиной), обсемененными спорами возбудителя. Кроме того, заражение может произойти при вдыхании инфицированной пыли, костной муки, при употреблении в пищу сырого или недостаточно термически обработанного мяса зараженного животного или через укус насекомого (слепней, мух-жигалок, комаров). Еще один источник опасности – почва, а точнее – скотомогильники.
Восприимчивость к сибирской язве у человека не связана с возрастом, полом, сопутствующими заболеваниями, но зависит от инфекционной нагрузки и пути заражения.
Например, контактный путь передачи осуществляется только при нарушении целостности кожи и слизистых (при этом заболевает около 20% контактировавших), а если человек употребляет в пищу зараженное мясо или вдыхает возбудителя (воздушно-пылевой путь передачи) – восприимчивость составляет почти 100%.
Сначала возбудитель локализуется в месте проникновения и в ближайших лимфатических узлах. Через несколько часов от момента заражения бактерии начинают размножаться и выделять токсин, что приводит к возникновению сибиреязвенного карбункула – очага серозно-геморрагического воспаления с некрозом поверхностных слоев кожи и образованием буро-черной корки, напоминающей уголь - отсюда и англоязычное название болезни Anthrax
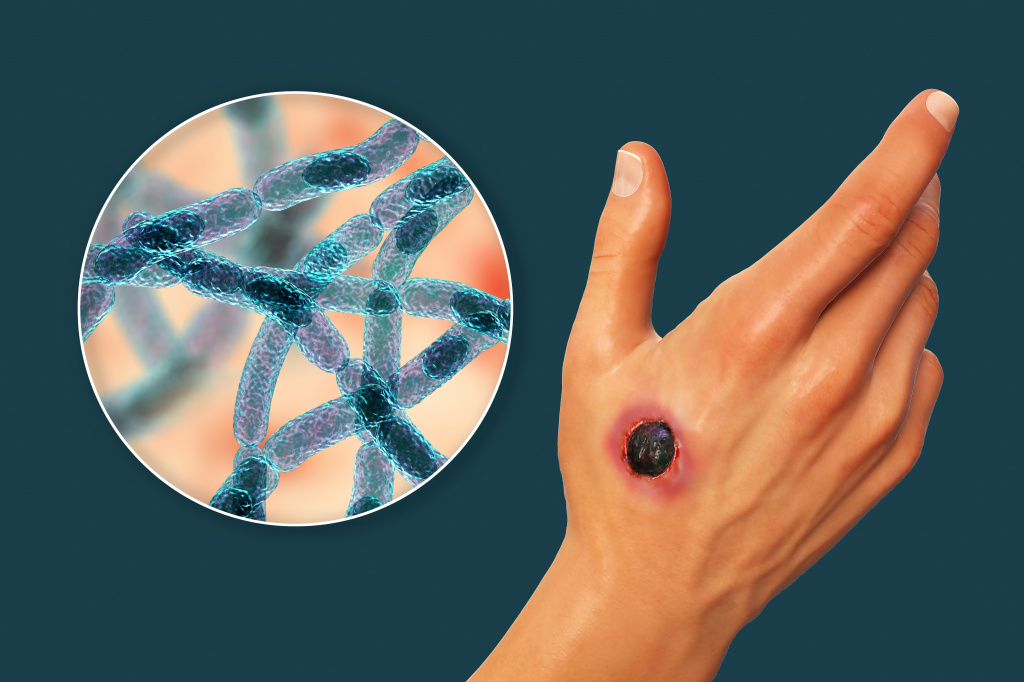
Вокруг карбункула развиваются отек тканей и воспаление лимфоузлов. В лимфоузлах возбудитель находится некоторое время, часть бактерий погибает, а остальные могут попадать в кровь и разноситься по всему организму, вызывая сепсис. Но такое развитие заболевания больше характерно для тех случаев, когда возбудитель попадает к человеку через слизистые оболочки дыхательных путей или ЖКТ, при кожном пути заражения это происходит крайне редко и заболевание носит локальный характер.
При вдыхании спор B. anthracis они накапливаются в альвеолах легких. Затем их поглощают иммунные клетки (макрофаги, нейтрофилы, дендритные клетки) и транспортируют в регионарные лимфатические узлы, где бактерии прорастают, размножаются и начинают вырабатывать токсины, после чего инфекция попадает в лимфо- и кровоток. При алиментарном пути заражения (через еду, воду) происходит генерализации процесса за счет проникновения спор в подслизистую оболочку ЖКТ и лимфатические узлы брыжейки кишечника с развитием в них некротических очагов, а результатом попадания бактерий и их токсинов в кровоток становится инфекционно-токсический шок.
Классификация заболевания
Сибирская язва может иметь локализованную форму (кожную, легочную, кишечную) или генерализованную (висцеральную, септическую) с распространением инфекции по организму и развитием сепсиса. Выделяют первично-генерализованную и вторично-генерализованную формы.
Кожная форма имеет четыре клинических варианта:
- карбункулезный,
- эдематозный,
- буллезный,
- эризепилоидный.
По степени тяжести выделяют легкую, среднюю и тяжелую сибирскую язву.
Симптомы сибирской язвы
При вдыхании или попадании бактерий через пищу и развитии генерализованной формы заболевания инкубационный период может сокращаться до нескольких часов.
При правильном и своевременном лечении у большинства больных после 4-5-го дня от начала болезни симптомы интоксикации начинают ослабевать и исчезают, но лишь к концу 2-3-ей недели струп отторгается и начинаются процессы рубцевания и эпителизации язв.
После отделения струпа обнажается язва, заживающая в течение 2-3 месяцев с образованием эластичного рубца.
Буллезная разновидность кожной формы также встречается редко. В месте входных ворот инфекции вместо карбункула образуются пузырьки с геморрагической жидкостью (кровяным содержимым). Они быстро увеличиваются и к 5-10-му дню болезни вскрываются и некротизируются, образуя язвенные поверхности, принимающие характерный для сибиреязвенного карбункула вид.
Эризепилоидная (рожистоподобная) разновидность также наблюдается редко, но имеет более благоприятное течение. Для нее характерно большое количество тонкостенных беловатых волдырей разного размера, наполненных прозрачной жидкостью, расположенных на припухшей, покрасневшей, но безболезненной коже. Через 3-4 дня пузыри вскрываются, образуются множественные язвы с синюшным дном и обильным серозным отделяемым. Язвы неглубокие и быстро подсыхают, образуя струп. Заживление язв происходит без рубцевания. Тяжесть течения заболевания не связана с величиной карбункула и зависит обычно от его локализации и величины отека.
Летальность при кожной форме не превышает 2-3% и вызвана септическим осложнением с образованием метастатических очагов в эндокарде и мозговых оболочках. В результате состояние больных ухудшается, развивается септицемия (сепсис без метастатических очагов), отек легких и кома, ведущая к смерти.
Генерализованная, или септическая, форма (сибиреязвенный сепсис) встречается редко и может быть как первичной (при заражении через пищу и воду, при вдыхании возбудителя), так и вторичной (в результате распространения бактерий с током крови или лимфы из первичного очага). Начало заболевание бурное – с лихорадкой до 39-40°C, сильным ознобом, резко выраженными симптомами интоксикации, головой болью, тахикардией, глухостью сердечных тонов и прогрессирующим снижением артериального давления. Наиболее часто при генерализованной форме поражаются легкие и кишечник.
Легочная форма характеризуется быстрым развитием и очень тяжелым течением. На фоне высокой температуры и озноба отмечаются конъюнктивит, катаральные явления, возникает боль в груди, одышка, цианоз, кашель с кровавой пенистой мокротой, быстро приобретающей желеобразный вид (малиновое желе), тахикардия. Состояние больных становится тяжелым с первых часов болезни, снижается артериальное давление, развивается пневмония, а в плевральной полости накапливается выпот с большим количеством эритроцитов. Даже при лечении на 2-4-й день погибает 90% больных от отека легких и токсико-инфекционного шока.
Кроме вторичной септической формы генерализация процесса может наступить и без предшествующих первичных местных проявлений. Заболевание характеризуется быстрым и крайне тяжелым течением с обильными геморрагическими проявлениями. Заканчивается летальным исходом в 1-е сутки болезни.
Диагностика сибирской язвы
Диагностика заболевания проводится на основании:
- бактериологических данных (микроскопии мазков и выделения культуры В. anthracis из биологического материала больного, выделения вирулентной культуры В. anthracis из предполагаемого источника или фактора передачи);
- серологических данных (обнаружения в крови антигенов сибирской язвы с помощью реакции иммунофлюоресценции, реакции непрямой гемагглютинации и антител методом иммуноферментного анализа);
- биологической пробы (гибель зараженного животного с последующим выделением из его органов культуры В. anthracis);
- кожно-аллергической пробы с антраксином (диагностическим является появление гиперемии и инфильтрата диаметром не менее 8 мм через 24-48 часов).
Сканирование внутренних органов брюшной полости для оценки его функционального состояния и наличия патологии.
Сепсис — это самая тяжелая, генерализованная форма инфекционного процесса, которая развивается либо при высокой патогенности возбудителя, либо при недостаточном ответе защитных систем организма. Международным консенсусом рекомендовано использовать следующее определение: сепсис — это опасная для жизни дисфункция внутренних органов, вызванная нарушением регуляции ответа организма на инфекцию. При сепсисе наблюдается общий интоксикационный синдром, тромбогеморрагический синдром (кровоизлияния) и поражение внутренних органов.
Причины возникновения сепсиса
Сепсис может быть вызван большинством известных в эпидемиологии микроорганизмов, среди которых бактерии, вирусы (в том числе сезонные вирусы гриппа), грибы, паразиты. Обычно возбудитель инфекции попадает в организм из внешней среды. При определенных условиях, например, при иммунодефицитах, заболевание может развиться от естественной, условно-патогенной флоры организма, которая в норме присутствует у каждого человека. [1]
Само по себе наличие инфекции еще не является гарантией развития сепсиса. Необходимы дополнительные условия, которые приведут к генерализации процесса и патологическому ответу организма. Вероятность таких событий увеличивается в следующих случаях:
- Возраст больного старше 75 лет.
- Выполнение операций или инвазивных процедур.
- Наличие травм и ожогов.
- Нарушения иммунной системы — СПИД, онкологические заболевания, проведение химиотерапии, необходимость применения иммуносупрессивной терапии (например, после трансплантации органов), необходимость приема высоких доз глюкокортикостероидов.
- Долгое лечение в условиях стационара.
- Наличие катетеров, канюль, зондов и других инвазивных устройств.
- Беременность и роды.
- Наличие химической зависимости — алкоголизм, наркомания.
- Наличие хронических заболеваний — хроническая почечная недостаточность, дыхательная недостаточность, сахарный диабет и многое другое.
Виды сепсиса
В зависимости от расположения первичного очага инфекции, выделяют первичный (криптогенный) и вторичный сепсис. При первичном, очаг инфекции установить не удается. При вторичном сепсисе таковой очаг имеется. В зависимости от его локализации, выделяют:
- Чрескожный сепсис. Первичный очаг находится на коже, это могут быть раны, ожоги, гнойные заболевания кожи (гнойные абсцессы, фурункулы и др).
- Одонтогенный сепсис. Причиной его развития может стать кариес, пульпит, периодонтит, челюстной остеомиелит и другие заболевания зубочелюстной системы.
- Отогенный сепсис. Первичным очагом является воспалительный процесс в ухе. Как правило, это гнойные отиты среднего уха.
- Гинекологический сепсис — первичный очаг располагается в половых органах женщины.
- Хирургический сепсис — развивается в результате инфицирования хирургической раны или при инфицировании во время проведения инвазивных процедур. 4
Первые признаки и симптомы сепсиса
Определить первые признаки сепсиса бывает непросто, даже для специалистов. Это связано с тем, что, во-первых, этот синдром развивается уже на фоне существующей патологии, которая может иметь самую разнообразную симптоматику, а во-вторых, при наличии иммунодефицита, клиническая картина может быть стертой. Тем не менее, есть некоторые симптомы, которые позволяют заподозрить начало сепсиса:
- Повышение или понижение температуры тела — выше 38 и ниже 36 градусов.
- Снижение давления ниже рабочего значения.
- Увеличение частоты пульса.
- Увеличение частоты дыхательных движений (одышка).
- Снижение количества выделенной мочи.
- Общая слабость, изможденность.
- Нарушение сознания или поведения.
Особое внимание возникновению этих признаков уделяют у хронических больных, при наличии лейкопении, онкологических заболеваний и у пациентов, перенесших травмы или хирургические вмешательства. При возникновении хотя бы 2-3 таких симптомов, следует немедленно связаться с врачом.
Диагностика сепсиса
Своевременная диагностика сепсиса имеет решающее значение для выздоровления больного. Чем раньше начато лечение, тем больше шансов на успех. Диагноз выставляется на основании данных клинического осмотра и лабораторно-инструментального обследования.

Клинические критерии:
- Температура тела более 38 градусов или менее 36 градусов.
- Частота сердечных сокращений более 90 или превышает возрастную норму.
- Частота дыхания более 20 раз в минуту.
- Наличие отеков.
- Спутанность сознания.
- Повышение уровня глюкозы в крови более 7,7 мкмоль/л при отсутствии диабета.
- Нарушение гемодинамических процессов — снижение систолического артериального давления менее 90 мм.рт.ст, либо его снижение более чем на 40 мм.рт.ст. от привычного значения. [5,6]
Лабораторные критерии
Проводят общий анализ крови с подсчетом лейкоцитарной формулы и определением количества тромбоцитов. При сепсисе определяется лейкоцитоз более 12*109/л или лейкопения, когда количество лейкоцитов ниже 4*109/л. Также отмечается выход в кровяное русло незрелых форм гранулоцитов и уменьшение количества тромбоцитов.
В биохимическом анализе крови отмечается увеличение С-реактивного белка, креатинина, билирубина. Но это неспецифичные признаки, которые могут наблюдаться и при других заболеваниях. Поэтому продолжается поиск более информативных методов диагностики.
На сегодняшний день главными таким маркерами являются прокальцитонин, пресепсин, СРБ. По данным этого лабораторного показателя устанавливают диагноз и отслеживают динамику заболевания.
Бактериологический посев
Обнаружение в крови микроорганизмов является важным, но не обязательным проявлением сепсиса. Даже при использовании самых современных диагностических систем и при тщательном соблюдении техники забора материала, выделить возбудитель из крови удается менее, чем в половине случаев. Поэтому отрицательный результат бакпосева при наличии клинической симптоматики не должен расцениваться как отсутствие сепсиса, и, наоборот, выделение микроорганизмов из крови при отсутствии симптоматики, должно расцениваться как транзиторная бактериемия или вирусемия, но не как сепсис.
Тем не менее, биологические исследования в любом случае должны присутствовать, как один из этапов диагностики сепсиса по следующим причинам:
- Возможность определения этиологии возбудителя.
- Подбор или смена режимов антибиотикотерапии.
- Контроль эффективности лечения.
- В некоторых случаях позволяет определить источник инфекции, например, катетер-связанная инфекция, эндокардиты и др.
Стадии развития сепсиса
Развитие и течение септического процесса индивидуально и зависит как от свойств возбудителя, так и от особенностей организма больного. Тем не менее, можно выделить несколько фаз течения данного заболевания:
Что касается продолжительности заболевания, то здесь все опять же индивидуально. У одних, более сильных пациентов, сепсис купируется в течение 3-4 недель, у других он может протекать годами, периодически стихая и вспыхивая.
Кроме того, при диагностике сепсиса выделяют следующие состояния.
Токсико-резорбтивная лихорадка
Токсико-резорбтивная лихорадка — состояние, которое развивается при всасывании бактериальных токсинов или продуктов тканевого распада из первичного патологического очага. Как правило, это характерно для бактериальных инфекций ран, катетеров и др. Характерны общие типовые синдромы, которые сопровождают инфекционные процессы — лихорадка, изменения в общем анализе крови и мочи (лейкоцитоз, протеинурия). При ликвидации первичного очага, состояние пациента стабилизируется.
Септицемия
Септицемия — форма сепсиса, при которой наблюдается выраженный интоксикационный синдром, гиперэргия (повышенная реакционность организма) и быстрое течение. Септические очаги либо выражены минимально, либо отсутствуют. Такая форма сепсиса больше характерна для детей первых лет жизни. Для клинической картины больше характерны общие проявления:
- Гемолитическая желтуха, сопровождающаяся пожелтением кожных покровов и склер.
- Сыпь. Сначала она проявляется в виде мелких розовых точек, которые разрастаются и сливаются между собой, образуя бледно-розовые или пурпурные пятна.
- У некоторых пациентов элементы сыпи могут покрываться пузырями или язвами. При глубоких поражениях может затрагиваться подкожная жировая клетчатка с развитием флегмонозного воспаления.
- Геморрагический синдром — кровоизлияния во внутренние органы.
Септикопиемия
Септикопиемия — это форма сепсиса, при которой в организме, помимо общей интоксикации, начинают возникать метастатические абсцессы в органах и тканях, которые являются результатом бактериальной эмболии. Чаще всего первые абсцессы обнаруживаются в легких, а затем процесс распространяется на другие органы: печень, печень, сердце, менингиальные оболочки, синовиальные оболочки. Абсцессы могут прорваться и вызвать развитие эмпиемы плевры, флегмоны, перитонита и др.
Клиническая классификация сепсиса по стадиям
Клиническое стадирование сепсиса играет важную роль, так как оно помогает врачам выбирать оптимальную тактику и добиваться наилучших из возможных в каждом конкретном случае результатов лечения. Выделяют следующие стадии:
- Сепсис диагностируют, когда внутренняя температура (измеряется на слизистых оболочках) тела поднимается больше 38 градусов или опускается ниже 36 градусов, частота сердечных сокращений 90 в минуту и более, частота дыхания 20 в минуту и более, либо парциальное давление углекислого газа в артериальной крови (PaCO2) опускается ниже 32 мм. рт. ст. При этом уровень лейкоцитов в крови поднимается более 12000/мкл или опускается ниже ≤4000/мкл, либо среди них появляется более 10% незрелых форм.
- Тяжелый сепсис – сепсис, который сочетается с острой органной дисфункцией.
- Септический шок диагностируют, когда у пациента имеется стойкая гипотензия (снижение артериального давления) или гипоперфузия (недостаточное кровоснабжение) тканей, несмотря на адекватную инфузионную терапию.
- Синдром полиорганной дисфункции – состояние, при котором у больного имеется органная дисфункция (нарушение работы внутренних органов), и его гомеостаз не удается поддерживать без медикаментозного вмешательства.
Лечение сепсиса
Лечение сепсиса базируется на трех принципах:
Санация первичного очага. Это может быть достигнуто с помощью хирургического вмешательства и/или адекватной антибактериальной терапии. При обнаружении первичного очага, который можно санировать хирургически, необходимо провести это как можно скорее. Это может быть вскрытие и дренирование абсцессов, удаление инфицированных инвазивных устройств (катетеры, имплантаты и др.), дренирование и лаваж брюшной полости, и др.
Антимикробная терапия является еще одним краеугольным камнем лечения сепсиса, при этом важна ее своевременность и адекватность. Например, при развитии септического шока, препараты должны быть введены в течение часа от начала симптомов. При этом препарат должен охватывать весь спектр предполагаемых возбудителей и, что немаловажно, проникать в первичный инфекционный очаг. При необходимости назначения комбинированной терапии из нескольких препаратов, их применяют не более 5 дней, после чего должны быть получены данные биологических методов исследования и произведена коррекция схемы лечения. [7]
Обеспечение транспорта кислорода — все клинические проявления сепсиса усугубляются в условиях недостатка кислорода, поэтому очень важно контролировать этот процесс. Для этого проводят:
- Гемодинамическую поддержку — вливание растворов, которые обеспечивают восполнение водно-электролитного баланса, назначаются препараты, поддерживающие артериальное давление и др.
- Респираторную поддержку — искусственную вентиляцию легких, кислородные маски и др.
Коррекция метаболических нарушений
Одним из эффективных способов лечения сепсиса является селективная сорбция на колонках TORAYMYXIN. Данная методика успешно применяется во многих странах мира. В настоящее время такое лечение прошли более 200 тысяч пациентов с септическим шоком и тяжелыми формами сепсиса. Эффективность и безопасность технологии подтверждена в ходе клинических исследований. [11,12]

Осложнения при сепсисе
- Осложнения со стороны дыхательной системы. Нарушение вентиляции легких приводит к повышению аэрогематического барьера и, как следствие, пропотеванию жидкости в альвеолы. Это еще больше нарушает газообмен и приводит к развитию шокового легкого и респираторного дистресс-синдрома, который усугубляется усталостью дыхательных мышц.
- Осложнения со стороны почек. Наблюдается снижение фильтрационной функции почек из-за повреждения канальцев, развившееся в результате снижения давления. Сопровождается резким уменьшением выделяемой мочи, протеинурией, азотемией.
- Нарушение свертывания крови из-за падения уровня тромбоцитов и развития ДВС-синдрома — грозного состояния, при котором сначала происходит массовое образование тромбов в кровеносном русле, а затем массивные кровотечения из-за недостаточности кровесвертывающих факторов.
- Неврологические осложнения. Длительно протекающий сепсис может привести к развитию полинейропатии, которая, в частности, приводит к ослаблению дыхательной мускулатуры и невозможности самостоятельного дыхания.
- Септический шок — самое тяжелое проявление сепсиса, сопровождающееся стойким снижением кровяного давления, которое сложно восстановить даже с применением инфузионной терапии и вазопрессоров. Он развивается из-за выхода жидкости из кровеносных сосудов и из-за общего обезвоживания. При этом, нарушения настолько тяжелые, что могут привести к гибели пациента от полиорганной недостаточности.[13]
Прогноз при сепсисе
Прогноз при сепсисе очень осторожный. На возможность выздоровления оказывают влияние особенности этиологической микрофлоры, общее состояние пациента в начале заболевания, а также своевременность и адекватность проводимого лечения. Наиболее неблагоприятно сепсис протекает у людей старческого возраста и у ослабленных пациентов, имеющих сопутствующие заболевания.
В целом в крупных клиниках летальность при данном состоянии составляет 30-40%. При развитии септического шока, ситуация усугубляется и согласно некоторым данным, в таком случае от него погибает до 90% больных.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
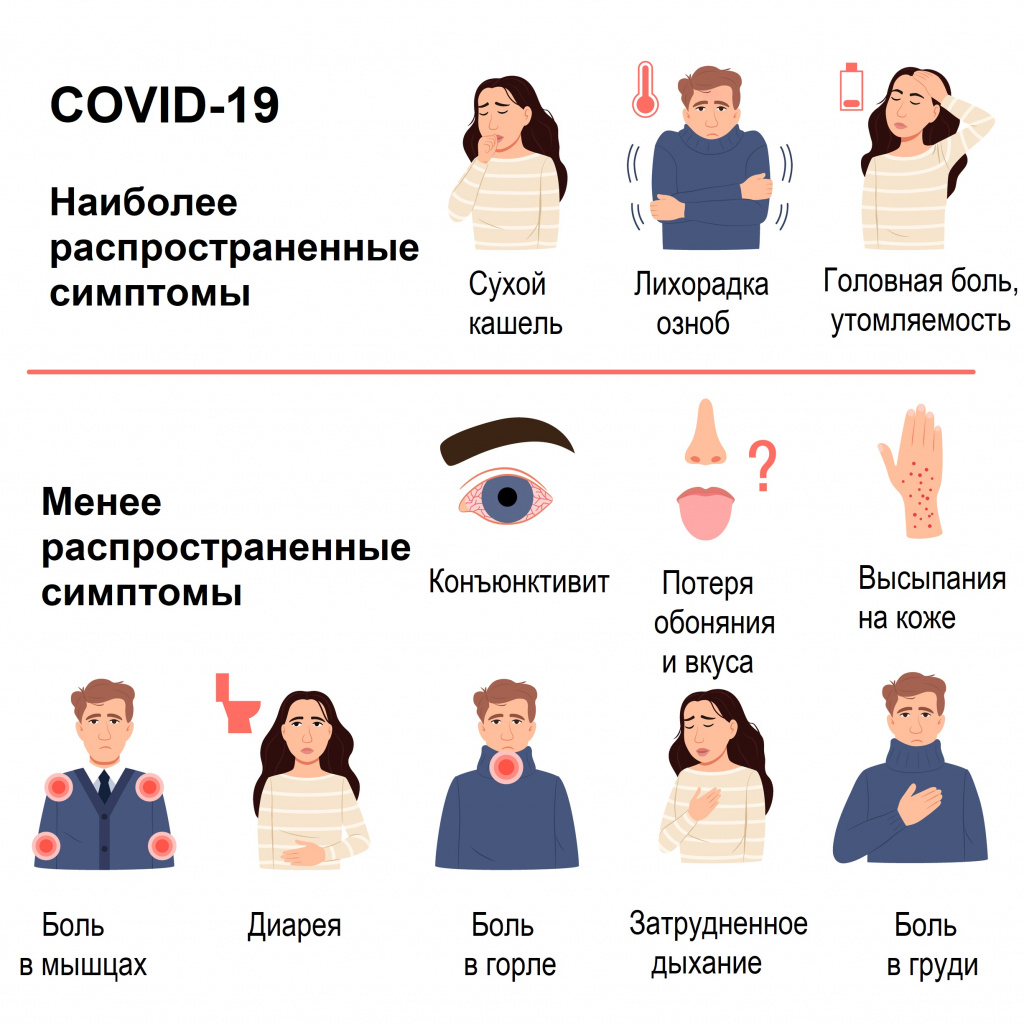
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
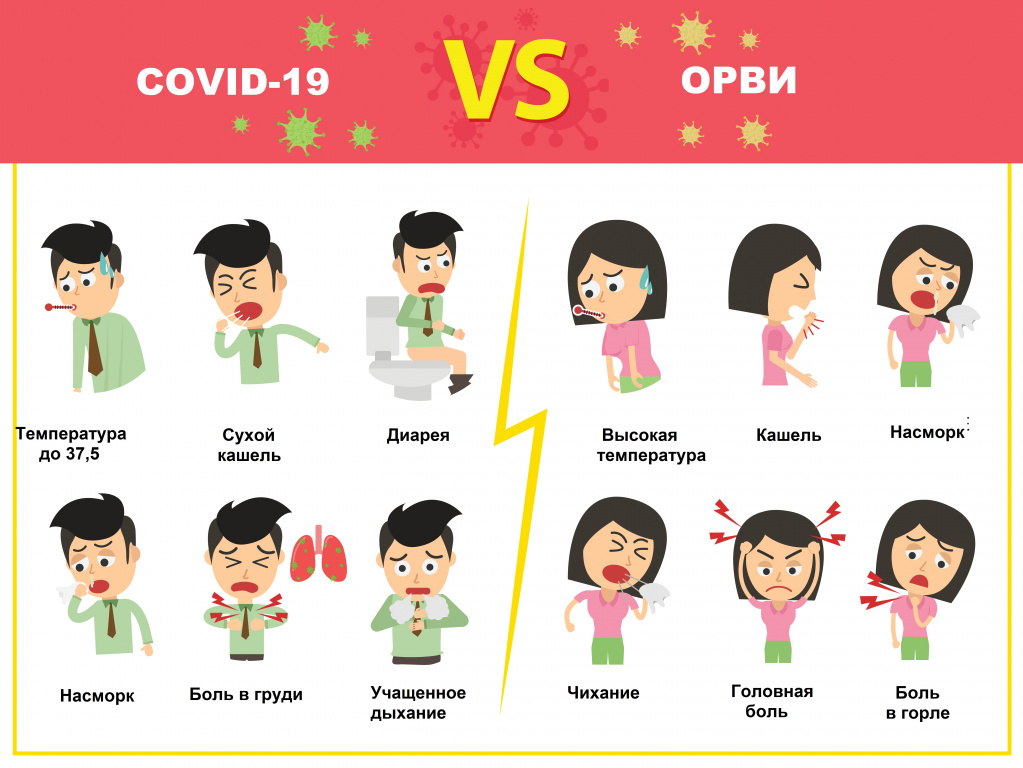
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.

Гемотрансмиссивные инфекции — это инфекционные микроорганизмы и вирусы в крови человека, которые могут вызывать заболевания у человека. К этим патогенам относятся, в частности, гепатит В, гепатит С и вирус иммунодефицита человека (ВИЧ). Эти патогены могут передаваться через кровь и другие жидкости организма.
Уколы загрязненными иглами и другие травмы, связанные с острыми предметами, могут подвергнуть работников воздействию патогенных микроорганизмов, передающихся через кровь. Работники многих профессий, включая медработников, медсестер и другого медицинского персонала, — все они могут быть подвержены риску заражения патогенными микроорганизмами, передающимися через кровь.
Большинство патогенов, передающихся с кровью, не вызывают немедленного заболевания, но они все же могут передаваться другим людям. Кроме того, некоторые патогены, передающиеся с кровью, могут привести к смерти.
Если ваши работники подвержены риску контакта с патогенами в медицинской организации Вам нужны наши услуги. Узнайте больше о охране труда в медицине.
Распространенные патогены, передающиеся с кровью
Вирусы гепатита В и С
Симптомы гепатитов В и С включают в себя желтуху (пожелтение кожи и белков глаз), усталость, боли в животе, тошноту, рвоту, понос, потерю аппетита и повреждение печени.
Существует вакцина против гепатита B. Если Вы не были вакцинированы ранее, работодатель обязан предоставить Вам вакцину, если Вы можете подвергнуться воздействию гепатита B.
Симптомы ВИЧ-инфекции могут повторять многие из симптомов гриппа. Однако общими симптомами могут быть усталость, изменение аппетита, необъяснимая лихорадка и опухшие железы. Более того, ВИЧ-инфекция увеличивает риск заражения другими болезнями и развития синдрома приобретенного иммунодефицита (СПИД).
Как предотвратить заражение болезнями, переносимыми с кровью?
В медицинском учреждении работает намного больше людей, чем обслуживающий персонал. В число сотрудников учреждения могут входить медсестры, координаторы отделений, персонал по обеспечению качества, административные специалисты, санитарные работники и многие другие. Хотя многие сотрудники могут не иметь прямого отношения к пациентам, всегда присутствует возможность контакта с патогенами.
Для уменьшения или устранения опасности профессионального воздействия патогенов, переносимых с кровью, работодатель должен внедрить план контроля воздействия на рабочем месте с подробным описанием мер по защите работников.
В плане также должно быть указано, как работодатель будет использовать технические средства, средства контроля, индивидуальную защитную одежду и оборудование, обучение работников, медицинское наблюдение и вакцинацию. Инженерный контроль является основным средством устранения или сведения к минимуму воздействия на сотрудников и включает использование более безопасных медицинских устройств, таких как безыгольные устройства и пластиковые капиллярные трубки.
Читайте также:

