Кси инфекция что это
Обновлено: 07.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вирус Эпштейна–Барр: причины появления, симптомы, диагностика и способы лечения.
Вирус Эпштейна–Барр может инфицировать различные типы клеток, включая B-клетки иммунной системы (разновидность лейкоцитов – белых кровяных телец) и эпителиальные клетки слизистых оболочек.
ВЭБ является представителем ДНК-содержащих вирусов из семейства Herpesviridae (герпесвирусы), подсемейства гамма-герпесвирусов и рода лимфокриптовирусов. В процессе репликации (самокопирования) вируса экспрессируется свыше 70 различных вирусспецифических белков. В настоящее время выделены группы иммуногенных белков, определение антител к которым дает возможность дифференцировать стадию инфекции (ЕА – ранний антиген, ЕВNА-1 — ядерный антиген, VCA — капсидный антиген, LMP — латентный мембранный белок).
Другой способ заражения – контактно-бытовой (вирус передается через зубные щетки, столовые приборы, полотенца и т.д.). ВЭБ также может распространяться через кровь и сперму.
ВЭБ размножается в В-лимфоцитах и эпителиальных клетках, в связи с чем характерно многообразие клинических проявлений данной патологии. Важной отличительной чертой вируса является то, что он не тормозит и не нарушает размножение В-лимфоцитов, а, наоборот, стимулирует его. В этом заключается особенность возбудителя - он размножается в клетках иммунной системы, заставляя их клонировать свою, вирусную, ДНК.
Хронический воспалительный процесс, вызванный ВЭБ, приводит к структурным и метаболическим нарушениям пораженных тканей, что является причиной возникновения разнообразной соматической патологии.
Классификация вируса Эпштейна-Барр
Единой классификации вирусной инфекции Эпштейна-Барр (ВИЭБ) не существует, к использованию в практической медицине предлагается следующая:
- по времени инфицирования – врожденная и приобретенная;
- по форме заболевания – типичная (инфекционный мононуклеоз) и атипичная: стертая, асимптомная, с поражением внутренних органов;
- по тяжести течения – легкая, средней степени и тяжелая;
- по продолжительности течения – острая, затяжная, хроническая;
- по фазе активности – активная и неактивная;
- смешанная инфекция – чаще всего наблюдается в сочетании с цитомегаловирусом.
- Инфекционный мононуклеоз (железистая лихорадка, болезнь Филатова) – распространенное инфекционное заболевание, основными проявлениями которого является подъем температуры до высоких значений, увеличение лимфатических узлов, воспаление слизистой оболочки глотки, увеличение печени и селезенки. ВЭБ в данном случае проникает через эпителий слизистых оболочек верхних дыхательных путей.
- Лимфогранулематоз (болезнь Ходжкина) и некоторые виды неходжкинских лимфом – группа заболеваний, объединенных злокачественной моноклональной пролиферацией лимфоидных клеток в лимфоузлах, костном мозге, селезенке, печени и желудочно-кишечном тракте.
- Синдром хронической усталости – состояние, характеризующееся длительным чувством усталости, которое не проходит после продолжительного отдыха.
- Синдром Алисы в стране чудес – состояние, клиническим проявлением которого является нарушение ощущения своего тела и отдельных его частей. Человек ощущает себя или части своего тела очень большими или очень маленькими по сравнению с действительностью.
- Гепатит, спровоцированный ВЭБ, часто является осложнением инфекционного мононуклеоза. Появляется слабость, тошнота, желтушность кожи и слизистых, увеличивается печень.
- Герпетическая инфекция в виде генитального или лабиального (на губах) поражения. Также возможен стоматит, вызванный ВЭБ. При активации инфекции появляется чувство жжения и боль, а затем множество маленьких пузырьков.
- Посттрансплантационная лимфопролиферативная болезнь – вторичное злокачественное заболевание, развивающееся после трансплантации гемопоэтических стволовых клеток (метод лечения, применяемый при онкологии, заболеваниях крови и др.), ассоциированное с ВЭБ-инфекцией.
- Рассеянный склероз – хроническое аутоиммунное заболевание, при котором поражается миелиновая оболочка нервных волокон головного и спинного мозга. Характеризуется большим количеством симптомов и зависит от уровня поражения: часто снижается мышечная сила, угасают рефлексы, появляются параличи (обездвиженность) различных локализаций.
- Волосатая лейкоплакия – на слизистой оболочке языка по бокам, на спинке либо на его нижней части появляются белые участки с шероховатой поверхностью. Они безболезненны и не причиняют существенного дискомфорта. Основная опасность заключается в возможности озлокачествления измененных клеток слизистой.
- Назофарингеальная карцинома – злокачественное образование глотки. Среди его симптомов часто встречаются заложенность носа, потеря слуха, частые отиты, появление крови в слюне, кровянистые выделения из носа, увеличение лимфоузлов, головные боли.
- Аутоиммунный тиреоидит – хроническое заболевание щитовидной железы, при котором в организме образуются антитела к тканям щитовидной железы. При данном заболевании возможно появление зоба (увеличение щитовидной железы), развитие симптомов гипотиреоза: отеки, повышенная утомляемость, сонливость, запоры, сухость кожи, выпадение волос.
Лабораторное обследование включает:
-
вирус Эпштейна–Барр, определение ДНК в крови (Epstein Barr virus, DNA);
Опоясывающий лишай имеет яркие и болезненные симптомы. Чаще всего заболевание выявляется у пожилых людей. Неблагоприятная экология способствует развитию инфекции и у молодых людей со слабым иммунитетом. Опоясанный лишай нередко развивается на фоне онкологических процессов, особенно у людей с ослабленным иммунитетом (после химиотерапии, например).
Признаки заболевания
Начало болезни достаточно ярко выражено – появляется чувство жжения и болезненность определенного участка кожи. Часто эти участки совпадают с расположением тройничного лицевого нерва, поражают лоб, затылок, шею, могут располагаться в соответствии с ходом нервов.
Формы лишая
Болезнь может быть типичной и атипичной.
При атипичной форме симптоматика может быть неярко выраженной:
- При абортивной форме высыпания отсутствуют или имеется единственный очаг;
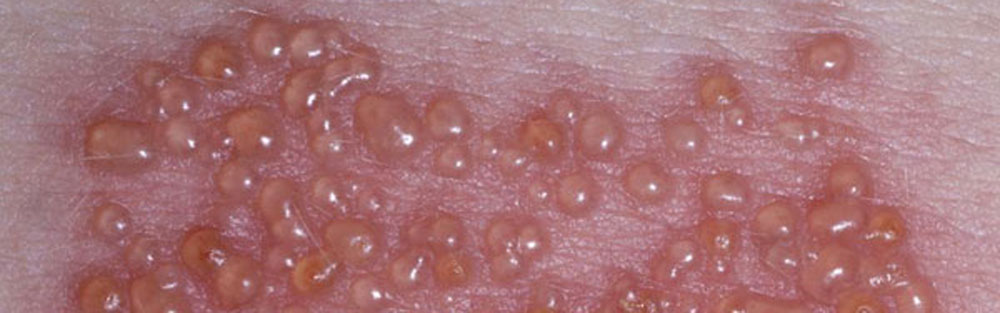
- Буллезная форма - множественные пузырьки с прозрачной жидкостью;
- Геморрагическая форма - пузырьки с кровянистой жидкостью, на месте которых остаются шрамы.
- Гангренозная форма оставляет трудно заживающие язвы и грубые шрамы.
Причины возникновения
Активизируются инфекции, которые присутствуют в организме в спящем состоянии. Провоцируют развитие процесса следующие факторы:
- Препараты, подавляющие иммунитет;
- Большие нагрузки, стрессы;
- Раковые процессы;
- Лучевая терапия;
- ВИЧ;
- Пересадка органов.
Особого внимания требуют повторные эпизоды, так как высыпания часто локализуются в месте опухоли. Развитие опоясывающего лишая проходит определенные стадии.
Начальная стадия болезни
От инкубационного до активного периода проходит около четырех суток. В это время возникает:
- Недомогание, слабость.озноб;
- Боль;
- Повышение температуры;
- Жжение и зуд;
- Увеличиваются лимфоузлы;
- Возможны расстройства работы органов и систем организма.
Впоследствии расстройства ослабевают.
Период высыпаний
Вид высыпаний зависит от тяжести болезни. На начальной стадии высыпания выглядят как небольшие розовые пятна, расположенные на здоровой коже.
Если процесс развивается типично, то уже назавтра их сменяют пузырьки с прозрачной жидкостью – сгруппированные везикулы. Через 3 дня их содержимое мутнеет. Высыпания происходят рывками, с перерывами в несколько дней.
Если развивается тяжелая гангренозная форма, то наполнение пузырьков может быть с примесью крови. Создается впечатление, что пузырьки переходят на другое место, располагаясь вокруг тела.
Если форма воспаления легкая, проявление заболевания может носить только неврологический характер, когда больной чувствует боль, но сыпь отсутствует. Это герпетическая невралгия.
Образование корочек
Как правило, через 2-3 недели от начала высыпаний образуются корочки. Участки высыпаний бледнеют и подсыхают. На месте отпавших корочек остается небольшая пигментация.
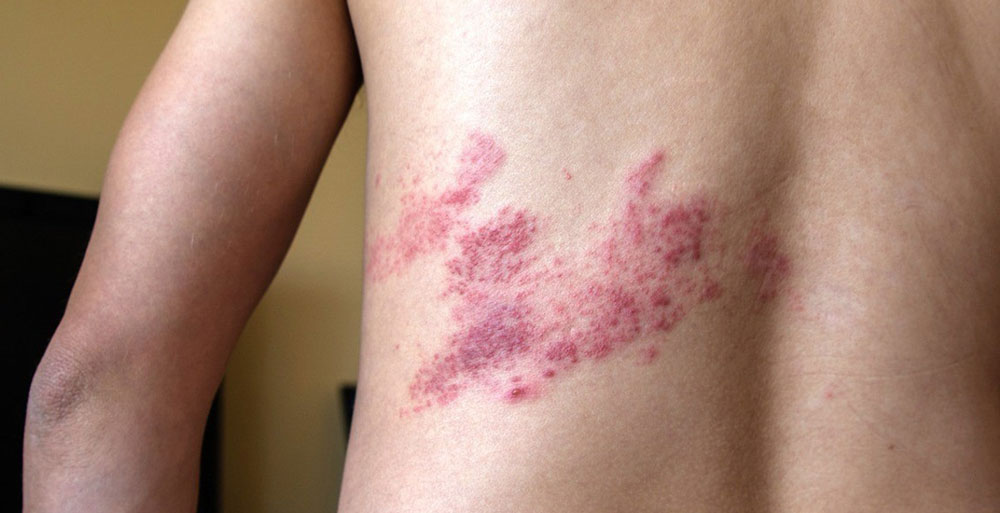
Диагностика
При ярко выраженном проявлении кожных форм заболевания поставить диагноз не представляет сложности. Ошибки возникают на начальной стадии, когда ошибочно диагностируют стенокардию, инфаркт легкого, плеврита, острый аппендицит.
Лабораторно подтверждают диагноз при помощи микроскопа или иммунофлюоресцентным методом. В широкой практике лабораторную диагностику не используют.
Чем лечить заражение?
Если болеют молодые люди, у которых отсутствуют хронические заболевания, то лечение не проводят. Болезнь полностью исчезнет в течение месяца. Для исключения боли при герпесе врач может назначить обезболивающие препараты. При интенсивных болях применяют противоболевые средства вместе с противовирусными. Возможно использование нестероидных препаратов. Назначают противогерпетичные средства в таблетках, кремы, мази или внутримышечные инъекции.
Для чего используют противовирусные препараты?
Цель – исключить развитие осложнений. Противогерпетичное лечение помогает быстрому заживлению язвочек и улучшает состояние пациента.
Курс лечения и дозировка лекарств определяется врачом с учетом общего состояния пациента. В среднем время лечения не превышает 10 дней.
Если развивается гангренозная форма с бактериальной инфекцией, назначают антибиотики, иммуномодуляторы, физиотерапевтические процедуры и витамины.
Что касается обработки высыпаний, то существуют различные мнения по поводу использования подсушивающих средств. В любом случае пользоваться ими следует с осторожностью, чтобы не ухудшить состояние кожи ожогом.
Не следует использовать гормональные препараты, так как они подавляют работу иммунной системы.
Лечение заболевания у пожилых пациентов не всегда проходит успешно, так как противовирусные препараты не оправдывают себя.
Возможные последствия
- Паралич лицевого или других нервов.
- Снижение зрения.
- Нарушения работы внутренних органов.
- Менингоэнцефалит, приводящий к инвалидности.
- При бактериальной инфекции лечение затягивается на месяцы.
Заразен ли опоясывающий лишай?
Наиболее часто случаи развития болезни регистрируются в межсезонье. Если человек болел ранее ветрянкой и имеет хороший иммунитет, то вероятность заразиться при контакте с больным у него минимальна.
Если же иммунитет к вирусу герпеса ослаблен или не сформирован, то вероятность заболеть при контакте существует, в том числе и повторно.
Когда передается лишай
- Больной человек может заразить тех, кто не переболел ветрянкой - взрослых и детей.
- При наличии стойкого иммунитета и хорошем здоровье вероятность заразиться нулевая.
- Заболевают чаще всего дети.
- Практически каждый человек может заболеть опоясывающим лишаем, если его защитные механизмы будут ослаблены.
- Вирусопасен в период образования свежих пузырьков. В период образования корочек опасности заразиться нет.
Профилактика заболевания
Необходимо изолировать заболевших, избегать контактов с заболевшими (касается тех, кто не болел ветрянкой), соблюдать правила гигиены, принимать меры для укрепления иммунитета.
К какому врачу обратиться с этой болезнью
Обращаться следует сначала к терапевту, затем к инфекционисту или дерматологу. Если форма герпеса тяжелая, необходима помощь невролога, при поражении глаз - офтальмолога.
Рекомендуем записаться на прием в неврологическое отделение клиники РАН (Москва). Вас осмотрят лучшие врачи, изучат признаки заболевания, определят возбудителя инфекции, поставят диагноз, проведут консультацию, выдадут клинические рекомендации и назначат эффективное лечение.
Не откладывайте поход к специалисту! Специалисты неврологического отделения ЦКБ РАН в Москве напоминают: любые тревожащие вас симптомы являются поводом для консультации невролога. В этом случае врач сможет распознать и купировать заболевание на ранней стадии, пока ситуация не усугубилась и не стала необратимой. Записаться на прием к неврологу можно по телефону клиники, а также с помощью формы на сайте.
Онкология (от греч. onkos — груз, тяжесть) — пожалуй, самая активно развивающаяся область медицинской науки.
Молекулярные механизмы возникновения рака
Для понимания причин возникновения рака необходимо вспомнить, как устроена ДНК человека. Две нити ДНК можно сравнить с молнией на куртке, которую мы застегиваем каждый день. А застежка на молнии — это специальный фермент ДНК-полимераза, которая собирает еще одну такую же нить. После прохода ДНК-полимеразы две нити ДНК собираются вместе, и нуклеотиды застегиваются, как крючки на молнии.
В 23-х хромосомах, которые находятся в каждой клетке человека, упаковано два метра ДНК. Существуют четыре вида нуклеотида, которые соединяются между собой строго попарно. Каждую последовательность можно представить в числовом выражении как два бита. Всего в 23-х парах хромосом около трех миллиардов пар оснований. Таким образом, в геноме закодировано около 800 мегабайт информации, что не так уж много по нынешним временам. Нуклеотиды скомпонованы в отдельные гены, всего их у человека около 20 500. Клеток в организме человека примерно 5×1013.
А теперь представьте, что у вас есть пятьдесят триллионов курток, на каждой из которых стоит двухметровая молния, и все они постоянно расстегиваются и застегиваются. При таком количестве неизбежно возникают ошибки: молния может разойтись на каком-то участке, и нуклеотиды не замкнутся в замок.
Давайте рассмотрим механизм возникновения опухолей на примере толстой кишки. Рак — это злокачественная опухоль, растущая из клеток эпителия. В нашем случае — это эпителий (т. е. внутренняя оболочка) толстой кишки. Поэтому рак кишки всегда растет изнутри кишки наружу. Эпителиальные клетки, выстилающие слизистую толстой кишки, быстро обновляются, поэтому они должны быстро делиться, дифференцироваться, и достаточно быстро погибать и отшелушиваться в просвет кишки.
В результате мутации в слизистой оболочке появляется клетка, которая приобретает преимущество селективного роста. Эта клетка быстрее размножается, при этом теряет часть своей функции. За счет более быстрого размножения на слизистой оболочке появляется вырост из множества мутировавших клеток — полип. В дальнейшем среди мутировавших клеток появляется еще одна, которая приобретает мутацию, позволяющую ей делиться еще быстрее. Таким образом, мутации накапливаются, что, в конечном счете, приводит к появлению злокачественной клетки.
Полипы в зависимости от своей формы и типа клеток, из которых они состоят, могут быть: аденоматозными, гиперпластическими и зубчатыми.
Около 10% аденоматозных полипов способны перерождаться в рак. Кроме аденоматозных полипов встречаются и ворсинчатые полипы, похожие по своей форме на цветную капусту. Такие полипы наиболее опасны.
Опыт показывает, что аденома возникает за 10–15 лет до развития рака толстой кишки. Существует три разновидности рака толстой кишки в зависимости от типа мутации:
- в 94–96% случаев — спорадический (то есть случайный) не наследуемый рак
- наследственный полипозный
- наследственный неполипозный
При наследственном полипозном раке все тело человека, в том числе и толстая кишка, покрывается множественными полипами. Со временем в каком-то из этих полипов неизбежно разовьется злокачественная опухоль (синдром Пейтца–Егерса).
Стадии развития рака толстой кишки
Существуют четыре типа генов, мутации в которых могут приводить к развитию рака:
- Протоонкогены
Это нормальные гены клеток, участвующие в регуляции процессов их роста и дифференцировки. Они нужны для бурного развития организма во внутриутробном периоде, и во взрослом состоянии не активны. - Гены-супрессоры опухолей
Необходимы для подавления размножения клеток. - Гены, участвующие в запрограммированной гибели клеток путем апоптоза
Основная биологическая роль апоптоза в норме — установление нужного равновесия между процессами размножения и гибели клеток. - Гены, отвечающие за процессы репарации (исправления) ДНК
Как появляется раковая клетка
Основной путь развития рака толстой кишки связан с хромосомной нестабильностью, то есть с мутациями в генах. Клинически этот путь проявляется развитием рака толстой кишки из аденомы.
Все начинается с выключения гена APC (гена аденоматозного полипоза толстой кишки). Этот ген отвечает за синтез белка, необходимого для специфического сцепления клеток эпителия толстой кишки, отсутствие которого приводит к образованию полипов. Кроме того, белок APC участвует в утилизации стимулятора деления β-катенина, находящегося в ядре клетки, что ограничивает транскрипцию (считывание) генов.
Таким образом, APC ген относится к генам-супрессорам опухолей. Ген KRAS кодирует малые G-белки (малые ГТФазы). Они фиксированы на клеточной стенке и участвуют в передаче сигнала внутрь клетки. В норме белки семейства Ras существуют в неактивной форме. Они активируются, когда находящийся рядом рецептор (например, EGRF — рецептор эпидермального фактора роста, Toll-рецептор, отвечающий за врожденный иммунитет, или G-белок, участвующий в передаче сигнала гормонов и нейромедиаторов) связывается с соответствующим лигандом (веществом, которое связывается с рецептором и вызывает его активацию).
Дальнейший сигнальный каскад запускает ряд процессов в клетке и приводит к переходу ГДФ (гуанозиндифосфат) в ГТФ (гуанозинтрифосфат). Ras отключаются, когда молекула ГТФ обратно преобразуется в молекулу ГДФ. Если ген KRAS мутирует, то он перестает реагировать на наличие молекулы ГДФ и остается все время во включенном состоянии.
BRAF — это ген, кодирующий белок серин/треонинкиназу, которая работает в сигнальном пути Ras-Raf-MEKMARK. Этот путь в норме регулирует размножение и сохранение клеток под контролем факторов роста и гормонов. Мутации в гене BRAF также нарушают передачу сигнала внутри клетки. Малигнизация полипа толстой кишки также связана с мутациями в генах SMAD2 и SMAD4, которые участвуют в передаче сигнала от рецептора фактора роста (TGFβ) и регулирует несколько клеточных процессов, таких как клеточная пролиферация, апоптоз (запрограммированная смерть) и дифференцировка. SMAD4 передает этот сигнал в ядро клетки и блокирует экспрессию (чтение) генов.
Гены SMAD2/SMAD4 относятся к генам супрессорам. P53 называют хранителем генома. Он кодирует белок p53, который при отсутствии повреждений генетического аппарата находится в неактивном состоянии. При появлении повреждений ДНК он активируется, в результате чего происходит остановка клеточного цикла и репликации ДНК, а при сильном стрессовом сигнале — запуск апоптоза. Функция белка р53 состоит в удалении из пула делящихся клеток тех, которые являются потенциально онкогенными. Данное представление подтверждается тем фактом, что потеря функции белка р53 определяется в 50% случаев злокачественных опухолей человека.
Таким образом, развитие рака в толстой кишке представляет собой последовательную цепь генетических изменений, включающих активацию нескольких онкогенов и потерю двух или более генов-супрессоров опухолей.
Кроме нарушений в передаче управляющих сигналов в клетку, при развитии рака имеет значение нарушение механизмов исправления ошибок ДНК. Давайте вспомним аналогию двух нитей ДНК с застежкой молнии. Достаточно часто возникает мутация в одной из нитей ДНК, при которой один из зубцов молнии выскакивает, и образуется неспаренное основание. Существует специальная система исправления таких ошибок. За основной застежкой молнии, соединяющей нити ДНК, следует дополнительная, которая удаляет неспаренные основания. Этот механизм называется системой реп
арации (исправления) неспаренных оснований ДНК (mismatch repair system — MMR) 1.
За работу системы репарации неспаренных оснований ДНК отвечают 6 генов: MSH2, MLH1, PMS2, MSH3, MSH6 и MLH3. Если мутация в этих генах передается по наследству, тогда развивается синдром Линча (наследственный неполипозный рак толстой кишки).
Чаще встречается другой, не наследственный механизм формирования дефицита системы репарации (dMMR). В подавляющем большинстве случаев он заключается в метилировании (т. е. присоединении к одному из оснований метильной группы) начального участка гена (промотора) самой опухоли, что приводит к его отключению.
В результате дефицита системы репарации (dMMR), появляется большое число мутаций со сдвигом рамки считывания, что приводит к синтезу нефункциональных белков. Для выявления дефицита восстановления генов используется так называемая микросателлитная нестабильность (MSI — microsatellite instability).
Микросателлиты представляют собой короткие последовательности в ДНК из 1–5 оснований, повторяющиеся до нескольких десятков раз. Микросателлиты встречаются и в норме, однако при дефиците системы репарации (dMMR) их число увеличивается, что и может быть выявлено. Микросателлитную нестабильность определяют с помощью полимеразной цепной реакции (ПЦР), для чего сравнивают длину микросателлитов в опухолевой ткани и в образце крови пациента.
Другим способом определения MSI является иммуногистохимическое исследование образца опухолевой ткани.
Респираторно-синцитиальная вирусная инфекция (РСВИ) занимает важное место в патологии органов дыхания, как у детей, так и у взрослых. Респираторно-синцитиальный вирус (РСВ) - наиболее частая причина поражения Нижних дыхательных путей (НДП) у детей раннего возраста, причем заболевание может привести к летальному исходу. У детей старшего возраста и взрослых РСВ вызывает более легкое поражение респираторного тракта, проявляющееся ринофарингитом, бронхитом, включая обострение хронического бронхита, пневмонией.
Этиология и эпидемиология
РСВ входит в состав семейства Paramyxoviridae, являясь представителем рода Pneumovirus. Свое название вирус получил в результате характерного цитопатического действия в культуре клеток, ведущего к образованию синцития и симпластов. РСВ не содержит гемагглютинина и нейраминидазы.
РСВИ является, по существу, эндемичной, и в отдельные периоды происходит подъем заболеваемости. Вспышки наблюдаются в различное время года, чаще осенью и зимой. Подъем заболеваемости РСВИ нередко совпадает с эпидемией гриппа, и тогда у детей можно диагностировать микст-инфекцию. Как и грипп, РСВИ увеличивает количество осложнений и летальность от гриппа и пневмонии.
Продолжительность эпидемического подъема заболеваемости ограничивается 3-5 месяцами. Такие вспышки, как правило, имеют место ежегодно в одной и той же местности. В это время РСВ вызывает не только бронхиолиты и пневмонии, но также и легкие заболевания верхних дыхательных путей (ВДП) у детей. Вспышки РСВИ могут протекать в виде ограниченных локальных эпидемий в учреждениях для детей раннего возраста.
Источником инфекции являются больные и вирусоносители. Вирусы выделяются вместе с секретом слизистой оболочки ВДП во время разговора, кашля, чихания, и передача возбудителя здоровым осуществляется воздушно-капельным путем. Опасность заражения от больного человека сохраняется в течение 5-7 дней. Восприимчивость к РСВ очень высока, особенно у детей раннего возраста.
О распространении РСВИ среди различных возрастных групп населения позволяют судить серологические исследования. У большинства новорожденных имеются антитела, полученные от матери. Однако врожденный пассивный иммунитет довольно быстро утрачивается, и уже у детей 4-6-месячного возраста антитела не удается обнаружить. В этот период дети становятся высоко восприимчивыми к РСВ, заболеваемость возрастает, в результате чего увеличивается число детей, которые приобрели антитела, а вместе с ними и иммунитет. У детей в возрасте 5-10 лет антитела к РСВ обнаруживаются у 63-68% обследованных. Примерно такой же результат был получен и при обследовании здоровых взрослых (67%). Заболевания, вызванные РСВ, наблюдаются и среди взрослых различного возраста, при этом у большинства из них имеет место реинфекция, так как болезнь возникает несмотря на наличие нейтрализующих и комплементсвязывающих антител.
Клиника и патогенез
Инкубационный период длится не менее 3 дней, чаще 4-5 дней. Начинается заболевание как остро, так и подостро. У детей грудного возраста чаще наблюдается вовлечение в процесс НДП, в то время как у старших детей и у взрослых изменения обычно ограничиваются областью ВДП и протекают в виде ринита, фарингита, ларингита. Ринит отмечается у большинства пациентов, выделения из носа необильные серозно-слизистые. В ротоглотке может наблюдаться умеренная гиперемия слизистой. Наиболее частый симптом РСВИ - кашель, вначале непродуктивный, затем на 3-4 день болезни появляется мокрота.
Через 2-3 дня от начала болезни, а иногда и в более поздние сроки, обнаруживаются признаки поражения НДП с развитием бронхита, бронхиолита или бронхо-бронхиолита, обусловливающие возникновение БОС. Появляется одышка с втяжением уступчивых мест грудной клетки, обычно экспираторного типа. Дыхание шумное, свистящее.
При бронхите у большинства пациентов на фоне жесткого дыхания выслушивается большее или меньшее количество сухих свистящих хрипов, у части больных - средне- и крупнопузырчатые влажные хрипы. Выдох удлинен. Для бронхиолита характерно обилие мелкопузырчатых влажных и крепитирующих хрипов, выслушиваемых по всей поверхности обоих легких, обычно в конце вдоха. Из-за вздутия легких при перкуссии грудной клетки определяется коробочный звук.
Одним из важных признаков, характеризующих БОС, является цианоз. У детей первых месяцев жизни с бронхиолитом отмечается общий цианоз, дети становятся чугунного цвета. Поражение органов дыхания происходит на фоне лихорадки, которая в отдельных случаях может и отсутствовать.
При рентгенологическом обследовании наиболее характерным признаком РСВИ является повышение прозрачности легочных полей, расширение межреберных промежутков, усиление легочного рисунка за счет расширения крупных сосудистых стволов и обогащения его мелкими линейными тенями. Наблюдается перестройка всего легочного рисунка по сетчато-трабекулярному типу.
В крови в первые дни болезни может обнаруживаться лейкоцитоз за счет гранулоцитов, однако чаще имеет место нормоцитоз или, реже, лейкопения. СОЭ обычно повышена.
Общая продолжительность РСВИ составляет от 5-7 дней до 3-х недель.
У новорожденных и детей второго месяца жизни, особенно недоношенных, при РСВИ могут возникать приступы апноэ. Такие приступы, хотя часто повторяются во время острой инфекции, обычно купируются самостоятельно и, как правило, не сопровождаются неврологическими или системными повреждениями, но требуют наблюдения.
У детей старшего возраста и взрослых РСВИ обычно протекает в стертой форме или проявляется только как афебрильное заболевание ВДП, но может иметь и клиническую симптоматику гриппа. Полагают, что РСВ служит причиной 15% обострений хронического бронхита.
Особого внимания заслуживают тяжелые формы РСВИ у детей раннего возраста, проявляющиеся бронхиолитом или бронхо-бронхиолитом с бронхообструктивным синдромом (БОС), требующие неотложной помощи и могущие привести к летальному исходу. Половина больных этой группы приходится на детей первых 3 месяцев жизни, начиная с раннего неонатального периода. Бронхиолиты в изолированном виде обычно наблюдаются у детей первых месяцев жизни, однако в большинстве случаев, наряду с бронхиолитом, имеются клинические признаки поражения и крупных бронхов. Клинически эту группу больных характеризует выраженная дыхательная недостаточность, определяющая тяжесть болезни, в то время как явления интоксикации выражены слабо или в умеренной степени.
Клиническая диагностика РСВИ представляет определенные трудности ввиду сходства с другими респираторными заболеваниями. И все же некоторые клинические особенности отличают РСВИ от других ОРВИ. Для РСВИ в типичных случаях характерно поражение НДП с развитием бронхита или бронхиолита и возникновением БОС. Дифференциальная диагностика у детей первого полугодия жизни должна включать все другие причины острых заболеваний НДП - вирусы парагриппа, особенно 3 типа, аденовирусы, вирусы гриппа, риновирусы, а также Chlamydia trachomatis. Последняя вызывает интерстициальную пневмонию с кашлем, и, в некоторых случаях, затрудненное дыхание, хотя лихорадка обычно отсутствует. У детей с иммунодефицитом должна быть принята во внимание возможность инфекции Pneumocystis carinii. При бактериальной пневмонии шумного выдоха обычно не бывает, а симптомы общей интоксикации более выражены.
Для диагностики РСВИ имеют значение и эпидемиологические данные. Если это семейный очаг, то взрослые и дети старшего возраста переносят обычное, легкое респираторное заболевание, в то время как у детей раннего возраста наблюдается тяжелое течение, и у них часто возникает бронхит или бронхиолит.
Таким образом, имеющихся клинико-эпидемиологических данных нередко бывает достаточно для предположительного диагноза. Для окончательной верификации диагноза РСВИ используются различные лабораторные методы диагностики.
В практической работе в настоящее время наиболее широко используют экспресс-методы, направленные на определение антигена РСВ в материалах от больных. Антиген РСВ можно обнаружить методом иммунофлюоресценции либо ИФА. Оба метода достаточно специфичны и чувствительны и, по существу, имеют равновеликую ценность. Ответ получают через несколько часов.
Образцы для исследования лучше забирать при аспирации, устанавливая катетер над входом в гортань. Материал можно также получить из полости носа, используя сухой ватный тампон на металлическом стержне, реже пользуются носоглоточными смывами. Взятие материала из НДП для рутинного диагноза не является необходимым, хотя это может повысить результативность диагностики.
У умерших детей исследуют ткань легких, трахеи и бронхов на антиген РСВ или они используются для выделения вируса.
Специфический антиген выявляют методом иммунофлуоресценции в цитоплазме эпителиальных клеток носа с первых дней болезни и в последующие 10 дней. Однако при тяжелых формах болезни мы обнаруживали антиген РСВ до 29-49 дней от начала болезни.
При легких формах РСВИ, которые широко распространены, применяются симптоматические средства, и они не требуют каких-либо специфических мер.
При тяжелых формах заболевания, сопровождающихся БОС, необходима госпитализация детей. Лечение тяжелых форм РСВИ с поражением НДП носит неотложный характер. Первоочередными являются следующие мероприятия:
Несомненно, что главной задачей терапии является обеспечение адекватной оксигенации крови, что достигается как прямой ингаляцией кислорода, так и воздействием на различные механизмы БОС. Уже такое простое мероприятие, как своевременное удаление с помощью электроотсоса слизи, накапливающейся в ВДП, может привести к улучшению дыхательной функции.
При БОС показано применение средств, уменьшающих отек слизистой дыхательных путей, гиперсекрецию и бронхоспазм. Применяются бронходилятаторы и муколитики.
В связи с возникновением тяжелых, иногда критических состояний при БОС в качестве неотложной терапии показано применение глюкокортикоидов, которые применяют в сочетании с бронхолитиками. Преднизолон или гидрокортизона гемисукцинат вводят внутривенно, а затем переходят на пероральный прием. Преднизолон назначается из расчета 2-3 мг/кг, а гидрокортизона гемисукцинат 5-6 мг/кг в сутки.
Патогенетически обосновано применение диуретиков быстрого действия (фуросемид) в лечении обструктивного синдрома, если он обусловлен бронхиолитом. Фуросемид вводится в разовой дозе 1 мг/кг внутривенно или внутримышечно. Повторное введение фуросемида следует проводить с осторожностью, и чаще всего в его повторном введении в ближайшие 24 часа нет необходимости. Бикарбонат натрия для коррекции декомпенсированного ацидоза у детей с БОС не применяется.
Оптимальным вариантом поддержания функционального состояния слизистой дыхательных путей является пребывание ребенка в условиях кислородного аэрозоля (тумана) и применение медикаментозных аэрозольных ингаляций. Получение тумана достигается с помощью производителя аэрозолей эжекционного типа. Аэрозоль направляют под тент-палатку ДКП-1 или под колпак кювеза (для детей первых месяцев жизни). В камере создается кислородный аэрозольный туман с 50-60% содержанием кислорода и высокой влажностью (100%). С помощью производителя аэрозолей распыляют обычную воду, 2% раствор бикарбоната натрия, физиологический раствор, которые оказывают муколитическое действие и способствуют отхождению мокроты и снижению потери жидкости.
Постоянная ингаляционная терапия позволяет достичь, прежде всего, удовлетворительной оксигенации крови. При этом улучшаются и другие показатели газового состава крови и кислотно-щелочного состояния, особенно уменьшается метаболический компонент ацидоза.
С целью поддержания гомеостаза почти всем детям проводится инфузионная терапия, тем более, что полноценное энтеральное кормление часто не может быть обеспечено из-за тяжести состояния, однако она осуществляется в небольших объемах (20-25 мл/кг массы) и кратковременно. Обычно вводится 10% раствор глюкозы с электролитами.
В терапии БОС, особенно при выраженном бронхо-спазме, могут быть использованы бронходилятаторы короткого действия из группы b2-агонистов. Например, сальбутамол (0,2 мг/кг в день) при бронхиолите у детей в возрасте 1-9 месяцев.
Из средств этиотропной терапии для лечения РСВИ у детей раннего возраста в настоящее время в мире препаратом выбора является рибавирин, который является синтетическим нуклеозидом и принадлежит к противовирусным препаратам широкого спектра действия. Условием назначения рибавирина является лабораторно подтвержденный диагноз и ранние сроки заболевания. Показаниями для ингаляций рибавирина являются тяжелые формы РСВИ у детей раннего возраста и больные с врожденными пороками сердца. Применяется в виде длительных ингаляций аэрозолей в дозе 10 мг/кг в сутки. Длительность курса лечения 3-5 дней.
Применение рибавирина приводит к уменьшению тяжести клинической картины заболевания, сокращению длительности БОС, быстрой элиминации возбудителя, ускорению выздоровления.
При применении рибавирина следует самым строгим образом учитывать предупреждения о возможных токсических проявлениях.
Создание вакцин против РСВИ имеет долгую и поучительную историю. Более чем за 30 лет были получены инактивированные, живые аттенуированные и субъединичные РСВ-вакцины. Однако все они оказались неэффективными. Более того, после применения инактивированной вакцины естественное заражение РСВ приводило к более тяжелому течению заболевания. Тем не менее, усилия по созданию новых вакцин против РСВИ не ослабевают, и есть надежда, что эффективная вакцина будет разработана.
1. Медицинская микробиология (под ред. В.И. Покровского и О.К. Поздеева). М.: Гэотар Медицина,1998.
2. Simoes E.A. Respiratory syncytial virus infection. Lancet 1999; 354: 847-52.
4. Rodriguez W.J. Management strategies for respiratory syncytial virus infections in infants. J Pediatr 1999; 135: 45-50.
5. Ottolini M.G., Hemming V.G. Prevention and treatment recommendations for respiratory syncytial virus infection. Background and clinical experience 40 years after discovery. Drugs 1997; 54: 867-84.
6. Hussell T.; Openshaw P. Recent developments in the biology of respiratory syncytial virus: are vaccines and new treatments just round the corner? Curr Opin Microbiol 1999; 4: 410-4.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
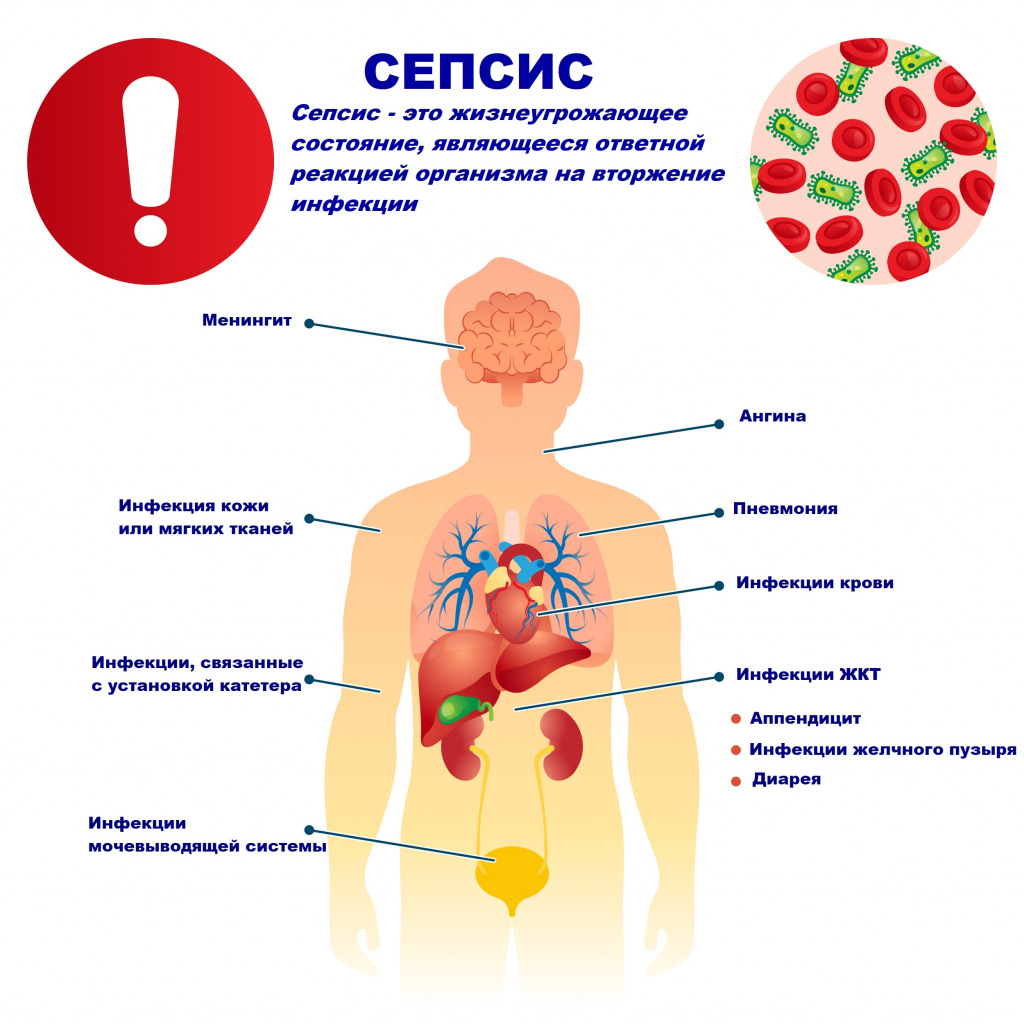
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
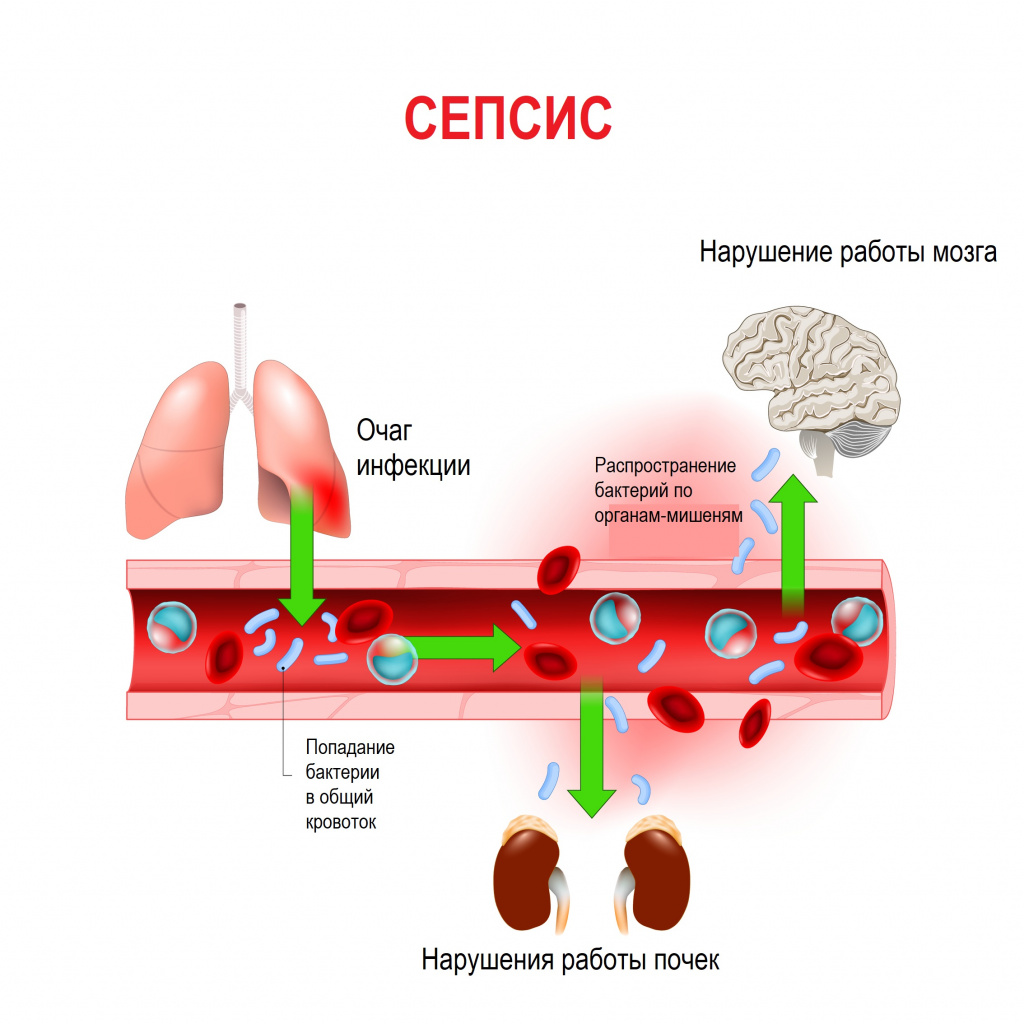
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Читайте также:

