Кто болел рассеянный энцефалит
Обновлено: 25.04.2024
Острый рассеянный энцефаломиелит – однофазное аутоиммунное демиелинизирующее заболевание, при котором патологический процесс локализуется в центральной нервной системе. Поражение головного или спинного мозга может возникнуть после перенесенного инфекционного заболевания либо вакцинации. Причины развития идиопатической формы болезни неизвестны. Редко неврологи диагностируют возвратный или мультифазный острый рассеянный энцефаломиелит.
В Юсуповской больнице созданы оптимальные условия для успешного выздоровления пациентов:
- обследование с помощью новейшей диагностической аппаратуры ведущих мировых производителей;
- лечение эффективными фармакологическими препаратами, обладающими минимальным спектром побочных эффектов;
- применение специалистами клиники реабилитации инновационных методов восстановительной терапии.
Тяжёлые случаи заболевания обсуждаются на заседании экспертного совета с участием докторов и кандидатов медицинских наук, ведущих специалистов в области демиелинизирующих заболеваний центральной нервной системы. Врачи клиники неврологии, имеющие большой опыт лечения острого рассеянного энцефаломиелита, проводят лечение пациента согласно индивидуальному плану. В то же время они соблюдают рекомендации отечественных и международных неврологических сообществ.

Причины и последствия
Основная причина развития острого рассеянного энцефаломиелита – аутоиммунный ответ организма пациента на миелин или другие антигены, которая сопровождается воспалительным процессом в головном или спинном мозге, или захватывающим и спинной, и головной мозг. Чаще всего заболевание дебютирует в детском возрасте. Это связано с особенностями иммунной системы. При своевременно начатой адекватной терапии болезнь хорошо поддаётся лечению.
Сегодня учёные изучают механизм развития аутоиммунных реакций. При остром рассеянном энцефаломиелите клетки иммунной системы начинают воспринимать миелин в качестве чужеродного элемента и атакуют его. Почему иммунная система так себя ведёт, неизвестно. Обычно патологический процесс запускается в результате воздействия вирусов и бактерий, поражающих верхние дыхательные пути, когда температура тела повышается более 38 0 С.
Известны следующие факторы, провоцирующие дебют острого рассеянного энцефаломиелита: вирус герпеса, кори, ветряной оспы, Эпштейн-Барр, паротита, краснухи. Редко заболевание развивается после проведенной вакцинации живыми ослабленными бактериями или вирусами, когда иммунная система реагирует неадекватно.
Перенесенный острый рассеянный энцефаломиелит преимущественно протекает без отрицательных последствий. Иногда остаточные очаги поражения головного мозга сохраняются на всю жизнь. В этом случае может развиться рецидив заболевания или в будущем рассеянный склероз.
После острого рассеянного энцефаломиелита может снижаться зрение и нарушаться чувствительность. При тяжёлом течении заболевания у пациентов нарушается сознание. В редких случаях вследствие отёка головного мозга наступает летальный исход.
Течение патологического процесса
Вследствие аутоиммунной реакции происходит диффузная демиелинизация, развивается воспалительный процесс в области пространства Вирхова-Робена, функция которого – регулирование выработки спинномозговой жидкости и обмен веществ между ликвором и тканевой жидкостью. Инфекционный агент попадает в организм через верхние дыхательные пути или органы пищеварения. В спинной мозг возбудитель инфекции попадает с кровью или периневрально. Периферическая нервная система при остром рассеянном энцефаломелите страдает меньше, больше поражается белое вещество головного мозга.
Заболевание начинается с подъёма температуры до 38°С - 39°С, тошноты, рвоты, мышечной и головной боли. У пациентов появляются признаки поражения вещества головного мозга:
- судороги;
- атаксия (нарушение согласованности движений различных мышц при отсутствии мышечной слабости);
- частичная слепота;
- косоглазие;
- нарушение или потеря сознания;
- эпилептические припадки,
- расстройства речи;
- нарушение глотания;
- галлюцинации;
- сонливость;
- нарушение дыхания.
После вовлечения в патологический процесс периферических нервов и спинномозговых корешков у пациента развивается болевой синдром, парестезия (чувство ползания мурашек), учащается пульс, нарушается функция тазовых органов. Кожные покровы становятся бледными. При поражении глазного нерва возникает двоение в глазах, появляются белые пятна перед глазами, возникает сложность при фокусировке.
В случае тяжёлого поражения мозга заболевание быстро прогрессирует и в течение нескольких дней наступает летальный исход. При хроническом течении заболевания улучшение сменяется обострением инфекционного процесса. В этом случае возникают трудности с дифференциальной диагностикой заболевания у пациента с рассеянным склерозом.
Симптоматика острого рассеянного энцефаломиелита быстро нарастает, поэтому за специализированной медицинской помощью следует обращаться при первых признаках поражения нервной системы. В Юсуповской больнице работают опытные неврологи, которые используют новейшее оборудование, позволяющее выполнять диагностику любой сложности и в кратчайшие сроки. Это особенно важно для установки окончательного диагноза при выборе оптимальной тактики лечения острого рассеянного энцефаломиелита. Чем раньше начата терапия, тем больше шансов на то, что после лечения не будет остаточных явлений.
Диагностика
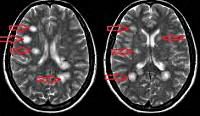
Установить точный диагноз при подозрении на наличие у пациента острого рассеянного энцефаломиелита помогает магнитно-резонансная томография. На МРТ рентгенологи выявляют мультифокальные очаги в белом веществе головного мозга (мосте, мозжечке, полушариях). Также могут определяться очаги повреждения серого вещества (в таламусе, гипоталамусе, базальных ганглиях). Они отсутствуют в мозолистом теле.
На МРТ определяются большие очаги поражения, которые сопровождаются перифокальным отёком. В других случаях изменения отсутствуют. При своевременно начатом лечении острого рассеянного энцефаломиелита через несколько недель адекватной терапии воспалительные изменения отдельных участков мозга исчезают.
У пациентов, страдающих острым рассеянным менингоэнцефаломиелитом, новые очаги не появляются. Если на МРТ врач выявляет новые очаги демиелинизации, это свидетельствует о рассеянном склерозе. Для того чтобы установить точный диагноз неврологи выполняют спинальную пункцию и направляют цереброспинальную жидкость на лабораторное исследование.

Лечение
Неврологи Юсуповской больницы проводят комплексную терапию острого рассеянного менингомиелита. Для подавления аномального иммунного ответа в течение 3-5 дней вводят внутривенно глюкокортикоидные гормоны. При отсутствии результата от пульс-терапии кортикостероидами врачи отделения реанимации и интенсивной терапии проводят 4-5 сеансов плазмафереза.
Если воспалительный процесс вызвали бактерии, пациентам назначают антибиотики. При установленной вирусной природе используют препараты a-интерферона или интерфероногены. Высокую температуру снижают антипиретиками. Для улучшения обменных процессов в коре головного мозга пациентам назначают ноотропные препараты. Также используют лекарственные средства, снижающие внутричерепное давление и нормализующие кровоснабжение мозга. Неврологи проводят поддерживающую терапию витаминно-минеральными комплексами, аминокислотными смесями.
Специалисты клиники реабилитации проводят курс немедикаментозной терапии для восстановления когнитивных и социальных функций. Реабилитологи используют современные эффективные методики лечебной физкультуры, различные виды массажа, физиотерапевтические процедуры, иглорефлексотерапию. При наличии показаний пациент может получить консультацию психиатра.
Последствия
ОРЭМ – это редкое заболевание. Чаще всего оно фиксируется в детском возрасте, что связано с особенностями иммунной системы. Заболевание хорошо поддается лечению при своевременно начатой терапии. Острый рассеянный энцефаломиелит удается вылечить при помощи медикаментов и в большинстве случаев заболевание не оставляет последствий.
Иногда остаточные очаги поражения головного мозга сохраняются на всю жизнь, что грозит рецидивом заболевания или развитием в будущем рассеянного склероза. После острого рассеянного энцефаломиелита могут наблюдаться снижение зрения и расстройства чувствительности. При тяжелом запущенном течении заболевания происходят значительные нарушения сознания. В редких случаях наступает летальный исход вследствие отека мозга.
Для того чтобы записаться на приём к неврологу Юсуповской больницы, звоните по номеру телефона контакт-центра в любое время суток независимо от дня недели.
Рассеянный энцефаломиелит (РЭМ) — острый аутоиммунный воспалительный процесс, диффузно поражающий различные участки центральной и периферической нервной системы и приводящий к обратимой демиелинизации. Клинически рассеянный энцефаломиелит характеризуется быстро нарастающей вариабельной полиморфной неврологической симптоматикой (сенсорными и моторными нарушениями, расстройством функции ЧМН и тазовых органов, нарушением сознания и речи). Основу диагностики составляет сопоставление клинических данных и результатов МРТ головного мозга. Лечение рассеянного энцефаломиелита комплексное, осуществляется стационарно, в остром периоде может потребовать проведения реанимации.
Общие сведения
Рассеянный энцефаломиелит - острая аутоиммунная воспалительно-демиелинизирующая патология с диссеминированным поражением как центральной, так и периферической нервной системы. Отличием РЭМ от ряда других демиелинизирующих заболеваний является обратимый характер патологических изменений и возможность полного исчезновения образовавшегося неврологического дефицита под действием терапии. Впервые рассеянный энцефаломиелит был описан еще 250 лет назад английским терапевтом, наблюдавшим признаки энцефаломиелита у перенесших оспу пациентов. В современной неврологии это достаточно распространенное заболевание. Так, по данным 2011 года только среди взрослого населения Москвы было диагностировано 50 случаев РЭМ. Рассеянный энцефаломиелит может поражать людей различных возрастных групп, но у детей наблюдается чаще, чем у взрослых. В детском возрасте он имеет обычно более легкое течение.

Причины рассеянного энцефаломиелита
Первичный рассеянный энцефаломиелит, как правило, имеет вирусную этиологию. Попытки идентифицировать специфического возбудителя привели к тому, что отечественными учеными из крови и ликвора пациентов был выделен вирус, близкий к вирусу бешенства и не имеющий аналогов среди известных вирусов. Он получил название вирус ОРЭМ. Однако подобный вирус определяется далеко не у всех заболевших.
Зачастую рассеянный энцефаломиелит возникает после перенесенной ОРВИ: ветряной оспы, краснухи, гриппа, кори, инфекционного мононуклеоза, герпетической или энтеровирусной инфекции. Вторичный рассеянный энцефаломиелит может носить токсический, поствакцинальный или постинфекционный характер. Поствакцинальный РЭМ может развиваться после вакцинации против бешенства, коклюша, дифтерии, кори. Известны случаи энцефаломиелита после введения антигриппозной вакцины. В редких случаях РЭМ возникает через некоторое время после перенесенной бактериальной инфекции (микоплазменной пневмонии, токсоплазмоза, хламидиоза, риккетсиоза).
Помимо указанных этиофакторов, важное значение в возникновении рассеянного энцефаломиелита имеет неблагополучный преморбидный фон — истощение иммунной системы вследствие хронических стрессов, переохлаждения, перенесенной травмы, болезни или операции. Кроме того, исследователи полагают наличие наследственной предрасположенности, выражающейся в сходстве белков нервных тканей с белками некоторых инфекционных агентов или в особенностях функционирования иммунной системы.
Патогенез рассеянного энцефаломиелита
Основным патогенетическим субстратом РЭМ является аутоиммунная реакция. В результате сходства белковых антигенов, входящих в состав инфекционных агентов, с миелином и другими белками нервной ткани, иммунная система начинает продуцировать антитела к собственным структурным элементам нервной системы. Этот процесс имеет системный характер и приводит к разрушению миелина как в спинном и головном мозге, так в спинномозговых корешках и периферических нервных волокнах. В результате демиелинизации утрачивается функция пораженных нервных структур.
Морфологически отмечается периваскулярная инфильтрация макрофагами, лимфо- и моноцитами, диссеминированное воспаление, периваскулярная демиелинизация, дегенерация олигодендроцитов. Поражается преимущественно белое вещество церебральных и спинальных структур, но возможно вовлечение и серого мозгового вещества. Очаги демиелинизации в ЦНС могут быть визуализированы при помощи МРТ.
Следует отметить, практически полное патогенетическое сходство РЭМ и рассеянного склероза. Основное отличие между ними состоит в том, что первый является острым и преимущественно обратимым процессом, а второй — хроническим прогрессирующим заболеванием с периодами ремиссий и обострений. Однако дебют рассеянного склероза может полностью имитировать картину РЭМ. Рассеянный энцефаломиелит, в свою очередь, может приводить к хронизации демиелинизирующего процесса с исходом в рассеянный склероз.
Симптомы рассеянного энцефаломиелита
В типичных случаях рассеянный энцефаломиелит манифестирует тяжелой энцефалопатией. У 50-75% больных развиваются нарушения сознания, варьирующие от оглушенности до комы. Отмечается психомоторное возбуждение, головокружение, головная боль, тошнота, менингеальный синдром. Нередко развернутой клинической картине предшествует период продрома в виде миалгий, лихорадки, головной боли, общей разбитости. Характерно быстрое нарастание неврологической симптоматики, выраженность которой в течение нескольких дней достигает максимума.
Очаговая симптоматика рассеянного энцефаломиелита весьма вариабельна и зависит от топики очагов поражения. Может наблюдаться атаксия, гемиплегия, глазодвигательные расстройства и поражение других черепно-мозговых нервов, ограничения зрительных полей, афазия или дизартрия, сенсорные нарушения (гипестезия, парестезия), тазовые расстройства. Поражение зрительного нерва протекает по типу ретробульбарного неврита. По различным данным от 15% до 35% случаев РЭМ сопровождаются генерализованными или парциальными эпиприпадками. Примерно в четверти случаев отмечается спинальная симптоматика (периферические парезы, синдром Броун-Секара). Может возникать корешковый болевой синдром, полиневропатия, полирадикулопатия. При развитии тяжелых поражений ствола мозга с бульбарными нарушениями пациентам необходимо реанимационное пособие.
Помимо острого монофазного течения рассеянный энцефаломиелит может иметь возвратное и мультифазное течение. О возвратном рассеянном энцефаломиелите говорят, когда спустя 3 и более месяцев после первого эпизода РЭМ происходит возобновление его клиники без появления новой симптоматики и свежих очагов демиелинизации по данным МРТ. Мультифазный рассеянный энцефаломиелит характеризуется возникновением нового эпизода болезни не ранее, чем через 3 мес. после разрешения предыдущего и не ранее 1 мес. после окончания терапии стероидами, при условии выявления на МРТ новых очагов на фоне разрешения старых воспалительных участков.
Диагностика рассеянного энцефаломиелита
Яркая клиническая картина, острое течение, полиморфность и полисистемность симптомов, указания на предшествующую инфекцию или иммунизацию дают неврологу возможность предварительно диагностировать РЭМ. Дифференцировать рассеянный энцефаломиелит необходимо от энцефалита, вирусного менингита, миелита, внутримозговой опухоли, ОНМК, рассеянного склероза, концентрического склероза Бало, ревматических поражений ЦНС вследствие системного васкулита и др.
Дополнительно проводится консультация офтальмолога, офтальмоскопия, периметрия. Люмбальная пункция может выявить повышенное давление ликвора. Исследование цереброспинальной жидкости определяет повышение уровня белка, лимфоцитарный плеоцитоз. ПЦР-исследование ликвора, как правило, дает отрицательный результат. Примерно в 20% случаев цереброспинальная жидкость остается без изменений.
Наиболее достоверным методом, позволяющим диагностировать рассеянный энцефаломиелит, является МРТ головного мозга. В режимах Т2 и FLAIR определяются плохо очерченные асимметричные гиперинтенсивные очаги в белом, а нередко и в сером веществе мозга. Они могут иметь малый (менее 0,5 см), средний (0,5-1,5 см) и крупный (более 2 см) размер. В некоторых случаях регистрируются крупные сливные очаги с перифокальным отеком, вызывающие масс-эффект — смещение окружающих структур. Возможно дополнительное вовлечение зрительных бугров. В крупных воспалительных участках могут отмечаться кровоизлияния. Накопление контрастного вещества в очагах имеет различную интенсивность. В 10-30% случаев очаги выявляются в спинном мозге.
Лечение рассеянного энцефаломиелита
Базовая патогенетическая терапия РЭМ проводится противовоспалительными стероидными препаратами. В зависимости от тяжести состояния лечение начинают высокими или средними возрастными дозами преднизолона. По мере регресса симптоматики осуществляют постепенное снижение дозы. Лечение кортикостероидами продолжают от 2-х до 5-ти недель. Отрицательным эффектом стероидной терапии является иммуносупрессия. Для его нивелирования параллельно назначают внутривенное введение иммуноглобулинов. В тяжелых случаях необходим плазмаферез — аппаратное удаление из крови иммунных комплексов и антител.
Этиологическое лечение рассеянного энцефаломиелита проводят противовирусными препаратами (аналогами интерферона). В редких случаях доказанной бактериальной этиологии РЭМ назначают антибиотики (ампициллин+оксациллин, цефазолин, гентамицин и пр.). При развитии заболевания на фоне ревматизма проводят бициллинотерапию.
Симптоматическая терапия является жизненно необходимым элементом лечения. По показаниям осуществляют реанимационные мероприятия, ИВЛ, нормализацию гемодинамики. Если рассеянный энцефаломиелит сопровождается выраженными общемозговыми симптомами, то необходима профилактика отека мозга (введение магнезии, ацетазоламида или фуросемида). Выраженная дисфагия является показанием к зондовому питанию, задержка мочи — к катетеризации мочевого пузыря, парез кишечника — к клизмам, судороги — к назначению антиконвульсантов и т. п.
Терапия неврологических нарушений в острой фазе рассеянного энцефаломиелита включает введение витаминов гр. В, аскорбиновой к-ты, антихолинэстеразных средств (галантамина, неостигмина), при мышечной спастике — толперизона гидрохлорида. В период реконвалесценции применяют рассасывающие препараты (гиалуронидазу, экстракт алоэ), ноотропы (пиритинол, пирацетам, гинкго билобу), нейропротекторы (мельдоний, семакс, этилметилгидроксипиридина сукцинат). Для восстановления двигательной функции прибегают к массажу и ЛФК, транскраниальной магнитной стимуляции.
Прогноз рассеянного энцефаломиелита
Острый период РЭМ длится в среднем 1,5-2 недели. Примерно у 67% пациентов через несколько недель наступает полное клиническое выздоровление. У некоторых пациентов сохраняется в различной степени выраженная стойкая симптоматика — парезы, сенсорные нарушения, расстройства зрения. В отдельных случаях возможно тяжелое течение энцефаломиелита с развитием бульбарных нарушений, приводящих к летальному исходу. Прогноз осложняется, если отмечается рассеянный энцефаломиелит с возвратным и мультифазным течением, хронизация процесса демиелинизации с развитием рассеянного склероза. Причем признаки, позволяющие предсказать будущий переход РЭМ в рассеянный склероз, пока не определены.
Подострый склерозирующий панэнцефалит — медленная инфекция, вызванная вирусом кори. Латентный период составляет до 8 лет. Подострый коревой панэнцефалит дебютирует расстройствами личности и поведения, затем появляются прогрессирующие мышечно-тонические, двигательные, зрительные, когнитивные нарушения, пароксизмальные состояния. Основные методы диагностики: электроэнцефалография, КТ/МРТ головного мозга, анализ цереброспинальной жидкости, выявление антител к кори в крови, ликворе. Этиотропная терапия осуществляется антивирусными фармпрепаратами, симптоматическое лечение проводится противоэпилептическими средствами.
МКБ-10
Общие сведения

Причины ПСП
Патология является классической медленной инфекцией ЦНС. Инфекционным агентом выступает вирус кори, сохраняющийся в организме в персистирующем состоянии после перенесённой естественной коревой инфекции. В большинстве случаев ПСП наблюдается у детей, переболевших корью в возрасте до двух лет. Латентный период продолжается 6-8 лет, по истечении которых развивается быстро прогрессирующий коревой панэнцефалит. Факторы, обуславливающие вирусную персистенцию, остаются неизвестными. Отдельные авторы предполагают, что в основе лежит изменённая иммунологическая реактивность организма, обуславливающая неполную элиминацию вируса.
Патогенез
Этиопатогенетические механизмы не изучены, вызывающие активацию вируса триггеры не определены. После многолетнего латентного периода персистирующие в церебральных клетках вирусы кори начинают активную репликацию, что обуславливает тотальные воспалительные изменения тканей головного мозга — подострый панэнцефалит. В воспалительный процесс вовлекаются белое вещество, подкорковые ганглии, кора, мозговые оболочки. Очаги поражения распределяются неравномерно, в них происходит гибель нейронов, компенсаторно разрастается глиальная ткань. На поздних стадиях склерозирующий панэнцефалит характеризуется диффузной демиелинизацией в сочетании с глиозом. Микроскопически в поражённых нейронах обнаруживаются специфические включения. Исследование при помощи меченых антител выявляет в них наличие антигенов коревого вируса.
Классификация
Клиническая симптоматика ПСП весьма вариабельна, однако у всех пациентов прослеживается стадийное течение. Понимание фазы заболевания имеет клиническое и прогностическое значение, в связи с чем подострый склерозирующий панэнцефалит классифицируют на 4 основные стадии:
- I стадия (начальная, психотическая) характеризуется нарастающими изменениями в характере, поведении, интеллектуальных способностях больного. До появления мышечно-тонических нарушений часто ошибочно диагностируется как психиатрическая патология. Продолжается 2-12 месяцев.
- II стадия начинается с появления двигательных расстройств (гиперкинезов), пароксизмальных эпизодов (судорожных приступов, абсансов, атонических падений). В дальнейшем присоединяется различная неврологическая симптоматика. Стадия продолжается 6-12 месяцев.
- III стадия протекает с быстрым прогрессированием деменции, нарастанием мышечной ригидности, ослаблением судорожного синдрома. Длится несколько месяцев.
- IV стадия (терминальная, коматозная) — полный распад психических функций, децеребрационная ригидность, кахексия. Пациенты впадают в кому с последующим летальным исходом.
Симптомы ПСП
Подострый склерозирующий панэнцефалит дебютирует постепенно усугубляющимися отклонениями в поведении: больной становится неряшлив, упрям, агрессивен, раздражителен, равнодушен к окружающим. Начинают преобладать примитивные качества: жадность, эгоизм. Появляются психопатоподобные реакции, нарушения сна, у школьников возникают сложности в обучении. К концу начального периода наблюдаются прогрессирующие мнестические расстройства, интеллектуальное снижение, нарушения речи (дизартрия, афазия).
Постепенно гиперкинезы сменяются симптоматикой паркинсонизма, смешанные изменения тонуса переходят в тотальную ригидность. Экстрапирамидные расстройства сочетаются с вегетативной симптоматикой: повышенной сальностью кожи, гипергидрозом, лабильностью давления, гиперсаливацией. Нарастающая децеребрационная ригидность приводит к постепенному исчезновению судорожных пароксизмов. Отмечается полный распад личности, насильственный смех/плач, гипертермические кризы, расстройства глотания, дыхания. В терминальной стадии конечности пациента согнуты, имеются сгибательные контрактуры, продуктивный контакт отсутствует, угнетение сознания доходит до стадии комы, возникают трофические изменения тканей.
Осложнения
Прогрессирование зрительных нарушений приводит к амаврозу. Лежачее положение больного на последних стадиях ПСП может вызвать образование пролежней. Инфицирование последних ведёт к местным воспалительным изменениям, попадание инфекции в кровоток — к возникновению сепсиса. Обездвиженность пациента, дыхательные расстройства центрального генеза способствуют возникновению застойной пневмонии. Дисфагия опасна попаданием пищи в дыхательные пути с развитием аспирационной пневмонии. Перечисленные инфекционные осложнения выступают наиболее частыми причинами гибели больных.
Диагностика
Полиморфизм, неспецифичность симптоматики, изолированные психотические проявления начального периода, редкая встречаемость обуславливают позднее диагностирование заболевания. В ходе диагностики невролог опирается на анамнестические сведения о перенесённой в детстве кори, изменения неврологического статуса, данные ЭЭГ и нейровизуализации, результаты исследований на противокоревые антитела. Биопсия головного мозга не показательна, поскольку мозаицизм церебрального поражения делает возможным забор материала из неизменённого участка мозговых тканей. Перечень необходимых дополнительных обследований включает:
- Электроэнцефалографию. Типична картина повышенной медленноволновой активности, возникающая с интервалом 6-8 с и чередующаяся с периодами сниженной биоэлектрической активности. Регистрируемые комплексы носят двусторонний характер, симметричны, синхронны.
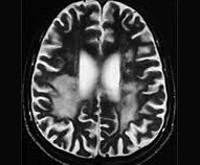
- Нейровизуализацию. Проводится методами компьютерной или магнитно-резонансной томографии. МРТ, КТ головного мозга диагностируют диффузное множественное поражение церебральных тканей, атрофические изменения коры, в ряде случаев — гидроцефалию. Изменения в белом веществе наблюдаются спустя 4 месяца от дебюта ПСП. В 50% случаев поражения базальных ганглиев определяются уже на 2-ой стадии.
- Исследование цереброспинальной жидкости. Ликвор для анализа получают путём люмбальной пункции. Исследование выявляет умеренное повышение концентрации белка со значительным нарастанием относительного содержания гамма-глобулинов, наличие специфических олигоклональных IgG. Резкое нарастание титра антикоревых антител свидетельствует о коревой этиологии поражения.
- Анализ крови на противокоревые антитела. Определяет повышение антител в сыворотке до 1:4 — 1:128. В норме титр составляет 1:200 – 1:500. Выявление повышенного титра в крови и цереброспинальной жидкости является важнейшим диагностическим признаком.
Выделение вируса кори из поражённых тканей мозга редко применяется в клинической практике по причине сложности выполнения. В начальной стадии подострый склерозирующий панэнцефалит необходимо дифференцировать от психических расстройств: неврастении, шизофрении, истерии. В последующем дифдиагноз осуществляется с опухолью головного мозга, прогрессирующим краснушным панэнцефалитом, клещевым энцефалитом, болезнью Крейтцфельдта-Якоба.
Лечение ПСП
Специфическая терапия не разработана. Большое значение имеет правильный уход за больным, предупреждение инфекционных осложнений. Проводится этиотропное лечение противовирусными средствами (рибавирин, инозин пранобекс), препаратами интерферона, но оно малорезультативно. В качестве симптоматической терапии назначают антиконвульсанты, эффективные в отношении миоклоний (диазепам, производные вальпроевой кислоты). Для снятия спастического гипертонуса применяют миорелаксанты (толперизон, баклофен). Нарушения дыхания на заключительных стадиях заболевания являются показанием к переводу пациентов на ИВЛ. Тщательный уход и симптоматическое лечение позволяют продлить жизнь больного.
Прогноз и профилактика
В 80% случаев подострый склерозирующий панэнцефалит имеет длительность 1-3 года и приводит к летальному исходу. У 10% пациентов наблюдается молниеносное течение. В 10% случаев удаётся увеличить продолжительность жизни больного, иногда до 10 лет. Наилучшими превентивными мерами, позволяющими предупредить возникновение ПСП, являются мероприятия по предупреждению заболевания корью. Специфическая профилактика проводится путём плановой вакцинации против кори детей в возрасте 12 месяцев.
Острый рассеянный энцефаломиелит (ОРЭМ) – это патология нервной системы, которая возникает вследствие аутоиммунных нарушений. Острый рассеянный энцефаломиелит также называют острым диссеминированным рассеянным энцефаломиелитом, поскольку заболевание связано с процессом демиелинизации. При ОРЭМ происходит повреждение миелиновой оболочки, которая находится вокруг нервных волокон. В результате нарушается работа головного и спинного мозга.
Неврологи Юсуповской больницы принимают пациентов любой степени тяжести и, благодаря опыту и использованию передовых методик лечения, помогают избавиться от недуга и вернуться к полноценной жизни. Для каждого пациента лечение подбирается индивидуально, в зависимости от клинической картины заболевания и индивидуальных особенностей организма.
Последствия заболевания
ОРЭМ – это редкое заболевание. Чаще всего оно фиксируется в детском возрасте, что связано с особенностями иммунной системы. Заболевание хорошо поддается лечению при своевременно начатой терапии. Острый рассеянный энцефаломиелит удается вылечить при помощи медикаментов и в большинстве случаев заболевание не оставляет последствий.
Иногда остаточные очаги поражения головного мозга сохраняются на всю жизнь, что грозит рецидивом заболевания или развитием в будущем рассеянного склероза. После острого рассеянного энцефаломиелита могут наблюдаться снижение зрения и расстройства чувствительности. При тяжелом запущенном течении заболевания происходят значительные нарушения сознания. В редких случаях наступает летальный исход вследствие отека мозга.
Причины острого рассеянного энцефаломиелита
В основе развития острого рассеянного энцефаломиелита лежат аутоиммунные реакции на антигены миелина. На сегодняшний день медицина еще изучает механизмы развития аутоиммунных заболеваний. В случае ОРЭМ составляющие иммунной системы начинают воспринимать миелин как чужеродный элемент и атакуют его. Достоверно нельзя сказать, почему иммунная система начинает вести себя подобным образом. Пусковым механизмом развития ОРЭМ обычно является вирусное или бактериальное заболевание, при котором происходит повышение температуры тела выше 38С. Чаще всего ОРЭМ наблюдается во время инфекционного заболевания верхних дыхательных путей. Также развитие ОРЭМ могут спровоцировать:
- вирус герпеса,
- цитомегаловирус,
- вирус Эпштейн-Барр,
- корь,
- ветряная оспа,
- паротит,
- краснуха,
- различные бактерии.
Некоторые случаи острого рассеянного энцефаломиелита связаны с реакцией на вакцинацию. При введении вакцины с живой ослабленной бактерией или вирусом может происходить неадекватная реакция иммунной системы, что приводит к развитию ОРЭМ.
Симптомы
Начало заболевания острое, оно схоже с появлением респираторной инфекции: повышается температура тела (иногда значительно), возникает озноб, слабость. Отмечаются сильные головные боли, онемение рук и ног. Признаки неврологических нарушений возникают спустя несколько дней после первого эпизода повышения температуры:
- спутанность сознания,
- нарушение координации,
- судороги,
- эпилептические припадки,
- речевые расстройства,
- нарушение глотания,
- сонливость,
- галлюцинации,
- нарушение дыхания.
При поражении глазного нерва возникают зрительные нарушения: двоение в глазах, белые пятна перед глазами, сложность при фокусировке. Нарушения сознания могут приводить к коматозному состоянию.
Симптоматика ОРЭМ быстро нарастает, поэтому важно не откладывать посещение врача на потом. При первых признаках поражения нервной системы следует обратиться за медицинской помощью. В Юсуповской больнице принимают пациентов в любое время дня и ночи, в любой день недели. В больнице работают опытные неврологи, которые успешно выполняют лечение неврологических заболеваний. В клинике используют новейшее оборудование, которое позволяет выполнять диагностику любой сложности и в кратчайшие сроки, что важно при лечении острого рассеянного энцефаломиелита, поскольку, чем раньше начнется терапия, тем больше шансов на успешное выздоровление без остаточных явлений.
Диагностику заболевания выполняют при помощи анализа цереброспинальной жидкости и МРТ. На снимках МРТ будут хорошо видны характерные очаги поражения белого вещества головного мозга.
Разновидности заболевания
Кроме острого рассеянного энцефаломиелита врачи также выделяют ОДЭМ или острый диссеминированный рассеянный энцефаломиелит. Заболевания носят практически схожие название, но имеют ряд важных отличий, о которых будет сказано далее.
ОДЭМ: острый диссеминированный рассеянный энцефаломиелит
Острый диссеминированный рассеянный энцефаломиелит (ОДЭМ) – неврологическое заболевание, имеющее аутоиммунную природу, которое характеризуется развитием процессов демиелинизации в спинном и головном мозге. Болезнь возникает в результате острого воспалительного или инфекционного процесса в организме. ОДЭМ – редкая неврологическая патология. Она чаще развивается у детей, поскольку детская иммунная система еще не способна адекватно противостоять вирусам и инфекциям.
Причины
Развитию острого диссеминированного рассеянного энцефаломиелита предшествует вирусное или инфекционное заболевание, которое сопровождается повышением температуры тела выше 38°С. Иногда ОДЭМ возникает вследствие экзантемных заболеваний: кори, ветряной оспы, краснухи и других. Развитие неврологических нарушений происходит спустя одну или несколько недель после первого эпизода повышения температуры.
При ОДЭМ происходит интенсивный воспалительный процесс в головном мозге. В результате начинается разрушение миелина – оболочки нервных волокон. На начальных этапах ОДЭМ часто принимают за рассеянный склероз, поскольку эти неврологические заболевания имеют схожую симптоматику. Выявить ОДЭМ позволяют современные методы лабораторных и инструментальных исследований.
ОДЭМ может возникнуть при поражении организма следующими вирусами:
- Герпеса;
- Эпидемического паротита;
- Эпштейна-Барр;
- Цитомегаловируса.
В редких случаях ОДЭМ развивается после вакцинации. Использование активных возбудителей в вакцине может спровоцировать аномальную реакцию иммунной системы, что приводит к аутоиммунным расстройствам.
Симптомы
Поражение нервной системы происходит спустя пару недель после начала инфекционного заболевания с повышением температуры тела. Чаще всего пусковым механизмом ОДЭМ являются вирусные инфекции верхних дыхательных путей. В клиническом течении заболевания отмечаются частые приступы лихорадки, головные боли, озноб, онемение конечностей.
Спустя одну или несколько недель после первого эпизода повышения температуры появляются неврологические симптомы ОДЭМ:
- Спутанность сознания;
- Нарушение координации;
- Речевые нарушения;
- Затруднение глотания;
- Двоение в глазах;
- Слабость в руках и ногах;
- Расстройство дыхания;
- Нарушение сознания вплоть до комы.
Для ОДЭМ характерно быстрое нарастание симптоматики. Начинают происходить изменения в головном мозге, которые дают основание установить диагноз.
Диагностика
Правильная и своевременная постановка диагноза – залог успешного выздоровления пациента. Опытный невролог заподозрит развитие ОДЭМ на основании клинической картины. Для точного определения заболевания врачи Юсуповской больницы назначают лабораторные исследования и магнитно-резонансную томографию (МРТ). Анализ цереброспинальной жидкости покажет увеличение содержания белка и плеоцитоз лимфоцитарного характера. В анализе крови будет умеренный лейкоцитоз и увеличение скорости оседания эритроцитов.
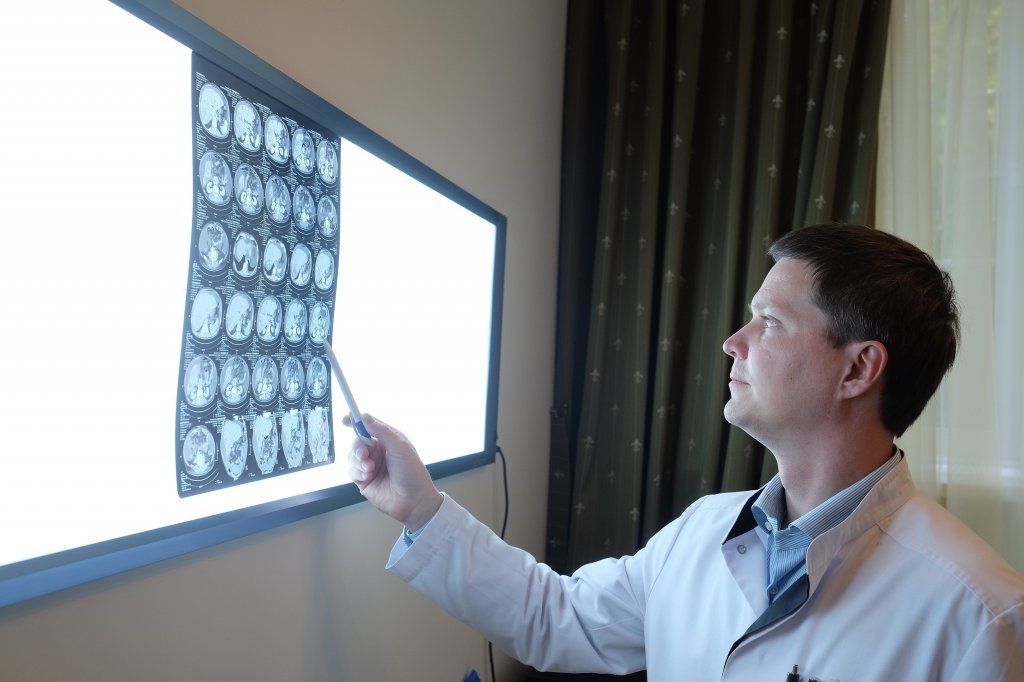
МРТ – ключевой фактор в постановке диагноза ОДЭМ. На МРТ будут видны множественные нарушения структуры белого вещества головного мозга. Белое вещество – это нервные волокна, которые и страдают при остром диссеминированном рассеянном энцефаломиелите. Они покрыты миелиновой оболочкой, которую разрушает иммунная система. Очаги поражения при ОДЭМ могут распространяться на большие участки белого вещества. При адекватном и своевременном лечении эти изменения постепенно проходят.
Лечение
Неврологи Юсуповской больницы проводят комплексную терапию ОДЭМ следующими препаратами:
- Кортикостероидами;
- Иммуноглобулинами;
- Ноотропами;
- Аминокислотами;
- Витаминами.
Препараты направлены на ускорение процесса выздоровления, снятие симптоматики и восстановление обменных процессов в головном мозге. Глюкокортикостероиды назначают в высоких дозах в течение 5-7 дней. Для поддерживающей терапии используют меры снижения температуры тела, препараты для устранения судорог и снижения внутричерепного давления. Выполняют дезинтоксикацию организма с помощью плазмафереза.
Как лечат острый рассеянный энцефаломиелит
Для лечения ОРЭМ используют комплексную медикаментозную терапию. Для подавления аномального иммунного ответа используют кортикостероиды внутривенно в течение 3-5 дней. Если применение препаратов не дает результат, назначают плазмаферез курсом из 4-5 сеансов.
При наличии бактериальной инфекции, которая спровоцировала рассеянный энцефаломиелит, пациенту назначают антибиотики. При установленной вирусной природы провоцирующего фактора используют препараты a-интерферона или интерфероногенов.
Во время лечения выполняют мероприятия для снижения температуры тела. Восстановление обменных процессов в головном мозге осуществляют с помощью ноотропных препаратов. Используют медикаменты для нормализации работы кровеносной системы и снижения внутричерепного давления. Дополнительно применяют препараты общей поддерживающей терапии (аминокислоты, витамины и прочее).
Лечение острого рассеянного энцефаломиелита в Юсуповской больнице выполняют всеми необходимыми препаратами, которые доказали свою эффективность, что позволяет достигнуть максимально позитивных результатов лечения заболевания.
Для восстановления когнитивных и социальных функций пациенту назначают курс реабилитации. В клинике реабилитации Юсуповской больницы работают лучшие реабилитологи, которые используют современные и эффективные методики лечебной физкультуры, массажей, физиотерапии. При необходимости пациент может получить консультацию психиатра.
В Юсуповской больнице созданы максимально комфортные условия для выздоровления пациентов. Записаться на прием и получить консультацию специалистов можно по телефону.
На сервисе СпросиВрача доступна консультация невролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Наталья, Большая проблема, что ее больше не хотят класть в стационар (как говорят нет показаний к госпитализации). А разве из-за пандемии работает центр?

Тогда нужно пойти на поликлинический прием (если работает поликлиника), в зависимости от типа нарушений - задержка мочи или недержание назначают препараты. А в центр, конечно после карантина.

если нет совсем ни какой возможности обратится на очный приём,начните так:
Таб. преднизолон 30 мг(5 таб) в 8 утра после еды, 5 таб. в 12-00 после еды.
таб.аспаркам 1 таб.- 3 раза.
р-р магния сульфат 25%-5,0 мл в/м 10 дней под контролем АД, эатем раствор глицерина 1 столовая ложка- 3 раза в дент. можно разводить в холодных напитках. 2 мес.
Р-р нейромультивит 2,0 в/м 20 дней
р-р аскорбиновой кислоты 5 2,0 в/м 20 дней.
таб нейромидин 20 мг ×2 раза в день
таб.нобен 30 мг-2 раза
твб.танакан 40 мг- 2 раза 3 мес.
таб.мексидол 1 таб.-3 раза.

Здравствуйте. Есть возможность прикрепить заключение мрт? Есть возможность выписку со стационара сфотографировать?
Перед возникновением каких либо жалоб просвиры, орви или иных воспалительных заболеваний не припоминаете?
При рассеянном энцефаломиелите резко возникает похожая некрологическая симптоматика, причём когнитивные нарушения одни из главных симптомов. Вам и правда надо обратиться в клинику или кабинки демиелмнизирующих заболеваний. Поузнавайте у нас в городе.
Глюкокортикоиды продолжает принимать после выписки? Из принимают ещё около месяца после выписки.
Возможно нужно к лечению добавлять внутривенные иммуноглобулины, и возможно даже плазмаферез(очищение плазмы крови от циркулирующих иммунных комплексов), по этому по возможности обратитесь в этот отдел.
Из препаратов безопасно будет назначение сейчас Димефосфон 15 г раствор по 1 столовой ложке 3 раза в день 10 дней.
Пикамилон 50 мг по 1 таб 2 раза в день -2-3 месяца.
Глицин 100 мг по 1 таб под язык 3 раза в день -1 месяц.
Церебрамин по 1 таб 3 раза в день -14 дней.
Читайте также:

