Кто может поставить диагноз педикулез
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сотрясение головного мозга: причины появления, симптомы, диагностика и способы лечения.
Определение
Сотрясение головного мозга – это функционально обратимая форма закрытой черепно-мозговой травмы без органических повреждений головного мозга, возникшая из-за ушиба, удара и в редких случаях в результате резкого движения головой.
Причины появления сотрясения головного мозга
Сотрясение мозга может стать следствием дорожно-транспортного происшествия, падения, бытовых, спортивных и производственных травм, а также травм, полученных в результате уличных драк и столкновений во время массовых мероприятий, воздействия взрывной волны. Даже незначительная, казалось бы, травма головы может привести к сотрясению мозга. Таким образом, факт наличия травмы уже может говорить о возможном сотрясении.
Механизм сотрясения головного мозга точно не известен. Вероятнее всего, в результате травмы возникают определенные проблемы с работой нервных клеток мозга (нейронов). Предполагают, что происходит функциональное разобщение между стволом и полушариями мозга. Считается, что из-за сотрясения возникает временное нарушение межнейрональных связей. Может появиться легкое смещение слоев мозговой ткани, ухудшиться их питание и разладиться связь между некоторыми мозговыми центрами, что и способствует развитию функциональных нарушений. При этом макроскопические и гистологические изменения ткани мозга не обнаруживаются.
Среди всех травм головного мозга сотрясение по частоте занимает первое место. У большинства пациентов восстановление происходит в течение 1-2 недель.
Если с течением времени состояние пациента продолжает ухудшаться, а более тяжелые формы черепно-мозговой травмы исключены, то необходимо искать другие причины имеющихся симптомов – психологические проблемы, психические заболевания, побочное действие лекарств или другие сопутствующие заболевания.

Классификация заболевания
По Международной классификации болезней (МКБ-10) сотрясение головного мозга имеет код S06.0. Данная нозология является одной из клинических форм черепно-мозговой травмы.
В зависимости от тяжести состояния пациента и клинических симптомов выделяют три степени сотрясения головного мозга.
Сотрясение легкой степени. У пострадавшего нарушения сознания нет, но могут наблюдаться дезориентация, головная боль, головокружение, тошнота на протяжении первых 20 минут после травмы. Затем общее самочувствие приходит в норму. Возможно кратковременное повышение температуры тела (37,1-38°С).
Сотрясение средней степени тяжести. Хотя потери сознания у пострадавшего нет, могут наблюдаться такие патологические симптомы, как головная боль, тошнота, головокружение, дезориентация. Все они продолжаются более двадцати минут. Может отмечаться кратковременная потеря памяти (амнезия), чаще всего это ретроградная амнезия с потерей нескольких минут воспоминаний, предшествовавших травме.
Сотрясение тяжелой степени. Обязательно сопровождается потерей сознания на короткий промежуток времени, как правило, от нескольких минут и до нескольких часов. Пострадавший не помнит, что случилось — развивается ретроградная амнезия. Патологические симптомы беспокоят человека на протяжении 1-2 недель после травмы (головная боль, головокружение, тошнота, быстрая утомляемость, дезориентация, нарушение аппетита и сна).
Симптомы сотрясения головного мозга
Физические (соматические) симптомы:
- головокружение в состоянии покоя, которое при перемене положения тела, повороте или наклоне головы усиливается – это объясняется нарушением циркуляции крови в вестибулярном аппарате;
- пульсирующая головная боль;
- тошнота;
- однократная рвота;
- учащенное дыхание, тахикардия;
- нечеткость зрения или двоение в глазах;
- мелькание мушек или звездочек перед глазами;
- нарушение равновесия;
- повышенная чувствительность к свету или шуму;
- звон, шум в ушах.
- сонливость;
- повышенная утомляемость или общая слабость;
- раздражительность;
- депрессия;
- тревожность;
- избыточное количество часов сна;
- трудности засыпания.
- заторможенность и нарушение координации движений;
- кратковременная спутанность сознания;
- замедленная бессвязная речь;
- трудности концентрации внимания;
- трудности запоминания.
Диагноз сотрясения головного мозга устанавливается на основании данных анамнеза, осмотра и исключении более тяжелой черепно-мозговой травмы.
Врач осматривает все тело больного на предмет наличия ссадин, кровоподтеков, деформаций суставов, изменений формы грудной клетки и живота, кровотечений.
В первые часы после сотрясения мозга у пострадавшего расширены или сужены зрачки — черепно-мозговая травма любой степени тяжести приводит к нарушению нервных путей, ответственных за работу глаз. Реакция зрачков на свет при этом нормальная. Пострадавший жалуется на боль при движении глаз в стороны, наблюдается мелкий горизонтальный нистагм (непроизвольные дрожательные движения глазных яблок), если отвести глаза в самые крайние положения. Может выявляться легкая асимметрия сухожильных рефлексов, шаткость в позе Ромберга (ноги вместе, прямые руки вытянуты вперед до горизонтального уровня, глаза закрыты). Уровень сознания оценивается по шкале комы Глазго и составляет 14-15 баллов.
Перечень лабораторных исследований включает:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Педикулез: причины появления, симптомы, диагностика и способы лечения.
Определение
Педикулез волосистой части головы – крайне распространенное заболевание человека, возбудителем которого являются головные вши Pediculus humanus capitis – мелкие кровососущие насекомые-паразиты. Вошь питается кровью и не способна долго голодать, поэтому вне хозяина может существовать чуть более двух суток, после чего погибает.
Головные вши живут сравнительно недолго – около 30 дней, за это время каждая самка откладывает порядка 150-180 яиц (гнид). Гниды при помощи секрета, выделяемого самкой, прочно прикрепляются к волосам, через 9-10 дней переходят в стадию личинки, а к концу второй недели превращаются в половозрелую особь, способную откладывать яйца.
Причины появления педикулеза
Заражение педикулезом волосистой части головы, как правило, происходит при контакте с человеком, зараженным вшами, или его вещами. Таким образом, существует два пути передачи заболевания: прямой путь – при соприкосновении волос (например, во время детских игр в детских садах, интернатах, лагерях отдыха и т.д.) и непрямой путь – при использовании инструментов для ухода за волосами или головных уборов, которыми ранее пользовался зараженный педикулезом человек.
По мнению зарубежных авторов, в настоящее время распространение педикулеза объясняется не только несоблюдением профилактических мер, но и резистентностью вшей к инсектицидам, используемым для борьбы с ними.
Классификация заболевания
Выделяют три формы педикулеза: головной, платяной и лобковый, а также их смешанную форму.
По течению педикулез может быть неосложненным и осложненным.
Симптомы педикулеза
Основной симптом педикулеза – сильный зуд кожи головы в местах укусов, причем главная его локализация – виски, затылок и задняя поверхность ушных раковин. Больные часто жалуются на чувство, что в волосах кто-то шевелится. При сильном заражении вшами пациент расчесывает кожу, на ней появляются геморрагические корки. В результате повреждения кожного покрова в ранки может попасть инфекция и развиться пиодермия (гнойно-воспалительное поражение кожи). Для запущенных случаев педикулеза характерно наличие колтунов, имеющих неприятный запах из-за присутствия в них гноя.

Диагностика педикулеза
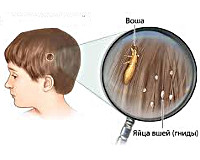
Диагностика педикулеза волосистой части головы всегда начинается с визуального осмотра пациента, поскольку вшей обычно легко увидеть невооруженным глазом. Гниды располагаются ближе к корню волоса и тоже хорошо различимы.
Лампу Вуда используют для определения жизненного цикла гнид - живые особи дают белое свечение, погибшие не светятся.
Метод дерматоскопии применяют в тех случаях, когда визуальный осмотр и лампа Вуда не дали результатов, что может свидетельствовать о ранней стадии заражения вшами, когда их количество незначительно.
-
В случае развития пиодермии проводят лабораторное исследование содержимого высыпаний для выявления возбудителя и на чувствительность микроорганизмов к антибактериальной терапии, а также к бактериофагам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вегетососудистая дистония: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Вегетативная нервная система – это та часть нервной системы, которая регулирует работу внутренних органов, желез внутренней и внешней секреции, кровеносных и лимфатических сосудов. Она поддерживает уровень артериального давления, сократительную способность сердца, работу почек, отвечает за температуру тела, регулирует обменные процессы и т.д.
Вегетативная нервная система состоит из симпатического и парасимпатического отделов, чьи функции по большей части противоположны. Так, влияние симпатического отдела вегетативной нервной системы приводит к учащению сердцебиения во время выполнения физических упражнений или эмоционального напряжения. Активация парасимпатического отдела происходит, когда человек отдыхает – понижается давление, пульс становится реже.
По сути, ВСД – не заболевание, а синдром, при котором отсутствует органическая патология конкретного органа или системы, а нарушения носят функциональный характер.
Симптомы вегетососудистой дистонии
За этими жалобами может скрываться ряд серьезных заболеваний (анемия, заболевания щитовидной железы, артериальная гипертензия, ишемическая болезнь сердца, панические атаки, депрессивное или тревожное расстройство, и др.), которые нетрудно пропустить, объясняя симптомы пациента тем, что у него наблюдается расстройство вегетативной нервной системы.
При каких заболеваниях возникает вегетососудистая дистония
Железодефицитная анемия
Железодефицитная анемия (ЖДА) – это заболевание, характеризующееся снижением содержания железа в сыворотке крови, костном мозге и тканях и приводящее к нарушению синтеза гемоглобина и эритроцитов, развитию трофических расстройств.
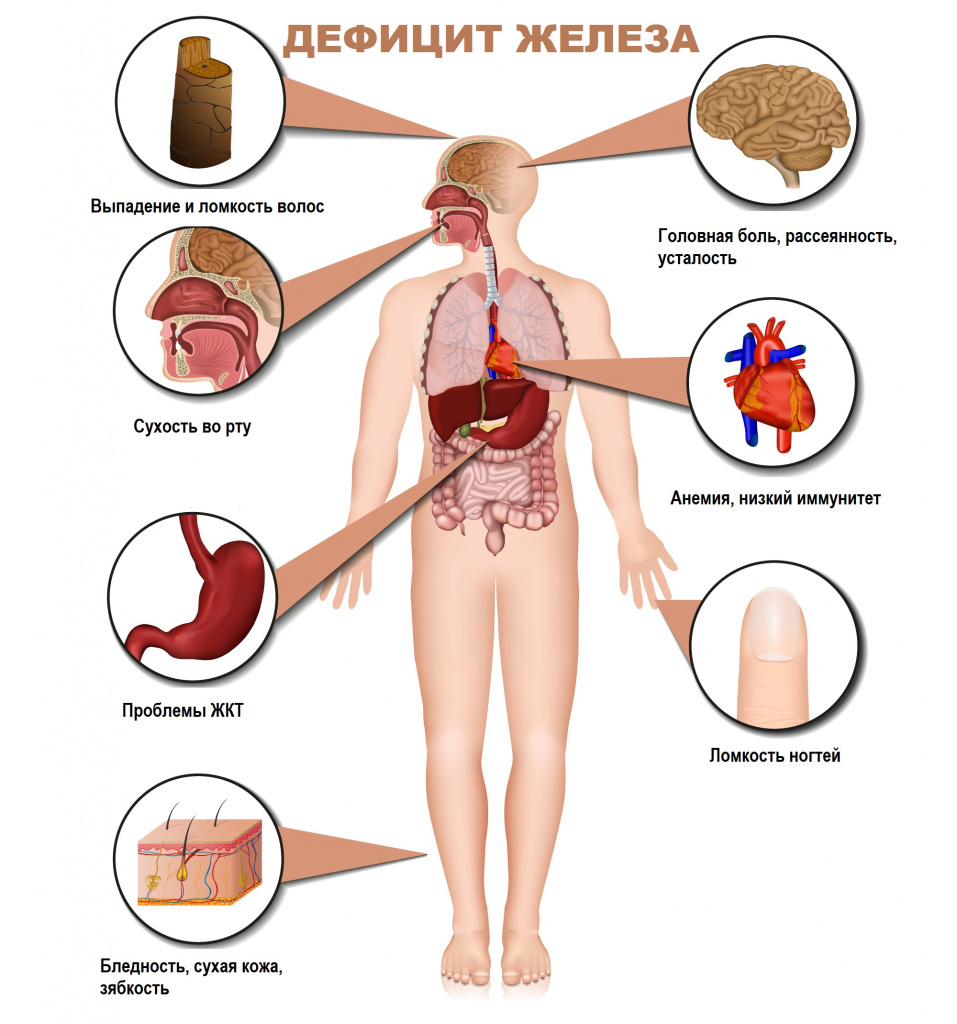
Для латентного железодефицита характерно истощение запасов железа в организме при нормальном уровне гемоглобина крови. Симптомами латентного дефицита или анемии являются слабость, повышенная утомляемость, сниженная работоспособность, бледность кожных покровов, головная боль, учащенное сердцебиение, низкое артериальное давление, сухость кожи, ломкость волос и ногтей, неприятные ощущения в животе.
Дефицит железа при анемии может быть вызван недостатком его поступления в организм, нарушением усвоения или повышенной потерей.
Основные причины ЖДА у женщин: обильные менструальные кровотечения, беременность, роды (особенно повторные) и лактация. Для женщин в постменопаузе и мужчин основная причина – кровотечения в ЖКТ. Дефицит железа может развиться в период интенсивного роста детей, при следовании растительной диете, после резекции желудка или кишечника, а также в результате нарушения всасывания железа у лиц с воспалительными заболеваниями ЖКТ.
Заболевания щитовидной железы
Нарушение выработки гормонов щитовидной железы (ЩЖ) могут приводить к их избытку (гипертиреоз) или недостатку (гипотиреоз) в крови. При гипотиреозе пациент ощущает апатию и сонливость, быструю утомляемость, снижение памяти, испытывает трудности в концентрации внимания, депрессию, зябкость, плохо переносит холод, у него наблюдается интенсивное выпадение волос, ломкость ногтей, отечность, боль в мышцах, повышение массы тела при сниженном аппетите, запоры. При избыточной выработке гормонов пациенты жалуются на учащенное сердцебиение, тремор конечностей, потливость, чувство жара и плохую переносимость жары, плаксивость, суетливость и раздражительность, снижение массы тела при повышенном аппетите, бессонницу.
У одних пациентов преобладает неврологическая симптоматика, у других повышается артериальное давление, у кого-то ведущими симптомами являются желудочно-кишечные расстройства – тошнота, метеоризм, запоры.
Функциональные расстройства нервной системы могут сопутствовать таким психическим расстройствам как панические атаки, тревожные или депрессивные расстройства и пр.
Присутствие у пациентов хотя бы четырех из приведенных ниже симптомов должно навести врача на мысль о возможном паническом расстройстве (а в некоторых случаях достаточно и двух):
- пульсация, сильное сердцебиение, учащенный пульс;
- потливость;
- озноб, тремор, ощущение внутренней дрожи;
- ощущение нехватки воздуха, одышка;
- удушье или затрудненное дыхание;
- боль или дискомфорт в левой половине грудной клетки;
- тошнота или дискомфорт в животе;
- ощущение головокружения, неустойчивость, легкость в голове или предобморочное состояние;
- ощущение деперсонализации и непонимание реальности происходящего;
- страх сойти с ума или совершить неконтролируемый поступок;
- страх смерти;
- ощущение онемения или покалывания (парестезии) в конечностях;
- ощущение прохождения по телу волн жара или холода.
Тревога при панической атаке может быть как выраженной, так и едва ощутимой – в этом случае на первый план выходят вегетативные симптомы. Продолжительность приступа составляет 15-30 минут.
Паническое расстройство характеризуется повторным возникновением панических атак, оно не обусловлено действием каких-либо веществ или соматическим заболеванием (нарушением ритма сердца, тиреотоксикозом, гипертоническим кризом), для него характерна постоянная озабоченность человека по поводу повторения атак. Обычно первая атака производит на пациента тягостное впечатление, приводит к постоянной тревоге и ожиданию повторов. Чем катастрофичнее человек оценивает первый эпизод (к примеру, считает, что у него развивается инфаркт или инсульт), тем тяжелее протекает паническое расстройство и тем быстрее могут присоединиться сопутствующие заболевания (депрессия, агорафобия, алкоголизм и др.).
Генерализованное тревожное расстройство
ГТР может иметь хроническое течение с периодами обострений и ремиссий. Тревожное состояние при ГТР длится минимум 6 месяцев, не поддается сознательному контролю (пациент не в состоянии подавить тревогу усилием воли или рациональными убеждениями), а интенсивность переживаний несоразмерна с реальностью жизненных обстоятельств.
Основной симптом генерализованного тревожного расстройства – диффузная тревога, не связанная с конкретными ситуациями, то есть пациент постоянно напряжен в ожидании чего-то плохого, беспокоен, озабочен по разным причинам.
Другими симптомами являются раздражительность, повышенная бдительность, больному трудно сосредоточиться, он чувствителен к шуму. Заболеванию свойственно мышечное напряжение, которое сопровождается тремором конечностей, неспособностью расслабиться, повышенным мышечным тонусом, головной болью, ноющими мышечными болями.
При генерализованном тревожном расстройстве очень распространены симптомы, связанные с повышенной активностью вегетативной нервной системы: сухость во рту, трудности при проглатывании пищи и воды, дискомфорт в животе, метеоризм, диарея, тошнота. Пациенты жалуются, что им тяжело делать вдох, ощущают дискомфорт в области сердца, перебои в его работе, пульсацию шейных сосудов. Кроме того, описаны случай нарушения эрекции, снижения либидо, задержки менструации, учащенного мочеиспускания.
Депрессивное расстройство
Депрессия – одно из самых распространенных расстройств психики. Эпизоды депрессии характеризуются ежедневным плохим настроением и длятся не менее 2 недель. У пациента наблюдается снижение интереса к работе, семье, повышенная утомляемость. Человеку в депрессивном эпизоде трудно сосредоточиться, у него занижена самооценка, он пессимистичен, у него нарушаются аппетит и сон.
Депрессия может проходить в так называемой скрытой форме, когда на первый план выходит не сниженное настроение, а ощущение физического нездоровья.
Диагностика при вегетососудистой дистонии
При подозрении на нарушения обмена железа в организме необходимо провести следующие обследования:
-
общий анализ крови с определением гематокрита, уровня эритроцитов в крови, исследование уровня ретикулоцитов в крови с определением среднего содержания и средней концентрации гемоглобина в эритроцитах, определение размеров эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Педикулез у детей - паразитарное заболевание, вызываемое вшами (головными, платяными и лобковыми). Педикулез у детей проявляется зудом кожи в местах укусов вшей, сыпью, расчесами кожи, часто – вторичной инфекцией кожных покровов. Диагностика педикулеза у детей проводится педиатром или детским дерматологом и основана на обнаружении вшей и гнид при визуальном осмотре (в том числе под лампой Вуда) на волосистой части головы, одежде, лобковой области. Для лечения педикулеза у детей применяются специальные инсектицидные препараты (Педилин, Ниттифор, Медифокс и др.) в соответствии с инструкцией.
Общие сведения
Педикулез у детей (вшивость) – эктопаразитарная инфекция, переносимая кровососущими насекомыми (вшами), обитающими на теле ребенка. Для человека опасность представляют три вида вшей: Pediculus humanus capitis (головная вошь), Pediculus humanus сorporis (платяная вошь) и Pediculus pubis (лобковая вошь). Каждый вид вшей имеет свое место паразитирования и вызывает соответствующие проявления педикулеза. Головной педикулез чаще обнаруживается у детей; лобковый педикулез – преимущественно у молодежи; платяной педикулез – как правило, у пожилых людей, живущих в неблагоприятных санитарных условиях.
Эпидемиологическое распространение педикулеза среди детей и взрослых представляет социально значимую проблему, решением медицинских аспектов которой занимается педиатрия, дерматология и венерология. Согласно официальной статистике, наиболее инфицированной педикулезом возрастной группой является молодежь от 15 до 24 лет (35%), за ней следуют дети и подростки до 14 лет (27%), и, наконец, взрослые в возрасте от 35 до 50 лет (16%). Среди организованных детей головной педикулез чаще всего встречается у воспитанников домов ребенка, школ-интернатов и детских садов.

Причины педикулеза у детей
Мнение о том, что педикулезом заболевают исключительно социально неблагополучные дети, является глубоко ошибочным. В детском возрасте вши обнаруживаются примерно у каждого пятого ребенка, независимо от его чистоплотности и условий проживания. Источником вшей может являться только человек, поэтому для заражения достаточно находиться в тесном контакте с заболевшим педикулезом ребенком в детском саду, школе, летнем лагере или другом детском коллективе. Перенос вшей от больного к здоровому ребенку может происходить при использовании общих средств гигиены (полотенца, расчески, заколки, шапки), во время активных подвижных игр и т. д. Наиболее подвержены заболеваемости педикулезом девочки, имеющие длинные волосы, которые требуют тщательного ухода. Часто заболеваемость педикулезом среди детей носит характер вспышек в организованных коллективах; пик заболеваемости приходится на лето-осень.
Грудные дети могут заразиться педикулезом через постель взрослых либо во время тесного контакта с родителями, имеющими вшей (при кормлении, ношении на руках и т. д.). Заражение детей педикулезом возможно во время стрижки в парикмахерской, где не соблюдаются санитарные нормы, в общественной бане, в транспорте, при массовых купаниях в искусственных и естественных водоемах. Подростки могут получить лобковых вшей вместе с инфекциями, передающимися половым путем (ИППП: гонореей, сифилисом, хламидиозом, трихомониазом, уреаплазмозом и др.) при сексуальном контакте.
Предрасполагающими к заражению детей педикулезом факторами служат ослабление иммунитета, посещение детских коллективов или общественных мест, неблагоприятные санитарно-гигиенические условия, ранний возраст начала половой жизни.
Переползая на волосы или одежду нового хозяина, самки вшей откладывают яйца (гниды), которые плотно прикрепляются к стержню волоса с помощью клейкого секрета. Через 6-8 дней из яиц выходят личинки, которые после нескольких линек (через 10 дней) превращаются в половозрелую вошь, способную откладывать яйца. Жизненный цикл головных вшей составляет около 38 дней, платяных - 46 дней, лобковых (площиц) - 17 дней. За это время взрослые особи способны отложить до 350-400 яиц. Оптимальная температура для развития вшей - 25–27°С.
Симптомы педикулеза у детей
Головной педикулез у детей характеризуется сильным зудом кожи головы, наиболее выраженным в области затылка, висков, за ушами. Вследствие постоянно испытываемого зуда дети становятся беспокойными, плохо спят, постоянно раздражены.
Расчесывание зудящих мест вызывает образование ранок, корочек на коже волосистой части головы, а при присоединении вторичной инфекции – возникновение пиодермии, импетигинозной экземы, увеличение близлежащих лимфатических узлов. При тяжелых формах педикулеза у детей волосы могут запутываться и склеиваться подсохшим серозно-гнойным экссудатом, издающим гнилостных запах, в колтун (трихому).
Под действием слюны, фекалий и других продуктов жизнедеятельности вшей при педикулезе у детей может появляться зудящая сыпь на лице, шее и других участках тела в виде мелких уртикарных папул, эритематозных пятен, везикул, которая в дальнейшем может принимать течение хронического дерматита с участками экскориации и лихенификации.
При лобковом педикулезе у детей зуд и жжение в области половых органов усиливается по ночам; при платяном педикулезе отмечается очень сильный, нестерпимый зуд. Укусы лобковых вшей сопровождаются появлением округлых синевато-серых узелком диаметром от 3 до 10 мм, локализующихся на коже внутренней части бедер и живота. Происхождение этих пятен связно с попаданием продуктов распада гемоглобина при укусах под кожу.
Платяной педикулез у детей встречается редко. Основными его проявлениями служат зудящие папулы и сосудистые пятна на теле, расчесы; при длительном течении заболевания - участки огрубения кожи, шелушение, гиперпигментация.
Диагностика педикулеза у детей
Педикулез у ребенка может быть обнаружен родителями, медицинской сестрой или педиатром, периодически осматривающими детей в организованном коллективе или поликлинике, иногда – парикмахерами. Лобковый педикулез чаще диагностируется детским дерматологом или детским гинекологом.
Типичным диагностическим признаком педикулеза у детей является визуальное обнаружение в волосах взрослых паразитов или живых гнид. В отличие от перхоти, гниды не отделяются от волос, при раздавливании издают щелчок. Для обнаружения педикулеза у детей используется осмотр под лампой Вуда - живые гниды издают флюоресцирующее голубоватое свечение. При выявлении больного ребенка обязателен осмотр на педикулез всех контактных лиц.
Дифференциальный диагноз педикулеза у детей проводят с себорейным дерматитом, крапивницей, атопическим дерматитом, строфулюсом (детской почесухой), трихомикозами, первичными пиодермиями, микробной экземой, импетиго, дебютом псориаза.
Лечение педикулеза у детей
Для лечения различных форм педикулеза у детей используются специальные препараты с педикулицидной и овицидной активностью на основе карбофоса, перметрина, комбинированные препараты и др. Эти средства выпускаются в виде шампуней, эмульсий, лосьонов, аэрозолей и для полной эрадикации паразитов требуют 1–2 кратного применения; они также могут использоваться для обработки нательного белья и постельных принадлежностей, дезинсекции помещений.
С целью лучшего отделения гнид рекомендуется обработать волосы слабым раствором уксусной кислоты, разведенной в воде, после чего через 10-15 минут вычесать гниды частым гребнем или удалить их вручную.
При пиодермии проводится обработка пораженных участков кожи противомикробными мазями.
Прогноз и профилактика педикулеза у детей
Правильное лечение педикулеза у детей с помощью современных препаратов приводит к быстрому и полному уничтожению вшей. Повторное появление педикулеза у детей возможно в том случае, если не выявлен и не пролечен источник заражения, а контакт с ним не прекращен. Своевременное лечение педикулеза у детей является залогом профилактики бактериальных инфекций кожи, сепсиса, сыпного тифа, особенно у ослабленных детей.
Профилактика педикулеза среди детей предполагает повышение санитарной культуры, привитие детям правил личной гигиены, регулярную смену постельных принадлежностей и одежды, стирку белья при высокой температуре, регулярное мытье головы и тела, половое просвещение. Чрезвычайно важно внимательно осматривать всех детей, посещающих детские сады и школы на предмет педикулеза. Заболевшие дети должны изолироваться от коллектива на время лечения от педикулеза. Дома и в детском учреждении должны быть проведены санитарно-гигиенические мероприятия.
Читайте также:

