Кто вылечился от альвеококкоза
Обновлено: 18.04.2024
Рассмотрена динамика заболеваемости эхинококкозом и альвеококкозом в районах Красноярского края и в городе Красноярске, приведены клинические примеры течения заболевания, даны рекомендации по диагностике и лечению больных.
Dynamics of echinococcosis morbidity rate and alveococcosis in the regions of Krasnoyarski and in the city of Krasnoyarsk is examined, clinical examples of the course of disease are given, recommendations regarding diagnostics and treatment of patients are given.
Неравнозначна заболеваемость эхинококкозом и альвеококкозом в районах Красноярского края и в городе Красноярске: наибольшая заболеваемость регистрируется в городе Красноярске и западных районах края, что связано, вероятнее всего, с миграцией населения и более доступной медицинской помощью (рис. 2).
Примером поздней диагностики генерализованной формы альвеококкоза может служить следующий клинический случай.
Послеоперационный период на фоне антибактериальной, симптоматической терапии протекал гладко, рана заживала первичным натяжением. Больная выписана и наблюдалась по месту жительства. Противогельминтная химиотерапия албендазолом не проводилась.
При проведении контрольных исследований в мае 2011 г. у пациентки выявлено очаговое поражение головного мозга в теменных областях, размером 35–45 мм, образование в печени увеличилось в размерах до 104 × 86 мм, что было расценено как метастазирование в другие органы (головной мозг), что характерно для альвеолярного эхинококкоза.
С целью дегельминтизации в мае 2011 г. начат первый курс противопаразитарной терапии препаратом альбендазол (Немoзол) в дозе 400 мг по по 1 таблетке 2 раза в сутки в течение 21 дня — 3 курса с интервалом 4 недели. Обследование в динамике через 3 и 6 месяцев терапии выявило отсутствие увеличения размеров кист, что дает право предполагать прекращение роста паразита. Учитывая тот факт, что консервативное и хирургическое лечение эхинококкозов дополняют друг друга и требуют индивидуального подхода, в будущем планируется проведение оперативного лечения по поводу удаления кист печени, яичников, головного мозга, поскольку отмечена хорошая эффективность от консервативной терапии в настоящее время.
Следующий клинический пример — доказательство последовательного, длительного течения альвеококкоза.
Больная М., 46 лет, обратилась за медицинской помощью в поликлинику по месту жительства в сентябре 2009 года. Пациентка предъявляла жалобы на давящие боли в правом подреберье с 2002–2003 гг., слабость, постепенное снижение веса на 10 кг. В течение этих лет в медицинские учреждения она не обращалась, ничем не лечилась. Поводом для обращения послужило усиление болей в правом подреберьи с июня 2009 г. При проведении ультразвукового исследования (УЗИ) органов брюшной полости выявлено, что печень увеличена в размерах, эхоструктура неоднородная, эхогенность обычная, признаков портальной и билиарной гипертензии нет. В правой доле печени, в проекции 5–8 сегментов, визуализируется гиперэхогенное объемное образование размером 112 × 102 мм, в центре которого определяется неоднородный эхонегативный участок с неровными контурами, окруженный как бы каймой ткани несколько повышенной эхогенности. Контуры образования неровные, нечеткие. Позади образования отмечается четко выраженный эффект усиления. Желчный пузырь уменьшен в размерах, конкрементов не выявлено. Заключение: гепатомегалия, паразитарная киста правой доли печени (рис. 3).
Данное обследование позволило заподозрить эхинококкоз печени. Для уточнения диагноза была проведена компьютерная томография (КТ) брюшной полости, при которой диагноз был подтвержден. При этом в анализе крови количество эозинофилов соответствовало норме (до 3%), но имелся нейтрофильный лейкоцитоз до 10,5 × 10 9 /л, ускорение СОЭ до 21 мм/ч, снижение содержания эритроцитов до 3,8 × 10 9 /л и уровня гемоглобина до 85 г/л.
Проведено оперативное лечение: удаление паразитарной кисты, после которой сформировался послеоперационный свищ. Больная наблюдалась хирургом по месту жительства, ей проводилась регулярная санация послеоперационного свища, но противогельминтная терапия назначена не была. При динамическом обследовании УЗИ брюшной полости в 2010 г. выявлен рецидив паразитарной кисты в печени, а именно в проекции ворот печени неоднородное образование с неровным контуром 57 × 50 мм. При серологическом обследовании антитела к эхинококку не обнаруживаются, диагностируется альвеококкоз печени, послеоперационный хронический свищ, рецидив. К инфекционисту пациентка встала на учет только в июне 2011 г., тогда ей впервые был назначен курс Немазола (альбендазола) 400 мг по 1 таблетке 2 раза в сутки, 21 день — 3 курса с интервалом 4 недели. На фоне антигельминтной терапии в динамике исследований отмечено уменьшение размеров кисты в печени, лучшее заживление послеоперационного свища.
Таким образом, рассматриваемые паразитарные заболевания (эхинококкозы) ставят перед врачом различных специальностей немало проблем, среди них, в первую очередь, трудности ранней диагностики, связанные с отсутствием характерной клинической картины, а наличием на ранних этапах паразитарного процесса только общетоксических симптомов. Формирование определенной настороженности, при уточнении эпидемических ситуаций, и знание клинико-диагностических критериев данных гельминтозов позволит своевременно их диагностировать и определять тактику по ведению пациентов.
При выявлении гельминтоза необходимо назначать антипаразитарную терапию в ранние сроки, кроме этого для предотвращения развития рецидивов болезни, после оперативного удаления паразитарных кист, проводить лечение антигельминтными препаратами длительными курсами.
Литература
Н. А. Масленникова*, 1
Е. П. Тихонова**, доктор медицинских наук, профессор
Т. Ю. Кузьмина
С. Н. Масленников
Д. Л. Ложкин
* ККБ № 1, ** ГБОУ ВПО КрасГМУ им. проф. В. Ф. Войно-Ясенецкого МЗ РФ, Красноярск
Альвеококкоз - это паразитарное заболевание, вызываемое личинками ленточного гельминта альвеококка и протекающее с формированием первичного очага в печени. В неосложненной стадии проявления альвеококкоза включают крапивницу, кожный зуд, гепатомегалию, тяжесть и боль в правом подреберье, горечь во рту, отрыжку, тошноту. Осложнениями альвеококкоза могут выступать нагноение паразитарной опухоли, прорыв образования в брюшную или плевральную полости, механическая желтуха, портальная гипертензия, метастазирование альвеококка в головной мозг и легкие. Для диагностики альвеококкоза используется УЗИ и сцинтиграфия печени, ангиография, рентгенография/КТ брюшной полости и грудной клетки. Хирургическое лечение альвеококкоза дополняется противопаразитарной терапией.
МКБ-10
Общие сведения
Альвеококкоз (альвеолярный или многокамерный эхинококкоз) – цестодоз, возбудителем которого выступает личиночная стадия гельминта Alveococcus multilocularis, вызывающего опухолевидное поражение печени с последующим инфильтративным ростом или метастазированием в легкие, головной мозг и другие органы. Альвеококкоз человека относится к числу редко встречающихся природно-очаговых гельминтозов, заболеваемость которым в эндемичных районах составляет 0,01-0,08%. Случаи альвеококкоза встречаются в Канаде, США, Европе (Германии, Австрии, Франции, Швейцарии), Азии, России (Якутии, Камчатке, Чукотке, Западной Сибири, Поволжье). Альвеококкозом чаще заражаются лица молодого и среднего возраста, главным образом, занимающиеся охотой.

Причины альвеококкоза
Для человека опасность представляет личиночная стадия гельминта Alveococcus multilocularis, относящегося к плоским червям подсемейства Echinococcine. Половозрелые формы альвеококка по строению близки к эхинококку, однако отличаются количеством крючьев на сколексе (обычно 28–32 шт.), отсутствием боковых ответвлений в матке, расположением полового отверстия в передней части членика. Основное отличие паразитов заключается в строении финны, которая у альвеококка имеет форму гроздьевидных пузырьков, заполненных студенистой массой. Дочерние пузырьки образуются путем почкования и растут наружу, а не внутрь, как у эхинококка.
Взрослый альвеококк имеет размеры 1,6-4 мм, состоит из головки с 4 присосками и крючьями, 2-3-х члеников. В последнем членике располагается шаровидная матка, содержащая около 400 яиц. Ленточный гельминт паразитирует в кишечнике песца, волка, лисицы, собаки, кошки, которые являются основными хозяевами альвеококка. Зрелые яйца с фекалиями животных выделяются в окружающую среду, откуда попадают в организм промежуточных хозяев (мышей, ондатр, речных бобов, нутрий и человека), где протекает личиночное развитие паразита. Заражение человека альвеококкозом может происходить при занесении в рот онкосфер гельминта во время охоты, разделки туш диких животных, снятия и обработки шкур, контакта с домашними питомцами, употребления в пищу лесных ягод и трав, загрязненных яйцами гельминта.
Патогенез
В организме человека личинка альвеококка выходит из яйца и с кровотоком заносится в печень, где почти всегда задерживается. Первичный альвеококкоз других органов встречается крайне редко. В печени личинка трансформируется в пузырек диаметром 2-4 мм, который начинает размножаться путем экзогенного почкования. Постепенно в соединительнотканной строме печени формируется плотная, мелкобугристая паразитарная опухоль диаметром от 0,5 до 30 см и более.
На разрезе узел альвеококка имеет вид ноздреватого сыра (или пористого свежего хлеба), состоящего из большого количества хитиновых пузырьков. Аналогично злокачественной опухоли, паразитарный узел способен прорастать в окружающие ткани и органы (сальники, диафрагму, поджелудочную железу, правую почку, надпочечник, легкое и др.), лимфатические пути и кровеносные сосуды, распространяясь с током крови по организму и образуя отдаленные метастазы, чаще всего в головном мозге.
Симптомы альвеококкоза
В развитии альвеококкоза выделяют бессимптомную, неосложненную и осложненную стадии. Характер течения альвеолярного эхинококкоза может быть медленно прогрессирующим, активно прогрессирующим и злокачественным. Доклиническая стадия альвеококкоза может длиться долгие годы (5-10 лет и более). В это время больных беспокоит крапивница и кожный зуд. Выявление альвеококкоза в этот период обычно происходит с помощью УЗИ, выполняемого по поводу другого заболевания.
В раннюю манифестную стадию симптомы альвеококкоза малоспецифичны, включают гепатомегалию, тяжесть и тупые боли в правом подреберье, давление в эпигастрии, горечь во рту, тошноту. При осмотре нередко обнаруживается увеличение и асимметрия живота; при пальпации печени определяется плотный узел с неровной бугристой поверхностью. Больные ощущают слабость, ухудшение аппетита, похудание. При альвеококкозе возможны периодические приступы печеночной колики, диспепсические явления.
Осложнения
Наиболее частым осложнением альвеококкоза служит механическая желтуха, обусловленная компрессией желчных путей. В случае присоединения бактериальной инфекции может развиваться абсцесс печени, что сопровождается усилением болей в правом подреберье, появлением гектической лихорадки, ознобов, проливных потов. При прорыве паразитарной полости может развиваться гнойный холангит, перитонит, эмпиема плевры, перикардит, плевропеченочные и бронхопеченочные свищи, аспирационная пневмония.
В случае сдавления опухолевым конгломератом ворот печени возникает портальная гипертензия, сопровождающаяся варикозным расширением вен пищевода, пищеводными и желудочными кровотечениями, спленомегалией, асцитом. При заинтересованности почек развивается протеинурия, гематурия, пиурия, присоединяется инфекция мочевыводящих путей. Следствием иммунопатологических процессов служит формирование хронического гломерулонефрита, амилоидоза и хронической почечной недостаточности.
Метастазирование альвеококка чаще всего происходит в головной мозг; в этом случае возникают очаговые и общемозговые симптомы (джексоновские приступы, моно- и гемипарезы, головокружения, головные боли, рвота). Тяжелое и скоротечное течение альвеококкоза наблюдается у пациентов с иммунодефицитом, беременных, лиц, страдающих тяжелыми сопутствующими заболеваниями. Нередко альвеолярный эхинококкоз заканчивается летально.
Диагностика
При обследовании больных с подозрением на альвеококкоз выясняется эпидемиологический анамнез (проживание в эндемичных зонах, занятие охотой, сбором дикорастущих ягод, обработка шкурок и тушек диких животных, профессиональные риски и пр.). Подтверждают диагноз:
- Аллергологические маркеры. Для ранних стадий характерны положительные аллергические тесты (эозинофилия, реакция Казони с эхинококковым антигеном).
- Анализы. Специфические методы лабораторной диагностики альвеококкоза включают иммунологические реакции (РИГА, РЛА, ИФА), ПЦР.
- Инструментальные методы. Для выявления альвеолярного эхинококкоза печени, величины и расположения паразитарного узла используется обзорная рентгенография брюшной полости, УЗИ и допплерография печени. Неинвазивной альтернативой артериографии и спленопортографии является компьютерная томография. В сложных ситуациях используется сцинтиграфия печени, диагностическая лапароскопия.
При подозрении на альвеококкоз исключаются другие очаговые поражения печени: опухоли, гемангиомы, поликистоз, цирроз, эхинококкоз. Для выявления метастазов проводится рентгенография грудной клетки, МРТ головного мозга, УЗИ почек и надпочечников и т. д.
Лечение альвеококкоза
При альвеококкозе печени показано хирургическое лечение, дополненное противопаразитарной терапией. Чаще всего операцией выбора служит резекция печени в пределах здоровых тканей (сегментэктомия, лобэктомия), однако радикальное удаление паразитарной опухоли возможно лишь в 15-25% случаев. При невозможности радикального иссечения узла производится его частичная резекция или вылущивание с последующей инфильтрацией дезинфицирующими препаратами или разрушением паразитарной ткани с помощью криовоздействия. В отдельных случаях используется операция марсупиализации паразитарной каверны, стентирование желчевыводящих протоков. Системная противопаразитарная терапия альвеококкоза осуществляется производными имидазотиазола.
Прогноз и профилактика
Медленное и бессимптомное развитие паразитарной опухоли приводит к тому, что в большинстве случаев альвеококкоз диагностируется поздно, что часто не позволяет провести радикальное лечение. Прогноз при альвеолярном эхинококкозе достаточно серьезный: без лечения 10-летняя выживаемость не превышает 10-20%. Гибель больных наступает вследствие гнойных осложнений, печеночной недостаточности, профузного кровотечения, прорастания опухоли в близлежащие органы с нарушением их функций, отдаленного метастазирования в головной мозг и др.
Профилактика альвеококкоза сводится к проведению дегельминтизации домашних животных, ветеринарному надзору, соблюдению мер предосторожности при взаимодействии с дикими животными, санитарно-просветительной работе с населением эндемичных районов. Лица, подвергающиеся повышенному профессиональному риску заражения альвеококкозом (пастухи, охотники, работники звероферм и др.), подлежат регулярному скрининговому обследованию.
2. Выбор оптимальной тактики хирургического лечения альвеококкоза печени/ Сейсембаев М.А., Токсанбаев Д.С., Баймаханов Ж.Б.// Вестник хирургии Казахстана. - 2012.
3. Хирургическое лечение осложненных форм альвеококкоза печени/ Бебезов Б.Х., Мамашев Н.Д., Уметалиев Т.М.// Вестник Казахского Национального медицинского университета. - 2012.
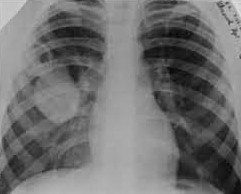
Эхинококкоз легких - это форма антропозоонозной инфекции, вызываемая личинкой цепня эхинококка и приводящая к специфическому кистозному поражению легочной ткани. Проявлениями эхинококкоза легких могут служить боль в груди, одышка, упорный кашель, уртикарная сыпь и зуд; при осложненном течении - обильная мокрота с примесью крови и гноя, лихорадка, расстройства дыхания, тяжелые анафилактические реакции. Диагноз устанавливают с помощью рентгенографии и КТ легких, микроскопии мокроты, серологического анализа крови. При эхинококкозе легких проводят удаление паразитарной кисты, резекцию легкого, лобэктомию в сочетании с антипаразитарной терапией.
МКБ-10
Общие сведения
Эхинококкоз легких – наиболее опасный гельминтоз, развивающийся при заражении яйцами ленточного глиста – эхинококка, сопровождающийся образованием паразитарных кист в легочной паренхиме. Инвазия легких наблюдается в 15-20% всех случаев эхинококкоза, 70-80 % приходится на поражение печени (эхинококкоз печени), остальное - сердца, головного мозга и других внутренних органов. Эхинококкоз легких чаще всего регистрируется в регионах с сухим жарким климатом и развитым скотоводством: странах Южной Америки, Северной Африки, в Австралии и Н. Зеландии, в южной части Европы, США, России, Украины, Молдовы, Северного Кавказа, Средней и Южной Азии.

Причины
Возбудитель эхинококкоза легких – личинка ленточного глиста эхинококка (Echinococcus granulosus), относящегося к цестодам. Половозрелые особи паразитируют в тонком кишечнике животных отрядов псовых и кошачьих - собак, волков, лисиц, песцов и др. В стадии личинки (паразитарной кисты) эхинококки обитают в тканях промежуточных хозяев – парно- и непарнокопытных (овец, коров, лошадей, оленей, свиней) и человека.
Человек заражается яйцами эхинококка, выделяющимися с калом больных животных, обычно при контакте с шерстью, дойке, стрижке овец, выделке шкур и алиментарным путем при употреблении немытых зараженных овощей, зелени, воды. Редко реализуется аэрогенное инфицирование, при вдыхании пыли во время уборки сена и сельхозработ. Из кишечника зародыши эхинококка гематогенным путем рассеиваются в печень, легкие и по всему организму. При респираторном заражении онкосферы фиксируются на стенках бронхов, затем проникают в легочную ткань, формируя пузырчатые структуры.
Патогенез
Эхинококк способен к росту и бесконечному размножению за счет выводковых капсул внутреннего слоя, воспроизводящих сколексы и формирующих дочерние пузыри в полости кисты. Благодаря высокой эластичности легочной ткани киста постепенно разрастается, за несколько лет достигая большого объема. Гигантские кисты с диаметром 10-20 см могут содержать несколько литров жидкости. В легком личинка эхинококка может сохранять жизнеспособность в течение многих лет и даже десятилетий (20 лет и более). Эхинококкоз легких может протекать неосложненно и с осложнениями (обызвествлением, нагноением и разрывом кисты).
Киста эхинококка ограничена плотной оболочкой, состоящей из наружного (кутикулярного) и внутреннего (герминативного) слоев, и заполнена жидким содержимым желтоватого цвета. Эхинококкоз легких обычно имеет однокамерную (гидатидозную), редко – многокамерную, форму.
Влияние растущей эхинококковой кисты на организм связано с травмирующим воздействием на окружающие ткани, раздражающим и сенсибилизирующим действием антигенов и продуктов обмена паразита. Для эхинококкоза легких свойственно развитие аллергических реакций замедленного и немедленного типа (эозинофилии, крапивницы, анафилаксии), при множественных личинках на поздней стадии - иммуносупрессии. Сдавление кистой мелких бронхов существенно нарушает их функцию, приводит к формированию ателектазов легкого, атрофии бронхов. Вокруг кисты развивается фиброз легочной ткани.
Нагноение эхинококковой кисты вызывает гибель личинки и разрушение пузыря, воспалительный процесс в окружающих тканях. Опорожнение кисты в бронх (90% случаев), кровеносный сосуд, плевральную или брюшную полость, перикард способствует обсеменению и развитию многочисленных метастатических очагов в здоровых долях легких и других органах, развитию местных и общих токсико-анафилактических реакций.
При прорыве кисты в бронх паразит часто погибает, а фрагменты капсулы выделяются через дыхательные пути с мокротой и гноем при кашле. Исходом может быть полное заживление фиброзной полости в легких, формирование стойкой кисты легкого, хроническое гнойное воспаление. Прорыв в полость плевры приводит к коллапсу легкого, нарастанию дыхательной недостаточности. Обызвествление эхинококка наблюдается обычно при нарушении его развития, гибели личинки и полном выздоровлении пациента.
Классификация
Эхинококкоз легких может быть первичным и вторичным (метастатическим), развиваться в любом отделе легкого, но преимущественно поражает нижние доли. При этом могут формироваться односторонние или двусторонние, одиночные или множественные эхинококковые кисты, имеющие мелкий (до 2 см), средний (2-4 см) или крупный (4-8 см и более) размер.
Симптомы эхинококкоза легких
В клинической пульмонологии различают 3 стадии эхинококкоза легких. В начальный период заболевания, от момента фиксации личинки в легких до первых признаков гельминтоза, отмечается латентное течение. Медленный рост кисты не беспокоит больного, иногда может быть недомогание неясного характера, повышенная утомляемость.
Стадия клинических проявлений эхинококкоза легких наблюдается обычно через 3-5 лет после инвазии при значительном объеме кисты. Возникает боль в груди тупого характера, возможна одышка, упорный кашель (сначала сухой, потом влажный, с прожилками крови), дисфагия. У больных эхинококкозом легких могут быть аллергические явления в виде зуда, уртикарной сыпи, бронхоспазма. При эхинококкозе может развиться ателектаз легкого.
Терминальная стадия эхинококкоза легких характеризуется тяжелыми и опасными для жизни осложнениями. Нагноение кисты протекает с симптомами абсцесса легкого. Прорыв пузыря в бронх характеризуется резким приступообразным кашлем с обильной водянистой мокротой с примесью крови и/или гноя, обрывками кистозной оболочки и мелкими дочерними капсулами; цианозом, асфиксией, тяжелыми аллергическими реакциями.
Прорыв кисты в плевральную полость сопровождается развитием плеврита, резким ухудшением самочувствия, острой болью в зоне поражения, ознобом, скачком температуры, расстройствами дыхания, риском развития пиопневмоторакса и эмпиемы плевры, анафилактического шока и летального исхода. При опорожнении кисты в перикард возникает тампонада сердца. Клинические симптомы эхинококкоза легких могут сочетаться с расстройствами, вызванными внелегочной локализацией паразитарных кист.
Диагностика
В диагностике эхинококкоза легких применяются рентгенологические методы, микроскопия мокроты, общий анализ крови, серологическое исследование. При сборе анамнеза важны факты пребывания в эпидемически неблагоприятных в отношении эхинококкоза регионах, наличие трудовой деятельности, связанной с животноводством, охотой, обработкой шкур животных.
При очень крупном пузыре эхинококка можно заметить выпячивание пораженной части грудной стенки с уплощением межреберных промежутков. В области проекции эхинококковой кисты определяется притупление перкуторного звука. При перифокальном воспалении выявляются влажные хрипы; при опорожнении кисты дыхание становится бронхиальным. Физикальные данные более выражены при развитии осложнений.
- Рентген. В латентный период эхинококкоза на рентгенограммах легких определяются одна или несколько больших округлых однородных, четко очерченных теней, меняющих конфигурацию при дыхательных движениях. При КТ очевиден кистозный характер поражения, определяется наличие полости с горизонтальным уровнем жидкости и перифокальной инфильтрацией (сильно выраженной при нагноении), иногда - обызвествление.
- Лабораторные исследования. В крови выявляется эозинофилия, при нагноении кисты - лейкоцитоз, повышение СОЭ. Микроскопия осадка мокроты, позволяющая при прорыве кисты обнаружить сколексы, фрагменты оболочки кисты, подтверждает паразитарную природу заболевания. Серодиагностика (РНГА, ИФА) выполняется с целью обнаружения в крови специфических антител к эхинококку.
Дифференциальный диагноз эхинококкоза проводят с туберкулезом, доброкачественными опухолями легких, бактериальными абсцессами и гемангиомой легких. Возможно проведение бронхоскопии и диагностической торакоскопии.
Лечение эхинококкоза легких
Прогноз и профилактика
Прогноз эхинококкоза легких при своевременном радикальном оперативном вмешательстве обычно благоприятный. Образование интраоперационных метастатических очагов чревато рецидивом гельминтоза с множественным поражением. Профилактика эхинококкоза легких заключается в соблюдении правил личной гигиены, дегельминтизации домашних животных, санитарном контроле условий содержания и убоя скота, отлове бродячих животных.
В январе 2018 г. пациентка Ч. находилась на лечении в Республиканской больнице Абакана (Республика Хакасия) с диагнозом: постинфарктный кардиосклероз. При компьютерной томографии органов брюшной полости было случайно выявлено объемное образование правой доли печени, проводился дифференциальный диагноз между гемангиомой и альвеококкозом, при этом наличие гепатоцеллюлярного рака оценивали как менее вероятное. При ультразвуковом исследовании органов брюшной полости в правой доле печени обнаружено эхогенное образование размером 15×12×13 см без крупного сосудистого рисунка и жидкостного компонента. Лечение не проводили.
К августу 2018 г. появились жалобы на боли и тяжесть в правом подреберье, общую слабость, в связи с этим пациентка была направлена в онкологическое хирургическое отделение (Москва).
При объективном обследовании выявлена незначительная болезненность при пальпации живота в правом подреберье, где обнаружено смещаемое образование размером около 10 см каменистой плотности. В анализах крови эозинофилия (эозинофилы крови 0,73.10 9 /л — 7,8% (норма до 5%)); повышенная СОЭ — 38 мм/ч (норма 2—10 мм/ч); гиперкоагуляция (фибриноген 8,06 г/л при норме 2—4 г/л). При компьютерной томографии брюшной полости и забрюшинного пространства выявлено образование правой доли печени.
Произведено оперативное лечение: расширенная правосторонняя гемигепатэктомия. Во время операции установлено, что практически всю правую долю печени занимает альвеококковый узел размером 18×15×16 см. Узел переходит на IV сегмент печени, распространяясь до серповидной связки. В конгломерат вовлечены печеночные сосуды. Выявлены врастание паразита в правый купол диафрагмы на площади до 7×10 см 2 и тесный контакт с правым надпочечником. В ходе резекции иссечена правая доля печени с опухолевым узлом, фрагментом диафрагмы и вовлеченным фрагментом стенки нижней полой вены длиной 5 см. Несмотря на то что объем кровопотери составил 300 мл, во время операции развились внезапная асистолия, падение артериального давления, отмечена гипоперфузия на фоне дефицита объема циркулирующей крови. Констатирована биологическая смерть пациентки от острой сердечно-сосудистой недостаточности. Заключительный клинический диагноз: альвеококкоз правой доли печени с инвазией в нижнюю полую вену, правую и левую ветви воротной вены, правую и срединную печеночные вены, устье левой печеночной вены.
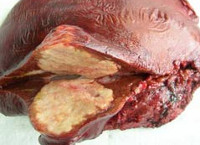
На вскрытии тело женщины среднего возраста. На коже туловища свежий послеоперационный разрез длиной 60 см, рана ушита наглухо. В обеих плевральных полостях жидкая кровь, справа 1200 мл, слева 300 мл. Правая доля печени удалена в ходе операции. Левая доля печени размером 13×21×4 см, массой 630 г, пестрого вида, участки желтовато-сероватого цвета чередуются с темно-красными, что напоминает мускатный орех. На верхней и передней поверхностях левой доли печени отмечаются желтоватые гладкие округлые образования, не выступающие над поверхностью ткани печени, диаметром от 0,2 до 0,8 см, дряблой консистенции.
Сердце размером 12×10×4 см, масса 273 г, толщина стенки левого желудочка 1,1 см, правого 0,4 см. Миокард темно-красного цвета, дряблой консистенции, в задней и боковой стенках левого желудочка отмечается постинфарктный рубец плотной консистенции белесоватого цвета размером 3,5×2,5 см. Венечные артерии сердца мягкие, при разрезе спадаются.
В просвете желудка и тонкой кишки 650 мл жидкой крови и свертков, слизистая оболочка желудка имбибирована кровью. Множественные точечные и сливающиеся кровоизлияния обнаружены в мягких мозговых оболочках, слизистой оболочке трахеи и бронхов, лоханок обеих почек.
Исследован операционный материал: фрагмент правой доли печени размером 18×16×11 см плотной консистенции; по задненижней поверхности к печени прилежит фрагмент нижней полой вены (длина 5 см). Сосуд расположен на периферии узла, сероватая ткань прорастает в стенку вены со стороны адвентиции. Интима вены гладкая влажная блестящая, без признаков тромбоза. На разрезе в ткани печени неправильной формы узел размером 13×11×13 см плотной консистенции с полициклическими, четкими краями; на разрезе желтовато-серого цвета, мелкокистозного строения. Ткань печени вне узла коричневого цвета с единичными очажками бело-желтого цвета неправильной формы диаметром от 0,3 до 0,5 см (рис. 1). Рис. 1. Альвеококковый узел на разрезе. При гистологическом исследовании отмечается нарушение долькового и балочного строения печени из-за большого количества сливающихся эпителиоидно-клеточных гранулем, в центре которых расположены элементы хитиновой оболочки альвеококка с отдельными микрокальцинатами, окруженные очагами некроза и валом эпителиоидных клеток. На периферии гранулем лимфоциты, макрофаги, большое количество эозинофилов, единичные многоядерные гигантские клетки инородных тел (рис. 2). Рис. 2. Эпителиоидно-клеточные гранулемы. Окраска гематоксилином и эозином, ×100. В адвентиции нижней полой вены признаки продуктивной воспалительной реакции вокруг прилежащих очагов альвеококка. В разных участках печени без связи с узлами паразита определяются небольших размеров очажки высокодифференцированного трабекулярного гепатоцеллюлярного рака (G1): часть очажков имеет четкую границу, капсула отсутствует, границы некоторых размыты — опухолевые клетки врастают в окружающую паренхиму; опухолевые клетки, напоминающие гепатоциты, формируют балки толщиной 4—5 клеток с признаками клеточного атипизма и отдельными митозами, единичные из которых триполярны (рис. 3). Рис. 3. Гепатоцеллюлярная карцинома, G1. Окраска гематоксилином и эозином, ×100. Заключение: морфологическая картина альвеококкоза печени с прорастанием в стенку нижней полой вены; мультифокальная высокодифференцированная трабекулярная гепатоцеллюлярная карцинома (G1).
При гистологическом исследовании миокарда видны обширные поля грубоволокнистой соединительной ткани, замещающей кардиомициты. Признаков атеросклеротического поражения коронарных артерий миокарда выявить не удалось. В стенке желудка, почках, мягких мозговых оболочках признаки гиалиновых и фибриновых тромбов, в сосудах микроциркуляции диапедезные кровоизлияния. В обеих почках небольшие участки паренхимы замещены соединительной тканью, гиалиноз и склероз отдельных клубочков.

Для выявления возможной причины тромбоза коронарной артерии в анамнезе проведено иммуногистохимическое исследование ингибитора активации плазминогена (PAI-1): в сосудах стромы миокарда отмечена слабоположительная реакция (рис. 4). Рис. 4. ИГХ-исследование. Экспрессия PAI-1 в сосудах стромы миокарда, ×200. Плазминоген является компонентом фибринолитической системы и предотвращает чрезмерное тромбообразование. Экспрессия PAI-1 свидетельствует о повышенном количестве плазминогена в организме, что может подтвердить наличие у пациентки хронического гиперкоагуляционного синдрома.
На основании данных анамнеза, лабораторных и инструментальных исследований, гистологического изучения операционного и секционного материала сформулирован окончательный патолого-анатомический диагноз. Основное заболевание: альвеококкоз правой доли печени, P4N0M0, стадия IIIb, инвазия в сосуды печени. Сочетанное заболевание: гепатоцеллюлярный рак, pT2N0M0. Осложнения: хронический синдром гиперкоагуляции, индуцированный паразитарной инфекцией: ишемические очаги некроза в паренхиме печени, крупноочаговый кардиосклероз, рубцы в обеих почках. ДВС-синдром: двусторонний гемоторакс, желудочно-кишечное кровотечение, точечные и сливающиеся кровоизлияния в мягких мозговых оболочках, слизистой оболочке трахеи, слизистых оболочках лоханок обеих почек.
Гепатоцеллюлярный рак (гепатоцеллюлярная карцинома, печеночно-клеточный рак) — наиболее часто встречающийся первичный рак печени (более 85%) агрессивного течения с неблагоприятным прогнозом: 5-летняя выживаемость не превышает 15% [8—10]. В 2018 г. смертность от гепатоцеллюлярного рака составила 8,1% от числа всех смертей от злокачественных новообразований. Ежегодно в РФ регистрируется более 6000 новых случаев заболевания печеночно-клеточным раком, чаще всего уже в распространенной стадии, не подлежащей специальному лечению. Наиболее высокая смертность от рака печени по регионам России отмечается в республиках Саха (16,5 случая на 100 000 мужчин и 8,2 на 100 000 женщин) и Тыва (12,1 и 6,3 соответственно), Магаданской области (10,9 и 6,1 соответственно) [8].
Группы риска развития печеночно-клеточного рака хорошо изучены: больные циррозом печени любой этиологии, хроническими вирусными гепатитами, алкогольным и неалкогольным стеатогепатитом, гемохроматозом. Паразитарные заболевания печени также могут привести к развитию рака печени [8, 11—13].
Заключение
В зарубежной литературе подобные наблюдения не описаны, возможно, потому что в США и странах Европы альвеококкоз диагностируется на ранних стадиях, хорошо поддающихся оперативному лечению. Таким образом, пациентка страдала альвеококкозом печени в сочетании с гепатоцеллюлярной карциномой, осложнившимися хроническим синдромом гиперкоагуляции, вероятно, смешанного генеза (паразитарная инфекция и гепатоцеллюлярная карцинома). В ходе оперативного вмешательства развился ДВС-синдром, который привел к возникновению острой сердечно-сосудистой недостаточности и смерти.
Читайте также:

