Курить алкоголь с вич
Обновлено: 24.04.2024
Алкоголь и наркотики увеличивают риск заражения ВИЧ и это очевидно. Не обязательно углубляться в биологические тонкости, чтобы увидеть взаимосвязь заболевания и вредных привычек, точнее, патологических зависимостей.
Почти полвека вирус иммунодефицита человека калечит и отнимает жизни людей по всему миру. И плохая новость в том, что в зоне риска теперь не только люди с наркотической зависимостью, гомосексуалисты и работницы секс-индустрии, но и простые люди со здоровым образом жизни.
За все время существования вируса было проведено достаточно исследований, чтобы изучить природу и свойства. Однако, недостаточно, чтобы победить вирус.
Алкоголь и наркотики увеличивают риск заражение ВИЧ – таково официальное заявление мирового ученого сообщества. Механизмы влияния зависимости на процесс инфицирования описаны практически на всех языках мира, причем не только с медицинской стороны, но и с психологической. Соглашаясь отравлять себя сильнодействующими ядами, люди принимают возможность болезни и скорой смерти, потому осторожность в вопросах здоровья практически пропадает.
Пути заражения ВИЧ
Способы попадания вируса в организм давно описаны. Выделяют 3 основных:
- Через кровь, при использовании одного шприца или нестерильных инструментов при медицинских манипуляциях, в том числе при переливании;
- При незащищенном пловом контакте, неважно однополом или гетеросексуальном;
- От матери эмбриону или поду.
Врачами отмечаются мутагенные процессы в российском штамме вируса. За время существования в России, вирус стал более агрессивным и активным, продолжительность его активности в окружающей среде увеличилась. Вероятность заражения выросла даже для граждан, проживающих в благополучных условиях.
ВИЧ и алкоголь
ВИЧ и алкоголь нечасто связывают между собой, зачастую наличие вируса связывают с наркотиками. Это связано отчасти с тем, что алкоголизм процветает уже много столетий, а инъекционная наркомания, как и сам вирус – относительно молодое явление. К тому же, спиртосодержащие напитки может убивать довольно медленно, не вызывая ярких признаков разрушения организма, а вот от тяжелых наркотиков тело может быстро прийти в ужасное состояние.
Касательно влияния алкогольных напитков на процесс развития вируса пока нет полноценных научных статей. Однако достаточно хорошо изучены механизмы подавления иммунитета этанолом в больших количествах. Сопоставляя этот факт с представлениями о механизмах действия вируса иммунодефицита внутри тела человека, видим негативное влияние употребления спиртного на состояние больного.
Алкоголь и терапия при ВИЧ – не совместимы, об этом заявляют доктора, назначая подопечному лечение.
ВИЧ и наркомания
ВИЧ и наркомания всегда рассматриваются как тесно взаимосвязанные понятия. Как наркотики влияют на шансы заразиться?
- Пониженное внимание к своему здоровью и благосостоянию. Наркозависимые мало озадачиваются вопросами собственной безопасности.
- Один шприц на всю компанию, часто в целях экономии и, опять же, из-за халатного отношения к себе.
- Неудовлетворительные бытовые условия. Наркоман скатывается вниз по социальной лестнице, живет или проводит много времени в подвалах, гаражах, в лесу, то есть, в антисанитарии.
- Иммунитет наркоманов снижается сразу после начала постоянного употребления наркотиков. Восприимчивость к различным микробам и патогенам у ослабленного организма выше. Наркоману требуется меньше инфекционного материала для заражения, чем здоровому человеку без наркотической зависимости.
Антиретровирусная терапия (АРВТ)
Разработки антиретровирусной терапии начались сразу же после открытия вируса. Существенные успехи были достигнуты только в 1990-х годах. На сегодняшний день АРВТ – антиретровирусная высокоинтенсивная терапия позволяет ВИЧ-положительным людям жить полной жизнь, и даже рожать здоровых детей.
Можно ли при ВИЧ инфекции употреблять алкоголь
На вопрос, можно ли при ВИЧ инфекции употреблять алкоголь, сложно дать однозначный научный аргументированный ответ. На этот счет нет исследований. Но известно, что этиловый спирт в большом количестве подавляет работу иммунной системы.
Терапия ВИЧ и алкоголь не совместимы. Если вдуматься, эти два действия имеют противоположный вектор: терапия направлена на укрепление защитных сил организма, а алкоголем эти силы разрушаются. В связи с этим, антиретровирусная терапия и алкоголь должны считаться взаимоисключающими понятиями.
Можно ли ВИЧ-инфицированным пить алкоголь, не сложно понять, но инфицированные сами принимают решение. При ВИЧ можно употреблять алкоголь только в том случае, если нет стремления прожить долгую полноценную жизнь.
АРВТ и алкоголь при ВИЧ: важно сделать выбор. Осознание, что АРВТ и алкоголь несовместимы, приходит к больному, когда терапия дает слабый результат. Жажда жизни обычно побеждает, и пациент отказывается от выпивки.
Наркотики и СПИД
Наркотики и СПИД неразрывно связаны. Как только в группе наркоманов появляется один инфицированный, следует ожидать заражения других членов компании. Как уже говорилось выше, люди, употребляющие вещества вместе, часто пользуются одним шприцем, делят также и другие индивидуальные средства гигиены, например, бритву. Нередко внутри тесной компании случаются беспорядочные половые связи, часто незащищенные.
Наркомания и СПИД не имеют прямой взаимосвязи, то есть сами по себе наркотические вещества не ведут к болезни, но влияние образа жизни людей с зависимостью отрицать нельзя.
Чрезмерное потребление алкогольных напитков ослабляет иммунную систему ВИЧ-инфицированного и способствует прогрессированию болезни в его организме.
Употребление алкогольных напитков приводит к различным проблемам со здоровьем у людей с ВИЧ-инфекцией: снижает приверженность АРВ-терапии, провоцирует болезнь печени, повышает риск сердечно-сосудистых заболеваний, приводит к медленному заживлению ран, нарушает формирование костей, увеличивает риск передачи ВИЧ-вируса и препятствует восстановлению от ожогов, травм, кровотечений и хирургической операции. К таким заключениям пришли американские медики Университета Лойолы, проведя подробные исследования воздействия алкоголя на работу организма человека с ВИЧ-положительным статусом.
Ученые считают, что спиртные напитки препятствуют лейкоцитам добираться до инфицированных клеток и вирусов, чтобы уничтожить их. Кстати, риск снижения иммунной способности организма есть и у тех, кто совершает неумеренные возлияния спиртным.
Связь между потреблением алкоголя и прогрессией ВИЧ-инфекции также была выявлена учеными медицинской школы Университета Бостона /США/. По словам врачей, алкоголь неблагоприятно затрагивает иммунологическую функцию у ВИЧ-инфицированных людей и увеличивает активность вируса в лимфоцитах, другими словами, алкоголь увеличивает активность вируса, и пациенты чувствуют себя хуже – болезнь начинает прогрессировать.
Нужно знать каждому:
Окислительный стресс, который вызван алкоголем, способствует ослаблению защитных функций иммунной системы, помогающих нашему организму бороться с инфекциями и болезнями. Таким образом, внутреннее воспаление, спровоцированное алкогольными напитками, ослабляет иммунитет и мешает нормальному восстановлению после травм и заболеваний как здоровому, так и ВИЧ-инфицированному человеку. По мнению врачей, верный способ свести к минимуму отрицательные последствия спиртного на здоровье – это потреблять его в самых умеренных количествах или отказаться вовсе.
Курение среди ВИЧ-инфицированных (ВИЧ+) способствует развитию многих хронических заболеваний и утяжелению их течения, поэтому является актуальной проблемой. Цель исследования – определить влияние курения на развитие болезней органов и систем у ВИЧ+. Материалы и методы. Изучались отечественные и зарубежные научные работы о влиянии и последствиях курения у ВИЧ+. Результаты. Многие ВИЧ+ не понимают, что курение отрицательно влияет на состояние их здоровья, на иммунологический ответ и антиретровирусную терапию, а также приводит к различным заболеваниям дыхательной, сердечно-сосудистой систем и психическим расстройствам. Так, риск развития туберкулеза, бактериальной пневмонии, атеросклероза, ишемической болезни сердца, онкологической патологии в 1,5-3 раза выше у курящих ВИЧ+, по сравнению с некурящими; у 63% были выявлены психические расстройства, 27% – злоупотребляли психоактивными веществами. По сравнению с некурящими, ВИЧ+ курильщики, получающие антиретровирусную терапию, имели более низкие вирусные ответы, слабый иммунологический ответ, высокий риск вирусологического отскока и более частый иммунологический отказ. Заключение. Врачи должны проводить более интенсивную работу с ВИЧ+ по мотивации их к отказу от курения, так как оно негативно влияет на течение хронических неинфекционных заболеваний, существенно ухудшает качество жизни и приводит к более ранней смертности.

1. Голенков А.В. Эффективность лечения и профилактики табачной зависимости по результатам исследований Кокрейновского сотрудничества // Acta Medica Eurasica. 2016. №3. С. 1-10.
2. Kariuki W., Manuel J.I., Kariuki N., Tuchman E., O’Neal J., Lalanne G.A. HIV and smoking: associated risks and prevention strategies // AIDS Educ. Prev. 2015. 24. Dec.
3. Lalloo U.G., Pillay S., Mngqibisa R., Abdool-Gaffar S., Ambaram A. HIV and COPD: a conspiracy of risk factors // Asian Pacific Society of Respirology. Prev. 2016. Oct. Vol. 21(7). P.1166-1172.
4. Murrison L.B., Martinson N., Moloney R.M., Msandiwa R., Mashabela M., Samet Samet J.M., Golub J.E. Tobacco Smoking and Tuberculosis among Men Living with HIV in Johannesburg, South Africa: A Case-Control Study // PLOS ONE, Prev. 2016. 28. Nov. 11(11): e0167133.
5. Nahvi S., Cooperman N.A. Review: the need for smoking cessation among HIV-positive smokers // AIDS Educ. Prev. 2009. Jun. Vol. 21(3 Suppl). P. 14-27.
8. Reynolds N.R. Cigarette smoking and HIV: more edivence for action // AIDS Educ. Prev. 2009. June. Vol. 21(3 Suppl). P. 106–121.
Введение
По данным Министерства здравоохранения РФ, в нашей стране каждые двое из трех мужчин и каждая пятая женщина имеют никотиновую зависимость, что в общей сложности составляет около 40% всего населения. Табак является причиной более 400 000 смертей в год. Курение является фактором риска для многих заболеваний, таких как ишемическая болезнь сердца, инфаркт миокарда, ХОБЛ, эмфизема легких и др. Более того курение увеличивает риск развития многих видов рака, включая рак полости рта, глотки, пищевода, желудка, поджелудочной железы, гортани, легких, шейки матки, мочевого пузыря и почек.
Люди с ВИЧ-инфекцией не являются исключением. По данным зарубежных исследований, доля курящих среди ВИЧ-инфицированных (ВИЧ+) в среднем на 30-40% больше, чем среди общего числа населения 4.
С появлением комбинированной антиретровирусной химиотерапии, которая уменьшает размножение вируса в организме и предотвращает снижение CD-4 лимфоцитов, продолжительность жизни среди ВИЧ+ значительно возросла. Однако ситуация с ВИЧ+ курильщиками обстоит хуже. По данным исследования ученого Krishna Reddy из Гарвардского университета (США), больные, регулярно принимающие антиретровирусные препараты, теряют около восьми лет жизни, в том случае если не бросают или начинают курить после заражения ВИЧ-инфекцией. Само по себе, курение не ускоряет прогрессирование болезни до клинического СПИДа, но при этом повышает восприимчивость организма к инфекциям нижних дыхательных путей и повышает риск развития хронических заболеваний легких. Именно эти заболевания чаще всего приводят к смерти ВИЧ+ 5.
Инфекции нижних дыхательных путей
Бактериальные пневмонии – острый или хронический воспалительный процесс, который связан с инфицированием нижних дыхательных путей различными бактериями (Streptococcus, Pneumocystis jiroveci, Mycoplasma pneumoniae и др).
Бактериальная пневмония самое частое легочное инфекционное осложнение у ВИЧ+. Существуют доказательства того, что курение сигарет является самым важным клиническим фактором развития бактериальной пневмонии у ВИЧ+. Так, у курящих больных с ВИЧ-инфекцией увеличивается риск развития бактериальной пневмонии в 1,5-3 раза, по сравнению с некурящими.
Это объясняется тем, что курение является причиной снижения местного иммунитета в легких: уменьшается количество CD-4 лимфоцитов в альвеолах, снижается продукция противовоспалительных цитокинов ИЛ-1 и ФНОa, а также подавляется фагоцитарная активность альвеолярных макрофагов. Этот эффект сильнее выражен у ВИЧ+ [5].
Хроническая обструктивная болезнь легких
Хроническая обструктивная болезнь легких (ХОБЛ) является признанным осложнением ВИЧ-инфекции. По оценкам, у 25% ВИЧ+ может быть ХОБЛ. ВИЧ ассоциируется с ХОБЛ в результате сложного взаимодействия множества факторов, таких как легочное воспаление, рецидивирующие легочные инфекции, особенно туберкулез (ТБ), повышенное курение сигарет, социально-экономический статус, детские респираторные заболевания и промышленные и экологические риски. ВИЧ-инфекция стала хроническим заболеванием с появлением и широким распространением высокоактивного антиретровирусного лечения (АРТ). Несколько исследований продемонстрировали, что АРТ является предиктором обструкции дыхательных путей, даже если были скорректированы другие факторы, такие как возраст и курение.
Пневмоцистная пневмония (PCP) была связана с развитием ХОБЛ у ВИЧ+ курильщиков. Инфекция Pneumocystis приводит к ускоренному снижению ОФВ 1, ОФВ1 / ЖЕЛ и ДО, вызванных курением. ВИЧ стимулирует воспалительный ответ в легких, что способствует развитию и прогрессированию ХОБЛ, а именно: увеличение CD8 + лимфоцитов (которые производят интерферон гамма), активацию альвеолярных макрофагов и усиление экспрессии матриксных металлопротеиназ.
У ВИЧ+ лиц также изменяется системный, окислительно-восстановительный баланс легких с увеличением уровней окислителя и снижением уровня антиоксидантов и, как следствие, повреждением легких. Этот дисбаланс усугубляется курением сигарет [3].
Рак легких
Существует ряд исследований, свидетельствующих о повышении риска заболеваемости раком легких среди ВИЧ+ курильщиков. Табачный дым содержит более 60 известных канцерогенов. Это приводит к мутации в TP53, RAS и других генах при раке легкого. В дополнение к канцерогенному воздействию табачный дым может оказывать действие промотора опухоли, вызывая и поддерживая хроническое воспаление посредством модуляции воспалительной передачи сигналов.
Все больше данных свидетельствует о том, что хроническое воспаление и иммуносупрессия играют важную роль в канцерогенезе легких, и эти факторы имеют особое значение для людей с ВИЧ-инфекцией. Исследование ВИЧ+ показало, что повышение уровня IL-8 и C-реактивного белка в сыворотке крови у больных с раком легких было связано с курением сигарет [7].
Туберкулез
Курение является существенным фактором риска для туберкулеза. Недавние исследования показали, что в общей популяции курильщики почти в два раза чаще болеют туберкулезом. Риск развития туберкулеза у ВИЧ+ пациентов в 20 раз выше, чем у тех, у кого нет ВИЧ-инфекции. Если курение увеличивает риск развития туберкулеза у ВИЧ-отрицательных пациентов, его эффект у ВИЧ+ пациентов может быть значительно выше, что говорит о непосредственном взаимодействии между курением, ВИЧ и ТБ [6].
Предыдущие исследования последовательно демонстрировали, что курение увеличивает риск заболевания ТБ примерно в два раза. Курение также связано с плохими результатами лечения ТБ и более слабым ответом на жизненно важную антиретровирусную терапию. Приблизительно 20% всех смертей, связанных с ТБ, можно было бы предотвратить, если бы курение было ликвидировано.
Клеточно-опосредованный иммунитет и макрофагальная функция, существующая для защиты организма против инфекции mycobacterium tuberculosis, прямо нарушаются под воздействием табакокурения. Легкие людей, которые в настоящее время и ранее курили, плохо подготовлены для борьбы с инфекцией. Воздействие сигаретного дыма снижает функции макрофагов в легком, таким образом влияя на обработку и элиминацию mycobacterium tuberculosis, способствуя сохранению и /или репликации проглоченного mycobacterium tuberculosis и увеличивая риска заражения. Цитотоксическая активность естественных киллеров (NK), подавление функции Т-клеток в легких и крови, нарушение мукоцилиарного клиренса частиц, чрезмерная регулируемая альвеолярным макрофагом способность и неадекватная реакция цитокинов на инфекцию также были положены в качестве механизмов нарушения защитных сил организма у людей, которые курят [4].
Сердечно-сосудистые заболевания у ВИЧ+ курильщиков
Наиболее частым осложнением со стороны сердечно-сосудистой системы у ВИЧ+ больных является ишемическая болезнь сердца. Развитие данного заболевания при ВИЧ-инфекции связано с ранним атеросклерозом. Исследования показали, что после современных методов лечения ВИЧ-инфекции, в которую входит антиретровирусная терапия, среди ВИЧ+ за последние 20 лет значительно возросла частота выявления атеросклеротических бляшек. Так же было отмечено, что курение повышает риска развития атеросклероза в 1,5-2 раза [2].
В тяжелых случаях ИБС становится причиной развития инфаркта миокарда и внезапной остановки сердца.
У большинства ВИЧ+ пациентов, наблюдается сердечная недостаточность. Ведущей причиной сердечной недостаточности у ВИЧ+ пациентов служит ВИЧ-ассоциированная дилатационная кардиомиопатия. Для нее характерно растяжение и снижение сократительной функции миокарда левого желудочка.
Наиболее важной причиной дилатационной кардиомиопатии при ВИЧ-инфекции является миокардит. Поражение миокарда у ВИЧ+ пациентов способны вызывать многие патогенные микроорганизмы, в том числе и ВИЧ. Взаимодействие между вирусом и кардиомиоцитами опосредовано клетками, выступающими в качестве резервуара ВИЧ-1 [7].
Другие заболевания
ВИЧ+ пациенты, которые курят, имеют повышенный риск развития различных оппортунистических инфекций, включая кандидоз полости рта и пищевода. ВИЧ+ пациенты могут подвергаться большему риску метаболических заболеваний костей, включая остеопению и остеопороз. Курение связано с повышенным риском потери костной плотности и является независимым фактором риска переломов у ВИЧ+ пациентов [6].
Иммунная функция
Исследования показывают, что курение сигарет отрицательно влияет на иммунологический ответ и АРТ. При анализе большой группы ВИЧ+ было обнаружено, что по сравнению с некурящими, курильщики, получающие антиретровирусную терапию, имели более низкие вирусные ответы, более слабый иммунологический ответ, более высокий риск вирусологического отскока и более частый иммунологический отказ [7].
Психические расстройства
Высокая распространенность курения среди ВИЧ+ лиц приводит к увеличению количества психических заболеваний и злоупотребления психоактивными веществами среди ВИЧ+. Исследования показали, что среди курящих ВИЧ+ у 63% выявили психические расстройства, 27% – злоупотребляют психоактивными веществами [5].
Курение сигарет может привести к таким психическим расстройствам, как шизофрения, биполярный психоз и аффективные расстройства.
Среди курящих ВИЧ+ пациентов у 75% отмечается высокий уровень развития шизофрении. Курительное поведение больных шизофренией зависит от характера психофармакотерапии, которые направлены на подавление позитивной симптоматики шизофрении. На фоне большинства нейролептиков, которые блокируют дофаминергические структуры мозга, больные шизофренией обычно курят больше, что отражается на общем состоянии здоровья ВИЧ+ больных [8].
Качество жизни и смертность
Курение у ВИЧ+ людей не только способствует сопутствующим заболеваниям, о которых говорилось выше, но также влияет на качество жизни и выживание. Было изучено 585 ВИЧ+ и обнаружено, что курение связано с уменьшением качества жизни, связанного со здоровьем. Данные исследования показывают, что курение значимо связано со снижением общего восприятия здоровья, физического функционирования, физической боли, энергии и психического функционирования. В эпоху АРТ изучено влияние курения на качество жизни и смертность среди пациентов. Из 867 больных – 63% были курильщиками, а 22% – бывшими курильщиками. После корректировки на расу, возраст, вирусную нагрузку, количество лимфоцитов CD4 и незаконное употребление наркотиков и алкоголя, курение в настоящее время ассоциировалось со значительно более низким качеством жизни и со значительно более высокой смертностью по сравнению с никогда курильщиками. Последующее исследование, проведенное на сайте Veterans Aging Cohort 5 Study Study, в котором сравнивали ВИЧ+ и не ВИЧ+ ветеранов, показало, что курение ассоциировалось с повышенной сопутствующей патологией и смертностью в группе ВИЧ+ [7].
Особенности лечения табачной зависимости у ВИЧ-инфицированных
Учитывая высокую распространенность курения сигарет и его влияние на сопутствующие заболевания среди ВИЧ+ групп населения, крайне важно, чтобы прекращение курения стало приоритетом при лечении ВИЧ+ людей. Существует ряд барьеров и усложняющих факторов, которые ставят под угрозу успех прекращения курения у этой категории людей. Например, врачи, лечащие ВИЧ+, менее склонны выявлять нынешних курильщиков и сообщать о влиянии курения, чем медработники, не связанные с ВИЧ. Устранение осложнений ВИЧ-инфекции может затмить дискуссии о прекращении курения и методах лечения. Кроме того, ВИЧ+ могут думать, что в конечном счете они погибнут от ВИЧ, делая отказ от курения менее приоритетным. Они могут также использовать табак для лечения связанных с ВИЧ симптомов и боли [7].
Существует множество клинических доказательств, подтверждающих использование ряда мер по прекращению курения среди населения в целом. Медработникам рекомендуется систематически спрашивать об употреблении табака, советовать курильщикам бросить курить, оценить готовность бросить курить, помочь в прекращении курения и организовать последующие мероприятия. Было показано, что краткие рекомендации увеличивают вероятность того, что курильщик успешно избавится от никотиновой зависимости и останется некурящим через 12 месяцев. Необходимо посоветовать консультации по телефону, учебные материалы о прекращении курения, а некоторым больным предложить заместительную терапию никотином [1].
В общей популяции используются различные индивидуальные и групповые методы консультирования по прекращению курения. Мотивационное интервьюирование (MI) – это ориентированный на пациента подход, используемый для усиления амбивалентности личности в отношении связанного со здоровьем поведения и повышения готовности к переменам. МI основывается на пяти общих принципах: 1) сопереживать больному;
2) выявлять противоречия (колебания и сомнения по поводу проблемы) и работать с ними; 3) избегать споров, прямого убеждения и попыток доказать; 4) уменьшать сопротивление; 5) поддерживать, развивать самостоятельность больного в принятии и реализации решений.
Познавательные поведенческие вмешательства - еще одна форма консультирования, которая помогает бросить курить или уменьшить курение сигарет. Мероприятия призваны изменить критические познания и действия, которые поддерживают поведение, например, курение, путем пропаганды мыслей и навыков, необходимых для создания изменений в поведении. Когнитивно-поведенческие вмешательства помогают человеку идентифици-ровать мысли, чувства и события, которые связаны с поведением, и впоследствии обучать навыкам справляться с этими мыслями и событиями [1].
Было показано, что препараты для прекращения курения повышают процент отказа от курения в 1,5-2 раза. Лекарства включают заместительную терапию никотином, бупропион и варениклин. Выбор отдельных препаратов может основываться на предпочтениях пациентов, предыдущем опыте пациентов с использованием лекарств, характеристиках пациентов, медицинских противопоказаниях и соображениях стоимости.
Начальное дозирование определяется количеством выкуриваемых сигарет в день, и доза снижается в течение лечения. Оптимальная продолжительность лечения неизвестна, но стандартный курс лечения обычно составляет 10-12 недель. Никотиновая заместительная терапия безопасна при стабильных сердечно-сосудистых заболеваниях и должна использоваться с осторожностью у пациентов с инфарктом миокарда в течение последних двух недель, серьезной аритмией, нестабильной стенокардией и неконтролируемой гипертензией. Между никотиновой заместительной терапией и ВААРТ нет никаких известных взаимодействий [5].
Заключение
Распространенность курения остается выше среди ВИЧ+, чем среди населения в целом, а у пациентов с ВИЧ явно повышается заболеваемость и смертность, связанные с курением. Поскольку ВИЧ+ люди живут дольше в эру комбинированной антиретровирусной химиотерапии, связанные с табаком заболевания и смертность должны быть устранены путем разработки и распространения эффективного лечения никотиновой зависимости. Курение является обратимым фактором риска, поэтому критически важны такие усилия, как непрерывное образование курящих и профессиональная подготовка врачей, а также разработка мероприятий, направленных на прекращение курения.

Все знают, что курение очень пагубно действует на организм. Некоторые, наверняка, догадываются, что на организм больного человека сигареты оказывают еще более губительное действие. И, если влияние табака на людей у который уже диагностированы заболевания сердца или легких, достаточно хорошо изучено и понятно, то влияние курения на людей с ВИЧ-инфекцией известно не так хорош–о. Вот именно этому влиянию табачного дыма на организм ВИЧ-положительных людей будет посвящена данная статья.
Сразу стоит оговориться, что прямое влияние на течение ВИЧ-инфекции курение оказывает небольшое, однако, косвенное – очень велико, и порой, даже опаснее, чем само заболевание.
В общем, курение оказывает действие на весь организм, в особенности на дыхательную систему (из-за воздействия табачного дыма и вредных веществ, которые в нем содержатся, слизистые дыхательной системы постоянно раздражены, что может привести к воспалению). Кроме того, из-за курения происходит сужение сосудов, происходит сгущение крови, что может привести к образованию тромбов, инфаркту и инсульту. Для ВИЧ-положительного человека наиболее опасным является воздействие курения на его иммунную систему.
При ослабленной курением иммунной системе, ВИЧ-инфекция развивается гораздо быстрее, потому что все существующие барьеры, которые может создать иммунитет, очень слабы. Кроме того, ослабленная иммунная система – это дополнительная гарантия того, что инфекция, попав в организм, будет там развиваться, причиняя организму большой вред. В данном случае курение и ВИЧ-инфекция оказывают совместное действие на иммунитет, ослабляя его. Они, буквально, помогают друг другу в уничтожении организма.
С другой стороны, курение оказывает общее пагубное действие на организм. А из-за того, что иммунитет, под действием вируса иммунодефицита человека, ослаблен, то и болезни, развивающиеся под действием курения, прогрессируют гораздо успешнее. В том числе и онкологические.
Подводя черту, следует сказать о том, что сегодня ВИЧ-положительные люди, благодаря АРВ-терапии, могут прожить долгую жизнь. Однако это станет возможным лишь тогда, когда отношение к своему здоровью будет очень внимательным и трепетным. В противном случае исход может быть плачевным.

От многих вредных привычек очень тяжело избавиться, и употребление алкоголя относится именно к таким. Едва ли не каждому из нас хочется в свободное время расслабиться за кружкой пива или бокалом вина. Однако здоровье всегда должно быть на первом плане. Особенно если вы являетесь ВИЧ-положительным. Поэтому, перед употреблением алкоголя, важно выяснить, не повредит ли он вам.
Но можно ли пить алкоголь при терапии ВИЧ? Не нанесет ли это непоправимый вред здоровью? Совместимы ли антивирусная терапия и алкоголь в принципе? Необходимо ли навсегда отказаться от спиртных напитков при положительном ВИЧ-статусе? И может ли алкоголь при ВИЧ стать причиной развития цирроза печени? Давайте попробуем во всём этом разобраться.
ВИЧ-инфекция и алкоголь
Многие современные исследования доказывают абсолютный вред алкогольных напитков в 100% случаев после его употребления. В человеческом теле нет таких органов и клеточных систем, на которые бы не влияли молекулы этанола, поступающих в них вместе с кровью. Причём алкоголь при ВИЧ (а конкретно – этиловый спирт), оказывает губительное влияние на весь организм сразу.
Попадая в организм человека, этот сильнейший яд начинает активно взаимодействовать с клетками, задействованными в работе иммунной системы. Это приводит к временной потери этими клетками изначальной функциональности. И чем больше доза и периодичность употребления спиртного, тем выше нагрузка на иммунитет. Вырабатывается всё меньше антител, оказывающих сопротивление болезнетворным бактериям и вирусам.
У ВИЧ-положительного человека иммунная система и без того подвергается существенной атаке. Напоминаем, что главной мишенью вируса иммунодефицита человека является один из типов Т-лимфоцитов, CD4-клетки. Это важнейшая часть защитного механизма человеческого организма. Именно на эти клетки возлагается обязанность по уничтожению вредоносных микроорганизмов.

Употребление алкоголя вредит здоровью
ВИЧ внедряется в CD4-клетки, подменяя их генетическую формулу собственной, а затем и размножается внутри них. Если пациент не принимает антиретровирусные препараты, иммунная система со временем выходит из строя, делая его уязвимым перед вирусами, бактериальными инфекциями и злокачественными опухолями.
А теперь представьте, какой мощный урон по иммунитету наносят ВИЧ-инфекция и алкоголь вместе. С одной стороны — ретровирус, методично уничтожающий иммунные клетки, с другой — подавляющий их сопротивляемость алкоголь. Таким образом довести заболевание до терминальной стадии — синдрома приобретенного иммунодефицита (СПИДа) можно очень быстро.
Антивирусная терапия и алкоголь
Как известно, алкоголь несовместим практически со всеми лекарственным средствами. Губительное действие этилового спирта сказывает и на всасываемости лекарственных элементов, и на их эффективности. По этой причине врачи рекомендуют не совмещать распитие спиртных напитков с терапевтическим курсом.
Согласно результатам социальных опросов, большинство ВИЧ-положительных больных отмечают, что в случае приёма алкоголя нарушают правила терапии АРВТ. Специалисты отмечают, что делать этого категорически нельзя. Принимать антиретровирусные препараты необходимо по строгому расписанию даже после бурного застолья.
Однако немаловажно помнить, что степень взаимодействия препаратов с этиловым спиртом во многом зависит от схемы лечения и может быть разной. По поводу таких вопросов всегда лучше консультироваться с лечащим врачом.
Может ли алкоголь при ВИЧ стать причиной цирроза печени?
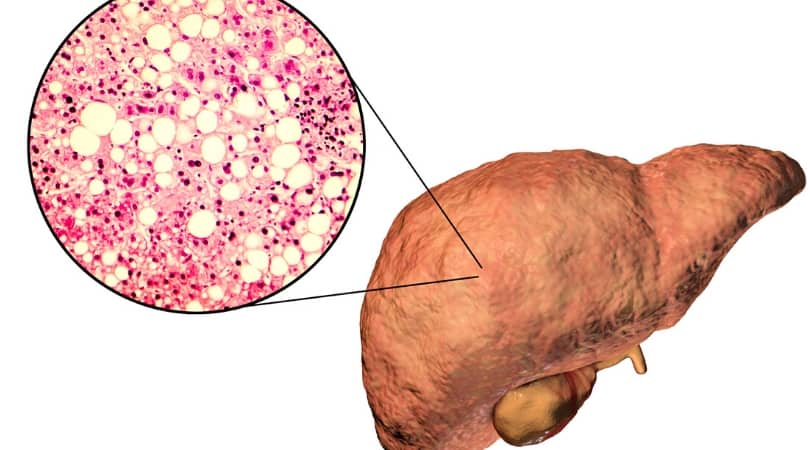
цирроз печени под микроскопом
Как известно, одним из наиболее страдающих при злоупотреблении алкоголем органов является печень. Самая крупная железа в организме человека отвечает за переработку и вывод токсинов из тканей и систем. Однако алкоголь перегружает печень и мешает ее нормальному функционированию. Со временем злоупотребление спиртными напитками и вовсе может привести к печёночной недостаточности и другим осложнениям.
Однако для ВИЧ характерно появление коинфекций. Особую опасность представляет заражение вирусными гепатитами. Причём заражение может произойти любым путём. При подобном диагнозе ВИЧ-инфекция и алкоголь могут стать причиной тяжелых осложнений. К ним относятся: фиброз, цирроз особо агрессивная форма рака печени — печеночная карцинома.
Можно ли алкоголь при ВИЧ-инфекции: заключение
Итак, вред этилового спирта для организма очевиден. Но можно ли пить алкоголь при терапии ВИЧ? Ответим максимально просто: злоупотреблять спиртными напитками нельзя категорически. Это может привести к тяжелым последствиям и осложненному течению заболевания.
Если течение ВИЧ осложнено ко-инфекцией с вирусным гепатитом, пить алкоголь категорически запрещено в любых дозах. В противном случае течение болезни печени ускорится, и со временем приведет к циррозу и даже раку железы.
Если печень не повреждена, в небольших количествах и очень редко пить спиртное при ВИЧ можно, не прерывая курса терапии. Однако в любом случае необходимо уточнить этот вопрос с лечащим врачом.
Читайте также:

