Лактобактерин как применить при молочнице
Обновлено: 18.04.2024
Активные компоненты: не менее 2 х 109 живых лактобактерий.
Вспомогательные вещества: компоненты защитной среды высушивания (желатин; сахароза (сахар); молоко).
Описание
Кристаллическая или пористая масса от светло-желтого до светло-коричневого или светло-серого цвета со специфическим запахом.
Характеристика препарата
Препарат представляет собой микробную массу живого, антагонистически активного штамма лактобактерий (Lactobacillus plantarum 8Р-АЗ), лиофилизированную в среде культивирования с добавлением защитной сахарозо-желатино-молочной среды высушивания.
Фармакотерапевтическая группа: Противодиарейные микроорганизмы. Код ATX: A07FA01.
Фармакологические свойства
Препарат содержит живые лиофилизированные молочнокислые бактерии, которые являются нормальной составляющей естественной микрофлоры и обладают высокой антагонистической активностью в отношении патогенных и условно-патогенных микроорганизмов, включая стафилококки, энтеропатогенные кишечные палочки, протеи, шигеллы, что определяет эффект препарата в отношении поддержания и восстановления бактериоценоза при его нарушении. Препарат действует местно. Лактобактерии, вырабатывая молочную кислоту и другие продукты жизнедеятельности, создают кислую среду, способствуют нормализации пищеварения и местного иммунитета.
Показания к применению
Препарат применяется взрослыми и детьми для профилактики, а также в качестве вспомогательного средства в комплексной терапии состояний, сопровождающихся нарушением баланса нормальной микрофлоры.
При заболеваниях желудочно-кишечного тракта:
В составе комплексной терапии острых и хронических воспалительных заболеваний кишечника, протекающих с нарушением микрофлоры.
Для восстановления микробиологического равновесия кишечника у лиц перенесших острые кишечные инфекции.
Для профилактики кишечной дисфункции вследствие антибактериальной или лучевой терапии.
При заболеваниях женской половой сферы:
Для восстановления биоценоза влагалища при неспецифических воспалительных заболеваниях женской половой сферы и санации половых путей у беременных с нарушением чистоты вагинального секрета до III-IV степени при родовой подготовке.
Противопоказания
Повышенная чувствительность к компонентам препарата
Дефицит сахаразы/изомальтазы, непереносимость фруктозы, глюкозо-галактозная мальабсорбция.
Противопоказано местное применение при вульвовагинальных кандидозах. Безопасность и терапевтическая эффективность перорального применения препарата при вульвовагинальных кандидозах клинически не иследовалась.
Меры предосторожности
Перед применением препарата необходимо проконсультироваться с врачом.
Непригоден для применения препарат, целостность упаковки которого нарушена (треснувшие флаконы), препарат с измененным внешним видом биомассы, при наличии посторонних включений, препарат без маркировки.
Не рекомендуется растворение препарата в горячей воде (выше 40 °С). Растворенный препарат хранению не подлежит.
Для следующих групп пациентов пробиотическую терапию проводят только под наблюдением врача:
пациенты с угнетением иммунной системы, особенно пациенты на поздних стадиях СПИДа или пациенты с аллотрансплантантами, а также получающие химиотерапию;
пациенты с эндо- или миокардитом, перенесшие операции на кишечнике, в ротовой полости или на зубах;
пациенты с острым нарушением функции поджелудочной железы, а также с инсулинзависимым диабетом. Пробиотики способны влиять на процесс усвоения углеводов и, тем самым, на уровень глюкозы в крови.
пациенты с диареей с примесью крови.
Применение во всех вышеперечисленных случаях возможно, когда ожидаемое благоприятное действие пробиотиков превосходит возможный риск.
Применение при беременности и в период грудного вскармливания Беременность и период лактации не являются противопоказанием. До настоящего времени в клинической практике не отмечалось проявления токсических эффектов в отношении развивающегося плода человека. Однако недостаточный мониторинг действия препарата во время беременности не позволяет исключить потенциальный риск развития побочных реакций.
Способ применения и дозы
Препарат применять внутрь в виде раствора, а в акушерско-гинекологической практике - интравагинально. Для растворения препарата применять кипяченую воду комнатной температуры (20-25 °С)
Способ растворения: В стакан налить воду из расчета 1 чайная ложка на 1 дозу препарата (количество доз указано на этикетке). Вскрыв флакон, удалить колпачок и пробку, часть воды из стакана перелить во флакон и взболтать (препарат растворяется не более 5 минут, образуя гомогенную суспензию желтовато-бежевого или беловато-серого цвета). Растворенный препарат из флакона перелить в стакан с остатком воды и тщательно перемешать. 1 чайная ложка полученного в стакане раствора составляет 1 дозу препарата. Детям рекомендуется растворять содержимое флакона из расчета 1 мл на 1 дозу препарата.
Необходимое количество чайных ложек раствора (доз) рекомендуется принимать за 40-60 минут до еды, желательно запивать молоком.
Рекомендуемые суточные дозы для приема внутрь в зависимости от возраста:
| Возраст | Доза |
| Дети до 6 мес | 3 дозы 2 раза в день |
| Дети от 6 мес до 1 года | 3 дозы 3 раза в день |
| Дети от 1 до 3 лет | 5 доз 2 раза в день |
| Дети старше 3 лет и взрослые | 5 доз 2-3 раза в день |
Суточную дозу и продолжительность курса лечения определяет врач в зависимости от особенностей заболевания и выраженности нарушений микрофлоры. Курс лечения обычно составляет от 3 недель до 2 месяцев.
При отсутствии эффекта от лечения на протяжении 2 недель, необходимо повторное исследование микрофлоры желудочно-кишечного тракта и коррекции с другими препаратами в зависимости от полученного результата. При рецидивах заболевания могут назначаться повторные курсы лечения после предварительно исследования микрофлоры.
Дети: Возможность применения препарата у детей оценивает врач с учетом предполагаемой пользы и возрастных особенностей пациента. Новорожденным и детям грудного возраста препарат назначают в процессе кормления, смешивая с грудным молоком.
При интравагинальном применении рекомендуется растворить содержимое флакона в 5-10 мл кипяченого воды комнатной температуры, пропитать раствором препарата ватный и марлевый стерильный тампон, ввести тампон во влагалище и оставить на 2-3 часа. У детей и подростков можно использовать орошения.
В акушерско-гинекологической практике Лактобактерин применяют по 5 доз 2 раза в день интравагинально, в течение 10-12 дней, начиная с 10-12 дня менструального цикла. Для предродовой подготовки беременных группы риска используют по 5 доз 1 раз в сутки в течение 5-8 дней. Лечение проводится под контролем восстановления частоты вагинального секрета до I-II степени и исчезновения клинических симптомов заболевания. В случае, если был пропущен прием очередной дозы, рекомендуется принять препарат как можно скорее. Если подошло время следующего приема, удваивать дозу для компенсации пропущенной дозы не следует.
Применение у лиц с нарушением функции печени и почек
Особенности применения препарата у лиц с нарушением функции печени и почек не изучены.
Побочное действие
Побочное действие препарата не установлено.
У отдельных людей с измененной реактивностью могут развиваться аллергические реакции на компоненты препарата. При появлении побочных действий, не упомянутых в инструкции, необходимо обратиться к лечащему врачу.
Передозировка
Взаимодействие с другими лекарственными препаратами
Ввиду высокой антибиотикоустойчивости лактобактерий допускается применение Лактобактерина при антибиотикотерапии.
Влияние на способность управлять транспортными средствами, механизмами
Лиофилизат для приготовления суспензии для приема внутрь и местного применения. По 5 доз во флаконе из стекла. По 10 флаконов в коробке картонной с инструкцией по применению.
Условия хранения
При температуре от 2 °С до 8 °С. Хранить в недоступном для детей месте.
При температуре от 2 °С до 8 °С.
Срок годности
1 год. Препарат с истекшим сроком годности использованию не подлежит.
Условия отпуска
Отпускается без рецепта.
Производитель/организация, принимающая претензии:
Россия, 614089, Пермский край, г. Пермь, ул. Братская, д. 177, тел. (342) 281-94-96.
вспомогательные вещества: компоненты защитной среды высушивания (желатин; сахароза (сахар); молоко).
Состав защитной среды высушивания (на 1 л среды): желатин пищевой - от 3 до 8,5%; сахар белый кусковой или сахароза - от 8 до 28%; молоко сухое обезжиренное или молоко питьевое пастеризованное обезжиренное, или молоко обезжиренное, или молоко натуральное коровье - сырье (в пересчете на сухое вещество) - от 6 до 14%.
Содержание компонентов защитной среды высушивания в готовом препарате не определяют.
Описание
Кристаллическая или пористая масса желтовато-бежевого или беловато-серого цвета, со специфическим запахом.
Фармакотерапевтическая группа
Код АТХ
Фармакодинамика:
Препарат представляет собой микробную массу живого антагонистически активного штамма лактобактерий (Lactobacillus plantarum 8Р-А3 или Lactobacillus fermentum 90Т-С4) лиофилизированную в среде культивирования с добавлением защитной сахарозо-желатино-молочной среды высушивания.
Лактобактерин обладает высокой антагонистической активностью в отношении патогенных и условно-патогенных микробов включая стафилококки энтеропатогенные кишечные палочки протеи шигеллы что определяет коррегирующее действие препарата при нарушениях бактериоценоза. Препарат улучшает обменные процессы препятствует формированию затяжных форм кишечных заболеваний повышает неспецифическую резистентность организма.
Показания:
Лечение заболеваний желудочно-кишечного тракта и женских гениталий сопровождающихся нарушениями нормальной микрофлоры.
Препарат применяют взрослым и детям независимо от возраста.
При заболеваниях желудочно-кишечного тракта :
- реконвалесценты перенесшие острые кишечные инфекции при наличии дисфункций кишечника или выделении патогенных и условно-патогенных бактерий;
- соматические заболевания сопровождающиеся дисбактериозами возникшими в результате применения антибиотиков химиотерапии и других причин;
- комплексное лечение ослабленных детей с заболеваниями инфекционной и неинфекционной этиологии сопровождающимися дисбактериозами атопическим дерматитом;
- хронические колиты различной этиологии в том числе неспецифические язвенные колиты.
При заболеваниях женской половой сферы :
- для санации половых путей при неспецифических воспалительных заболеваниях гениталий и предродовой подготовке беременных "группы риска" с нарушениями чистоты вагинального секрета до III-IV степени.
В связи с отсутствием возрастных ограничений для назначения препарата возможность применения у подростков и детей младшего возраста оценивает врач с учетом возможной пользы риска и возрастных особенностей пациента.
Противопоказания:
Повышенная чувствительность к компонентам препарата.
Дефицит сахаразы/изомальтазы непереносимость фруктозы глюкозо-галактозная мальабсорбция.
Противопоказано местное применение при вульвовагинальных кандидозах.
Безопасность и терапевтическая эффективность перорального применения препарата при вульвовагинальных кандидозах клинически не исследовалась.
Беременность и лактация:
Способ применения и дозы:
Лактобактерин при кишечных заболеваниях применяют внутрь а в акушерско-гинекологической практике - интравагинально.
Содержимое флакона растворить кипяченой водой комнатной температуры из расчета 5 мл (чайная ложка) воды на 1 дозу препарата.
Растворение осуществить следующим образом: в стакан налить необходимое количество воды (в соответствии с количеством доз указанных на флаконе); вскрыть флакон удалив колпачок и пробку; из стакана перенести во флакон небольшое количество воды; после растворения (препарат растворяется не более 5 мин с образованием гомогенной суспензии желтовато-бежевого или беловато-серого цвета) содержимое флакона перенести в тот же стакан и перемешать. Одна чайная ложка растворенного таким образом препарата составляет 1 дозу. Детям содержимое флакона растворяют из расчета 1 мл на 1 дозу препарата.
При кишечных заболеваниях препарат следует принимать за 40-60 мин до еды и желательно запивать молоком. Лечение рекомендуется сопровождать применением витаминов.
Суточную дозу и продолжительность курса лечения определяет врач в зависимости от клинической формы заболевания и выраженности дисбактериоза.
При кишечных заболеваниях Лактобактерин применяют в следующих суточных дозах:
Возраст
Доза
3 дозы 2 раза в день
От 6 мес до 1 года
3 дозы 3 раза в день
5 доз 2 раза в день
Старше 3 лет и взрослые
5 доз 2-3 раза в день
Курс лечения Лактобактерином при различных заболеваниях составляет:
а) при затяжном и хроническом течении дизентерии постдизентерийном колите долечивании реконвалесцентов после ОКИ а также при длительной кишечной дисфункции неустановленной этиологии - не менее 4 недель;
б) при неспецифическом язвенном колите а также хронических колитах и энтероколитах - до 2 мес;
в) при дисбактериозах различной этиологии - 3-4 недели.
При отсутствии эффекта от применения препарата на протяжении 2 недель необходимо повторное исследование микрофлоры желудочно-кишечного тракта и коррекция ее другими препаратами в зависимости от полученного результата.
Для закрепления полученного клинического эффекта или при отсутствии полной нормализации микрофлоры после окончания курса лечения при заболеваниях протекающих с рецидивами целесообразны повторные курсы лечения. В этих случаях перед назначением препарата необходимо повторное исследование микрофлоры.
При воспалительных заболеваниях гениталий Лактобактерин назначают по 5 доз 2 раза в день интравагинально в течение 10-12 дней начиная с 10-12 дня менструального цикла.
Для предродовой подготовки беременных "групп риска" Лактобактерин назначают по 5 доз 1 раз в день в течение 5-8 дней.
При интравагинальном применении содержимое флакона растворить в 5 -10 мл кипяченой воды комнатной температуры стерильный тампон пропитать растворенным препаратом ввести тампон во влагалище и оставить на 2-3 часа. У подростков и детей младшего возраста можно использовать спринцевания (орошения).
Лечение проводить под контролем восстановления чистоты вагинального секрета до I-II степени появления лактофлоры и исчезновения клинических симптомов заболевания.
Побочные эффекты:
Побочное действие препарата не установлено.
У отдельных людей с измененной реактивностью могут развиваться аллергические реакции на компоненты препарата.
При появлении побочных действий не упомянутых в инструкции необходимо обратиться к лечащему врачу.
Передозировка:
Взаимодействие:
Ввиду высокой антибиотикоустойчивости лактобактерий допускается применение Лактобактерина при антибиотикотерапии.
Особые указания:
Перед применением препарата необходимо проконсультироваться с врачом.
Непригоден для применения препарат целостность упаковки которого нарушена (треснувшие флаконы) препарат с измененным внешним видом биомассы при наличии посторонних включений препарат без маркировки.
Не рекомендуется растворение препарата в горячей воде (выше 40 °С). Растворенный препарат хранению не подлежит.
Влияние на способность управлять трансп. ср. и мех.:
Форма выпуска/дозировка:
Упаковка:
По 3 или 5 доз во флаконе.
По 10 флаконов в пачке (коробке) с инструкцией по применению.
Условия хранения:
При температуре от 2 до 8 °С. Хранить в недоступном для детей месте.
Условия транспортирования. При температуре от 2 до 8 °С.
Срок годности:
Препарат с истекшим сроком годности использованию не подлежит.
Условия отпуска
Производитель
Федеральное государственное унитарное предприятие "Научно-производственное объединение по медицинским иммунобиологическим препаратам "Микроген" Министерства здравоохранения и социального развития Российской Федерации (ФГУП "НПО "Микроген" Минздравсоцразвития России), 634040, Томская область, г. Томск, ул. Ивановского, д. 8, Россия
Владелец регистрационного удостоверения/организация, принимающая претензии потребителей:
ФГУП "НПО "Микроген" Минздравсоцразвития России
Лактобактерин - цена, наличие в аптеках
Указана цена, по которой можно купить Лактобактерин в Москве. Точную цену в Вашем городе Вы получите после перехода в службу онлайн заказа лекарств:
Аполихина И. А. 1,2 , Гасанова Г. Ф. 1 , Додова Е. Г. 1 , Горбунова Е.А. 1
1 – Федеральное государственное бюджетное учреждение Научный Центр акушерства, гинекологии и перинатологии им. академика В. И. Кулакова Минздрава России.
2 – Институт профессионального образования Первый Московский Государственный медицинский университет имени И.М. Сеченова, кафедра акушерства, гинекологии, перинатологии и репродуктологии.
Сведения об авторах:
Цель исследования: оценить клиническую эффективность и безопасность противорецидивной терапии бактериального вагиноза (БВ) и вульвовагинального кандидоза (ВВК), включающей интравагинальное применение живых ацидофильных лактобактерий после проведения этиотропного лечения.
Ключевые слова: бактериальный вагиноз, вульвовагинальный кандидоз, дисбиоз влагалища, лактобактерии.
Нарушение микроэкологии влагалища – бактериальный вагиноз (БВ) и вульвовагинальный кандидоз (ВВК) – наиболее широко распространенные состояния у женщин репродуктивного возраста. Согласно данным современных публикаций, в структуре вульвовагинальных инфекций частота БВ достигает 30–65%, ВВК - от 20-45%. В патогенезе БВ и ВВК существенную роль играет снижение лактобациллярного пула микрофлоры [13].
Несмотря на разную этиологию, факторы риска БВ и ВВК аналогичны. Это применение антибактериальных препаратов широкого спектра действия, хронические воспалительные заболевания органов малого таза (ХВЗОМТ), эндокринные заболевания (сахарный диабет, заболевания щитовидной железы и др.). В развитии данных состояний имеет значение злоупотребление химическими спермицидами, применение комбинированных оральных контрацептивов с высоким содержанием эстрогенов, длительное ношение внутриматочных контрацептивов, а также нарушение иммунологических взаимодействий на уровне влагалищного эпителия [9,11]. Несмотря на то, что вульвовагинальный кандидоз и бактериальный вагиноз исключены из числа заболеваний, передаваемых половым путем, частая смена половых партнеров и их количество являются ведущими факторами риска развития этих заболеваний, так как эти состояния приводят к нарушению вагинальной микрофлоры. Известно, что в части клинических наблюдений отмечается сочетание кандидоза гениталий и бактериального вагиноза [2,3,6,7,10], при котором дрожжеподобные грибы участвуют в полимикробных ассоциациях, как возбудители заболевания. В этих случаях дрожжеподобные грибы (чаще в высоком титре) обнаруживают на фоне большого количества (более 10 9 КОЕ/мл) облигатных анаэробных бактерий и гарднерелл при резком снижении концентрации или отсутствии лактобацилл. Вульвовагинальный кандидоз, как и бактериальный вагиноз, часто носит рецидивирующий характер. Известно, что рецидивирующее течение ВВК отмечается у 75% у женщин репродуктивного возраста [8,12].
Традиционные схемы лечения позволяют достаточно быстро купировать симптомы БВ и ВВК. При этом дисмикробиоценоз влагалища усугубляется за счет подавления пула лактобацилл и одновременного потенцирования процессов дисбактериоза, вследствие чего у 25-72% пациенток наблюдаются рецидивы заболевания в среднем через 6 месяцев после окончания курса лечения [4].
Результаты многочисленных исследований по применению препаратов, содержащих лактобактерии в лечении и профилактике рецидивов бактериального вагиноза и вульвовагинального кандидоза, свидетельствуют о позитивном эффекте данного метода коррекции вагинальной микрофлоры [4,5,6]. Опыт применения пробиотиков, содержащих лактобактерии показывает, что наиболее эффективным является двухэтапный метод лечения БВ и ВВК: первым этапом является антибактериальная и/или противогрибковая терапия, вторым - восстановление биоценоза влагалища за счет применения пробиотических препаратов [5].
Терапевтическая эффективность пробиотиков заключается наряду с прямым воздействием на микрофлору в стимуляции репаративных процессов в слизистой оболочке влагалища, повышении иммунологической реактивности и общей неспецифической резистентности организма. Назначение при бактериальном вагинозе пробиотиков без предварительного этапа антибактериальной терапии нецелесообразно ввиду выраженной конкурентности между БВ- ассоциированными микроорганизмами и штаммами лактобацилл, содержащихся в препаратах в пользу первых [1].
Таким образом, имеющиеся данные о применении лактобактерий как при лечении рецидивирующего БВ, так и ВВК, явились предпосылкой для проведения данного исследования.
Материал и методы.
Проведено клинико-лабораторное обследование 80 женщин в возрасте от 20 до 50 лет (cредний возраст обследуемых составил 25,3±5,6 лет), обратившихся в гинекологическое отделение восстановительного лечения и стационар дневного пребывания ФГБУ Научный Центр Акушерства, Гинекологии и Перинатологии им. В. И. Кулакова Минздрава России. Все пациентки имели в анамнезе 4 и более обострений ВВК или БВ в течение 1 года, прошли основной курс терапии в соответствии с общепризнанными рекомендованными схемами. Терапия обострения бактериального вагиноза проводилась одним из препаратов: метронидазол 500 мг внутрь 3 раза в день – 7-10 дней, клиндамицин 300 мг внутрь 3 раза в день – 7 дней, интравагинальное применение метронидазола 500 мг 1 раз в день -10 дней, клиндамицина 100 мг 1 раз в день - 6 дней. Лечение обострений вульвовагинального кандидоза проводилась одним из следующих препаратов: миконазол крем 2% (5г) интравагинально 7дней; миконазол крем 4% (5г) интравагинально 3 дня; терконазол крем 0,4% (5г) однократно интравагинально; флуконазол перорально 150 мг 1 раз в день на 1, 4 и 7 дни лечения.
Противорецидивная терапия вульвовагинального кандидоза проводилась с применением одного из следующих препаратов: флуконазола 150 мг 1 раз в неделю перорально на протяжении 6 месяцев, кетоконазола 100 мг 1 раз в сутки 3 дня 1 раз в месяц, интраконазола 200-400 мг внутрь 1 раз в месяц, клотримазола 500 мг интравагинально 1 раз в месяц.
Критериями исключения являлись: беременность или лактация; использование комбинированных оральных контрацептивов, наличие признаков воспаления и бактериального вагиноза, а также наличие в контрольных мазках (бактериоскопия, ПЦР, посев на Candida и Gardnerella vaginalis) грибов рода Candida и Gardnerella vaginalis после основного курса терапии; эпизоды ВВК, вызванные Candida non-albicans (по результатам лабораторных методов исследования) в анамнезе; злокачественные новообразования различных локализаций. Всем пациенткам, включенным в исследование, проводилось общее клинико-анамнестическое обследование, гинекологический осмотр с оценкой критериев Амселя, измерением рН вагинального секрета, бактериоскопическое исследование мазков из заднего свода влагалища и цервикального канала, определение ДНК Gardnerella vaginalis методом ПЦР в образцах эпителиальных клеток влагалища. Проводилось бактериологическое исследование мазков из заднего свода влагалища на определение грибов рода Candida и Gardnerella vaginalis, на количественное определение Lact. acidophillus. Исследования проводились трижды: в начале лечения и через 3 и 6 месяцев после завершения основного курса терапии.
Результаты исследования и обсуждение.
Результаты клинического наблюдения коррелировали с данными бактериологического исследования: на протяжении шести месяцев результаты посевов на грибы рода Candida указывали на низкий их титр у всех пациенток 1 и 2 групп. В то же время, титр грибов рода Candida, выявленный у пациенток в 1-й группе, был статистически значимо ниже такового в группе сравнения (2 группа) и составил 0,2±0,001 против 1,1±0,01 lg КОЕ/мл на шестой месяц наблюдения (p<0,05) (Таблица №2).
Оценка наличия воспалительной реакции в микроскопических мазках проводилась с определением числа лейкоцитов (Ед в поле зрения), которое было статистически значимо ниже в 1 группе, чем во второй на третий и шестой месяцы наблюдения (Таблица № 2).
Таблица № 1. Оценка лабораторных показателей у пациенток в течение шести месяцев наблюдения.
Выявление в мазках
Candida albicans/
Gardnerella vaginalis
методом ПЦР
Группа 1 (n=22)
Группа 2 (n=18)
Группа 3 (n=20)
Группа 4 (n=20)
Лактонорм
при ВВК
Контроль
при ВВК
Лактонорм
при БВ
Контроль
при БВ
Частоты
% в
группе
Часто
ты
% в
группе
Частоты
% в группе
часто
ты
% в группе
Визит 2
(3 мес. наблюдения)
Да
4
18,2%
5
27,7%
5
25 % *
6
30 % *
Нет
18
81,8 %
13
72,2% **
15
75 %
14
70 %
Визит 3
(6 мес. наблюдения)
Да
2
9 %
8
44,5%
0
11
55%
Нет
20
91 %
10
55,5% ***
20
100%
9
45% ***
Таблица № 2. Динамика показателей бактериологического исследования и микроскопии мазков в группах с рецидивирующим ВВК.
Candida (Lg КОЕ/мл)
Лактобактерии (Lg КОЕ/мл)
Проблема вагинальных инфекций знакома практически каждой женщине. Одно из первых мест в структуре заболеваний женских половых органов в настоящее время занимает бактериальный вагиноз, который, по данным литературы, диагностируется у 30–57,6% женщин репродуктивного возраста [1].
Особое коварство данного патологического процесса состоит в том, что он может спровоцировать различные осложнения при планировании ребенка и во время беременности, да и просто причиняет женщине ежедневные бытовые неудобства. Поэтому вопрос эффективного лечения данной патологии весьма актуален. Сегодня на рынке представлен широкий спектр препаратов для лечения вагинальных инфекций. Но далеко не все из них одинаково эффективны [3].
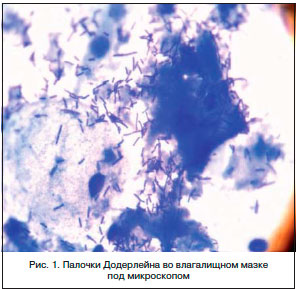
В терапии вагинальных инфекций традиционно применяют две группы препаратов: антибактериальные и антисептические. Антибиотики влияют только на бактерии, не включая вирусы (герпес, вирус папилломы человека) и других представителей патогенной флоры. К тому же антибиотики не создают условий для развития лактобактерий – типичных представителей нормального биоценоза влагалища (рис. 1). Кроме того, залогом успешного лечения является нормализация pH среды влагалища.
Бетадин ® выпускается в виде вагинальных свечей и содержит 200 мг поливинилпирролидона йода, который давно известен своим бактерицидным действием. Высвобождаясь из комплекса с поливинилпирролидоном при контакте с кожей и слизистыми, йод образует с белками клетки бактерий йодамины, коагулирует их и вызывает гибель микроорганизмов. Оказывает бактерицидное действие на грамположительные и грамотрицательные бактерии (за исключением Mycobacterium tuberculosis), анаэробы. Также активен в отношении грибов, вирусов, простейших. Суппозитории изготовлены на водорастворимой основе и при соприкосновении с кожей и слизистыми не оказывают раздражающего действия. Кроме того, находящийся в комплексе с поливинилпирролидоном йод высвобождается постепенно и равномерно.
По сравнению с другими антисептиками Бетадин ® обладает рядом существенных преимуществ:
- эффективнее подавляет размножение микроорганизмов даже в большом разведении;
- физико-химические условия в очаге воспаления мало влияют на действие препарата Бетадин ® ;
- активен в отношении вирусов герпеса и папилломавирусной инфекции;
- нормализует кислотность вагинальной среды и создает условия для быстрого восстановления нормальной микрофлоры влагалища, что является важным фактором для отсутствия рецидивов вагинальной инфекции после лечения.
Препарат отлично зарекомендовал себя в лечении и профилактике инфекций женской половой сферы. Причем начать лечение можно сразу после визита к врачу, не дожидаясь результатов анализов, т. к. Бетадин ® эффективен практически при всех вагинальных инфекциях. А в повседневной жизни женщины препарат обеспечивает профилактику инфекций, передающихся половым путем.
Более того, данный препарат достаточно удобен, поскольку его можно использовать и во время менструации, и в первом триместре беременности, когда лечение воспалений приобретает особую актуальность.
С целью оценки эффективности и переносимости препарата Бетадин ® при лечении бактериального вагиноза нами было проведено специальное исследование.
Бактериальный вагиноз (другие названия: вагинальный дисбиоз (дисбактериоз)) – это инфекционный невоспалительный синдром, характеризующийся резким снижением или отсутствием лактофлоры и ее заменой на полимикробные ассоциации анаэробов и Gardnerella vaginalis (рис. 2), концентрация которых достигает 109–1011 КОЕ/мл вагинального отделяемого [1, 2, 4].
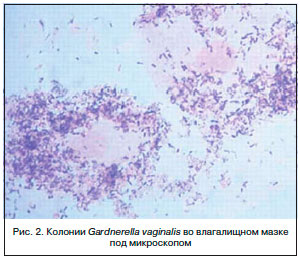
Особенностью микрофлоры влагалища является ее изменчивость под действием как экзогенных, так и эндогенных факторов. На микроценоз оказывают влияние физиологические и гормональные изменения (пубертатный период, беременность, менопауза), фазы менструального цикла, различные нарушения менструальной функции, снижение активности иммунных факторов вследствие перенесенных заболеваний, нерегулярного и несбалансированного питания, дисбактериоза кишечника, гиповитаминоза, хронического стресса. Большое значение имеют степень половой активности, использование антибактериальных препаратов, гормонотерапия, хирургические вмешательства. При бактериальном вагинозе, развившемся в результате действия одного или сочетания перечисленных факторов, происходит элиминация лактобацилл, сопровождающаяся колонизацией влагалища строгими анаэробами: Fusobacterium, Mobiluncus, Peptostreptococcus и Gardnerella vaginalis [3, 5].
Факторами риска развития бактериального вагиноза являются:
- ранее перенесенные заболевания половых органов инфекционно-воспалительного характера;
- длительный и бесконтрольный прием антибактериальных препаратов;
- наличие различных нарушений менструального цикла;
- наличие фоновых процессов шейки матки;
- длительное применение внутриматочной контрацепции;
- применение комбинированных оральных контрацептивов.
Нами были обследованы 142 пациентки в возрасте от 18 до 47 лет с клиническими признаками бактериального вагиноза. Диагноз был установлен при помощи микроскопии влагалищных мазков, бактериологического исследования цервикальной слизи, определения количества лактобактерий, обследования на инфекции, передающиеся половым путем, методами полимеразной цепной реакции (ПЦР), реакции иммунной флюоресценции (РИФ).
В качестве основного симптома при бактериальном вагинозе выступали обильные выделения из половых путей белого или серого цвета (93%), иногда пенящиеся (38%), часто с неприятным запахом (76%). Выделения усиливались перед менструацией или после полового акта. Пациентки с длительным существованием процесса (16%) отмечали желто-зеленую окраску влагалищных выделений, а также их густую, тягучую, липкую консистенцию. При осмотре в зеркалах выделения равномерно распределялись по стенкам влагалища и влагалищной части шейки матки и легко удалялись со слизистой марлевым тампоном.
Другие жалобы – на зуд (46%), нарушения мочеиспускания (18%), боли во время полового акта (7%) – встречались гораздо реже. У 14% женщин с бактериальным вагинозом жалобы отсутствовали. Диагноз у последних был поставлен на основании данных микроскопии влагалищных мазков и результатов бактериологического исследования цервикальной слизи.
Таким образом, в зависимости от наличия жалоб бактериальный вагиноз подразделяется на два варианта: бессимптомный и с клиническими проявлениями.
- При бессимптомном течении заболевания отмечается отсутствие клинических проявлений наряду с положительными результатами лабораторных анализов.
- При варианте с выраженными клиническими проявлениями отмечаются длительно существующие (в течение 2–3 лет) выделения – обильные, жидкие, белого или сероватого цвета, с неприятным запахом гнилой рыбы. Характерно частое сочетание с патологическими процессами шейки матки (псевдоэрозией, лейкоплакией, эндоцервицитом, эндометриозом) и рецидивирующее течение. Нередко возникают нарушения менструального цикла по типу олигоменореи или неполноценной второй фазы цикла.
Лечение бактериального вагиноза проводится в два этапа и сводится к:
- селективной деконтаминации (выборочное устранение возбудителей заболевания), для чего назначаются препараты с антимикробным действием, направленные на снижение количества анаэробных микроорганизмов;
- восстановлению нормального или максимально приближенного к норме микробиоценоза влагалища с помощью эубиотиков. Микробиоценоз – микроорганизмы и продукты их жизнедеятельности, которые в нормальном состоянии находятся на слизистых влагалища [6].
Лечение бактериального вагиноза в настоящем наблюдении проводилось согласно протоколу, представленному фармацевтической компанией Egis. Всем пациенткам назначался Бетадин ® по 1 свече в сутки во влагалище в течение 14 дней. Эффективность терапии оценивали на основании клинических данных и результатов лабораторных исследований.
До лечения при микроскопии влагалищного мазка количество лейкоцитов колебалось от 8 до 22 в поле зрения, что соответствовало второй (43%) и третьей (57%) степени чистоты влагалищного содержимого. На этом фоне в бактериальных посевах у 37% женщин была выявлена Candida albicans, у 19% – Staphylococcus epidermidis в концентрации 106 КОЕ, у 17% – Enterococcus fecalis и у 23% – Staphylococcus saprophyticus (104 КОЕ). В 67% наблюдений в большом количестве были выявлены ключевые клетки (гарднереллы), в 11% определялись условно-патогенные штаммы уреаплазмы, а в 6% – микоплазмы, выявленные методами ПЦР и РИФ. Лактобактерии отсутствовали у 27%, в концентрации 102 КОЕ обнаружены у 22%, 103 КОЕ – у 36%, 104 КОЕ – у 13% и только у 2% пациенток лактобактерии были выявлены в концентрации 105 КОЕ.
После проведенного лечения при первом и втором контрольных обследованиях методом РИФ мы не выявили условно-патогенные микроорганизмы.
После проведенной терапии уже на втором визите жалоб не предъявляла ни одна пациентка. Анализ лабораторных данных показал, что через 1 нед. после проведенной терапии только у 2 пациенток был высеян Staphylococcus epidermidis, а при втором контрольном визите у всех женщин отсутствовала условно-патогенная флора и был отмечен рост титра лактобактерий.
После курса лечения препаратом Бетадин ® проводили терапию эубиотиками, на фоне которых нормализовался биоценоз влагалища, титр лактобактерий при повторном исследовании был в пределах нормы.
Через 4 нед. после проведенной терапии у 96% пациенток пейзаж влагалищного мазка нормализовался: количество лейкоцитов было 2–6 в поле зрения. В бактериальных посевах после лечения условно-патогенная флора не выявлялась.
До лечения ни в одном наблюдении не был выявлен нормальный титр лактобактерий. Независимо от схемы лечения, с применением эубиотиков или без них, при контрольном исследовании у 69% женщин титр лактобактерий был в пределах нормы.
Через 1 мес. после терапии жалобы на умеренные выделения из половых путей, не сопровождавшиеся зудом и неприятным запахом, предъявляли лишь 5% женщин. Кроме того, в процессе терапии препаратом Бетадин ® пациентки в подавляющем большинстве наблюдений не отмечали каких-либо побочных реакций, связанных с применением свечей, в виде неприятных ощущений в области наружных половых органов и влагалища (жжения, зуда, отека и т. д.).
Таким образом, проведенные нами исследования показали высокую эффективность препарата Бетадин ® при лечении бактериального вагиноза и смешанной урогенитальной инфекции. У 100% пациенток через 1 мес. после терапии полностью исчезли клинические симптомы бактериального вагиноза и у 96% нормализовался микробный пейзаж влагалища.
Успешное лечение бактериального вагиноза зависит от правильной диагностики и патогенетически обоснованной терапии (т. е. лечения, воздействующего на все звенья процесса развития дисбактериоза влагалища) [7]. Для предупреждения возникновения новых эпизодов бактериального вагиноза рекомендуется использование вагинальных антисептиков (свечи Бетадин ® ) и пробиотиков.
ПРОБИОТИКИ ПРОТИВ ГРИБКОВ…. ИЛИ КАК ВЫЛЕЧИТЬ МОЛОЧНИЦУ (КАНДИОЗ) РАЗ И НАВСЕГДА?
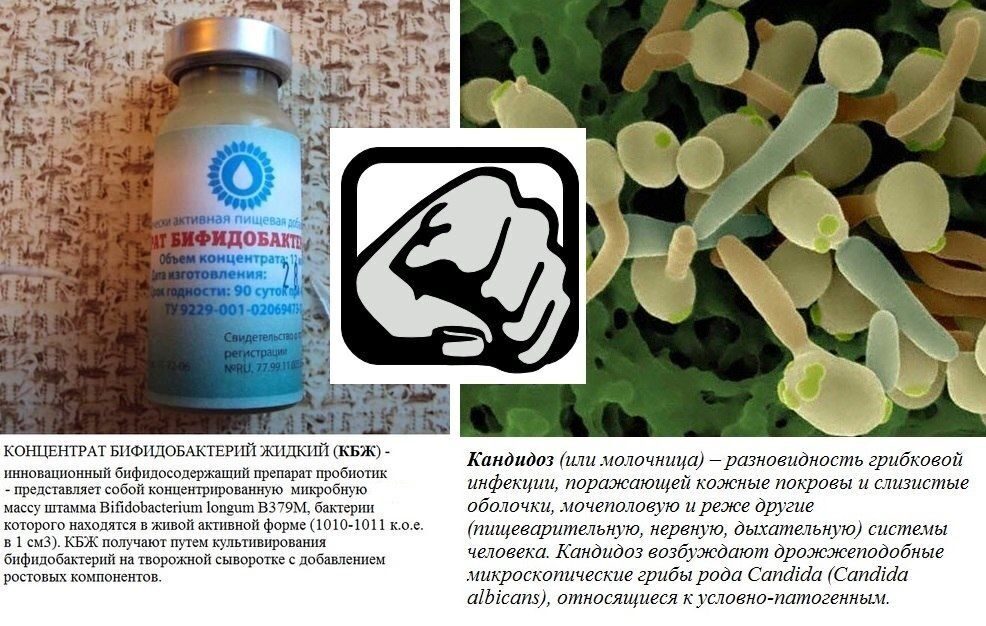
ПРИМЕНЕНИЕ КОНЦЕНТРАТА БИФИДОБАКТЕРИЙ ЖИДКОГО (КБЖ) ПРИ ЛЕЧЕНИИ МОЛОЧНИЦЫ
О кандиозе написано много…. По статистике, более 70% женщин болели кандидозным вагинитом или, так называемой молочницей как минимум один раз. Но до сих пор не многие знают, что эффективным и безопасным методом лечения молочницы (особенно при беременности) является применение бактериальных концентратов (жидких пробиотиков)…
Причины молочницы
Причиной молочницы принято считать неконтролируемый рост дрожжевых грибков, чаще всего вида Candida albicans. Реже при молочнице можно обнаружить другие виды грибов рода Candida.
Однако носительство этого грибка, который является представителем условно-патогенной микрофлоры, есть у большинства здоровых людей. Он может находиться на коже, в кишечнике, во влагалище и не вызывать заболевания. В окружающей нас среде так же очень распространены дрожжевые грибы. Почему же у здорового человека присутствие грибов рода Candida не является причиной молочницы и кандидозных поражений различной локализации?
Следовательно, причиной молочницы является так же ослабление этих механизмов.
В составе микрофлоры влагалища преобладают молочнокислые бактерии, называемые так же палочками Дедерлейна, а также присутствуют бифидобактерии и кокки. Всего может насчитываться до 40 видов микроорганизмов, количество каждого из которых строго контролируется друг другом. Микроорганизмы нормальной микрофлоры препятствуют росту болезнетворных микроорганизмов. Защита, обеспечиваемая микрофлорой, превосходит даже арсенал антибиотиков.
Однако, если микрофлора влагалища угнетена и ослаблена, например, после применения антибиотиков и гормональных препаратов, в результате стрессов и переутомления или в результате хронических заболеваний, нарушений гормонального фона, она становится неспособна выполнять свою защитную роль. Женщина в этом случае подвержена различным воспалительным заболеваниям, в том числе и кандидозному вагиниту (молочнице). Поэтому при воздействии на микрофлору влагалища этих негативных факторов желательно принять меры, направленные на восстановление микрофлоры даже с профилактической целью.
Ослабление иммунной системы так же может послужить причиной молочницы.
Лечение молочницы (кандидоза) при беременности
Лечение молочницы при беременности представляет сложность. Во время беременности изменяется гормональный фон, работа иммунной системы физиологически ослаблена, чтобы избежать отторжения плода при беременности. Во время беременности изменяется соотношение микроорганизмов микрофлоры влагалища.
В результате изменений, происходящих при беременности, заболевания молочницей (кандидозом) встречаются чаще и хуже поддаются лечению.
Многие лекарственные препараты, применяемые для лечения молочницы, во время беременности противопоказаны. Перечень лекарств, разрешенных для применения беременными, небольшой. Поэтому нередко молочница во время беременности поддается лечению очень плохо.
Восстановление микрофлоры при помощи жидких концентратов бактерий - хорошая альтернатива противогрибковым препаратам при лечении молочницы во время беременности.
Жидкие пробиотики могут применяться и в комплексе с традиционным медикаментозным лечением молочницы, значительно (по данным исследований в 12 раз!) снижая рецидивы молочницы. Местное применение концентрата бифидобактерий жидкого (КБЖ) при лечении молочницы во время беременности позволит в быстрые сроки избавиться от зуда и жжения, уменьшить воспаление слизистых.
Как избежать рецидивов молочницы?
Дело в том, что лечение заболевания должно быть комплексным и включать не только элиминацию возбудителя, но и восстановление естественного защитного барьера – микрофлоры, а также восстановление слаженной работы иммунной системы. Поэтому гинекологи все чаще включают в схемы лечения при кандидозном вагините препараты, восстанавливающие как вагинальную флору, так и флору желудочно-кишечного тракта.
Как правильно восстановить микрофлору влагалища при лечении молочницы?
Начинать восстановление микрофлоры влагалища нужно с пробиотиков, содержащих бифидобактерии.
По данным клинических исследований, применение жидкого концентрата бифидобактерий (КБЖ) внутрь и вагинально при лечении молочницы позволяет снизить рецидивы этого заболевания в 12 раз.
Жидкие пробиотики кроме самих бактерий содержат продукты их жизнедеятельности. Комплекс метаболитов бифидобактерий (веществ, которые бактерии выделяют в процессе роста) обладает одновременно выраженным противовоспалительным, противоотечным, регенерирующим, иммуномодулирующим, противомикробным действием, как при приеме препарата внутрь, так и при местном применении. Высокий титр КБЖ обеспечивает достаточную концентрацию метаболитов. Поэтому при местном применении препарата (тампоны и микроспринцевания) такие неприятные проявления молочницы как жжение и зуд, боли и выделения прекращаются уже после первых процедур. Необходимо провести полный курс процедур, так как при этом достигается восстановление микрофлоры влагалища, предупреждаются рецидивы заболевания.
Применять пробиотики нужно одновременно вагинально и внутрь (местно), т.к. этим достигается максимальный оздоровительный эффект от применения дружественных микроорганизмов, которые непосредственно (!) воздействуют на становление и укрепление иммунитета…
Применение Концентрата Бифидобактерий

При воспалительных заболеваниях женских гениталий и предродовой подготовки беременных группы "риска" разводят 1-2 мл КБЖ в столовой ложке (20 мл) кипяченой воды (около 37 о С) и пропитывают стерильный тампон. Вводят интравагинально на 2 часа 1 раз в день в течение недели под контролем.
Длительность курса использования КБЖ зависит от возраста и состояния человека.
При аллергии, диатезе и других иммунных нарушениях применение КБЖ желательно периодически повторять.
Будьте здоровы!
ССЫЛКИ К РАЗДЕЛУ О ПРЕПАРАТАХ ПРОБИОТИКАХ
Читайте также:

