Лампа вуда при дерматофитии
Обновлено: 15.04.2024
Каждый из нас знает, что очень важно диагностировать любое заболевание на ранней стадии, что бы в дальнейшем избежать развития различных патологий. Ранняя диагностика заболевания способствует ускорению лечения и выздоровлению организма пациента, а так же уменьшает вероятность приобретения хронической формы заболевания. В современной дерматологии для выявления заболевания на ранних стадиях используют лампу Вуда. Лампа Вуда представляет собой обычную лампу с ультрафиолетовым свечением. Осмотр у дерматолога с помощью этой лампы является простейшим методом аппаратной диагностики и позволяет более точно установить дерматологические заболевание.
Для чего проводят осмотр кожи с помощью лампы Вуда?
Человеческая кожа защищает внутренние органы от внешнего воздействия и информирует нас о проблемах внутреннего здоровья человека. Кожа как бы визуализирует на себе большинство симптомов заболеваний организма.
Диагностика с использованием лампы Вуда в кротчайшие сроки позволяет выявить и разграничить симптомы болезни, что бы определить, какие из них получены от внешних воздействий, а какие от системных неполадок внутренних органов организма. Данная процедура упрощает врачу дерматологу обнаружение того или иного заболевания у пациента.
Стоимость консультации у врача?
Заболевания, которые можно выявить при помощи лампы Вуда
Лампа Вуда применяется для диагностики кожных заболеваний, а так же заболеваний волос и ногтей. Здоровые и поврежденные ткани человеческого организма имеют свойство светиться при ультрафиолете, но различными оттенками, что и дает возможность дерматологу диагностировать заболевание. Анализируя цвет кожи при свечении лампой Вуда, врач дерматолог подтверждает симптомы заболевания.
Кожа может светиться следующими оттенками:
Как проходит осмотр при помощи лампы Вуда?
Для осмотра кожный покров пациента должен быть чистым. За два дня до посещения дерматолога и осмотра с помощью лампы Вуда запрещается использовать и наносить на кожу какие-либо лекарственные или косметологические препараты (иначе могут быть получены ошибочных результаты диагностики).
Осмотр и диагностика таким методом (при использовании лампы Вуда) совершенно безопасна для организма человека и позволяет быстро установить симптоматику заболевания. Осмотр с использованием лампы Вуда дает результаты в короткие сроки: 1-2 минуты.
Майванди Рудольф Мухамедович
Главный врач.
Врач дерматовенеролог, уролог, андролог
Уролог - андролог первой категории.
Стаж работы: более 29 лет.
Ведет прием дерматовенерологических и урологических пациентов с различной патологией. Обследование, диагностика, консультация и лечение ИППП ,простатитов, уретритов ,циститов и т.д. Удаление кожных новообразований различными способами (Сургитрон,лазер,крио).
Дерматофития гладкой кожи. Диагностика и лечение
а) Пример из истории болезни. Шестилетнюю девочку привели к врачу по поводу круглого зудящего очага, возникшего на теле. Впервые высыпание обнаружено две недели назад. У домашней кошки было замечено несколько участков облысения. Обратите внимание на концентричные круги с шелушением, эритемой и разрешением в центре. Под лампой Вуда очаг светился зеленым цветом, при анализе с КОН выявлены разветвляющиеся и септированные гифы. Ребенку назначили местный противогрибковый крем два раза в день, и через 3-4 педели дерматофития разрешилась.
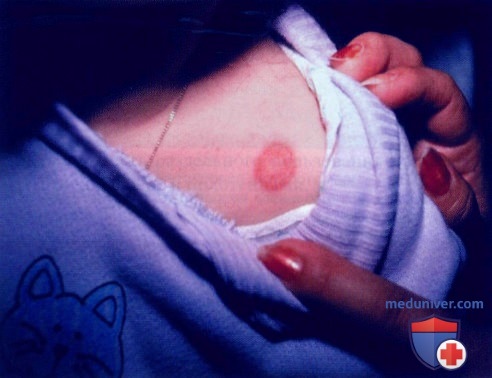
Дерматофития гладкой кожи на плече у 6-летней девочки. Наблюдается очень типичный кольцевидный рисунок, а изображение кота на свитере - напоминание об инфицированном домашнем животном, от которого дерматофит вида Microsporum передался хозяйке. Обратите внимание на концентричные круги с эритемой, шелушением и разрешением в центре
б) Распространенность (эпидемиология):
• Избыток тепла и влаги создает благоприятную среду для роста грибов.
• Дерматофиты распространяются при контакте с инфицированными животными или людьми, а также с зараженными предметами бытового обихода.
в) Этиология (причины), патогенез (патология):
• Дерматофития гладкой кожи - распространенная поверхностная грибковая инфекция гладкой кожи, для которой характерны четко отграниченные кольцевидные очаги с разрешением в центре, эритемой и шелушением по периферии.
• Дерматофиты: виды Trichophyton, Microspornm и Epidermophyton.
Дерматофития гладкой кожи лица у девочки. Здесь отсутствует кольцевидный рисунок с разрешением в центре, однако в данном случае дерматофитная кожная инфекция разрешилась после применения местного противогрибкового препарата Обширные очаги дерматофитии гладкой кожи в подмышечной области у взрослого пациента Нераспознанная дерматофития на грудной клетке у темнокожей женщины. Пока пациентка применяла местный стероид, назначенный ей лечащим врачом, очаг дерматофитии продолжал увеличиваться. Наблюдается значительная поствоспалительная гиперпигментация Нераспознанная дерматофития на руке у пациентки, представленной на предыдущей иллюстрации. Отмечаются концентрические круги, поскольку при применении местных стероидов дерматофитная инфекция продолжает развиваться
г) Клиника. Диагноз устанавливается на основании данных анамнеза, осмотра и микроскопии.
• Морфология: четко отграниченный кольцевидный очаг с разрешением в центре, эритемой и шелушением по периферии. Концентрические очаги являются высокоспецифичными (80%) для дерматофитных инфекций.
• Другие характерные признаки: зуд в пораженных участках.
д) Типичная локализация на теле:
• Очаги могут располагаться на любом участке тела, включая лицо и подмышечные области.
• Нераспознанная дерматофития или tinea incognito - дерматофитная инфекция, которая не была ранее распознана врачом/пациентом, при этом для лечения очага применялись местные стероиды. При применении стероидов дерматофит продолжает расти, создавая косметические проблемы. В некоторых случаях инфекция вызывает гиперпигментацию.
• Дерматофития гладкой кожи может захватывать обширные участки тела.
е) Анализы при заболевании:
• Микроскопия с КОН полезна для подтверждения клинических данных или в случае неясного диагноза. Для этой цели с периферического и эритематозного участка очага, используя край предметного стекла или скальпель, берут соскоб. Чтобы получить достаточное количество рогового слоя, не вызвав при этом крово течения, процедура должна выполняться с нажимом. При неправильном взятии материала, а также в случаях, когда пациент использует местные противогрибковые препараты или микроскопия выполнена неопытным специалистом, можно получить ложно отрицательный результат.
• Для более быстрого растворения эпителиальных клеток без нагревания используется КОН с диметилсульфоксидом (ДМСО). Можно применять грибковый краситель.
• Если тест с КОН и культуральный анализ отрицательные, а клиническая картина все-таки указывает на грибковую инфекцию, следует выполнить биопсию, отправив полученный материал в формалине в лабораторию для окрашивания по Шиффу.
ж) Дифференциальная диагностика дерматофитии кожи:
• Кольцевидная гранулема - воспалительный доброкачественный дерматоз неизвестного происхождения, для которого характерны как дермальные, так и кольцевидные папулы.
• Для псориаза характерны бляшки с чешуйками на разгибательных поверхностях туловища. Иногда бляшки имеют кольцевидную форму. Инверсный псориаз в интертригинозных зоназ также может имитировать дерматофитию гладкой кожи.
• При эритеме кольцевидной центробежной возникают шелушащиеся красные кольца с участком нормальной кожи в центре, при этом шелушение следует за эритемой по мере расширения кольца, в то время как при дерматофитии шелушение идет впереди эритемы.
• При инфицировании кожной мигрирующей личинкой наблюдаются серпигинозные ходы, проложенные личинкой кривоголовки, которые могут иметь кольцевидный рисунок и ошибочно приниматься за дерматофитию гладкой кожи.
• Для нумулярной экземы характерны округлые монетовидные красные шелушащиеся бляшки без разрешения в центре.
• Эритразма локализуется в подмышечных и паховой областях, не имеет кольцевидной конфигурации и разрешения в центре. Под лампой Вуда светится кораллово-красным светом.
Дерматофития гладкой кожи Дерматофития гладкой кожи
з) Лечение дерматофитии кожи:
• В случае возникновения дерматофитии на ограниченных участках гладкой кожи применяются местные противогрибковые препараты.
• Хотя в терапии дерматофитии стоп и гладкой кожи эффективны практически все местные противогрибковые препараты, клинические данные указывают на лучшую эффективность аллиламинов (тербинафин) по сравнению с дорогостоящими азолами.
• Среднее количество курсов, необходимых для лечения, составило 1,6.
• Если дерматофития гладкой кожи занимает обширные участки тела терапией первой линии считаются системные противогрибковые препараты. Однако если размер области поражения ограничен, не будет ошибкой попытка местной терапии. Пациентке с нераспознанной дерматофитией для разрешения инфекции потребовалась системная терапия. К сожалению, поствоспалительная гиперпигментация окончательно не разрешилась.
• Рандомизированное исследование с группой контроля показало, что при лечении дерматофитии гладкой кожи и паховой дерматофитии итраконазол в дозе 200 мг перорально при ежедневном приеме в течение одной педели был также эффективен, безопасен и хорошо переносился, как итраконазол в дозе 100 мг в течение двух недель.
• В одном из исследований пациентов с лабораторным диагнозом дерматофитии гладкой кожи и паховой дерматофитии произвольно разделили на две группы, которые получали либо 250 мг тербинафииа один раз в день, либо 500 мг гризеофульвина один раз в день в течение двух недель. Эффективность для тербинафииа была выше на шестой неделе.
• Итак, если необходим системный препарат, клинические данные свидетельствуют в пользу применения^
- Тербинафина в дозе 250 мг ежедневно в течение двух недель,
- Итраконазола в дозе 200 мг ежедневно в течение одной недели,
- Итраконазола в дозе 100 мг ежедневно в течение двух недель.
и) Консультирование врачом пациента. Пациенту рекомендуется содержать кожу в сухости и чистоте. Инфицированных домашних животных необходимо лечить.
к) Наблюдение пациента врачом. При трудно поддающемся лечению и распространенном заболевании повторный визит к врачу назначается через 4-6 недель. При вероятности бактериальной суперинфекции контрольный осмотр должен быть проведен раньше.
Обследование кожи под лампой Вуда
Лампа Вуда - это источник УФ-излучения, который испускает световые волны длиной 365 нм. Лампа Вуда рутинно применяется для скрининга пациентов с алопецией на наличие дерматофитии волосистой части головы, поскольку самый распространенный возбудитель этой инфекции Microsporum (М.) audouinii и другие виды Microsporum легко идентифицируются по сине-зеленому свечению в ультрафиолетовом свете.
Однако в настоящее время с дерматофитией волосистой части головы чаще всего ассоциируется Trichophyton tonsurans, который не флуоресцирует. В США М. canis и другими видами Microsporum вызывается менее 10% инфекций. В Европе, Африке и Азии к микроорганизмам, которые вызывают эктотриксную инфекцию волосистой части головы и флуоресцируют, относятся М. ferrugineum, М. autouinii и М. canis.
Лампа Вуда остается ценным методом диагностики ряда других заболеваний. В паховой и подмышечной областях, а также в межпальцевых промежутках развивается эритразма, которая представляет собой поверхностную бактериальную инфекцию влажной кожи. Она возникает в форме коричневой или красной плоской бляшки и вызывается коринебактериями, которые выделяют пигмент, содержащий порфирин.

Под лампой Вуда этот пигмент флуоресцирует кораллово-красным или розовым светом. Разноцветный лишай, поверхностная грибковая инфекция с пятнами и бляшками гипопигментации на туловище, флуоресцирует под лампой Вуда зелено-желтым светом. Псевдомонии в межпальцевых промежутках и у ожоговых пациентов светятся желто-зеленым цветом. В моче пациентов с поздней кожной порфирией содержится уропорфирин, который светится оранжево-желтым цветом.
У пациентов, получающих терапию тетрациклином, выходные отверстия волосяных фолликулов светятся желтым цветом при наличии в крови достаточных уровней лекарства. Отсутствие такого свечения указывает на плохую абсорбцию тетрациклина в желудочно-кишечном тракте или на отсутствие комплаентности со стороны пациента. Свечение кожи - важный диагностический признак, однако многие из флуоресцирующих пигментов растворимы в воде и легко удаляются после плавания или водных процедур.
Лампа Вуда испускает также лиловый свет видимого спектра. Свет такой длины волны можно использовать для выделения незаметных изменений в пигментации. Лиловый свет поглощается меланином эпидермиса и по-разному отражается участками гипопигментации и депигментации. Это может выявить глубину нарушения пигментации, если оно произошло в эпидермисе - очаг станет более заметным в лиловом свете лампы, если в дерме - очаг не изменится.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дерматофитии – инфекционные заболевания кожи, вызываемые грибами - дерматофитами (Trichophyton, Microsporum, Epidermophyton) [1,2].
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводится.
Жалобы и анамнез
Жалобы:
• несоблюдение правил личной гигиены (ношение чужой обуви).
Физикальное обследование
Дерматофитии волосистой части головы:
• поражение ногтевых пластинок.
• дистальная форма – очаг локализуется в области свободного края ногтя, пластинка теряет прозрачность, становится белесой или желтой, формируется подногтевой гиперкератоз;
• поверхностная форма – поражается только дорсальная поверхность ногтя, появляются пятна и полоски, белого затем желтого цвета, ногтевая пластинка становится шероховатой и рыхлой;
• проксимальная форма – в области полулуния появляются пятна белого цвета, которые постепенно продвигаются к свободному краю, возможен онихолизис;
• тотально - дистрофическая форма - ногтевая пластинка желтовато-серого цвета, поверхность неровная, выраженный подногтевой гиперкератоз.
Лабораторные исследования
Микроскопическое исследование соскобов с ногтей, чешуек с очагов гладкой кожи:
Инструментальные исследования
Осмотр под люминесцентной лампой Вуда: наличие люминесцентного свечения.
Показания для консультации специалистов (при наличии сопутствующей патологии)
Дифференциальный диагноз
Таблица 2. Дифференциальный диагноз дерматофитии гладкой кожи
Таблица 3. Дифференциальный диагноз дерматофитии ногтей
Лечение
Тактика лечения
Немедикаментозное лечение
Режим №1 (общий).
Стол №15 (общий).
Медикаментозное лечение [3, 4, 5, 6, 7, 8, 9, 10, 11,12,13, 14]
Этиотропная терапия
Дерматофитии волосистой части головы:
- взрослым и детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки.
- взрослым по 100-200 мг;
- детям по 3-5 мг на 1 кг массы тела.
- взрослым по 250 мг;
- детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки.
- взрослым по 150 мг;
- детям по 5 мг на 1 кг массы тела.
• кальция глюконат (уровень доказательности - D), внутривенно, внутримышечно 1 раз в сутки в течение 10 дней:
- взрослые по 10,0 мл 30% раствора.
• хлоропирамина гидрохлорид (уровень доказательности D) перорально 2-3 раза в сутки, курс 10-15 дней:
- взрослые по 0,1 г.
- взрослым и детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки;
Длительность курса лечения: при онихомикозе кистей – 2-3 месяца; при онихомикозе стоп – 3-4 месяцев.
- 1 пульс: по 200 мг 2 раза в сутки в течение 7 дней с 3-х недельным перерывом.
Кратность пульсов: при онихомикозе кистей 3-4 пульса; при онихомикозе стоп – 4-5 пульсов;
- взрослые по 150 мг 1 раз в неделю;
- дети 3-5 мг на кг массы тела 1 раз в неделю.
Длительность курса лечения: до полного отрастания здоровой пластинки (6-12 месяцев);
- по 400 мг в первый день;
- далее по 200 мг до полного отрастания здоровых ногтей.
Длительность курса лечения: при онихомикозе кистей 4-6 месяцев; при онихомикозе стоп – 12-18 месяцев.
Наружная терапия
Дерматофития волосистой части головы:
Длительность курса местной антимикотической терапии 4-6 недель.
Местная терапия (антисептики):
• йод, спиртовая настойка 2% 2 раза в сутки.
Дерматофития гладкой кожи, кистей и стоп:
Местная терапия комбинированными препаратами (1- 2 недели):
- при наличии мокнутия, эритемы, эксудации, везикуляции:
Длительность курса местной антимикотической терапии 2 - 4 недели.
Местные антисептики:
• йод, спиртовая настойка 2% 2 раза в сутки, 2-4 недели.
- При поражении единичных ногтей с дистального или боковых краев на 1/3 – ½ пластины:
- бифоназол крем до полного удаления инфицированных участков ногтей 1 раз в сутки в течение 10-20 дней;
- После удаления пораженных участков ногтя (до полного отрастания здорового ногтя):
• циклопирокс (крем, раствор) 2 раза в сутки.
Медикаментозное лечение, оказываемое на амбулаторном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность назначения):
Перечень дополнительных лекарственных средств (менее 100% вероятности назначения): нет.
Медикаментозное лечение, оказываемое на стационарном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность назначения):
Перечень дополнительных лекарственных средств (менее 100% вероятности назначения): нет.
Другие виды лечения: нет.
Другие виды лечения, оказываемые на этапе скорой неотложной помощи: не проводится.
Хирургическое вмешательство: не проводится.
Профилактические мероприятия:
Дальнейшее ведение:
При поражении волосистой части головы (трехкратно в течение 3-х месяцев после лечения) [3, 15]:
• микроскопическое исследование соскоба кожи на грибок (двукратно, с интервалом десять – пятнадцать дней) [3,15].
Препараты (действующие вещества), применяющиеся при лечении
| Бетаметазон (Betamethasone) |
| Бифоназол (Bifonazole) |
| Гентамицин (Gentamicin) |
| Дифлукортолон (Diflucortolone) |
| Изоконазол (Isoconazole) |
| Итраконазол (Itraconazole) |
| Ихтаммол (Ihtammol) |
| Йод (Iodine) |
| Кальция глюконат (Calcium gluconate) |
| Кетоконазол (Ketoconazole) |
| Клемастин (Clemastine) |
| Клотримазол (Clotrimazole) |
| Мебгидролин (Mebhydrolin) |
| Миконазол (Miconazole) |
| Натрия тиосульфат (Sodium thiosulfate) |
| Нафтифин (Naftifine) |
| Оксиконазол (Oxiconazole) |
| Сертаконазол (Sertaconazole) |
| Тербинафин (Terbinafine) |
| Флуконазол (Fluconazole) |
| Хлоропирамин (Chloropyramine) |
| Циклопирокс (Ciclopirox) |
| Эконазол (Econazole) |
Госпитализация
Показания к госпитализации
Показания к экстренной госпитализации: не проводится.
Показания к плановой госпитализации:
Информация
Источники и литература
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Указание на отсутствие конфликта интересов: отсутствует.
Указание условий пересмотра протокола: пересмотр протокола через 3 года и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.
Фототерапия заболеваний кожи. Часть I: основные аспекты применения
Журнал: Клиническая дерматология и венерология. 2018;17(6): 78‑84
Методы фототерапии занимают важное место в лечении заболеваний кожи. Основными являются методы, основанные на использовании различных диапазонов ультрафиолетового излучения: ПУВА-терапия, УФВ-терапия, УФА-1-терапия, терапия ультрафиолетовым эксимерным светом с длиной волны 308 нм. В клинической практике наиболее широкое распространение получила узкополосная УФВ-терапия с длиной волны 311 нм, имеющая наилучшее соотношение эффективности и безопасности. ПУВА-терапию назначают в случаях отсутствия эффекта от других методов фототерапии, а также при выраженной инфильтрации кожи в очагах поражения. УФА-1-терапия особенно хорошо зарекомендовала себя при лечении локализованной склеродермии и других склеродермоподобных болезней кожи. Терапию ультрафиолетовым эксимерным светом с длиной волны 308 нм применяют при ограниченных формах дерматозов, что позволяет проводить лечение отдельных очагов поражения с подбором оптимальной дозы облучения. В статье представлены методические подходы к фототерапии, показания и противопоказания к применению, ранние и отдаленные побочные эффекты.

Фототерапия занимает важное место в лечении заболеваний кожи. Она может назначаться в комплексе с медикаментозными препаратами, а также в качестве метода выбора или одного из этапов лечения при отсутствии эффекта от других терапевтических средств или наличии противопоказаний к их применению. В клинической практике наиболее широкое распространение получили методы фототерапии, основанные на использовании средневолнового (УФВ) и длинноволнового (УФА) ультрафиолетового излучения: ПУВА-терапия, УФВ-терапия, УФА-1-терапия, терапия ультрафиолетовым эксимерным светом с длиной волны 308 нм (табл. 1). Таблица 1. Методы фототерапии заболеваний кожи
Механизмы действия фототерапии окончательно не выяснены. Данный вид лечения оказывает влияние на многие клетки кожи (кератиноциты, лимфоциты, меланоциты, дендритные клетки, фибробласты, тучные клетки), вызывая различные фотобиологические реакции. Основными терапевтическими эффектами фототерапии являются противовоспалительный, иммуносупрессивный и антипролиферативный, стимуляция меланогенеза, антифиброзный эффект (свойствен главным образом ПУВА-терапии и УФА-1-терапии), уменьшение интенсивности зуда.
Методические подходы
Методы фототерапии назначают дифференцированно с учетом их особенностей, показаний и противопоказаний к применению, соотношения ожидаемой пользы от лечения и риска побочных эффектов. Для проведения фототерапевтических процедур используют аппаратуру, позволяющую облучать весь кожный покров (рис. 1), Рис. 1. Ультрафиолетовая кабина для общего облучения кожи. отдельные области тела, например волосистую часть головы, конечности (рис. 2), Рис. 2. Ультрафиолетовые аппараты для облучения нижних конечностей. или ограниченные очаги поражения (рис. 3). Рис. 3. Аппарат для облучения ограниченных очагов поражения. В ряде случаев общее облучение комбинируют с локальным облучением кожи. Слизистые оболочки, а также кожу половых органов у мужчин облучать не рекомендуется.
Фототерапию назначают как в виде монотерапии, так и в комплексе с медикаментозными средствами. Начальную дозу облучения подбирают, исходя из индивидуальной чувствительности больного к тому или иному виду излучения, или с учетом сочетанного его применения с фотосенсибилизатором. Начальную дозу оценивают путем фототестирования с определением минимальной эритемной дозы или минимальной фототоксической дозы (при ПУВА-терапии). Другим способом выбора начальной дозы облучения является определение фототипа кожи.
В процессе лечения у большинства больных образуется загар и развивается адаптация кожи к воздействию ультрафиолетового света. В связи с этим с целью получения максимального терапевтического эффекта разовые дозы облучения постепенно увеличивают. Повышение доз осуществляют таким образом, чтобы облучение не вызывало выраженной эритемы. Процедуры ПУВА-терапии проводят в режиме 2—3 раза в неделю (реже 4 раза в неделю), процедуры УФВ-терапии, УФА-1-терапии и лечения ультрафиолетовым эксимерным светом — в режиме 2—5 раз в неделю. При лечении большинства заболеваний курс фототерапии составляет 20—40 процедур, при лечении витилиго — 50—100 процедур и более.
Для повышения эффективности лечения, уменьшения количества процедур на курс и риска побочных эффектов фототерапию комбинируют с лекарственными средствами (ретиноиды, глюкокортикостероиды, аналоги витамина D и т. д.). Применение фототерапии в качестве поддерживающего лечения в настоящее время не рекомендуется, однако в отдельных случаях (например, при отсутствии длительной ремиссии у больных грибовидным микозом) такой подход может быть оправдан.
ПУВА-терапия

ПУВА-терапия является эффективным методом лечения ряда хронических дерматозов (табл. 2). Таблица 2. Показания к ПУВА-терапии Так, у больных псориазом она позволяет достичь полного регресса высыпаний или значительного улучшения кожного процесса более чем в 80% случаев [1, 2].
Существует несколько методов ПУВА-терапии, отличающихся друг от друга способом введения фотосенсибилизатора.
ПУВА-терапия с пероральным применением фотосенсибилизатора. При этом методе фотосенсибилизирующий препарат назначают внутрь в форме таблеток или капсул за 1—3 ч до облучения. Метод обычно применяют у больных с распространенным поражением кожи, когда требуется облучение всего тела, но может назначаться и при лечении высыпаний, локализованных на отдельных областях тела (на волосистой части головы, кистях, стопах).
ПУВА-терапия с наружным применением фотосенсибилизатора. Данный метод предусматривает наружное использование фотосенсибилизирующего препарата в форме раствора или крема и облучение отдельных областей тела: волосистой части головы, конечностей и т. д.

ПУВА-ванны (син.: бальнеофотохимиотерапия) являются одним из относительно новых методов ПУВА-терапии. Метод основан на комбинированном применении ванн с водным раствором псораленового фотосенсибилизатора и облучения кожи длинноволновым ультрафиолетовым светом. Продолжительность ванны составляет 15 мин (температура воды в ванне — 37 °С), облучение кожи осуществляют сразу после ванны. В зависимости от распространенности высыпаний назначают общие ПУВА-ванны с последующим облучением всего кожного покрова или локальные ПУВА-ванны с облучением кистей и стоп. По эффективности этот метод не уступает другим методам ПУВА-терапии, однако имеет ряд преимуществ (табл. 3). Таблица 3. Преимущества ПУВА-ванн
Поскольку УФА-излучение глубже, чем УФВ-лучи, проникает в кожу, применение ПУВА-терапии считается более предпочтительным, чем УФВ-терапия, при лечении ладонно-подошвенных дерматозов, а также очагов поражения с выраженной инфильтрацией кожи. Кроме того, ПУВА-терапия назначается в случаях отсутствия эффекта или небольшой длительности ремиссий заболевания при лечении другими методами фототерапии.
УФВ-терапия

УФВ-терапия основана на использовании средневолнового ультрафиолетового излучения (диапазон волн 280—320 нм). В отличие от ПУВА-терапии облучение средневолновым ультрафиолетом не сочетается с применением фотосенсибилизирующих препаратов, в связи с чем данный вид лечения не имеет свойственных им системных побочных эффектов и противопоказаний. УФВ-терапия эффективна при многих кожных заболеваниях, имеет хороший профиль безопасности и может назначаться детям, беременным и кормящим матерям (табл. 4). Таблица 4. Показания к УФВ-терапии
Наиболее известными методами УФВ-терапии являются узкополосная фототерапия с длиной волны 311 нм и широкополосная средневолновая ультрафиолетовая терапия.
В настоящее время узкополосная фототерапия является наиболее распространенным методом фототерапии заболеваний кожи. По эффективности она уступает ПУВА-терапии, но обладает лучшим профилем безопасности. У больных витилиго узкополосная УФВ-терапия в отличие от ПУВА-терапии позволяет получить более однородную и косметически удовлетворительную репигментацию кожи. Достоинствами метода являются высокая эффективность и хорошая переносимость лечения как взрослыми, так и детьми.
Широкополосная средневолновая ультрафиолетовая терапия основана на облучении кожи ультрафиолетовым светом с длиной волны 280—320 нм. Данный метод менее эффективен, чем узкополосная фототерапия 311 нм, в связи с чем в последние годы он применяется значительно реже.
УФА-1-терапия

Терапия дальним длинноволновым ультрафиолетовым излучением (УФА-1-терапия, длина волны 340—400 нм) была предложена в клиническую практику в начале 90-х годов прошлого века. В отличие от других диапазонов ультрафиолета УФА-1-излучение способно более глубоко проникать в кожу и достигать подкожно-жировой клетчатки, а следовательно, более эффективно воздействовать на структурные компоненты дермы и гиподермы. Показания к УФА-1-терапии представлены в табл. 5. Таблица 5. Показания к УФА-1-терапии Данный метод особенно хорошо зарекомендовал себя при лечении локализованной склеродермии и других склеродермоподобных заболеваний кожи.
В отличие от ПУВА УФА-1-терапия не требует использования фотосенсибилизаторов и ассоциирована с меньшим количеством побочных эффектов. В частности, она редко вызывает эритему (ожоги) и хорошо переносится больными [5]. К недостаткам метода относится большая продолжительность процедур, которая может составлять от 18 до 40 мин и более.
Терапия ультрафиолетовым эксимерным светом с длиной волны 308 нм
Наибольшую популярность завоевали аппараты, генерирующие ультрафиолетовый эксимерный свет с длиной волны 308 нм. В клинической практике используют как лазерные, так и ламповые источники ультрафиолетового эксимерного излучения. В нескольких исследованиях показана сопоставимая эффективность их применения, однако стоимость ламповых эксимерных аппаратов значительно ниже стоимости эксимерных лазеров.
Основными показаниями к лечению ультрафиолетовым эксимерным светом являются ограниченные формы псориаза, витилиго, атопического дерматита, гнездной алопеции, красного плоского лишая, экземы [6, 7]. Поскольку чувствительность к ультрафиолету разных областей тела неодинакова, дозирование облучения осуществляют с учетом не только индивидуальной фоточувствительности больного, но и локализации высыпаний. При выборе разовой дозы облучения учитывают также степень инфильтрации кожи в очагах поражения.
Побочные эффекты
Побочные эффекты фототерапии подразделяют на ранние и отдаленные.
Ранние побочные эффекты. Основными побочными эффектами, наблюдающимися во время проведения курса фототерапии, являются эритема и зуд кожи, исчезающие после уменьшения дозы облучения или временной отмены процедур [8, 9]. При пероральном применении фотосенсибилизаторов в некоторых ситуациях могут появиться дискомфорт в эпигастральной области, тошнота, реже головокружение или головная боль. Описан ряд других побочных эффектов фототерапии (сухость кожи, гиперпигментация, акнеподобные высыпания и т. д.), однако они развиваются значительно реже. В большинстве случаев в результате облучения на коже больных образуется загар, исчезающий в течение 2—3 мес после окончания лечения.
Отдаленные побочные эффекты. При многократном повторении курсов фототерапии у больных могут наблюдаться некоторые отдаленные побочные эффекты. Независимо от диапазона применяемого излучения многокурсовая фототерапия может приводить к возникновению лентиго и кератоза, а также развитию преждевременного старения кожи (фотостарение), проявляющегося морщинистостью, атрофией и нарушением пигментации кожи, уменьшением ее эластичности, появлением телеангиэктазий и другими характерными симптомами.
У больных псориазом установлена ассоциация длительной многокурсовой ПУВА-терапии с повышенным риском развития плоскоклеточного рака кожи, в меньшей степени — базально-клеточного рака кожи [10]. Риск возникновения опухолей кожи возрастает по мере увеличения общего количества процедур и суммарной дозы облучения, при комбинировании ПУВА-терапии с УФВ-терапией, лечением циклоспорином, ионизирующим излучением или мышьяком, облучении половых органов у мужчин. Американскими коллегами выявлена повышенная частота развития меланомы кожи при длительной ПУВА-терапии [11], однако в исследованиях других авторов такой ассоциации не обнаружено.
В отличие от ПУВА-терапии убедительных доказательств канцерогенного действия на больных УФВ-терапии, УФА-1-терапии и лечения ультрафиолетовым эксимерным светом с длиной волны 308 нм до настоящего времени не получено.
Для уменьшения риска канцерогенного действия ПУВА-терапию необходимо проводить с учетом индивидуальных особенностей пациента и наличия/отсутствия коканцерогенных факторов, к которым относятся I и II фототипы кожи, курение, длительная терапия иммуносупрессивными препаратами (особенно циклоспорином), лечение в прошлом мышьяком или ионизирующим излучением и т. д. Не рекомендуется проводить более 1—2 курсов лечения в год, а также облучать половые органы у мужчин. Лицо, ушные раковины, грудные соски, а также области, подвергающиеся частому солнечному облучению (шея, тыльная поверхность кистей), в случаях отсутствия на них очагов поражения необходимо защищать во время процедур одеждой или фотозащитными средствами. По возможности не следует назначать больным в течение жизни более 200 процедур ПУВА-терапии, а кумулятивная доза УФА за все курсы не должна превышать 1000—1500 Дж/см 2 . Пациенты, получившие большое количество процедур, в последующем должны ежегодно осматриваться дерматологом/онкологом с целью раннего выявления рака кожи.
В литературе имеются данные о способности псораленовых фотосенсибилизаторов проникать с кровотоком в хрусталик глаза, где они могут обнаруживаться спустя 12 ч после перорального применения препарата. Считается, что накопление фотосенсибилизатора в хрусталике может повышать риск развития катаракты, однако при правильном проведении лечения с обязательной защитой глаз очками с ультрафиолетовыми фильтрами (во время процедур и в течение 24 ч после их окончания) такой эффект не наблюдается [12].
Противопоказания
Выделяют абсолютные и относительные противопоказания к проведению фототерапии.
К абсолютным противопоказаниям относятся непереносимость ультрафиолетового излучения или псораленовых фотосенсибилизаторов, заболевания, при которых имеются повышенная чувствительность к свету, нарушения репарации ДНК и высокий риск развития опухолей кожи (системная красная волчанка, дерматомиозит, альбинизм, пигментная ксеродерма, синдромы Горлина—Гольтца, Блюма, Коккейна, синдром Ротмунда—Томсона, трихотиодистрофия, порфирии), меланома, плоскоклеточный или базально-клеточный рак кожи в анамнезе или на момент лечения, диспластические меланоцитарные невусы, беременность и кормление грудью (противопоказана ПУВА-терапия).
К относительным противопоказаниям относятся указания в анамнезе на тяжелые повреждения кожи солнечным светом или ультрафиолетовым излучением, а также обострение заболевания при инсоляции, сопутствующая терапия циклоспорином, предраковые заболевания кожи, применение других фотосенсибилизирующих препаратов и средств, детский возраст (противопоказана ПУВА-терапия), пузырчатка, буллезный пемфигоид, катаракта или отсутствие хрусталика (противопоказана ПУВА-терапия), лечение в прошлом мышьяком или ионизирующим излучением, выраженная дисфункция печени и почек (противопоказана ПУВА-терапия), клаустрофобия, состояния и заболевания, при которых противопоказана физиотерапия.
Следует отметить, что детям фототерапия должна применяться в разумных пределах. ПУВА-терапия больным младше 18 лет противопоказана и может назначаться лишь в отдельных случаях. Убедительных доказательств безопасности длительного применения в детском возрасте УФВ-терапии, УФА-1-терапии и лечения ультрафиолетовым эксимерным светом в литературе нет, в связи с чем детям данные методы следует назначать с обязательной оценкой соотношения ожидаемой пользы и риска побочных эффектов, главным образом при тяжелых формах дерматозов, торпидном течении заболевания или отсутствии эффекта от других терапевтических средств. Не рекомендуется проводить фототерапию детям младше 7 лет, поскольку в таком возрасте ребенок, как правило, не способен самостоятельно находиться в фототерапевтической кабине.
Сведения об авторах
Читайте также:

