Латентная туберкулезная инфекция у взрослых клинические рекомендации
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вирус Эпштейна–Барр: причины появления, симптомы, диагностика и способы лечения.
Вирус Эпштейна–Барр может инфицировать различные типы клеток, включая B-клетки иммунной системы (разновидность лейкоцитов – белых кровяных телец) и эпителиальные клетки слизистых оболочек.
ВЭБ является представителем ДНК-содержащих вирусов из семейства Herpesviridae (герпесвирусы), подсемейства гамма-герпесвирусов и рода лимфокриптовирусов. В процессе репликации (самокопирования) вируса экспрессируется свыше 70 различных вирусспецифических белков. В настоящее время выделены группы иммуногенных белков, определение антител к которым дает возможность дифференцировать стадию инфекции (ЕА – ранний антиген, ЕВNА-1 — ядерный антиген, VCA — капсидный антиген, LMP — латентный мембранный белок).
Другой способ заражения – контактно-бытовой (вирус передается через зубные щетки, столовые приборы, полотенца и т.д.). ВЭБ также может распространяться через кровь и сперму.
ВЭБ размножается в В-лимфоцитах и эпителиальных клетках, в связи с чем характерно многообразие клинических проявлений данной патологии. Важной отличительной чертой вируса является то, что он не тормозит и не нарушает размножение В-лимфоцитов, а, наоборот, стимулирует его. В этом заключается особенность возбудителя - он размножается в клетках иммунной системы, заставляя их клонировать свою, вирусную, ДНК.
Хронический воспалительный процесс, вызванный ВЭБ, приводит к структурным и метаболическим нарушениям пораженных тканей, что является причиной возникновения разнообразной соматической патологии.
Классификация вируса Эпштейна-Барр
Единой классификации вирусной инфекции Эпштейна-Барр (ВИЭБ) не существует, к использованию в практической медицине предлагается следующая:
- по времени инфицирования – врожденная и приобретенная;
- по форме заболевания – типичная (инфекционный мононуклеоз) и атипичная: стертая, асимптомная, с поражением внутренних органов;
- по тяжести течения – легкая, средней степени и тяжелая;
- по продолжительности течения – острая, затяжная, хроническая;
- по фазе активности – активная и неактивная;
- смешанная инфекция – чаще всего наблюдается в сочетании с цитомегаловирусом.
- Инфекционный мононуклеоз (железистая лихорадка, болезнь Филатова) – распространенное инфекционное заболевание, основными проявлениями которого является подъем температуры до высоких значений, увеличение лимфатических узлов, воспаление слизистой оболочки глотки, увеличение печени и селезенки. ВЭБ в данном случае проникает через эпителий слизистых оболочек верхних дыхательных путей.
- Лимфогранулематоз (болезнь Ходжкина) и некоторые виды неходжкинских лимфом – группа заболеваний, объединенных злокачественной моноклональной пролиферацией лимфоидных клеток в лимфоузлах, костном мозге, селезенке, печени и желудочно-кишечном тракте.
- Синдром хронической усталости – состояние, характеризующееся длительным чувством усталости, которое не проходит после продолжительного отдыха.
- Синдром Алисы в стране чудес – состояние, клиническим проявлением которого является нарушение ощущения своего тела и отдельных его частей. Человек ощущает себя или части своего тела очень большими или очень маленькими по сравнению с действительностью.
- Гепатит, спровоцированный ВЭБ, часто является осложнением инфекционного мононуклеоза. Появляется слабость, тошнота, желтушность кожи и слизистых, увеличивается печень.
- Герпетическая инфекция в виде генитального или лабиального (на губах) поражения. Также возможен стоматит, вызванный ВЭБ. При активации инфекции появляется чувство жжения и боль, а затем множество маленьких пузырьков.
- Посттрансплантационная лимфопролиферативная болезнь – вторичное злокачественное заболевание, развивающееся после трансплантации гемопоэтических стволовых клеток (метод лечения, применяемый при онкологии, заболеваниях крови и др.), ассоциированное с ВЭБ-инфекцией.
- Рассеянный склероз – хроническое аутоиммунное заболевание, при котором поражается миелиновая оболочка нервных волокон головного и спинного мозга. Характеризуется большим количеством симптомов и зависит от уровня поражения: часто снижается мышечная сила, угасают рефлексы, появляются параличи (обездвиженность) различных локализаций.
- Волосатая лейкоплакия – на слизистой оболочке языка по бокам, на спинке либо на его нижней части появляются белые участки с шероховатой поверхностью. Они безболезненны и не причиняют существенного дискомфорта. Основная опасность заключается в возможности озлокачествления измененных клеток слизистой.
- Назофарингеальная карцинома – злокачественное образование глотки. Среди его симптомов часто встречаются заложенность носа, потеря слуха, частые отиты, появление крови в слюне, кровянистые выделения из носа, увеличение лимфоузлов, головные боли.
- Аутоиммунный тиреоидит – хроническое заболевание щитовидной железы, при котором в организме образуются антитела к тканям щитовидной железы. При данном заболевании возможно появление зоба (увеличение щитовидной железы), развитие симптомов гипотиреоза: отеки, повышенная утомляемость, сонливость, запоры, сухость кожи, выпадение волос.
Лабораторное обследование включает:
-
вирус Эпштейна–Барр, определение ДНК в крови (Epstein Barr virus, DNA);
Обследование на туберкулез является обязательным компонентом обследования каждого больного, которому предполагается проведение лечения с использованием ГИБП.
В результате скринингового обследования должны быть даны ответы на следующие вопросы:
· Имеет ли у больного место активный туберкулез органов дыхания или какой-либо внелегочной локализации?
· Имеются ли у больного неактивные изменения после перенесенного активного туберкулеза, излеченного спонтанно или в результате лечебных мероприятий?
· Имеет ли место у больного латентная туберкулезная инфекция?
Для обоснованного ответа на эти вопросы необходимо проведение комплексного обследования, обязательно включающего клиническое, рентгенологическое и микробиологическое исследование мокроты или иного патологического материала, если таковой имеется.
Клиническое исследование больных, которым планируют назначение ГИБП, должно быть направлено на выявление характерных для активного заболевания жалоб и симптомов, а также биологических, медицинских, поведенческих и социальных факторов, повышающих риск заболевания туберкулезом. При клиническом исследовании должен быть тщательно собран анамнез жизни и заболевания, выявлены и детализированы жалобы, проведен осмотр больного и физикальное исследование.
При сборе анамнеза должны быть в обязательном порядке установлены наличие или отсутствие в прошлом у больного активного туберкулеза любой локализации или прохождение им обследования в противотуберкулезных учреждениях, наличие контакта с больными любыми формами туберкулеза (дома, на работе, в кругу друзей и знакомых; в прошлом или в настоящее время), наличие туберкулеза в семье и у кровных родственников. При контакте с больным-бактериовыделителем следует уточнить лекарственную чувствительность выделяемых им МБТ.
Рентгенологическое исследование
Флюорографическое исследование пациентов при скрининге на туберкулез перед назначением ГИБП нецелесообразно и необходимо проводить как минимум рентгенографическое исследование органов грудной клетки в двух проекциях. Проведение компьютерной томографии (КТ) грудной клетки, необходимо в тех случаях, когда необходимо особо надежно документировать исходное состояние паренхимы легких, внутригрудных лимфатических узлов, плевры, бронхиального дерева и средостения.
Обязательными показаниями к КТ являются любые выявленные при рентгенографии изменений органов дыхания, анамнестические указания на перенесенный ранее туберкулез органов дыхания или обследование у фтизиатра по поводу виража туберкулиновой пробы или ее нарастающего или гиперергического результата, а также – впервые выявленные положительные проба с Диаскинтестом или проба на высвобождение ИФН-γ, либо гиперергическая проба Манту с 2 ТЕ.
При выявлении ограниченных участков затемнения легочной ткани, инфильтратов, округлых образований, полостных образований, диссеминированных процессов в легких, очагов невысокой и средней плотности, увеличения в размерах внутригрудных лимфатических узлов, жидкости в плевральной полости необходимо исключение активного туберкулеза и больной должен быть срочно направлен в противотуберкулезный диспансер.
Для решения вопроса о латентной туберкулезной инфекции требуется проведение исследований для выявления специфического клеточного иммунного ответа на антигены МБТ: традиционной туберкулинодиагностики (проба Манту с 2 ТЕ), проб на высвобождение ИФН-γ in vitro (QuantiFERON © -TB Gold.), кожной пробы с аллергеном туберкулезным рекомбинантным (препарат Диаскинтест ® ).
Проба Манту с внутрикожным введением 2 ТЕ перед назначением лечения ГИБП должна быть проведена каждому пациенту
Проба Манту с 2 ТЕ определяет специфическую сенсибилизацию организма к МБТ с помощью очищенного туберкулина и должна производиться в соответствии с действующими инструкциями.
Пробу Манту с 2ТЕ должна проводить по назначению врача специально обученная в противотуберкулезном диспансере медицинская сестра, имеющая ежегодно подтверждаемый допуск к проведению туберкулино- диагностики.
Результат пробы Манту через 72 часа оценивает врач или специально обученная медсестра. Прозрачной линейкой фабричного изготовления измеряют поперечный (по отношению к оси предплечья) размер инфильтрата (папулы) в миллиметрах. При отсутствии инфильтрата измеряют гиперемию.
Реакция считается:
· отрицательной при полном отсутствии инфильтрата (папулы) или гиперемии или при наличии только уколочной реакции (0-1мм);
· сомнительной при инфильтрате размером 2-4 мм или только гиперемии любого размера без инфильтрата;
· положительной при наличии инфильтрата диаметром 5 мм и более.
Слабоположительными считаются реакции с размером инфильтрата 5-9 мм в диаметре, средней интенсивности - 10-14 мм, выраженными - 15-16 мм у детей и подростков и 15-20 мм у взрослых. Гиперергическими у детей и подростков считаются реакции с диаметром инфильтрата 17 мм и более, у взрослых - 21 мм и более, а также везикуло-некротические реакции, независимо от размера инфильтрата, с лимфангиитом или без него.
Усиливающейся реакцией на туберкулин считают увеличение инфильтрата на 6 мм и более по сравнению с предыдущей реакцией.
В России разработан препарат Диаскинтест ® , представляющий собой комплекс рекомбинантных белков CFP-10 и ESAT-6, продуцируемых Echerichia coli BL21(DE3)/pCFP-ESAT, и предназначенный для внутрикожного применения.
Оценка результатов и определение необходимых действий после комплексного скринингового обследования на туберкулез
Оценка результатов скринингового обследования производит фтизиатр, который должен дать заключение о наличии или отсутствии активного туберкулеза, посттуберкулезных изменений, оценить вероятность наличия у пациента латентной инфекции и определить целесообразность проведения химиопрофилактики или превентивного лечения.
· При подозрениях на активный туберкулез любой локализации обследование должно быть продолжено в противотуберкулезном учреждении, с применением расширенного микробиологического и лучевого и дополнительных методов исследования (иммунологических и молекулярно-биологических, эндоскопических, а при необходимости - и хирургических).
· При наличии признаков перенесенного ранее туберкулеза любой локализации или только латентной инфекции должен быть оценен риск развития активного туберкулеза и принято решение о проведении превентивного этиотропного лечения туберкулеза. Для обоснованного решения последнего вопроса необходима оценка всех имеющихся факторов риска заболевания туберкулезом у каждого пациента. При этом следует четко осознавать, что само лечение ГИБП, в первую очередь ингибиторами ФНО-α, является фактором, существенно повышающим риск заболевания туберкулезом.
· При наличии подозрительных на внелегочный туберкулез жалоб необходимо обследование больного в противотуберкулезном учреждении, располагающем возможностями для проведения специализированного обследования для исключения или подтверждения предположений о туберкулезе различных внелегочных локализаций.
Активный туберкулез любой локализации является противопоказанием к назначению ГИБП. Вопрос о лечении ГИБП может быть повторно рассмотрен только после завершения полноценного курса комплексного лечения туберкулеза в соответствии с действующими методическими документами.
Наличие посттуберкулезных изменений органов дыхания и/или иных органов, а также указания об установлении в прошлом диагноза активного туберкулеза являются факторами, повышающими риск заболевания туберкулезом (рецидива туберкулеза). Ни один из используемых в настоящее время режимов этиотропного лечения больных туберкулезом не обеспечивает стерилизацию организма человека от возбудителя туберкулеза. Поэтому ни сам факт проведения в прошлом противотуберкулезного лечения, ни его адекватность, не являются поводом для их игнорирования при назначении значительно снижающих резистентность к туберкулезу медикаментов. При этом не имеет значения ни отсутствие клинической симптоматики, ни характер иммунологических проб (поскольку в момент обследования популяция активно метаболизирующих микобактерий может и не быть значительной). В связи с этим целесообразно назначение больным с туберкулезом в анамнезе превентивного лечения, однако его объем и длительность должны варьировать в зависимости от наличия и числа дополнительных факторов риска эпидемиологического (контакт с больными туберкулезом), медицинского (сопутствующие заболевания, возраст, положительные и гиперергические результаты пробы Манту с 2 ТЕ, проб на высвобождение ИФН-γ, пробы с рекомбинантным туберкулезным антигеном) и социального характера.
При полном отсутствии как посттуберкулезных изменений в органах дыхания, так и указаний на возможный внелегочный туберкулез, необходимо оценить вероятность наличия у больного латентной туберкулезной инфекции, что повышает риск развития активного туберкулеза на фоне лечения ГИБП. При этом следует учитывать как результат пробы Манту с 2 ТЕ, так и проб на высвобождение ИФН-γ и/или пробы с рекомбинантным туберкулезным антигеном (Диаскинтест ® ).
При положительном результате пробы Манту с 2 ТЕ целесообразно проведение проб на высвобождение ИФН-γ (QuantiFERON-TB Gold) и/или пробы с рекомбинантным туберкулезным антигеном (Диаскинтест ® ). При их положительном результате проведение превентивного лечения противотуберкулезными препаратами представляется необходимым, поскольку в этом случае можно говорить о наличии в организме пациента активно метаболизирующей популяции МБТ и прием существующих противотуберкулезных препаратов будет оправдан. Объем и длительность превентивного лечения должны варьировать в зависимости от наличия и числа дополнительных факторов риска эпидемиологического (контакт с больными туберкулезом), медицинского (сопутствующие заболевания, возраст) и социального характера.
При отрицательной пробе Манту и отсутствии контактов можно говорить о малом риске латеной туберкулезной инфекции и ограничиваться в отношении данных больных стандартным наблюдением.
Начало лечения ингибиторами ФНО-α допустимо не ранее, чем через 4 недели превентивного противотуберкулезного лечения.
Вопрос о выборе того или иного ГИБП в зависимости от риска развития туберкулеза в настоящее время может быть решен только эмпирически, поскольку прямых сопоставлений не проводили, а имеющиеся данные разноречивы из-за различий в популяции больных и эпидемической ситуации по туберкулезу в странах и регионах.
ОБСЛЕДОВАНИЕ БОЛЬНЫХ, ПОЛУЧАЮЩИХ ЛЕЧЕНИЕ ГЕННО-ИНЖЕНЕРНЫМИ БИОЛОГИЧЕСКИМИ ПРЕПАРАТАМИ С ЦЕЛЬЮ МОНИТОРИНГА ТУБЕРКУЛЕЗНОЙ ИНФЕКЦИИ
В связи с достаточно высокой вероятностью контакта больных, получающих ГИБП, с источниками туберкулезной инфекции, невозможно ограничиться, по примеру большинства стран Европы, только скринингом перед началом приема ГИБП. На фоне лечения ГИБП больные должны регулярно проходить обследования, в ходе которых должно быть исключено развитие активного туберкулеза и оценена динамика состояния латентной туберкулезной инфекции. Наблюдение за больными со стороны фтизиатра следует продолжать еще в течение 6 месяцев после завершения терапии ГИБП.
При появлении клинической симптоматики – интоксикационных, респираторных, либо подозрительных на развитие активного внелегочного туберкулеза различных локализаций жалоб – внеочередное обследование на туберкулез должно быть проведено безотлагательно.
В случае появления респираторной симптоматики (кашель, отделение мокроты, кровохаркание или кровотечение, боли в груди, одышка) или интоксикационного синдрома (повышение температуры тела, потливость, слабость, снижение массы тела) необходимо проведение рентгенологического исследования органов грудной клетки (при возможности КТ) и микробиологического исследования мокроты с последующей консультацией фтизиатра.
При появлении интоксикационного синдрома, но отсутствии респираторных жалоб, необходимо исключить возможность внелегочного туберкулеза, для чего следует тщательно выяснить наличие жалоб, способных вызвать подозрение на туберкулез различных локализаций.
В случае подтверждения активного туберкулеза следует немедленно прекратить лечение ГИБП и назначить режим противотуберкулезного лечения в соответствии с существующими стандартами.
Отмененное из-за развития активного туберкулеза лечение ГИБП может быть возобновлено по специальному заключению фтизиатра и только после эффективного завершении курса полноценного комплексного лечения туберкулеза в соответствии с действующими методическими документами.
При появлении у больных с ранее отрицательной туберкулиновой пробой положительной или гиперергической пробы, либо при нарастании результатов ранее положительной пробы у больных, прошедших превентивное лечение, необходимо проведение клинического, рентгенологического и лабораторного исследования с целью исключения активного туберкулеза.
После исключения у этих больных активного туберкулеза необходимо проведение проб, выявляющих наличие в организме пациента популяции активно метаболизирующих МБТ - т.е. проб на высвобождение ИФН-γ и/или пробы с рекомбинантным туберкулезным антигеном (Диаскинтестом ® )
Положительный результат проб на высвобождение ИФН-γ и/или пробы с Диаскинтестом ® со значительной степенью вероятности указывает на высокий риск перехода латентной инфекции в клинически манифестированное заболевание и требует прекращения терапии ГИБТ и назначения профилактического курса противотуберкулезной терапии. Терапия ГИБП может быть возобновлена через 8 недель после начала противотуберкулезной терапии. Как альтернатива может рассматриваться переход на лечение менее опасными в отношении развития активного туберкулеза ГИБП
При отрицательных результатах проб на высвобождение ИФН-γ и/или пробы с Диаскинтестом ® , терапия ГИБП может быть продолжена.
Объем противотуберкулезной терапии определяется фтизиатром.
Показания к превентивному лечениюе противотуберкулезными препаратами больных, получающих генно-инженерные иммуносупрессивные препараты основывается на следующих факторах:
· Наличие в анамнезе туберкулеза любой локализации или выявление остаточных изменений спонтанно излеченного туберкулеза на этапе скрининга требует превентивного противотуберкулезного лечения в независимости от результатов иных исследований.
На этапе мониторинга назначение этим больным повторных курсов превентивного противотуберкулезного лечения показано при появлении положительного результата или нарастании размеров пробы Манту с 2 ТЕ при подтверждении их положительным результатом проб на высвобождение ИФН-γ и/или пробы с Диаскинтестом ® .
Если при повторных исследованиях в ходе лечения ГИБП сохраняются положительные результаты проб на высвобождение ИФН-γ и/или пробы с Диаскинтестом ® , то необходимо рассмотреть вопрос о полном отказе от терапии ГИБП или о применении менее опасных в отношении развития активного туберкулеза препаратов (либо этанерцепта, либо ритуксимаба, тоцилизумаба или абатацепта), либо о повторном курсе более интенсивного превентивного лечения туберкулеза.
· Положительный или гиперергический результат пробы Манту с 2 ТЕ, предпочтительно оцененный в динамике, подтвержденный положительной пробой на высвобождение ИФН-γ и/или пробы с Диаскинтестом ® - является показанием к превентивному противотуберкулезному лечению
· Наличие контактов с больными туберкулезом, особенно – с больными-бактериовыделителями – должно рассматриваться как дополнительный фактор риска развития активного туберкулеза и вести к назначению более интенсивного режима превентивного противотуберкулезного лечения и/или формированию режима лечения с учетом данных о спектре лекарственной устойчивости выделяемых больным МБТ
· Сопутствующие заболевания, повышающие риск развития туберкулеза, должны рассматриваться как дополнительный фактор риска развития активного туберкулеза и вести к назначению более интенсивного режима превентивного противотуберкулезного лечения и/или формированию режима лечения с учетом связанных с этим заболеванием противопоказаниям
· Планируемый к использованию или уже употребляемый пациентов ГИБП.
Наибольший риск туберкулеза связан с приемом ингибиторов ФНО-α (цертолизумаб-пегол, адалимумаб, инфликсимаб, и, в меньшей мере степени (по некоторым литературным данным) - этенерцепт. Назначение превентивного курса противотуберкулезной терапии при констатации наличия латентной туберкулезной инфекции у больных, которым планируется лечение данной группой препаратов, следует считать обязательным. Лечение ингибиторами ФНО-α можно начать не ранее, чем через 4 недели после начала курса превентивного противотуберкулезного лечения.
Перед началом лечения ритуксимабом, тоцилизумабом или абатацептом превентивное лечение противотуберкулезными препаратами показано только при наличии туберкулеза в анамнезе и/или при выявлении остаточных посттуберкулезных изменений органов дыхания. Вопрос о назначении превентивного курса противотуберкулезных препаратов на фоне приема ритуксимаба должен быть рассмотрен при появлении впервые положительных результатов проб на высвобождение ИФН-γ или пробы с Диаскинтестом. При этом следует учитывать наличие дополнительных эпидемических, медицинских и социальных факторов.
Превентивное противотуберкулезное лечение проводят под наблюдением врача-фтизиатра, который несет ответственность за правильность, безопасность и эффективность лечения.
Весь курс лечения можно проводить в амбулаторных условиях, либо в санатории, с учетом наличия и тяжести сопутствующих заболеваний, материально-бытовых условий жизни пациента, его психологических особенностей и степени социальной адаптации, местных условий.
Обследование по завершении курса превентивного лечения соответствует по объему обычному контрольному исследованию. Кроме того, необходимо повторение пробы с Диаскинтестом ® и/или тестов на высвобождение ИФН-γ. Их нарастание (появление) или отрицательная динамика клинико-лабораторных показателей требует тщательного клинического, рентгенологического и лабораторного исследования с целью исключения активного туберкулеза. После его исключения необходимо рассмотреть вопрос о полном отказе от терапии ГИБП или о применении менее опасных в отношении развития активного туберкулеза препаратов (либо этанерцепта, либо ритуксимаба, тоцилизумаба или абатацепта), либо о повторном курсе более интенсивного превентивного лечения туберкулеза.
ЗАКЛЮЧЕНИЕ
Для успешного внедрения в России методов биологической терапии хронических воспалительных заболеваний представляется абсолютно необходимым создание системы мероприятий по выявлению, диагностике и профилактике туберкулеза у данной группы больных. Учитывая расширение показаний к применению ГИБП, появление все новых препаратов данного класса и значительный рост числа больных, получающих ГИБП в течение длительного времени (в перспективе – пожизненно), следует говорить о формировании новой группы высокого риска развития туберкулеза. Пациенты, получающие лечение ГИБП нуждаются не только в скрининге туберкулеза перед началом лечения, но и в регулярном обследовании в дальнейшем, направленном на исключение развития активного туберкулеза и мониторинг латентной туберкулезной инфекции.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туберкулез: причины появления, симптомы, диагностика и способы лечения.
Определение
Туберкулез - это инфекционное заболевание, вызываемое микобактерией Коха – внутриклеточным паразитом из группы Mycobacterium tuberculosis complex, имеющей вид прямой или немного изогнутой палочки. Палочка Коха отличается высокой устойчивостью к различным изменениям в окружающей среде.
Развитию заболевания способствует ослабленный иммунитет - когда у бактерий есть все условия для размножения, они первоначально поражают легкие, затем попадают в кровь и заражают другие органы и ткани человеческого организма. Заболевание часто протекает в бессимптомной, или скрытой форме, но, как правило, заканчивается переходом в активную.
Причины появления туберкулеза
Путей заражения туберкулезом может быть несколько:
- воздушно-капельный (заражение происходит при контакте с больными туберкулезом легких в открытой форме);
- контактный;
- через продукты питания, воду;
- внутриутробный.
Инфицирование происходит обычно в детском и подростковом возрасте, а клинические проявления манифестируют спустя длительное время.
Туберкулез мочеполовой системы – вторая по распространенности форма внелегочного туберкулеза. Обычно эта форма заболевания представляет собой вторичный процесс. В органы мочеполовой системы возбудитель попадает гематогенным или лимфогенным путем. Как правило, микобактерии размножаются преимущественно в почках, мочевом пузыре и мочеточнике, реже – в простате, уретре, маточных трубах, эндометрии, яичниках, шейке матки и во влагалище.
Туберкулез костей и суставов характеризуется выраженными дистрофическими изменениями в тканях, окружающих туберкулезный очаг. Развиваются характерные для туберкулеза костей и суставов остеопороз и мышечная атрофия. Туберкулезный процесс в костной ткани часто локализуется в теле позвонков, эпифизарных отделах длинных трубчатых костей, в губчатых костях, и реже - в диафизарных отделах коротких и длинных трубчатых костей. Особенно тяжело протекает туберкулез позвоночника, приводя к переломам позвонков. Инфекционный процесс способен вызывать туберкулезный токсико-аллергический артрит (полиартрит Понсе), воспаление суставов (чаще всего поражаются плечевые, коленные и голеностопные суставы).
Туберкулез глаз – заболевание, которое поражает роговицу, сосудистую и сетчатую оболочки, конъюнктиву, склеру и дополнительные структуры глаза. Клинически различают туберкулезно-аллергический (повышенная чувствительность тканей глаз к возбудителю заболевания) и метастатический (проникновение микобактерий в сосудистую оболочку глаза гематогенным путем) туберкулез глаз. Заболевание характеризуется хроническим, часто рецидивирующим течением, нередко приводящим к снижению зрительной функции. Болеют преимущественно лица молодого и среднего возраста. Женщины более предрасположены к развитию данной патологии.
Другие формы внелегочного туберкулеза: туберкулез перикарда, кожи, органов пищеварительной системы, брюшины, печени, селезенки, поджелудочной железы, крупных сосудов возникает крайне редко.
Классификация заболевания
Выделяют три разновидности туберкулеза:
- туберкулезная интоксикация в детском возрасте и у подростков;
- туберкулез органов дыхательной системы;
- туберкулез внелегочной системы (остальных систем организма).
По классификации ВОЗ к внелегочным формам относят туберкулез плевры, бронхов, гортани и внутригрудных бронхолегочных лимфоузлов при условии, если в процесс не вовлечена паренхима легких.
В России и по рекомендациям ВОЗ принято считать туберкулез легких ведущей формой, поэтому, если у пациента диагностируют эту локализацию, всеми прочими локализациями пренебрегают.
Распространенность поражения определяется числом пораженных органов и систем, в соответствии с которым выделяют:
- локальный (ограниченный) туберкулез — наличие одного очага в пораженном органе;
- распространенный процесс — поражение, при котором в одном органе имеется несколько очагов (зон) туберкулезного воспаления;
- множественное поражение системы — поражение туберкулезом нескольких органов одной системы;
- сочетанный туберкулез — поражение двух и более органов, относящихся к разным системам. Частные формы сочетанного туберкулеза: генерализованный (активный туберкулез разных органов и систем) и полиорганный (сочетание в разных органах активного и неактивного процессов).
Туберкулезные микобактерии размножаются медленно, поэтому симптоматика проявляется лишь спустя длительное время.
Выявить внелегочную туберкулезную инфекцию довольно сложно, потому что ее симптоматика является смазанной. Но для всех форм внелегочного туберкулеза характерны общие неспецифические симптомы туберкулезной интоксикации:
- общая слабость, потливость;
- вялость, усталость;
- повышение температуры тела;
- боль в области пораженного участка;
- резкая потеря веса.
При туберкулезном лимфадените:
- покраснение кожи, болезненность и отек в области патологического лимфоузла;
- увеличение периферических лимфоузлов;
- формирование свищевых ходов.
- слабость или затруднение движения в нижних конечностях, изменение походки;
- боль, отек, ограничение подвижности суставов;
- наличие свища с серозно-гнойным отделяемым и/или туберкулезных абсцессов;
- наличие опухолевидных образований;
- деформация скелета;
- парезы и параличи конечностей.
- боль в пояснице, почечная колика;
- частые, болезненные, малопродуктивные позывы к мочеиспусканию;
- кровь в моче;
- постоянная или схваткообразная боль внизу живота;
- нарушение менструального цикла (у женщин);
- воспаление предстательной железы и придатка яичка (у мужчин).
- снижение аппетита и потеря веса;
- ощущение вздутия живота;
- дисфункция кишечника, диарея;
- боль в области живота;
- кровь в кале;
- кишечные свищи, кишечная непроходимость;
- острый перитонит.
- рвота, не связанная с приемом пищи;
- бессонница;
- сильная головная боль;
- раздражительность, апатия;
- невротические реакции, судороги;
- ригидность затылочных мышц;
- асимметрия лица, нарушение речи, параличи, ухудшение зрения.
- плотные на ощупь подкожные узелковые образования, которые, увеличиваясь, формируют язвы и свищи;
- кожные высыпания.
Основные методы диагностики туберкулеза.
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туберкулез легких: причины появления, симптомы, диагностика и способы лечения.
Определение
Туберкулез – инфекционное заболевание, передающееся воздушно-капельным путем. Его возбудителем является бактерия Mycobacterium tuberculosis. Заразиться может каждый, но особенно восприимчивы к туберкулезу дети ввиду недостаточно сформированного иммунитета.
Заболевание излечимо, но лечение занимает длительное время. Огромное значение имеет ранняя диагностика туберкулеза - чем скорее он будет выявлен, тем меньше осложнений вызовет.
Причины появления туберкулеза
Туберкулез передается воздушно-капельным и воздушно-пылевым путями. Микобактерии находятся в мельчайших каплях, которые больной туберкулезом выделяет при разговоре, кашле, чихании и т.д.
Количество людей, инфицированных бактериями туберкулеза, составляет примерно 25–30%. Но заболевает только каждый десятый из них.
Выделяет микобактерии не каждый больной туберкулезом, а только тот, у кого происходит распад легочной ткани и бактериовыделение (в просторечии – открытая форма туберкулеза). Получить дозу микобактерий можно, даже не контактируя непосредственно с больным человеком, так как они способны оседать на частичках пыли и оставаться на ней при благоприятных условиях до 18 дней.
Дети чрезвычайно восприимчивы к инфекциям, а отсутствие прививок приводит к тому, что, встретив туберкулезную палочку, организм не распознает ее как чужеродный агент и не выделяет антитела для борьбы с инфекцией, а вместо этого дает бактериям возможность беспрепятственно проникнуть в легкие.
Среди взрослого населения в группу риска по заражению туберкулезом входят:
- пожилые люди,
- лица, страдающие хроническими заболеваниями (такими, как сахарный диабет, аутоиммунные заболевания),
- люди с онкологическими заболеваниями,
- люди, принимающие иммуносупрессивные препараты,
- пациенты, перенесшие тяжелые операции,
- курильщики.
- Первичный туберкулезный комплекс. Возникает при первичном заражении туберкулезом и встречается, как правило, среди детей. Протекает без выраженных симптомов, рентгенологически напоминает пневмонию, поэтому диагностика затруднена, не заразен. Небольшой очаг в большинстве случаев закрывается капсулой, и болезнь дальше не развивается.
- Туберкулез внутригрудных лимфатических узлов. Характеризуется распространением туберкулезных очагов в обоих легких и поражением лимфоузлов.
- Диссеминированный туберкулез легких. По всей поверхности легких образуются крошечные воспалительные бугорки. Может быть острым или хроническим, протекает тяжело (с лихорадкой, интоксикацией) и волнообразно.
- Очаговый туберкулез легких. В легком образуется от одного до нескольких воспалительных очагов не более 1 см в диаметре. Может протекать бессимптомно или с невысокой температурой, недомоганием.
- Инфильтративный туберкулез легких. Является одним из осложнений очагового туберкулеза. Протекает тяжело, с длительной лихорадкой, потерей веса, кашлем, может наблюдаться кровохарканье.
- Казеозная пневмония. Тяжелая форма легочного туберкулеза, развивается остро, с тяжелой интоксикацией, лихорадкой. Характеризуется массивным воспалением и затем распадом легочной ткани с образованием полостей в легком. Чаще всего возникает у больных с ослабленным иммунитетом.
- Туберкулема легких. В ткани легкого образуется инкапсулированный очаг более 1 см в диаметре, внутри которого происходит распад легочной ткани.
- Кавернозный туберкулез легких. Тяжелая форма туберкулеза, при которой происходит деструкция легочной ткани и образуются большие каверны (полости) в легком. Возникает как осложнение других форм туберкулеза.
- Фиброзно-кавернозный туберкулез легких. Является завершающим этапом кавернозного туберкулеза, когда окончательно формируется полость в легком.
- Цирротический туберкулез легких. Последняя стадия туберкулеза легких, характеризуется замещением легочной ткани на рубцовую. Встречается в 0,1-8% случаев, в основном у нелеченых или неправильно леченых пациентов. Для формирования данной формы требуются годы болезни.
- Туберкулезный плеврит. Воспалительный процесс поражает оболочку легких – плевру. Может развиться как осложнение туберкулеза легких или как самостоятельное заболевание, особенно у молодых людей.
- Туберкулез бронхов, трахеи, верхних дыхательных путей.
- Туберкулез органов дыхания, комбинированный с профессиональными пылевыми заболеваниями легких.
- с выделением микобактерий туберкулеза (МБТ+);
- без выделения микобактерий туберкулеза (МБТ–).
- Выраженная слабость, утомляемость, хроническая усталость.
- Бессонница, ночные кошмары.
- Снижение аппетита и потеря массы тела.
- Ночная потливость (она может быть настолько сильной, что больному приходится менять постельное белье).
- Повышение температуры тела, в основном до субфебрильных значений, то есть не выше 37,5°С. Температура держится постоянно и сопровождается ознобом.
- Кашель. Сначала больных беспокоит сухой кашель, но по мере прогрессирования заболевания появляется мокрота.
- Кровохарканье. Характерно для более поздних стадий туберкулеза.
- Боль в грудной клетке. Возникающая при кашле боль свидетельствует о вовлечении плевры в патологический процесс.
- Сильная одышка.
-
Клинический анализ крови с развернутой лейкоцитарной формулой (с целью выявления воспалительного процесса).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий белок Сыворотка крови (плазма крови, лишенная фибриногена) содержит множество белков, выполняющих разнообразны.
Тест предназначен для скрининговой оценки состава и количественного соотношения фракций белка сыворотки крови методом электрофореза. Синонимы: Электрофорез белков сыворотки. SPEP. Краткая характеристика белковых фракций сыворотки крови Общий белок сыворотки крови состоит из смеси белков с ра.
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивный белок сыворотки крови. C-reactive Protein (CRP), quantitative; C-reactive protein test; CRP test. Краткое описание опред.
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Анализ крови на ЛДГ; Лактатдегидрогеназа; L-лактат; НАД+Оксидоредуктаза; Дегидрогеназа молочной кислоты. Lactate dehydrogenase, Total; Lactic dehydrogenase; LDH; LD. Краткая характеристика определяемого вещества Лактатдегидрогеназа ЛДГ – цитоплазматический.
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Кал.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме. Синонимы: Анализ крови на общий кальций; Общий кальций в сыворотке. Total blood calcium; Total calcium; Bl.
Определение ДНК возбудителей туберкулеза: комплекса микобактерий: M. tuberculosis, M. bovis, M. bovis BCG, M. microti, M. africanum в мокроте, смывах с бронхов, лаважной жидкости методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени. Туберкулёз (от лат. tubercul.
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
Диагностический тест с постановкой внутрикожной пробы для всех возрастных групп с целью диагностики туберкулезной инфекции.
Туберкулез – инфекционное хроническое заболевание, вызываемое микобактериями туберкулеза (Mycobacterium tuberculosis complex). Активный туберкулез развивается приблизительно у 10% людей, инфицированных M. tuberculosis. В остальных случаях благодаря иммунной системе происходит элиминация возбуд.
Лечение туберкулеза легких
Успех лечения во многом зависит от ранней диагностики заболевания. Терапия туберкулеза длительная и составляет от 4 месяцев до нескольких лет.
Самостоятельное прекращение приема лекарств, пропуск или уменьшение дозировки могут вызвать резистентность, то есть устойчивость микобактерий к антибиотикам.
Во время лечения необходимо отказаться от курения и употребления алкоголя.
Терапия туберкулеза подразумевает комбинацию нескольких антибактериальных препаратов. В основном все лекарства принимают в таблетированной форме, однако в начале заболевания или при тяжелом течении требуется их внутривенное введение.
Лечение туберкулеза осуществляется как дома, так и в специализированном стационаре. Госпитализация показана при первичном обнаружении туберкулеза, для лечения тяжелых форм туберкулеза и для хирургического лечения туберкулеза легких.
Во время терапии туберкулеза очень важно полноценно питаться, получая с пищей необходимое количество калорий, витаминов и питательных веществ.
Калорийность пищи должна быть на 10% выше, чем при обычном образе жизни. Молочные продукты, нежирное мясо, рыба, орехи богаты белком, который необходим для укрепления иммунитета. Обязательно нужно включать в меню овощи, зелень, цельнозерновые продукты. Следует избегать фастфуда, жирной, копченой пищи, сахара и сладких газированных напитков.
К неспецифическим осложнениям, характерным для многих легочных заболеваний, врачи относят кровохарканье, легочное кровотечение, спонтанный пневмоторакс. Спонтанный пневмоторакс – это попадание воздуха в плевральную полость вследствие повреждения ткани легкого. Наличие воздуха в плевральной полости сдавливает легкие и мешает нормальному процессу дыхания. Описаны случаи, когда к пневмотораксу приводит образование бронхоплевральных свищей.
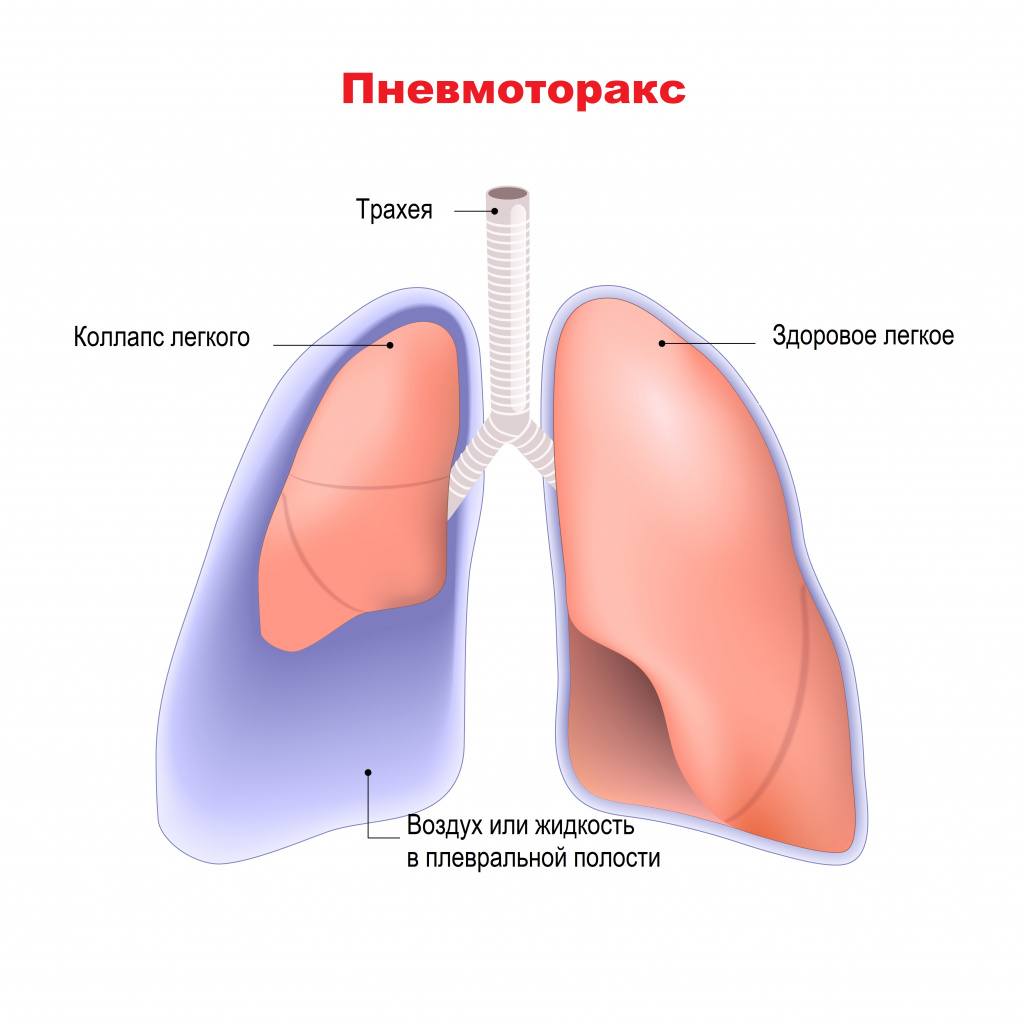
К редким, но грозным осложнениям относятся: ателектаз (спадение части легкого, которая перестает участвовать в газообмене и процессе дыхания), абсцесс легкого (образование гнойника в ткани легкого), амилоидоз внутренних органов (в результате длительного воспалительного процесса происходит нарушение белкового обмена, в органах начинает откладываться белок-амилоид, вследствие чего нарушается их нормальная работа), хроническая легочная недостаточность.
К специфическим осложнениям, характерным для туберкулеза легких, относятся: туберкулез бронхов, трахеи, гортани, корня языка; туберкулезный плеврит; туберкулезная эмпиема – скопление гноя в плевральной полости.
Профилактика туберкулеза легких
К специфической профилактике относится вакцинация.
Вакцину вводят внутрикожно, после чего формируется местный туберкулезный процесс, неопасный для общего здоровья. Впоследствии организм вырабатывает специфический иммунитет против микобактерий. Это значит, что привитой ребенок с хорошим поствакцинальным иммунитетом при встрече с микобактериями либо не инфицируется, либо переносит инфекцию в легкой форме.
Иммунитет, приобретенный после прививки БЦЖ, сохраняется в среднем 5 лет. Повторные вакцинации проводят в 7 и 14 лет.
Профилактика туберкулеза у взрослых включает ежегодную диспансеризацию с выполнением флюорографии легких.
- Карачунский М.А. Дифференциальная диагностика туберкулеза легких // Пульмонология и аллергология. – Т.1. – 2005. С. 6–9.
- Клинические рекомендации «Туберкулез у взрослых. Разраб.: Российское Общество Фтизиатров, Ассоциация фтизиатров. – 2022.
- Клинические рекомендации «Туберкулез у детей. Разраб.: Российское Общество Фтизиатров. – 2020.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

