Лечение гиперкератотическая дермофития стопы грибковая кожная инфекция
Обновлено: 24.04.2024
Дерматофитии – инфекционные заболевания кожи, вызываемые грибами - дерматофитами (Trichophyton, Microsporum, Epidermophyton) [1,2].
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводится.
Жалобы и анамнез
Жалобы:
• несоблюдение правил личной гигиены (ношение чужой обуви).
Физикальное обследование
Дерматофитии волосистой части головы:
• поражение ногтевых пластинок.
• дистальная форма – очаг локализуется в области свободного края ногтя, пластинка теряет прозрачность, становится белесой или желтой, формируется подногтевой гиперкератоз;
• поверхностная форма – поражается только дорсальная поверхность ногтя, появляются пятна и полоски, белого затем желтого цвета, ногтевая пластинка становится шероховатой и рыхлой;
• проксимальная форма – в области полулуния появляются пятна белого цвета, которые постепенно продвигаются к свободному краю, возможен онихолизис;
• тотально - дистрофическая форма - ногтевая пластинка желтовато-серого цвета, поверхность неровная, выраженный подногтевой гиперкератоз.
Лабораторные исследования
Микроскопическое исследование соскобов с ногтей, чешуек с очагов гладкой кожи:
Инструментальные исследования
Осмотр под люминесцентной лампой Вуда: наличие люминесцентного свечения.
Показания для консультации специалистов (при наличии сопутствующей патологии)
Дифференциальный диагноз
Таблица 2. Дифференциальный диагноз дерматофитии гладкой кожи
Таблица 3. Дифференциальный диагноз дерматофитии ногтей
Лечение
Тактика лечения
Немедикаментозное лечение
Режим №1 (общий).
Стол №15 (общий).
Медикаментозное лечение [3, 4, 5, 6, 7, 8, 9, 10, 11,12,13, 14]
Этиотропная терапия
Дерматофитии волосистой части головы:
- взрослым и детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки.
- взрослым по 100-200 мг;
- детям по 3-5 мг на 1 кг массы тела.
- взрослым по 250 мг;
- детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки.
- взрослым по 150 мг;
- детям по 5 мг на 1 кг массы тела.
• кальция глюконат (уровень доказательности - D), внутривенно, внутримышечно 1 раз в сутки в течение 10 дней:
- взрослые по 10,0 мл 30% раствора.
• хлоропирамина гидрохлорид (уровень доказательности D) перорально 2-3 раза в сутки, курс 10-15 дней:
- взрослые по 0,1 г.
- взрослым и детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки;
Длительность курса лечения: при онихомикозе кистей – 2-3 месяца; при онихомикозе стоп – 3-4 месяцев.
- 1 пульс: по 200 мг 2 раза в сутки в течение 7 дней с 3-х недельным перерывом.
Кратность пульсов: при онихомикозе кистей 3-4 пульса; при онихомикозе стоп – 4-5 пульсов;
- взрослые по 150 мг 1 раз в неделю;
- дети 3-5 мг на кг массы тела 1 раз в неделю.
Длительность курса лечения: до полного отрастания здоровой пластинки (6-12 месяцев);
- по 400 мг в первый день;
- далее по 200 мг до полного отрастания здоровых ногтей.
Длительность курса лечения: при онихомикозе кистей 4-6 месяцев; при онихомикозе стоп – 12-18 месяцев.
Наружная терапия
Дерматофития волосистой части головы:
Длительность курса местной антимикотической терапии 4-6 недель.
Местная терапия (антисептики):
• йод, спиртовая настойка 2% 2 раза в сутки.
Дерматофития гладкой кожи, кистей и стоп:
Местная терапия комбинированными препаратами (1- 2 недели):
- при наличии мокнутия, эритемы, эксудации, везикуляции:
Длительность курса местной антимикотической терапии 2 - 4 недели.
Местные антисептики:
• йод, спиртовая настойка 2% 2 раза в сутки, 2-4 недели.
- При поражении единичных ногтей с дистального или боковых краев на 1/3 – ½ пластины:
- бифоназол крем до полного удаления инфицированных участков ногтей 1 раз в сутки в течение 10-20 дней;
- После удаления пораженных участков ногтя (до полного отрастания здорового ногтя):
• циклопирокс (крем, раствор) 2 раза в сутки.
Медикаментозное лечение, оказываемое на амбулаторном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность назначения):
Перечень дополнительных лекарственных средств (менее 100% вероятности назначения): нет.
Медикаментозное лечение, оказываемое на стационарном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность назначения):
Перечень дополнительных лекарственных средств (менее 100% вероятности назначения): нет.
Другие виды лечения: нет.
Другие виды лечения, оказываемые на этапе скорой неотложной помощи: не проводится.
Хирургическое вмешательство: не проводится.
Профилактические мероприятия:
Дальнейшее ведение:
При поражении волосистой части головы (трехкратно в течение 3-х месяцев после лечения) [3, 15]:
• микроскопическое исследование соскоба кожи на грибок (двукратно, с интервалом десять – пятнадцать дней) [3,15].
Препараты (действующие вещества), применяющиеся при лечении
| Бетаметазон (Betamethasone) |
| Бифоназол (Bifonazole) |
| Гентамицин (Gentamicin) |
| Дифлукортолон (Diflucortolone) |
| Изоконазол (Isoconazole) |
| Итраконазол (Itraconazole) |
| Ихтаммол (Ihtammol) |
| Йод (Iodine) |
| Кальция глюконат (Calcium gluconate) |
| Кетоконазол (Ketoconazole) |
| Клемастин (Clemastine) |
| Клотримазол (Clotrimazole) |
| Мебгидролин (Mebhydrolin) |
| Миконазол (Miconazole) |
| Натрия тиосульфат (Sodium thiosulfate) |
| Нафтифин (Naftifine) |
| Оксиконазол (Oxiconazole) |
| Сертаконазол (Sertaconazole) |
| Тербинафин (Terbinafine) |
| Флуконазол (Fluconazole) |
| Хлоропирамин (Chloropyramine) |
| Циклопирокс (Ciclopirox) |
| Эконазол (Econazole) |
Госпитализация
Показания к госпитализации
Показания к экстренной госпитализации: не проводится.
Показания к плановой госпитализации:
Информация
Источники и литература
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Указание на отсутствие конфликта интересов: отсутствует.
Указание условий пересмотра протокола: пересмотр протокола через 3 года и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.
Сквамозная эпидермофития – одна из форм грибкового поражения ладоней или стоп, вызываемая грибком Trichophyton mentagrophytes и характеризующаяся умеренным воспалением с признаками гиперкератоза. Симптомами этого заболевания являются образование на коже стоп или ладоней бляшек размером 1-4 сантиметра, гиперкератоз и умеренный зуд. В некоторых случаях бляшки могут отсутствовать, единственными проявлениями патологии выступают зуд и шелушение. Диагностика сквамозной эпидермофитии основывается на результатах дерматологического осмотра и микроскопического изучения соскобов с очагов поражения. Лечение заболевания проводится аналогично терапии других микозов стоп или ладоней, но имеет выраженную этапность.
Общие сведения
Сквамозная эпидермофития (сквамозно-гиперкератотическая эпидермофития) – разновидность ладонно-стопного дерматомикоза, при которой наблюдаются нарушение процессов ороговения кожи в виде шелушения и гиперкератоза. Само по себе заражение Trichophyton mentagrophytes кожи стоп и (в меньшей степени) ладоней является очень распространенным состоянием, наблюдающимся у огромного количества людей по всей планете. При этом доля именно сквамозной эпидермофитии в общей структуре данного заболевания точно неизвестна, выяснение осложняется еще и тем, что различные формы патологии (включая сквамозно-гиперкератотическую) могут переходить друг в друга. Данный тип стопного микоза считается в дерматологии наиболее контагиозным, так как на обильно выделяющихся чешуйках кожи длительное время может сохраняться возбудитель, что увеличивает вероятность заражения других лиц. Заразность сквамозной эпидермофитии значительно повышается при стертых формах заболевания, когда выраженных клинических симптомов не наблюдается, и больной может, сам того не зная, инфицировать огромное количество людей.

Причины сквамозной эпидермофитии
Как уже было сказано выше, причиной сквамозной эпидермофитии является заражение кожи микроскопическим сапрофитным грибком Trichophyton mentagrophytes, который внедряется через микроповреждения тканей. Инфицирование обычно происходит при ношении обуви больного, в местах общественного пользования с повышенной температурой и влажностью (бани, сауны, бассейны). В некоторых случаях грибок может жить на поверхности кожи на протяжении многих лет в составе сапрофитной флоры, не вызывая заболевания, но при появлении провоцирующих факторов (ношение неудобной обуви, снижение иммунитета, нарушение микроциркуляции в тканях кожи) приводить к выраженным клиническим проявлениям.
Сквамозная эпидермофития редко развивается в результате первичного заражения грибком, обычно ей предшествует другая форма патологии, например, дисгидротическая или эпидермофития ногтей. Причины, по которым в ходе жизнедеятельности грибка развивается гиперкератотическая реакция кожи, достоверно неизвестны – дерматологи предполагают, что свою роль играют реактивность организма, уровень метаболизма и микроциркуляции в тканях кожи, генетические факторы. Нарушение процессов ороговения при сквамозной эпидермофитии отражается на подходах к лечению данного микоза, так как значительная доля возбудителя защищена утолщенным роговым слоем как от системно используемых противогрибковых препаратов, так и от наружно применяемых средств.
Симптомы сквамозной эпидермофитии
В подавляющем большинстве случаев сквамозная эпидермофития развивается на коже стоп – описаны случаи ее возникновения на ладонях, но некоторые исследователи полагают, что такая форма возможна только на фоне выраженного иммунодефицита. Обычно поражаются подошвы и боковые поверхности стоп, развитию заболевания могут предшествовать другие формы микозов – поражение ногтей, иные типы эпидермофитии. Собственно очаг поражения выглядит как бляшка неправильной формы красноватого, реже багрового цвета, не возвышающаяся над окружающей кожей. Поверхность элемента покрыта крупными грязно-серыми чешуйками. При длительно протекающих случаях сквамозной эпидермофитии вокруг очагов формируются выраженные гиперкератотические наслоения. Субъективные симптомы на этом этапе обычно ограничиваются умеренным зудом и иногда болезненностью.
Гиперкератоз значительно ухудшает эластические свойства кожи, поэтому вокруг очагов микоза нередко формируются болезненные трещины, которые могут стать входными воротами для вторичной инфекции. Течение сквамозной эпидермофитии очень длительное, порой занимает многие месяцы и годы. Иногда данная разновидность заболевания трансформируется в дисгидротическую эпидермофитию. Самопроизвольно или на фоне недостаточного лечения сквамозно-гиперкератотическая форма микоза может переходить в стертую, которая проявляется преходящим зудом и шелушением кожи. Сквамозная эпидермофития такого типа наиболее опасна в плане заразности больного. Иногда к симптомам этого состояния присоединяются проявления заболеваний, провоцирующих микоз кожи стопы, – сахарного диабета, трофических нарушений, плоскостопия и ряда других.
Диагностика сквамозной эпидермофитии
Для определения сквамозной эпидермофитии применяют метод дерматологического осмотра пораженных участков кожи и соскоб с последующей микроскопией. В ряде случаев для идентификации возбудителя производят посев образцов соскоба на патогенные грибы в селективные питательные среды. Осмотр лучше всего выполнять при помощи лампы Вуда, которая позволяет определить границы грибкового поражения. Также можно использовать метод простой дерматоскопии. При расспросе больного сквамозной эпидермофитией выясняется, что заболевание протекает длительно, зуд умеренный, при наличии трещин гиперкератотических участков кожи определяется выраженная болезненность. В ходе осмотра можно произвести измерение рН кожи, которое при сквамозной эпидермофитии (как и при любой другой форме этого состояния), будет смещено в щелочную сторону.
Соскоб и его последующая микроскопия осуществляются микологом или дерматологом для подтверждения диагноза микоза и последующих более точных методов диагностики. При микроскопии в случае наличия сквамозной эпидермофитии помимо клеток эпителия и ороговевших чешуек определяются нити мицелия или споры грибка. Однако точная идентификация типа или вида возбудителя при этом практически невозможна, поэтому для дифференциального диагноза эпидермофитии от других микозов (кокцидиомикоза, трихофитии, кандидоза) применяют метод посева соскоба на селективные питательные среды. Дифференциальную диагностику сквамозной эпидермофитии, помимо других микозов, следует производить также с псориазом и некоторыми типами лишая.
Лечение сквамозной эпидермофитии
Особенностью лечения сквамозной эпидермофитии является его проведение в несколько этапов, поскольку простое использование противогрибковых средств, как системных, так и местных, неспособно уничтожить возбудителя. Первоначально необходимо уменьшить выраженность гиперкератоза и его наслоений, так как грибок может располагаться среди роговых масс, будучи надежно защищен от кровотока (то есть, от системно использующихся препаратов) и от местно назначаемых лекарств. Для устранения роговых наслоений при сквамозной эпидермофитии применяют компрессы из растворов молочной, салициловой или фруктовой кислот, механическое удаление. После этого можно приступать к этиотропной (противогрибковой) терапии заболевания.
В ряде случаев лечение сквамозной эпидермофитии может быть ограничено длительным (до 6-ти недель) назначением местных противогрибковых препаратов – фунгицидных мазей и растворов (тербинафин, клотримазол), регулярными ножными ваннами, поддержанием гигиены кожи стоп. При рецидиве после ранее проведенного местного лечения или при тяжелом течении заболевания могут использоваться системно действующие противогрибковые средства. В тех случаях, когда сквамозная эпидермофития осложняется вторичной инфекцией, в программу терапии могут быть добавлены антибиотики из группы пенициллинов или макролидов.
Прогноз и профилактика сквамозной эпидермофитии
Сквамозная эпидермофития характеризуется длительным течением и склонностью к частому рецидивированию, однако прогноз относительно выздоровления при правильном и упорном лечении обычно благоприятный. Для того чтобы снизить вероятность рецидива, помимо вышеуказанных терапевтических мер необходимо обработать изнутри всю обувь больного (и, желательно, обувь членов семьи) слабым раствором формальдегида. Обувь должна носиться по сезону, чрезмерно теплые или тесные туфли и ботинки могут спровоцировать развитие сквамозной эпидермофитии.
Нужно избегать ношения чужой обуви, посещения общественных бань, саун и бассейнов. Администрации подобных заведений также следует производить регулярную санитарную обработку полов, предметов мебели и принадлежностей для купания, выявлять среди рабочих (банщиков, тренеров в бассейне) больных с эпидермофитией. Крайне важна правильная гигиена ног: ежедневные ножные ванны (желательно с использованием хозяйственного мыла), замена носков или чулок. Если сквамозная эпидермофития возникла на фоне общего провоцирующего заболевания, его своевременная терапия будет способствовать излечению кожной патологии.
Дерматофития гладкой кожи. Диагностика и лечение
а) Пример из истории болезни. Шестилетнюю девочку привели к врачу по поводу круглого зудящего очага, возникшего на теле. Впервые высыпание обнаружено две недели назад. У домашней кошки было замечено несколько участков облысения. Обратите внимание на концентричные круги с шелушением, эритемой и разрешением в центре. Под лампой Вуда очаг светился зеленым цветом, при анализе с КОН выявлены разветвляющиеся и септированные гифы. Ребенку назначили местный противогрибковый крем два раза в день, и через 3-4 педели дерматофития разрешилась.
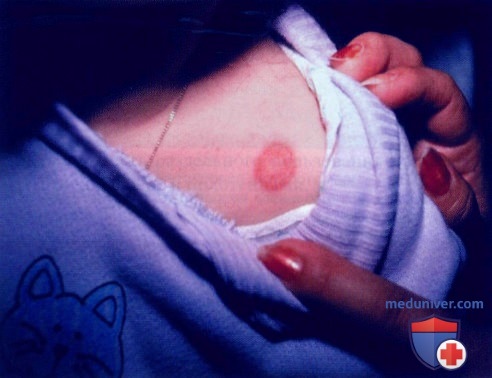
Дерматофития гладкой кожи на плече у 6-летней девочки. Наблюдается очень типичный кольцевидный рисунок, а изображение кота на свитере - напоминание об инфицированном домашнем животном, от которого дерматофит вида Microsporum передался хозяйке. Обратите внимание на концентричные круги с эритемой, шелушением и разрешением в центре
б) Распространенность (эпидемиология):
• Избыток тепла и влаги создает благоприятную среду для роста грибов.
• Дерматофиты распространяются при контакте с инфицированными животными или людьми, а также с зараженными предметами бытового обихода.
в) Этиология (причины), патогенез (патология):
• Дерматофития гладкой кожи - распространенная поверхностная грибковая инфекция гладкой кожи, для которой характерны четко отграниченные кольцевидные очаги с разрешением в центре, эритемой и шелушением по периферии.
• Дерматофиты: виды Trichophyton, Microspornm и Epidermophyton.
Дерматофития гладкой кожи лица у девочки. Здесь отсутствует кольцевидный рисунок с разрешением в центре, однако в данном случае дерматофитная кожная инфекция разрешилась после применения местного противогрибкового препарата Обширные очаги дерматофитии гладкой кожи в подмышечной области у взрослого пациента Нераспознанная дерматофития на грудной клетке у темнокожей женщины. Пока пациентка применяла местный стероид, назначенный ей лечащим врачом, очаг дерматофитии продолжал увеличиваться. Наблюдается значительная поствоспалительная гиперпигментация Нераспознанная дерматофития на руке у пациентки, представленной на предыдущей иллюстрации. Отмечаются концентрические круги, поскольку при применении местных стероидов дерматофитная инфекция продолжает развиваться
г) Клиника. Диагноз устанавливается на основании данных анамнеза, осмотра и микроскопии.
• Морфология: четко отграниченный кольцевидный очаг с разрешением в центре, эритемой и шелушением по периферии. Концентрические очаги являются высокоспецифичными (80%) для дерматофитных инфекций.
• Другие характерные признаки: зуд в пораженных участках.
д) Типичная локализация на теле:
• Очаги могут располагаться на любом участке тела, включая лицо и подмышечные области.
• Нераспознанная дерматофития или tinea incognito - дерматофитная инфекция, которая не была ранее распознана врачом/пациентом, при этом для лечения очага применялись местные стероиды. При применении стероидов дерматофит продолжает расти, создавая косметические проблемы. В некоторых случаях инфекция вызывает гиперпигментацию.
• Дерматофития гладкой кожи может захватывать обширные участки тела.
е) Анализы при заболевании:
• Микроскопия с КОН полезна для подтверждения клинических данных или в случае неясного диагноза. Для этой цели с периферического и эритематозного участка очага, используя край предметного стекла или скальпель, берут соскоб. Чтобы получить достаточное количество рогового слоя, не вызвав при этом крово течения, процедура должна выполняться с нажимом. При неправильном взятии материала, а также в случаях, когда пациент использует местные противогрибковые препараты или микроскопия выполнена неопытным специалистом, можно получить ложно отрицательный результат.
• Для более быстрого растворения эпителиальных клеток без нагревания используется КОН с диметилсульфоксидом (ДМСО). Можно применять грибковый краситель.
• Если тест с КОН и культуральный анализ отрицательные, а клиническая картина все-таки указывает на грибковую инфекцию, следует выполнить биопсию, отправив полученный материал в формалине в лабораторию для окрашивания по Шиффу.
ж) Дифференциальная диагностика дерматофитии кожи:
• Кольцевидная гранулема - воспалительный доброкачественный дерматоз неизвестного происхождения, для которого характерны как дермальные, так и кольцевидные папулы.
• Для псориаза характерны бляшки с чешуйками на разгибательных поверхностях туловища. Иногда бляшки имеют кольцевидную форму. Инверсный псориаз в интертригинозных зоназ также может имитировать дерматофитию гладкой кожи.
• При эритеме кольцевидной центробежной возникают шелушащиеся красные кольца с участком нормальной кожи в центре, при этом шелушение следует за эритемой по мере расширения кольца, в то время как при дерматофитии шелушение идет впереди эритемы.
• При инфицировании кожной мигрирующей личинкой наблюдаются серпигинозные ходы, проложенные личинкой кривоголовки, которые могут иметь кольцевидный рисунок и ошибочно приниматься за дерматофитию гладкой кожи.
• Для нумулярной экземы характерны округлые монетовидные красные шелушащиеся бляшки без разрешения в центре.
• Эритразма локализуется в подмышечных и паховой областях, не имеет кольцевидной конфигурации и разрешения в центре. Под лампой Вуда светится кораллово-красным светом.
Дерматофития гладкой кожи Дерматофития гладкой кожи
з) Лечение дерматофитии кожи:
• В случае возникновения дерматофитии на ограниченных участках гладкой кожи применяются местные противогрибковые препараты.
• Хотя в терапии дерматофитии стоп и гладкой кожи эффективны практически все местные противогрибковые препараты, клинические данные указывают на лучшую эффективность аллиламинов (тербинафин) по сравнению с дорогостоящими азолами.
• Среднее количество курсов, необходимых для лечения, составило 1,6.
• Если дерматофития гладкой кожи занимает обширные участки тела терапией первой линии считаются системные противогрибковые препараты. Однако если размер области поражения ограничен, не будет ошибкой попытка местной терапии. Пациентке с нераспознанной дерматофитией для разрешения инфекции потребовалась системная терапия. К сожалению, поствоспалительная гиперпигментация окончательно не разрешилась.
• Рандомизированное исследование с группой контроля показало, что при лечении дерматофитии гладкой кожи и паховой дерматофитии итраконазол в дозе 200 мг перорально при ежедневном приеме в течение одной педели был также эффективен, безопасен и хорошо переносился, как итраконазол в дозе 100 мг в течение двух недель.
• В одном из исследований пациентов с лабораторным диагнозом дерматофитии гладкой кожи и паховой дерматофитии произвольно разделили на две группы, которые получали либо 250 мг тербинафииа один раз в день, либо 500 мг гризеофульвина один раз в день в течение двух недель. Эффективность для тербинафииа была выше на шестой неделе.
• Итак, если необходим системный препарат, клинические данные свидетельствуют в пользу применения^
- Тербинафина в дозе 250 мг ежедневно в течение двух недель,
- Итраконазола в дозе 200 мг ежедневно в течение одной недели,
- Итраконазола в дозе 100 мг ежедневно в течение двух недель.
и) Консультирование врачом пациента. Пациенту рекомендуется содержать кожу в сухости и чистоте. Инфицированных домашних животных необходимо лечить.
к) Наблюдение пациента врачом. При трудно поддающемся лечению и распространенном заболевании повторный визит к врачу назначается через 4-6 недель. При вероятности бактериальной суперинфекции контрольный осмотр должен быть проведен раньше.
Грибок стоп у детей (дерматофития стоп)
В некоторых случаях в клинической картине преобладают шелушение и трещины; иногда наблюдаются везикуло-пустулезные очаги, эритема и мацерация. Инфекция начинается и может сохраняться в межпальцевых промежутках и вдоль боковых сторон пальцев стоп. Однако очаги могут распространиться на тыльную сторону стопы и захватить также подошвенную поверхность, особенно область плюсны и подъема свода стопы. Пациенты жалуются на жжение и зуд, который часто бывает сильным.
Хотя высыпания иногда поражают обе стопы и обе кисти, для дерматофитии типично асимметричное поражение, когда одна стопа или одна кисть не затрагиваются инфекцией.
Диагноз подозревается на основании клинической картины и подтверждается исследованием соскобов чешуек в препарате с КОН и анализом на грибковую культуру. Основным методом лечения является местное лечение противогрибковыми кремами или порошками, а также меры по уменьшению влажности стоп. В случае стойкой и распространенной дерматофитии стоп могут потребоваться системное противогрибковое лечение. При распространении дерматофитной инфекции на область ногтей развивается онихомикоз.
Хотя у детей младшего возраста онихомикоз редок, его распространенность с возрастом увеличивается, поэтому онихомикоз следует подозревать у любого ребенка с асимметричной дистрофией ногтей и поражением соседней кожи.
Три месяца ежедневного приема внутрь тербинафина или итраконазола могут излечить 50% пораженных лиц, но такая терапия не разрешена для детей FDA. У многих пациентов состояние улучшается в летние месяцы, когда они носят открытую обувь. В случае тяжелых воспалительных очагов требуются системное противогрибковое лечение, проблемой может стать также вторичная бактериальная инфекция, особенно грамотрицательными микроорганизмами.
Кожная мигрирующая личинка - паразит нематода Ancylostoma braziliense, которым обычно заражаются от собак и котов, вызывает появление узкой серпигинозной эритематозной бляшки, которая на подошве стопы может стать везикулезной или буллезной и покрыться коркой. Такой туннельный очаг следует отличать от асимметричных очагов дерматофитии стоп, а также от симметричных очагов дисгидротической экземы.
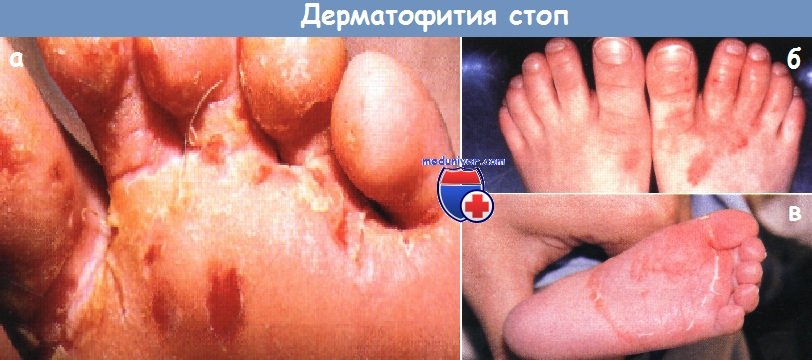
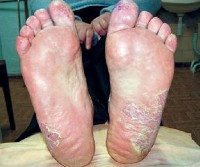
Дерматофития стоп:
а - мацерация, эрозия и корки в очагах, распространяющихся от межпальцевых промежутков на подошвенную поверхность пальцев и стоп у 5-летнего мальчика
б - сухие, шелушащиеся красные пятна распространяются от межпальцевых промежутков на подошвенную поверхность пальцев и стоп у 4-летнего мальчика
в - у этой 6-месячной девочки в течение 10 дней распространялась кольцевидная бляшка на подошвенной поверхности правой стопы.
Как минимум у одного родителя всех этих детей имелась хроническая или рецидивирующая дерматофития стоп.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

