Лечение кишечной палочки в мазке бактериофагами
Обновлено: 17.04.2024
Форма выпуска, упаковка и состав препарата Бактериофаг коли
Раствор для приема внутрь, местного и наружного применения желтого цвета, прозрачный.
| бактериофаг коли* |
* стерильный фильтрат фаголизатов патогенных штаммов Escherichia coli.
20 мл - флаконы (4) - пачки картонные.
20 мл - флаконы (10) - пачки картонные.
100 мл - флаконы (1) - пачки картонные.
Фармакологическое действие
Показания препарата Бактериофаг коли
Лечение и профилактика заболеваний, вызванных бактериями Escherichia coli, в составе комплексной терапии:
- заболевания уха, горла, носа, дыхательных путей и легких (воспаления пазух носа, среднего уха, ангина, фарингит, ларингит, трахеит, бронхит, пневмония, плеврит);
- хирургические инфекции (нагноения ран, ожоги, абсцесс, флегмона, фурункулы, карбункулы, гидраденит, панариции, парапроктит, мастит, бурсит, остеомиелит);
- урогенитальные инфекции (уретрит, цистит, пиелонефрит, кольпит, эндометрит, сальпингоофорит);
- энтеральные инфекции (гастроэнтероколит, холецистит), дисбактериоз кишечника;
- генерализованные септические заболевания;
- гнойно-воспалительные заболевания новорожденных (омфалит, пиодермия, конъюнктивит, гастроэнтероколит, сепсис и др.);
- другие заболевания, вызванные кишечной палочкой.
С профилактической целью препарат используют для обработки послеоперационных и свежеинфицированных ран, а также для профилактики внутрибольничных инфекций по эпидемическим показаниям.
Важным условием эффективной фаготерапии является предварительное определение фагочувствительности возбудителя.
Открыть список кодов МКБ-10| Код МКБ-10 | Показание |
| A04.0 | Энтеропатогенная инфекция, вызванная Escherichia coli |
| A09 | Другой гастроэнтерит и колит инфекционного и неуточненного происхождения |
| A40 | Стрептококковый сепсис |
| A41 | Другой сепсис |
| B96.2 | Escherichia coli [E. coli] как причина болезней, классифицированнных в других рубриках |
| H66 | Гнойный и неуточненный средний отит |
| J01 | Острый синусит |
| J02 | Острый фарингит |
| J03 | Острый тонзиллит |
| J04 | Острый ларингит и трахеит |
| J15 | Бактериальная пневмония, не классифицированная в других рубриках |
| J20 | Острый бронхит |
| J31.2 | Хронический фарингит |
| J32 | Хронический синусит |
| J35.0 | Хронический тонзиллит |
| J37 | Хронический ларингит и ларинготрахеит |
| J42 | Хронический бронхит неуточненный |
| K61 | Абсцесс области заднего прохода и прямой кишки |
| K63.8 | Другие уточненные болезни кишечника |
| K81 | Холецистит |
| L02 | Абсцесс кожи, фурункул и карбункул |
| L03 | Флегмона |
| L73.2 | Гидраденит гнойный |
| M70 | Болезни мягких тканей, связанные с нагрузкой, перегрузкой и давлением |
| M71 | Другие бурсопатии |
| M86 | Остеомиелит |
| N10 | Острый тубулоинстерстициальный нефрит (острый пиелонефрит) |
| N11 | Хронический тубулоинтерстициальный нефрит (хронический пиелонефрит) |
| N30 | Цистит |
| N34 | Уретрит и уретральный синдром |
| N61 | Воспалительные болезни молочной железы |
| N70 | Сальпингит и оофорит |
| N71 | Воспалительная болезнь матки, кроме шейки матки (в т.ч. эндометрит, миометрит, метрит, пиометра, абсцесс матки) |
| N72 | Воспалительная болезнь шейки матки (в т.ч. цервицит, эндоцервицит, экзоцервицит) |
| N76 | Другие воспалительные болезни влагалища и вульвы |
| O91 | Инфекции молочной железы, связанные с деторождением |
| P36 | Бактериальный сепсис новорожденного |
| P38 | Омфалит новорожденного с небольшим кровотечением или без него |
| P39.1 | Конъюнктивит и дакриоцистит у новорожденного |
| P39.4 | Неонатальная инфекция кожных покровов |
| P39.8 | Другая уточненная инфекция, специфичная для перинатального периода |
| R09.1 | Плеврит |
| T30 | Термические и химические ожоги неуточненной локализации |
| T79.3 | Посттравматическая раневая инфекция, не классифицированная в других рубриках |
Режим дозирования
Препарат используют для приема внутрь (через рот), ректального введения, аппликаций, орошений, введения в полости ран, вагины, матки, носа, пазух носа и дренированные полости.
Рекомендуемые дозировки препарата
| Возраст пациента | Доза на 1 прием (мл) | |
| внутрь | в клизме | |
| 0-6 мес | 5 | 5-10 |
| 6-12 мес | 10 | 10-20 |
| от 1 года до 3 лет | 15 | 20-30 |
| от 3 до 8 лет | 15-20 | 30-40 |
| от 8 лет и старше | 20-30 | 40-50 |
Лечение гнойно-воспалительных заболеваний с локализованными поражениями должно проводиться одновременно как местно, так и приемом препарата внутрь в течение 7-20 дней (по клиническим показаниям).
В случае, если до применения бактериофага для лечения ран применялись химические антисептики, рана должна быть тщательно промыта стерильным 0,9 % раствором натрия хлорида.
В зависимости от очага инфекции бактериофаг применяют:
1. В виде орошения, примочек и тампонирования в объеме, до 200 мл в зависимости от размеров пораженного участка. При абсцессе после удаления гнойного содержимого с помощью пункции препарат вводят в количестве меньшем, чем объем удаленного гноя. При остеомиелите после соответствующей хирургической обработки в рану вливают бактериофаг по 10-20 мл.
2. При введении в полости (плевральную, суставную и другие ограниченные полости) до 100 мл оставляют капиллярный дренаж, через который бактериофаг вводят в течение нескольких дней.
3. При циститах, пиелонефритах, уретритах препарат принимают внутрь. В случае, если полость мочевого пузыря или почечной лоханки дренированы, бактериофаг вводят через цистостому или нефростому 1-2 раза в день по 20-50 мл в мочевой пузырь и по 5-7 мл в почечную лоханку.
4. При гнойно-воспалительных гинекологических заболеваниях препарат вводят в полость вагины, матки в дозе 5-10 мл ежедневно однократно, при кольпите - по 10 мл орошением или тампонированием 2 раза в день.
Тампоны закладывают па 2 часа.
5. При гнойно-воспалительных заболеваниях уха, горла, носа препарат вводят в дозе 2-10 мл 1-3 раза в день. Бактериофаг используют для полоскания, промывания, закапывания, введения смоченных турунд (оставляя их на 1 час).
6. При энтеральных инфекциях, дисбактериозе кишечника препарат принимают внутрь 3 раза в день за 1 ч до приема пищи в течение 7-20 дней по клиническим показаниям. Возможно сочетание двукратного приема внутрь с однократным ректальным введением разовой возрастной дозы бактериофага в виде клизмы после опорожнения кишечника.
Применение бактериофага у детей (до 6 месяцев). При сепсисе, энтероколите новорожденных, включая недоношенных детей, бактериофаг применяют в виде высоких клизм (через газоотводную трубку или катетер) 2-3 раза в сутки в дозе 5-10 мл. При отсутствии рвоты и срыгивания возможно применение препарата через рот. В этом случае он смешивается с грудным молоком. Возможно сочетание ректального (в виде высоких клизм) и пероралыюго (через рот) применения препарата. Курс лечения 5-15 дней. При рецидивирующем течении заболевания возможно проведение повторных курсов лечения. С целью профилактики сепсиса и энтероколита при внутриутробном инфицировании или опасности возникновения внутрибольничной инфекции у новорожденных детей бактериофаг применяют в виде клизм 2 раза в день в течение 5-7 дней.
При лечении омфалита, пиодермии, инфицированных ран препарат применяют в виде аппликаций ежедневно двукратно (марлевую салфетку смачивают бактериофагом и накладывают на пупочную ранку или пораженный участок кожи).
Меры предосторожности при применении. Перед использованием флакон с бактериофагом необходимо взболтать и просмотреть. Препарат должен быть прозрачным и не содержать осадка.
Внимание! При помутнении препарат не применять!
Вследствие содержания в препарате питательной среды, в которой могут развиваться бактерии из окружающей среды, вызывая помутнение препарата, необходимо при вскрытии флакона соблюдать следующие правила:
- тщательно мыть руки;
- обработать колпачок спиртсодержащим раствором;
- снять колпачок, не открывая пробки;
- не класть пробку внутренней поверхностью на стол или другие предметы;
- не оставлять флакон открытым;
- вскрытый флакон хранить только в холодильнике.
Вскрытие флакона и извлечение необходимого объема препарата может проводиться стерильным шприцем путем прокола пробки.
Препарат из вскрытого флакона три соблюдении условий хранения, вышеперечисленных правил и отсутствии помутнения может быть использован в течение всего срока годности.
Форма выпуска, упаковка и состав препарата Бактериофаг колипротейный
Раствор для приема внутрь, местного и наружного применения прозрачный, желтого цвета различной интенсивности, допускается зеленоватый оттенок.
| 1 фл. | |
| смесь стерильный фаголизатов бактерий Proteus vulgaris, Proteus mirabilis и энтеропатогенной Escherichia coli различных серогрупп | 20 мл |
20 мл - флаконы (8) - пачки картонные.
Раствор для приема внутрь, местного и наружного применения прозрачный, желтого цвета различной интенсивности, допускается зеленоватый оттенок.
| 1 фл. | |
| смесь стерильный фаголизатов бактерий Proteus vulgaris, Proteus mirabilis и энтеропатогенной Escherichia coli различных серогрупп | 100 мл |
100 мл - флаконы (1) - пачки картонные.
Фармакологическое действие
Препарат вызывает специфический лизис бактерий Proteus vulgaris, Proteus mirabilis, Escherichia coli.
Показания препарата Бактериофаг колипротейный
Лечение и профилактика гнойно-воспалительных и энтеральных заболеваний, дисбактериозов, вызванных бактериями протея и энтеропатогенной кишечной палочки в составе комплексной терапии:
- заболевания уха, горла, носа, дыхательных путей и легких (воспаления пазух носа, среднего уха, ангина, фарингит, ларингит, трахеит, бронхит, пневмония, плеврит);
- хирургические инфекции (нагноения ран, ожоги, абсцесс, флегмона, фурункулы, карбункулы, гидроаденит, панариции, парапроктит, мастит, бурсит, остеомиелит);
- урогенитальные инфекции (уретрит, цистит, пиелонефрит, кольпит, эндометрит, сальпингоофорит);
- энтеральные инфекции (гастроэнтероколит, холецистит), дисбактериоз кишечника;
- генерализованные септические заболевания;
- гнойно-воспалительные заболевания новорожденных (омфалит, пиодермия, конъюнктивит, гастроэнтероколит, сепсис и др.);
- другие заболевания, вызванные протеем и кишечной палочкой.
Важным условием эффективной фаготерапии является предварительное определение фагочувствительности возбудителя.
Открыть список кодов МКБ-10| Код МКБ-10 | Показание |
| A04.0 | Энтеропатогенная инфекция, вызванная Escherichia coli |
| A41 | Другой сепсис |
| B96.2 | Escherichia coli [E. coli] как причина болезней, классифицированнных в других рубриках |
| B96.4 | Proteus (mirabilis) (morganii) как причина болезней, классифицированных в других рубриках |
| H66 | Гнойный и неуточненный средний отит |
| J01 | Острый синусит |
| J02 | Острый фарингит |
| J03 | Острый тонзиллит |
| J04 | Острый ларингит и трахеит |
| J15 | Бактериальная пневмония, не классифицированная в других рубриках |
| J20 | Острый бронхит |
| J31 | Хронический ринит, назофарингит и фарингит |
| J32 | Хронический синусит |
| J35.0 | Хронический тонзиллит |
| J37 | Хронический ларингит и ларинготрахеит |
| J42 | Хронический бронхит неуточненный |
| J85 | Абсцесс легкого и средостения |
| J86 | Пиоторакс (эмпиема плевры) |
| K29 | Гастрит и дуоденит |
| K61 | Абсцесс области заднего прохода и прямой кишки |
| K63 | Другие болезни кишечника |
| K65.0 | Острый перитонит (в т.ч. абсцесс) |
| K81.0 | Острый холецистит |
| K81.1 | Хронический холецистит |
| L01 | Импетиго |
| L02 | Абсцесс кожи, фурункул и карбункул |
| L03 | Флегмона |
| L03.3 | Флегмона туловища |
| L08.0 | Пиодермия |
| L73.2 | Гидраденит гнойный |
| M71 | Другие бурсопатии |
| M86 | Остеомиелит |
| N10 | Острый тубулоинстерстициальный нефрит (острый пиелонефрит) |
| N11 | Хронический тубулоинтерстициальный нефрит (хронический пиелонефрит) |
| N30 | Цистит |
| N34 | Уретрит и уретральный синдром |
| N61 | Воспалительные болезни молочной железы |
| N70 | Сальпингит и оофорит |
| N71 | Воспалительная болезнь матки, кроме шейки матки (в т.ч. эндометрит, миометрит, метрит, пиометра, абсцесс матки) |
| N72 | Воспалительная болезнь шейки матки (в т.ч. цервицит, эндоцервицит, экзоцервицит) |
| N73.0 | Острый параметрит и тазовый целлюлит |
| P36 | Бактериальный сепсис новорожденного |
| P38 | Омфалит новорожденного с небольшим кровотечением или без него |
| T79.3 | Посттравматическая раневая инфекция, не классифицированная в других рубриках |
Режим дозирования
Препарат используют для приема внутрь (через рот), ректального введения, аппликаций, орошений, введения в полости ран, вагины, матки, носа, пазух носа и дренированные полости.
Рекомендуемые дозировки препарата
| Возраст пациента | Доза на 1 прием (мл) | |
| внутрь | в клизме | |
| 0-6 мес | 5 | 5-10 |
| 6-12 мес | 10 | 10-20 |
| от 1 года до 3 лет | 15 | 20-30 |
| от 3 до 8 лет | 15-20 | 30-40 |
| от 8 лет и старше | 20-30 | 40-50 |
Лечение гнойно-воспалительных заболеваний с локализованными поражениями должно проводиться одновременно как местно, так и приемом препарата внутрь в течение 7-20 дней (по клиническим показаниям).
В случае если до применения бактериофага для лечения ран применялись химические антисептики, рана должна быть тщательно промыта стерильным 0,9 % раствором натрия хлорида.
В зависимости от очага инфекции бактериофаг применяют:
- В виде орошения, примочек и тампонирования в объеме до 200 мл в зависимости от размеров пораженного участка. При абсцессе после удаления гнойного содержимого с помощью пункции препарат вводят в количестве меньшем, чем объем удаленного гноя. При остеомиелите после соответствующей хирургической обработки в рану вливают бактериофаг по 10-20 мл.
- При введении в полости (плевральную, суставную и другие ограниченные полости) до 100 мл, после чего оставляют капиллярный дренаж, через который бактериофаг вводят в течение нескольких дней.
- При циститах, пиелонефритах, уретритах препарат принимают внутрь. В случае если полость мочевого пузыря или почечной лоханки дренированы, бактериофаг вводят через цистостому или нефростому 1-2 раза в день по 20-50 мл в мочевой пузырь и по 5-7 мл в почечную лоханку.
- При гнойно-воспалительных гинекологических заболеваниях препарат вводят в полость вагины, матки в дозе 5-10 мл ежедневно однократно, при кольпите - по 10 мл орошением или тампонированием 2 раза в день. Тампоны закладывают на 2 часа.
- При гнойно-воспалительных заболеваниях уха, горла, носа препарат вводят в дозе 2-10 мл 1-3 раза в день. Бактериофаг используют для полоскания, промывания, закапывания, введение смоченных турунд (оставляя их на 1 час).
- При энтеральных инфекциях, дисбактериозе кишечника препарат принимают внутрь 3 раза в день за 1 ч до приема пищи. Возможно сочетание двукратного приема внутрь с однократным ректальным введением разовой возрастной дозы бактериофага в виде клизмы после опорожнения кишечника.
Применение бактериофага у детей (до 6 месяцев).
При сепсисе, энтероколите новорожденных, включая недоношенных детей, бактериофаг применяют в виде высоких клизм (через газоотводную трубку или катетер) 2-3 раза в сутки в дозе 5-10 мл. При отсутствии рвоты и срыгивания возможно применение препарата через рот. В этом случае он смешивается с грудным молоком. Возможно сочетание ректального (в виде высоких клизм) и перорального (через рот) применения препарата. Курс лечения 5-15 дней. При рецидивирующем течении заболевания возможно проведение повторных курсов лечения. С целью профилактики сепсиса и энтероколита при внутриутробном инфицировании или опасности возникновения внутрибольничной инфекции у новорожденных детей бактериофаг применяют в виде клизм 2 раза в день в течение 5-7 дней.
При лечении омфалита, пиодермии, инфицированных ран препарат применяют в виде аппликаций ежедневно двукратно (марлевую салфетку смачивают бактериофагом и накладывают на пупочную ранку или пораженный участок кожи).
Этой статьей мы начинаем рассмотрение представителей микробиологического мира, с которыми чаще всего встречаем в ежедневной клинической практике, и темой сегодняшнего разговора будет кишечная палочка, она же Escherichia coli (E.coli).
Материалы предназначены исключительно для врачей и специалистов с высшим медицинским образованием. Статьи носят информационно-образовательный характер. Самолечение и самодиагностика крайне опасны для здоровья. Автор статей не дает медицинских консультаций: клинический фармаколог — это врач только и исключительно для врачей.
Автор: Трубачева Е.С.,
врач – клинический фармаколог
Этой статьей мы начинаем рассмотрение представителей микробиологического мира, с которыми чаще всего встречаем в ежедневной клинической практике, и темой сегодняшнего разговора будет кишечная палочка, она же Escherichia coli (E.coli).
Микробиологические аспекты
E.coli относится к типичным представителям семейства Enterobacteriaceae, являясь грамотрицательной бактерией, факультативным анаэробом в составе нормальной кишечной микрофлоры человека. Но тут же становится патогеном, выбравшись из среды нормального обитания, хотя отдельные штаммы являются патогенными и для желудочно-кишечного тракта. То есть кишечная палочка относится к кишечным комменсалам, кишечным патогенам и внекишечным патогенам, каждый из которых мы кратко разберем.
К штаммам E.coli, действующим как кишечные патогены и встречающимся чаще других, относятся:
- Штамм серотипа O157:H7 (STEC O157) или так называемый энтерогеморрагический штамм E.coli, который является причиной 90% случаев геморрагических колитов и 10% случаев гемолитико-уремического синдрома. Встречается достаточно часто, а если вы работаете в стационарах плановой помощи, то это один из обязательных анализов для принятия решения о госпитализации, так что так или иначе он на слуху. Проблема инфицирования этим возбудителем связана с употреблением плохо термически обработанной пищи и передачи штамма контактным путем от человека к человеку, проще говоря, через руки.
- Второй крайне опасный высоко-патогенный штамм кишечной палочки – O104:H4, вызвавший в Германии 2011 году эпидемию с высоким уровнем смертности среди пациентов с пищевыми токсико-инфекциями вследствие развития гемолитико-уремического синдрома. Если помните, это была очень громкая история с перекрытиями границ для испанских огурцов, потом вообще для всей плодоовощной продукции из Европы в Россию, пока искали хотя бы источник, не говоря уж о виновнике тех событий. Окончательно виновными тогда были обозначены листья салата, в поливе которых использовалась вода с признаками фекального заражения, а затем речь пошла уже о пророщенных семенах, которые так же полили фекально-зараженной водичкой. Так вышли на конкретный штамм E.coli – O104:H4, который, подвергшись санации антибиотиком, выплескивает эндотоксин, вызывающий гемолиз и острую почечную недостаточность. В итоге – массовая летальность пациентов, получавших антибиотики.
Затем тот же штамм обнаружился при вспышке ПТИ в Финляндии, но к тому времени пациентов с диареями до появления микробиологических результатов перестали лечить бактерицидными антибиотиками и ситуация была купирована в зародыше.
И третий громкий (для нашей страны) случай – это массовое заболевание питерских школьников в Грузии, где так же был выявлен этот штамм (пресс-релиз Роспотребнадзора по данному случаю лежит здесь).
Когда кишечная палочка выступает внекишечным патогенном? Почти всегда, когда обнаруживается вне места своего нормального обитания.
- Заболевания мочевыводящий путей. Здесь E.coli является абсолютным лидером и играет ведущую роль в развитии:
- Острых циститов
- Пиелонефритов
- Абсцессов почек и
- Простатитов
Этот факт объясняется близким анатомическим расположением двух систем и огрехами в личной гигиене, что позволяет на этапе эмпирической терапии вышеперечисленных заболеваний сразу же назначать препараты, активные в отношении кишечной палочки.
- Заболевания желудочно-кишечного тракта:
- Диарея путешественников
- Интраабдоминальные абсцессы и перитониты, чаще всего носящие вторичный характер (прободение кишки в результате первичного заболевания, либо при дефектах оперативного вмешательства)
- Инфекции центральной нервной системы у очень ослабленных пациентов, результатом чего будет развитие менингитов. Встречается в основном у лиц старческого возраста и новорожденных. Кроме того, в случае внутрибольничного заражения менингит может развиться в результате плохой обработки рук медицинского персонала перед оперативным вмешательством или перевязками.
- Инфекции кровотока, а именно сепсис, как продолжение развития заболеваний мочевыводящих путей, ЖКТ и билиарного тракта вследствие метастазирования очага инфекции. Лечению поддается крайне тяжело, особенно если задействованы внутрибольничные штаммы, летальность чрезвычайно высокая.
- Инфекции кожи и мягких тканейкак следствие раневых инфекций после вмешательств на органах брюшной полости.
- Внутрибольничные пневмонии, вызванные устойчивыми штаммами кишечной палочки, целиком связаны с дефектами ухода за пациентом и фактором чистоты, точнее ее отсутствия, рук медицинского персонала или ухаживающих родственников. Факт внутрибольничного заражения доказывается элементарно, что будет наглядно продемонстрировано в следующем разделе.
- Послеродовые (и не только) эндометриты. Вынуждены упомянуть и эту патологию, так как инфицирование кишечной палочкой встречается все чаще и чаще, а большой настороженности нет. Как результат, можно очень сильно промахнуться с антибактериальной терапией и, как следствие, прийти к экстирпации органа в виду неэффективности антибиотикотерапии. Натолкнуть на мысль может более позднее, чем обычно, поступление и более агрессивное, чем обычно течение. Дополнительный осмотр прианальной области так же может натолкнуть на вероятность развития именно такого инфицирования.
(часть вторая) Практические вопросы диагностики и лечения.
Когда мы можем заподозрить, что перед нами пациент с инфекцией, вызванной кишечной палочкой?
- Пациенты с диареей, приехавшие из отпуска и все-таки смогшие прийти на прием (диарея путешественников или энтеротоксигенные штаммы E.coli).
- Пациенты со всеми заболеваниями мочевыделительной системы, в том числе беременные, но строго с наличием симптоматики (не надо лечить бессимптомную бактериурию, иначе вырастите резистентные штаммы и создадите проблему и себе, и женщине, и роддому в последующем).
- В стационарах – нозокомиальные пневмонии, послеоперационные менингиты, перитониты, сепсисы и т. д., носящие вторичный характер.
Подтвердить или полностью исключить кишечную палочку из возбудителей может только микробиологическое исследование. Конечно, в современных условиях микробиология уже становится практически эксклюзивом, но мы пришли учиться, а учится надо на правильных примерах, поэтому далее будет рассмотрен ряд антибиотикограмм, выполненных автоматизированными системами тестирования. Вдруг вам повезет, и в вашем лечебном учреждении все уже есть или в ближайшее время будет, а вы уже умеете с этим всем работать?
Если вы читаете данный цикл по порядку, то в базовом разделе по микробиологии был выложен ряд антибиотикограмм некоего микроорганизма в контексте нарастания антибиотикорезистентности, и это была наша сегодняшняя героиня – кишечная палочка.
- Начнем с дикого и крайне симпатичного штамма E.coli, который живет в кишечнике и обеспечивает синтез витамина К. С ним сталкиваются доктора амбулаторной службы у пациентов с инфекциями мочевыводящих путей или в случае госпитализации у пациентов, которые не получали антибиотики около года. И именно такую чувствительность мы имеем в виду, когда назначаем эмпирическую антибиотикотерапию
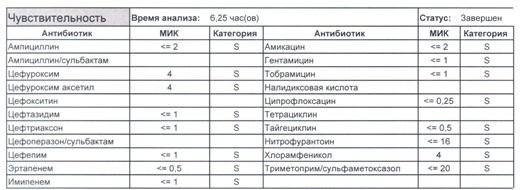
- Как видите, зверь чувствителен абсолютно ко всему, и это как раз тот случай, когда можно свободно пользоваться табличными материалами справочников или клинических рекомендаций, так как механизмы резистентности полностью отсутствуют.
- Если в ваши руки попал пациент, которого в течение последнего полугодия лечили антибиотиками пенициллинового ряда, то антибиотикограмма может выглядеть следующим образом.
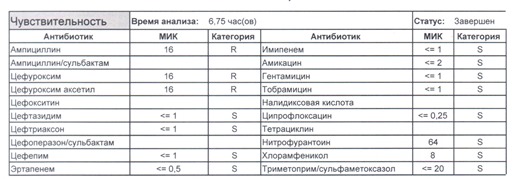
Если такая кишечная палочка окажется внекишечным патогенном, и перед вами будет беременная и ИМП (самый частый случай), то нам необходимо преодолеть резистентность к пенициллинам, то есть подавить деятельность пенициллиназ. Соответственно высокую эффективность продемонстрируют препараты с ингибиторами бета-лактамаз, чаще всего амоксициллина/клавуланат, как наиболее безопасный и эффективный. Единственное, пациентку необходимо предупредить, что в результате стимуляции рецепторов кишечника может развиться антибиотик-ассоциированная диарея.
- Отдельно хотелось бы обратить внимание на следующий штамм E.coli, как типичного обладателя бета-лактамаз расширенного спектра. И эти БЛРС чаще всего вырабатываются в результате неуемного использования цефалоспоринов третьего поколения и совершенно конкретного его представителя – цефтриаксона.
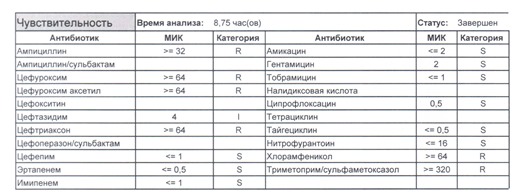
В каких ситуациях мы можем увидеть (или подумать) о таком звере:
- Пациент сам рассказывает, что получал цефтриаксон в промежутке полугодия
- Пациент был переведен из другого стационара (хотя там можно будет и следующую картинку обнаружить)
- Пациент ничего не получал, и вообще в больнице не лежал, но возбудитель попал с рук медицинского персонала, вызвав внутрибольничную инфекцию
- И самый простой случай – посев был взят в момент проведения терапии цефтриаксоном
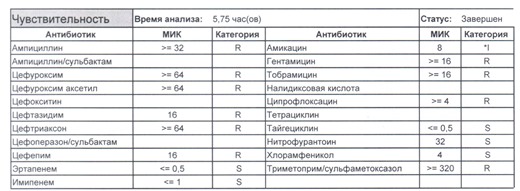
Подобный пациент не придет к вам своими ногами, его не увидит амбулаторная служба, это абсолютно стационарные больные, и если их привезут, то только из другого лечебного учреждения. Чаще всего это пациенты палат интенсивной терапии или реанимации, и такой возбудитель носит на 100% нозокомиальный характер.
Когда можем его обнаружить:
- вторичные перитониты,
- нозокомиальные пневмонии,
- пиелонефриты,
- послеоперационные менингиты,
- сепсис и т. п.
- Для эрадикации такого возбудителя нужен не просто отдельный обученный специалист и имеющая весь набор препаратов резерва аптека, но и напряженная работа эпидемиологической службы, так как подобный пациент должен быть изолирован в отдельную палату, а лучше изолятор (не подумайте, что бред – при правильной организации такие вещи вполне реальны) с проведением карантинных мероприятий, так как основная проблема появления подобного рода возбудителей в том, что они очень быстро разбегаются по всему корпусу (или стационару, если корпуса не изолированы) и обсеменяют все и вся, нанося вред другим ослабленным тяжелой болезнью пациентам и заселяя кишечники всего медицинского персонала.
- И еще одно крайне мерзкое свойство таких возбудителей – они умеют осуществлять горизонтальный перенос механизмов резистентности с другой флорой семейства Enterobacteriaceae, и даже если вы избавились от E.coli, неприятным сюрпризом может стать ее подруга клебсиелла, наносящая еще больший вред и по сути добивающая больного. Избавится полностью от этих возбудителей невозможно, для этого надо избавится от медицинского персонала как основных носителей, но контролировать можно – мероприятия подробно расписаны в действующих СанПиН 2.1.3.2630-10. Так что в случае выявления подобного возбудителя речь пойдет не только о лечении того пациента, у которого он обнаружен, но и проведения мероприятий по недопущению инфицирования всех остальных пациентов (а это, напомню, почти всегда ПИТ или ОРИТ), находящихся рядом.
- И в заключение необходимо упомянуть о панрезистентной E.coli, вооруженной полным спектром механизмов резистентности. В антибиотикограмме будут тотальные R, а МПК возбудителей пробьют все возможные потолки. К счастью для автора, она с таким зверем пока не сталкивалась, что связано с наличием работающей системы эпиднадзора, поэтому картинки не будет, хотя ее несложно представить. Такие пациенты, если кишечная палочка окажется патогеном, а не колонизатором (мало ли с чьих рук, например, в рану упала), к сожалению, почти не выживают, так как изначально являются крайне тяжелыми соматически, а кишечная палочка обычно подводит черту к их существования на бренной земле.
- Не допускать развития такой, не побоюсь этого слова, зверюги в ваших стационарах, а если появилась – гонять эпидемиологическую службу, чтобы избавляла руки и поверхности от такого рода заражения, что возможно только при условии наличия достаточного количества расходных материалов, перчаток и дезинфицирующих средств.
А теперь подведем небольшой итог нашего непростого разговора:
- Кишечная палочка – возбудитель очень серьезный и не следует его недооценивать. В ее типах также необходимо четко ориентироваться.
- В первую очередь о ней мы думаем при лечении инфекций мочевыводящих путей, особенно у беременных.
- Если перед нами пациент с признаками кишечной инфекции, то подход к терапии антибиотиками должен быть сугубо индивидуальным, и если состояние позволяет, то до получения микробиологии – вообще без антибиотиков. Если не позволяет – это должны быть бактериостатики.
- Мы никогда не лечим только анализ, и даже микробиологическое заключение, мы всегда лечим пациента со всем комплексом его симптомов и синдромов. Но микробиология помогает решить как дифференциально-диагностические задачи, что и позволяет отделить безусловный патоген от мирно живущего комменсала.
- Микробиологическая диагностика носит ключевое значение как для подтверждения самого возбудителя, так и для выбора необходимого антибиотика
- В случае выявления резистентных и панрезистентных возбудителей, помимо лечения самого пациента должна в полной мере задействоваться эпидемиологическая служба лечебного учреждения
Алёна, сдала пока кровь. Прикрепила новый анализ, посмотрите пожалуйста. Терапевт сказал, что какой-то фермент повышен


Здравствуйте. Зачему Вы сдавали бакпосев? Если жалоб нет, то лечить не нужно.
Условно-патогенная флора есть всегда. Лечить ее надо только, если она вызывает жалобы.
Дарья, потому что до этого лечила стрептококки агалактия почти полгода, вылечила, спустя время решила удостовериться, что они точно ушли

Всё понятно. Но Стрептококки и энтерококки имеют право жить во влагалище, как и многие другие представители флоры, такие как Гарнереллы. Атопобиум, Кандиды и т.д. Помимо лактобактерий во влагалище очень много представителей, и их не искоренить полностью.
А флору Вы восстанавливали после лечения предыдущего?
Дарья, да, проставляла 2 курса лактагеля после месячных, но лактоморфотипы как были скудные, так и остались. Для кишечника также пила риофлору, бифилар.
До этой ситуации использовала Гинофлор-э после антибиотиков, лактобактерии стали с отсутствующих умеренными, но в составе препарата оказывается есть гормон, а у меня миома, поэтому к нему не рискну возвращаться, хоть и для восстановление микрофлоры хорошо помогал


Дарья, я правильно понимаю, что Вагилак пьешь в таблетках, а воздействует он на микрофлору влагалища? Чудеса


Добрый день! Специально лечить антибиотиками не стоит, но данное состояние явялется признаком бессимптомного дисбактериоза. В идеале при таком состояние сдать мазок на фемофлор 16 из влагалища, для определения состава микрофлоры и решения вопроса о местном лечение. Так же с целью профилактики дисбактериоза хорошо пользоваться гелем с молочной кислотой (как вариант вагилак гель). Вагилак гель использовать для интимной гигиены на ночь – выдавить на чистый палец 2 см геля и обрабатывать вход во влагалище, так же хорошо использовать при половом акте (наносить на вход во влагалище или половой член, на презерватив) как профилактика дисбактериоза и как лубрикант ( при сухости во влагалище, вызванной разными причинами)!
Так как это состояние (дисбактериоз) может периодически повторяться, то в таких случаях можно использовать вагилак гель с использование аппликатора (он есть в упаковке). Вводить 2 см геля во влагалище на ночь в течение 5-7 дней после менструации на протяжение 3-6 менструальных циклов.
Я бы Вам посоветовала обратить внимание на бактериофаги, сдать посев на чувствительность к ним и пройти лечение именно так, месячные идут, на этом фоне защита слизистой уже должна быть отличная, после лечения пробовать закислять влагалище гелями с молочной кислотой, если девочка будет хорошо переносить. Обязательно исключить запоры, неправильную гигиену



Значит, действительно есть воспалительный процесс. Купите капсулы подижинакс вирго - они со специальным носиком. И вводите по 1 капсуле во влагалище на ночь в течение 6 дней. После лечения пропить курс вагилака по 1 капсуле в день в течение 10 дней

Добрый день.
Орнидазолом она не лечится.
Необходимо антибактериальное лечение с учётом чувствительности к антибиотикам.
Местно Полиженакс вирго, если не живёт половой жизнью.

Алексей, антибиотики широкого спектра действия принимали 4 раза за 9 месяцев. После лечения бакпосев мочи всякий раз был стерильным, а в мазке из половых путей кишечная палочка сохранялась. Она, по версии уролога, затем проникала в мочевой пузырь и вызывала рецидив цистита, который мы снова лечили антибиотиками. так по замкнутому кругу мы ходим 9 месяцев!

Алексей, все курсы антибиотиков принимались по результатам определения чувствительности к антибиотикам. Принимали супракс.

Здравствуйте, Юлия
Вам изначально не нужно было лечить кишечную палочку - потому что кишечная палочка - это норма во влагалище - и лечить вагинально ничего было не нужно
Теперь - на этапе становления флоры - когда девочка в пубертатном периоде - хорошая флора влагалища - напрочь уничтожена приемом антибиотиков - абсолютно необоснованным - отсюда жалобы
Посевы - вообще НЕ несут никакой нужной информации - особенно у девочек.
Ребенку нужно отменить все антибиотики, восстановить иммунитет и флору в кишечнике, все жалобы пройдут
Адэль, кишечную палочку лечили, потому что по мнению уролога, рецидивы цистита случались потому, что кишечная палочка попадала из половых путей в уретру и мочевой пузырь. Ну и ребенок на жжение жалуется.
Адэль, а почему посевы НЕ несут никакой нужной информации - особенно у девочек, и как восстановить иммунитет и флору в кишечнике?

Посеву не несут никакой нужной информации по той причине, что:
Влагалище - не стерильная зона - ни у девочки, ни у женщины - огромное количество разных микроорганизмов там живет.
В том числе кишечная палочка.
Среды - на которые делают посев - все разные - нет такой среды - на которой бы росли все микроорганизмы - которые есть во влагалище - одни аэробы, другие анаэробы - кому то нужен кислород, кому то нет.
Кишечная палочка - самый непривередливый микроорганизм - поэтоу он и растет периодами в посевах - но это вообще не говорит о том, что именно кишечную палочку нужно лечить - да еще и введением вагинальных препаратов.
Поэтому по данным клинических исследований, доказательной базе - посевы берутся в редких ситуациях - у беременных на стрептококк группы Б в 35 недель -и когда нужно высеять конкретного возбудителя (трихомонаду например) - все. Для диагностики вульвитов, вагинитов - не используется посев.
Если проблема была в рецидивирующем цистите - то лечить нужно его - у девочки, которая половой жизнью не живет - в очень малой вероятности может быть связь циститов с вагинитами - так как я поняла - девочку до лечения ничего не бескопоило - а после лечения - начались жалобы на жжение.
соответстввенно каждый последующий курс антибиотиков - убивал флору еще больше - и теперь жалобы сильнее + побочные эффекты на антибиотики
Сдать анализы - общий анализ крови, ферритин, глюкозу крови, витамин Д, ТТГ, магний, фолиевую кислоту
Все дефициты, что есть в организме восполнить
Подмываться отваром ромашки, антибактериальные препарыт не использовать.
Продолжать лечение у уролога
Посмотреть мочу на наличие солей -жжение могут вызвывать они - если есть в моче - после мочеиспускания - остатки мочи, которые попали на вульву - будут вызывать жжение и раздражение.
Читайте также:

