Лечение коклюша и паракоклюша у детей какие антибиотики
Обновлено: 18.04.2024
Есть много заболеваний, сопровождающихся кашлем. При некоторых из них кашель настолько мучительный, что способен буквально измотать человека. Одно из них – коклюш.
- Ульяна Владимировна, что такое коклюш?
Это острое инфекционное заболевание с циклическим течением, наличием спастического кашля. Вызывается коклюш специфической бактерией - коклюшной палочкой.
- Какими симптомами проявляется коклюш?
Признаки типичного его течения у ребёнка следующие:
- повышение температуры тела;
- возможна небольшая раздражительность, возбудимость, нервозность;
- особый кашель, с одышкой на вдохе. Характерны несколько кашлевых толчков на выдохе, а затем происходит свистящий, усиленный вдох. Эти фазы составляют один цикл. В зависимости от тяжести течения, таких приступов на протяжении дня может быть 2-15.
ПРИ КОКЛЮШЕ - ОСОБЫЙ КАШЕЛЬ,
С ОДЫШКОЙ НА ВДОХЕ
Из-за кашля возможно посинение кожных покровов, напряжение - вплоть до разрыва капилляров, носовое кровотечение, вздутие межрёберных промежутков.
При выраженном приступе кашля может быть непроизвольное мочеиспускание или дефекация.
Существуют и другие формы коклюша, при которых симптомы будут отличаться. Несколько иначе протекает он у взрослых.
- По каким признакам можно отличить коклюш от простуды?
При типичном течении коклюша - по характерному спастическому кашлю, который ни с чем не спутаешь.
ЕСЛИ ОБЫЧНАЯ ПРОСТУДА ПРОДОЛЖАЕТСЯ ПРИМЕРНО
7-10 ДНЕЙ, ТО КОКЛЮШ КО ВТОРОЙ НЕДЕЛЕ ТОЛЬКО
"НАБИРАЕТ ОБОРОТЫ" - В ЧАСТНОСТИ, УСИЛИВАЕТСЯ КАШЕЛЬ
При обычной простуде лихорадка и симптомы интоксикации более выражены. У коклюша в начале возможна небольшая лихорадка, невыраженный насморк и кашель. Затем общее состояние больного улучшается, однако его начинает мучить изнуряющий кашель.
- Это заболевание вирусной или бактериальной природы? Как передаётся коклюш?
Коклюш вызывает бактерия. Передаётся заболевание воздушно-капельным путём от больного человека либо носителя инфекции.
- Сколько длится инкубационный период у коклюша?
В среднем 7-10 дней (может колебаться от 6 до 20 дней).
- Как долго заболевший коклюшем ребёнок заразен для окружающих?
После появления первых признаков заболевания - до 1 месяца.
- Ульяна Владимировна, чем чревата эта болезнь для деток? В чём её опасность?
Во-первых, выделяемый бактерией токсин раздражает слизистую оболочку дыхательных путей. В результате в головном мозге возникает длительно существующий активный очаг, который и обусловливает поддержание кашля.
Бактериальный токсин сам по себе может быть и аллергеном.
На протяжении заболевания может присоединяться другая инфекция, из-за чего может, например, развиваться пневмония (воспаление лёгких), воспаление бронхиол. Иногда их лечение довольно сложное, нередко после перенесённого заболевания сохраняется повышенная чувствительность дыхательных путей к заболеваниям (в частности, ОРВИ). В результате со временем может развиваться хронический бронхит.
У детей до года вместо кашлевых приступов как их эквивалент может отмечаться остановка дыхания.
Возможно развитие отёка гортани, стенозирующего ларингита, ложного крупа. У маленьких детей это может вести к развитию дыхательной недостаточности.
Одним из возможных последствий после коклюша может быть эмфизема. При этой болезни лёгкое становится избыточно воздушным, и, как следствие эмфиземы, также может нарушаться кровообращение из-за изменений сосудистой системы лёгкого.
Возможны носовые кровотечения, кровоизлияния (подкожные, в конъюнктиву глаз), формирование паховых и пупочных грыж.
Бактерия может поражать и головной мозг. В этом случае развивается воспаление его ткани - энцефалит. Также возможно развитие энцефалопатии. Впоследствии у ребёнка могут появляться судороги, развиваться глухота.
- Дети какого возраста наиболее уязвимы для коклюша?
Это дошкольники, т.е. фактически от рождения и заканчивая 5-6 годами. В течение первого года жизни у малышей на грудном вскармливании ещё может быть какая-то защита, а вот после этого начинается период наибольшего риска, особенно у непривитых.
- Как проводится диагностика коклюша у детей?
Есть три направления диагностики:
- посев мокроты на специальные питательные среды, чтобы выделить бактерию;
У тех же, кто на момент заболевания был не привит, этот тест информативен;
- ПЦР (полимеразная цепная реакция) - выявление генетического материала бактерии в мазке со слизистой оболочки зева.
- Коклюш лечат в домашних условиях или ребёнка необходимо госпитализировать в стационар?
- возраста. Ребёнка до года обязательно госпитализируют, поскольку у него выше вероятность остановок дыхания;
- тяжести течения болезни. При лёгком течении и возрасте малыша старше года врач может разрешить лечиться в домашних условиях. При среднетяжёлом и тяжёлом течении необходимо лечение в стационаре;
- наличия ряда сопутствующих заболеваний. Если они есть, то также необходима госпитализация.
- Для лечения коклюша используются антибиотики?
Концептуально да. Бактерия, вызывающая этот недуг, чувствительна к некоторым антибиотикам. Однако их назначают только в определённом периоде заболевания. Если время прошло, начался приступообразный кашель, то назначение антибиотиков уже может быть неэффективным.
- Но если не используются антибиотики, то как проводится лечение?
Вводится специфический противококлюшный иммуноглобулин. Кроме того, применяют синдромальное лечение: средства, уменьшающие повышенную реактивность дыхательных путей, антигистаминные, успокаивающие, бронхорасширяющие, кислородотерапия и т.д.
Большое значение имеют нормальная температура и достаточная влажность воздуха в помещении, пребывание на свежем воздухе, исключение звуковых, зрительных раздражителей, дробное питание маленькими порциями.
- Это заболевание встречается только у детей или им могут заболеть и взрослые?
Им может болеть и взрослый. Если человек не привит, вероятность заболеть есть, вне зависимости от возраста.
У взрослого коклюш протекает несколько иначе - например, бывает не такой сильный кашель. Однако его также нельзя оставлять без лечения.
- Как можно защитить ребёнка от коклюша?
Профилактика как у детей, так и у взрослых - это вакцинация. Она входит в национальный календарь прививок.
- Прививка от коклюша гарантирует, что ребёнок никогда не заболеет коклюшем?
Что такое коклюш? Причины возникновения, диагностику и методы лечения разберем в статье доктора Каминской Ольги Николаевны, инфекциониста со стажем в 21 год.
Над статьей доктора Каминской Ольги Николаевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Коклюш (от франц. coqueluche) — острое инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Клинически характеризуется респираторным синдромом (поражением верхних дыхательных путей) с приступообразным кашлем. Имеет характерное название "стодневный кашель", так как симптомы держатся длительно — 3-4 месяца [1] [2] [3] [4] [5] .

Этиология
Вид — Bordetella pertussis
Бактерия представляет собой мелкую палочку с закруглёнными концами. Она неподвижная, хорошо окрашивается анилиновыми красителями (при микроскопии данные красители окрашивают коклюшный микроб в красный цвет ) [6] [7] .
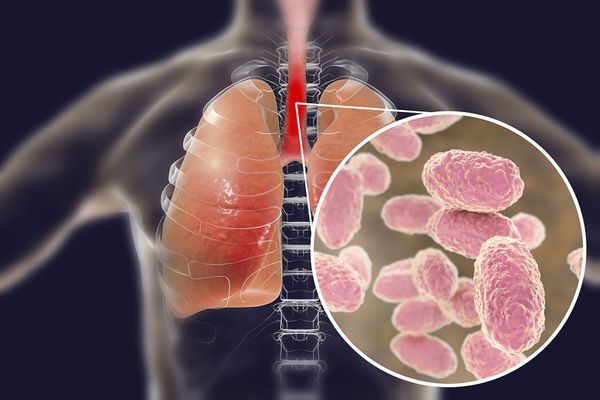
Строение Bordetella pertussis
Возбудитель коклюша (Bordetella pertussis) содержит чужеродные вещества (антигены), которые стимулируют образование в организме антител. Антигены, участвующие в реакции агглютинации (склеивания бактерий антителами) называются агглютиногенами , а антитела вызывающие этот процесс — агглютининами . А гглютиноген иначе называют фактором и обозначают цифрами от 1 до 14. Коклюшная палочка в своём строении имеет несколько таких факторов.
Именно по наличию в организме определённых факторов-агглютиногенов с помощью специальных лабораторных исследований возможно определить принадлежность микроба к данному виду. Схожее строение имеет Bordetella parapertussis, которая вызывает похожее заболевание. Отличие возможно только по лабораторным тестам.
Возбудитель неустойчив во внешней среде, поэтому посев нужно делать сразу после взятия материала. При высушивании, облучении ультрафиолетом, под действием дезинфицирующих веществ бактерия быстро погибает [4] [5] .
Эпидемиология
Заболевание коклюш является антропонозом, т. е. им болеют только люди. Источник инфекции — больные коклюшем, носители. В эпидемиологическом плане наиболее опасны бактериовыделители, которые не имеют жалоб и клинических симптомов, ведут активный образ жизни, но выделяют микроб во внешнюю среду, заражая окружающих.
Для коклюша характерен аэрозольный механизм передачи, т. е. заболевание передается воздушно-капельным путём, особенно часто заражение происходит при близком, семейном контакте. Чаще болеют дети дошкольного возраста.
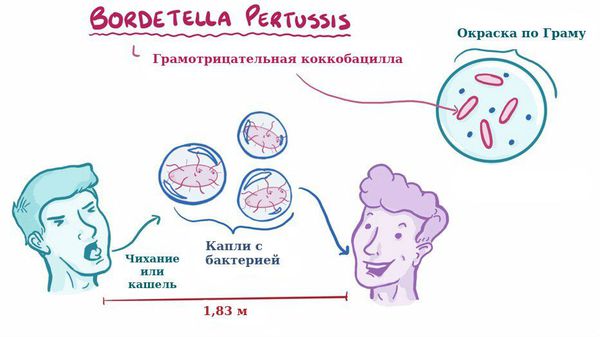
Отмечается высокая восприимчивость к инфекции, индекс контагиозности до 90 %, т. е из 100 человек, которые не болели коклюшем и не прививались, после контакта заболевает до 90 человек. В зимне-весенний период отмечается подъём заболеваемости.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы коклюша
Инкубационный период продолжается до 14 суток. В этот период пациент не предъявляет жалоб, но уже с конца данного периода становится опасен для окружающих, так как начинает выделять коклюшный микроб во внешнюю среду при кашле и чихании. Начало болезни постепенное без лихорадки с умеренно выраженной интоксикацией.
По мере развития заболевания появляются следующие синдромы:
- респираторный (кашель, скудный насморк без гнойного отделяемого);
- интоксикации — выражен умеренно, характеризуется кратковременной невысокой температурой. Высокая температура возможна при развитии осложнений (пневмонии).
Болезнь начинается с появления кашля на фоне слабой интоксикации и насморка. Интенсивность кашля постепенно нарастает, с 10-14 дня кашель становится мучительным, приступообразным с формированием характерных реприз с остановкой дыхания и затруднённым вздохом. Реприза представляет собой кашлевые толчки, сменяющиеся глубоким вдохом по типу "петушиного крика". В приступе кашля у больного синеет лицо, кончик языка при кашле направлен вверх, возможны кровоизлияния в кожу лица и склеры. В одном приступе может быть от 2 до 15 реприз. У детей приступы часто заканчиваются рвотой.
При тяжёлом течении с частотой реприз более 15 в сутки, большой частотой рвоты, связанной с кашлем, отмечается ухудшение физического состояния. Дети до года теряют в весе, начинают отставать в физическом и нервно-психическом развитии, теряют приобретённые навыки: перестают держать головку, переворачиваться, не сидят, хотя до развития заболевания данные навыки присутствовали.

При аускультации (выслушивании дыхания через фонендоскоп) выслушивается жёсткое дыхание, хрипов нет [4] [5] [6] .
Патогенез коклюша
Ворота инфекции — верхние дыхательные пути. Коклюшные палочки прикрепляются к слизистой дыхательных путей, вызывают воспаление без проникновения в кровоток. Коклюшная палочка не имеет факторов агрессии (ферментов), способных растворять клеточные мембраны, сосудистую стенку, поэтому её размножение происходит на поверхности бронха. На месте внедрения увеличивается секреция слизи, реснитчатый эпителий угнетается, формируются очаги некрозов (омертвения). Больше всего процесс затрагивает бронхи и бронхиолы.
В патогенезе судорожных приступов играет роль действие токсина коклюшной палочки. Токсин, попадая в кровоток, вызывает постоянное раздражение рецепторов бронхов, что приводит к перевозбуждению дыхательного центра. Также приступ может быть спровоцирован неинфекционными факторами, например холодным воздухом.
После перенесённого коклюша и вакцинации пожизненного иммунитета не формируется, он сохраняется до 5-6 лет, в дальнейшем возможны повторные заболевания.
Около 5 % случаев коклюша приходится на взрослых. Последние исследования показывают увеличение доли школьников среди заболевших коклюшем, что подтверждается результатами обследования длительно-кашляющих подростков на коклюш [4] [5] [6] [9] .
Классификация и стадии развития коклюша
Критерии тяжести протекания коклюша :
- лёгкая форма (до 15 реприз в сутки);
- средне-тяжёлая (15-25 реприз в сутки);
- тяжёлая (более 25 реприз в сутки) [7] .
По форме:
- Типичная форма коклюша — характерно наличие приступообразного кашля, этапность появления симптомов.
- Атипичная форма коклюша — характеризуется нетипичным покашливанием, отсутствием последовательной смены периодов болезни. Длительность кашля составляет до 50 дней, в среднем около 30 дней. Кашель носит сухой, навязчивый характер, наблюдается напряжение лица, чаще ночью с усилением на второй неделе от начала болезни. Иногда удаётся наблюдать появление единичных типичных приступов кашля при волнении ребёнка, во время еды или в связи с наслоением респираторной вирусной инфекции. Для этой формы характерно редкое повышение температуры и слабая выраженность катарального синдрома (воспаления) слизистых носа и зева [1][2][5][7] .
Клинические периоды (стадии) коклюша:
- Инкубационный период (3-14 дней) — симптомы не проявляются, пациент не предъявляет жалоб .
- Катаральный период (10-13 дней) — наблюдается клиническая картина, характерная для множества простудных заболеваний .
- Пароксизмальный, или спазматический период (1-6 недель) — проявления становятся более выраженными, пациента беспокоит мучительный приступообразный кашель.
- Период обратного развития, или реконвалесценции — приступы кашля становятся редкими , улучшается общее состояние. Этот период, в свою очередь, делят на ранний (развивается через 2-8 недель от начала клинических проявлений) и поздний (спустя 2-6 месяцев) [12] .
Осложнения коклюша
Наиболее частым осложнением является пневмония, которая может быть вызвана самой коклюшной палочкой или быть вторичной из-за активизации микрофлоры бронха.
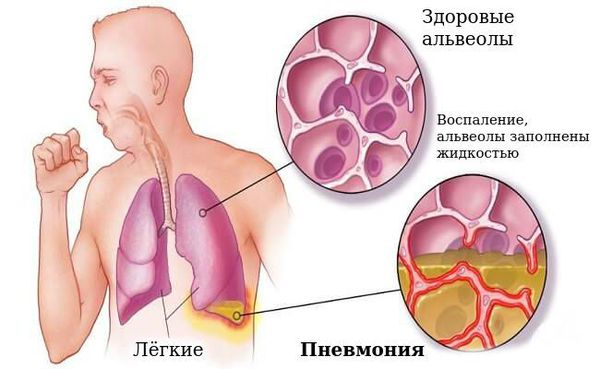
В период спазматического кашля возможны: остановка дыхания, ателектазы (спадение доли лёгкого), пупочная и паховая грыжи, энцефалопатия (нарушение поведения, расстройство внимания, у детей до года отставание в психомоторном развитии, беспокойный сон, раздражительность).
Данные осложнения чаще развиваются у грудных детей. У взрослых осложнения встречаются редко [5] [7] [9] .
Диагностика коклюша
К какому врачу обратиться при коклюше
При подозрении на коклюш следует обратиться к врачу-инфекционисту.
Лабораторная диагностика коклюша
К методам лабораторной диагностики относятся:
- Клинический анализ крови: при коклюше наблюдается лимфоцитарный лейкоцитоз, СОЭ (скорость оседания эритроцитов) повышена или в норме.
- Бактериальный посев с носоглотки (мазок) на коклюш.
- ПЦР диагностика (мазок с носоглотки).
- ИФА (иммуноферментный анализ) крови с определением маркеров проникновения инфекции — антител IgG и IgM, IgА к Bordetella pertussis. Исследование проводится двукратно с интервалом 10-14 дней, оценивается нарастание антител IgG (отвечают за устойчивый иммунитет к инфекции) в четыре раза в динамике. Наличие в крови IgM (первый ответ на инфекцию), IgА (обеспечивают местную защиту на уровне слизистых оболочек) к Bordetella pertussis является подтверждением диагноза [5][7][8][10] .
Дифференциальная диагностика
Длительный кашель может указывать не только на инфекционные заболевания, но и на патологии ЖКТ и других систем.
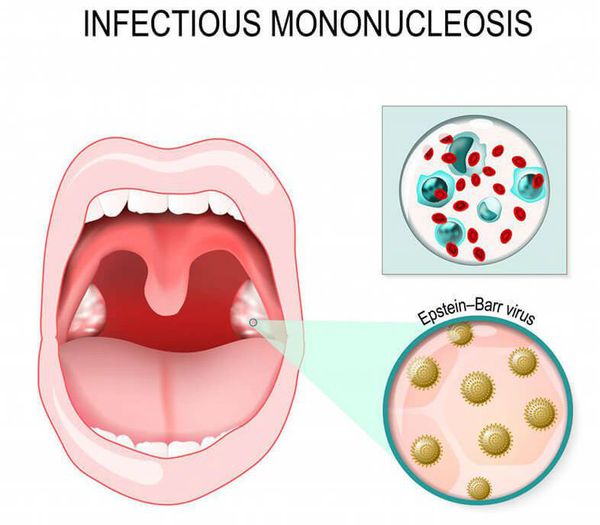
Инфекционный мононуклеоз может характеризоваться длительным кашлем из-за увеличения всех групп лимфоузлов, в том числе расположенных около бронха. Возникает синдром сдавления бронха, что вызывает длительный сухой кашель. Отличительная особенность — высокая и длительная лихорадка, кашель протекает без реприз. Диагноз подтверждается результатами обследования крови: в клиническом анализе крови на фоне повышения общего числа лейкоцитов с преобладанием лимфоцитов определяются специфичные клетки — мононуклеары, при серологическом исследовании крови определяются антитела класса IgM к вирусу Эбштейна — Барр.
Паракоклюш — заболевание, клинически не отличимое от коклюша. Вызывается схожей бактерией Bordetella parapertussis. Диагностика совпадает с таковой при коклюше. Возможно только лабораторное подтверждение: выделение Bordetella parapertussis при бактериологическом посеве со слизистой носоглотки, при ПЦР-исследовании, нарастание титров антител к Bordetella parapertussis при обследовании крови метом ИФА.
Туберкулёз — заражение туберкулёзной палочкой приводит к состоянию, для которого характерно поражение внутригрудных лимфоузлов (чаще у детей), лёгких (чаще у взрослых). В клинике преобладает длительный, навязчивый кашель, интоксикация, снижение массы тела. Репризы не характерны, необходимо дообследование у фтизиатра для исключения туберкулёза. Для уточнения диагноза применяют рентгенологические методы исследования лёгких, мультиспиральную компьютерную томографию (МСКТ) грудной клетки, учёт реакций туберкулиновых проб (реакция Манту, Диаскинтест), бактериологические методы исследования (посев мокроты на туберкулёзную палочку).
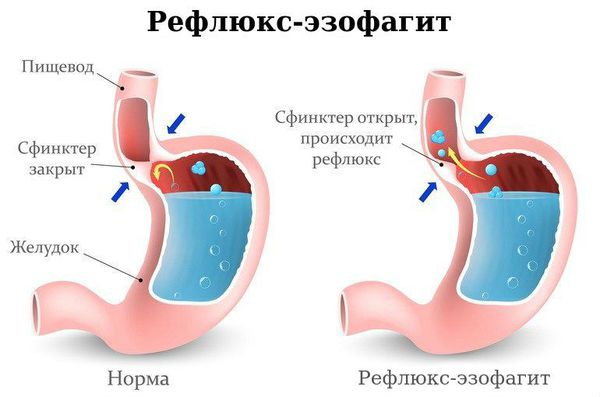
Рефлюкс-эзофагит — при данном состоянии возникает заброс кислого содержимого желудка в пищевод. Из-за близкого расположения пищевода и бронхов происходит раздражение последних и в клинике появляется кашель. Характерно появление кашля в положении лёжа, ночной кашель преобладает над дневным. Диагноз подтверждается проведением ультразвукового исследования желудка. Лечение рефлюкс-эзофагита проводит врач-гастроэнтеролог [5] [7] .
Дополнительные методы обследования: на рентгенограмме органов грудной клетки при неосложнённом коклюше отмечаются признаки усиления лёгочного рисунка: из-за отёка и воспаления на рентгеновском снимке тень лёгкого более выражена.
Лечение коклюша
В домашних условиях осуществляется лечение лёгких форм при условии отсутствия в семье непривитых детей.
Нужен ли постельный режим пациенту с коклюшем
Режим — домашний, постельный режим по самочувствию.
Когда необходимо лечение в стационаре
Тяжёлые формы подлежат госпитализации в инфекционный стационар. Показания для госпитализации: остановка дыхания, более 10 реприз в день, возраст до двух лет.
Диета при коклюше и общие рекомендации
Диета при коклюше — общий стол. Общие рекомендации: увлажнение воздуха (снижает раздражение рецепторов бронхов, уменьшает частоту реприз), витаминотерапия, исключение пассивного курения, проветривание и влажная уборка помещения.
Какие медикаменты и физиотерапевтические процедуры помогут при коклюше
В катаральный период показано применение антибактериальной терапии. Коклюшный микроб чувствителен к макропенам (азитромицин) и защищённым аминопенициллинам (амоксициллина клавуанат). В период спазматического кашля антибиотики малоэффективны, так как в этот период микроба уже нет в организме человека, клиника развивается на основании уже выделенного токсина.
Показаны ингаляции через небулайзер с гормонами (будесонид) [5] [6] [7] .

Как облегчить кашель при коклюше. Симптоматическая терапия
Облегчить кашель помогут препараты на основе кодеина или либексина, насморк — сосудосуживающие препараты в каплях или спрее.
Народные методы лечения коклюша
Народные методы не имеют доказанной эффективности, поэтому применение их может нанести вред здоровью. Отсутствие своевременного адекватного лечения коклюша, особенно у маленьких детей, опасно осложнениями — пневмонией и остановкой дыхания.
Прогноз. Профилактика
Прогноз обычно благоприятный. Симптомы коклюша нарастают в течение месяца, стихают за 2-4 месяца. Рецидивы связаны с наслоением ОРЗ, так как снова возникает раздражение слизистой бронха, усиливается кашель, учащаются репризы. На фоне лечения ОРЗ симптомы коклюша угасают.
Вакцинация против коклюша
Основным профилактическим мероприятием является вакцинация. Вакцинация позволяет сформировать иммунитет к коклюшу после введения в организм специальных иммунобиологических препаратов. Современные вакцины против коклюша входят в состав комплексных вакцин отечественного и зарубежного производства. В состав комплексных вакцин кроме коклюшного компонента может входить дифтерийный и столбнячный анатоксин, вакцина против гепатита В, гемофильной инфекции и полиомиелита (таблица 1).
В соответствии с Национальным календарём профилактических прививок вакцинация показана детям с трёх месяцев жизни. Курс прививок в первый год состоит из трёх вакцинаций с интервалом 45 дней. Дальнейшие прививки проводят на втором году жизни (через год от последней вакцинации). Вакцинацию против коклюша можно сочетать с другими прививками Национального календаря прививок: грипп, пневмококковая инфекция. Все вакцины, содержащие коклюшный компонент, взаимозаменяемы.
Таблица 1. Компоненты комплексных вакцин для профилактики коклюша
Комплексные вакцины имеют ограничение применения по возрасту пациента (таблица 2). У детей вакцинация от коклюша возможна до 4-6 лет. Длительность иммунного ответа после вакцинации составляет до 5-6 лет.
Паракоклюш – это острая инфекция респираторного тракта, вызываемая Bordetella parapertussis. Клинически напоминает легкую форму коклюша, проявляется ринитом, фарингитом, приступообразным кашлем (иногда с репризами), субфебрилитетом. Этиологическая диагностика производится культуральным методом, с помощью ПЦР-анализа и серологических тестов (РА, РНГА, ИФА). Терапия паракоклюша проводится симптоматическими средствами: отхаркивающими, антигистаминными, бронходилатирующими. Иммунопрофилактика не проводится.
МКБ-10

Общие сведения
Паракоклюш (parapertussis) – респираторная инфекция преимущественно детского возраста, вызываемая паракоклюшной палочкой. Заболеваемость составляет в среднем 1:100 000 детского населения, однако лабораторно верифицируются только около трети эпизодов паракоклюша. Остальные случаи либо остаются недиагностированными, либо ошибочно принимаются за коклюш, либо представляют собой коклюшно-паракоклюшную микст-инфекцию. В возрастной структуре преобладают дети от 3 до 7 лет, посещающие организованные коллективы. Дети, перенесшие коклюш или вакцинированные АКДС, не защищены от заболевания паракоклюшем.

Причины паракоклюша
Характеристика возбудителя
Инфекционный возбудитель ‒ Bordetella paraрertussis ‒ был открыт и изучен в 1937 г. американскими учеными-бактериологами Г. Элдеринг и П. Кендрик. По своим морфологическим признакам и культуральным свойствам бордетелла паракоклюша сходна с коклюшной палочкой Борде-Жангу. Их основное отличие заключается в неспособности В. parapertussis продуцировать коклюшный экзотоксин, являющийся основным фактором патогенности В. pertussis. Кроме этого, бактерии паракоклюша способны к образованию ферментов уреазы и тирозиназы.
Bordetella paraрertussis малоустойчива во внешней среде: высокие и низкие температуры, ультрафиолет, прямые солнечные лучи, дезинфицирующие растворы, высушивание губительны для бактерий. Вместе с тем, бордетеллы практически не восприимчивы к антибактериальным препаратам.
Эпидемиология
Источником и распространителем B. paraрertussis выступает больной паракоклюшем человек или бордетеллоноситель. Передача инфекции осуществляется воздушно-капельным путем. Характерна высокая восприимчивость к паракоклюшу, особенно в дошкольном возрасте. Индекс контагиозности составляет около 40%. Дети первого года жизни болеют редко.
Эпидемические вспышки характерны для осенне-зимних месяцев, их периодичность не совпадает с коклюшем. Длительность специфического иммунитета после перенесенного паракоклюша не установлена. Между обеими инфекциями наблюдается частичный перекрестный иммунитет.
Патогенез
Попав в дыхательные пути, B. paraрertussis колонизирует эпителий гортани, трахеи, бронхиального дерева, легочных альвеол. Здесь происходит размножение бордетелл, которые выделяют факторы патогенности: филаментозный гемагглютинин, пертактин, трахеальный цитотоксин, ферменты (уреазу, гиалуронидазу, лецитиназу, плазмокоагулазу, аденилатциклазу и др.).
В респираторном тракте развивается катаральное воспаление, увеличивается продукция бронхиального секрета, образуются очаговые некрозы слизистой оболочки. Под действием бактериальных токсинов, раздражающих рецепторы дыхательных путей, развивается конвульсивный кашель. Воспалительные и дистрофические изменения слизистой дыхательных путей при паракоклюше выражены в меньшей степени, чем при коклюше, поэтому все клинические симптомы менее продолжительны по времени и менее проявлены.
Классификация
В зависимости частоты и выраженности судорожного кашля выделяют легкие и среднетяжелые формы паракоклюша. По клинической картине различают типичное и атипичное течение:
- типичное течение сопровождается коклюшеподобными приступами кашля;
- атипичное течение предполагает стертую симптоматику, заболевание выявляется лишь по серологическим маркерам. Также к субклиническим формам относят транзиторное бактерионосительство.
Симптомы паракоклюша
Инкубационный (латентный период) длится от 4-7 дней до 2-х недель. В клиническом течении паракоклюша выделяют периоды: катаральный, спазматического кашля и разрешения заболевания, однако они выражены менее отчетливо, чем в случае коклюша.
Катаральные явления представлены заложенностью носа, гиперемией зева, першением в горле. Повышение температуры тела до субфебрильных цифр наблюдается у небольшого количества пациентов. Самочувствие нарушается незначительно. Через 3-5 суток катаральный период сменяется появлением трахеобронхиального кашля.
В зависимости от выраженности кашлевых приступов различают стертую и коклюшеподобную форму паракоклюша. Коклюшеподобный вариант встречается примерно у 16% пациентов. Его течение отличается приступами судорожного кашля, которые сопровождаются репризами, гиперемией и одутловатостью лица, отхождением вязкой мокроты, часто заканчиваются рвотой. Кашлевые пароксизмы возникают реже (до 5-7 раз за сутки) и длятся меньше, чем при коклюше. Особенно это характерно для детей, вакцинированных АКДС.
Период конвульсивного кашля длится 2-3 недели. В фазу разрешения приступы урежаются, кашель ослабевает и исчезает совсем. При стертой форме, на которую приходится большинство случаев паракоклюша (84%), кашель менее навязчивый, напоминает клинику острого бронхита. Заболевание протекает в легкой и среднетяжелой форме, тяжелое и осложненное течение обычно не наблюдается.
Осложнения
В отдельных случаях (у детей с отягощенным преморбидным фоном) возможно присоединение бактериальной инфекции или сопутствующей ОРВИ с развитием пневмонии, бронхита. Типичными осложнениями паракоклюша являются носовые кровотечения, кровоизлияния в конъюнктиву. При сильных приступах спазматического кашля, свойственного для одновременного коинфицирования возбудителями коклюша и паракоклюша, возможно возникновение судорог, пупочных и паховых грыж, пневмоторакса, подкожной эмфиземы. При закупорке бронхов вязкой слизью развиваются ателектазы, эмфизема легких.
Диагностика
При обращении к детскому инфекционисту предъявляются жалобы на периодический приступообразный кашель. В анамнезе нередко удается проследить контакт с больным паракоклюшем. Общее состояние ребенка удовлетворительное, температура чаще нормальная, иногда выслушиваются сухие хрипы в легких. Однако поставить диагноз паракоклюша на основании только клинических данных и эпиданамнеза невозможно. Решающую роль играют лабораторные исследование, направленные на обнаружение B. paraрertussis либо антител к возбудителю:
- Бактериологическое обследование. Выполняют посев слизи на питательные среды. Забор материала может осуществляться методом кашлевого толчка или заднеглоточного тампона. Бакобследование необходимо проводить двукратно.
- Молекулярно-генетическая диагностика. ПЦР позволяет выявить ДНК возбудителя паракоклюша уже в катаральном периоде заболевания. Исследованию подвергаются образцы мазков из рото- и носоглотки.
- Серологические реакции. Включают реакцию агглютинации (РА), реакцию непрямой агглютинации (РНГА), реакцию связывания комплемента (РСК), иммуноферментный анализ (ИФА). ИФА качественно определяет наличие специфических иммуноглобулинов IgM и IgG к бордетелле паракоклюша. РА и РНГА с коклюшным и паракоклюшным диагностикумами выявляют повышенные титры антител (1:80 и выше) к паракоклюшному антигену и их увеличение в динамике.
- Вспомогательная диагностика. В отличие от коклюша в клиническом анализе крови лейкоцитоз, как правило, не отмечается или выражен умеренно, лимфоцитоз кратковременный. На рентгене легких обнаруживается расширение корней, усиление легочного рисунка, иногда – уплотнение легочной ткани.
Дифференциальная диагностика
Коклюшеподобные приступы кашля могут встречаться при различных респираторных инфекциях, аллергозах. В первую очередь, паракоклюш дифференцируют с легкой формой коклюша. Также исключаются:
- ОРВИ: аденовирусная инфекция, РС-инфекция;
- респираторный микоплазмозом и хламидиоз;
- ларинготрахеит;
- трахеобронхит;
- бронхиальная астма;
- инородные тела дыхательных путей;
- стриктура бронхов;
- туберкулезный бронхоаденит.
Лечение паракоклюша
Госпитализация требуется редко, обычно при осложненном течении, микст-инфекции. Режимные моменты включают ограничение физических и психоэмоциональных нагрузок, провоцирующих кашлевые пароксизмы, обязательные прогулки, частые проветривания помещений. Питание должно быть витаминизированным, легкоусвояемым, пищу ребенку следует давать небольшими порциями, желательно, после приступа кашля.
Лечение паракоклюша исключительно симптоматическое. Для лучшего отхождения вязкой мокроты используются муколитики, бронходилататоры, ингаляции с отхаркивающими препаратами. С целью десенсибилизации показаны антигистаминные препараты. В условиях стационара могут быть назначены сеансы оксигенотерапии. Антибиотики при паракоклюше не используются.
Прогноз и профилактика
Паракоклюш в большинстве случаев протекает легко и разрешается в течение 2-3 недель. Осложнения развиваются крайне редко и не несут фатальных последствий. Тяжелое течение возможно при сопутствующих хронических заболеваниях, одновременном инфицировании B. рertussis и B. paraрertussis, присоединении вторичной инфекции.
Больные изолируются от окружающих на 25 дней с момента начала заболевания. Бациллоносителей помещают на карантин до двух отрицательных бакпосевов. Специфическая иммунизация не проводится. Вакцинация АКДС уменьшает тяжесть течения паракоклюша.
2. Особенности паракоклюшной инфекции у детей в Санкт-Петербурге/ Бабаченко И.В., Каплина Т.А., Курова Н.Н., Ярв Н.Э., Минченко С.И., Ховайко Е.К.// Детские инфекции. ‒ 2005.
4. ПЦР-диагностика инфекций, вызванных b. pertussis, b. parapertussis и b. bronchiseptica/ Прадед М. Н., Яцышина С.Б., Селезнева Т.С.// Клиническая лабораторная диагностика. – 2013.
Коклюш – острое инфекционное заболевание бактериальной природы, проявляющееся в виде приступов спазматического кашля, сопровождающих катаральную симптоматику. Заражение коклюшем происходит аэрозольным путем при тесном контакте с больным человеком. Инкубационный период составляет 3-14 дней. Катаральный период коклюша напоминает симптомы острого фарингита, затем развиваются характерные приступы спазматического кашля. У привитых чаще наблюдается стертая клиническая картина коклюша. Диагностика основывается на выявлении коклюшевой палочки в мазках из зева и в мокроте. В отношении коклюша эффективна антибактериальная терапия (аминогликозиды, макролиды), антигистаминные средства с седативным эффектом, ингаляции.
МКБ-10
Общие сведения
Коклюш – острое инфекционное заболевание бактериальной природы, проявляющееся в виде приступов спазматического кашля, сопровождающих катаральную симптоматику.
Характеристика возбудителя
Резервуаром и источником коклюшной инфекции является больной человек. Контагиозный период включает последние дни инкубации и 5-6 дней после начала заболевания. Пик заразности приходится на момент максимально выраженной клиники. Эпидемиологическую опасность представляют лица, страдающие стертыми, клинически маловыраженными формами инфекции. Носительство коклюша не бывает длительным и эпидемиологически не значимо.
Коклюш передается с помощью аэрозольного механизма преимущественно воздушно-капельным путем. Обильное выделение возбудителя происходит при кашле и чихании. Ввиду своей специфики, аэрозоль с возбудителем распространяется на незначительное расстояние (не более 2 метров), поэтому заражение возможно только в случае тесного контактирования с больным. Поскольку во внешней среде возбудитель не сохраняется длительно, контактный путь передачи не реализуется.
Люди обладают высокой восприимчивостью к коклюшу. Чаще всего заболевают дети (коклюш отнесен к детским инфекциям). После перенесения инфекции формируется стойкий пожизненный иммунитет, однако полученные ребенком от матери трансплацентарно антитела не обеспечивают достаточной иммунной защиты. В пожилом возрасте иногда отмечаются случаи повторного заболевания коклюшем.
Патогенез коклюша
Коклюшная палочка попадает на слизистую оболочку верхних дыхательных путей и заселяет реснитчатый эпителий, покрывающий гортань и бронхи. В глубокие ткани бактерии не проникают и по организму не распространяются. Бактериальные токсины провоцируют местную воспалительную реакцию.
После гибели бактерий высвобождается эндотоксин, который и вызывает характерный для коклюша спазматический кашель. С прогрессированием кашель приобретает центральный генез – формируется очаг возбуждения в дыхательном центре продолговатого мозга. Кашель рефлекторно возникает в ответ на различные раздражители (прикосновение, боль, смех, разговор и др.). Возбуждение нервного центра может способствовать инициации аналогичных процессов в соседних областях продолговатого мозга, вызывая рефлекторную рвоту, сосудистую дистонию (повышение АД, сосудистый спазм) после кашлевого приступа. У детей могут отмечаться судороги (тонические или клонические).
Эндотоксин коклюша вместе с продуцируемым бактериями ферментом – аденилатциклазой способствует снижению защитных свойств организма, что повышает вероятность развития вторичной инфекции, а также - распространения возбудителя, и в некоторых случаях - длительного носительства.
Симптомы коклюша
Инкубационный период коклюша может длиться от 3 дней до двух недель. Заболевание протекает с последовательной сменой следующих периодов: катарального, спазматического кашля и разрешения. Катаральный период начинается постепенно, появляются умеренный сухой кашель и насморк (у детей ринорея может быть довольно выражена). Ринит сопровождается вязким отделяемым слизистого характера. Интоксикация и лихорадка обычно отсутствуют, температура тела может подниматься до субфебрильных значений, общее состояние больные признают удовлетворительным. Со временем кашель становится частым, упорным, могут отмечаться его приступы (в особенности по ночам). Этот период может продолжиться от нескольких дней и до двух недель. У детей обычно кратковременный.
Постепенно катаральный период переходит в период спазматического кашля (иначе – судорожный). Приступы кашля учащаются, становятся интенсивнее, кашель приобретает судорожный спастический характер. Больные могут отмечать предвестники приступа – першение в горле, дискомфорт в груди, беспокойство. Из-за спастического сужения голосовой щели перед вдохом отмечается свистящий звук (реприз). Приступ кашля представляет собой чередование таких свистящих вдохов и, собственно, кашлевых толчков. Тяжесть течения коклюша определяется частотой и продолжительностью приступов кашля.
Приступы учащаются в ночное время и утренние часы. Частое напряжение способствует тому, что лицо больного становится гиперемированным, отечным, могут отмечаться небольшие кровоизлияния на коже лица и слизистой ротоглотки, конъюнктиве. Температура тела сохраняется в нормальных пределах. Лихорадка при коклюше является признаком присоединения вторичной инфекции.
Период спазматического кашля длится от трех недель до месяца, после чего заболевание вступает в фазу выздоровления (разрешения): при кашле начинает отхаркиваться слизистая мокрота, приступы становятся реже, теряют спазматический характер и постепенно прекращаются. Продолжительность периода разрешения может занимать от нескольких дней до нескольких месяцев (несмотря на стихание основной симптоматики, нервная возбудимость, покашливание и общая астения могут отмечаться у больных длительное время).
Стертая форма коклюша иногда отмечается у привитых лиц. При этом спазматические приступы выражены слабее, но кашель может быть более продолжительным и с трудом поддаваться терапии. Репризы, рвота, сосудистые спазмы отсутствуют. Субклиническая форма обнаруживается иногда в очаге коклюшевой инфекции при обследовании контактных лиц. Субъективно больные не отмечают каких-либо патологических симптомов, однако нередко можно отметить периодический кашель. Абортивная форма характеризуется прекращением заболевания на стадии катаральных признаков или в первые дни судорожного периода и быстрым регрессом клиники.
Диагностика коклюша
Специфическая диагностика коклюша производятся бактериологическими методами: выделение возбудителя из мокроты и мазков слизистой верхних дыхательных путей (бакпосев на питательную среду). Коклюшевую палочку высеивают на среду Борде-Жангу. Серологическая диагностика с помощью РА, РСК, РНГА производится для подтверждения клинического диагноза, поскольку реакции становятся положительными не ранее второй недели судорожного периода заболевания (а в некоторых случаях могут давать отрицательный результат и в более поздние сроки).
Неспецифические диагностические методики отмечают признаки инфекции (лимфоцитарный лейкоцитоз в крови), характерно незначительное повышение СОЭ. При развитии осложнений со стороны органов дыхания пациентам с коклюшем рекомендована консультация пульмонолога и проведение рентгенографии легких.
Осложнения коклюша
Коклюш чаще всего вызывает осложнения, связанные с присоединением вторичной инфекции, особенно часты заболевания дыхательной системы: бронхит, пневмония, плеврит. В результате деструктивной деятельности коклюшевых бактерий возможно развитие эмфиземы. Тяжелое течение в редких случаях приводит к ателектазу легких, пневмотораксу. Кроме того, коклюш может способствовать возникновению гнойного отита. Имеется вероятность (при частых интенсивных приступах) инсульта, разрыва мышц брюшной стенки, барабанных перепонок, выпадение прямой кишки, геморрой. У детей раннего возраста коклюш может способствовать развитию бронхоэктатической болезни.
Лечение коклюша
Коклюш лечат амбулаторно, больным желательно дышать увлажненным воздухом, богатым кислородом, комнатной температуры. Питание рекомендовано полноценное, дробное (часто небольшими порциями). Рекомендовано ограничить воздействие не нервную систему (интенсивные зрительные, слуховые впечатления). В случае сохранения температуры в пределах нормы желательно больше гулять на свежем воздухе (однако при температуре воздуха не менее -10 °С).
В катаральном периоде эффективно назначение антибиотиков (макролидов, аминогликозидов, ампициллина или левомицетина) в среднетерапевтических дозировках курсам на 6-7 дней. В комплексе с антибиотиками в первые дни нередко назначают введение специфического противококлюшного гаммаглобулина. В качестве патогенетического средства больным назначают антигистаминные препараты с седативным действием ( прометазин, мебгидролин). В судорожный период для облегчения приступов можно назначать спазмолитики, в тяжелых случаях – нейролептики.
Противокашлевые, отхаркивающие средства и муколитики при коклюше малоэффективны, противокашлевые средства с центральным механизмом действия противопоказаны. Больным рекомендована оксигенотерапия, хороший эффект отмечается при оксигенобаротерапии. Успешно применяются физиотерапевтические методики, ингаляции протеолитических ферментов.
Прогноз благоприятный. Заканчивается летально в исключительных случаях у лиц старческого возраста. При развитии осложнений возможно сохранение длительных последствий, хронических заболеваний легких.
Профилактика
Специфическая профилактика
Вакцинация против коклюша при отсутствии медицинских противопоказаний проводится детям в возрасте 3-х месяцев; второй раз – в 4,5 месяцев; третий – в 6 месяцев. Первая ревакцинация осуществляется в 1,5 года; вторая и третья – в 6-7 и 14 лет; далее каждые 10 лет.
Разрешены вакцины АКДС, АДС, АДС-М (Россия), Пентаксим (Франция), Инфанрикс и Инфанрикс Гекса (Бельгия), Тетраксим (Франция). Для ревакцинации детей старшего возраста, взрослых, беременных женщин в 3 триместре беременности может применяться вакцина Адасель (Канада). Членам семьи беременной также следует привиться перед рождением ребенка.
Неспецифическая профилактика
Общие профилактические мероприятия включают раннее выявление больных и контроль над состоянием здоровья контактных лиц, профилактическое обследование детей в организованных детских коллективах, а также взрослых, работающих в лечебно-профилактических и в детских дошкольных учреждениях и в школах, при обнаружении продолжительного кашля (более 5-7 дней).
Дети (и взрослые из вышеуказанных групп), больные коклюшем, изолируются на 25 дней с начала заболевания, контактные лица отстраняются от работы и посещения детского коллектива на 14 дней с момента контакта, проходя двукратную бактериологическою пробу. В очаге инфекции производятся тщательная дезинфекция, проводятся соответствующие карантинные меры. Экстренная профилактика производится с помощью введения иммуноглобулина. Его получают дети первого года жизни, а также непривитые лица, имевшие контакт с больным коклюшем. Иммуноглобулин (3 мл) вводят однократно вне зависимости от срока, прошедшего с момента контакта.
Коклюш (wooping-cough - англ.; Keuchhusten - нем; Coqueluche - франц.) и паракоклюш - острые инфекционные болезни, клинически неотличимые друг от друга. Характеризуется острым катаром дыхательных путей и приступами спазматического кашля.
Этиология.
Возбудитель коклюша (Bordetella pertussis) представляет собой короткую палочку с закругленными концами (0,2-1,2 мкм), грамотрицательную, неподвижную, хорошо окрашивающуюся анилиновыми красками. В антигенном отношении неоднородна. Антиген, который обусловливает образование агглютининов (агглютиноген), состоит из нескольких компонентов. Они названы факторами и обозначаются цифрами от 1 до 14. Фактор 7 является родовым, фактор 1 содержит В. pertussis, 14 - 5. parapertussis, остальные встречаются в разных комбинациях; для возбудителя коклюша это факторы 2, 3, 4, 5, 6, для паракоклюша - 8, 9, 10. Реакция агглютинации с адсорбированными факторными сыворотками позволяет дифференцировать виды бордетелл и определять их антигенные варианты. Возбудители коклюша и паракоклюша очень неустойчивы во внешней среде, поэтому посев нужно делать сразу же после взятия материала. Бактерии быстро погибают при высушивании, ультрафиолетовом облучении, под влиянием дезинфицирующих средств. Чувствительны к эритромицину, левомицетину, антибиотикам тетрациклиновой группы, стрептомицину.
Эпидемиология.
Патогенез.
Воротами инфекции является слизистая оболочка респираторного тракта. Коклюшные микробы прикрепляются к клеткам мерцательного эпителия, где они размножаются на поверхности слизистой оболочки, не проникая в кровоток. На месте внедрения возбудителя развивается воспалительный процесс, угнетается деятельность ресничного аппарата клеток эпителия и увеличивается секреция слизи. В дальнейшем происходит изъязвление эпителия дыхательных путей и очаговый некроз. Патологический процесс наиболее выражен в бронхах и бронхиолах, менее выраженные изменения развиваются в трахее, гортани и носоглотке. Слизисто-гнойные пробочки закупоривают просвет мелких бронхов, развивается очаговый ателектаз, эмфизема. Наблюдается перибронхиальная инфильтрация. В генезе судорожных приступов имеет значение сенсибилизация организма к токсинам коклюшной палочки. Постоянное раздражение рецепторов дыхательных путей обусловливает кашель и приводит к формированию в дыхательном центре очага возбуждения типа доминанты. Вследствие этого типичные приступы спазматического кашля могут быть вызваны и неспецифическими раздражителями. Из доминантного очага возбуждение может иррадиировать и на другие отделы нервной системы, например на сосудодвигательный (повышение АД, спазм сосудов). Иррадиацией возбуждения объясняется также появление судорожных сокращений мышц лица и туловища, рвоты и других симптомов коклюша. Перенесенный коклюш (как и противококлюшные прививки) не обеспечивает напряженного пожизненного иммунитета, поэтому возможны повторные заболевания коклюшем (около 5% случаев коклюша приходится на взрослых людей).
Симптомы и течение.
Инкубационный период продолжается от 2 до 14 дней (чаще 5-7 дней). Катаральный период характеризуется общим недомоганием, небольшим кашлем, насморком, субфебрильной температурой. Постепенно кашель усиливается, дети становятся раздражительными, капризными. В конце 2-й недели болезни начинается период спазматического кашля. Приступы судорожного кашля проявляются серией кашлевых толчков, затем следует глубокий свистящий вдох (реприз), сменяющийся рядом коротких судорожных толчков. Число таких циклов во время приступа колеблется от 2 до 15. Приступ заканчивается выделением вязкой стекловидной мокроты, иногда в конце приступа отмечается рвота. Во время приступа ребенок возбужден, лицо цианотично, вены шеи расширены, язык высовывается изо рта, уздечка языка часто травмируется, может наступить остановка дыхания с последующей асфиксией. У детей раннего возраста репризы не выражены. В зависимости от тяжести заболевания число приступов может варьировать от 5 до 50 в сутки. Период судорожного кашля длится 3-4 нед, затем приступы становятся реже и наконец исчезают, хотя "обычный" кашель продолжается еще в течение 2-3 нед (период разрешения). У взрослых заболевание протекает без приступов судорожного кашля, проявляется длительным бронхитом с упорным кашлем. Температура тела остается нормальной. Общее самочувствие удовлетворительное. Стертые формы коклюша могут наблюдаться у детей, которым проведены прививки.
Осложнения.
Наиболее частым осложнением является пневмония, обусловленная коклюшной палочкой или вторичной бактериальной инфекцией. У детей до 3 лет около 90% летальных исходов обусловлено пневмонией. Может наступить обострение туберкулеза. Из других осложнений наблюдается острый ларингит со стенозом гортани (ложный круп), бронхиолиты, ателектазы, энцефалопатия, остановка дыхания, пупочная, паховая грыжа, разрыв диафрагмы, выпадение прямой кишки. У взрослых осложнения бывают редко.
Диагноз и дифференциальный диагноз.
Достоверный диагноз в катаральном периоде может быть поставлен после получения результатов бактериологических исследований. Основанием для исследования в этих случаях обычно служат эпидемиологические данные (контакт с больными коклюшем, отсутствие данных о прививках и др.). В периоде спазматического кашля диагноз коклюша поставить значительно легче, так как появляются типичные приступы. Однако нужно учитывать, что иногда приступы кашля, сходные с коклюшными, могут быть обусловлены другими причинами (аденовирусная инфекция, вирусные пневмонии, сдавление дыхательных путей при злокачественных новообразованиях, инфекционном мононуклеозе и др.), с другой стороны, коклюш может протекать атипично без характерных приступов (у привитых детей, у взрослых). Основным методом лабораторного подтверждения диагноза является выделение возбудителя коклюша. Частота выделения зависит от сроков взятия материала; на 1-й неделе заболевания положительные результаты удается получить у 95% больных, на 4-й - лишь у 50%, а начиная с 5-й недели, микроб выделить уже не удается. Материал из носоглотки берут сухим тампоном с немедленным посевом на чашки с селективной питательной средой. Используют также метод "кашлевых пластинок", при котором чашка Петри с питательной средой устанавливается перед ртом кашляющего ребенка (на расстоянии около 10 см), удерживается в таком положении несколько секунд, чтобы уловить 5-6 кашлевых толчков. Чашку с посевом быстро закрывают крышкой и помещают в термостат. При транспортировке оберегают от охлаждения (заворачивают в бумагу, вату, в контейнер помещают грелку, заполненную горячей водой). Однако по частоте выделения возбудителей коклюша метод "кашлевых пластинок" значительно уступает взятию материала тампоном. Серологические методы можно использовать для ретроспективной диагностики, а также у больных с отрицательными результатами бактериологических исследований. Из старых методов можно использовать РСК, РПГА, реакцию агглютинации. Диагностическим считается нарастание титров антител в 4 раза и более, а также высокие титры антител (1:80 и выше).
В последнее время успешно используют иммуноферментный метод для обнаружения антител в сыворотке (иммуноглобулины класса М) и в носоглоточной слизи (иммуноглобулины класса А). Эти антитела появляются со 2-3-й недели болезни и сохраняются в течение 3 мес. Дифференцируют в катаральном периоде болезни от ОРЗ, в период спазматического кашля от других заболеваний, сопровождающихся упорным кашлем при нормальной температуре тела и отсутствии признаков обшей интоксикации.
Лечение.
Больных в возрасте до 1 года, а также больных с осложнениями, тяжелыми формами коклюша госпитализируют. Остальные больные могут лечиться дома. Антибиотики могут быть эффективными в катаральном периоде. Они могут подавить возбудителя и купировать дальнейшее развитие болезни. Назначение антибиотиков в период спазматического кашля не влияет на клиническую симптоматику. При легких и стертых формах антибиотики не назначают. Их назначают при тяжелых и осложненных формах коклюша, когда отмечается наслоение вторичной инфекции. Возбудитель коклюша чувствителен ко многим антибиотикам, однако предпочтительнее назначать эритромицин или азитромицин. Эффективны также левомицетин и тетрациклин, однако левомицетин более токсичен, а тетрациклин противопоказан детям до 8 лет. При наслоении вторичной инфекции можно назначать пенициллин и стрептомицин. Специфические противококлюшные иммуноглобулины не оказывали влияния ни на длительность бактериовыделения, ни на длительность и выраженность клинической симптоматики и в настоящее время не рекомендуются. Для лечения больных коклюшем важен общий режим, чистый воздух, спокойная обстановка, устранение всех факторов, способствующих возникновению приступов, назначение витаминов, оксигенотерапия. Периодически рекомендуется отсасывание слизи из дыхательных путей, особенно важно это во время апноэ, при необходимости проводят искусственную вентиляцию легких. Рекомендуют препараты антигистаминного действия (димедрол, пипольфен), ингаляции аэрозолей с протеолитическими ферментами (химопсин, химотрипсин), которые облегчают отхождение вязкой мокроты. При тяжелых формах коклюша некоторые авторы отмечали эффективность кортикостероидных препаратов.
Профилактика и мероприятия в очаге.
Специфическая профилактика проводится всем детям от 3 мес до 3 лет, не болевшим коклюшем. Курс вакцинаций состоит из 3 внутримышечных инъекций 0,5 мл вакцины (АКДС) с интервалом 1,5 мес. Ревакцинацию делают через 1,5-2 года после законченной 3-кратной вакцинации. Детей старше 3 лет вакцинируют только против дифтерии и столбняка. Вакцинация или полностью предупреждает возникновение заболевания (у 70-80%) или же заболевание протекает в легкой форме. При вакцинации (коклюш - дифтерия - столбняк) отмечались различные побочные реакции, связанные преимущественно с коклюшным компонентом, в частности, асептический менингит, многоформная экссудативная эритема, синдром Гийена-Барре, периферические мононевриты, тромбоцитопения, гемолитическая анемия, энцефалопатия (10 на 1 млн привитых), анафилактические реакции (2 на 100 000 привитых). Однако положительный эффект вакцинации намного превышает риск развития серьезных неврологических осложнений. Так, в США до появления вакцины от коклюша погибало столько же детей, сколько от всех других инфекционных болезней вместе взятых [R. Feigin, F. Murphy, 1989, 1993]. В настоящее время для иммунизации взрослых апробируется цельноклеточная противококлюшная вакцина, она менее реактогенна, чем бесклеточная.
Из дошкольных учреждений изолируют всех больных коклюшем и детей в возрасте до 1 года, больных паракоклюшем. Эти больные при отсутствии клинических противопоказаний допускаются в детские учреждения на 25-й день болезни. Здоровых бактерионосителей при коклюше изолируют до получения двух отрицательных результатов бактериологических исследований, но не ранее 14 дней со дня выделения возбудителя. Детей в возрасте до 7 лет, контактировавших с больным коклюшем, разобщают на 14 дней со дня изоляции больного; на такой же срок устанавливают карантин для детей в дошкольном учреждении. Если здоровым бактерионосителям, контактировавшим с больным коклюшем, а также больным в начальный период болезни назначить эритромицин (в возрастных дозах в течение 5-7 дней), то это быстро прекращает бактериовыделение и купирует развитие болезни у контактировавших лиц.
Паракоклюш - острая инфекционная болезнь, сходная по клинической картине с коклюшем, но протекающая более легко. Возбудитель паракоклюша по биохимическим, антигенным и культуральным свойствам легко дифференцировать от возбудителя коклюша. На паракоклюш приходится 12-76% всех выделенных культур. После паракоклюша возможно заболевание коклюшем; паракоклюшем могут заболеть привитые против коклюша и перенесшие коклюш. Заразный период обычно не превышает 2 нед. Осложнения при паракоклюше наблюдаются редко. Случаев смерти не бывает.
Читайте также:

