Лечение народными средствами иерсиниоза
Обновлено: 24.04.2024
Возбудитель иерсиниоза. Yersinia enterocolitica. Иерсиниоз. Морфология возбудителя иерсиниоза. Культуральные свойства возбудителя иерсиниоза.
Иерсиниоз — инфекционное заболевание, сопровождающееся диареей, энтеритом, псевдоаппендицитом, илеитом, узловатой эритемой и (иногда) септицемией или острым артритом. Ведущий симптом заболевания — гастроэнтерит.
Возбудитель иерсиниоза (Yersinia enterocolitica) широко распространён в природе, его выделяют от насекомых, моллюсков, ракообразных, птиц, грызунов, собак, кошек, домашних сельскохозяйственных животных (основные хозяева).
Возбудитель иерсиниоза (Yersinia enterocolitica) также обнаруживают в пресной воде. Инфицирование человека происходит фекально-оральным путём. Точные значения распространённости иерсиниоза до сих пор не установлены, так как высеваемость возбудителя из фекалий при гастроэнтеритах не превышает 3%. Подъём заболеваемости отмечают в осенне-зимний период.
В Европе основной резервуар возбудителя иерсиниоза — свиньи, поэтому большинство достоверных случаев заражения связано с употреблением плохо термически обработанной свинины.
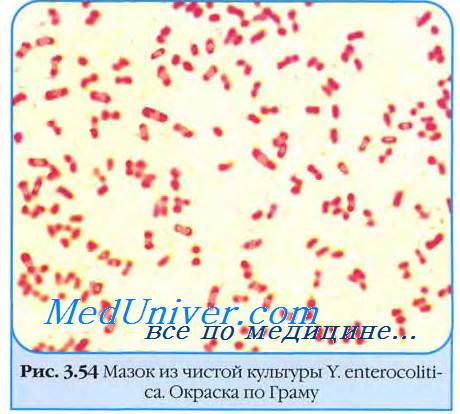
Морфология возбудителя иерсиниоза. Культуральные свойства возбудителя иерсиниоза.
Бактерии возбудителя иерсиниоза хорошо растут на простых питательных средах, на плотных средах образуют мелкие блестящие, часто выпуклые S-колонии с голубоватым оттенком в проходящем свете. Образование R-колоний для бактерий возбудителя иерсиниоза нехарактерно.
При культивировании на среде Эндо (48 ч при 37 "С) вырастают колонии возбудителя иерсиниоза розоватого оттенка. Бактерии иерсиниоза проявляют пектиназную активность, на пектиновом агаре колонии окружены зоной разжижения. При культивировании в жидких питательных средах микроорганизм вызывает их помутнение.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Иерсиниоз – это острое кишечное заболевание, сопровождающееся аллергическими и токсическими реакциями, распространителями которого являются животные.
Причиной заболевания является бактерия иерсиния, опасность которой в том, что она выживает при замораживании и имеет способность размножаться и в условиях холода. Микроб чувствителен к кипячению и к дезинфекции химическими средствами. В организм человека микроб попадает через продукты животного происхождения, зерно и при несоблюдении мер гигиены.
Различают несколько видов заболевания: гастроинтестинальную форму, смешанную форму, генерализованную форму, вторично-очаговую форму.
По степени тяжести иерсиниоз различают: легкую степень, среднюю и тяжелую, а также септическую форму.
Симптомы заболевания:
- 1 Высокая температура;
- 2 Озноб;
- 3 Сильные головные боли;
- 4 Снижение аппетита;
- 5 Ломота в мышцах, суставах;
- 6 Расстройство нервной системы;
- 7 При поражении пищеварительного тракта возникают: рвота, тошнота, диарея, сильные боли в животе;
- 8 Заболевание может сопровождаться сыпью на коже, жжением и шелушением.
Диагностика: определить иерсиниоз можно только обратившись к специалисту и сдав анализы в лабораторию.
Профилактика:
- соблюдение личной гигиены;
- контроль над продуктами питания;
- уничтожение грызунов;
- контроль над питьевой водой.
Полезные продукты при иерсиниозе
Учитывая то, что во время заболевания происходит интоксикация организма, тошнота, рвота, диарея, необходима строгая диета с обильным питьем. Вместе с жидкостью выходят отравляющие токсины, а также восполняется водно-солевой баланс.
Что лучше всего пить?
- Первые двое суток лучше всего пить теплый некрепкий чай, добавив немного сахара. Пить лучше небольшими порциями, чтобы не было рвотных позывов.
- Если возникает желание съесть что-то солененькое, значит в организме нехватка ионов натрия и хлора. В таком случае пить нужно слегка подсоленную кипяченую воду.
- Нехватку ионов калия можно восполнить компотом из сухих фруктов. Сами фрукты употреблять не рекомендуется. Можно сделать слабый овощной бульон: взять две-три картофелины, одну морковь. Полученный отвар подсолить по вкусу и пить небольшими порциями.
- Приступы тошноты хорошо снимает зеленый чай с добавлением пары листочков мяты.
- Успокаивает желудок и кишечник картофельный крахмал. Небольшое его количество нужно развести с теплой водой (1 стакан) и пить на голодный желудок.
На протяжении всего лечения следует употреблять такие продукты:
- вареный рис;
- жидкие каши на воде; ;
- сухарики из хлеба первого сорта или несоленые крекеры;
- сухофрукты;
- можно котлеты из нежирного мяса на пару.
Рацион должен быть разбит на небольшие порции от 50 до 100 грамм, каждые три часа.
При сильных рвотных позывах лучше на время вообще отказаться от еды, но при этом должно быть обильное питье. Как только интоксикация пойдет на убыль, начинайте вводить в рацион небольшими порциями сухарики из белого хлеба, запивая их теплым чаем или компотом из сухофруктов. Почему только из сухофруктов? В изюме, черносливе, кураге, сушеных яблоках или грушах все нужные минеральные вещества и витамины, которые организм теряет при интоксикации.
Если при введении в рацион сухариков, у вас не появилось неприятных ощущений в желудке, то вводим в рацион рисовые или овсяные каши, сваренные на воде, не добавляя соли. При нормальном реагировании желудка на такие каши, можно в дальнейшем добавить туда немного соли и меда.
Если вы чувствуете, что здоровье идет на поправку, то к кашам можно добавить нежирные тефтельки или котлеты, сделанные на пару.
В дальнейшем вы можете разнообразить свой рацион легкими овощными супами с добавлением круп. Постепенно добавляйте в свой рацион привычные для вас продукты.
Народные средства лечения иерсиниозa
Так, как иерсиниоз − это инфекционное заболевание, вы вылечить его можно только с помощью антибиотиков и противомикробных препаратов.
Народное лечение применяется совместно с медикаментозным лечением, как поддерживающая терапия.
- 1 Как общеукрепляющее средство подойдет такая настойка: 1/4 кг майского меда, 350 мл Кагора и 150 мл сока алоэ. Все хорошо перемешиваем и в течение семи дней настаиваем в холодном месте. Полученную настойку принимать нужно три раза в сутки по 20 грамм, незадолго до еды.
- 2 Эффективна настойка с корнем девясила. Необходимо влить в кастрюлю 1 бутылку Кагора, добавить туда 20 грамм меда и столько же корня девясила. Довести все это до кипения и остудив принимать по 50 г после еды, но не более трех раз.
Опасные и вредные продукты при иерсиниозе
Внимание! Информация носит ознакомительный характер и не предназначена для постановки диагноза и назначения лечения. Всегда консультируйтесь с профильным врачом!
Рассмотрены подходы к комплексной терапии инфекции мочевых путей с применением современных комбинированных фитопрепаратов, которые позволяют повышать эффективность антибактериальной терапии за счет преодоления резистентности возбудителя к антибиотикам, со
The article considers approaches to complex therapy of urinary tract infections, using modern combined phyto-preparations, which allow to enhance efficiency of antibacterial therapy due to overcoming the agent’s resistance to antibiotics, and reduce the course of antibiotic therapy.
Инфекция мочевых путей (ИМП; синонимы: инфекция мочевой системы, инфекция мочевыводящих путей) — собирательный термин, обозначающий инфекционно-воспалительный процесс в мочевыделительной системе без указания его локализации и характера течения. По локализации выделяют инфекцию нижних мочевых путей (цистит, уретрит) и верхних мочевых путей (пиелонефрит, абсцесс и карбункул почки, апостематозный пиелонефрит).
По характеру течения ИМП делятся на неосложненную и осложненную. Неосложненная ИМП развивается, как правило, у людей без обструктивных уропатий и структурных изменений в почках и мочевыводящих путях, в отсутствие фоновых заболеваний. Осложненные инфекции возникают у больных с обструктивными уропатиями, мочекаменной болезнью, поликистозом почек, доброкачественной гиперплазией предстательной железы (ДГПЖ), на фоне катетеризации мочевого пузыря и/или при инструментальных (инвазивных) методах исследования, а также у больных с сопутствующими заболеваниями, такими как сахарный диабет, подагра, другими метаболическими нарушениями.
По возникновению выделяют внебольничные (возникающие в амбулаторных условиях) и нозокомиальные (развивающиеся после 48 ч пребывания пациента в стационаре) ИМП. Не менее 40% всех нозокомиальных инфекций обусловлены ИМП, вызванной в большинстве случаев катетеризацией мочевого пузыря [1–3].
В зависимости от выраженности клинических проявлений ИМП часто подразделяют на афебрильную (преимущественно инфекция нижних мочевых путей), фебрильную (преимущественно инфекция верхних мочевых путей) и бессимптомную бактериурию (ББ). ББ — бактериологический диагноз, который устанавливается при исследовании мочи, собранной с максимальным соблюдением стерильности и доставленной в лабораторию в предельно короткие сроки. По определению Американского общества инфекционных болезней (Infectious Diseases Society of America, IDSA), ББ — это изолированная бактериурия в образце мочи, полученном в условиях, исключающих контаминацию, и при отсутствии симптомов мочевой инфекции [4]. Диагноз ББ может быть установлен:
- если в двух последовательных анализах мочи у женщин без клинических признаков ИМП выделен один и тот же штамм микроорганизмов в количестве ≥ 10 5 КОЕ/мл;
- если в анализе мочи у мужчин без симптомов ИМП однократно выделен бактериальный штамм в количестве ≥ 10 5 КОЕ/мл;
- если в анализе мочи, полученном при катетеризации, как у мужчин, так и женщин, выделен бактериальный штамм в количестве ≥ 10 2 КОЕ/мл.
В структуре инфекционной заболеваемости ИМП занимает второе место, уступая лишь респираторным инфекциям. Среди взрослой популяции женщины в 30–50 раз чаще, чем мужчины, страдают от ИМП, а в течение жизни до 60% женщин сталкиваются с эпизодом ИМП. У каждой четвертой пациентки этой возрастной группы в течение года ИМП рецидивирует [5]. В пожилом и старческом возрасте частота ИМП у женщин и мужчин постепенно сравнивается, что обусловлено развивающейся практически в 100% ДГПЖ, нарушающей уродинамику. В целом ИМП, включая пиелонефрит, регистрируется существенно чаще у женщин, чем у мужчин. Распространенность ИМП в детской популяции составляет 20–22 случая на 1000 детей и в возрасте старше одного года жизни у девочек встречается в десятки раз чаще, чем у мальчиков.
В структуре внутрибольничных инфекций доля ИМП может достигать 40%.
Этиология
Основными возбудителями ИМП являются грамотрицательные бактерии из семейства Enterobacteriacеae, а из них преимущественно Escherichia coli (E. сoli). При неосложненных ИМП на долю E. сoli и других представителей семейства Enterobacteriacеae приходится до 90–95% всех случаев, тогда как при осложненных ИМП доля кишечной палочки в этиологической структуре снижается до 30–50% и значительно чаще встречаются Proteus spp., Pseudomonas spp., Klebsiella spp., грибы (преимущественно Candida albicans). Особенностью осложненных ИМП является большая доля микробных ассоциаций в этиологической структуре (табл. 1).
Лечение ИМП
Основой терапии ИМП является антибиотикотерапия. Как и при других бактериальных инфекциях, чувствительность возбудителей к антибиотикам имеет решающее значение при выборе препарата для эмпирической терапии ИМП. Лучше всего поддается лечению неосложненная ИМП.
Одними из наиболее часто используемых препаратов для лечения ИМП являются фторхинолоны (левофлоксацин, норфлоксацин, офлоксацин, пефлоксацин и др.), которые во многих международных руководствах указываются как препараты выбора в терапии ИМП. Однако в настоящее время отмечается быстрый рост резистентности уропатогенной E. coli к препаратам этой группы. Считается, что при уровне резистентности в популяции более 10% на применение препаратов вводятся ограничения. В России уровень устойчивости уропатогенной E. coli к фторхинолонам, по данным различных исследований, колеблется от 4,3% до 12,9%, составляя в среднем около 7–8% [1, 2, 6, 7].
Для лечения ИМП у беременных женщин и детей, а также у других категорий пациентов при непереносимости фторхинолонов препаратами выбора являются амоксициллин/клавуланат, цефалоспорины II–III поколений, фосфомицина трометамол, нитрофурантоин [8]. Преимуществом применения амоксициллина/клавуланата является не только его высокая активность в отношении E. coli (уровень резистентности ниже, чем к фторхинолонам), но и отсутствие тератогенного воздействия, что делает возможным его применение в I триместре беременности [9, 10].
Доказана эффективность и безопасность применения цефалоспоринов III поколения у детей и беременных женщин при лечении неосложненной и осложненной ИМП [7]. Отличительной чертой цефалоспоринов III поколения является высокая активность в отношении микроорганизмов семейства Enterobacteriaceae, устойчивость к действию бета-лактамаз, длительный период полувыведения [11].
Использование налидиксовой кислоты и нитрофурантоинов имеет определенные недостатки в связи с необходимостью применения этих препаратов 3–4 раза в сутки, а также слабой активностью нитрофурантоина в отношении Proteus spp., а налидиксовой кислоты — в отношении S. saprophyticus [12].
Длительность антибактериальной терапии зависит от особенностей ИМП. Как правило, при отсутствии факторов риска антибактериальная терапия назначается на 3–5 дней при острой инфекции нижних мочевых путей, на 10–14 дней — при инфекции верхних мочевых путей. При острой осложненной ИМП или при наличии факторов риска применяются те же антимикробные препараты, что и при неосложненной ИМП, однако длительность терапии увеличивается до 7–14 или более дней [13].
Особенностью лечения ИМП в детском возрасте является более длительная, по сравнению со взрослыми, антибактериальная терапия с обязательным курсом противорецидивного лечения.
Поэтому, несмотря на успехи в создании новых антибактериальных препаратов, лечение ИМП, особенно осложненной и рецидивирующей, остается актуальной задачей, часто требующей в своем решении назначения комбинации препаратов или их последовательной смены, длительных противорецидивных курсов. Это неизбежно приводит к повышению частоты развития нежелательных лекарственных реакций терапии, а также формирует порочный круг, т. к. частое и длительное применение антибиотиков приводит к росту популяции резистентной к ним микрофлоры.
В последние десятилетия возрождается значительный интерес к фитотерапии как компоненту комплексной терапии ИМП. Лечебные свойства растений были хорошо известны врачам древности, народная медицина практически всех народов и стран использует их для лечения различных заболеваний. Действие фитопрепаратов в рамках современных исследований представляется нам в новом свете, прежде всего, с точки зрения преодоления антибиотикорезистентности и способности разрушать микробную биопленку на слизистой оболочке мочевых путей.
В комплексной терапии ИМП применяются фитопрепараты, обладающие противовоспалительным, мочегонным, а также кровоостанавливающим действием, что важно при развитии гематурии.
Растительные препараты можно применять в качестве отдельных настоев или травяных сборов. Компоненты различных растений входят также в состав фабричных лекарственных препаратов.
Наиболее широко применяемые при ИМП лекарственные растения представлены в табл. 2, а также описаны ниже [16, 17].
Золотарник (живительная трава, сердечник) — широко применяется в народной медицине различных стран. В Германии настой золотарника рекомендуют, прежде всего, при хронических воспалительных заболеваниях почек и мочевых путей, кристаллурии и мочекаменной болезни, как мочегонное средство. Препараты травы золотарника обладают гипоазотемическим действием. Трава золотарника содержит флавоноиды, сапонины, органические кислоты и эфирное масло, способствующие разрушению мембран бактериальной клетки, каротин, аскорбиновую и никотиновую кислоты.
Хвощ полевой — обладает противовоспалительным, мочегонным и кровоостанавливающим действием. Применяется при ИМП, кристаллуриях и мочекаменной болезни. Благодаря большому содержанию соединений кремния отвары, настои и экстракты хвоща полевого обладают выраженным заживляющим и сосудоукрепляющим действием, способствуют растворению кристаллов солей в моче, ускоряют выведение свинца из организма.
Листья брусники — обладают антимикробным и мочегонным действием. Последнее связано с наличием в листьях брусники гидрохинона. Применяется в виде отвара (2 столовые ложки на 1,5 стакана воды). Назначается по 2 столовые ложки 5–6 раз в день. Также, как и толокнянка, лучше действует в щелочной среде.
Горец птичий (спорыш) — содержит гликозид авикулярин, дубильные вещества, эфирное масло, каротин, аскорбиновую кислоту. Используется как мочегонное, кровоостанавливающее и вяжущее средство. Обладает спазмолитическим действием на мочевые пути. Широко применяется в народной медицине и входит в состав различных сборов.
Петрушка огородная — богата флавоноидами и эфирными маслами. Оказывает непосредственное действие на почечные канальцы, благодаря чему достигается диуретический эффект. Обладает спазмолитическим действием на гладкую мускулатуру мочевых путей и сосудов.
Любисток лекарственный (приворотное зелье) — с медицинской целью используются в основном корни растения. Содержит эфирные масла, органические кислоты, кумарин, дубильные вещества. Обладает выраженным мочегонным и антибактериальным действием. Используется при воспалениях мочевых путей, нарушениях желудочно-кишечного тракта. Как правило, входит в состав комбинированных препаратов и сборов.
Пырей ползучий — содержит эфирные масла, сапонины, инулин, аскорбиновую кислоту, каротин. Обладает диуретическим эффектом благодаря инулину, эфирное масло обеспечивает антисептическое и противовоспалительное действие.
Клюквенный сок, морс (содержит натрия бензоат) — обладает антисептическим действием (увеличивается синтез в печени из бензоата гиппуровой кислоты, которая, выделяясь с мочой, вызывает бактериостатический эффект). Принимают по 2–4 стакана в день.
Сосна лесная — эфирное (скипидарное) масло сосны обладает выраженным бактерицидным, противовоспалительным и мочегонным действием.
При хронических и рецидивирующих инфекциях мочевых путей применяются различные сборы лекарственных трав. Они назначаются, как правило, на долгий период, с чередованием преимущественно бактерицидных и мочегонных сборов. Однако самостоятельное лечение лекарственными растениями таит в себе некоторые опасности. Компоненты многих лекарственных растений в больших дозировках могут быть потенциально ядовиты, оказывать патологическое воздействие на функционирование отдельных органов. Поэтому с точки зрения безопасности в комплексном лечении ИМП предпочтение отдается лекарственным препаратам фабричного производства, правильная дозировка которых обеспечивает высокую эффективность при соблюдении полной безопасности.
Одним из наиболее широко применяемых фитопрепаратов для лечения ИМП является Фитолизин. Фитолизин содержит экстракт смеси растений (золотарника, хвоща полевого, пырея, горца птичьего, листьев березы, любистока, пырея, петрушки, масла шалфея, мяты, сосны и апельсина, семена пажитника), благодаря чему оказывает мочегонное, противовоспалительное, спазмолитическое действие, уменьшает кристаллообразование, способствует растворению кристаллов и конкрементов и выведению их с мочой.
Препарат имеет форму пасты для приготовления суспензии, что обеспечивает легкость его дозировки и применения. Взрослым назначают внутрь по 1 чайной ложке пасты, растворенной в 1/2 стакана теплой сладкой воды, 3–4 раза в день после еды. Фитолизин может применяться в комплексном лечении ИМП вместе с антибиотиками или после их применения на этапе противорецидивной терапии. Препарат широко применяется в качестве профилактического средства при хронических воспалениях мочевых путей. Курс терапии Фитолизином составляет 2–6 недель и при необходимости может быть продлен.
Эффективность лекарственных растений в терапии ИМП доказана многовековым опытом народов мира. Современные комбинированные фитопрепараты, такие как Фитолизин, занимают важное место в комплексной терапии ИМП и позволяют повышать эффективность антибактериальной терапии за счет преодоления резистентности возбудителя к антибиотикам, сокращают курсы антибиотикотерапии, снижают частоту нежелательных лекарственных реакций их применения.
Литература
А. В. Малкоч 1 , кандидат медицинских наук
Н. Н. Филатова, кандидат медицинских наук
Диагностика и лечение иерсиниоза
В плане дифференциального диагноза вирусный гепатит А можно исключить на основании динамики клинических синдромов — при вирусном гепатите с появлением желтухи улучшается самочувствие ребенка, при иерсиниозах желтуха появляется на фоне ухудшения состояния и служит признаком генерализации процесса.
Для вирусных гепатитов не характерны длительная высокая лихорадка, выраженный абдоминальный синдром, артралгии, артриты, миалгии, экзантема, лимфадениты, катаральные явления, изменения со стороны периферигеской крови — лейкоцитоз, нейтрофилез, палочкоядерный сдвиг, умеренная эозинофилия, ускорение СОЭ.
Методы специфической диагностики — бактериологический и серологический. Материалом для бактериологического исследования служат кровь, кал, моча, в случаях хирургического вмешательства — аппендикс, лимфатические узлы.
Для подтверждения клинического диагноза иерсиниозов основное значение приобрела серологическая диагностика с помощью реакции агглютинации (РА) и реакции непрямой агглютинации (РНГА) парных сывороток, которые забирают при поступлении ребенка в стационар и спустя 2 недели. Диагностическое значение имеет в РА титр антител не ниже 1:80, в РНГА — 1:160 и не менее, чем двукратное нарастание титров в динамике.
В последнее время применяются методы иммуноферментного анализа, полимеразной цепной реакции.
Нам приходилось диагностировать иерсиниозы в периодах обострения и рецидивов у детей, ранее находившихся на стационарном лечении с другими диагнозами. Поэтому с учетом анамнеза, эпидемиологических и клинических данных у детей с рецидивирующей лихорадкой и другими клиническими проявлениями, встречающихся при иерсиниозах, необходимо лабораторное подтверждение или исключение этиологической роли иерсений, что определяет адекватную терапию и прогноз.
Лечение иерсиниозов определяется клинической формой. В качестве этиотропных назначают антибиотики, сульфаниламиды и химиопрепараты.
К препаратам выбора при генерализованной форме относят фторхинолоны, к препаратам резерва — цефалоспорины, левомицетин. При лечении больных с иерсиниозным гепатитом показаны аминогликозиды. В детской практике рекомендованы левомицетин-сукцинат внутримышечно, при тяжелой форме —два антибиотика в комбинированной терапии парентерально и внутрь.
Патогенетическая терапия обеспечивает дезинтоксикацию, регидратацию, купирование гипертермического синдрома. Показаны иммуноориентированные, десенсибилизирующие средства в возрастных дозировках по схемам, соответствующим динамике состояния ребенка. Лечение гепатита проводится по обычной программе.
Читайте также:

