Лечение папиломо-вирусной инфекции в паху
Обновлено: 23.04.2024
Что такое кондиломы остроконечные? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Остроконечные кондиломы — образования на коже, вызванные наличием в тканях вируса папилломы человека (ВПЧ). Активизация вирусов приводит к появлению разрастаний на поверхности кожи в области заднего прохода, наружных половых органов и анальном канале.
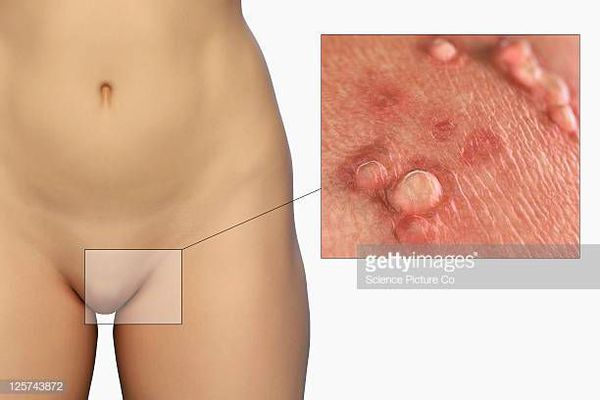
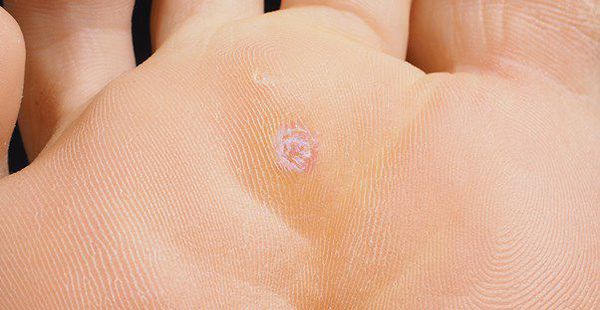
Аногенитальные бородавки представляют собой выступающие над поверхностью кожи объёмные мягкие выросты бледно-розового цвета с неоднородной поверхностью. Размеры и количество бородавок варьируются от единичных кондилом 1-2 мм в диаметре до множественных, часто сливных образований размером до 9-10 см и даже более.
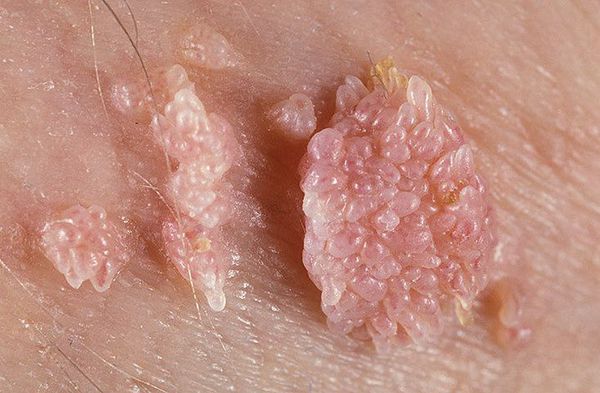
Кондиломы могут появляться и вырастать до значительных размеров буквально за несколько дней.
Причиной появления кондилом является присутствие вируса папилломы человека в крови. В организм вирус попадает при половом контакте через дефекты в слизистой или коже. Возможен перинатальный путь передачи — ребёнок заражается во время родов от больной матери при прохождении по родовым путям. Также имеет место контактно-бытовой путь передачи, но данные об этом варианте передачи немногочисленны.
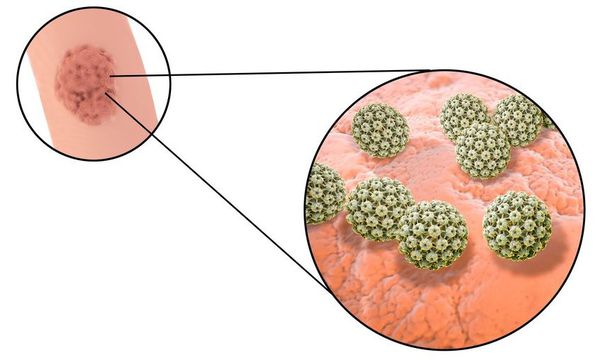
Длительное время после заражения человек может не подозревать о своём носительстве ВПЧ. Период инкубации зависит от особенностей иммунитета индивида и может длиться от двух месяцев до трёх лет. В дальнейшем, при снижении активности иммунных механизмов, в характерных локациях появляются бородавки (кондиломы). [7] [8] [16]
ВПЧ относится к одной из наиболее частых инфекций, передающихся половым путём (ИППП) — до 55-65% от общего числа заболеваний. [1] [4] [6] Опасность его состоит также в том, что носитель может не подозревать о своём заболевании и не иметь внешних признаков инфекции (выростов, бородавок).
Известно до 600 видов ВПЧ (HPV), некоторые из которых проявляются бородавками кожи на груди, лице, подмышечных впадинах. Другие выбирают своей локализацией слизистые оболочки рта, половых органов или анального канала. При аногенитальных кондиломах чаще выявляют 6 и 11 типы HPV (папилломавируса). [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы остроконечных кондилом
Вне обострения наличие ВПЧ в крови никак не проявляется. При активации вирусной инфекции симптомы болезни могут появиться буквально за несколько часов:
- образование остроконечных кондилом (чаще в местах наибольшей травматизации, трения при половом контакте):
– на коже вокруг ануса, в промежности, на уздечке, головке полового члена, губках наружного отверстия мочеиспускательного канала у мужчин;
– на слизистой половых губ у женщин, в уретре у мужчин;
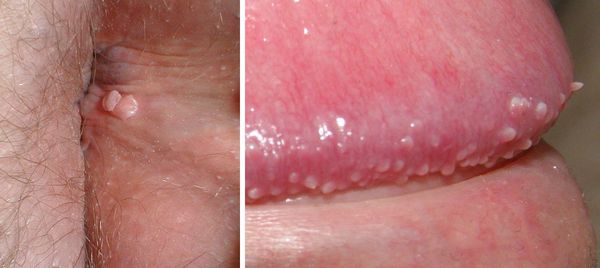
- зуд, жжение, дискомфорт в месте появления бородавок — такие неприятные ощущения часто бывают очень интенсивными и значительно влияют на самочувствие пациента;
- ощущение инородного предмета в анальном канале (при образовании кондилом внутри заднепроходного отверстия);
- выделение небольшого количества крови в виде алых полосок при дефекации (если кондиломы расположены внутри анального канала и травмируются при прохождении каловых масс);
- дизурия, болезненность при мочеиспускании, если бородавки находятся в уретре;
- болезненность во время полового акта (диспареуния).
Другим вариантом проявления ВПЧ может стать наличие в области промежности папул с бархатистой поверхностью или пятен серовато-бурого, розового или красновато-коричневого цвета. [2] Такие морфологические формы встречаются намного реже и часто вызывают затруднение при постановке первичного диагноза.
Патогенез остроконечных кондилом
Ключевым моментом в патогенезе заболевания становится проникновение HPV в организм хозяина. При однократном половом контакте вероятность заражения составляет 80%, затем при хорошем состоянии иммунной системы инфекционные агенты подвергаются элиминации (уничтожаются).
Вирусы различных типов адаптированы к определённому хозяину. Существуют сотни типов вирусов, многие из них не опасны для человека, так как тропны к тканям млекопитающих, рептилий и птиц и вызывают у них доброкачественные опухоли (образование папиллом). [3]
При изучении ВПЧ выделили три рода вирусов — альфа, бета, гамма. Из них аногенитальные поражения вызывают папилломавирусы первой группы (α). Инфекционные агенты, относящиеся к родам Бета и Гамма, чаще встречаются при папилломах ороговевающего эпителия [3] — появляются подошвенные, ладонные бородавки.
В родах при классификации вирусов выделили типы (генотипы). Они обозначаются арабскими цифрами. Из сотни генотипов вирионов выделяют частицы с высоким канцерогенным риском – это α 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59. Их выявляют в 90-95% случаев при злокачественных процессах шейки матки, влагалища и вульвы. Особенно значимы 16 и 18 типы. Такие онкогенные типы ВПЧ, содержащие в своём ДНК белки Е6 и Е7, способны подавлять активность белков-супрессоров опухолей р53 и рRb, приводя к быстрому злокачественному перерождению папиллом в карциномы.
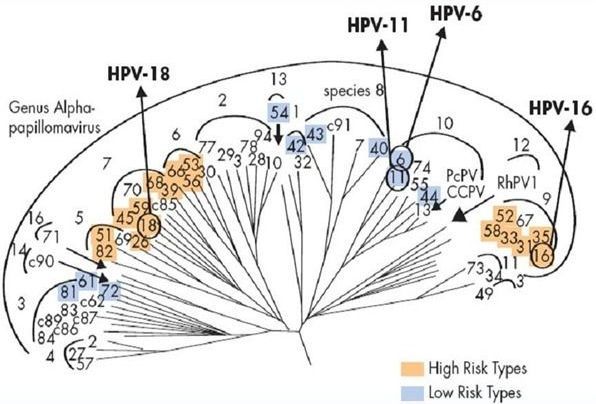
Порядка 90% случаев аногенитальных кондилом вызываются ВПЧ α 6 и 11. Это возбудители низкого канцерогенного риска. [5] К этой же группе низкого риска относят ВПЧ 40, 42, 43, 44, 54, 61, 72, 81.
Проникновение
Вирионы через микроскопические повреждения проникают в базальный слой эпителия, затем прикрепляются к белкам мембраны клетки. Далее они задействуют механизм рецепторного эндоцитоза (при участии интегрина и белка L1 из вирусного капсида) и попадают в цитоплазму. Белок L2 из капсида вируса способствует высвобождению ДНК вируса и попаданию его в ядро. [5]
Размножение
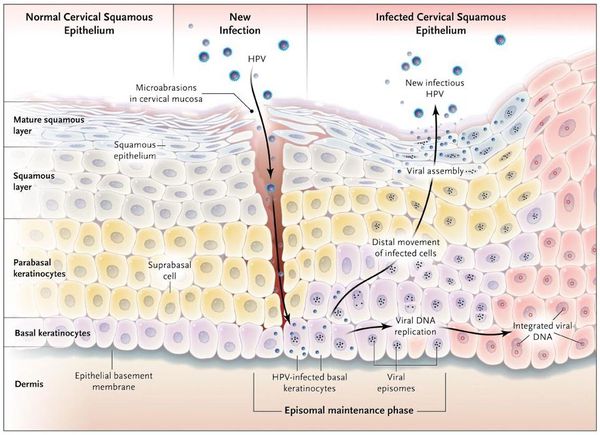
Проявления
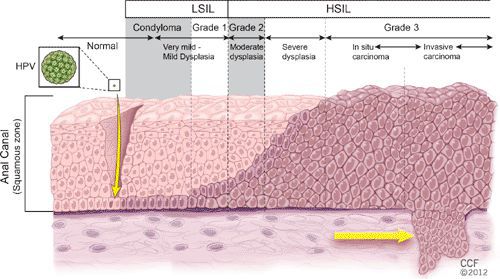
Появляются аномальные эндофитные или экзофитные выросты эпителия — папилломы, пятна или кондиломы. Рыхлая слизистая или атипичный эпителий выростов склонен к быстрой травматизации и мацерации (размягчению). На таком фоне быстрее присоединяется вторичная инфекция, появляются болезненность, дискомфорт, обильное отделяемое, воспаление, отёк, неприятный запах, изъязвление кондилом. [2] [3]
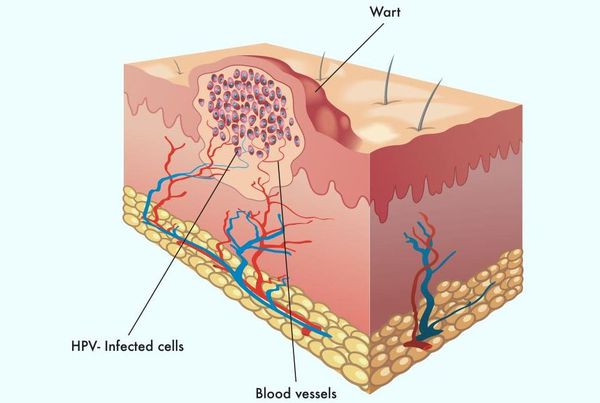
В клетках базального слоя происходит активная репликация вируса, по мере дифференцировки клеток кондилом их кровоснабжение резко обедняется, редуцируют центральные сосуды. Но, оставаясь в верхних слоях эпителия в неактивной форме, именно здесь вирус опасен в плане контактного инфицирования.
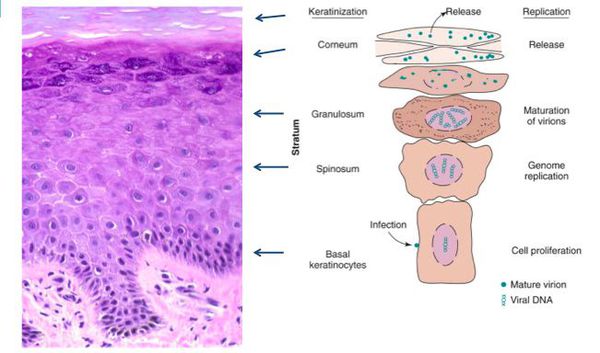
При гистоанализе биопсийных материалов эпителий утолщён, выявляются участки акантоза, папилломатоза. Обнаруживаются койлоциты (изменённые в размерах клетки со светлой цитоплазмой, множеством вакуолей, перинуклеарным светлым ободком). Их ядра гиперхроматичны. Часто встречаются клетки с двумя ядрами и более. [8]
Из вышеперечисленного можно сделать вывод: вирусы, вызывающие образование аногенитальных бородавок, в 90% случаев относятся к типам α 6 и 11 HPV. [6] [7] Они с низкой степенью вероятности могут вызвать малигнизацию (раковое перерождение). Однако часты случаи совместной персистенции (пребывания) вирусов различных типов у одного носителя. Это обязывает пациента и доктора особенно внимательно относится к профилактическим осмотрам, их качеству и регулярности для предотвращения аноректального рака.
Классификация и стадии развития остроконечных кондилом
Остроконечные кондилломы являются наиболее частыми, классическими проявлениями папилломавирусной инфекции кожи и слизистых в аногенитальной области — до 65% от числа заболеваний, передающихся половым путёv. [1]
Другими диагностическими находками могут быть:
- бородавки в виде папул;
- инфильтрация слизистой в виде пятен розовато-серого или коричневого цвета;
- внутриэпителиальная неоплазия;
- бовеноидный папулёз, болезнь Боуэна — отдельный вид папул, они появляются как пятна на слизистых красновато-бурого, оранжево-бурого цвета, на коже цвет образований серовато-розовый;
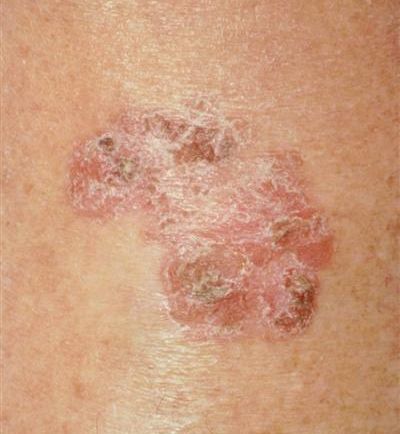
- гигантская папиллома (Бушке — Левенштейна). Её рост начинается с остроконечных кондилом, которые довольно быстро увеличиваются в размерах и количестве, сливаются и превращаются в крупную опухоль с неровной поверхностью, покрытой вегетациями и ворсинчатоподобными выступами.
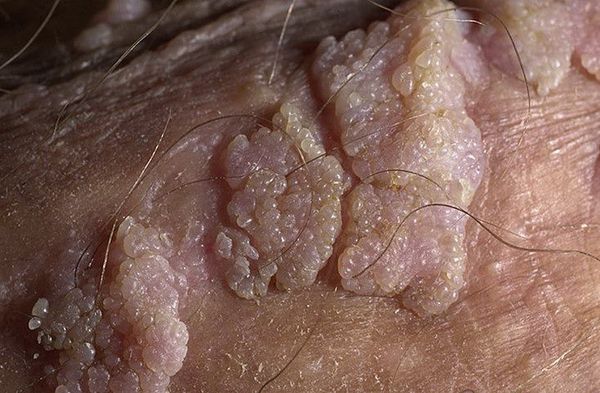
Хотя болезнь (гигантская папиллома) ассоциируется с типами вирусов 6 и 11, с низким риском канцерогенеза, именно в случаях гигантских папиллом происходит подавление белка-супрессора опухолей р53, и образование трансформируется в плоскоклеточный рак. Причиной такой частой малигнизации (озлокачествления) может быть наличие иммунодефицитных состояний, ассоциированных инфекций, хронических дистрофических состояний кожи (склероатрофический лихен, красный плоский лишай). Даже после радикального хирургического лечения [9] папиллома Бушке — Левенштейна склонна к частому рецидивированию. [10]
Осложнения остроконечных кондилом
Эстетические проблемы. Быстро разрастающаяся ткань кондилом, помимо физического дискомфорта, приносит массу неудобств пациенту. Выросты в области наружных половых органов, заднего прохода значительно снижают самооценку и мешают полноценной половой жизни и правильной гигиене.
Нагноение, воспаление. Аногенитальные бородавки имеют свойство быстро травмироваться при незначительных механических воздействиях или трении. Эти микротравмы, ранки становятся воротами для вторичного инфицирования. Появляются эрозии, перифокальное воспаление. Раны начинают мацерироваться (мокнуть), нагнаиваться. При развитии осложнения присоединяются неприятный запах и боль. Проводить тщательную гигиеническую обработку перианальной области из-за разрастаний становится невозможным, что ещё больше усугубляет воспалительный процесс.
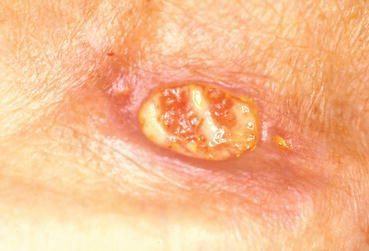
Малигнизация. Типы вирусов с высокой канцерогенной активностью, персистируя (долго находясь) в коже и слизистых, приводят к трансформации клеток и их перерождению в атипичные (раковые) клетки. Как уже упоминалось, аногенитальные бородавки обычно не так опасны в плане раковой трансформации, как вирусное поражение шейки матки (ВПЧ 16, 18 типов и т. д). Но проблема может появиться, если у пациента присутствует два и более типов вируса с различными индексами канцерогенности и имеется иммунодефицитное состояние.
Важно изменение образа жизни в целом для постоянного поддержания здоровья и предупреждения активизации дремлющих вирионов.
Диагностика остроконечных кондилом
При выявлении остроконечных кондилом в перианальной зоне целью дополнительных диагностических исследований является уточнение генотипа ВПЧ, а также исключение внешне схожих с ними образований:
- интрадермальный невус;
- контагиозный моллюск;
- сифилитический шанкр;
- себорейный кератоз.
Быстрым способом установления ВПЧ в образованиях (кондилломах) во время приёма является проба с 5% раствором уксусной кислоты. Под воздействием этого вещества папилломы, вызванные HPV, бледнеют, приобретая сероватый, бледный оттенок, в них визуализируется характерный капиллярный рисунок. Исследование носит предварительных характер.
Минимальные лабораторные исследования:
- серологическая реакция на возбудителей сифилиса;
- обнаружение антител к ВИЧ, гепатитам В,С;
- ПЦР для типирования вируса;
- цитология мазка из шейки матки у женщин;
- цитология мазков-отпечатков;
- исследование биоптатов и удалённых образований — аногенитальных бородавок.
При частых рецидивах болезни, крупных размерах опухолей, быстром их росте или сомнительном диагнозе прибегают к дополнительным методам исследования.
При частых обострениях проводится исследование имунного статуса.
При подозрении на злокачественное перерождение кондилом, папилломах на широком основании, нетипичных выделениях из влагалища или прямой кишки проводят:
- УЗИ вагинальным и ректальным датчиком;
- колоноскопию;
- УЗИ органов брюшной полости;
- рентгенографию органов грудной клетки;
- кольпоскопию;
- исследования на ИППП . [1][12][13]
Часто пациенты направляются на консультацию к гинекологу, урологу, онкологу и дерматовенерологу.
Лечение остроконечных кондилом
В случае с остроконечными кондиломами наиболее результативен комплексный подход к лечению. Следует обязательно информировать пациента о необходимости лечения половых партнёров, их возможном носительстве ВПЧ.
Даются общие рекомендации о необходимости модификации образа жизни для поддержания адекватного состояния иммунитета, предупреждения дополнительного инфицирования другими ИППП:
- упорядочение половой жизни;
- применение барьерных методов контрацепции;
- коррекция веса;
- достаточные физические нагрузки;
- правильное питание и т. д.
Консервативное лечение
Применяются препараты, стимулирующие местный и гуморальный иммунный ответ. Это необходимо, так как у всех больных с папилломатозным поражением выявлялись нарушения интерферонового статуса (системы врождённого иммунитета). [1] Противопоказаниями к терапии иммуномодуляторами являются папилломы на широком основании.
Редуцирование симптомов возможно в трёх из четырёх случаев (до 84%) при единичных кондиломах небольших размеров. [1] [17]
При упорном, рецидивирующем течении болезни, а также если больного беспокоят эстетические моменты, для профилактики раковой трансформации прибегают к хирургическим методам.
Хирургическое лечение
В зависимости от размеров, формы, расположения кондиломы и предпочтений хирурга возможно применение химических, физических, цитотоксических методов удаления.
Физические методы применяются при любых размерах и расположении аногенитальных бородавок. По выбору используется скальпель, лазерная вапоризация, криодеструкция (разрушение ткани бородавки экстремально низкими температурами под воздействием жидкого азота) или радиоволновой способ (radioSURG).
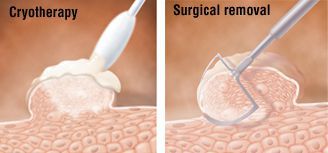
Ткани иссекаются включительно с собственной пластиной дермы. Если удаляется кондилома анального канала, дно раны образует внутренний сфинктер. В перианальной зоне дно раны должна составлять подкожная клетчатка.
Удаление образований не проводится без консультации онколога, если есть малейшие подозрения на малигнизацию (изъязвление, некроз, инфильтративный рост).
Обычно при иссечении кондиломы достаточно местной или спинальной анальгезии (снижения чувствительности к боли). Госпитализация может проводиться в случаях некоторых сопутствующих заболеваний (патология свертывания и другие), а также при невозможности амбулаторного лечения.
Прогноз. Профилактика
Прогноз при своевременном и адекватном лечении остроконечных кондилом благоприятный. Обязательно проведение гистологического исследования удалённых образований для исключения диагноза злокачественной опухоли. В сомнительных случаях необходимы дополнительные консультации гинеколога, дерматовенеролога, онколога, радиолога, лабораторные и инструментальные исследования.
При комплексном лечении обычно все симптомы исчезают. Однако не исключены рецидивы, частота которых колеблется от 10 до 50% и более. На увеличение риска рецидивов влияет общее состояние здоровья пациента, наличие у него сопутствующих заболеваний и иммунодефицитных состояний.
Профилактика включает в себя:
- своевременное, профилактическое обследование у гинеколога, уролога и проктолога;
- коррекцию образа жизни, питания;
- упорядочение половых отношений.
До начала половой жизни можно по схеме пройти вакцинацию поливалентной вакциной от ВПЧ 6, 11, 16, 18 типов (самые частые причины остроконечных кондилом — HPV 6 и 11) и рака шейки матки (HPV 16 и 18). Рекомендуемый возраст для введения вакцины — 9-17 лет (к примеру, в календаре США от 2015 года рекомендуемы возраст вакцинации — 9-11 лет). В ряде стран (США, Австрия, Германия, Франция и др.) вакцинация включена в календарь обязательных прививок. В России в настоящее время это добровольная процедура. [18]
Папилломы представляют собой разрастания на коже и слизистых оболочках. Наиболее часто папилломы на интимных местах расположены на коже наружных половых органах и слизистых уретры, влагалища, шейки матки, в области вокруг анального отверстия.

Причины появления папиллом
Причиной появления папиллом на интимных местах является вирус папилломы человека (ВПЧ), циркулирующий в крови почти каждого мужчины и женщины, начиная с подросткового возраста. По данным ВОЗ ВПЧ инфицировано 80-90% населения.
Наиболее часто папилломы встречаются у лиц молодого возраста, имеющих большое количество половых партнеров. Генитально-анальные папилломы – типичные проявления папилломавирусной инфекции. В 90% случаев вызываются шестым и одиннадцатым типами ВПЧ.
В повседневной жизни каждого человека увеличивают риск инфицирования следующие воздействия:
- курение;
- стресс;
- использование чужих гигиенических принадлежностей;
- посещение бань, саун;
- рукопожатие с носителями на этапе обострения;
- снижение иммунитета.
Глобально на распространение ВПЧ влияет множество факторов, в числе которых социально-экономические, медицинские, гигиенические и географические. Вирус может годами находиться в организме, никак себя не проявляя. Провоцирует его активизацию ослабление защитных сил иммунной системы, что и влечет за собой появление папиллом на интимных местах, как у женщин, так и у мужчин.

Беременность, гормональные сбои, нарушение обмена веществ, острые вирусные инфекции, длительные хронические заболевания, плохое питание и недосып могут также спровоцировать рост папиллом на интимных местах.
Пути заражения
Инфицирование возможно не только через половую близость, хотя она является наиболее частой причиной. Заражение ВПЧ также возможно бытовым путем:
- при использовании общих гигиенических и столовых принадлежностей;
- через контакт с инфицированным в стадии обострения при наличии микротравм;
- возможность передачи ВПЧ через бытовые предметы все еще обсуждается.
Редко встречается трансплацентарный путь инфицирования – от матери к ребенку, еще на этапе внутриутробного развития плода.
Вероятность заражения
Примерно в равной степени женщины и мужчины имеют риск стать инфицированными, совершенно не подозревая об этом, поскольку пик заражения приходится на подростковый период и старше, когда снижается настороженность в отношении заражения герпесвирусной, папилломовирусной, ВИЧ-инфекцией.
При этом большее внимание уделяется заболеваниям, передающимся половым путем, которые, тем не менее, также отличаются высокой динамикой заражения.
Важным моментом остается количество половых партнеров, так как на сегодняшний день уже описано более 190 типов ВПЧ и с каждым годом штаммов вируса становится больше. Международное агентство по изучению рака выделяет 12 штаммов, которые связаны с развитием рака различной локализации:
- шейки матки;
- вульвы;
- влагалища;
- анального канала;
- пениса.

Выбирая наименьшее число сексуальных партнеров, риск заразиться ВПЧ, в том числе его онкогенными штаммами, значительно снижается.
Необходимо помнить об индивидуальной гигиене, а также о существовании вакцинации, которая на 95% снижает риск развития ВПЧ. Эффективнее проводить вакцинацию в возрасте до 14 лет, но возможен вариант и до 25 лет. Наибольшую защищенность вакцина дает в случае, если она была введена до начала половой жизни.
Симптомы
При наличии папиллом на интимных местах симптомы делят на субъективные (ощущения, жалобы) и объективные (что непосредственно может увидеть специалист). К субъективным относятся:
- наличие разрастаний (одиночных или множественных);
- пятна на коже и слизистых оболочках половых органов;
- зуд и другие неприятные поверхностные ощущения в области поражения;
- болезненность во время полового акта;
- если мужские папилломы на интимных местах расположены в области уретры, могут наблюдаться жжение и болезненный зуд, нарушение мочеиспускания.
Для патологии характерно наличие болезненных трещин и кровоточивости кожи и слизистых.
К объективным симптомам относятся:
- высыпания;
- папулы и пятна;
- бородавчатоподобные папилломы;
- остроконечные кандиломы, локализованные в промежности и перианальной зоне.
Диагностика
Для того чтобы более достоверно определить, относится ли новообразование к аногенитальным бородавкам, проводится проба с 5% раствором уксусной кислоты, после обработки которым папилломы на интимных местах сохраняют серовато-белую окраску при изменяющемся, усиливающимся сосудистом рисунке нормальной кожи. Также в диагностике могут быть использованы лабораторные исследования – идентификация генотипа ВПЧ с прогнозом течения заболевания.

Для диагностики предраковых состояний на фоне папиллом в интимных местах у женщин рекомендована консультация акушера-гинеколога и уролога при локализации папиллом на интимных местах у мужчин, например, при внутриуретральной локализации. При наличии папилломатозных процессов в анальной области рекомендована консультация проктолога.
Лечение
На вопрос, чем лечить папилломы на интимных местах, современная медицина дает однозначный ответ: их необходимо удалять. Деструкция доброкачественных новообразований может проводиться различными методами:
- электрокоагуляция – воздействие током высокой частоты;
- криодеструкция – удаление с помощью обработки холодом;
- лазерное удаление – послойная обработка излучением лазера;
- химическая деструкция – с помощью специальных химических растворов.
Также возможен вариант классического хирургического удаления.
Конкретную схему, как полноценно и безопасно убрать папилломы на интимных местах, назначает специалист в соответствии с локализацией процесса, тяжестью течения, сопутствующими заболеваниями.
Немаловажный аспект лечения папиллом на интимных местах – это изменение образа жизни и укрепление иммунной системы. Комплексный подход позволяет избежать появления новых образований.
Другие статьи:

Бородавки – это поражения кожи, появляющиеся в виде особых округлых образований, выступающих над поверхностью. Возникают они вследствие специфических вирусов.

Небольшой нарост телесного цвета на нижнем или верхнем веке можете свидетельствовать о наличии папилломавирусной инфекции. После подтверждения диагноза врач сообщает пациенту о доступных способах удаления папиллом на веке. Также в схему лечения входят методы профилактики появления наростов повторно.

Красная родинка – это небольшое новообразование, обычно ярко-красного цвета, круглой или овальной формы. Считается распространенным новообразованием на коже, которое может возникать практически на любом участке тела. Некоторые из них достаточно мягкие и ровные, другие же имеют более заметно выпуклую форму.
Бородавки – это поражения кожи, появляющиеся в виде особых округлых образований, выступающих над поверхностью. Возникают они вследствие специфических вирусов.

Эти образования часто доставляют физические неудобства из-за своего расположения. Даже после лечения имеют тенденции к рецидивированию.
Виды и причины
Разновидностей бородавок очень много, их классифицируют по ряду признаков:
Главная причина возникновения – заражение вирусом папилломы человека, который поражает слизистые оболочки и кожу.
Вирус папилломы человека
Это один из самых распространенных вирусов на Земле. Заражение может происходить несколькими путями:
- контактно-бытовым (через прикосновения);
- половым (генитальный, анальный, орально-генитальный);
- в родах от матери к ребенку.
Период развития заболевания – от нескольких недель до десятков лет, это объясняется тем, что вирус может не проявлять себя долгое время, но как только иммунитет становится чуть слабее, так сразу же на коже и/или слизистых появляются разрастания. Самая главная опасность этого заболевания в том, что определенные типы ВПЧ с большой вероятностью вызывают образование злокачественной опухоли (рак кожи или слизистых). Чтобы убедиться в том, что заболевание не приведет к образованию опухоли, необходимо пройти обследование у врача и не заниматься самолечением.
Симптомы и виды бородавки на стопе
Подошвенная бородавка выглядит как утолщение, похожее на мозоль, с роговым слоем кожи. Она мешает при ходьбе, приносит болезненные ощущения. Пассивное состояние характеризуется медленным размножением, не доходя до рогового слоя эпителия, поэтому внешне это состояние никак не проявляется.
Активное состояние характеризуется тем, что вирус быстро развивается и, поднимаясь в верхние слои эпидермиса, проявляется многочисленными симптомами. Подошвенную бородавку также называют шипица, куриная бородавка. Вирус проникает во время своего контакта с кожей через порезы и ссадины во внешнем слое кожи:
- Сначала появляется мелкая желтовато-серая папула с неровной поверхностью.
- Постепенно мелкий элемент становится плотным, приобретает грязноватый цвет.
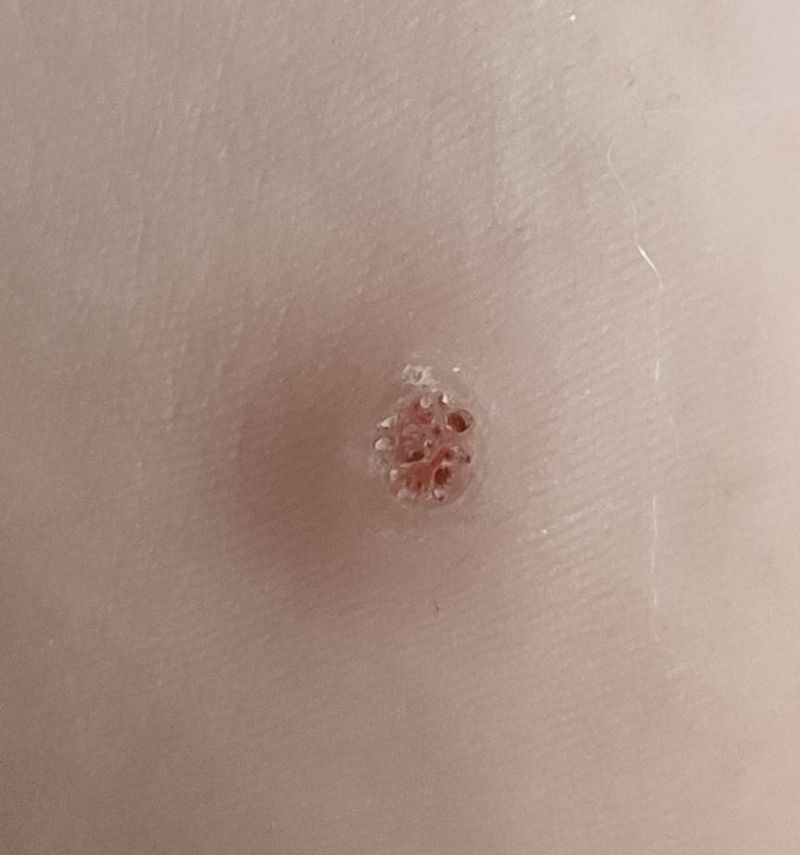
Изнутри подошвенная бородавка выглядит как сросшиеся сосочки разных размеров с розоватым оттенком. Там формируются дополнительные капиллярные сосуды, вызывающие кровотечение в случае, если зацепите бородавку.
Удаление подошвенных бородавок
Заниматься лечением подошвенной бородавки стоит, если:
- Есть болезненные ощущения.
- Бородавка кровоточит.
- На ней появились вкрапления.
- Бородавка быстро увеличивается в размере.
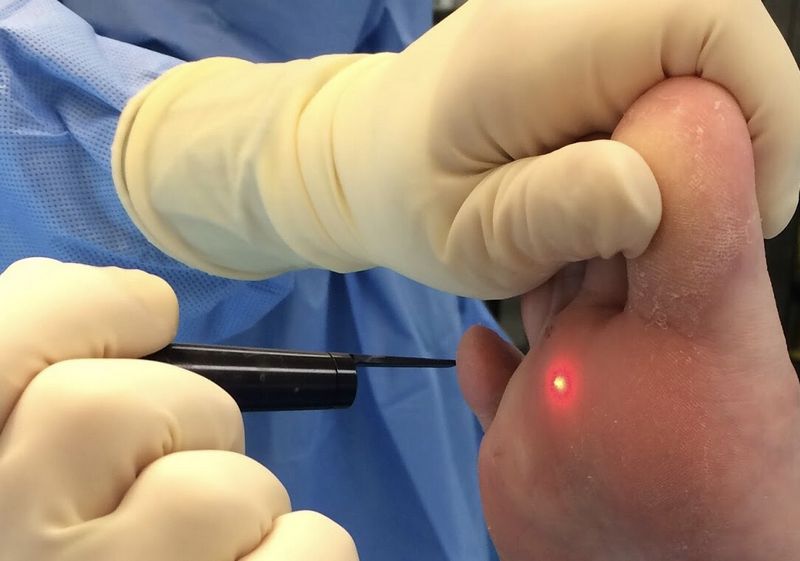
Методов лечения много. Одним из них является криодеструкция. Смысл метода в том, что на бородавку оказывается воздействие жидким азотом с температурой минус 196 градусов. Происходит замораживание пораженного вирусами участка и удаление бородавки.
Применяют обычный и агрессивный метод воздействия. При агрессивном методе азот наносится на несколько секунд дольше, однако этот метод более болезненный. Важно отметить, что если бородавка появилась и существует более шести месяцев, то эффективность криодеструкции сильно снижается, и смысл такой операции, соответственно, тоже уходит.
После удаления подошвенной бородавки с помощью жидкого азота стоит выполнять некоторые рекомендации:
- пузырь, оставшийся на месте бородавки, нельзя вскрывать;
- во избежание механических повреждений использовать не пластырь, а стерильный бинт;
- два раза в день обрабатывать пораженный участок салициловым спиртом 2%;
- стараться не допускать попадание воды на место воздействия.
Еще одним способом является лазерная коагуляция. Это один из самых распространенных методов удалением бородавок. Большинство лазерных установок оснащено специальной системой охлаждения. Таким образом, процедура проходит с минимальным дискомфортом, не допускает воспалительного процесса, так как лазер обладает антисептическими свойствами. К тому, же, это бесконтактная методика.
Есть несколько способов:
- Углекислотный (CO2) – лазер. Лечение в этом случае происходит с помощью инфракрасного света. Способ эффективен на 70%, однако минус в том, что могут быть повреждены и здоровые ткани.
- Эрбиевый лазер. Для этого метода лечения используется более короткая волна, что снижает вероятность образования рубцов после операции. Эффективность как правило составляет 75%.
- Импульсный лазер на красителях. При этом методе воздействия первостепенно происходит разрушение расширенных капилляров в бородавке и стимуляция иммунитета, что способствует эффективному излечению. Результативность лечения около 95%.
После лазерного лечения на пораженном участке образуется корочка, которая самостоятельно отпадает в течение семи-десяти дней. Рекомендации при этом методе лечения те же, что и после воздействия азотом – не допускать механических повреждений и попадания воды.
Следующим способом удаления бородавок является электрокоагуляция. При этом на бородавку воздействуют током высокой частоты. Лечение проводится под местным обезболиванием. Воздействие высоких температур на бородавку приводит к испарению клеток, пораженных вирусом папилломы. Плюс данного метода еще и в том, что прижигание сосудов предотвращает кровотечение. После операции на пораженном участке кожи образуется корочка, которая отпадает в течение 7 – 10 дней.
Вылечить подошвенную бородавку можно с помощью прямого хирургического вмешательства. При этом происходит иссечение под местным обезболиванием, потом накладываются швы. После проведения операции врач назначит определенные рекомендации. Так, рекомендуется не допускать попадание воды и мыльных средств на пораженный участок, не срывать образовавшуюся корочку, а в первые 7-10 дней обрабатывать пораженный участок антисептическим средством.
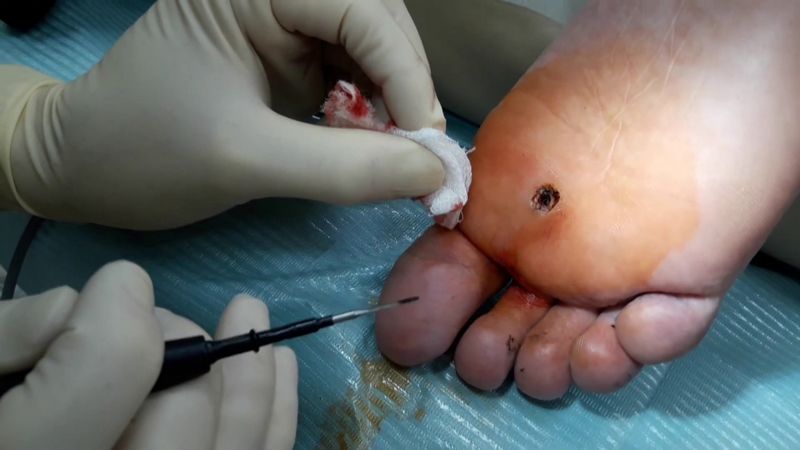
Для каждого вида операций есть определенные противопоказания. Так, невозможно будет провести операцию, если имеет место быть:
- беременность;
- сахарный диабет;
- злокачественные опухоли в организме;
- инфекция и воспаление около бородавки;
- обострение герпеса;
- повышенная температура.
При высоком давлении процедуру также следует отложить.
Лечение бородавок без операции
Часто человек задается вопросом, как убрать подошвенную бородавку без операции. Для этого можно использовать аптечные мази и растворы:
- салициловую;
- оксолиновую;
- виферон;
- риодоксол.

В основном эти мази оказывают эффекты:
- противовоспалительный;
- антисептический;
- иммуномодулирующий;
- противовирусный;
- противогрибковый.
К тому же, возможно содержание витамина E, что также положительно сказывается на лечении, так как витамины в целом укрепляют организм и снижают риск рецидива.
Важно, что применять эти средства стоит при единичных и неглубоких подошвенных бородавках. Причем если возникают любые побочные эффекты, необходимо смыть препарат большим количеством теплой воды и незамедлительно обратиться за помощью к врачу.
Итак, вылечить бородавки можно, для этого существует множество способов, однако нельзя заниматься этим без предварительной консультации с врачом, чтобы не навредить своему здоровью. Кроме того, категорически нельзя заниматься самолечением, если лечащий врач назначает противопоказания.
Другие статьи:

Небольшой нарост телесного цвета на нижнем или верхнем веке можете свидетельствовать о наличии папилломавирусной инфекции. После подтверждения диагноза врач сообщает пациенту о доступных способах удаления папиллом на веке. Также в схему лечения входят методы профилактики появления наростов повторно.

Красная родинка – это небольшое новообразование, обычно ярко-красного цвета, круглой или овальной формы. Считается распространенным новообразованием на коже, которое может возникать практически на любом участке тела. Некоторые из них достаточно мягкие и ровные, другие же имеют более заметно выпуклую форму.

ВПЧ у мужчин встречается примерно с той же частотой, что и у женщин.
Ошибочно полагать, будто представительницы прекрасного пола по каким-либо причинам заражаются патогеном чаще.
Заражение происходит с одинаковой частотой, просто симптомы болезни чаще развиваются у женщин.

Больные, оказываясь на приеме у дерматолога, задаются вопросом о том, что это за болезнь – ВПЧ, и в чем ее особенности.
Как проявляется недуг, и как избавиться от него?
Что это за болезнь
ВПЧ – широко принятая в обращение аббревиатура, под которой скрывается вирус папилломы человека.
Заболевание легко передается от больного пациента к здоровому.
Отличается возможностью в течение длительного времени существовать в организме, ничем о себе не напоминая.
Собственно, последний факт и является основной особенностью вируса.
Он может жить в теле человека годами, а тот даже не будет подозревать о том, что он заражен.
Оказавшись в организме при определенном стечении обстоятельств вирус начинает негативно влиять на процессы деления клеток.
В результате на кожном покрове и слизистых оболочках появляются небольшие новообразования.
В большинстве своем они носят доброкачественный характер.
Врачи заостряют внимание пациентов на том, что наибольшую опасность представляют патологические образования, расположенные на внутренних органах.
Вирус передается достаточно легко.
Этим объясняется его широкая распространенность в популяции людей.
Некоторые разновидности патогена обладают онкогенной активностью, однако есть она не у всех штаммов.
Если заражение произошло, пациенту рекомендуется взять заболевание под контроль.
Сегодня полностью избавиться от болезни, к сожалению, невозможно, однако можно эффективно взять ее под контроль.
Для этого достаточно соблюдать рекомендации врача относительно терапии патогена.
Стоит помнить о том, что наличие в организме даже онкогенных штаммов – это ни в коем случае не приговор и не повод для того, чтобы отчаиваться.
В конце концов, существуют эффективные способы контроля заболевания, которые в том числе помогают и предотвратить развитие онкологии.
Варианты заражения
Вирус папилломы человека у пациентов закономерно ассоциируется с заболеваниями, передающимися половым путем.

В этом нет ничего удивительного.
Ведь основной путь распространения вируса – половой.
При половом варианте передачи патоген находится в сперме у мужчин, в вагинальных выделениях у женщин.
Естественно, если игнорировать базовые рекомендации по защищенному сексу, заразиться оказывается довольно легко.
Достаточно единичного полового контакта.
Врачи особое внимание акцентируют на том, что патоген может распространяться не только при классических сексуальных контактах.
Заражение может произойти также в том случае, если партнеры практикую незащищенные анальные или оральные контакты.
Ведь поражать микроорганизм способен не только слизистые половых путей, но и слизистые ротоглотки, ануса.
Однако передаваться от человека к человеку ВПЧ может не только половым путем.
Мужчина легко может заразиться контактно-бытовым способом.
Это происходит в том случае, если используются общие мочалки, полотенца, зубные щетки и другие предметы гигиены, которые в норме должны быть исключительно индивидуальными.
Микроорганизм неплохо выживает в окружающей среде, а потому контактно-бытовое распространение не исключено.
ВПЧ также может передаваться от матери к ребенку во время родов.
Вероятность проникновения вируса трансплацентарно минимальна.
А вот прохождение по инфицированным родовым путям неминуемо занесет инфекцию в детский организм.
Причем заразиться так может не только маленькая девочка, но и мальчик.
Разновидности
Доктора разработали несколько классификаций вируса, которые помогают ориентироваться во всем его многообразии.
На сегодняшний день известно более 100 штаммов, отличающихся друг от друга онкогенностью и рядом других показателей.

Классификация ВПЧ облегчает доктору работу.
В первую очередь вирусы делятся на группы:
- низкого риска, провоцирующие патологические перерождения тканей в исключительных случаях
- среднего риска, способные при определенных обстоятельствах привести к развитию онкологических процессов
- высокого риска, отличающиеся способность вызывать онкологию в значительном числе случаев
ВПЧ 18 у мужчин наравне с 18 штаммом представляют наибольшую онкологическую опасность, являясь причиной опухолей в 85% случаев.
Помимо риска онкогенности принято классифицировать заболевание, опираясь на выраженность симптомов.
Различают:
- латентную форму, характеризующуюся нахождением вируса в организме, но отсутствием симптомов его проявления
- субклиническую форму, для которой характерны смазанные симптомы
- клиническую форму с типичной симптоматикой, отличающуюся способностью сильно снижать качество жизни пациента
Чаще всего в медицинской практике встречается латентная форма заболевания.
Яркие клинические симптомы – это в большинстве случаев следствие обострения заболевания, спровоцированное воздействием внешних факторов.
Причины обострения вируса в организме
Вирус папилломы человека – патоген, на который иммунная система реагирует очень специфично.
После первого попадания в организм вирус проявляет себя ярко в исключительных случаях.
Как отмечают врачи, чтобы патоген проснулся, необходимо воздействие на организм ряда негативных факторов.
Среди них могут выступать:
- воздействие слишком низких или, напротив, слишком высоких температур
- влияние на организм других инфекций как полового, так и неполового типа
- ослабление организма под воздействием хронических заболеваний в декомпенсированной стадии
- нехватка витаминов и минералов, необходимых для активной работы иммунной системы
- снижение иммунитета из-за недостатка некоторых гормонов
- частое воздействие стрессов, активное психоэмоциональное давление на человека и др.

Все эти факторы негативно сказывается на иммунной защите организма.
Как следствие, иммунитет падает и не может больше сдерживать патоген, находящийся в организме.
Вирус начинает активно размножаться, давая яркую клиническую симптоматику.
Читайте также:

