Лечение рожи на ноге лечение сколько длится
Обновлено: 19.04.2024
Ключевые слова: рожа, рожистое воспаление лица, глаз, инфекция, стрептококки группы А.
Facial erysipelas. What does an ophthalmologist need to know?
E.E. Grishina, T.E. Sukhova
M.F. Vladimirsky Moscow Regional Research and Clinical Institute (MONIKI), Moscow, Russian Federation
Abstract
Erysipelas is an infectious disease characterized by fever, intoxication and inflammatory cellulitis-like lesions of the skin, subcutaneous tissue and superficial lymphatic vessels. The disease is caused by group A streptococci (Streptococcus pyogenes). Given the well-developed lymphatic network on the face surface, we can state that the inflammation caused by streptococcus, starting with the tissues of the eyelid, spreads rapidly, within a few hours, to at least half the face, and more often to the whole face and neck area. Thus, the diagnosis of isolated erysipelas of the eyelid is not valid. The article describes the clinical picture of the facial erysipelas and examples of the erroneous diagnosis of erysipelas, leading to a delay in initiating adequate treatment.
Thus, the development of isolated erysipelas of the eyelids is impossible. Erysipelas is an infectious disease, and it should be treated by an infectious disease specialist in a hospital. If there is no positive dynamics for 3–5 days, it is necessary to consider the possibility of complications, or an erroneous diagnosis of erysipelas. Examination by an ophthalmologist will help to exclude eyeball complications of the erysipelas.
Key words: erysipelas, facial erysipelas, eye, infection, group A streptococci.
For citation: Grishina E.E., Sukhova T.E. Facial erysipelas. What does an ophthalmologist need to know? RMJ “Clinical ophthalmology”.
2018;2:155–160.
Статья посвящена особенностям рожистого воспаление лица и роли офтальмолога. Описывается клиническая картина рожистого воспаления лица, и приведены примеры ошибочного диагноза рожистого воспаления век, что приводило к задержке начала адекватного лечения.
Этиология и патогенез рожистого воспаления
Клиническая картина
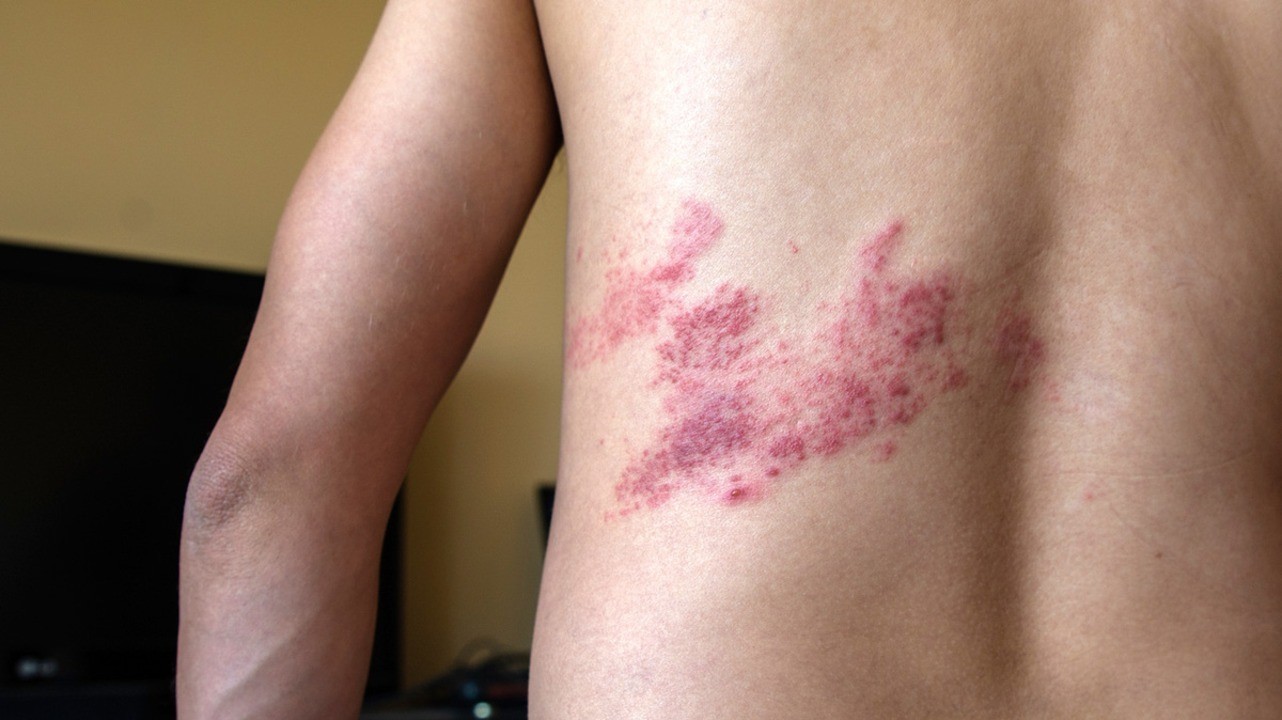
Выраженность кожных проявлений во многом зависит от участка тела. Процесс локализуется чаще на голенях, лице, руках, туловище. Поражение лица встречается в 17% случаев и протекает более благоприятно по сравнению с поражением конечностей [4].
В последние годы наблюдаются негативные изменения в течении рожистого воспаления: трансформация эритематозно-геморрагических форм рожи в более тяжелые буллезно-геморрагические формы, медленная эпителизация зоны поражения и присоединение вторичной инфекции, что особенно убедительно выявляется при рожистом воспалении на ногах [5].
Период реконвалесценции начинается обычно на 8–15-й день болезни.
Клинический пример № 1

Мужчина 32 лет во время выполнения строительных работ получил производственную травму в виде ушиба мягких тканей правой половины лба. Лечился самостоятельно спиртовыми растворами анилиновых красителей. Через 2 дня почувствовал недомогание, слабость, головную боль, жар в области травмы. Температура тела повысилась до 39,5 °С. В течение последующих нескольких часов ощутил распирание кожи, жжение и боль в правой половине лица, а на коже с этой же стороны отметил небольшое покраснение, которое стремительно увеличивалось по интенсивности окраски и площади, что вынудило больного обратиться к врачу.
При первичном обследовании: температура 37,8 °С. На правой половине лица эритематозная инфильтрированная бляшка с резко очерченной, неровной границей, размером с ладонь взрослого человека, захватывающая правую половину лба, костную часть носа, всю периорбитальную и правую щечно-височную области. На поверхности бляшки видны формирующиеся пузыри с непрозрачным содержимым, ссыхающимся в желтые корки. Кожа напряжена, горячая на ощупь (рис. 1).
Проведены дополнительные исследования: в клиническом анализе крови лейкоциты — 15,0×10 9 /л, нейтрофилы — 9,5×10 9 /л, СОЭ — 54 мм/ч.
Установлен диагноз: первичное рожистое воспаление лица средней тяжести, эритематозно-буллезная форма.
Назначено лечение: пенициллин 3 000 000 Ед/сут внутримышечно в течение 10 дней, реополиглюкин 400,0 мг внутривенно капельно, поливитамины, наружно — сухое тепло.
На 3-и сут от начала терапии разрешилась лихорадка, боль, пузырные высыпания, гиперемия и отек значительно уменьшились. На 10-е сут процесс полностью регрессировал, отмечались сухость кожи и мелкопластинчатое шелушение.
Утяжеляют состояние больного различные осложнения рожи. При массивном инфицировании могут развиться абсцессы, флегмоны, некроз подкожной клетчатки. Тяжелым осложнением рожистого воспаления лица является менингит. При рожистом воспалении часто поражается лимфатическая система. Воспаление с последующим склерозированием лимфатических узлов приводит к затруднению лимфооттока и развитию элефантиаза.
При изучении рожистого воспаления у офтальмолога могут возникнуть вопросы: возможно ли изолированное поражение век, какие осложнения глаз развиваются при рожистом воспалении?
Отвечаем: с учетом хорошо развитой поверхностной лимфатической сети лица можно констатировать факт, что воспаление, вызванное стрептококком, начавшись с тканей века, быстро, в течение нескольких часов распространяется по крайней мере на половину лица, а чаще — на всю область лица и шеи. С учетом вышесказанного диагноз рожистого воспаления века неправомочен. Ошибочный диагноз приводит к неадекватному лечению.
Клинический пример № 2
Клинический пример № 3
Заключение
Развитие изолированного рожистого воспаления век невозможно. Начавшись в тканях век, процесс быстро распространится на область лица.
Рожистое воспаление — инфекционное заболевание, и лечить его должен инфекционист в условиях стационара.
При отсутствии положительной динамики лечения на 3–5-й день необходимо думать об осложнениях либо об ошибочно постановленном диагнозе рожистого воспаления.
Осмотр офтальмологом позволит исключить осложнения рожистого воспаления со стороны глазного яблока.
Что такое рожа
Рожа — это инфекционно-аллергическое заболевание, которое поражает кожу, подкожную клетчатку и поверхностные лимфатические сосуды. Причиной патологии становятся вредоносные бактерии, чаще всего – стрептококки. В структуре инфекционных болезней рожа стоит на четвертом месте, уступая по своей распространенности только острым респираторным и кишечным инфекциям, а также вирусным гепатитам.¹
Заболеванию больше подвержены люди старшей возрастной группы, а у женщин нередко воспаление становится хроническим, с регулярными обострениями. В тяжелых формах патология может серьезно ограничивать жизнедеятельность пациентов. Но главная опасность заболевания – в риске осложнений: флегмона, менингит, гангрена и сепсис.
Причины заболевания
Рожистое воспаление в большинстве случаев вызывают бета-гемолитические стрептококки группы А (рис. 1). Эти микроорганизмы нередко становятся причиной и других заболеваний, например, острого отита, фарингита, тонзиллита, скарлатины, ангины. Вместе с рожистым воспалением их объединяют в общую группу стрептококковых инфекций.
Оговоримся, что носительство стрептококка далеко не всегда означает, что болезнь разовьется, даже если он паразитирует на кожных покровах и слизистых оболочках. Коварство бактерий в том, что здоровые носители наравне с людьми, которые страдают стрептококковыми заболеваниями, становятся источниками рожистой инфекции и заражают других людей.
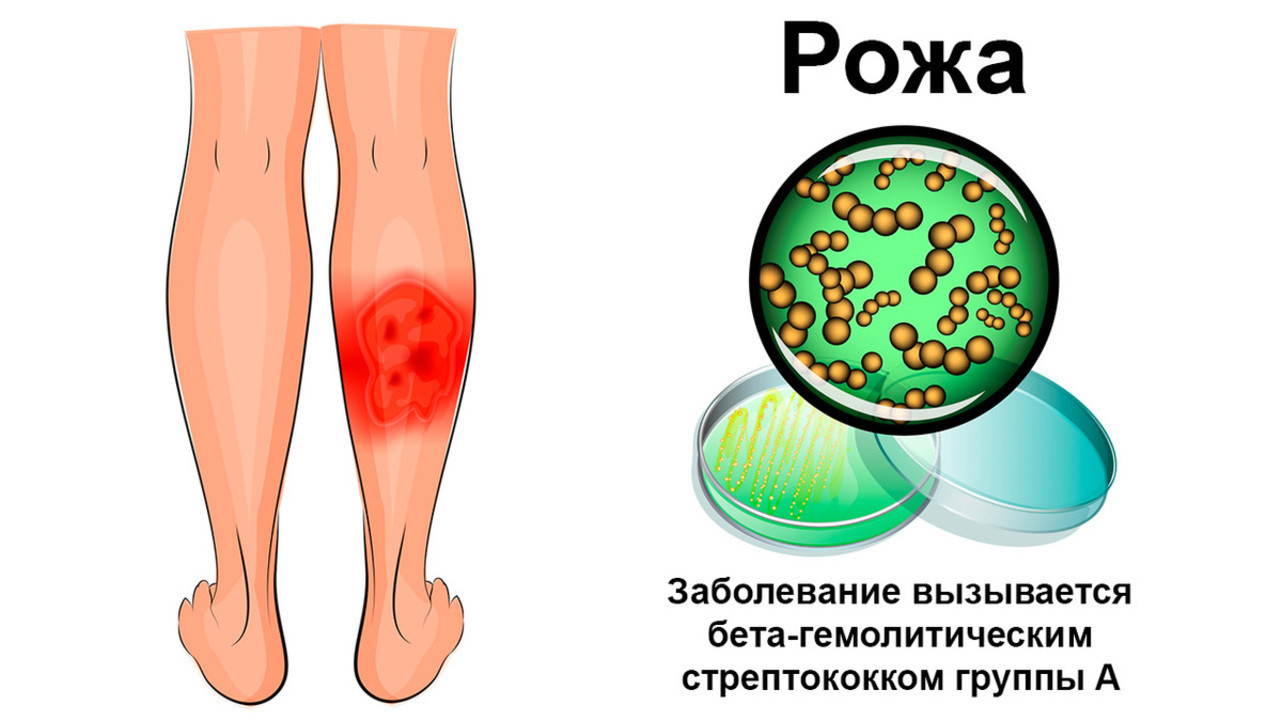
Рисунок 1. Возбудитель рожистого воспаления. Источник: Artemida-psy / Depositphotos
Чаще всего стрептококки передаются от одного человека к другому воздушно-капельным путем — при кашле, чихании, разговоре.
На кожу инфекция может попасть и при прямом контакте (через грязные руки), а также через поверхности — например, посуду, бытовые предметы, нестерильные инструменты и перевязочный материал. До введения четких санитарно-гигиенических норм в хирургическую практику рожистое воспаление было одним из основных осложнений любых операций. Сейчас вероятность передачи инфекции во время хирургического вмешательства сводится к нулю.
Важно помнить, что воротами для возбудителя могут стать различные микротравмы кожи и слизистых — ссадины, царапины, раны или язвочки. В капилляры кожи бактерии попадают и с током крови из любого очага стрептококковой инфекции, например, из миндалин при тонзиллите. Такой путь распространения называют гематогенным.
Почему рожа часто возникает на ногах?
Чаще всего рожистое воспаление появляется на ногах, и особенно склонны к развитию патологии люди с частыми отеками нижних конечностей.
Значительно увеличивают вероятность развития рожи на ногах:
- чрезмерная физическая активность;
- долгая стоячая работа;
- варикозная болезнь нижних конечностей;
- грибковое поражение кожи стоп;
- повышенная нагрузка на нижние конечности из-за ожирения;
- несоблюдение правил личной гигиены.
Среди факторов, которые повышают риск развития рожистого воспаления:
- женский пол;
- сопутствующие заболевания — хронические заболевания лор-органов и полости рта, сахарный диабет, хроническая сердечная недостаточность;
- длительный прием кортикостероидных гормонов;
- патологии кровеносных и лимфатических капилляров, в том числе осложнения сахарного диабета;
- другие хронические заболевания — гипертония, ожирение, нарушения углеводного и липидного обмена.
Непосредственно развитию рожи предшествуют:
- нарушение целостности кожных покровов или слизистых оболочек;
- сильный эмоциональный стресс;
- перегревание или переохлаждение;
- длительное пребывание на солнце;
- ушибы.
- Они создают благоприятные условия для развития воспаления, поэтому важно избегать этих факторов риска.
Заразна ли рожа?
Для развития рожи недостаточно заразиться бета-гемолитическим стрептококком группы А. Кроме этого необходимо наличие еще двух условий:
- высокой сенсибилизации организма к стрептококку и продуктам его жизнедеятельности — перенесенные ангины, тонзиллиты и другие стрептококковые инфекции;
- снижение иммунитета.
Риск развития новых случаев рожистого воспаления внутри семьи считается незначительным. Еще большему снижению такого риска способствует грамотное лечение — прием антибактериальных препаратов. ⁵
Как развивается болезнь
Рассмотрим подробнее, как именно развивается рожистое воспаление и что при этом происходит с организмом (рис. 2).
На первом этапе, сразу после внедрения в кожу, возбудители начинают активно размножаться в лимфатических капиллярах — мелких сосудах, по которым перемещается тканевая жидкость с продуктами обмена веществ. Это вызывает местную реакцию, появляются характерные изменения на коже в виде покраснения и отека. Также в момент активной жизнедеятельности стрептококков образуются токсичные вещества — они массово поступают в кровоток, вызывая общие симптомы болезни.
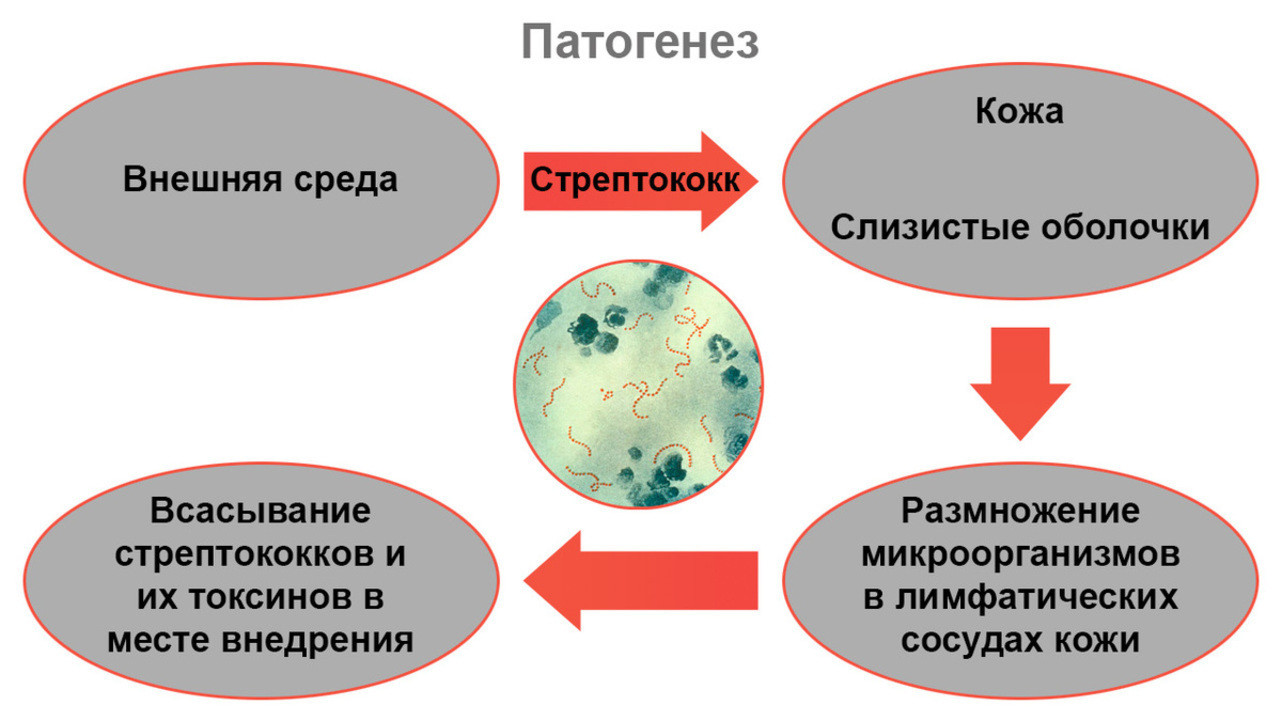
Рисунок 2. Патогенез рожи Источник: МедПортал
Кроме того, при роже у людей со стрептококковой инфекцией и у бессимптомных бактерионосителей формируется повышенная чувствительность к стрептококкам и продуктам их жизнедеятельности — происходит сенсибилизация. В результате иммунная система реагирует на появившееся воспаление сверхсильной реакцией, поэтому патологический процесс носит не только инфекционный, но и аллергический характер. В воспаление активно вовлекаются лимфатические и кровеносные капилляры. Это приводит к образованию венозных тромбов и застою лимфы — лимфостазу.
В 25–35% случаев в коже и ближайших лимфатических узлах формируются очаги хронической стрептококковой инфекции. Они создают предпосылки для перехода рожи в рецидивирующую форму — чередование периодов улучшения и обострения болезни.4 Однако чаще болезнь проходит полностью. При своевременном лечении и хорошем иммунном ответе организм избавляется от стрептококков, а кожные покровы постепенно приходят в норму.
Классификация рожи
Все виды рожистого воспаления разделяют по нескольким признакам (табл. 1):
- по тяжести течения;
- по распространенности и характеру местных проявлений;
- по кратности течения.
Классификация помогает правильно поставить диагноз, назначить лечение и дать прогноз заболевания.
Симптомы
С момента попадания возбудителя на кожу до появления первых симптомов проходит от нескольких часов до нескольких суток — этот период называется инкубационным.
Затем заболевание приобретает острое течение. Воздействие токсических продуктов обмена бактерий приводит к развитию интоксикационного синдрома.
У человека внезапно появляется головная и мышечная боль, ломота в суставах, сильный озноб. Температура тела быстро повышается до 39–40 °C. В некоторых случаях наблюдаются тошнота, многократная рвота, судороги, бред. Появление этих симптомов связано с занесением с током крови в головной мозг как самих стрептококков, так и выделяемых ими токсинов.
Спустя несколько часов начинают появляться местные симптомы. Чаще всего происходит развитие рожи на ногах в области голеней (рис. 3). Но патологический процесс может поражать и другие участки тела:
- лицо и волосистую часть головы;
- верхние конечности;
- грудную клетку.
В пораженном участке кожи возникают жжение и болезненные ощущения, зуд, чувство распирания. Это место становится отечным, красным и горячим на ощупь, а во время движения может отмечаться болезненность в ближайших лимфатических узлах — на ногах они располагаются в подколенной ямке и паховой области.
При рожистом воспалении волосистой части головы могут возникать сильные распирающие головные боли.
По мере прогрессирования заболевания выраженность интоксикации нарастает. Сохраняется лихорадка, практически полностью исчезает аппетит, появляются нарушения сна.
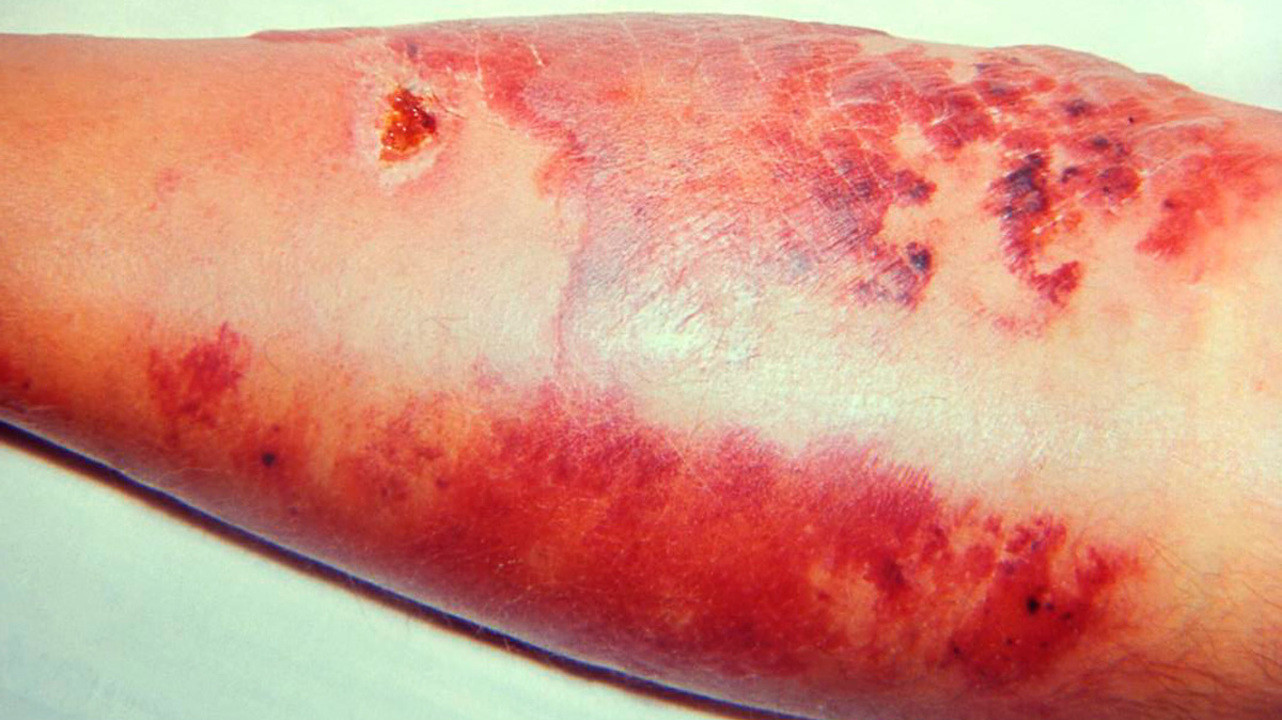
Рожа с эритемой. Источник: PHIL CDC
При поражении кожи лица эритема нередко распространяется на обе щеки и спинку носа, напоминая по своим очертаниям бабочку.
Повышенная температура тела и признаки интоксикации обычно сохраняются от 3 до 10 дней в зависимости от формы заболевания. Затем температура тела постепенно начинает снижаться, аппетит восстанавливается, головные боли проходят, сон нормализуется.
Кожные симптомы заболевания сохраняются дольше — до 15–20 суток. Яркий цвет пятна постепенно бледнеет. Там возникает шелушение в виде мелких чешуек.
На месте воспаления на ноге нередко остается гиперпигментация — изменение нормального цвета кожи на различные тона коричневого. Такие последствия связаны с тем, что в этом месте происходит активизация клеток-меланоцитов, которые начинают с избытком синтезировать красящий пигмент — меланин.
Как понять, что рожа стала хронической?
Полным выздоровлением рожистое воспаление завершается далеко не всегда. Заподозрить формирование хронического очага стрептококковой инфекции с высоким риском возобновления симптомов рожи можно по следующим признакам:
- увеличение и болезненность лимфатических узлов;
- отечность кожи;
- повышенная до 37,0–37,5 °C температура тела.
Если эти симптомы сохраняются даже после улучшения общего самочувствия, это может означать переход воспаления в рецидивирующую форму.
О хронической роже говорят в тех случаях, когда повторные поражения возникают в течение двух лет с момента появления первых симптомов. При этом воспаление должно располагаться на одном и том же месте. Клиническая картина при рецидивах выражена менее ярко: интоксикация умеренная, лимфатические узлы не увеличиваются, а эритема отличается более бледным цветом и отсутствием четких границ.
У пожилых при развитии рожи симптомы обычно выражены ярче, чем у людей молодого и среднего возраста. Повышенная температура тела у них сохраняется не менее месяца, а на фоне заметной интоксикации часто обостряются сопутствующие хронические заболевания. При этом воспалительный процесс обычно не затрагивает ближайшие лимфатические узлы.
Осложнения рожистого воспаления
Осложнения при роже могут быть как местными, так и общими. Локальные осложнения развиваются в 5-10% случаев — они возникают в непосредственной близости от очага воспаления . 7 К ним относятся:
- абсцесс — ограниченное гнойное повреждение мягких тканей в капсуле из соединительной ткани;
- флегмона — нагноение подкожной клетчатки;
- некроз — гибель мягких тканей;
- тромбофлебит — воспаление вен с образованием кровяных сгустков — тромбов;
- лимфангит — воспаление лимфатических сосудов;
- периаденит — воспаление тканей, которые окружают лимфатический узел.
Может ли рожа закончиться ампутацией?
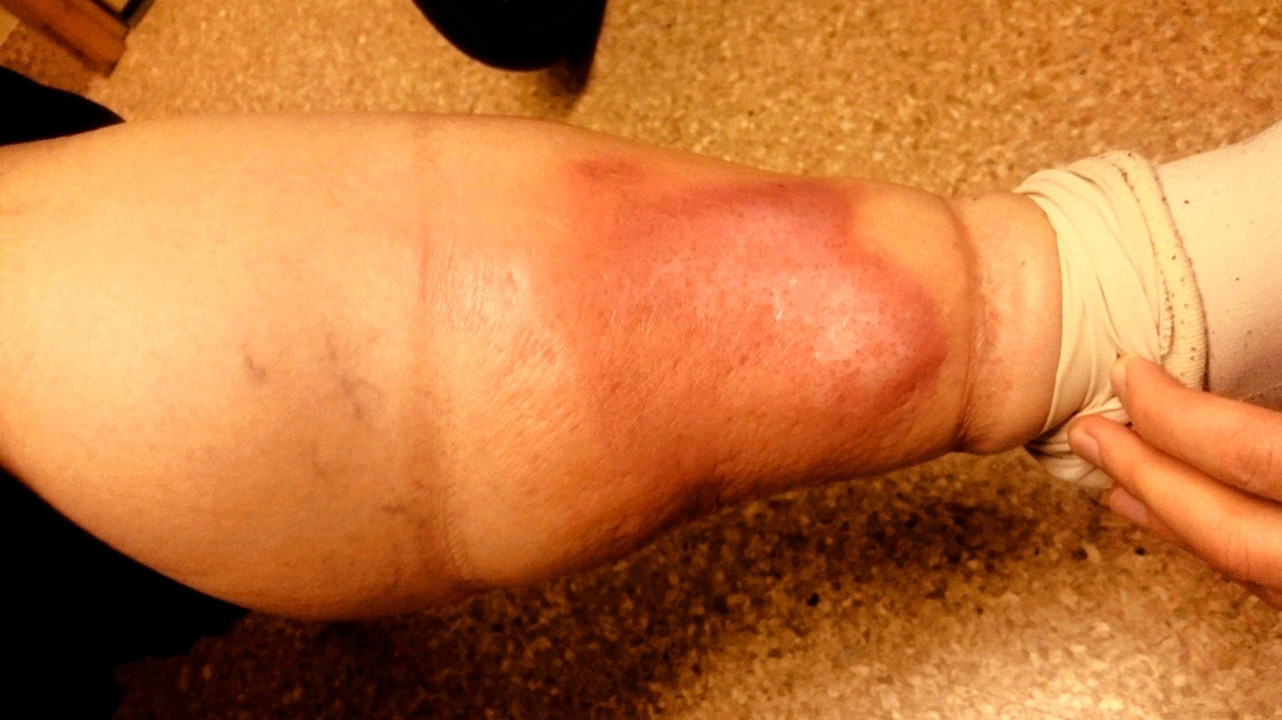
Отек при рожистом воспалении. Источник: Wikipedia
Лечение осложнений рожи часто проводится в стационаре хирургического профиля.
Общие осложнения при рожистом воспалении возникают редко — всего в 0,1-0,5% случаев. 7 Они связаны с проникновением токсинов бактерий в кровеносное русло, которые с током крови разносятся по всему организму и могут вызвать патологии различных органов и систем:
- воспаление легких и плевры;
- менингит — воспаление оболочек головного и спинного мозга;
- миокардит — воспаление сердечной мышцы;
- артрит — воспаление суставов;
- формирование гнойных очагов — абсцессов и флегмон.
Если при роже лечение начинается несвоевременно, то существует риск развития сепсиса — заражения крови с системной воспалительной реакцией. Риск летального исхода у таких пациентов очень высокий — согласно данным ВОЗ, это осложнение вызывает каждую пятую смерть в мире. 8
Диагностика рожи
Определение рожистого воспаления обычно не вызывает сложностей — правильно поставить диагноз помогает характерная клиническая картина заболевания. Основные диагностические критерии:
- острое начало болезни;
- выраженная интоксикация;
- повышение температуры тела до 38,0–40,0 °C;
- преимущественное расположение эритемы на нижних конечностях или на лице;
- увеличение ближайших к очагу поражения лимфатических узлов;
- умеренная болезненность в области кожного воспаления (кроме рожи головы).
При диагностике рожи практически не прибегают к бактериологическим методам исследования. Это объясняется тем, что выделение бета-гемолитического стрептококка группы А из воспалительного очага наблюдается крайне редко.
Определенную роль в диагностике заболевания и прогнозировании его возможных рецидивов играет выявление в крови антистрептококковых антител, например, антистрептолизина-О. Также для поиска стрептококковых инфекций часто используют метод полимеразной цепной реакции (ПЦР). Он позволяет обнаружить наличие в крови даже небольшого количества генетического материала возбудителя инфекционного процесса.
С чем можно спутать рожу?
Несмотря на яркую клиническую картину рожи, в некоторых случаях поставить диагноз бывает не так просто. Рожистое воспаление требует проведения дифференциальной диагностики с другими заболеваниями:
- эризепелоид — свиная рожа;
- гнойные болезни — абсцессы, флегмоны;
- заболевания сосудов — облитерирующий эндартериит;
- дерматиты различного происхождения;
- системная красная волчанка;
- скарлатина;
- туберкулоидная лепра;
- ангионевротический отек.
Всего насчитывают около 50 болезней, которые могут имитировать признаки рожи. Поэтому при необходимости людей с подозрением на рожистое воспаление направляют на консультацию к врачам-аллергологам, инфекционистам, ревматологам и другим смежным специалистам. ⁴
Лечение рожистого воспаления
В соответствии с актуальными клиническими рекомендациями лечение неосложненной рожи проводят в амбулаторных условиях. Госпитализация показана при развитии заболевания у детей раннего возраста и пожилых людей, а также при осложнениях.
Лечение рожи начинают с антибактериальной терапии. Наиболее эффективны против стрептококков антибиотики-пенициллины, цефалоспорины и фторхинолоны. При индивидуальной непереносимости препаратов из этих групп врачи назначают сульфаниламиды, нитрофураны, эритромицин, однако они менее эффективны против возбудителей рожи. Антибиотики используют в средних терапевтических дозах курсом на 7–10 дней. При рецидивирующем рожистом воспалении проводят длительный курс лечения антибиотиком пенициллинового ряда — бициллином. Инъекции препарата выполняют один раз в 21 день на протяжении двух лет.
При частых обострениях показано последовательное применение антибиотиков из двух разных групп. Обычно сначала проводят курс бета-лактонными пенициллинами (ампициллин, оксациллин) или цефалоспоринами, а через 5–7 дней после его окончания назначают линкомицин.
Для уменьшения выраженности интоксикации рекомендуют обильное питье, а в тяжелых ситуациях внутривенно вводят солевые растворы и растворы глюкозы. Улучшить обменные процессы и повысить активность иммунитета помогает витаминотерапия.
Чтобы облегчить симптомы местного воспаления, снять боль и нормализовать температуру тела, назначают нестероидные противовоспалительные средства. Учитывая, что в патогенезе развития рожистого воспаления важную роль играет аллергическая реакция на стрептококки, в комплексную терапию заболевания обязательно включают и антигистаминные (противоаллергические) препараты.
Местное лечение – чем намазать рожу?
Местное лечение проводят только при буллезных формах рожи. Буллы вскрывают при помощи стерильных ножниц, а затем очаг поражения закрывают марлевыми салфетками, которые предварительно смачивают в 0,02% растворе фурацилина. Нежелательно применение антибактериальных мазей с дегтем в составе — они могут вызывать раздражение кожи и тем самым препятствовать скорейшему заживлению кожных дефектов.
В период выздоровления для уменьшения проявлений застоя лимфы и связанной с ним отечности широко применяют аппликации озокерита. С этой же целью на ноги накладывают повязки с теплой нафталановой мазью, а на лицо — аппликации парафина.
В комплексное лечение рожистого воспаления включают и методы физиотерапии. В остром периоде хороший эффект оказывают такие процедуры, как УФ-облучение очага поражения и УВЧ на область ближайших лимфатических узлов. При эритематозно-буллезной и буллезно-геморрагической форме рожи показана низкочастотная лазеротерапия. Но эти методы не заменяют традиционной терапии, поэтому могут быть только дополнительными лечебными мероприятиями.
Прогноз и профилактика
При неосложненном течении и своевременной терапии рожистое воспаление обычно заканчивается выздоровлением. У людей со сниженным иммунитетом, с хроническими заболеваниями, нарушениями лимфообращения кожи и у лиц пожилого возраста возрастает риск развития осложнений рожистого воспаления или перехода его в рецидивирующую форму.
Профилактика заболеваемости рожей основана на соблюдении личной гигиены, тщательной обработке антисептиками любых повреждений кожи, а также своевременном лечении всех очагов хронической стрептококковой инфекции в организме.
Как предупредить рожу?
Чтобы рожа не возникала, следуйте этим правилам:
- следите за чистотой кожных покровов;
- соблюдайте правила гигиены — ежедневно очищайте тело от загрязнений с помощью воды и мыльных растворов, используйте отдельное полотенце для рук, лица и ног;
- своевременно обрабатывайте ранки и трещины на коже растворами антисептиков местного действия, используйте противомикробные мази для профилактики заражения, закрывайте поврежденные участки лейкопластырем или одеждой;
- лечите гнойничковые заболевания согласно рекомендациям дерматологов или хирургов;
- косметические процедуры (маникюр, депиляция) проходите только в специализированных салонах, соблюдающих правила асептики.
Заключение
Рожа — серьезное инфекционное заболевание, которое может привести к целому ряду опасных осложнений. Но при своевременной диагностике и адекватной терапии оно в большинстве случаев заканчивается полным выздоровлением. Для профилактики развития рожистого воспаления важно соблюдать личную гигиену и всегда проводить обработку даже самых незначительных на первый взгляд кожных повреждений. Кроме того, следует регулярно выполнять медицинские осмотры, которые помогут своевременно определить хронические очаги стрептококковой инфекции и начать их лечение. При появлении первых признаков болезни необходимо обращаться к врачу. Попытки самолечения в этом случае не только не приведут к выздоровлению, но могут стать причиной перехода болезни в хроническую форму и развития опасных для здоровья осложнений.
Под опоясывающим лишаем в медицине понимают опоясывающий герпес (Herpes zoster), так как именно этот вирус становится причиной болезни. Он поражает кожу, нервную ткань. Чаще всего болеют люди старшего и среднего возраста, у которых была ветряная оспа. Заболевание тяжело переносится пациентами, вызывает серьезные поражения кожи и может длиться от 4-5 дней до 1-1,5 месяцев. Возможные осложнения в форме васкулопатии, некроза сетчатки могут значительно ухудшить качество жизни больного.
Причины
По официальной статистике, ежегодно в России регистрируется более 19 тыс. случаев этой патологии. Средний показатель — 13,09 заболевших на 100 тыс. населения.
Причина заболевания — в вирусе герпеса человека 3 типа, относящегося к группе альфа-герпесвирусов. Проникая в клетки, он начинает размножаться и вызывает дегенеративные изменения в них. Прежде всего, воспаляются задние корешки спинного мозга и межпозвоночных ганглиев. В процесс вовлекаются чувствительные нервы, за счет чего для болезни характерен болевой синдром. Появляется везикулезные высыпания на груди, лице. Возможны поражения органов слуха, зрения. Заболевание имеет несколько форм, о которых мы расскажем ниже.
Патогенез
Первичное заражение происходит, в основном, еще в детстве, когда пациенты болеют ветряной оспой. В дальнейшем инфекция может длительное время сохраняться в латентной форме, находясь чаще всего в черепно-мозговых, спинальных ганглиях — нервных узлах. У большинства людей, перенесших ветряную оспу, возбудитель остается в организме пожизненно.
Факторы риска
Активизация вируса происходит под воздействием одного или нескольких факторов риска:
- различные иммунодефицитные состояния (тяжелая инфекционная болезнь, лейкемия, лимфома, химиотерапия и другие);
- сильное переохлаждение;
- возраст старше 50 лет;
- заражение ВИЧ-инфекцией.
В отличие от ветряной оспы, эпидемических вспышек опоясывающего лишая не бывает. Однако врачи и ученые заметили, что большинство заболеваний приходится на июнь-август, а снижение их частоты — на предзимний период. Ученые связывают это с более интенсивным воздействием ультрафиолетового излучения в летнее время.
Факты о заболевании
- Опоясывающим лишаем болеют люди всех возрастов, начиная с 14 лет, однако после 50 лет вероятность заболевания увеличивается в 2,5-9,5 раз.
- Самую низкую распространенность болезни ученые отмечают среди лиц в возрасте 30–39 лет.
- Дети до 17 лет составляют 10% от всех заболевших, в остальных 90% случаев диагностируют опоясывающий лишай у взрослых.
- Если средняя заболеваемость в молодом и среднем возрасте составляет от 2 до 4,6 случаев на 1000 человек в год, то в пожилом этот показатель — от 4,5 до 11,8.
- У пациентов с иммуносупрессией риск развития в 20-100 раз выше, чем у людей того же возраста с нормальным иммунитетом.
- В возрасте до 50 лет чаще болеют мужчины, после 50 лет — женщины.
- Заболевают до 25-50% пациентов отделений трансплантации органов и онкологических стационаров, летальность — 3-5%.
Симптомы опоясывающего лишая
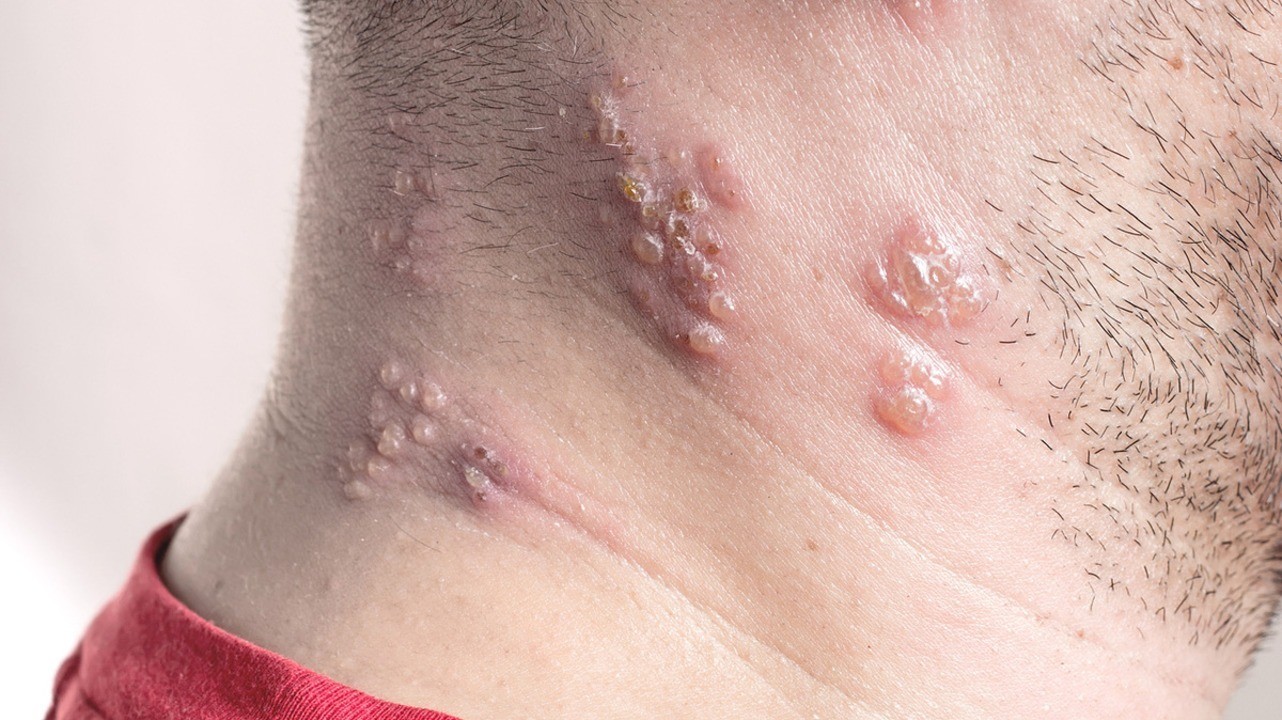
Характерная сыпь — основной симптом опоясывающего лишая. Фото: librakv / Depositphotos
Начало болезни
Болезненные ощущения
Могут быть постоянно или возникать периодически, сопровождаться гиперестезией кожи (повышением чувствительности). Их интенсивность может быть довольно высокой, а продолжительность — выматывающей. Некоторые пациенты сравнивают отдельные болевые ощущения с ударами током.
Боли могут быть схожи с аналогичными ощущениями при плеврите, холецистите, аппендиците, почечной и печеночной колике, язве двенадцатиперстной кишки, ранней стадии глаукомы и даже инфаркте миокарда. Это может вызвать определенные трудности при диагностировании опоясывающего лишая и отделения его признаков от симптомов перечисленных заболеваний. У пациентов в возрасте до 30 лет и с относительно сильным иммунитетом боли могут отсутствовать.

Опоясывающий лишай часто сопровождается нестерпимой болью. Фото: Freeograph / Depositphotos
Появление сыпи
Высыпания при этом заболевании довольно характерные. На фото опоясывающего лишая легко заметить, что они располагаются с одной стороны тела. Это происходит потому, что сыпь обычно концентрируется в области того или иного ганглия (нервного узла).
Особенность сыпи заключается в том, что у нее очень короткий этап первичного развития (эритематозная фаза). Практически сразу на коже появляются папулы. Это мелкие узелковые образования красноватого оттенка, возвышающиеся над поверхностью кожи. Они возникают из-за изменений в клетках эпидермиса или поверхностных слоев дермы.
В течение 1-2 суток папулы преобразуются в везикулы — водянистые пузырьки-прыщики. Новые везикулы появляются на протяжении 3-4 суток, отдельные очаги поражения на коже разрастаются и сливаются друг с другом. Если процесс образования новых пузырьков длится более 6-7 суток, это признак иммунодефицита.
Спустя неделю после первичной сыпи везикулы преобразуются в пустулы — гнойнички, полостные образования диаметром 1-2 мм, заполненное гнойными массами. Еще спустя 3-5 суток их заменяют эрозии с тонкой корочкой. В течение 2 недели они шелушатся, распадаются на отдельные чешуйки и осыпаются. На их месте еще 1-2 недели могут оставаться красноватые пятна, которые постепенно исчезают.
Где появляется сыпь
Исследования показывают, что в 57% клинических случаев высыпания появляются на груди, спине или на боку с одной из сторон тела (у 47,7% больных — слева, у 52,3% — справа). Поражение обеих сторон — крайне редкое явление. На лице, точнее в области расположения тройничного нерва, диагностируют 25% высыпаний при опоясывающем герпесе. И лишь в 5-6% болезнь поражает шею, пояснично-крестцовую область или имеют смешанный характер. Такая локализация объясняется тем, что после перенесенной ветряной оспы вирус герпеса накапливается в ганглиях именно этих участков тела.
Общеинфекционные симптомы
У большей части пациентов врачи отмечают общие признаки инфекционного поражения:
- высокая температура тела;
- увеличение лимфатических узлов;
- интоксикация;
- сонливость;
- головная боль;
- головокружение.
Интенсивность симптомов постепенно снижается. При благоприятном прогнозе заболевание проходит за 3 недели.
Видео 1. Опоясывающий лишай. Источник: YouTube-канал dermatologa. net
Классификация
Симптомы опоясывающего лишая могут отличаться в зависимости от формы заболевания.
- Ганглиокожная форма. Наиболее распространенная. Ее симптомы и этапы развития описаны выше.
- Глазная. Вирус может поражать не только тройничный нерв, но и гассеров узел. Сыпь появляется на лице, концентрируясь в области глаз, переносицы, лба с одной стороны. Распространяется от глаза до темени, прерываясь в середине лба.
- Ушная. Вирус локализуется в коленчатом узле, поражает ушную раковину, наружный слуховой проход. У пациента снижается чувствительность к вкусам. Возможен паралич мышц лица и лицевого нерва.
- Абортивная. Одна из легких форм, при которой сыпь довольно быстро проходит, не образуя везикул, а сам пациент при этом чувствует себя удовлетворительно.
- Гангренозная. Наибольший риск — у пациентов старшего возраста с сахарным диабетом, другими соматическими болезнями. Характеризуется поражением глубоких слоев кожи, формированием рубцов.
- Буллезная. У пациентов образуются везикулы более крупного размера. Они объединяются в большие пузыри, содержащие серозную жидкость. Может произойти повреждение кровеносных сосудов. Нередко присоединяется вторичная инфекция, что приводит к образованию гноя.
- Менингоэнцефалитическая. Очень опасная форма, возникающая при поражении головы. Для нее характерна высокая температура тела, сильная головная боль с тошнотой, рвотой. В тяжелых случаях пациент может терять сознание, возможно впадение в коматозное состояние.
- Диссеминированная. Нередко сопровождает СПИД. Высыпания дополняются поражением легких, почек, печени, головного мозга. Очень тяжело переносится больными.
- Ганглионевралгическая. Болезнь проявляет себя только болевыми ощущениями. Сыпь отсутствует или проявляется минимально, что затрудняет диагностирование.
Важно! Буллезная форма имеет схожие симптомы с рожистым воспалением. Однако для рожи характерно значительное отекание тканей, за счет чего кожа в пораженном участке натягивается. Основные участки тела, на которых развивается воспаление при роже, — голень и лицо. Опоясывающий герпес же локализуется чаще всего на груди.
Осложнения
- вторичная бактериальная инфекция кожи — наиболее часто встречающееся осложнение;
- постгерпетическая невралгия — выраженные острые, жгучие, резкие боли в месте поражения. Могут иметь постоянный или периодический характер;
- кератит — воспаление роговицы глаза, для болезни характерны боли, образование язвочек, покраснение глазных тканей, ухудшение зрения;
- заболевания глазных тканей — эписклерит, иридоциклит, воспаление радужной оболочки;
- энцефалит, менингит — воспаление вещества и оболочек головного мозга под воздействием вирусной инфекции;
- полиневропатия — системное поражение периферических нервов;
- поражения желудочно-кишечного тракта;
- поражения сердечно-сосудистой системы.
Как распознать опоясывающий лишай
- Сыпь, похожая на проявление ветряной оспы.
- Высыпания проявляются в виде широкой полосы.
- Локализуются на одной стороне тела.
- В месте поражения появляются зуд, жжение и боль.
- Слабость, недомогание, повышение температуры.
Диагностика
Во время продромального (начального) периода, когда явные симптомы отсутствуют, определить опоясывающий лишай затруднительно. Когда же заболевание проявляет себя характерными высыпаниями, врачи без труда диагностируют эту патологию по внешним проявлениям.
При необходимости дифференцировать вирус (например, отличить от вируса простого герпеса) проводят лабораторный анализ биопсийного материала. Антиген обнаруживают при микроскопии или иммунофлюоресцентным методом. Может проводиться также серологическая диагностика, ПЦР-тест. Пациент обязательно сдает общий анализ крови. При подозрении на поражение головного мозга проводят компьютерную или магнитно-резонансную томографию.
Диагностика позволяет дифференцировать заболевание от патологий с похожими признаками — фурункулеза, вульгарного псориаза, сифилитической розеолы, рожей, поражениями кожи при ВИЧ-инфекции, сахарном диабете, онкологических и гематологических патологиях.
Лечение опоясывающего лишая
Зачастую лечить эту патологию приходится с привлечением дерматовенеролога, офтальмолога, невролога. Терапию проводят по 5 направлениям:
- назначение противовирусных препаратов;
- снятие болевого синдрома с помощью кортикостероидов и анальгетиков;
- уменьшение признаков воспаления;
- предупреждение развития бактериальной инфекции;
- ускорение регенерации кожного покрова.
Разработаны эффективные схемы лечения для различных форм опоясывающего лишая.
Противовирусная терапия
Наиболее эффективно использовать противовирусные средства в первые 72 часа после появления симптомов. Назначают лекарство, которое содержит одно из следующих действующих веществ:
- ацикловир;
- фамцикловир;
- валацикловир.
Препараты в форме таблеток принимают перорально в течение недели. В ряде случаев назначают внутривенное введение. Например, если у пациента есть злокачественные новообразования, СПИД, он перенес пересадку внутренних органов иди проходит системное лечение кортикостероидами.
Заразен ли опоясывающий лишай?
Люди, которые не сталкивались с ветряной оспой, могут заболеть ветрянкой после контакта с больным человеком. Особенно это касается детей. У ветрянки и опоясывающего лишая один возбудитель.
Патогенетическая терапия
Назначение препаратов с действующим веществом дипиридамолом тормозит агрегацию тромбоцитов, то есть процесс их соединения друг с другом. Это предотвращает риск тромбоза. Против обезвоживания организма (гидратации) принимают препараты с фуросемидом. Чтобы активировать процесс формирования иммунитета (иммуногенез), внутримышечно вводят гомологичный иммуноглобулин.
Противовоспалительная терапия
Заключается в приеме нестероидных противовоспалительных средств. В тяжелых клинических случаях назначают глюкокортикостероиды. Если эффект от них отсутствует, невролог назначает препараты с центральным анальгетическим действием и невральные блокады.
Наружное лечение
Применяются препараты местного противовоспалительного действия. Они же предупреждают развитие вторичной бактериальной инфекции. Для этого используют спиртовые 1-2% растворы анилиновых красителей, а также препараты, содержащие в составе ацетон, борную кислоту и рацементол.
Если у пациента значительно проявлены буллезные высыпания в виде пузырей, может понадобиться их вскрытие. Делают это стерильными ножницами исключительно в условиях медицинского учреждения. После этого проводят обработку анилиновыми красителями или антисептическими растворами (например, 0,5% раствор хлоргексидина биглюконата).
Наружные противовирусные и обезболивающие средства практически не используют из-за их низкой эффективности. Возможно применение локальной УФО-терапии или кварца.
Опоясывающий лишай и беременность
Доказано, что болезнь, возникшая при беременности, не влияет на плод. Заболевание чаще всего протекает в типичной ганглиокожной форме и не имеет каких-либо отличительных симптомов в сравнении с обычными клиническими случаями.
В медицине разработаны схемы медикаментозного лечения заболевания специально для беременных женщин. Они включают донорские иммуноглобулины, препараты альфа-интерферона, мягкие иммунокорректоры. Лечение проходит под контролем иммунолога, акушера-гинеколога.
Прогноз
Если лечение начато своевременно и отсутствуют осложнения, заболевание длится 7-10 суток. В течение последующих 1-2 недели следы кожных высыпаний постепенно проходят. Следов от высыпаний не остается. В тяжелых случаях требуется диспансеризация с карантином в течение 14 суток.
Профилактика
Какие-либо эффективные профилактические меры против вируса герпеса не разработаны. Рекомендации врачей сводятся к вакцинированию (есть специальные вакцины против этого заболевания) и мероприятиям по повышению иммунитета.
Пациентам с риском развития опоясывающего лишая (в основном, перенесшим ветряную оспу) нужно:
- избегать переохлаждений, стрессов;
- ограничивать физические нагрузки;
- следить за сбалансированным питанием;
- периодически проходить обследования иммунной системы.
Заключение
В успешной терапии опоясывающего лишая важно своевременное обращение пациента за медицинской помощью. При появлении первых тревожных симптомов следует посетить врача. Проводить самостоятельное лечение и назначать себе препараты опасно для здоровья. Эта статья носит информационный характер и не является инструкцией по лечению.
Источники
1. Гомберг М. А. Опоясывающий лишай как дерматологическая проблема // Вестник дерматологии и венерологии. — 2007. — № 5. — С. 18–20.
2. Гузовская Т. С., Чистенко Г. Н., Панкратов В. Г., Гумбар С. А. Эпидемиологическая и клиническая характеристика опоясывающего лишая // Проблемы здоровья и экологии. — 2008. — №3. — С. 133-137.
3. Исаков, В. А. Герпесвирусные инфекции человека: руководство для врачей / В. А. Исаков, Е. И. Архипова, Д. В. Исаков. — СПб: Спец. лит, 2006. — 301 с.
4. Каира А. Н., Лавров В. Ф.. Опоясывающий герпес: эпидемиологические особенности заболеваемости в 2019 году // Эпидемиология и Вакцинопрофилактика. — 2020. — №19.— С. 93–97.
5. Лавров В. Ф., Казанова А. С., Кузин С. Н. Ветряная оспа и опоясывающий лишай: особенности заболеваемости и клинических проявлений // Эпидемиология и инфекционные болезни. Актуальные вопросы. — 2011. — № 3. — С. 54–61.
6. Свистунов А. А. Современные подходы к фармакотерапии опоясывающего лишая // Саратовский научно-медицинский журнал. — 2008. — №2. — С. 31-33.
7. Федеральные клинические рекомендации по ведению больных опоясывающим герпесом. — М., 2013. — 15 с.
• По характеру местных проявлений:
а) эритематозная;
б) эритематозно-буллезная;
в) эритематозно-геморрагическая;
г) буллезно-геморрагическая.
• По степени интоксикации (тяжести течения):
I - легкая;
II - среднетяжелая;
III - тяжелая.
• По кратности течения:
а) первичная;
б) повторная (возникающая через 2 года, иная локализация процесса)
в) рецидивирующая.
При наличии не менее трех рецидивов рожи за год целесообразно определение "часто рецидивирующая рожа".
• По распространенности местных проявлений:
а) локализованная рожа;
б) распространенная (мигрирующая) рожа;
в) метастатическая рожа с появлением отдаленных друг от друга очагов воспаления.
• Осложнения рожи:
а) местные
б) общие.
• Последствия рожи:
а) стойкий лимфостаз (лимфатический отек, лимфедема);
б) вторичная слоновость (фибредема).
Первичная, повторная рожа и так называемые поздние рецидивы болезни (спустя 6 - 12 мес и позже) являются острым циклическим инфекционным процессом, возникающим в результате экзогенного инфицирования b-гемолитическим стрептококком группы А. Источником инфекции при этом являются как больные с разнообразными стрептококковыми инфекциями, так и здоровые бактерионосители стрептококка. Основной механизм передачи - контактный (микротравмы, потертости, опрелость кожи и др.). Определенное значение имеет и воздушно-капельный механизм передачи стрептококка с первичным поражением носоглотки и последующим занесением микроба на кожу руками, а также лимфогенным и гематогенным путем .
Рецидивирующая рожа, при которой возникают ранние и частые рецидивы болезни, формируется после перенесенной первичной или повторной рожи вследствие неполноценного лечения, наличия неблагоприятных фоновых и сопутствующих заболеваний (варикозная болезнь вен, микозы, сахарный диабет, хронические тонзиллиты, синуситы и др.), развития вторичной иммуной недостаточности, дефектов неспецифической защиты организма. Образуются очаги хронической эндогенной инфекции в коже, регионарных лимфатических узлах. Наряду с бактериальными формами стрептококка группы А при хронизации процесса большое значение имеют также L-формы возбудителя, длительное время персистирующие в макрофагах кожи и органов мононуклеарно-фагоцитарной системы. Реверсия L-форм стрептококка в исходные бактериальные формы приводит к возникновению очередного рецидива болезни.
Рожа протекает обычно на фоне выраженной сенсибилизации к b-гемолитическому стрептококку, сопровождается формированием фиксированных иммунных комплексов в дерме, в том числе и периваскулярно. При инфицировании стрептококком болезнь развивается лишь у лиц, имеющих к ней врожденную или приобретенную предрасположенность. Инфекционно-аллергический и иммунокомплексный механизмы воспаления при роже обусловливают его серозный или серозно-геморрагический характер. Присоединение гнойного воспаления свидетельствует об осложненном течении болезни.
Больные рожей малоконтагиозны. Женщины болеют рожей чаще мужчин, особенно рецидивирующей формой заболевания. Более чем в 60% случаев рожу переносят люди в возрасте 40 лет и старше. В отличие от других стрептококковых инфекций рожа характеризуется отчетливой летне-осенней сезонностью. В последние годы отмечается увеличение числа случаев геморрагической рожи, для которой характерны медленная репарация тканей в очаге воспаления, тенденция к затяжному (хроническому) течению инфекционного процесса, большая частота осложнений.
Клиническая картина рожи
Лабораторная диагностика
Вследствие редкого выделения b-гемолитического стрептококка из крови больных и из очага воспаления проведение обычных бактериологических исследований нецелесообразно. Определенное диагностическое значение имеют повышенные титры антистрептолизина-О и других противострептококковых антител, выявление бактериальных и L-форм стрептококка в крови больных, что особенно важно при прогнозировании рецидивов у реконвалесцентов. В последнее время для диагностики стрептококковых инфекций начинают использовать полимеразную цепную реакцию. У большинства больных рожей в разгар заболевания обычно отмечаются умеренный нейтрофильный лейкоцитоз со сдвигом влево, анэозинофилия, умеренно повышенная СОЭ. У больных с частыми рецидивами заболевания может наблюдаться лейкопения. При тяжелом течении рожи, ее гнойных осложнениях возможно обнаружение гиперлейкоцитоза, иногда с развитием лейкемоидной реакции, токсической зернистости нейтрофилов. Измененные показатели гемограммы обычно нормализуются в период реконвалесценции. Изменения показателей Т- и В-систем иммунитета наиболее характерны для рецидивирующей формы болезни. Они отражают признаки вторичной иммунной недостаточности, обычно протекающей по гиперсупрессорному варианту.
Для больных геморрагической рожей типичны выраженные нарушения гемостаза и фибринолиза, проявляющиеся повышением уровня в крови фибриногена, ПДФ, РКМФ, увеличением или снижением количества плазминогена, плазмина, антитромбина III, повышением уровня 4-го фактора тромбоцитов, уменьшением их количества. При этом активность различных компонентов гемостаза и фибринолиза у отдельных больных существенно варьирует.
Диагностические критерии и дифференциальная диагностика
Лечение больных рожей должно проводиться с учетом формы заболевания, в первую очередь его кратности (первичная, повторная, рецидивирующая, часто рецидивирующая рожа), а также степени интоксикации, характера местных поражений, наличия осложнений и последствий. В настоящее время большинство больных с легким течением рожи и многие пациенты со среднетяжелой формой заболевания лечатся в условиях поликлиники. Показаниями для обязательной госпитализации в инфекционные больницы (отделения) являются:
• тяжелое течение рожи с резко выраженной интоксикацией или распространенным поражением кожи (особенно при буллезно-геморрагической форме рожи);
• частые рецидивы рожи, независимо от степени интоксикации, характера местного процесса;
• наличие тяжелых общих сопутствующих заболеваний;
• старческий или детский возраст.
Важнейшее место в комплексном лечении больных рожей (как и другими стрептококковыми инфекциями) занимает антибактериальная терапия. При лечении больных в условиях поликлиники и на дому целесообразно назначение антибиотиков перорально: эритромицин 0,3 г 4 раза в сутки, олететрин 0,25 г 4 - 5 раз в сутки, доксициклин 0,1 г 2 раза в сутки, спирамицин 3 млн МЕ 2 раза в сутки ( курс лечения 7 - 10 дней); азитромицин - в 1-й день 0,5 г, затем в течение 4 дней по 0,25 г 1 раз в день (или по 0,5 г 5 дней); ципрофлоксацин - 0,5г 2 - 3 раза в день (5 - 7 дней); бисептол (сульфатон) - 0,96 г 2 - 3 раза в день в течение 7 - 10 дней; рифампицин - 0,3 - 0,45 г 2 раза в день (7 - 10 дней). При непереносимости антибиотиков показаны фуразолидон - 0,1 г 4 раза в день (10 дней); делагил по 0,25 г 2 раза в сутки (10 дней). Лечение рожи в условиях стационара целесообразно проводить бензилпенициллином в суточной дозе 6 - 12 млн ЕД, курс 7 - 10 дней. При тяжелом течении заболевания, развитии осложнений (абсцесс, флегмона и др.) возможны сочетание бензилпенициллина и гентамицина (240 мг 1 раз в день), назначение цефалоспоринов.
При выраженной инфильтрации кожи в очаге воспаления показаны нестероидные противовоспалительные препараты: хлотазол по 0,1 - 0,2 г 3 раза или бутадион по 0,15 г 3 раза в сутки в течение 10 - 15 дней. Больным рожей необходимо назначение комплекса витаминов группы В, витамина А, рутина, аскорбиновой кислоты, курс лечения 2 - 4 нед. При тяжелом течении рожи проводится парентеральная дезинтоксикационная терапия (гемодез, реополиглюкин, 5% раствор глюкозы, физиологический раствор) с добавлением 5 - 10 мл 5% раствора аскорбиновой кислоты, 60 - 90 мг преднизолона. Назначаются сердечно-сосудистые, мочегонные, жаропонижающие средства.
Патогенетическая терапия местного геморрагического синдрома эффективна при ранее начатом (в первые 3 - 4 дня) лечении, когда она предупреждает развитие обширных геморрагий и булл. Выбор препарата проводится с учетом исходного состояния гемостаза и фибринолиза (по данным коагулограммы). При отчетливо выраженных явлениях гиперкоагуляции показано лечение антикоагулянтом прямого действия гепарином (подкожное введение или путем электрофореза) и антиагрегантом тренталом в дозе 0,2 г 3 раза в сутки 7 - 10 дней. При наличии выраженной активации фибринолиза в ранние сроки болезни целесообразно лечение ингибитором фибринолиза амбеном в дозе 0,25 г 3 раза в сутки 5 - 6 дней. При отсутствии выраженной гиперкоагуляции рекомендуется также введение непосредственно в очаг воспаления методом электрофореза ингибиторов протеаз - контрикала и гордокса, курс лечения 5 - 6 дней.
Лечение больных рецидивирующей рожей
Лечение этой формы заболевания должно проводиться в условиях стационара. Обязательно назначение резервных антибиотиков, не применявшихся при лечении предыдущих рецидивов. Назначаются цефалоспорины (I или II поколения) внутримышечно по 0,5 - 1,0 г 3 - 4 раза в сутки или линкомицин внутримышечно 0,6 г 3 раза в сутки, рифампицин внутримышечно 0,25 г 3 раза в сутки. Курс антибактериальной терапии - 8 - 10 дней. При особо упорных рецидивах рожи целесообразно двухкурсовое лечение. Последовательно назначают антибиотики, оптимально действующие на бактериальные и L-формы стрептококка. Первый курс антибиотикотерапии осуществляется цефалоспоринами (7 - 8 дней). После 5 - 7-дневного перерыва проводится второй курс лечения линкомицином (6 - 7 дней). При рецидивирующей роже показана иммунокорригирующая терапия (метилурацил, нуклеинат натрия, продигиозан, Т-активин).
Местная терапия
Лечение местных проявлений болезни проводится лишь при ее буллезных формах с локализацией процесса на конечностях. Эритематозная форма рожи не требует применения местных средств лечения, а многие из них (ихтиоловая мазь, бальзам Вишневского, мази с антибиотиками) вообще противопоказаны. В остром периоде рожи при наличии неповрежденных пузырей их осторожно надрезают у одного из краев и после выхода экссудата на очаг воспаления накладывают повязки с 0,1% раствором риванола или 0,02% раствором фурацилина, меняя их несколько раз в течение дня. Тугое бинтование недопустимо. При наличии обширных мокнущих эрозий на месте вскрывшихся пузырей местное лечение начинают с марганцевых ванн для конечностей с последующим наложением перечисленных выше повязок. Для лечения местного геморрагического синдрома при эритематозно-геморрагической роже назначают 5 - 10 % линимент дибунола в виде аппликаций в области очага воспаления 2 раза в сутки на протяжении 5 - 7 дней. Своевременно начатое лечение геморрагического синдрома значительно сокращает сроки острого периода болезни, предупреждает трансформацию эритематозно-геморрагической рожи в буллезно-геморрагическую, ускоряет репаративные процессы, предупреждает характерные для геморрагической рожи осложнения.
Физиотерапия
Бициллинопрофилактика рецидивов рожи
Бициллинопрофилактика является составной частью комплексного диспансерного лечения больных, страдающих рецидивирующей формой заболевания. Профилактическое внутримышечное введение бициллина (5 - 1,5 млн ЕД) или ретарпена (2,4 млн ЕД) предупреждает рецидивы болезни, связанные с реинфекцией стрептококком. При сохранении очагов эндогенной инфекции эти препараты предупреждают реверсию
L-форм стрептококка в исходные бактериальные формы, что способствует предупреждению рецидивов. При частых рецидивах (не менее 3 за последний год) рожи целесообразна непрерывная (круглогодичная) бициллинопрофилактика на протяжении 2 - 3 лет с интервалом введения препарата 3 - 4 нед (в первые месяцы интервал может быть сокращен до 2 нед). При сезонных рецидивах препарат начинают вводить за месяц до начала сезона заболеваемости у данного больного с интервалом в
4 нед на протяжении 3 - 4 мес ежегодно. При наличии значительных остаточных явлений после перенесенной рожи препарат вводят с интервалом в 4 нед на протяжении 4 - 6 мес. Диспансеризация больных рожей должна проводиться врачами кабинетов инфекционных заболеваний поликлиник с привлечением при необходимости врачей других специальностей.
Читайте также:

