Лечение синегнойной инфекции в ушах
Обновлено: 25.04.2024
Синегнойная инфекция (известна также как пиоцианозы) – это инфекционные заболевания, которые вызываются условно-патогенными микроорганизмами из рода Pseudomonas, и которые протекают схоже с пневмонией, менингитом, поражением ЖКТ, различными нагноительными процессами и сепсисом.
Распространяют возбудитель заболевания больные люди, независимо от формы инфекции, а также здоровые носители. Носительство означает, что в организме человека есть синегнойная палочка, но симптомы заболевания не проявляются, человек выглядит здоровым. Опасны в плане заражения загрязненные возбудителем медикаменты, медаппаратура, антисептические растворы, предметы ухода за больными, санитарно-техническое оборудование.
Во внешней среде палочки устойчивы, сложно убить их большинством антибактериальных средств и дезинфицирующих растворов. На сегодняшний день появилось множество штаммов госпитальной инфекции.
Пути передачи синегнойной палочки:
- контактно-бытовой
- пищевой
- аэрозольный (воздушно-капельный).
В стационарах можно заразиться через перевязочный материал, постельное болье, лекарственные мази и растворы, руки врачей, нянек и пр., медицинскую аппаратуру. К синегнойной инфекции высокую восприимчивость имеют дети, ослабленные из-за перенесенных прежде болезней, с ожогами, иммунодефицитами, хроническими инфекционными заболеваниями, а также в группе риска находятся новорожденные.
Болезнь фиксируется круглогодично, сезонность не выражена. Среди детей большая часть заболеваний случается в раннем возрасте. Не смотря на то, что фиксируются спорадические случаи синегнойной инфекции, в стационарах и в отделениях для новорожденных могут быть вспышки лиоцианозов, с довольно большим числом заболевших.
Что провоцирует / Причины Синегнойной инфекции у детей:
Синегнойная палочка Pseudomonas aeruginosa относится к семейству Pseudomonadaeeae и роду Pseudomonas. Она представляет собой грамотрицательный подвижный аэробный микроорганизм, размер которого составляет 0,5—0,6x1,5мкм. Форма: палочка со жгутиком, без выраженной капсулы. В спецлитературе зафиксировано 200 штаммов синегнойной палочки. Лучше всего она развивается во влажной среде, но высушенные палочки могут выживать и накапливаться, к примеру, в больницах при недостаточной уборке (в пыли).

Штаммы P. aeruginosa природно резистентный к широкому спектру антибактериальных препаратов. Синегнойную палочку нельзя убить нашатырным спиртом, фурацилином, танином. Она чувствительна к борной и муравьиной кислотам, перманганату калия.
Синегнойная палочка оказывает патогенное действие с помощью ферментов, пегментов и токсинов. Она выделяет такие токсигены как экзотоксин А, эндотоксин, экзоэнзим. Вредят организму также такие агрессивные продукты как гемолизин, нейраминидаза, внеклеточная слизь, фосфолипаза, протеолитические ферменты. У P. aeruginosa существует сложная мозаика антигенов, которые локализуются в жгутиках, слизистой капсуле и оболочке. стимулируют специфический иммунитет антигены капсулы и клеточной оболочки.
Патогенез (что происходит?) во время Синегнойной инфекции у детей:
Проникая в организм, инфекция попадает в ЖКТ, дыхательные пути, кожу, конъюнктиву, пупочную ранку, мочевые пути. На месте попадания в организм ребенка палочка подавляет рост сопутствующей флоры из-за активности пигментов. Возбудитель связывается с поверхностью эпителиальных клеток при помощи жгутиков. Благодаря слизистому веществу синегнойная палочка лучше сцепляется с поверхностями тканей и лучше защищена от действия нейтрофилов и фагоцитов. Нейтрофилы – элементы крови человека, которые призваны защищать организм от бактериальных и грибковых (и, в меньшей мере, от вирусных) инфекций. Фагоциты – это клетки иммунной системы, которые так же, как и нейтрофилы, защищают организм от чужеродных частиц.
Антибиотикорезистентность P. aeruginosa способствует колонизации тканей макроорганизма. На начальном этапе инфекции важна протеолитическая активность синегнойной палочки.
Глубокое повреждающее воздействие на ткани макроорганизма оказывает экзотоксин А, блокирующий синтез белка в клетках. В дальнейшем развитии патологического процесса значительную роль играет эндотоксин, который вызывает экссудацию в просвет кишечника и способствует нарушению микроциркуляции в слизистой оболочке кишки. Фосфолипаза вызывает изъязвления и некроз тканей, играет роль в формировании очагов абспедирования. Экзоэнзим способствует генерализации заболевания, но этот процесс зависит не только от него. Генерализация болезни означает, что инфекция поражает множество органов ребенка.
Выздоровление при синегнойной инфекции обусловлено формированием антитоксического иммунитета.
Симптомы Синегнойной инфекции у детей:
От локализации процесса зависит проявленная симптоматика синегнойной инфекции у детей. Часто наступает поражение дыхательных путей, развивается пневмония и ЖКТ (желудочно-кишечный тракт), возникает энтероколит. Также случаются отиты, менингиты, пиелонефриты, остеомиелиты, сепсис, поражение глаз.
Пневмония начинается остро, температура повышается (38 °С), появляется упорный влажный кашель. Мокрота густой консистенции, обильная, вязкая, через несколько суток становится гнойной. Выражена одышка с признаками кислородной недостаточности (орбитальный и периоральный цианоз), также становятся всё более выраженными признаки сердечно-сосудистой недостаточности.
Наблюдаются морфологические изменения в легких по типу крупноочаговой, нередко сливной пневмонии, захватывающей целую долю или несколько долей. Клинический анализ крови показывает гипохромную анемию, тромбоцитопению, лейкоцитоз.
При поражении инфекцией ЖКТ возникает энтероколит. Начинаются боли в животе, жидкий стул, урчание по ходу кишечника. Больной испражняется от 5 до 15 раз за день и ночь. Испражнения жидкие, зеленоватых оттенков, есть примеси гноя и слизи, иногда с кровянистыми прожилками. С первых дней болезни не всегда начинается интоксикация и повышение температуры (она может повышаться на протяжении 2-3 суток). В некоторых случаях при синегнойном энтероколите возникает токсикоз с эксикозом. Из-за снижения количества бифидобактерий и полноценной кишечной палочки у больных отмечаются глубокие нарушения кишечного микробиоценоза с самого начала кишечных расстройств.
В кишечнике поражение может быть морфологически выражено как минимум катарально-эрозивным энтероколитом, как максимум – гнойно-некротическим энтероколитом. При тяжелых случаях может фиксироваться перитонит. Синегнойные палочки скапливаются в очагах деструкции (разрушения).
У старших детей при заражении через пищу появляется пищевая токсикоинфекция. Всего несколько часов длится инкубационный период, далее остро проявляются симптомы. Начинается тошнота, рвота съеденными продуктами, боли в области эпигастрия. Температура может подниматься незначительно. Стул имеет кашецеподобную или жидкую консистенцию, наблюдаются небольшие включения зелени и слизи. Испражнение случается от 3 до 8 раз за день и ночь. Тяжесть состояния заболевшего ребенка зависит от общего токсикоза.
При сепсисе инфекция попадает через кишечник, в более редких случаях – через нос или рот, пупочную ранку, раны на венах от катетера. Основные симптомы: пневмония (плевропневмония) с симптомами нарастающей дыхательной и сердечно-сосудистой недостаточности и кишечный синдром в виде энтероколита, тяжелый токсикоз с поражением ЦНС. Случаются приступы судороги, сознание нарушается (как максимум – ребенок впадает в кому).
Особенности заболевания у новорожденных детей. В отделениях для новорожденных случаются вспышки синегнойной инфекции. В особой группе риска – недоношенные малыши. Заражаются дети в основном через недостаточно продезинфицированные руки персонала. Наиболее часто поражается желудочно-кишечный тракт с развитием тяжелого энтероколита с геморрагическим компонентом.
Нередко фиксируют изъязвления и перфорации слизистой оболочки кишечника. Случается значительная потеря массы тела вследствие обезвоживания. Диарея сопровождается выраженным абдоминальным болевым синдромом. Инфекция может поражать не только ЖКТ, но и кожу, глаза, пупочную ранку, уши.
Конъюнктивит может быть слабо выражен (чуть-чуть слипаются веки) или в тяжелой форме (резкая гиперемия конъюнктивы, отек и эритема век, гнойное отделяемое).
У новорожденных с низкой массой тела легко возникают средние отиты. Появляются такие симптомы: раздражительность, рвота, повышение температуры, есть вероятность диареи. Во многих случаях отмечаются также сопутствующие острые респираторные инфекции, омфалит, конъюнктивит.
Диагностика Синегнойной инфекции у детей:
Для постановки диагноза пиоцианоза у детей необходимо провести бактериологическое и серологическое исследования. Синегнойную палочку выделяют из кала, мокроты, мочи, крови, спинномозговой жидкости, бронхиальных смывов и пр.
Врачи могут дополнительно назначить бактериологическое исследование смывов с предметов ухода за больными, с медицинской аппаратуры в очагах инфекции, с санитарно-гигиенического оборудования и т. д. Если в биоматериале обнаружена синегнойная палочка, оценивают ее количество.
Лечение Синегнойной инфекции у детей:
В комплексной терапии пиоцианозов (синегнойной инфекции) у детей важное место занимают антибиотики. Штаммы синегнойной палочки резистентны к большей части антибактериальных препаратов, потому для лечения часто назначают антибиотики широкого спектра действия (цефалоспорины 3-го и 4-го поколений). Тяжелые и затяжные случаи синегнойной инфекции лечат противосинегнойным у-глобулином и гипериммунной антитоксической донорской плазмой.
Профилактика Синегнойной инфекции у детей:
Специфическая профилактика синегнойной инфекции не получила широкого распространения. Существуют вакцины, основанные на анатоксине, а также апробирована гентавалентная вакцина (производство США) для вакцинации в хирургических стационарах. Существуют предположения, что вакцины перспективны не только для профилактики, но и для лечения пиоцианозов в случаях полирезистентности к антибиотикам выделяемых от больных штаммов синегнойной палочки.
К каким докторам следует обращаться если у Вас Синегнойная инфекция у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Синегнойной инфекции у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Вопросы лечения злокачественного наружного отита актуальны в связи с его неблагоприятным прогнозом. Этиологическим фактором заболевания является Pseudomonas aeruginosa (синегнойная палочка). Описан клинический случай эффективного применения антисинегнойно
Issue of treatment of malignant otitis externa remains topical due to its adverse prognoses. The etiologic factor of this disease is a bacterium — Pseudomonas aeruginosa. This article describes a clinical case of effective application of pseudomonas human plasma in the treatment of this disease.
Многие авторы придерживаются мнения, что этиологическим фактором данного заболевания является условно-патогенная грамотрицательная бактерия — Pseudomonas aeruginosa (синегнойная палочка) [8, 9]. Это бактерия в форме палочки с закругленными концами, размером от 0,5 до 1 мкм, подвижна, плотной капсулы не имеет, спор не образует, является облигатным аэробом — размножается при доступе кислорода, повышенной влажности. При бактериологическом обследовании растет на специальных питательных средах (мясопептонный агар — МПА, мясопептонный бульон — МПБ и другие), где при ее росте появляются синевато-зеленоватые колонии со свечением (флюоресцирующие), имеющие запах жасмина. Наличие у большинства ее штаммов поверхностных ворсинок обеспечивает адгезию к клеткам, патогенное действие обусловлено образованием экзотоксинов (экзотоксин А, цитотоксин и др.) и высвобождением эндотоксинов при цитолизе клеток [8]. Инфекции, вызванные Pseudomonas aeruginosa, плохо поддаются антибактериальной терапии в связи с множественной ее резистентностью, передаваемой R-плазмидами, а также за счет способности образовывать вокруг своих колоний слизеподобную капсулу — гликокаликс. Pseudomonas aeruginosa устойчива к действию многих аминогликозидов, цефалоспоринов и фторхинолонов, что затрудняет эффективность лечебных мероприятий у больных [9–13].
Инфицирование и возникновение инфекции происходит в три стадии: 1) прикрепление синегнойной палочки к поврежденной ткани и размножение ее в месте прикрепления (первичный очаг инфекции); 2) распространение инфекции в глубокие ткани — так называемая локальная инфекция; 3) проникновение возбудителя в кровь с развитием бактериемии и распространением инфекции на другие органы и ткани (септицемия).
Злокачественный наружный отит относится к тяжелым заболеваниям, начинается с поражения кожи наружного слухового прохода и образования грануляций, чаще на границе хрящевого и костного отделов. Причиной некротических явлений является некротизирующий васкулит с вовлечением всей стенки сосуда. Затем процесс распространяется на хрящ, височную кость и основание черепа, близлежащие мягкие ткани, на околоушную железу. Больных беспокоит постоянная боль в ухе, гноетечение из него, наличие инфильтратов мягких тканей в околоушных областях, увеличение регионарных лимфатических узлов, при вовлечении в процесс височно-нижнечелюстного сустава — тризм жевательной мускулатуры. Нередки такие осложнения, как мастоидит, петрозит, остеомиелит височной кости, паралич лицевого нерва, поражения IX–XI черепных нервов. Летальность при отсутствии поражения черепных нервов не превышает 10%, при параличе лицевого нерва достигает 50%, а при множественных параличах черепных нервов превышает 80% [1]. Иногда смертельный исход наступает от сепсиса.
В 1987 г. Питер Фридман и Девид Кохен описали диагностические критерии ЗНО, которые разделили на две категории: обязательные и дополнительные [14]. К обязательным относятся боль, отек, экссудация, грануляции, наличие изменений в костных структурах, выделение синегнойной палочки в бакпосевах и отсутствие эффекта от местного лечения в течение недели. Дополнительные критерии — наличие сахарного диабета, пожилой возраст, вовлечение в процесс черепных нервов. Для постановки диагноза у больного должны присутствовать все обязательные признаки, наличие только одного-двух обязательных критериев вместе с дополнительными не является основанием для подтверждения ЗНО.
Вопросы лечения ЗНО остаются актуальными в связи с длительным рецидивирующим течением данного заболевания, неблагоприятным прогнозом [1–5]. В рекомендациях обязательно назначение антибиотиков, обладающих антисинегнойным спектром, — аминогликозиды, фторхинолоны, цефтазидим, цефепим, имипинем/циластатин в больших дозировках [1–5]. Длительность антибиотикотерапии индивидуальна, необходимо учитывать клинические данные (регресс симптомов, уменьшение СОЭ в клиническом анализе крови). Если консервативное лечение малоэффективно, прибегают к широкому хирургическому вмешательству — удаляют все некротизированные ткани, включая хрящи, кость, околоушную железу.
Продолжающиеся клинические исследования направлены на определение наиболее эффективных методов лечения синегнойной инфекции. Одним из основных направлений новых разработок являются исследования лечебных свойств вакцины и плазмы гипериммунизированных доноров при инфекциях, вызванных Pseudomonas аeruginosa [15]. Теоретической основой попытки введения вакцин или иммунных сывороток для лечения инфекций, вызванных Pseudomonas aeruginosa, стали исследования, проведенные в середине 50-х гг. Исследования показали, что антитела в препаратах человеческого γ-глобулина оказывают защитное действие при инфекциях, вызванных Pseudomonas aeruginosa, у мышей. Дальнейшие исследования были направлены на получение безопасной иммуногенной вакцины против Pseudomonas aeruginosa, эффективной в отношении всех типов инфекции, рассматривалась иммуногенность различных факторов вирулентности, изучались различные пути введения вакцины (пероральный, назальный). На данный момент широко используют антисинегнойную плазму при лечении пациентов с тяжелыми ожогами, хроническими инфекциями дыхательных путей, мочеполовой системы, что приводит к значительному снижению смертности данных пациентов и уменьшению частоты возникновения сепсиса [15].
Учитывая опыт применения иммунотерапии при лечении данной инфекции, нами была успешно использована антисинегнойная человеческая плазма у больного со злокачественным наружным отитом. Описание данного клинического случая приводим ниже.
Больной П., 74 года, поступил в ЛОР-отделение Луганской республиканской клинической больницы с жалобами на интенсивные боли в обоих ушах, иррадиирующие в область сосцевидного отростка, угол нижней челюсти, височную область.
Со слов больного вышеуказанные жалобы появились около месяца назад после промывания серных пробок прохладным раствором. Обратился за медпомощью по месту жительства, был госпитализирован в ЛОР-отделение, где в течение двух недель прошел курс лечения: антибиотикотерапия (линкомицин 30% — 2,0 в/м 2 раза в день № 5, цефтриаксон 1,0 в/м 2 раза в день № 10), гипосенсибилизирующая терапия (30% тиосульфат натрия — 5,0 в/в 1 раз в день № 5), местно использовались мазь Тримистин, ушные капли с ципрофлоксацином. Отмечался положительный эффект, однако через 2 недели после выписки у больного отмечалось резкое ухудшение состояния, в связи с чем был направлен на консультацию к ЛОР-врачу Луганской республиканской клинической больницы.
При поступлении АД 130/90 мм рт. ст., пульс — 78 в минуту. Температура тела 37,3 °C. При осмотре ЛОР-органов у больного выраженный воспалительный процесс, отек, инфильтрация кожи наружных слуховых проходов, с обилием грануляций с обеих сторон, серозно-гнойным отделяемым, наличием инфильтратов, которые занимали заушную область, околоушную область и углы нижних челюстей с обеих сторон, выраженный болевой синдром. Слева в области верхнезадней стенки наружного слухового прохода очаги с гнойным расплавлением в центре (антральные свищи?). Барабанные перепонки не обозримы. Слух резко снижен с обеих сторон (шепотная речь — 0 м, разговорная речь — 1,0 м, по данным аудиометрии — нарушения слуха по кондуктивному типу). Другие ЛОР-органы без особенностей.
В клиническом анализе крови: эритроциты — 4,81 × 10 12 /л, Нb — 149 г/л, лейкоциты — 13,8 × 10 9 /л, п — 9%, с — 68%, э — 1%, л — 18%, м — 4%, СОЭ — 32 мм/ч. Сахар крови — 4,6 ммоль/л. Кровь на RW — отрицательная. Биохимические анализы в норме.
При проведении больному рентгенографии сосцевидных отростков по Шюллеру с контрастированием свищевых ходов был диагностирован двухсторонний мастоидит, слева подтверждено наличие антральных свищей.
Для исключения отогенных внутричерепных осложнений больному была проведена магнитно-резонансная томография головного мозга с внутривенным усилением. Заключение: преимущественно внутренняя, больше слева, гидроцефалия легкой степени.
В результатах бактериологического исследования отделяемого из ушей при поступлении отмечался обильный рост синегнойной палочки, чувствительной к цефтриаксону, офлоксацину, норфлоксацину.
Учитывая, что процесс начался с воспаления наружных слуховых проходов, в посевах из ушей обнаружена Pseudomonas aeruginosa, наличие грануляций, очагов деструкции кости, больному, согласно обязательным критериям Фридмана–Кохена [14], был выставлен диагноз: злокачественный двухсторонний наружный отит, осложненный мастоидитом с обеих сторон.
Вследствие неэффективности проводимого консервативного лечения больному была произведена двухсторонняя антромастоидотомия. При операции наружный слуховой проход слева в его костной части был отслоен гнойным экссудатом от кости, здесь же содержалось большое количество грануляций, которые были взяты на гистологическое исследование. Слева в антруме — жидкий гной, верхушечные клетки сосцевидного отростка кариозно изменены, кость была размягчена, кровоточила, были взяты образцы на гистологическое исследование. Справа в антруме скудное серозное отделяемое, грануляции. В образцах для гистологического исследования грануляционная и костная ткань с очаговым воспалительным инфильтратом.
В послеоперационном периоде осложнений не было. Антибактериальная терапия была назначена с учетом антибиотикограммы. Проводилась гипосенсибилизирующая терапия, местно использовали мазь Офлокаин, бетадин, компрессы на заушную и околоушную область с растворами эктерицида и димексида в разведении 1:4, курс эндоауральной лазеротерапии. При повторных посевах отделяемого из ушей отмечался скудный рост синегнойной палочки, добиться полной элиминации возбудителя при посевах не удалось. В то же время клинически выделения из ушей полностью прекратились, улучшился слух: шепотная речь на оба уха — 1,0 м, разговорная более 6,0 м, при выписке воспалительный процесс кожи наружных слуховых проходов с обеих сторон регрессировал.
Повторно больной был госпитализирован через 2 недели с жалобами на возобновление гноетечения из ушей, зуд в ушах, снижение слуха. При осмотре гиперемия и отек кожи, наличие грануляционной ткани, гнойного отделяемого в обоих наружных слуховых проходах.
В результатах бактериологического исследования отделяемого из ушей отмечается обильный рост синегнойной палочки, но уже нечувствительной к цефтриаксону, слабо чувствительной к офлоксацину, норфлоксацину. Учитывая рецидив и тяжесть заболевания, больному был назначен курс лечения антисинегнойной человеческой плазмой. Плазму вводили внутривенно, капельно, в строгом соблюдении правил асептики и антисептики из расчета суточной дозы 3–6 мл на 1 кг массы больного трехкратно через день [16]. Аллергической реакции, осложнений на введение препарата крови не отмечалось. Было произведено удаление грануляционной ткани из наружных слуховых проходов, местно использовали раствор бетадина.
Больной был выписан из отделения на 10-й день в удовлетворительном состоянии. Даны рекомендации: избегать попадания воды в уши, отказ от чистки ушей, в том числе ватными палочками, обращение к оториноларингологу при появлении первых признаков заболевания. При динамическом наблюдении за больным в течение двух лет рецидивов заболевания не было.
Приведенные результаты применения антисинегнойной человеческой плазмы в лечении злокачественного наружного отита показали эффективность иммунотерапии, что выражалось в быстром и стойком клиническом эффекте.
Учитывая актуальность вопросов лечения заболеваний, вызванных синегнойной инфекцией, считаем, что наш опыт применения иммунотерапии при данной инфекции вызовет интерес у врачей-клиницистов разных специальностей и даст продолжение клиническим исследованиям, направленным на определение наиболее эффективных методов лечения синегнойной инфекции.
Литература
В. Г. Сенченко*
Т. М. Приставко**, кандидат медицинских наук
И. Е. Берест** , 1 , кандидат медицинских наук
* Луганская РКБ, Луганск, Украина
** ГУ Луганский ГМУ, Луганск, Украина
В процессе лечения лор-заболеваний пациентов и врачей может ждать неприятный сюрприз – диагностирование синегнойной палочки. Этот возбудитель становится источником синегнойной инфекции, которая может поразить ухо, вызывая гнойный отит. Лечение в таком случае достаточно тяжёлое и длительное.
Синегнойная палочка: в чём опасность

Pseudomonas aeruginosa представляет собой грамотрицательную палочку, относящуюся к категории аэробных. Такой подвижный микроб распространён во многих видах обычной среды. Он наделен специальной защитной капсулой, предотвращающей от воздействия со стороны лейкоцитов, но для роста нуждается в постоянном поступлении кислорода. Наряду с отсутствием образующихся спор, синегнойная палочка характеризуется устойчивостью к большей части известных препаратов с антимикробным видом действия.
Синегнойная палочка – это бактерия, патогенность которой определяется такими параметрами:
- наличием жгутиков, позволяющих микробу свободно передвигаться;
- продуцированием токсинов, губительных для эритроцитов и лейкоцитов с активизацией процессов интоксикации;
- стойкостью к воздействию антибактериальных веществ.
Инфекция может поразить многие органы и системы человека. При этом конкретная точка её локализации определяется каналом проникновения. Её распространённость связанна с:
- Условно-патогенным характером – треть населения планеты, не страдающая инфекцией, является носителем палочки в нормальном и не опасном объёме.
- Изменчивостью и способностью адаптироваться к средствам дезинфекции.
- Стойкостью к дефициту питательных элементов, температурным скачкам, лучам УФ-типа.
- Возможностью прочно крепиться к предметам небиологического происхождения, в частности к медицинским приспособлениям.
- Продуцированием плёнки биополимерного типа для защиты от внешних факторов.
Причины и источники синегнойной инфекции
Гнойная палочка часто становится обычным обитателем верхних участков респираторной системы, составляя часть их микрофлоры. Микроб обитает в почве, воде, растительной среде, человеческом и животном организмах. Наличие его в составе микрофлоры наружного слухового прохода здорового человека необязательно является основанием для развития инфекции. Риски будут возрастать в том случае, если имеют места два события:
- Проникновение из внешней среды в организм чрезмерно крупной партии возбудителей.
- Существенное падение реактивной способности организма местного и общего характера.
Проникновение инфекции в организм
В большинстве случаев наиболее распространённым путём заражения является бытовой. Здесь инфекция может передаваться через стандартные предметы быта – ручки двери, умывальники и смесители, полотенца. В некоторых случаях синегнойная бактерия проникает в организм человека через медицинские инструменты и приспособления, которые были недостаточно эффективно продезинфицированы, или же через руки врачей и медсестёр.
Не стоит исключать и пищевые пути передачи вследствие употребления мяса или молока, других пищевых продуктов. Палочка может содержаться и в воде. В этом случае риск локализации в большей степени лежит на органах ЖКТ.
Подвержены поражению синегнойной палочкой лор-органы при вдыхании человеком воздуха, богатого на содержание соответствующего возбудителя. Это часто имеет место при недостаточном соблюдении норм гигиены или же вследствие использования неэффективного раствора для дезинфекций.
Ослабление иммунитета как фактор развития инфекции
В обычных условиях иммунная система здорового человека достаточно эффективно противодействует развитию этой псевдомонадной инфекции. Проблемы могут иметь лица пожилого возраста, дети первых месяцев жизни, а также недоношенные детки. Ослабленный иммунитет возможен при приёме антибиотиков, в процессе борьбы с такими недугами:

- инфекционными, например ВИЧ или туберкулёз;
- проблемами, диагностированными в области состава крови, – лейкоз или лимфома;
- энодокринопатическими проявлениями – диабет или гипотиреоз;
- новообразованиями злокачественного типа;
- патологиями дыхательной системы и органов слуха.
Недостаток питания и недостаточно активный образ жизни могут стать факторами, активизирующими инфекцию. Истощение организма вследствие дефицита белков и ряда иных нутриентов в еде становится необходимой почвой для роста Pseudomonas aeruginosa.
Внутрибольничный фактор активизации инфекции
Госпитальные инфекции не являются таким уж редким явлением. Из всех регистрируемых случаев заражения данного типа около половины приходится на синегнойную инфекцию. Возбудитель легко сохраняется на контактных предметах, руках медперсонала, инструментах. Однако это не исключает и фактора самоактивизации микроорганизма на базе существующих очагов внутри организма пациента вследствие падения его защитных свойств.
С наибольшей частотой случаи заражения регистрируются в стационарах, отделениях интенсивной терапии, реанимации, хирургии. Не являются исключением и лор-отделения. Это могут быть одинокие проявления или целые вспышки инфекции. Основными факторами риска такого явления выступают:
- продолжительное лечение с нахождением в стационаре;
- частое использование технологии проникновения при лечении или наблюдении;
- долгое по времени использование антибиотиков с широким спектром действия;
- продолжительная гормональная терапия;
- падение уровня насыщенности нейтрофильными лейкоцитами при наличии иммунных сбоев;
- хирургическое вмешательство, в том числе при лечении органов слуха.
Особенности инфицирования
При лечении синегнойной инфекции уха возникают сложности, связанные с многообразием самого микроорганизма и его устойчивостью к антибиотикам. Время на заражение может быть разным – от нескольких часов до 5 дней. При этом поражение может касаться отдельных органов, но часты случаи поражения систем в сочетании.
Процесс инфицирования условно делится на три базовых этапа:
- Формирование первичного очага, когда палочка крепится на повреждённую ткань и начинает там размножаться.
- Локальное распространение, которое может ограничиваться действием иммунной системы. При этом происходит перемещение инфекции в глубокие ткани в месте поражения.
- Поступление бактерии в кровоток и развитие бактериемии. Происходит распространение инфекции на иные органы человека.
Синегнойная палочка обнаруживается и в горле, ушах, носу. Сам факт попадания её в организм человека не так страшен. Опасность усиливается, когда проникновение происходит в большом количестве на фоне ослабленного иммунитета. В таком случае активизируются синтетические процессы в Pseudomonas aeruginosa. Они сопровождаются выработкой экзотоксинов и ферментов в очень большом количестве, что способствует развитию инфекционного поражения. В результате создаётся основа для дальнейшего угнетения иммунитета и ограничения развития прочих агентов патогенного типа. Ситуация усложнена многообразием вырабатываемых экзотоксинов:

- тип А ограничивает процессы синтеза белка на клеточном уровне и стимулирует гибель живых клеток;
- цитоксин способствует угнетению иммунных клеток, обеспечивающих защиту антибактериального вида;
- гемолизины провоцируют некрозные явления в тканях;
- нейраминидаза наращивает степень действия иных токсичных компонентов;
- протеаза ведёт к процессам расщепления в соединительных тканях;
- щелочная протеаза стимулирует повышение проникающей способности в сосудах, продуцирующей кровоизлияния в органы.
Симптоматика
При инфицировании органов слуха синегнойная палочка в ухе приводит к отиту наружного и среднего уха. Такой характер недуга в большей степени присущ территориям, с тропическим климатом. Заболевание сопровождается острыми болями в ухе, а также специфическими выделениями из ушного канала. Эти выделения имеют гнойную и серозно-кровянистую природу. Если запустить заболевание, то возможно активное развитие мастоидита.
Отит гнойного типа с хронической формой проявления является в большинстве случаев результатом остропротекающего недуга, поразившего орган слуха. Спецификой протекания синегнойной инфекции является одновременное наличие в микрофлоре уха и других микробов. Здесь могут присутствовать стафилококк, протей. В ряде случаев встречаются клебсиелла и бактероиды. Их роль в воспалительном процессе существенна. Результатом и становятся данные проявления:
- распирающие боли, сопровождающиеся гноетечением;
- слышимость шумов и понижение слуховой активности;
- нарушение целостности барабанной перегородки – перфорация.
При воспалительных процессах, имеющих продолжительное течение, развивается гнойно-деструктивный тип воспаления. В этот момент начинается разрушение стенок в среднем ухе, что приводит к переходу инфекции на улитку, сосцевидный отросток.
Высока вероятность осложнений внутричерепного действия в виде менингита или абсцесса.
Как правило, симптомы синегнойной инфекции в ухе сопровождаются ухудшением самочувствия человека. Наблюдается рост температуры тела до 38–40 градусов, ухудшается аппетит, возникают проблемы со сном, появляется общая слабость. Возможны головные боли, тошнота, сопровождающаяся рвотой.
Диагностика
Наличие клинических симптомов при заболевании уха не является свидетельством поражения органов слуха инфекцией. Они становятся лишь поводом для проведения более глубоких лабораторных исследований. Синегнойная палочка бывает обнаружена в моче, но для получения полной картины требуется более глубокое исследование. В составе комплексной диагностической процедуры выделяются:

- Бактериологическое обследование в виде посева, гистологии, ПЦР. Изучается гной и кровянистые примеси, выделяемые из уха с целью выявления возбудителя. При этом требуется повторное обследование после проведённого терапевтического воздействия.
- Иммунограммное исследование с целью выявления степени действенности иммунитета на клеточном и гуморальном уровне.
- Антибиотикограмма позволяет конкретизировать степень чувствительности бактерий к существующим средствам антибактериального воздействия.
- Серологическая оценка для выявления концентрации антител и антигенов.
Общий анализ крови является инструментом, позволяющим лор-специалисту сформировать общую клиническую картину протекания заболевания. Врач также должен произвести тщательную отоскопию, во время которой внимательно осматриваются наружный слуховой проход, барабанная перепонка и полость.
В результате формирования диагностической карты принимается решение о диагнозе, уточняется характер локализации, описывается клиническая форма, идентифицируется спектр возможных осложнений.
Чем лечить синегнойную палочку
Терапевтическое воздействие на этот микроорганизм чрезвычайно затруднено. Это объясняется его высокой устойчивостью к внешним факторам и антибактериальному действию медицинских препаратов. Пациентам, относящимся к группе риска, которым назначено хирургическое вмешательство, назначается вакцина от синегнойной палочки. Она призвана обеспечить формирование более активного иммунитета, противодействующего развитию инфекции, повышения активности специфического типа и уменьшения опасности бактериемии и сепсиса.
Противомикробное воздействие
Терапия недугов органа слуха, вызванных действием синегнойного возбудителя, происходит при помощи препаратов, способных эффективно влиять на бактерию. В план лечения включают такие компоненты:
- антибиотики, например цефалоспорины 3–4 поколения или карбапенемы;
- гамма-глобулиновое воздействие антисинегнойного действия;
- плазма донорского происхождения с антитоксическим эффектом.
Во многих случаях для повышения эффективности терапии назначаются антибиотики двух классов. Если риск для жизни человека высок, но результаты посева не поступили, то возможно применение типичного антибиотика, имеющего действие на бактерию. К этой категории средств относят:
- пенициллины – Пиперациллин, Амдиноциллин, а также Азлоциллин и Карбенициллин;
- цефалоспорины – Цефтазидим или Цефзулодин.
Дозировка препаратов определяется конкретной ситуацией и состоянием больного. Как правило, специалисты склонны к назначению препаратов в дозах, формирующих повышенную концентрацию в крови, чтобы оперативно подавить действие инфекции. На начальном этапе терапии применяется внутривенный метод введения.
Продолжительность лечения зависит от степени санации существующих очагов, факта окончания выделения бактерий, динамики терапии.
Средства для комплексной терапии
Диагностированная синегнойная палочка в ухе предполагает также лечение средствами, оказывающими воздействие на проявление инфекции и произошедшие изменения патологического типа:

- Реосорбилакт или Гемодез, а также другие препараты дезинтоксикационного действия;
- средства с противовоспалительным эффектом – Парацетамол или Ибупрофен;
- антигистаминные компоненты в составе Тавегила или Супрастина.
Если у пациента не выявлено ограничений на применение, то назначают лекарства с иммунотропным эффектом, например Анаферон или Деринат. Полезно употребление биостимуляторов и витаминов, а в питании надо сделать акцент на баланс белковой, жировой и углеводной пищи.
Применение синегнойного бактериофага позволяет ввести в организм вирус, который действует избирательно. Он поражает только клетки бактерии и активизирует их растворение. Для лечения гнойных отитов такой препарат вводится 1–3 раза в сутки с дозировкой до 10 мл. Допустимо также введение в ушной проход смоченной в препарате турунды из марли на 1 ч.
В процессе терапии синегнойной палочки, проявившейся в ухе, применяется комбинированный приём антисептика с местным антибиотиком. Обработка барабанной полости промыванием производится Хлоргексидином, Фурацилином или Мирамистином.
Хирургическое вмешательство
Лечение отита среднего уха в хронической форме производится при помощи санации хирургическим методом. Это связано с существованием полости антрума, которую лечить без операции очень сложно. В этом месте гной может сохраняться в течение всей жизни, вследствие чего пациент рискует проникновением его в мозг или улитку. Вылечить при помощи антибиотиков не удаётся.
В таком случае используется как радикальная операция, так и более щадящая тимпанопластика. Хирургическое вмешательство опасно процессом разрушения среднего уха, что сопровождается потерей слуха. Применяемая в настоящее время технология антродренажа отличается эффективностью и большей безопасностью для органов слуха. Данный подход позволяет устранить гнойное воспаление в хронической форме, не вызывая разрушительных процессов в ухе. В дальнейшем проводится восстановление перепонки и слуха.
Синегнойная инфекция является серьёзной проблемой. Её лечение чрезвычайно усложнено из-за устойчивости микроорганизма. Лечение органов слуха производится при помощи антибиотиков в сочетании с препаратами комплексной терапии. Определённую эффективность имеет вакцинация, в частности применение аутовакцины. Но этот вариант доступен далеко не во всех случаях. В то же время самолечение и игнорирование симптомов недопустимо.
Материалы предназначены исключительно для врачей и специалистов с высшим медицинским образованием. Статьи носят информационно-образовательный характер. Самолечение и самодиагностика крайне опасны для здоровья. Автор статей не дает медицинских консультаций: клинический фармаколог — это врач только и исключительно для врачей.
Врага, как известно, надо знать в лицо. Просторы интернета принесли вот такое симпатичное фото нашего противника.
Данного возбудителя невозможно перепутать ни с чем, особенно, когда процесс зашел далеко. Практически все отделение будет в курсе наличия такого больного из-за непередаваемого аромата, разносящегося из его пораженных областей.
Pseudomonas aeruginosa бывает дикой, ее нам приносят пациенты из внешнего мира и нашей, госпитальной, которая живет внутри больничных отделений (чаще хирургических и реанимационных) и вызывает тот самый суеверный ужас практически у всех, обремененных медицинским образованием.
Синегнойная палочка является вольным жителем тех мест, где тепло и влажно. Она живет в прудах (дикая), в раковинах, в банках с фурацилином и другими дезенфектантами, диализных жидкостях и наркозных аппаратах в стационарах.
А потому, если в отделение что-то такое выросло, борьба с синегнойной инфекцией должна начинаться со смены сантехники (старой на новую) и линолеума вокруг раковины. С отказа от фурацилина, со сроком изготовления более суток и с просушивания трубок аппаратуры для вентиляции легких.
Больной у нас тоже теплый и, как и любой человек, на 70% состоит из воды. А еще у него множество вольных открытых пространства – мокнущие раневые поверхности, ожоговые раны, свищевые ходы, пролежни, цистостомы, трахеостомы, катетеры. То есть все те условия, которые палочка очень любит. А еще теплой и влажной поверхностью у нас является роговица глаза и если промедлить с лечением – этот самый глаз можно потерять за несколько часов.
- Гангренозную пневмонию
- Эмпиему
- Наружный отит
- Инфекции глаз (особенно после травм и хирургических вмешательств)
- Фурункулез (после горячих ванн)
- Септицемию
- Эндокардит
- Менингит
- Часто инфицирует ожоговые поверхности, свищевые ходы, изъязвленные пролежни.
Синегнойная инфекция развивается чаще всего на фоне иммуносупрессии или массированной антимикробной терапии, так как сам возбудитель природно устойчив абсолютному большинству антибактериальных препаратов, а массовая гибель конкурентов, дает ей селективное преимущество. Кстати, основными препаратами, селектирующими в отделениях Pseudomonas aeruginosa являются цефалоспорины третьего и четвертого поколений.
- на руках
- на общих полотенцах в ординаторских, процедурных и манипуляционных (многоразовых)
- на фонендоскопах
- на мобильных телефонах
- на авторучках, которые у нас торчат из карманов и т.д.
И достаточно в отделении появиться одному пациенту с этим возбудителем, а персоналу забыть о путях распространения – к вечеру все 100% пациентов будут обсеменены этим возбудителем. А дальше как повезет… пациентам…
Если инфицирование все-таки произошло, и у пациента возникла синегнойная инфекция, чем же мы будем ее лечить?
В этом списке нет цефоперазона и цефоперазона/сульбактама, о которых нам с института говорят, что они антисинегнойные. Дело в том, что единственным действительно антисинегнойным цефалоспорином является цефтазидим, а данные о якобы высокой чувствительности к цефоперазону и цефоперазону сульбактаму существуют только в России, так как нет ни одной рекомендации по использованию этих препаратов ни в США, ни на medscape.com, ни на EUCAST. Более того, эти источники не дают даже критериев определения чувствительности Pseudomonas aeruginosa к этим препаратам. И откуда взялись наши российские выводы о высокой чувствительности вообще не понятно. Более того, комбинация Цефоперазон/сульбактам существует только в 2-х странах – России и Турции. FDA в свое время очень быстро отменила его регистрацию.
Цефалоспорин третьего поколения. Препарат с явной и очень высокой антисинегнойной активностью. Первые несколько лет после появления он был самым мощным препаратом против грам(-) флоры. Однако в связи с увеличением количества как госпитальных, так и внебольничных беталактамаз расширенного спектра (БЛРС), его значение было пересмотрено и сейчас он используется в качестве индикатора для выявления БЛРС у грам(-) бактерий. Проще говоря, если кишечная палочка или клебсиелла устойчивы к цефтаздиму, то любой, сколь угодно большой диаметр зоны на чашке Петри вокруг диска с цефотаксимом или цефтриаксоном в расчет уже не принимаются.
Если антибиотикограммы еще нет, но есть пациент предлеченный цефтазидимом без эффекта, то не нужно выбирать ему препарат среди III генерации цефалоспоринов, по причине того, что использование их будет бесполезным, при этом, если пациента с грамотрицательной инфекцией лечили цефалоспоринами 2-3-й генерации, то вполне допустима терапия цефтазидимом, потому что, во-первых, он активен против синегнойки, а во вторых бета-лактамаза цефуроксимаза, рушит все цефалоспорины, но не цефтазидим.
Еще одной особенностью цефтазидима является его возможность создавать высокие концентрации в ликворе, проникая через гематоэнцефалический барьер, поэтому его используют для лечения менингитов, вызванных грамотрицательной микрофлорой, при условии чувствительности к нему возбудителей.
3. Карбопенемы обладают антисинегнойной активностью, но она слабее чем у цефтазидима и анисинегнойными они стали только из-за того, что существует Эртапенем, у которого нет никакой антисинегнойной активности. Да, применять можно, но только в комбинации с другими антисинегнойными препаратами.
4. Амикацин, как и все аминогликозиды, обладает более мощным бактерицидным действием, чем бета-лактамы и минимальным количеством аллергических реакций. Но он должен нами рассматриваться, как и другие антисинегнойные препараты, как препарат резерва и не использоваться широко в стационаре. Другие аминогликозиды прекрасно отработают Гр (-) флору и без него, нам важно сохранить чувствительность нашей, местной синегнойки к нему как можно дольше.
Дозируем амикацин, как вы помните, на килограмм массы тела и детям и взрослым и обязательно с учетом клиренса креатинина. (подробнее о дозировании смотрите обзорную статью по аминогликозидам, которая располагается по этой ссылке /vracham/Informatsiya-dlya-spetsialistov/Antibiotikoterapiya/Obzory-antibiotikov-razlichnyh-grupp/Obzory-antibiotikov-razlichnyh-grupp_411.html)
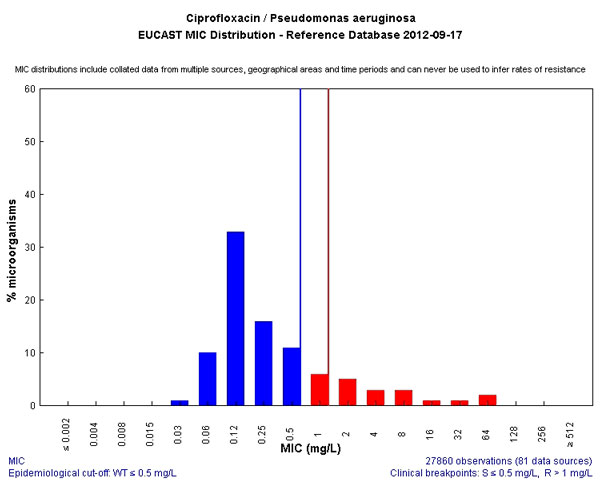
И, к сожалению, препарат, который нам скоро уничтожат коллеги из поликлинического звена, потому что назначают его направо и налево. Да и в стационарах коллеги грешат его необоснованным назначением, так как он относительно дешев и более чем доступен из-за огромного количества дженериков. Как результат, нам уже приходится использовать дозировки не 400 мг в сутки, а 800-1200 мг. И, слава богу, что механизм резистентности нам это еще позволяет. Является одним из самых безопасных антисинегнойных препаратов, а потому беречь его мы должны как самое дорогое.
Он может использоваться в стационаре в случаях не синегнойной инфекции только тогда, когда другим способом помочь пациенту невозможно.
Это препарат такого же глубокого резерва как амикацин. И может использоваться только под контролем клинического фармаколога в отличие от других фторхинолонов.
И один из самых страшных моих, и не только моих, кошмаров – это панрезистентная синегнойная палочка. Это та палочка которая устойчива абсолютно ко всем известным на данный момент антимикробным средствам и здесь мы совершенно бессильны. А потому наша основная цель состоит в том, чтобы не дать ей у нас в стационаре появиться. Для этого требуется соблюдать несложные правила асептики, а именно, мыть и обрабатывать руки после каждого пациента, менять перчатки, обрабатывать фонендоскопы и к пациентам с гнойным воспалением не заходить с мобильниками и чем либо еще, что мы можем схватить руками, сами того не замечая. Ну и никаких общих полотенец в ординаторских и сестренских.
Читайте также:

