Лечить молочницу на пальце ноги
Обновлено: 18.04.2024
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
В природе существует большое количество видов грибков, но заболевания у человека способны вызывать лишь немногие из них. По распространенности дерматомикозы занимают в структуре кожных заболеваний второе место после пиодермий – гнойных поражений кожи (к ним относятся стрептодермии и стафилодермии, фурункулы, карбункулы и пр.).
- Антропофильные. Вызывают заболевания только у людей. Заразиться можно от другого человека.
- Зооантропофильные. Поражают людей и животных. Заражение возможно не только от другого человека, но и от животного.
- Кандида – особая группа дрожжеподобных грибков, имеющая некоторые особенности (см. ниже).
Как происходит заражение грибком стопы?
- через почву
- через растения
- во время контакта с больным человеком
- во время контакта с больным животным
- при использовании предметов, с которыми контактировал больной человек
- при использовании предметов ухода за больным животным.
- возраст: дети являются более восприимчивыми за счет более тонкой кожи, несовершенства защитных механизмов;
- состояние иммунной системы: если иммунитет организма ослаблен, это создает повышенный риск развития грибковых заболеваний;
- состояние нервной и эндокринной системы - оказывают влияние на иммунитет.
- хронические инфекционные заболевания: снижают иммунитет, ослабляют, организм, повышают риск развития грибковых поражений;
- повышенная потливость кожи стоп: она может быть врожденной особенностью, следствием заболеваний (вегето-сосудистая дистония и др.), ношения неудобной обуви;
- состав пота: при изменении состава секрета потовых желез, он превращается в питательную среду для микроорганизмов: при этом, например, обитающие в норме на поверхности кожи грибы рода Кандида приобретают патогенные свойства – приобретают возможность вызывать заболевания.
Эпидермофития
- мочалки, губки, полотенца;
- общее белье;
- клеенки, судна, термометры;
- маты и другой спортивный инвентарь.
Трихофития (Рубромикоз) стоп
- банные принадлежности (полотенца, мочалки, губки и пр.);
- обувь и носки, которые носил больной человек;
- спортивный инвентарь;
- другие предметы общего пользования.
Кандидоз стоп
Встречается реже, чем эпидермофития и рубромикоз. Большинство видов грибов рода Кандида являются условно патогенными, то есть в норме постоянно присутствуют на поверхности кожи человека и не вызывают заболеваний. Они становятся патогенными только при значительном снижении иммунитета.
Грибы Канида могут попадать в организм с поверхности любых предметов общего пользования, продуктов питания. Часто этими микроорганизмами сильно обсеменено молоко и кисломолочные продукты, мясо.
- Патогенность (способность вызывать заболевание) конкретного вида грибка. Этот фактор не играет решающей роли, так как все грибки Кандида являются условно патогенными, то есть не способны вызывать патологию у людей, организм которых не ослаблен и имеет нормальные защитные механизмы.
- Снижение иммунитета. Развивается в результате частых и хронических инфекций, злокачественных опухолей, СПИДа и пр.
- Повреждения кожи: травмы, действие кислот и щелочей, других агрессивных химических соединений.
- Повышенная потливость, мацерация кожи.
- Повышенное содержание грибка в воздухе помещения (часто встречается в кондитерских цехах).
Симптомы грибка стоп. Как выглядит грибок на стопах?
Эпидермофития и трихофития
- сквамозная (чешуйчатая);
- дисгидротическая (с нарушением функции потовых желез);
- интертригиозная (с преобладанием нарушений на коже по типу опрелости)
- онихомикоз: гипертрофический, атрофический, нормотрофический (объяснение ниже).
Симптомы сквамозной формы грибка стоп. Как выглядит на фото сквамозная форма микоза стоп?
- На начальном этапе заболевания поражение отмечается только на одной стопе. В дальнейшем оно переходит на другую сторону.
- На коже стопы появляется участок покраснения.
- В дальнейшем на этом месте начинается шелушение кожи.
- Участки покраснения и шелушения могут быть разными по площади.
- Зуд отмечается не у всех пациентов.
- Многих больных при сквамозной форме микоза стоп вообще ничего не беспокоит, и они не обращаются к врачу.
При длительном течении сквамозная форма может переходить в дисгидротическую (может быть и наоборот: дисгидротическая переходит в сквамозную).
Симптомы дисгидротической формы грибка стоп. Как выглядит на фото дисгидротическая форма грибка стоп?
- На своде стопы (часть, которая не соприкасается с полом во время ходьбы) образуется много пузырьков размерами от 2 до 8 мм.
- Постепенно мелкие пузырьки сливаются в более крупные, затем вскрываются, и на их месте образуются эрозии (поверхностные поражения кожи).
- Процесс может распространяться со свода стопы на ее наружную и внутреннюю боковые поверхности. При этом на месте вскрывшихся пузырей образуется обширная эрозия и участок опрелости.
- Пациент отмечает болезненность и зуд в месте поражения.
- После того, как эрозии заживают и подсыхают, на их месте начинается шелушение. Дисгидротическая форма грибка стопы переходит в сквамозную.
- Со временем к грибковой инфекции может присоединяться бактериальная. Прозрачное содержимое пузырьков становится мутным и превращается в гной. Отмечаются сильные боли, повышение температуры тела. Кожа стопы еще больше краснеет, отекает.
- Дисгидротическая форма микоза стоп склонна к длительному течению. Периоды улучшения состояния чередуютсяс рецидивами.
- Грибок поражает, как правило, одну стопу.
Симптомы интертригиозной формы грибка стоп. Как выглядит на фото интертригиозная форма грибка стоп?
- Интертригиозная форма микозов стоп при трихофитии и эпидермофитии является наиболее распространенной.
- Она может возникать самостоятельно или на фоне сквамозной формы.
- Процесс обычно начинается на коже между IVи Vпальцами стопы. Реже – между IIIи IV пальцами.
- Основное проявление – трещины на коже, вокруг которых находится белесоватый ободок из отслаивающегося эпидермиса (поверхностного слоя кожи).
- В межпальцевом промежутке появляется мокнутие.
- Больной испытывает зуд, чувство жжения.
- На месте трещин могут образоваться эрозии (поверхностные дефекты кожи), они сопровождаются выраженной болезненностью.
- Интертригиозная форма грибка стопы чаще всего имеет длительное хроническое течение. Заболевание стихает зимой и обостряется в летнее время года.
- Со временем кожа разрыхляется. Ее защитные функции снижаются. Это способствует проникновению стрептококковой инфекции. Развивается гнойничковое воспаление кожи, которое характеризуется покраснением, отеком, болями. Повышается температура тела, ухудшается общее состояние пациента.
Симптомы онихомикоза стоп
Онихомикоз стоп – поражение грибком ногтей пальцев ног. Патологические изменения начинают развиваться со свободного края ногтя. На начальном этапе появляются пятна и полосы желтого цвета.
| Подробнее о грибковых поражениях ногтей читайте в статье Оникомикоз (грибок ногтей). |
Проявления кандидозного грибкового поражения стоп. Как выглядит на фото кандидозное поражение стоп?
- Чаще всего очаг поражения находится между III и IV или IV и V пальцами стоп.
- Кожа в этом месте отечна, имеет красный цвет.
- Вокруг очага находится ободок из отслоившегося верхнего слоя кожи.
- Рядом могут находиться мелкие гнойнички или пузырьки.
Подпишитесь на Здоровьесберегающий видеоканал


Народные методы лечения грибка стопы

Важно: Грибковые поражения стоп не представляют большой опасности для здоровья и жизни больного. Но они имеют хроническое течение, являются очагом воспаления, снижают иммунные силы организма и приводят к возникновению аллергических реакций. Эффективное лечение микозов возможно только с применением специальных противогрибковых препаратов. Народные методы могут применяться изолированно только на самой ранней стадии заболевания, во время которой пока еще нет никаких симптомов. В связи с этим народная медицина может служить лишь дополнением к основной терапии. Перед тем, как практиковать те или иные методики, обязательно проконсультируйтесь с врачом.
Ванночки с винным уксусом
- перед сном вымыть ноги теплой водой и вытереть насухо полотенцем;
- налить в небольшой таз крепкий раствор винного уксуса, опустить в него ноги и подержать в течение 3 – 5 минут;
- надеть на ночь носки, смоченные в растворе винного уксуса.
- растворить в достаточном количестве воды столовую ложку соли и столовую ложку соды;
- опустить стопы в раствор, подержать 10 – 15 мин.;
- помыть ноги теплой водой.
Промывание участков поражения отваром лечебных трав
- календулы соцветия
- кора дуба
- вербена лекарственная (трава)
- ежевика (ягоды сушеные)
- смешать все ингредиенты в равном количестве, взять 3 столовых ложки полученной смеси
- залить 1 стаканом воды и поставить на небольшой огонь на 15 – 20 минут
- процедить
- полученный отвар можно использовать для примочек и промывания мест поражения
- древесная золь просеянная
- свиной жир
Вариант мази от грибка стоп №2
- гусиный или свиной жир
- медный купорос
- желтая сера
- смешать все компоненты примерно в равных количествах
- хорошо перемешать до получения однородной массы
- поставить на огонь и довести до кипения
- оставить в темном помещении до полного остужения
- смазывать пораженные грибком участки кожи раз в день
- взять нужное количество свежей травы молочая
- залить 2 – 3-мя литрами кипящей воды
- укутать емкость теплым полотенцем или одеялом и настаивать в течение 3 – 4 часов
- делать ванночку для ног в течение 40 – 45 минут
- повторять процедуру через каждые 2 – 3 дня, в течение всего курса лечения грибка, пока заболевание не пройдет полностью
Для этой процедуры необходимо заварить крепкий кофе в необходимом количестве воды. Принимать ванночки можно 1 – 2 раза в сутки.
- уничтожение патогенных грибков
- устранение неприятного запаха от ног
- устранение усталости, тяжести в ногах
Как лечить грибок между пальцами ног?
Лечение дерматомикозов стоп:
- Таблетки по 0,125 мг.
- Суспензия для приема внутрь по 100 мл – 10%.
- Мазь.
- Комбинированная мазь Гримелан (в состав входит Гритзеофульвин, Ментол, Камфора, Салициловая кислота).
- В первый месяц лечения: по 16 мг на каждый кг массы тела ежедневно.
- В течение второго месяца лечения: в той же дозировке, но через день.
- В течение третьего месяца лечения: по схеме второго месяца до отрастания нормальных ногтей.
- нарушения функции печени;
- нарушения функции почек;
- уменьшение количества лейкоцитов в крови;
- злокачественные опухоли;
- беременность и кормление ребенка грудью.
- таблетки для приема внутрь по 0,125 и 0,25 г;
- раствор 1% во флаконах 15 мл и 30 мл для наружного применения;
- спрей 1% для наружного применения;
- крем по 10, 15 и 30 г.
- взрослым – таблетки по 0,25 г 1 – 2 раза в сутки в течение 2 – 6 недель (при поражении ногтей – до 12 недель);
- детям: при массе тела менее 20 кг – 0,0625 г, от 20 до 40 кг – 0,125 г, более 40 кг – 0,25 г.
- значительное нарушение функции почек и печени;
- болезни крови;
- злокачественные новообразования;
- болезни сосудов ног (диабетическаяангиопатия, облитерирующий эндоартериит);
- беременность и кормление ребенка грудью.
- капсулы по 0,5, 1,0, 1,5 и 2,0 г.
- Таблетки по 0,2 г.
- Сироп 0,5%.
- Раствор для инфузий 0,2%.
- капсулы, содержащие 0,1 г лекарственного вещества;
- раствор во флаконах для приема внутрь: 1% - 150 мл.
- При поражениях грибком ногтей ног принимают по 0,2 г препарата (2 капсулы) 2 раза в сутки. Курс лечения 7 дней. Затем – перерыв 3 недели. Повторить 2 – 3 курса. Либо по 0,2 г 1 раз в день, в течение 3 мес.
- При поражении кожи стоп: по 0,1 – 0,2 г 1 – 2 раза в сутки в течение 1 – 2 недель, при необходимости – дольше.
- Крем в тубах по 10 г и 30 г
- Лосьон 1%
- Раствор для нанесения на кожу 1%
- Аэрозоль
- Мазь в тубах по 20 г.
- Крем в тубах по 5, 15, 20, 25, 30, 35, 50 г.
- Лосьон по 20 мл.
- Раствор по 15, 20 и 40 мл для нанесения на кожу.
- Аэрозоль.
- Крем в тубах по 30 г.
- Суспензия 2,5% - 20 мл для нанесения на кожу.
- уничтожает практически все виды грибков, вызывающих микозы стоп;
- способен уничтожать некоторые виды бактерий;
- противовоспалительное действие (только в месте нанесения препарата на кожу).
- Крем в тубах 1% по 15 и 30 г.
- Раствор для нанесения на кожу 1% - 20 мл.
- При грибковых поражениях кожи стопы. Крем или раствор втирают в очищенную кожу 2 раза в день. Курс лечения – 2 – 4 недель. При кандидозах курс лечения продолжают в течение 4 – 8 недель.
- При грибковых поражениях ногтей стопы. Наносить лекарство на место поражения 2 раза в день, накладывая поверх повязку. Средняя продолжительность лечения – 6 месяцев. Продолжительность лечения в тяжелых случаях – до 8 месяцев.
- дети;
- беременные женщины;
- женщины, кормящие грудью.
Дополнительные методы лечения при грибке стопы
- Повышение иммунитета: прием витаминов, иммуностимуляторов.
- Применение антибиотиков при присоединении к грибковой инфекции бактериальной.
- Лечение основного заболевания, которое ослабляет организм и создает благоприятную почву для возникновения грибковой инфекции. В качестве таких патологий чаще всего выступают хронические инфекции, различные заболевания кожи.
- При выраженном аллергическом компоненте назначают противоаллергические препараты.
Лечение онихомикоза – поражения грибком ногтя стопы

При поражении ногтя часто бывает показано его удаление. Это мероприятие имеет две цели. Вместе с ногтем удаляют большую часть грибков. Одновременно улучшается проникновение в кожу противогрибковых мазей, повышается их эффективность.
- Хирургический. Проводится хирургом в стерильных условиях.
- Применение онихолитичесмких средств. Существуют пластыри и мази, которые разрушают больной ноготь.
Правила ухода за стопами при грибковом поражении
- Ношение закрытых тапочек. Недопустимо ходить дома босыми ногами. Кожные чешуйки, содержащие споры грибков, легко отделяются и остаются на полу. Через них может передаваться инфекция.
- Обработка обуви противогрибковыми средствами дважды в день. Можно использовать Гибитан (1%хлоргексидинбиглюконат), 40% уксусную кислоту, 25% формальдегид. Солнечные лучи и тепло от батареи отопления не способны уничтожать грибки.
- Стирка одежды зараженного человека отдельно от всех остальных вещей.
- Ежедневное мытье ног, использование назначенных врачом противогрибковых средств.
- После приема ванны ее нужно тщательно вымыть горячей водой и обработать противогрибковыми средствами.
- Ежедневная влажная уборка в помещении, проветривание.
- Частая смена носков. Ноги не должны сильно потеть, преть. Это способствует размножению грибков и удлиняет время лечения.
- После излечения нужно выбросить носки, обувь, мочалки, полотенца, которыми пользовался больной.
Профилактика грибка стопы

Повышение иммунитета
- неполноценное питание
- частые и хронические инфекции
- постоянное переутомление, стрессы
- гиповитаминозы
- проживание в районе с неблагоприятной экологией
- злокачественные опухоли и СПИД
- длительный прием антибиотиков
Врач может назначить иммуностимуляторы.
Борьба с сопутствующими заболеваниями
Любые хронические, особенно инфекционно-воспалительные, заболевания ослабляют организм, снижают иммунитет и способствуют развитию грибковых инфекций. Необходимо вовремя обращаться к врачу и лечить все болезни. Это является профилактикой не только в отношении грибковый поражений, но и многих других патологий.
- плоскостопие
- частые травмы кожи (распространенная причина – неправильный педикюр)
- наличие натоптышей – образований, состоящих из толстого ороговевшего слоя кожи (они являются благоприятной средой для развития грибка)
- повышенная потливость стоп – пот также представляет собой питательную среду для грибков и бактерий
Посещая бассейны, душевые, спортзалы и пр., пользуйтесь только своими вещами. Нельзя надевать чужие тапочки (и вообще любую чужую обувь и носки), халаты, пользоваться чужим полотенцем или мочалкой, если вы не уверены в том, что этот человек здоров.
Обнаружить первые признаки грибкового поражения стоп бывает очень сложно. Но лечение микозов наиболее эффективно как раз на ранних стадиях заболевания. Поэтому при подозрении на грибок стопы стоит сразу же обратиться к врачу!
Кандидоз ногтей (грибок ногтей) – это заболевание, которое чаще встречается у женщин-домохозяек и детей, а также рассматривается как профессиональное заболевание у людей, часто контактирующих с водой или работающих в условиях повышенной влажности и температуры. Также провоцирует развитие грибковых инфекций контакт кожи с растворами глюкозы и других углеводов, что часто встречается в кулинарии, кондитерских цехах, при переработке фруктов и овощей.
Причины кандидоза ногтей
Наиболее часто возбудителем кандидоза ногтей и околоногтевых валиков выступает Candida albicans, C.parapsylosis, Candida spp. Впервые с этими условнопатогенными бактериями человек сталкивается еще в периоде новорожденности – ведь грибы рода Candida живут на коже практически каждого здорового человека. И только при воздействии неблагоприятных факторов внешней среды (профессиональные вредности, прием антибиотиков и др.) или ослаблении иммунитета при ряде заболеваний (СПИД, вторичный иммунодефицит, сахарный диабет и др.) данный возбудитель обретает достаточно сил для того, чтобы вызвать поражение кожи, слизистых и ногтей.
Достаточно часто развитие кандидоза ногтей и валиков приводит к присоединению вторичной бактериальной инфекции. Известно, что из очага кандидоза возможно высеять в среднем около трех видов различных бактерий.
Клиника кандидоза ногтей
Начинается заболевание обычно с поражения ногтевого валика – кандидная паронихия (см.рисунок). Сначала в области валика появляется довольно сильная пульсирующая боль, валик краснее и отекает. Кожа непосредственно над валиком становится тонкой и блестящей. Он отделяется от ногтя, исчезает ногтевая кожица. При чистом кандидозе при надавливании на валик из-под него могут выделиться творожистые белые крупинки или желтоватый густой гной. Появление зеленого гноя с неприятным запахом при надавливании говорит о присоединении бактериальной инфекции.
К окончанию острого периода паронихии кожица над валиком начинает шелушиться, отек и краснота постепенно уходят. Ногтевой валик при этом остается плотным, шелушащимся, отделенным от ногтевой пластины. На нем могут образовываться болезненные трещины. Заболевание переходит в хроническую фазу. Довольно часто на этом этапе инфекция распространяется на ногтевую пластину.
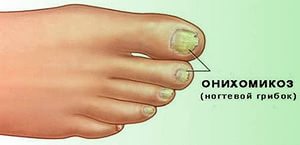
Поражение ногтевой пластины – кандидный онихомикоз – чаще всего является следующим этапом распространения кандидоза ногтей. При этом в первую очередь обычно поражается ногтевая лунка (проксимальный онихомикоз), и гораздо реже – свободный край ногтя (дистальный онихомикоз).
При поражении ногтевой лунки ноготь в этой области размягчается, начинает слоиться, приобретает сероватый цвет. Иногда при надавливании на ноготь видна флюктуация гноя под ногтевой пластиной. При запущенном процессе возможен полный лизис ногтя с разрушением ногтевой пластины.
Иногда кандидоз ногтей переходит на боковые поверхности пластины. При этом боковые края приподнимаются над ногтевым ложем, выглядят как бы подстриженными. Они уплотняются, желтеют и крошатся.
Основным признаком онихомикоза ногтей является появление продольных дугообразных бороздок и возвышений коричневого или желтоватого цвета. Они расположены параллельно ногтевой лунке или свободному краю ногтя.
При дистальном онихомикозе поражается свободный край ногтя. Из-за выраженного подногтевого гиперкератоза край ногтя приподнимается и выгибается вверх. При этом ногтевая пластина слоится, на ней появляются трещины. Цвет свободного края – коричневато-желтоватый. Выраженное изменение цвета ногтя может быть связано с присоединением бактериальной инфекции (чаще всего Pseudumonas spp.).
Диагностика кандидоза ногтей
Диагностика кандидоза ногтей обычно не представляет трудностей: при обнаружении типичной клинической картины производится соскоб с пораженной части ногтевой пластины, в котором обнаруживаются грибы рода Candida при микроскопии. Повышение титра микроорганизмов при повторных посевах говорит о прогрессировании процесса.
Лечение кандидоза ногтей
Лечение кандидоза ногтей должно быть комплексным, сочетать в себе применение системных антимикотиков и местного лечения. Обычно показанием к системному лечению является наличие перманентных изменений на ногтевой пластине – борозд и извилин, которые свидетельствуют о хроническом рецидивирующем течении заболевания. Также системное лечение назначается при сочетании онихомикоза с поражением кожи и слизистых.
При наличии паронихии в остром периоде, при обострении этого заболевания назначают местное лечение. Для начала назначаются горячие ванночки, которые способствую размягчению очага поражения на ногте. После таких ванночек легче обработать и удалить пораженный участок. Кроме того, горячие ванночки распаривают ноготь и ускоряют проникновение лекарств вглубь тканей. Обычно для ванночек используют раствор соды, марганцовки, борной кислоты.
После проведения ванночки на очаг поражения накладываются лечебные противогрибковые мази. Также большой эффективностью обладают различные красители – бриллиантовая зелень, йодная настойка, жидкость Кастеллани.
При остром течении паронихии ногтевой валик несколько раз в день обрабатывают антисептиками. Курс такого лечения длится обычно не менее трех недель.
Системное лечение кандидоза ногтей включает в себя назначение различных противогрибковых средств:
- Флуконазол 150мг\нед курсом до полутора месяцев
- Итраконазол до 400мг\сут в течение недели, или двумя короткими курсами (200мг\сут три дня, перерыв неделя, затем курс повторить)
- Кетоконазол 200мг\сут в течение недели или двух.
Иногда системное лечение онихомикоза включает в себя курс нестероидных противовоспалительных средств.
Лечение проксимального онихомикоза обычно более трудоемкое и длительное – оно заканчивается не раньше, чем полностью отрастет ногтевая пластина. При этом курс лечения флуконазолом в дозе 150мг\сут может длиться до полугода, использование кетоконазола 200мг\сут показано в течение не менее четырех месяцев. Лечение итраконазолом проводится в виде двух усиленных курсов по 400мг\сут на два приема в течение недели, перерыв между курсами составляет три недели.
Лечение дистального онихомикоза зависит от того, насколько сильно поражена ногтевая пластина, сколько ногтей вовлечено в процесс. В каждом конкретном случае тактика лечения зависит от объема заболевания.
Иногда для полного излечения требуется довольно радикальная мера – хирургическое удаление пораженного ногтя с дальнейшей активной местной и системной терапией. Кроме того, при лечении кандидозов не следует забывать о том, что эта группа заболеваний является маркером иммунодефицита. Поэтому курс лечения должен включать в себя меры, направленные на повышение иммунитета, общеукрепляющие препараты и физиотерапию.
Кроме того, полезно при системном лечении онихомикозов принимать препараты с лактулозой (пребиотики).
С целью профилактики рецидива кандидоза рекомендуется соблюдать гигиену рук, не давать никому свои маникюрные принадлежности. Также можно пользоваться специальными лечебными лаками с антимикотиками – они проникают в толщу ногтевой пластины и предотвращают повторную активацию инфекции. Однако использование таких лаков в качестве самостоятельного лечения неприемлемо – они не обладают достаточной терапевтической силой и лишь замаскируют тяжелую инфекцию.
Кандидоз — инфекционное заболевание, обусловленное дрожжеподобными грибами рода Candida . Клинические проявления микоза широко варьируют от поверхностных, слабовыраженных поражений кожи и слизистых оболочек до тяжелых, угрожающих жизни инвазивных висцер
Кандидоз — инфекционное заболевание, обусловленное дрожжеподобными грибами рода Candida. Клинические проявления микоза широко варьируют от поверхностных, слабовыраженных поражений кожи и слизистых оболочек до тяжелых, угрожающих жизни инвазивных висцеральных форм. Диагностика и терапия кандидоза непроста и часто требует привлечения специалистов различного профиля [1, 4, 8].
Число больных поверхностными и глубокими формами кандидоза в последние десятилетия значительно возросло во всех странах мира. Этот факт связывают со снижением естественной иммунной реактивности организма значительной части населения из-за поражения СПИДом, ятрогенных иммунодефицитов, возникающих при химиотерапии онкологических больных, трансплантации органов, вследствие применения глюкокортикоидов, цитостатиков, антиметаболитов, антибиотиков широкого спектра действия, в том числе в отделениях реанимации и интенсивной терапии [4, 8].
Главным возбудителем кандидоза является Candida albicans, которая, как и другие виды грибов Candida, обнаруживается в норме на слизистых и кожных покровах большинства обследованных, но поражает лишь ослабленный организм. Именно в этом кроется сложность проблемы кандидоза.
Природа возбудителя, его взаимоотношения с макроорганизмом, многие аспекты защиты организма от кандидозной инфекции, генетические механизмы резистентности различных видов Candida spp. к основным антимикотикам, применяющимся в лечении кандидоза, подробно изучена. Установлено, что подавляющее большинство штаммов C. albicans, C. tropicalis, C. parapsilosis чувствительны к флуконазолу, однако у ВИЧ-инфицированных и других иммунокомпрометированных больных с инвазивным кандидозом возможна резистентность C. albicans к азольным соединениям. В то же время большинство штаммов C. krusei и часть штаммов C. Glabrata обнаруживают устойчивость к флуконазолу [8].
Известно, что грибы рода Candida сапрофитируют на коже и слизистых оболочках, не вызывая заболевания и лишь при повреждении наружных покровов, снижении местного иммунитета они могут проникнуть внутрь, пройдя стадии адгезии, колонизации и инвазии.
Этиотропная терапия любого инфекционного заболевания, в том числе и кандидоза, ставит своей целью удаление (эрадикацию) возбудителя. Однако особенностью кандидоза является то, что грибы рода Candida входят в состав постоянной биоты — нормобиоты, бактериобиоты человека, и легко колонизируют слизистые оболочки, то есть сама эрадикация этого гриба почти никогда не бывает абсолютной и окончательной. Учитывая оппортунистическую природу кандида-инфекции, саму эрадикацию возбудителя связывают с патогенетическими факторами, определяющими клиническую форму и тяжесть инфекции. Это иммунодефициты, нейтропения и другие. Вот что определяет выбор антимикотика, его дозу и длительность терапии.
Лечение может быть направлено на предупреждение гиперколонизации организма грибами рода Candida (при назначении антимикотиков широкого спектра действия и иммуносупрессантов). Местные оральные антимикотики — полиены (нистатин, леворин, микогептин) нерастворимы и почти не всасываются из желудочно-кишечного тракта, поэтому редко могут обеспечить элиминацию Candida. Здесь необходимы пероральные препараты системного действия (флуконазол, итраконазол) или препараты для инъекций, такие как флюцитозин, амфотерицин В, амбизом. Если амфотерицин В вследствие его чрезвычайной нефротоксичности назначается при кандидозе в суточной дозе 0,5 мг/кг массы тела, амбизом в 10 раз и более превышает эту дозу и не имеет противопоказаний к назначению [1, 2, 3, 4, 9, 10]. При лечении кандидозов кожи и слизистых оболочек часто используются антимикотики для наружного применения: полиены (леворин, нистатин, натамицин), производные имидазола (кетоконазол, оксиконазол, эконазол, тиоконазол, клотримазол, миконазол, изоконазол, бифоназол, амиказол), триазолы (терконазол), аллиламины (нафтифин, тербинафин), морфолины (аморолфин), прочие препараты (производные унденциленовой кислоты, анилиновые красители и др.).
Одно только перечисление антикандидозных препаратов уже свидетельствует об их множестве и разной степени эффективности, связанной с химической структурой и особенностями фармакокинетики. В частности, наружные средства не всегда создают достаточную концентрацию в подслизистом слое половых путей, глубоких слоях кожи и ее придатках.
В последние годы в России и за рубежом в системной терапии кандидоза с успехом применяется медофлюкон (флуконазол) [2, 3].
Флуконазол (медофлюкон) — противогрибковый препарат из группы триазолов, эффективный при системных и локальных микозах. Флуконазол избирательно подавляет синтез эргостерина клеточной мембраны грибков на уровне образования диметил-эргостатриенола из ланостерина путем ингибирования зависимой от цитохрома Р-450 реакции С14-альфа-демитиляции. Этот путь биосинтеза стеролов характерен только для грибов. За счет более высокого сродства к ферментам, катализирующим синтез эргостерина у грибов, чем к ферментам, катализирующим образование холестерина у человека, селективность действия флуконазола на грибы рода Candida, дерматофиты и возбудители глубоких микозов в 10 000 раз выше, чем на клетки макроорганизма.
Спектр фунгистатического действия флуконазола: Candida albicans, некоторые штаммы Candida nonalbicans (C. guilliermondii, C. pseudotropicalis, C. torulopsis, C. kefyr, C. stellatoidea), Cryptococcus neoformans, Microsporum spp., Trichophyton spp., Blastomyces dermatitidis, Coccidioides immitis, Histoplasma capsulatum.
При пероральном и внутривенном применении фармакокинетика флуконазола сходная. При приеме внутрь биодоступность около 90%. Прием пищи не влияет на абсорбцию препарата. Максимальная концентрация достигается через 0,5 — 1,5 ч. После приема 150 мг она составляет 2,44 — 3,58 мкг/мл. Концентрация в крови прямо пропорциональна принятой дозе. Равновесная концентрация устанавливается к 4 — 5-му дню при приеме 1 раз в сутки. При использовании в первый день двойной дозы она достигается ко второму дню. Связь с белками плазмы 11 — 12%. Объем распределения приближается к общему объему воды в организме. Концентрации флуконазола в слюне, мокроте, суставной и перитонеальной жидкостях, вагинальном секрете, грудном молоке аналогичны таковым в плазме крови. Концентрация в ликворе составляет 50 — 90% (в среднем 70 — 80%) уровня в плазме крови, при менингите — до 93%. В роговом слое кожи, эпидермисе, дерме, потовой жидкости и моче концентрации достигают значений, в 10 раз превышающих концентрацию в плазме крови. Концентрация в роговом слое кожи после 12-дневного применения в дозе 50 мг 1 раз в сутки составляет 73 мкг/г. Концентрация в ногтях после 4-месячного применения в дозе 150 мг 1 раз в неделю составляет 4,05 мкг/г в здоровых и 1,8 мкг/г в пораженных ногтях. Препарат определяется в ногтях в течение 6 месяцев после завершения терапии. Т1/2 27 — 30 ч. Биотрансформации не подвергается. Экскретируется почками, на 80% — в неизмененном виде. Клиренс флуконазола пропорционален клиренсу креатинина. Концентрация флуконазола в плазме крови может быть уменьшена с помощью диализа (на 50% в течение 3 ч).
Медофлюкон применяется внутрь 1 раз в сутки (утром).
Дозы для взрослых:
- При кандидемии, диссеминированном кандидозе — 400 мг в первые сутки и 200 — 400 мг — в последующие дни. Продолжительность лечения 7 — 14 дней и более.
- При кандидозе кожи — 50 — 100 мг 1 раз в сутки или 150 мг 1 раз в неделю в течение 2 — 6 недель.
- При орофарингеальном кандидозе — 50 мг в сутки в течение 7 — 14 дней.
- При кандидозе другой локализации (кандидурии, кандидозном эзофагите и неинвазивном бронхолегочном кандидозе) — 50 — 150 мг в сутки в течение 14 — 30 дней.
- При онихомикозе — 50 мг 1 раз в сутки или 150 мг 1 раз в неделю в течение 3 — 6 месяцев при поражении ногтей пальцев рук и 6 — 12 месяцев — при поражении ногтей пальцев ног (до замещения инфицированного ногтя).
- При кандидозном баланопостите или вагинальном кандидозе — 150 мг однократно, при кандидозном вульвовагините — 50 мг в сутки в течение 7 дней или 150 мг двукратно, при хроническом рецидивирующем (3 — 4 раза в год или чаще) кандидозном вульвовагините 150 мг 3 — 4 раза в сутки с 3 — 7-дневными интервалами, иногда до 12 раз с месячными интервалами.
- При глубоких эндемических микозах — 200 — 400 мг в сутки ежедневно до 2 лет: 11 — 24 мес. при кокцидиомикозе, 2 — 17 мес — при паракокцидиомикозе, 1 — 16 мес. — при споротрихозе, 3 — 17 мес — при гистоплазмозе.
- При криптококковом менингите, криптококковых инфекциях другой локализации — 400 мг в первые сутки и 200 — 400 мг в последующие дни. Продолжительность лечения 7 — 14 дней, при криптококковом менингите — до 6 — 8 недель.
- Для профилактики грибковых инфекций — 50 — 400 мг в сутки на протяжении всего периода антибактериальной, глюкокортикоидной, цитостатической или лучевой терапии.
Специального подбора доз для пациентов пожилого возраста не требуется, если не угнетена функция почек (клиренс креатинина менее 40 — 50 мл/мин).
У больных с нарушениями функции почек доза должна быть снижена в соответствии со степенью почечной недостаточности.
Пациентам, находящимся на гемодиализе: однократно после каждого сеанса гемодиализа.
Российские авторы [3] приводят собственные данные о применении медофлюкона при различных поражениях, в том числе при висцеральных микозах, обусловленных грибами рода Candida. В частности, опубликованы данные об успешном лечении медофлюконом 9 больных кандидозом кишечника, 11 — полости рта, 3 — пищевода, 18 — вагинальным кандидозом при суточной дозе 50 — 200 мг и длительности курса 14 дней. Отечественные исследователи, оценив эффективность и безопасность препарата, уже в 1996 году назвали медофлюкон безусловным достижением в лечении кандидоза и рекомендовали его для лечения поверхностных и висцеральных форм микоза не только в стационаре, но и в амбулаторных условиях.
К такому же выводу пришли и авторы, проводившие исследования медофлюкона в Московском центре глубоких микозов [2]. По их данным, из 79 больных кандидозным бронхитом, получавших в течение 2 недель 100 — 400 мг медофлюкона в сутки, излечено 74,7%, улучшение наступило у 22,8%, при кандидозной пневмонии выздоровело 66,75%, улучшение отмечено у 33,3%, эрадикация возбудителя — в 97,5 — 100%.
В дерматовенерологии медофлюкон наиболее часто применяется при лечении урогенитальных кандидозов, кандидоза слизистой оболочки полости рта, онихомикозах [4, 6, 7, 8].
Данные, приведенные из литературы, и наш опыт применения медофлюкона при кандидозном вульвовагините и онихомикозе свидетельствуют о его высокой эффективности, хорошей переносимости и безопасности, что делает флуконазол препаратом выбора при лечении различных форм кандидоза слизистых оболочек, кожных покровов и внутренних органов.
В. М. Лещенко, доктор медицинских наук, профессор
Городской микологический центр, Москва

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Кандидозная онихия и паронихия являются наиболее частыми формами поверхностного кандидоза, вызываемого грибами рода Candida. Это условно-патогенные бесспоровые диморфные грибы, являющиеся факультативными анаэробами.
Их обнаруживают в воздухе, почве, на овощах, фруктах, кондитерских изделиях. Эти грибы являются представителями нормальной микрофлоры кишечника, слизистой оболочки ротовой полости, наружных гениталий и зон, прилегающих к естественным отверстиям, которые связаны с естественными резервуарами грибов рода Candida. В развитии заболевания существенную роль играют факторы, способствующие ослаблению иммунной защиты макроорганизма. К эндогенным факторам, приводящим к развитию этого микоза, относят эндокринные расстройства (гиперкортицизм, сахарный диабет, ожирение, гипотиреоз и гипопаратиреоз), тяжелые общие заболевания (лимфома, лейкоз и др.), врожденные и приобретенные иммуносупрессивные состояния, в том числе и ВИЧ-инфекция. В настоящее время наиболее часто способствуют развитию кандидоза прием антибактериальных препаратов с широким спектром действия.; системных глюкокортикостероидов, цитостатиков, оральных контрацептивов. Ряд экзогенных факторов также может приводить к развитию кандидоза. К ним относятся повышенная температура и избыточная влажность, приводящие к мацерации кожи, микротравмы, повреждение кожи химическими веществами и др. Развитию кандидозной онихии и паронихии могут способствовать частый контакт кожи кистей с водой, почвой, а также с растворами, содержащими глюкозу, фруктозу и другие сахара, например, в кондитерской промышленности.
Код по МКБ-10
Симптомы кандидоза околоногтевых валиков и ногтей
В отличие от онихомикоза, обусловленного нитчатыми грибами, при кандидозной онихии имеет место первичное поражение ногтевого валика. Воспалительная кандидозная паронихия характеризуется эритемой и отечностью в области ногтевого валика. В дальнейшем исчезает эпонихиум и отечный ногтевой валик нависает над ногтем. При надавливании на ногтевой валик из-под него может появиться гнойное отделяемое. Постепенно в процесс вовлекается ногтевая пластинка, изменение которой всегда начинается с проксимальной ее части. Ноготь утолщается, становится тусклым, грязно-серого или даже темно-коричневого цвета, появляются поперечные борозды, иногда точечные вдавления.
Диагностика кандидоза околоногтевых валиков и ногтей
Клинический диагноз кандидозной паронихии и онихии необходимо подтверждать микроскопическим и культуральными исследованиями. Существенную роль в диагностике кандидоза играет нарастание титpa колонии при многократных посевах в течение нескольких дней или прогрессировании заболевания.
Дифференциальная диагностика кандидоза околоногтевых валиков и ногтей
Кандидозную паронихию следует дифференцировать от стрептококковой паронихии. Поражение ногтевых пластинок при кандидозе может напоминать онихомикоз, обусловленный нитчатыми грибами, а также псориаз ногтей и околоногтевых валиков.

[1]
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
К кому обратиться?
Лечение кандидоза околоногтевых валиков и ногтей
При изолированной кандидозной онихии рекомендуют наружные средства, обладающие противогрибковой активностью: полиеновые антибиотики - натамицин (Пимафуцин), азолы - клотримазол (Клотримазол, Конестен, Кандид и др.), кетоконазол (Низорал), миконазол (Дактарин), бифоназол (Микоспор), эконазол (Леварил), изоконазол (Травоген) и др. При поражении ноггевых пластинок показана системная противогрибковая терапия препаратами из группы азолов (флуконазол - Дифлюкан, итраконазол - Орунгал). Необходим также детальный анализ причин развития заболевания и устранение предрасполагающих факторов.
Тактика ведения пациентов с ониходистрофией
Обязательным является щадящий режим: избегать контакта с агрессивными жидкостями, поверхностно-активными средствами в быту и на производстве, использовать защитные перчатки.
В случаях стойкого онихомадеза или с эстетической целью при выраженной деформации ногтевых пластинок могут быть использованы современные ногти с применением полимерных покрытий). При выборе методики необходимо помнить о возможной непереносимости ряда компонентов, входящих в состав специальных клеев или искусственных покрытий (формальдегидные смолы, акрилаты и др.).
Следует подчеркнуть, что только комплексная и длительно проводимая терапия ониходистрофии может быть эффективна при этой патологии.
Читайте также:

