Легионеллез в россии 2016
Обновлено: 24.04.2024
Цефтазидим, цефалоспорин III поколения — препарат широкого спектра, нарушает формирование клеточной стенки бактерий через пенициллинсвязывающие белки и индуцирует ее повреждение путем активации аутолитических ферментов. Основное значение имеет активность этого антибиотика против таких грамотрицательных микроорганизмов, как Pseudomonas aeruginosa, Klebsiella spp, Escherichia coli и Enterobacter spp. Внутрибольничные штаммы перечисленных бактерий всё чаще продуцируют расширенный спектр β-лактамаз — ферментов, нейтрализующих цефалоспорины. Новый антибиотик решает эту проблему при помощи ингибитора β-лактамаз авибактама, восстанавливающего чувствительность к цефтазидиму. Авибактам инактивирует β-лактамазы класса А (в том числе карбопенемазы Klebsiella pneumoneae), а также С и D, резистентных к клавулановой кислоте и тазобактаму.
При этом авибактам не эффективен против β-лактамаз класса B. По результатам исследования REPRISE, опубликованного в 2016 г. и включавшего пациентов с внутрибольничными инфекциями из 16 стран, 9 % больных оказались резистентными к терапии цефтазидимом/авибактамом.
Показания для применения цефтазидима/авибактама: осложненные интраабдоминальные инфекции, осложненные инфекции мочевыводящих путей, госпитальная пневмония (в том числе ИВЛ-ассоциированная), а также инфекции, вызванные полирезистентными грамотрицательными микроорганизмами при ограниченных возможностях терапии [1, 2].
Цефтолозан — новый цефалоспорин V поколения. В отличие от предыдущего препарата, направлен в основном против P. aeruginosa. Благодаря более тяжелой боковой цепи цефтолозан малочувствителен к β-лактамазам класса С, а благодаря очень прочному связыванию с пенициллинсвязывающими белками не подвержен активному эффлюксу (выведению из бактериальной клетки) и не чувствителен к утере бактериями пориновых каналов, через которые проникает ряд других антибиотиков.
Тазобактам дополнительно инактивирует часть β-лактамаз класса А (но не карбапенемазы).
Показания к применению цефтолозана/тазобактама: осложненные интраабдоминальные инфекции, осложненные инфекции мочевыводящих путей [3].
Препарат активен в отношении MRSA и метициллинрезистентного Staphylococcus epidermidis (MRSE), а также некоторых других стрептококков и энтерококков. Клинически значимой активности против грамнегативных бактерий не имеет. По данным исследований, показал сходную эффективность с комбинацией ванкомицин/линезолид в терапии инфекций кожи, но отличается удобством применения: две инъекции раз в неделю против двух инъекций в сутки в течение тех же двух недель.
Показания к применению далбаванцина: острые бактериальные инфекции кожи и мягких тканей [9].
Эффективен против широкого спектра грампозитивных бактерий, в том числе MRSA, различных стрептококков и энтерококков (в том числе ванкомицинрезистентных; VRE). Малоактивен в отношении грамнегативных бактерий.
Механизм действия: нарушает синтез бактериальных белков уже на этапе создания рибосомы, связываясь с ее 50S субъединицей. В целом, по данным многочисленных сравнительных исследований, не всегда и не значительно превосходит по эффективности линезолид, при этом у последнего значительно больше показаний к применению.
Показания к применению тедизолида: острые бактериальные инфекции кожи и мягких тканей [10, 11].
Единственное в списке отечественное антибактериальное средство, допущено к применению также только в РФ. Это синтетический противотуберкулезный препарат, механизм действия которого окончательно не установлен. Также нет результатов контролируемого исследования с большим числом пациентов.
По предварительным данным, тиоуреидоиминометилпиридиния перхлорат увеличивает частоту прекращения бактериального выделения (основной критерий эффективности терапии) у пациентов с резистентным туберкулезом [12, 13].
Противотуберкулезный препарат, первое вещество, относящееся к новой группе антибактериальных препаратов — диарилхинолинам. Блокирует протонную помпу АТФ-синтазы микобактерий, нарушая выработку энергии для всех процессов в бактериальной клетке.
Первый представитель класса макроциклических антибиотиков, узкоспециализированный препарат. Выпускается в форме таблеток, всасывается минимально, а свои эффекты реализует в просвете кишечника, где обитает его единственная мишень — Clostridium difficile (возбудитель псевдомембранозного колита, — прим. ред.). Фидаксомицин нарушает транскрипцию бактериальной РНК. На несколько процентов более эффективен по сравнению с традиционно использующимися метронидазолом и ванкомицином, выгодно отличается от них меньшим количеством рецидивов, однако в сотни раз дороже обоих: стоимость курса составляет около $ 4000.
Показания для применения фидаксомицина: Cl. difficile-ассоциированная диарея, псевдомембранозный колит [4].
Как и другие фторхинолоны, делафлоксацин нарушает репликацию ДНК и деление клеток, связывая ферменты ДНК-гиразу и топоизомеразу IV. Благодаря изменениям в структуре молекулы, от других препаратов группы отличается более высокой активностью в кислой среде, часто сопутствующей очагам инфекции, а также эффективностью против метициллинрезистентного S. aureus (MRSA). Активен и против ряда других грамположительных и — в меньшей степени — грамотрицательных бактерий.
Показания к применению делафлоксацина: острые бактериальные инфекции кожи и мягких тканей. Также препарат на данный момент проходит III фазу испытаний при внебольничной пневмонии [5].
Стоимость курса терапии — около $ 1500.
Нефторированный хинолон немоноксацин, разработанный, выпускаемый и используемый на Тайване с 2014 г. для лечения острых бактериальных инфекций кожи и мягких тканей, а также внебольничной пневмонии, широкого международного признания пока не получил [6–8].
Активен в отношении многих аэробных грамнегативных бактерий, в том числе Enterobacteriaceae, продуцирующих β-лактамазы широкого спектра, карбапенемрезистентных энтеробактерий, а также микроорганизмов, продуцирующих аминогликозид-модифицирующие ферменты.
Показания к применению плазомицина: осложненные инфекции мочевыводящих путей, включая пиелонефрит.
Стоимость курса терапии, в зависимости от веса пациента и продолжительности лечения, — около $ 3300–4000 [16].
Антибиотик широкого спектра действия, к нему чувствительны грампозитивные S. aureus, включая MRSA, Streptococcus pneumoniae, энтерококки (в том числе ванкомицинрезистентные), а также грамнегативные бактерии: Acinetobacter baumannii, Haemophilus influenzae, Enterobacteriaceae, в ключая карбапенем-резистентные штаммы, и др.
Показания к применению эравациклина: осложненные интраабдоминальные инфекции [17].
Стоимость курса терапии сравнительно невысока — около $ 630–2000 за курс, в зависимости от веса пациента и продолжительности лечения.
 |
Болезнь протекает остро и быстро и, по статистике, приблизительно в 12 % случаев заканчивается гибелью больного. Основными источникам массового заражения человека являются системы кондиционирования и вентиляции и системы водоснабжения. Заражение происходит посредством ингаляции воздушно-капельной смеси от аэрозолей, образующихся в зонах риска:
– душевых помещениях больниц, бассейнов, спортзалов, казарм, бань и жилых помещений, водных судов;
При температуре воды свыше 20 °С к зонам риска относят также фонтаны и системы орошения садов и газонов и сами бассейны, поскольку и здесь образуются капли аэрозоли размером менее 5 мкм. Существует 43 вида разновидностей legionella, которые распространены в природе повсеместно.
Колонии обычно быстро размножаются при t = 20–50 °С в пресной воде, особенно в биопленках. Если конструкция и характер обслуживания систем водоснабжения не обеспечивает достаточную стерильность, в таких системах могут образовываться и размножаться колонии legionella pneumophila. При температурах от 30 до 45 °С колонии размножаются особенно быстро и каждые 4 часа количество бактерий удваивается.
Особенностью возбудителя является его устойчивость к воздействию наиболее распространенного дезинфектанта – хлора, особенно в случае внедрения в амеб или при размножении в биопленках на внутренней поверхности трубопроводов и других элементов систем водоснабжения.
Это означает, что традиционный метод защиты воды дезинфекцией хлором в количествах, нормируемых СапПиН, в случае с legionella не работает. Возбудитель также устойчив к повышенным температурам. Размножение возбудителя прекращается вне температурного диапазона 20–55 °С.
 |
Что делать?
Для коммунальных служб практическое значение имеют следующие известные меры предотвращения попадания legionella pneumophila в оконечные устройства раздачи воды:
1. Меры периодической профилактики:
– термическая санация систем водоснабжения;
– облучение внутренних поверхностей систем водоснабжения (баки-накопители, котлы) и самой воды жестким ультрафиолетовым излучением;
– электрохимическое воздействие на воду, анодное окисление, насыщение воды ионами меди и серебра;
– химическая санация сверхбольшими дозами хлора;
2. Меры постоянной профилактики:
– поддержание температуры воды для систем холодного водоснабжения ниже 20 °С, а ГВС – выше 55 °C, в идеале свыше 60 °С на всем пути от мест водоподготовки и тепловых пунктов до потребителя;
– конструкция систем водоснабжения, снижающая количество и длину тупиковых участков, где при незначительных объемах водопотребления холодная вода может застаиваться и нагреваться, а горячая вода застаиваться и остывать;
– подбор материалов для элементов систем водоснабжения, подавляющих размножение legionella pneumophila.
Из числа мер периодической профилактики наиболее практичной в силу простоты и доступности является тепловая санация систем водоснабжения.
Другим преимуществом такого способа является неизменность остальных свойств воды. В основу расчета периода и температуры закладываются следующие данные о жизнестойкости legionella pneumophila при повышенных температурах:
50 °C бактерия выживает, но не размножается;
55 °С бактерии погибают в течении 5–6 ч;
60 °С бактерии погибают за 32 мин.;
65 °С бактерии погибают за 2 мин.;
70–80 °С мгновенная безусловная дезинфекция.
При этом следует помнить, что энергозатраты на нагрев воды до 70–80 °С и мгновенной дезинфекции многократно меньше, чем на нагрев воды до 55–60 °С и поддержание такой температуры в течение упомянутых периодов времени. Особенно это актуально для владельцев частных домов с индивидуальной системой водоснабжения с баками-накопителями: следует предусмотреть техническую возможность подачи горячей (70 °С и выше) воды, например от газового котла, во все контуры горячего и холодного водоснабжения для профилактической промывки.
Тем не менее, поскольку непредсказуемое попадание бактерий в системы возможно и в периоды между тепловой обработкой (или другими выбранными мерами дезинфекции), следует обратить внимание на меры постоянной профилактики, в частности, на подбор материала для элементов систем водоснабжения. Здесь особая роль принадлежит меди и сплавам меди, оказывающих бактериостатическое и бактерицидное действия применительно к целому ряду микроорганизмов, в том числе и legionella pneumophila.
В свою очередь такие материалы трубопроводов, котлов, баков-накопителей, как углеродистая сталь, полимеры (полибутилен, ПВХ и ХПВХ, полиэтилен, этилен-пропилен и латекс), способствуют развитию колоний legionella pneumophila и др. и их росту на внутренней поверхности биопленок.
Медные трубопроводы, особенно на участках вблизи потребителя являются дополнительной и последней защитой в тех многочисленных случаях, когда имеет место застой воды и увеличение температуры свыше 20 °С или ее понижение ниже 50 °С с возникновением риска роста колоний бактерии.
Так, во Франции, первой из европейских стран, столкнувшейся с печальными последствиями заболевания, норматив DSG 2002/273 впрямую предписывает использование в первую очередь медных санитарно-технических труб для систем водоснабжения по следующим причинам:
– легкость и простота монтажа;
– отсутствие ограничений по способам дезинфекции;
– замедление роста биопленок на внутренней поверхности в силу бактериостатических свойств меди.
Тот же норматив не рекомендует использование углеродистых или с цинковым защитным покрытием стальных труб для систем водоснабжения. Документ впрямую указывает, что несмотря на то, что пластиковые трубопроводы (полибутилен PB, сшитый полиэтилен PEX-*, ХПВХ CPVC/PVC-C, полипропилен PPr) пригодны для периодической тепловой дезинфекции, сам по себе материал таких трубопроводов способствует образованию и росту на внутренней поверхности биопленок.
Оценивая риски заражения следует помнить о том, что несмотря на обстоятельства эпидемии в г. Верхняя Пышма, связанные с процедурами опрессовки системы ГВС и имевшей место последовательности подачи воды в контуры, не меньшая опасность таится все-таки в холодном водоснабжении. Дело в том, что в любой сезон организационно и технически проще поддерживать минимально необходимую температуру в контурах ГВС, чем обеспечить максимальный предел температуры 20 °С в системах холодного водоснабжения в жаркий летний период, особенно при малых значениях ее разбора, поскольку отсутствует техническая инфраструктура охлаждения воды. И здесь особая роль принадлежит материалам, из которых изготовлены трубопроводы, котлы и т. д. Медь и сплавы меди сегодня являются единственными доступными материалами для трубопроводов, арматуры баков и котельного оборудования, способным в одиночку противостоять смертоносной бактерии в описанных условиях.
Примечательно, что в настоящее время в ряде лечебных учреждений Германии и Великобритании из-за бактерицидных свойств меди рассматривается вопрос о повсеместном применении медных поверхностей для предотвращения бактериопереноса там, где возможен тактильный контакт с человеком, – поверхностей столов, стен, дверей, больничных коек, письменных принадлежностей, перил, дверных ручек, рукояток приборов.
Очевидно, что цена медных систем в водоснабжении не должна служить препятствием, ведь это цена не только за долговечность и надежность, но и за безопасность и здоровье человека.
Группа заболеваний, вызываемых бактериями рода легионелла, с аэрозольным механизмом передачи возбудителя. Характеризуются лихорадкой, интоксикацией, поражением респираторного тракта, почек и ЦНС.
Виды и формы. Существует четыре разновидности болезни, отличающиеся характером течения:
Лихорадка Понтиак – нелегочная форма заболевания. Самоизлечивающаяся острая болезнь, напоминающая по симптоматике грипп. Длится от 2 до 5 дней.
Источник. Вызывается воздействием разновидности бактерии Legionella, которая встречаются в воде и почвенных смесях. Самой распространенной причиной заболевания, включая вспышки, является бактерия Legionella pneumophila. Обычно она встречается в озерах, реках, ручьях, горячих источниках и других водоемах. Другие разновидности, включая L. longbeachae, можно обнаружить в почве.
Наиболее вероятным источником болезни являются искусственные водные системы, в условиях которых активно размножается Legionella: в частности, при температуре 20-50 градусов Цельсия (оптимальная температура – 35 градусов Цельсия).
Механизм передачи. Наиболее распространенные формы:
Вдыхание зараженных аэрозолей, которые образуются в условиях распыления воды, образования струй или водяного тумана;
Аспирация зараженной воды и льда, в особенности в случае восприимчивых пациентов, находящихся на лечении в больницах.
Клинические проявления. При нелегочной форме проявляются симптомы:
Головная боль, миалгия, общее недомогание.
Инкубационный период составляет от нескольких часов до 48 часов. Этот тип инфекции к летальному исходу не приводит.
Симптомы при легочной форме:
Головная боль, летаргия.
У некоторых пациентов – боли в мышцах, диарея и состояние спутанности.
Легкий кашель, примерно в половине случаев – с мокротой.
Тяжесть болезни варьируется от легкого кашля до быстротекущей летальной пневмонии. Смерть наступает в результате прогрессивной пневмонии с расстройством и/или остановкой дыхания и полиорганной недостаточностью.
Продолжительность инкубационного периода легочной формы болезни легионеров составляет от 2 до 10 дней.
Возможные осложнения. Показатель смертности может достигать 40-80% среди пациентов, которые не проходят лечения в связи с ослабленным иммунитетом, и может быть снижена до 5-30% за счет надлежащего ведения больного и в зависимости от тяжести клинических показаний и симптомов. В целом показатель смертности обычно составляет 5–10%.
Диагностика. Объем диагностических исследований определяет лечащий врач.
Профилактика. Сводится к предотвращению размножения легионеллы и распространения аэрозолей. Эти меры включают надлежащее техническое обслуживание соответствующих устройств, включая регулярную чистку и дезинфекцию, применение других физических (температура) или химических (биоциды) мер.
В настоящее время вакцины против болезни легионеров не существует.
Куда обращаться?
При обнаружении подозрительных симптомов необходимо обратиться за первичной консультацией к врачу-специалисту
Также на первичный прием к специалисту можно записаться в поликлинике по месту прикрепления. Для этого необходим паспорт и полис ОМС.


Возбудитель
Легионеллез ( болезнь легионеров) – это заболевание, проявляющееся поражением легочной ткани с развитием тяжелой формы пневмонии. Первая массовая вспышка этого заболевания произошла в 1976 году среди участников съезда Американского легиона, с этим и связано название недуга. Тогда же впервые была идентифицирована бактерия возбудитель Legionella pneumophila .
Оптимальные условия обитания для Легионелл- теплая (35-50 °C ) водная среда, в которой обитают амебы. Именно в амебах, в качестве паразитов этих простейших одноклеточных организмов живут и размножаются легионеллы.
Легионеллы обнаруживаются преимущественно в искусственно созданных замкнутых системах водоснабжения, в которых отсутствует обновление водной массы за счет постоянного притока свежей воды, например, в центральных системах кондиционирования воздуха, системах подачи горячей воды, оросительных системах, градирнях, испарительных охладителях, пароувлажнителях, омывателях лобового стекла автотранспорта, душах, джакузи, фонтанах, прудах. Риск возникновения вспышки заболевания реализуется лишь при отсутствии , либо нерегулярном или некачественном техническом обслуживании искусственных водных систем.
Заражение легионеллезом происходит при вдыхании водного аэрозоля, пара , либо любой другой формы водной взвеси, в которой присутствует возбудитель. Источником аэрозоля может стать любая из вышеперечисленных замкнутых водных систем. Инфекция не передается непосредственно от человека человеку.
Заболеваемость
Согласно статистическим данным ВОЗ, в Европе, Австралии и США в расчете на миллион жителей приходится около 10-15 случаев заболевания в год. Более восприимчивы к заболеванию люди в возрасте старше 50 лет( 75-80%), в подавляющем большинстве случаев(70%) заболевают мужчины.
К факторам риска развития легионеллеза относятся : курение, неумеренное потребление спиртных напитков, хронические болезни легких, нарушение иммунитета а так же, хронические респираторные или почечные болезни.
Прогностическими факторами смерти вследствие болезни легионеров является поздняя диагностика и позднее назначение необходимого лечения антибиотиками, преклонный возраст и наличие сопутствующих болезней.
Легионеллез- это общий термин, так называют легочные и не легочные формы инфекции, вызываемой Legionella.
Нелегочная форма (болезнь Понтиака) это острая, в подавляющем большинстве случаев самоизлечивающаяся болезнь, протекающая с гриппоподобной симптоматикой, длящаяся от 2 до 5 дней. Инкубационный период составляет от нескольких часов до двух дней. Основные симптомы: жар, озноб, головная боль, недомогание и мышечная боль (миалгия). Этот тип инфекции к летальному исходу не приводит. Пациенты с не пневмонической формой инфекции не нуждаются в лечении с помощью антибиотиков, в этом случае достаточен симптоматического лечения.
В целом показатель смертности при легионеллезе крайне высок , и достигает 10% от всех заболевших.
В настоящее время вакцины против болезни легионеров не существует.
Профилактика
Можно констатировать, что несмотря на сорокалетний период изучения проблемы легионеллеза остается много сложных и нерешенных вопросов, учитывая отсутствие мер специфической профилактики ( нет вакцины) на первый план выходит актуальность неспецифических профилактических мероприятий.
Профилактика болезни легионеров включает меры по контролю размножения легионеллы и распространения аэрозолей. К таким мерам относятся : надлежащее техническое обслуживание соответствующих устройств, включая регулярную чистку и дезинфекцию и применение других физических (температура) или химических (биоциды) мер с целью минимизации размножения легионелл. Например: регулярное техническое обслуживание, чистка и дезинфекция стояков охлаждения, а также частое или постоянное добавление биоцидов; установка каплеуловителей для предотвращения распространения аэрозолей из стояков охлаждения; поддержание адекватного уровня таких биоцидов, как хлор, в бассейнах наряду с полным дренажем и чисткой всей системы не реже 1 раза в неделю; поддержание систем горячего и холодного водоснабжения в чистоте и либо поддержание температуры горячей воды на уровне более 50°С и холодной ниже 20°С и альтернативная обработка этих систем с помощью подходящего биоцида; уменьшение застоя путем еженедельного слива воды из неиспользуемых кранов в зданиях.
Применение таких видов контроля существенно снижает риск заражения легионелой и позволяет предотвратить возникновение спорадических случаев заболевания и вспышек.
Меры борьбы и профилактики должны приниматься в условиях надлежащей бдительности со стороны врачей общей практики и медико-санитарных служб на местном уровне в целях выявления случаев заболевания.
Меры индивидуальной профилактики
Избегайте воды, температура которой составляет 20 - 45 °C . Этот диапазон температур способствует росту легионелл.
Избегайте застоя воды. Легионеллы быстрее размножаются, если их не тревожить, поэтому они и предпочитают жить в стоячей воде. Для того, чтобы предотвратить застой, необходимо чаще использовать системы водоснабжения.
Например, чтобы предотвратить застой воды в водонагревателях, их следует использовать не менее трех раз в неделю.
Если вы только что вернулись домой после длительного отпуска или не пользовались водонагревателем по другой причине, то перед тем, как его использовать, дайте ему поработать на максимальной мощности несколько часов, затем слейте воду.
Меняйте воду в домашних или дачных декоративных фонтанах, не менее раза в неделю.
Пользуйтесь омывателями лобового стекла в автомобиле ежедневно, чтобы вода не застаивалась.
Джакузи, бассейны и гидромассажные горячие ванны обрабатывайте бактерицидными химическими веществами, чтобы предотвратить рост бактерий. Воду следует регулярно сливать и менять, но не реже одного раза в месяц.
Пользуясь пароувлажнителями или ингаляторами , используйте стерильную воду вместо водопроводной.
Обращайте внимание на явные признаки грязи в душевых. Например, стоит обратиться к дирекции тренажерного зала, если во время пользования общественной душевой вы увидите ржавчину и грязь вдоль слива воды.
Очищайте домашние системы кондиционирования воздуха, по крайней мере, дважды в год.
Беременным женщинам и детям до пяти лет категорически не рекомендуется принимать гидромассажные ванны общественного пользования ,расположенные в аквапарках, гостиницах, спортивных клубах.
Еще сорок лет назад об этом заболевании никто не слышал. И только в 1977 году, когда активно заработали первые системы кондиционирования воздуха, мир узнал о бактериях, способных вызывать тяжелое воспаление легких — болезнь легионеров.
Немного о легионерах
Legionella pneumophila, получившая прекрасную возможность жить и развиваться во влажной и комфортной микросреде бассейнов, внутренних систем водоснабжения, душевых, холодильных шкафов, джакузи, фонтанов, современного стоматологического оборудования, стеклоомывателей автомобиля и, конечно же, систем кондиционирования воздуха, и сегодня продолжает оставаться причиной 2–15 % всех случаев внебольничных пневмоний в мире, требующих госпитализации [1].
Прихотливая бактерия
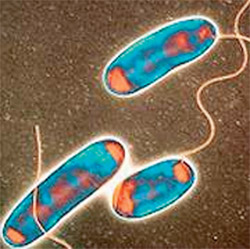
Легионелла — небольшая аэробная грамотрицательная некапсулированная палочка. Она избирательна в выборе среды обитания: ее не устраивают стандартные среды и анаэробные условия. Семейство Legionellaceae состоит более чем из 42 видов и включает 64 серогруппы. Legionella pneumophila — наиболее распространенный вид легионелл, ответственный почти за 90 % случаев легионеллеза [2].
В природе легионелла паразитирует в организме амеб, таких как Acanthamoeba spp., Naegleria spp., Tetrahymena pyriformis и Vermamoeba vermiformis [3]. Небольшие ее колонии существуют и в грунтовых водах, озерах и ручьях. Как правило, в естественных условиях легионеллы присутствуют в количестве, недостаточном для развития заболевания.
Идеальные температурные условия для бактерий, при которых происходит интенсивное размножение, колеблются от 25 до 45 °С. Поселяясь в искусственных водных системах, легионеллы активно размножаются и, выделяясь с аэрозольными микрочастицами влаги в воздух, проникают в организм человека. Профилактикой легионеллеза будет контроль над состоянием кондиционеров, вентиляций и других мест обитания легионелл. Наиболее подвержены заражению легионеллезом люди, ослабленные сопутствующими, часто хроническими патологиями, причем чаще мужчины, чем женщины. Средний возраст больных составляет 52,7 лет. Молодежь намного более устойчива к легионеллам — болезнь легионеров встречается всего лишь менее чем в 0,1 случае на 100 000 человек в возрасте до 35 лет.
Инфекция день за днем
Патогенез легионеллеза можно описать следующим образом. Попав с током вдыхаемого воздуха в дыхательные пути, легионеллы проникают внутрь макрофагов и моноцитов в альвеолах легких, где начинают реплицироваться. Активированные Т-клетки производят лимфокины, стимулирующие повышенную противомикробную активность макрофагов. Эта клеточно-опосредованная активация позволяет остановить внутриклеточный рост бактерий. Большое значение, которое имеет в течении заболевания клеточный иммунитет, объясняет, почему болезнь легионеров чаще развивается у иммунонекомпетентных пациентов. Гуморальный иммунитет играет второстепенную роль в ответе организма на инфицирование легионеллами.
Легионеллы несут ответственность за две самостоятельные нозологические единицы: болезнь легионеров и болезнь Понтиака (понтиакская лихорадка). Первая характеризуется развитием пневмонии. Вторая, нелегочная форма легионеллеза, представляет собой краткосрочное заболевание (2–5 дней) средней тяжести, которое проявляется высокой температурой и миалгией. Болезнь Понтиака, в отличие от болезни легионеров, чаще развивается у молодых и здоровых людей. Она не вызывает озабоченности специалистов: понтиакская лихорадка имеет легкое течение и не требует лечения.
Намного тяжелее проходит болезнь легионеров. Инкубационный период легионеллеза колеблется от 2 до 10 дней. Для этой патологии характерно наличие продромального периода: за 1–2 дня до начала стадии клинических проявлений больные испытывают легкую головную боль и миалгию. Острая стадия сопровождается значительным повышением температуры (в среднем 38,8–40,5°С) и лихорадкой.
Кашель, присутствующий в 90 % случаев, в начале заболевания непродуктивный, но по мере прогрессирования становится влажным. Другие легочные проявления включают одышку, боль в груди, кровохарканье, присутствующее у третьей части больных.
Желудочно-кишечные симптомы легионеллеза: тошнота, рвота, водянистый понос, боль в животе и анорексия. Неврологические проявления включают головную боль, сонливость, энцефалопатию, часто — изменения психического состояния. Кроме того, для болезни легионеров характерны миалгии. Отметим, что нелегочные симптомы ярко проявляются на начальных стадиях заболевания.
Болезнь легионеров может протекать по‑разному. Одни пациенты хорошо отвечают на антибактериальное лечение и быстро идут на поправку, в то время как у других развивается тяжелая, длительная пневмония, плохо поддающаяся терапии. Наиболее опасны нозокомиальные пневмонии: уровень смертности в таких случаях приближается к 50 %. Самая частая причина летального исхода — прогрессирующая дыхательная недостаточность. Исход заболевания во многом зависит от сопутствующих заболеваний пациента и, конечно, своевременного начала антибиотикотерапии.
Подводные камни диагностики легионеллеза
Диагностировать пневмонию несложно. Гораздо сложнее определиться с возбудителем легионеллеза, особенно когда подозрение падает на легионелл. Американское общество инфекционных болезней совместно с Американским торакальным обществом [4] рекомендуют насторожиться и рассмотреть вероятность болезни легионеров у шести категорий больных пневмонией:
- пациенты с внебольничной пневмонией, не ответившие на антибиотикотерапию;
- больные с тяжелой формой пневмонии, особенно те, кто требуют реанимационной помощи;
- иммунонекомпетентные больные пневмонией;
- пациенты с пневмонией, проживающие в районах с установленными вспышками легионеллеза;
- пациенты, которые путешествовали в течение двух недель до начала заболевания;
- больные с подозрением на нозокомиальную пневмонию.
Важный метод диагностики легионеллезной пневмонии — выделение легионелл на селективных средах из дыхательных путей или легочной ткани. Часто используют тест, позволяющий выделить антигены легионелл в моче, хотя посев культуры все‑таки более чувствителен и специфичен. Кроме того, иногда применяют метод выделения ДНК легионелл в моче, мокроте, образцах сыворотки или бронхоальвеолярном лаваже с помощью ПЦР.
Антибиотикотерапия
В легких случаях лечение легионеллеза можно осуществлять амбулаторно с помощью пероральных антибиотиков. При умеренном и тем более тяжелом течении требуется немедленная госпитализация и парентеральная антибиотикотерапия. Продолжительность курса колеблется от 14 до 21 дня, в зависимости от тяжести состояния больного. Внутривенную антибиотикотерапию у пациентов, демонстрирующих хороший ответ, через 10–14 дней можно заменять на пероральную.
Исторически препаратом выбора для лечения легионеллеза был эритромицин. Однако сегодня он уступил пальму первенства другим антибиотикам, в частности доксициклину, макролидам азитромицину, кларитромицину, а также фторхинолонам ципрофлоксацину, левофлоксацину и моксифлоксацину. Фторхинолонам отдается предпочтение при тяжелом течении пневмонии и в случае иммунонекомпетентности больного ввиду их лучшей биодоступности, а также более высокой способности проникать внутрь макрофагов по сравнению с макролидами.
Как правило, пациенты с адекватным иммунным ответом отвечают на лечение уже через 3–5 дней после начала антибиотикотерапии, а полное восстановление занимает несколько недель.
Читайте также:

