Лекарства от анальных инфекций
Обновлено: 11.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в заднем проходе: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль, возникающая в области заднего прохода (ануса), сопровождается существенным дискомфортом, а ее интенсивность объясняется наличием здесь значительного количества нервных окончаний.
Разновидности боли в заднем проходе
Болезненные ощущения в области заднего прохода могут характеризоваться как тупые и ноющие, обжигающие, резкие, пронзающие, спазмические, иррадиирующие в нижнюю часть живота, копчик и промежность. Часто врач может поставить предварительный диагноз на основании характера боли.
Боль может беспокоить при ходьбе, долгом нахождении в положении сидя, в момент акта дефекации и сразу после него.
Возможные причины боли в заднем проходе
Основными причинами боли в области заднего прохода являются заболевания прямой кишки. Оценка их распространенности выводит на первое место геморрой. Начальными симптомами геморроя служат чувство неполного опорожнения после дефекации, дискомфорт и зуд в анальном отверстии.
Боль при геморрое появляется только при осложнении заболевания - выпадении и тромбозе геморроидального узла.
Развитие геморроя вызывают наследственные факторы, а также неправильный образ жизни, нерациональное питание, некоторые заболевания, например цирроз печени. Длительное пребывание в сидячем положении, горячие ванны, подъем тяжестей, тесная одежда – все эти факторы приводят к венозному застою в области малого таза и формированию геморроидальных узлов. Если при этом каловые массы имеют плотную консистенцию из-за недостатка жидкости и растительных волокон в пище, то акт дефекации сопровождается длительным натуживанием, которое, в свою очередь, способствует выпадению узлов в просвет прямой кишки.
Выпячивание или выпадение геморроидальных узлов, их ущемление сопровождаются чувством тянущей боли, распирания, зуда. Симптомы усиливаются после острой пищи, тяжелого физического труда, подъема тяжестей. Разрыв сосудов ведет к упорным кровотечениям, при этом на каловых массах хорошо заметны сгустки алой крови. Длительно протекающее заболевание приводит к появлению боли в заднем проходе при любой физической нагрузке, нахождении в вертикальном положении или при ходьбе.
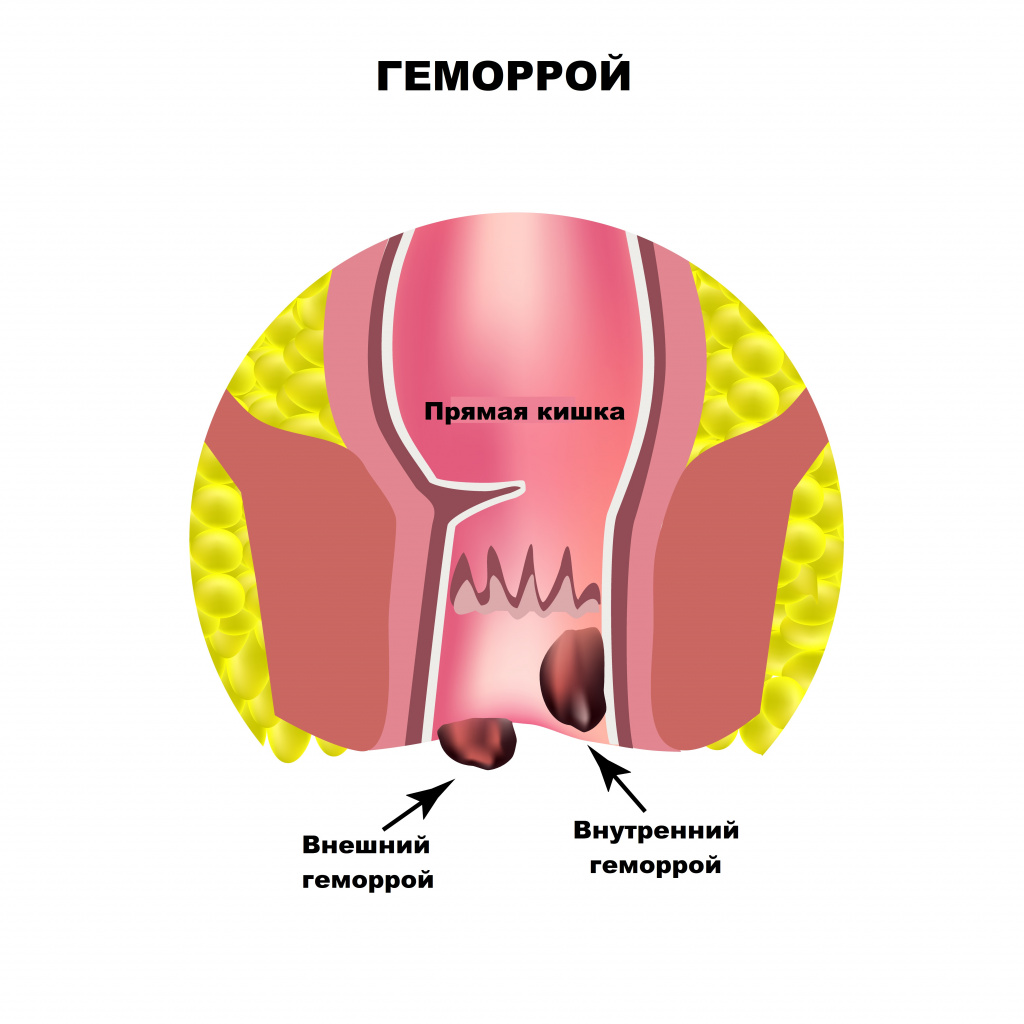
Среди заболеваний, вызывающих боль в заднем проходе, второе место занимает сфинктерит – воспаление слизистой оболочки круговой запирательной мышцы. Сфинктерит чаще всего развивается на фоне заболеваний желудочно-кишечного тракта: панкреатита, язвенной болезни желудка и двенадцатиперстной кишки, хронических гастритов и дуоденитов, синдрома раздраженной прямой кишки. Запор или понос, сопровождающие эти заболевания, повышают риск развития воспалительных процессов в прямой кишке. В начальной стадии заболевания пациенты жалуются на боль в заднем проходе, жжение и зуд, которые усиливаются при дефекации. Затем возникают ложные позывы к дефекации и гнойные выделения из заднего прохода, поэтому на каловых массах обнаруживается пенящаяся слизь либо гной. Иногда боль может отдавать в промежность и соседние органы.
Третье место по распространенности заболеваний прямой кишки, которые дают сильные и упорные боли в заднем проходе, занимают трещины прямой кишки. Для этой патологии характерна боль во время дефекации и после нее, возможно выделение небольшого количества крови.
К появлению трещин могут приводить застойные явления в сосудистой сети, нарушение нервно-мышечной регуляции, травмы. Последние чаще всего обусловлены повреждением слизистой оболочки кишки твердыми каловыми массами.
Часто трещины сочетаются с геморроем, что сопровождается выпадением узлов и более обильным кровотечением. Сочетание этих состояний приводит к формированию порочного круга: боль во время дефекации вызывает спазм мышц сфинктера заднего прохода, а спазм усиливает боль. Незначительные кровотечения вследствие анальной трещины возникают во время или после дефекации. При отсутствии своевременного лечения болезнь приобретает хронический характер и сопровождается воспалением окружающих тканей. Иногда трещина приводит к возникновению свища (фистулы) – патологического хода между прямой кишкой и поверхностью кожи около анального отверстия.
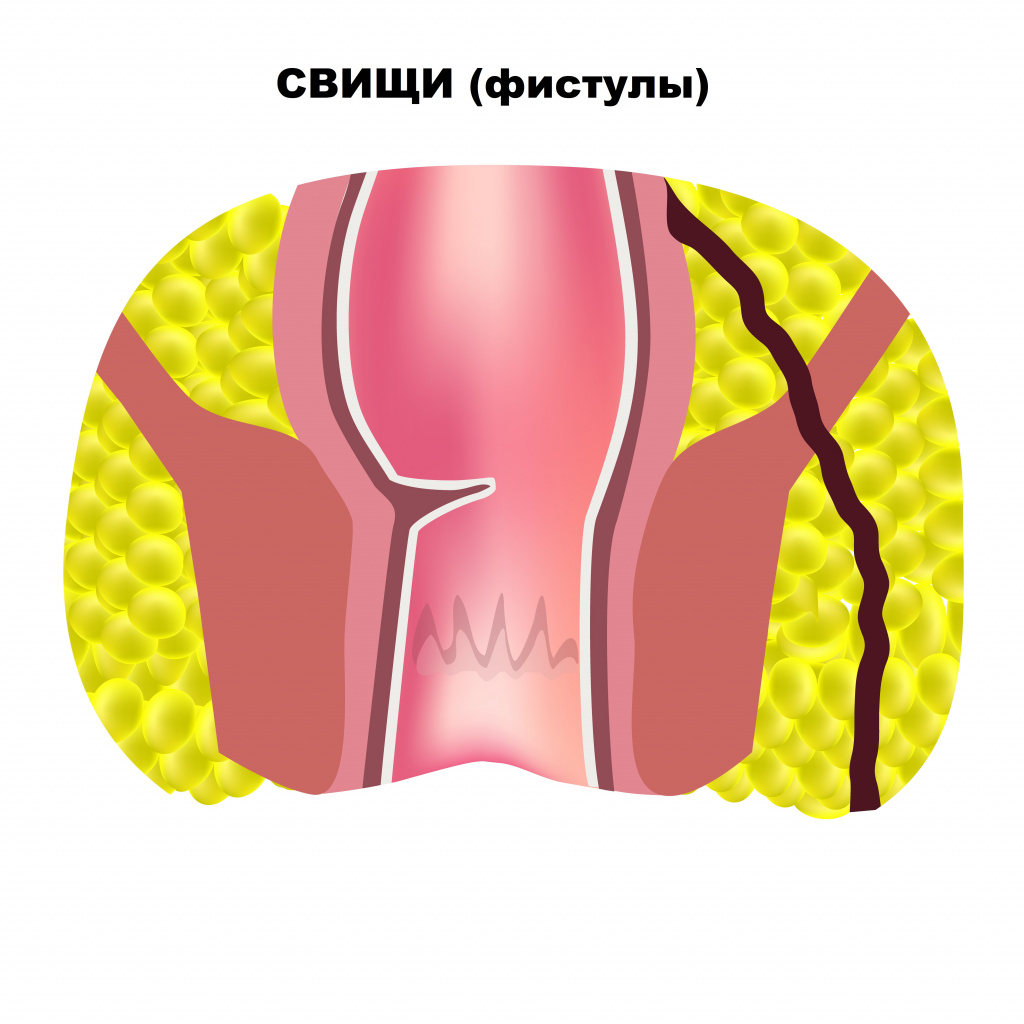
К формированию свища прямой кишки приводит также парапроктит. Это острое воспаление тканей, окружающих прямую кишку.
О парапроктите свидетельствует усиление боли, возникновение припухлости в области заднего прохода, повышение температуры тела до 38°C и выше.
Свищ может не закрываться несколько месяцев, а потом рецидивировать.
Злокачественные опухоли, формирующиеся в анальной области, характеризуются ярко выраженной симптоматикой: алой кровью в кале, примесью слизи, болью в заднем проходе (сначала во время дефекации, а потом в течение всего дня), отдающей в половые органы, бедро, низ живота. Клинические симптомы геморроя и злокачественных опухолей схожи между собой.
Боль в заднем проходе не обязательно связана с заболеваниями прямой кишки. Ее причиной могут стать патологии смежных органов и тканей, в частности, эпителиальный копчиковый ход, который проявляется болью в области крестца лишь в случае воспаления. Это образование формируется в период эмбрионального развития и представляет собой узкий канал, выстланный эпителием, внутри которого находятся волосяные луковицы и сальные железы.
Еще одна причина боли в заднем проходе - кокцигодиния – воспаление в области копчика.
В значительной доле случаев кокцигодиния представляет собой спазм глубоких мышц тазового дна в результате раздражения болевых рецепторов окружающих тканей при радикулопатиях, тяжелых родах, воспалительных заболеваниях органов малого таза. Боль в области заднего прохода появляется при определенном положении тела, во время наклонов или акта дефекации.
Боль в заднем проходе характерна и для простатита. При остром простатите помимо острой боли в промежности, паху и в области заднего прохода возможны повышение температуры тела, болезненные мочеиспускание и дефекация. Однако чаще простатит развивается постепенно, приобретая хроническую форму. При этом пациента беспокоят те же симптомы, но их выраженность значительно снижена.
Диагностика и обследования при боли в заднем проходе
Диагностика начинается с тщательного опроса пациента, в ходе которого врач уточняет интенсивность, продолжительность и характер болевого синдрома, предшествующие и сопутствующие заболевания. Кроме того, в обязательном порядке врач дает направления на клинический и биохимический анализы крови, общий анализ мочи.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Что такое анальная трещина? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Анальная трещина — рана, дефект слизистой, возникающий на стыке анодермы (эпителия анального канала) и слизистой оболочки прямой кишки. Форма дефекта чаще линейная, встречаются эллиптические раны и раны треугольной формы. Возникшая впервые острая трещина приносит весьма болезненные ощущения больному, в основном во время дефекации. [1] [2] Заболевание носит социальную значимость, занимая 3-е место среди проктологических нозологий и возникая чаще у лиц молодого, трудоспособного возраста.
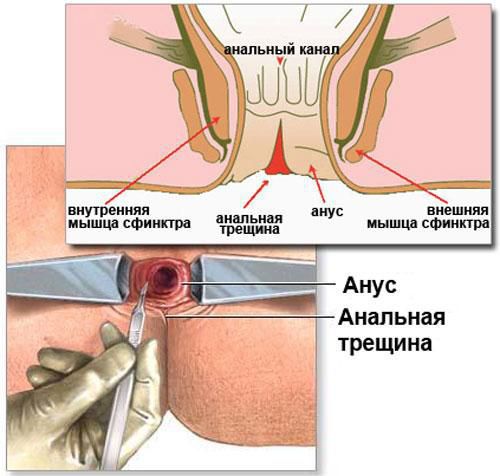
Причины образования раневого дефекта, фиссуры — травмы слизистой прямой кишки или анодермы (от твердого кала, как следствие запоров; при повышении внутрибрюшного давления, беременности, родах, поднятии тяжестей; после анального секса, применения секс-пособий; после медицинских процедур — например, клизм; в результате хронических воспалительных заболеваний ЖКТ, дисбиоза толстого кишечника; при злоупотреблении алкоголем, длительной диарее и пр.)
Дефект может заживать спонтанно или под воздействием фармакологических препаратов — так и случается в 90% случаев острых трещин. Оставшаяся часть рискует попасть в число пациентов с хронической анальной трещиной (ХАТ).
Переход острой формы заболевания в хроническую происходит под действием ряда факторов:
- стойкий спазм внутреннего сфинктера анального канала (ВнАС). Сфинктерометрия в ряде исследований показала наличие спазма всех волокон внутреннего сфинктера у 87% испытуемых и дистальной порции у оставшихся 13% — то есть все обследуемые имели спазм ВнАС; [3]
- регулярное нарушение консистенции каловых масс (плотный стул приводит к дополнительному травмированию стенок кишки, мешающему процессам регенерации);
- отсутствие своевременного и адекватного лечения.
Период, определяющий хронизацию трещины, — обычно 1,5-2 месяца. Существующий в анодерме более 8 недель дефект диагностируется как хроническая анальная трещина. Длительность патологического процесса определяет последующий выбор терапии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы анальной трещины
При острых трещинах:
Общие кровопотери при острой патологии незначительны и не приводят к анемизации больного. Самые значимые для пациентов проявления — это резкая болезненность во время стула. Если отмечаются обильные кровотечения, это может свидетельствовать о сопутствующем геморрое.
При хронических трещинах:
- Болевые ощущения несколько отличаются от таковых при острой патологии. Длительность болей может быть до нескольких часов. Интенсивность их, как правило, сильнее. Боли описываются пациентами, как жгуче-режущие. Боли могут отсутствовать при дефекации и начинаться спустя 20-40 минут после нее.
- Выделения крови незначительные. В большинстве случаев могут вовсе отсутствовать.
- Сфинктероспазм. Проявляется затруднением при отхождении кала.
Триада перечисленных симптомов, особенно боли и сфинктероспазм, может послужить причиной появления боязни дефекации, усугубляя нарушения стула и препятствуя тем самым адекватному заживлению хронических анальных трещин. Хроническое воспаление в зоне дефекта анодермы приводит к деструкции эластических волокон в анодерме, отчего последняя теряет свою пластичность, в ней изменяется течение процессов регенерации.
- Еще один симптом, встречающийся в небольшом проценте случаев — зуд в области раны.
Многие исследования [4] [5] указывают на наличие сопутствующего хронического воспалительного процесса в аноректальной области при трещинах. Криптиты, проктиты, папиллиты осложняют течение заболевания. Последовательность появления болезней — образовалась ли сначала трещина, или первичными были хронические воспалительные процессы в кишечнике — при сочетании данных нозологий ответ на вопрос бывает строго индивидуальным, терапия же подобных сочетанных патологий практически не различается.
Патогенез анальной трещины
В большинстве случаев образование острой трещины является следствием травмы анодермы или слизистой прямой кишки. Травмирующим агентом чаще всего бывают плотные каловые массы. Запоры, будь то алиментарные, атонические, рефлекторные или неврогенные, приводят к поверхностному повреждению целостности анального канала.
Второй ключевой момент в формировании трещины, особенно хронической анальной трещины — стойкий спазм внутреннего анального сфинктера (ВнАС). Если наружный сфинктер, который состоит из волокон поперечно-полосатой мускулатуры, является произвольно регулируемым, то внутренний сфинктер, в составе которого присутствуют гладкомышечные клетки, регулируется непроизвольно. Базальный тонус ВнАС большую часть времени контролируется симпатической частью нервной системы, и поэтому сфинктер практически все время находится в состоянии максимального сокращения (это обеспечивает до 85% базального тонуса, остальную часть запирательной функции ВнАС дополняют геморроидальные узлы). При измерении величина назального тонуса АС составляет 90-100 мм.рт.ст, что практически равняется значениям давления в ветвях нижней прямокишечной артерии.
Механизмы, регулирующие тонус ВнАС:
- Автономные постганглионарные нервные парасимпатичекие и симпатические волокна;
- Нервные сплетения (Ауэрбаховский и Мейснеровский) в стенке толстой кишки. Эти образования контролируют и перистальтику, и локальные рефлексы, в том числе ингибиторный рефлекс, расслабляющий ВнАС. Сплетения относятся к норадренергическим, и оксид азота, являясь медиатором в синапсах данных волокон, приводит к релаксации ВнАС;
- Уровень внеклеточного Ca, транспортирующегося через каналы L-типа.
Считается, что возникновение первичного дефекта слизистой не приводит к физиологически быстрому заживлению у ряда больных из-за особенностей строения ЖКТ — малой величины аноректального угла, снижения перфузии крови в области передней и особенно задней комиссуры и недостаточности ректального ингибиторного рефлекса (РАИР). В инструментальных исследованиях выявлены частые случаи (до 85%) недоразвития конечных ветвей внутренней срамной и нижней прямокишечной артерий, питающих эндотелий и подлежащие ткани в области ишиоректальной ямки. Исследования, позволившие установить данный факт: постмортальная ангиография и допплеровская флоуметрия у здоровых лиц. [6]
Подробные исследования микробной флоры лиц, страдающих анальными трещинами, подтвердили факты нарушения симбионтного равновесия в микрофлоре дистальных отделов толстого кишечника (в т.ч. резкое снижение или исчезновение в ее составе лакто и бифидобактерий), увеличение персистентного потенциала патогенных микроорганизмов (увеличение их антилизоцимной активности). [7]
Дополнительное патологическое влияние имеет повышенный уровень провоспалительных цитокинов, антител к эндотелию, и снижение выработки оксида азота.
Все перечисленные факторы в различной степени выраженности способствуют нарушениям процессов регенерации и хронизации анальных трещин.
Классификация и стадии развития анальной трещины
Классифицируют трещины заднего прохода по длительности патологического процесса [1]:
Острыми трещинами считаются дефекты слизистой, анодермы, возникшие 4-8 недель назад, без наличия рубцовых, соединительнотканных разрастаний в области дна и краев раны.
По расположению раневого дефекта чаще встречаются задние трещины, реже передние или множественные трещины. Характерно их расположение вдоль срединной линии.
Передние трещины обычно диагностируются у женщин, ввиду особенностей анатомического строения (ригидность, малоподвижность передней стенки обусловлена прикреплением к ней ректовагинальной перегородки).
Расположение фиссур по боковым стенкам анального канала встречается не часто.
Осложнения анальной трещины
Осложнения — прямое следствие хронических воспалительных процессов в перианальной области.
Пектеноз. Пектеноз — рубцовое изменения стенок анального канала, приводящее к стойкому его сужению. Хронические воспалительные процессы при трещинах заднего прохода неизменно приводят к развитию фиброзных изменений в тканях, когда нормальные мышечные и эластические волокна в области поверхностного эпителиального дефекта замещаются соединительными тканями. Иногда такие процессы носят достаточно обширную локализацию и фиброзное замещение происходит на протяжении всей окружности сфинктера (особенно при множественных трещинах). Развивающиеся рубцовые изменения приводят к необратимому стенозированию (сужению) анального канала. Подобное состояние требует сложной восстановительной операции с радикальным иссечением фиброзной ткани.
Диагностика анальной трещины
При проведении диагностического обследования простую трещину заднего канала дифференцируют с полипом анального канала, раком слизистой дистального отдела прямой кишки и анодермы, туберкулезной и сифилитической язвами (твердый шанкр при первичном сифилитическом комплексе). Кроме того, следует провести тщательное исследование слизистой прямой кишки для исключения трещины, сопутствующей неспецифическому язвенному колиту или болезни Крона. Последние нозологии особенно вероятны при множественных трещинах, при отсутствии спазма сфинктера.
После опроса больного проводится осмотр аноректальной области, пальцевое исследование и аноскопия. Ректороманоскопия необходима для изучения состояния слизистой прямой кишки, с целью исключения патологических процессов в толстом кишечнике (болезни Крона, неспецифического язвенного колита, злокачественных новообразований и пр.).
При выраженном спазме сфинктера, сильном болевом синдроме зачастую полноценно провести визуализацию, диагностику хронической трещины не представляется возможным. Также трудности возникают при наличии лишнего веса у пациента, когда анальная воронка относительно глубокая и осмотреть анальный канал полностью не представляется возможным. В подобных случаях можно применить блокаду с анестетиками.
Лечение анальной трещины
Острые фиссуры заднего прохода показаны к консервативной терапии.
1. Патогенетически обоснованным и обязательным компонентом в комплексном лечении является нормализация стула, профилактика запоров. Мягкий стул исключит дополнительную травматизацию раневой поверхности.
2.Нормальное течение репаративного процесса обеспечат меры по снижению сфинктероспазма: применение 0,4% нитроглицериновой мази [3] 2 р/д или другого донатора оксида азота — 1% мази изосорбита динитрата 3 р/д с длительностью лечения в 8 недель. Побочные эффекты препаратов нитроглицеринового ряда (головные боли, тахикардия, ортостатическая гипотензия, тахикардия) побуждают досрочно прекратить лечение в 20% случаев.
Адекватную замену выбирают среди нифедипиновой мази (2% гель-дилтиазем) или инъекций ботулотоксинами (БТ). Последние переносятся больными сравнительно хорошо, имеют стойкий эффект даже после 1 инъекции — до 2-3 месяцев. Дозировку подбирают индивидуально, исходя из массы пациента и способа введения. Из немногих отрицательных эффектов можно назвать временное развитие несостоятельности анального сфинктера, инконтиненции.
Если отсутствует эффект от консервативного лечения, есть признаки хронизации трещины, возникают осложнения (пектеноз, свищ) — это показания к хирургическому лечению.
Хронические трещины
В отдельных случаях лечение начинают с медикаментозных средств, описанных в вышеизложенном разделе. Основным методом лечения все же является хирургическое лечение. При показаниях к оперативному лечению операцией выбора становится иссечение трещины с дозированной боковой сфинктеротомией ВнАС [10]. Обоснованным объемом рассечения называют длину разреза, соответствующую протяженности самой трещины, и избежание рассечения мышечных волокон выше зубчатой линии (для профилактики инконтиненции). В послеоперационном периоде для дополнительного сфинктеродилатирующего эффекта применяют нитроглицериновые мази. Имеются достоверные данные о положительном эффекте применения топического метронидазола после фиссуротомии. [9]
Топическая антибактериальная терапия в большинстве случаев значительно сокращает длительность болевого синдрома (до 5 дней вместо стандартных 28) [7] и снижает клинические и объективные проявления неспецифического проктита значительно раньше, чем у пациентов без применения антибиотикотерапии.
Прогноз. Профилактика
Логичными мерами в отношении предупреждения появления фиссур заднего прохода является устранение причин, способствующих их появлению:
- Коррекция питания, лечение запоров и нормализация стула. Употребление достаточного количества балластных веществ: пищевых волокон, клетчатки. Максимальное исключение из рациона рафинированных продуктов, высокоуглеводистой пищи (изделий из сдобного теста, хлеба высшего сорта, кондитерских изделий и т. п.). Включение в меню большого количества овощей, кисломолочных продуктов.
- Если алиментарная коррекция не приводит к нормализации стула, применяют фармпрепараты (осмотические и контактные слабительные).
- Исключение прочих факторов, приводящих к травматизации слизистой прямой кишки.
- Лечение хронических заболеваний ЖКТ.
- Устранение дисбиоза кишечника. [11]
При своевременном лечении и полноценной профилактике прогноз заболевания благоприятный, в большинстве случаев отмечается полное излечение.
Причины зуда в прямой кишке и мазь от нее. От чего чешется попа?
Навязчивый зуд в прямой кишке - довольно неприятное состояние, которое не дает работать и просто жить полной жизнью. В конечном итоге он часто приводит к невротизации, а также вполне может быть признаком конкретных заболеваний. В чем причины такого зуда и как от него избавляться?
Если ребенок постоянно жалуется на зуд в прямой кишке и чешет промежность, практически любые родители верно предположат, что причиной тому является острица детская или, как говорят, глисты. Поскольку самка острицы активизируется именно в ночное время, зуд может усиливаться вечером и по ночам, лишая ребенка сна. Избавиться от такого зуда можно только уничтожив глистов при помощи лекарственного средства, которое назначит врач.
Заболевания прямой кишки нередко тоже сопровождаются зудом в ней. Анальная трещина может быть причиной таких неприятных ощущений. Иногда она осложняет воспалением в результате попадания в нее патогенных микроорганизмов. В ином случае зуд и жжение в заднем проходе появляются при геморрое, а именно на первой и второй стадиях заболевания, когда венозные сплетения прямой кишки увеличены лишь немного и подвергаются раздражению каловыми массами. Поэтому зуд может усиливаться при запорах или после дефекации, когда небольшие геморроидальные узлы немного воспаляются.
Если зуд в анальном отверстии беспокоит вас регулярно, а тем более сопровождается болью, стоит посетить проктолога. Пальцевым исследованием он определит состояние вен прямой кишки, установит наличие трещин. В таком случае требуется коррекция диеты: включите в рацион побольше овощей и фруктов, не забывайте о дневной норме употребляемой чистой воды. Обязательно соблюдайте гигиену, после похода в туалет для снятия зуда подмывайтесь прохладной водой или отварами лекарственных трав. Также для снятия зуда врач посоветует смягчающие и охлаждающие мази, а в случае начинающегося геморроя порекомендует ректальные свечи.
Самостоятельно можно смазывать задний проход облепиховым или миндальным маслом. Впрочем, не стоит списывать со счетов такую причину зуда в прямой кишке, как онкологические процессы. Раковые новообразования вполне могут сопровождаться постоянным зудом в заднем проходе, позже присоединяются боли и патологические выделения - гной, кровь или слизь.

Нарушения стула тоже приводят к зуду после дефекации. Запоры, равно как и диарея раздражают прямую кишку и анальное отверстие, поэтому после них обязательно нужно подмываться прохладной водой. Однако крайне необходимо установить причину этих нарушений стула и стараться устранить ее.
Говоря о причинах зуда, которые не затрагивают патологический процесс в прямом кишечнике непосредственно, стоит упомянуть о заболеваниях, передающихся половым путем. В частности подобный зуд могут вызывать хламидиоз, трихомониаз, гонорея и другие подобные инфекции. Чешется при этом промежность в целом, а также и прямая кишка. То же бывает и при молочнице у женщин. Поскольку влагалище и анус находятся очень близко, грибок легко распространяется по слизистым оболочкам, вызывая воспаление и в анальном канале.
Повышение уровня сахара в крови влияет на состояние слизистых оболочек, в результате чего появляются зуд в прямой кишке, также он может возникать и во влагалище. Если он возникает регулярно, возможно, имеет смысл сдать анализ крови и определить уровень глюкозы.
Заболевания поджелудочной железы иногда провоцируют появление зуда в заднем проходе. Нарушение работы поджелудочной железы приводит к ухудшению процессов пищеварения, из-за чего меняется характер кала, он может оказывать раздражающее действие на слизистую кишки.
Стоит также обратить внимание на свой рацион питания. Любители острых приправ чаще подвержены зуду в заднем проходе, поскольку пряности раздражают слизистую оболочку прямой кишки и анус. Зуд часто возникает в результате дисбактериоза, который становится следствием неправильного питания, перенесенных заболеваний, антибиотикотерапии.
Причиной зуда прямой кишки бывают аллергические реакции. Они могут быть вызваны различными пищевыми продуктами, лекарственными средствами. Точно так же может проявляться и псориаз.

Итак, что нужно сделать, чтобы избавиться от зуда в прямой кишке и установить его возможную причину?
- Очень важно соблюдать правила личной гигиены, подмываться чистой и прохладной водой с небольшим количеством мыла, можно также применять ополаскивания и примочки на основе отваров лекарственных трав - ромашки, шалфея.
- Включайте в меню фрукты, овощи и необходимое количество жидкости, при этом ограничьте употребление кофе, чая, острых приправ и спиртных напитков. Также избегайте потенциальных аллергенов - цитрусовых фруктов, куриных яиц, сладостей.
- Для устранения зуда можно пользоваться смягчающими кремами и мазями с косметическими маслами и охлаждающими веществами. Также можно прибегнуть к лекарственным мазям, которые назначаются проктологами при зуде в анусе - анестезиновая, гидрокортизованная - полный список представлен в данной статье на нашем сайте. Также не следует забывать о современных коммерческих препаратах от зуда в прямой кишке - мази ультрапрокт, ауробин или тотже синафлан. Но следует помнить, что последние содержат гормоны в тех или иных количествах, которые при длительном применении могут вызвать свои побочные эффекты, такие как грибковый дерматит и т.д., поэтому их мы не рекомендуем для регулярного использования.
- Целесообразно бывает восстановить нормальную микрофлору при помощи специальных препаратов, содержащих высушенные нормальные бактерии человека.
- Чтобы установить истинную причину зуда в заднем проходе нужно посетить врача, который осмотрит промежность и анальный канал, возьмет мазок на наличие микрофлоры, определит, есть ли в прямой кишке опухоли, полипы или увеличенные вены.
- В идеале бывает полезно также сдать биохимический анализ крови, чтобы определить уровень глюкозы в крови, работу поджелудочной железы (характеризуется уровнем амилазы) и желчного пузыря (характеризуется уровнем билирубина). Также может потребоваться сдача анализа кала на копрограмму, которая тоже позволит определить эффективность работы поджелудочной железы. Для исключения глистных инвазий берется мазок с перианальной области и производится анализ кала.
- Вернуться в оглавление раздела "Профилактика заболеваний"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Заболевания передающиеся половым путем (ЗППП) в проктологии - причины, признаки, лечение
Заболевания передающиеся половым путем (ЗППП) вызываются возбудителями, передающимися во время сексуальных контактов. Локализация поражения: гениталии, аноректальная область, полость рта. Аноректальные ЗППП являются существенной проблемой у пациентов, практикующих анальные половые сношения. Негативная модель поведения пациента или его партнера(-ов) часто приводит к повторному инфицированию ЗППП. Множественные и симультанные ЗППП - обычное явление, часто сочетающееся с ВИЧ.
• Отделяемое: гонорея, хламидиоз (венерический лимфогранулематоз), герпес.
• Аногенитальные изъязвления: герпес, ВИЧ-ассоциированные язвы, первичный сифилис, мягкий шанкр (Haemophilus ducreyi), венерический лимфогранулематоз, паховая гранулема (донованоз: Klebsiella/Calymmatobacterium granulomatis).
• Боль:
- Есть: герпес, венерический лимфогранулематоз, мягкий шанкр.
- Нет: сифилис (шанкр), паховая гранулема.
• Проктит/проктоколит: гонорея, хламидии, сифилис, герпес.
• Пролиферативные синдромы: ВПЧ, HHV-8 (герпес вирус 8, саркома Капоши), лимфома, сифилис (плоские кондиломы, гуммы).
• Кожная сыпь: вторичный сифилис, диссеминированная гонорея, лобковый педикулез, чесотка.
Прямое заражение аногенитальными инфекциями: ВПЧ, Neisseria gonorrhoeae, Chlamydia trachomatis (включая венерический лимфогранулематоз), Treponema pallidum (сифилис), герпес.
Непрямое заражение (например, оральный или орально-анальный путь): Giardia lamblia, виды Campylobacter, виды Shigella, Entamoeba histolytica, С. trachomatis, лобковый педикулез, чесотка.
ВИЧ-положительные больные: цитомегаловирус, Mycobacterium avium intracellular е комплекс (MAI/MAC), Microsporidium, Isospora и т.д.
а) Эпидемиология. В США общая заболеваемость ЗППП составляет до 20 миллионов вновь инфицированных в год. Активная инфекция (например, гонорея, сифилис и т.д.) увеличивает риск заражения ВИЧ в случае контакта.
б) Симптомы заболеваний передающихся половым путем (ЗППП)
Общие симптомы:
• Проктит: зуд, боль, тенезмы, ректальные кровотечения, слизистое отделяемое.
• Проктоколит: симптомы такие же, как при проктите, дополнительно - изменение стула (диарея), колики.
• Энтерит: диарея, спазмы без признаков проктоколита.
• Пролиферативные процессы: инфильтраты, опухоли, кондиломы.
Специфические симптомы заболеваний:
• Гонорея: бессимптомное носительство (резервуар инфекции); воспалительные процессы в малом тазу; моноартрит; кожная сыпь; уретрит; проктит с обильным мутным или кровянистым отделяемым; боль.
• Сифилис (люэс):
- Первичный: первичный комплекс (шанкр) - небольшая безболезненная плотная язва с чистым дном; проктит.
- Вторичный: диффузная макуло-папулезная кожная сыпь, без зуда, возможно наличие общих симптомов (лимфаденопатия, лихорадка, головная боль), плоские кондиломы.
- Латентный: состояние после инфекции, но без клинических признаков заболевания.
- Третичный: признаки первичной манифестации заболевания отсутствуют, неврологические симптомы, аортит, гуммы.
• Мягкий шанкр: глубокие болезненные гнойные аногенитальные язвы с болезненными нагноившимися паховыми лимфоузлами.
• Генитальный герпес: множественные сгруппированные болезненные везикулы и плоские язвы.
• Chlamydia серовары D-K: проктит, уретрит.
• Chlamydia серовары L1-L3 (венерический лимфогранулематоз): болезненная лимфаденопатия, проктоколит с геморрагическим/серозным отделяемым, боли/ тенезмы, запоры, лихорадка. В отдаленные сроки: лимфостаз, свищи/стриктуры.
• Паховая гранулема (донованоз): прогрессирующее, очень васкуляризированное и ранимое, безболезненное изъязвление без регионарной лимфаденопатии.
в) Дифференциальный диагноз:
• Другие причины изъязвления, кровотечения, боли.
• Первичные опухоли: рак анального канала, болезнь Педжета, болезнь Боуэна, АИН, рак прямой кишки, меланома, саркома Капоши, лимфома.
• Другие формы колита: язвенный колит, Болезнь Крона, колит, вызванный С. Difficile, и т.д.
г) Возбудители заболеваний передающихся половым путем (ЗППП):
• Гонорея: N. gonorrhoeae, внутриклеточные грамотрицательные диплококки => изолированные культуры (специальная среда Thayer-Martin), ПЦР.
• Сифилис: Т. pallidum (спирохеты) => микроскопия в темном поле/иммунофлуоресцентная, серология.
• Мягкий шанкр: Н. ducreyi, грамотрицательная палочка => рост на специальных средах (сложный метод), ПЦР диагностика.
• Генитальный герпес: HSV-1 и HSV-2 (herpes genitalis) => изоляция на культурах клеток, диагностика на основе ПЦР.
• С. trachomatis серовары D-K и L1, L2, L3 (венерический лимфогранулематоз), внутриклеточный микроорганизм => серология, культуры, иммунофлуоресцентные тесты.
• Паховая гранулема (донованоз): грамотрицательная К. granulomatis (старое название С. granulomatis) => получение культуры затруднительно, диагноз на основании биопсии: темноокрашенные тельца Донована.
д) Обследование заболеваний передающихся половым путем (ЗППП):
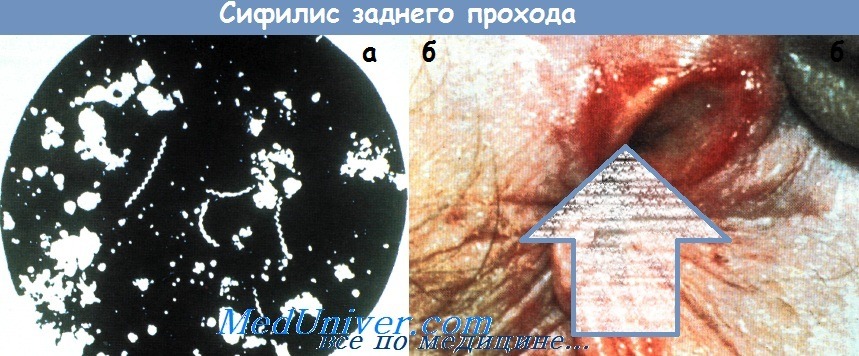
а - Бледная трепонема: исследование на темном фоне.
б - Первичный твердый шанкр заднего прохода.
Необходимый минимальный стандарт:
- Анамнез: принадлежность к группе риска, ВИЧ статус, специфические симптомы.
- Клинический осмотр: инфильтраты/опухоли, язвы/пузырьки, свищи?
- Пальцевое исследование/пальпация паховых лимфоузлов; аноскопия/ректороманоскопия => герпес, гонорея, венерический лимфогранулематоз, сифилис? Осмотр полости рта.
- Все больные с ЗППП => анализ на ВИЧ (кроме тех, у кого уже установлен положительный диагноз ВИЧ).
- Культуры:
• Прямые культуры: герпес, гонорея, Н. ducreyi, хламидии, туберкулез.
• Посевы кала, включая Giardia, криптоспоридиоз, микроспоридиз. - Другие исследования:
• Лейкоциты в кале?
• Мазки аноректального секрета с окраской по Граму: грамотрицательные внутриклеточные диплококки?
• Микроскопия в темном поле: Т. pallidum?
• Серологические исследования: HSV-2, сифилис, венерический лимфогранулематоз, гонорея.
- Аногенитальные язвы => серология на сифилис + микроскопия в темном поле или прямая иммунофлюоресценция, культура вируса герпеса или тест на антиген, Н. ducreyi культура.
- Регистрируемые заболевания: сифилис, гонорея, хламидиоз, ВИЧ, туберкулез.
Дополнительные исследования (необязательные):
• Рентгенография органов грудной клетки или тест на туберкулез.
• Колоноскопия.
е) Классификация. Основана на характеристике возбудителя.
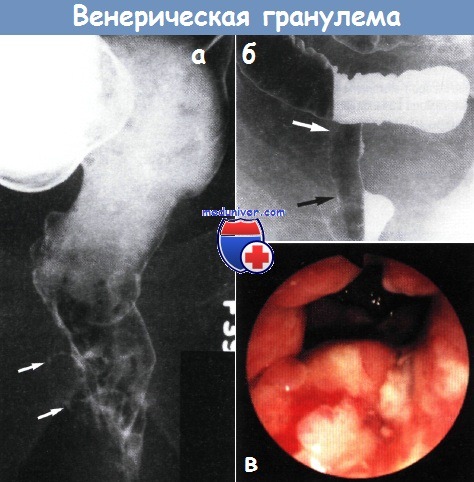
а - Венерическая лимфогранулема. Дистальный отдел прямой кишки диффузно сужен, его слизистая оболочка узловатая. В перианальные мягкие ткани идут заполненные барием ходы (показано стрелками).
У данного мужчины в анамнезе анальные половые акты и значительно повышенный титр хламидий.
Бариевая клизма, двойное контрастирование.
б - Хроническая венерическая лимфогранулема. Проксимальный отдел прямой кишки диффузно сужен.
Бариевая клизма, двойное контрастирование.
в - Ректороманоскопическая картина тяжелого проктита при венерической лимфогранулеме.
ж) Лечение без операции заболеваний передающихся половым путем (ЗППП):
• Проктит: цефтриаксон + доксициклин.
• Герпес: один из препаратов - ацикловир, фамцикловир, валацикловир.
• Сифилис: пенициллин G => внимание: реакция Яриша-Герксхаймера в течение первых 24 часов - лихорадка, головная боль, миалгия! Альтернативное лечение: доксициклин, тетрациклин.
• Хламидии/венерический лимфогранулематоз: доксициклин, альтернатива - эритромицин.
• Гонорея: цефтриаксон (+ лечение хламидийной инфекции); альтернатива - спектиномицин => внимание: лекарственно-резистентные формы гонореи! Цитомегаловирус: ганцикловир (лейкомакс).
• Мягкий шанкр: один из следующих препаратов - азитромицин, цефтриаксон, ципрофлоксацин, эритромицин или триметопримсульфаметоксазол.
• Идиопатические ВИЧ-ассоциированные язвы: эмпирическое лечение - ацикловир + метронидазол.
• ВПЧ: см. соответствующие статьи на сайте (рекомендуем пользоваться формой поиска на главной странице сайта).
з) Операция при заболевании передающемся половым путем (ЗППП):
Показания:
• Неясный диагноз => биопсия и культуры из биоптата (бактерии, вирусы, кислотоустойчивые бактерии).
• Аногенитальные кондиломы.
• Устойчивые к лечению ВИЧ-ассоциированные язвы.
и) Результаты:
• Более высокий риск неэффективного лечения среди ВИЧ-инфицированных больных, в частности с низким уровнем CD4.
• Факторы риска рецидива: сохранение негативной модели поведения (промискуитет, незащищенные половые акты), нелеченый партнер, наличие крайней плоти.
к) Наблюдение и дальнейшее лечение:
• Оценка отсутствия инфекции => наблюдение должно быть основано на особенностях этиологии и тяжести клинических симптомов. Трудности в дифференцировке реинфекции и неудачи лечения.
• Обследование и лечение половых партнеров.
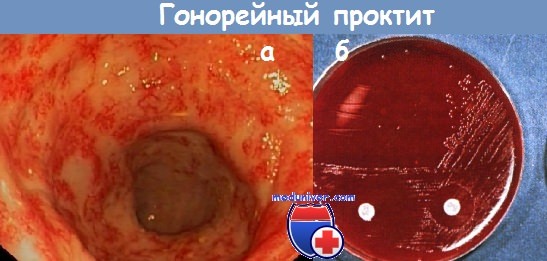
а - Гонорейный проктит.
б - Чашки с культурой Neisseria gonorrhoeae. Чувствительность к антибиотикам деляют при помощи пропитанных антибиотиками дисков.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Обезболивание заднего прохода (области ануса) - аноректальная анестезия
Приблизительное 10% аноректальных заболеваний требуется оперативное лечение, которое в большинстве случаев может быть проведено амбулаторно.
Аноректальная/перинеальная область богато иннервирована и чрезвычайно рефлексогенна, что требует адекватной анестезии для предотвращения рефлекса Brewer-Luckhardt (интенсивная боль, рефлекторные движения тела, тахипноэ и ларингоспазм). Чувствительная иннервация дистального отдела прямой кишки и заднего прохода осуществляется половым нервом (корешки S2-S4).
Эффективная анестезия включает в себя следующие компоненты:
• Быстрое начало/окончание аналгезии и расслабление сфинктера.
• Быструю обратимость и возможность быстрой коррекции во время проведения.
• Низкий уровень интра- или послеоперационных побочных эффектов (местных и системных).
• Низкую стоимость.
• Продолжительный послеоперационный комфорт.
а) Показания: аноректальное заболевание, требующее исследования или хирургического вмешательства под анестезией.
б) Противопоказания:
• Высокая вероятность перехода к абдоминальному доступу.
• Неадекватная возможность для мониторинга.
в) Варианты обезболивания заднего прохода (области ануса) - аноректальной анестезии
I. Общая анестезия:
• Типы:
- Эндотрахеальный интубационный наркоз.
- Ларингеальная маска.
- Глубокая внутривенная седация, например, пропофолом (седативный/сно-творный эффект).
• Обычно используемые виды препаратов: газы для ингаляции (изофлюран/ десфлюран, оксид азота), пропофол, миорелаксанты, бензодиазепины, опиаты, кеторолак.
• Преимущества: полная аналгезия и выключение сознания, расслабление мышц, различные степени безопасной проходимости дыхательных путей.
• Недостатки: угнетение функции ЦНС, сердца и легких.
II. Региональная анестезия:
• Типы:
- Эпидуральная анестезия: инъекция местного анестетика и/или опиоидов в эпидуральное или субарахноидальное пространство спинного канала для достижения полной аналгезии у пациента в сознании.
- Спинальная анестезия: инъекция местного анестезирующего средства в спинномозговой канал.
- Каудальная блокада: возможность предотвращения преходящих неврологических симптомов и постуральной головной боли.
• Преимущества: собственно аналгезия, отсутствие общей анестезии, минимальная частота послеоперационной тошноты/рвоты, более быстрое восстановление, отсутствие какого-либо воздействия на ментальные/интеллектуальные функции, стоимость?
• Недостатки: риск кровотечения, в том числе в спинномозговой канал (особенно при симультанной профилактике ТГВ), неполная блокада, длительная блокада с задержкой мочеиспускания, беспокойство больного, связанное с параличом нижних конечностей.
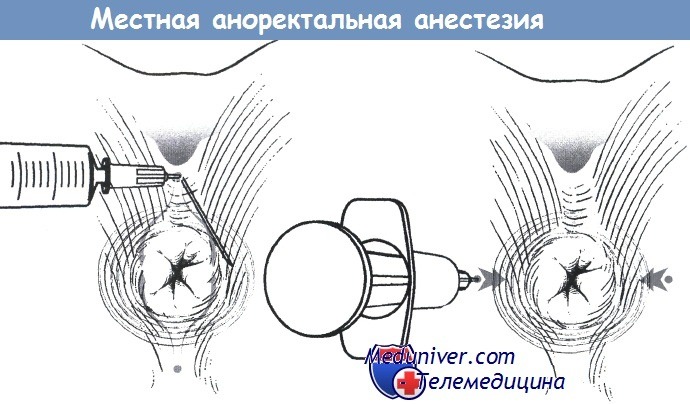
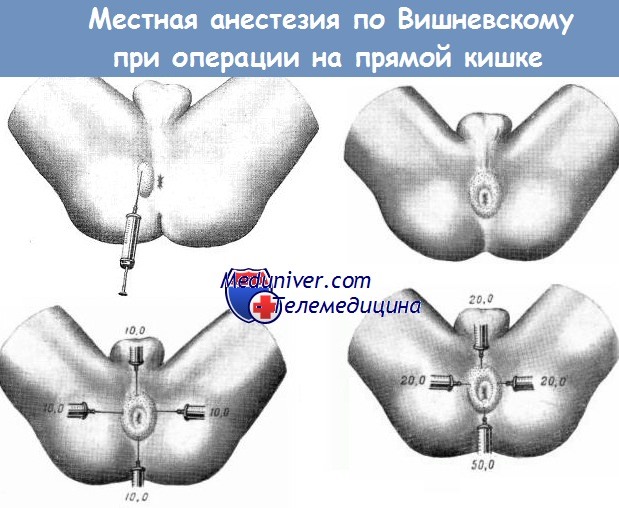
г) Мониторинг при аноректальной анестезии
Любая анестезия, при которой кроме местных анестетиков используются другие препараты, должна проводиться в соответствующих условиях:
• Возможность мониторирования частоты сердечных сокращений, сердечного ритма, кровяного давления, частоты дыхания и сатурации кислорода.
• Наличие каталки, препаратов-антагонистов и т.д.
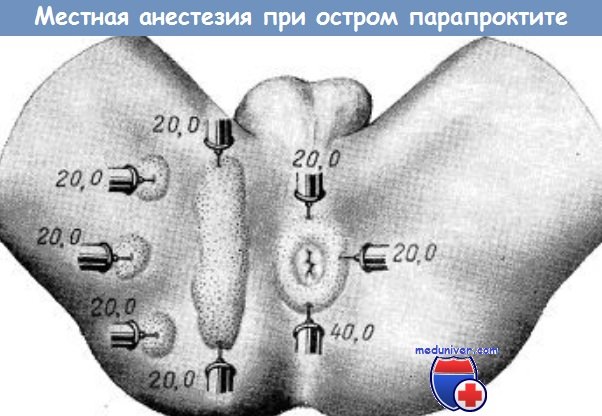
д) Поддерживающие меры обезболивания после операции в области ануса (заднего прохода):
• Кеторолак: эффективное обезболивающее средство (внимание: противопоказания/ побочные эффекты).
• Метронидазол местно/системно => уменьшение боли из-за уменьшения воспаления?
• Местно сукралфат на открытую рану => уменьшение восприятия боли, быстрое заживление раны.
• Сидячие ванны => расслабление сфинктера, уменьшение болезненных спазмов.
• Поддержание мягкой консистенции стула.

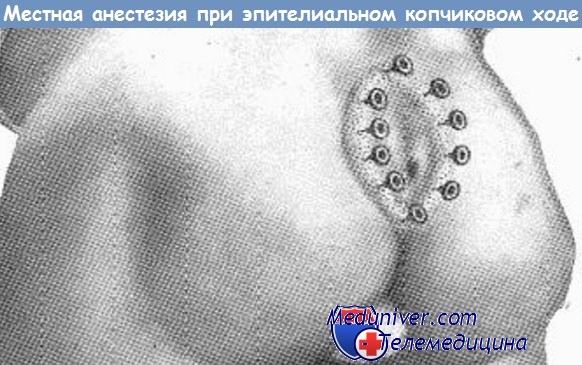
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

