Лекции по эпидемиологии холера
Обновлено: 17.04.2024
- острое, вызываемое холерными вибрионами антропонозная инфекционная болезнь с фекально-оральным мех-мом передачи возбудителей, протекающее с развитием дегидратации и деминерализации в рез-те водянистой диареи и рвоты. Возбудители - Vibrio cholerae biovar cholerae, Vibrio cholerae biovar eltor. Эпидемиология. Источник инфекции - больной или бактерионоситель. Механизм передачи возбудителя - фекально-оральный; пути - водный (чаще), пищевой, контактный. Клиника. Инкубационный период от 1 до 6 дней. Синдром гастроинтестиналъный - стул частый от 5 до 50 раз в сутки, обильный, иногда по типу "рисового отвара", водянистый, без патологических примесей, без калового запаха и цвета. Болей в животе нет. Характерны императивные позывы на рвоту после начала заболевания с диареи. Синдром дегидратации - резко выражен в связи с обильной потерей жидкости с испражнениями и рвотой: мучительная жажда, осиплость голоса вплоть до афонии, цианоз и снижение тургора кожи, западение глазных яблок, судороги, снижение АД, учащение пульса и дыхания, олигурия или анурия. Синдром интоксикации не выражен. Гипертермия отсутствует, при тяжелом течении - гипотермия. Осложнения: дегидратационный (гиповолемический) шок. Диагностика: посевы рвотных, каловых масс на 1 % щелочную пептонную воду, серологические методы исследования. Дифференциальная диагностика проводится с сальмонеллезом, дизентерией, пищевой токсикоинфекцией. Лечение. Патогенетическая терапия - регидратационная терапия: "Трисоль", "Ацесоль", "Хлосоль". В случае развития гиперкалиемии (на фоне введения больших объемов "Трисоли") - переход на "Дисоль". Объем вводимых солевых растворов зависит от степени дегидратации. При 3-4 степени дегидратации регидратация проводится в 2 этапа: 1 этап - восполнить потерю жидкости и электролитов, которая произошла до госпитализации; 2 этап - постоянная коррекция продолжающихся потерь воды и электролитов (в течение 2-Зх часов измеряют количество испражнений, рвотных масс, в последующие 2-3 часа вводят равное потерям количество солевых растворов). Этиотропное лечение рассматривается как дополнение к патогенетической терапии и направлено на профилактику вибриононосительства - доксициклин 0,11 раз в сутки. Профилактика: в очаге проводится госпитализация, обследование и леч-е больных и вибриононосителей; выял-ся заболевшие методом повторных обходов, проводится исследование на холеру и госпитализация больных с острыми желудочно-кишечными заб-ми. Бактериологическое исследование на холеру и изоляция их на 5 дней. Эпид. обследование в очаге, текущая и заключительная дезинфекция, санитарно-просветительная работа с населением, эпидемиологический анализ вспышки. Специфическая проф-ка – холероген-анатоксин; прививки производят однократно безигольным инъектором 0,8 мл для взрослых; ревакцинация через 3 мес; разработана оральная вакцина.
Ботулизм: этиология, эпидемиология, патогенез, клиника, лечение, профилактика.
- тяжелое токсико-инфекционное заб-е, характеризующееся поражением ботулотоксином НС, преимущественно продолговатого и спинного мозга, протекающее с преобладанием офтальмоплегического и бульбарного синдромов. Классификация: 1) пищевой ботулизм; 2) раневой ботулизм (редко); 3) ботулизм грудных детей (редко). Возбудитель - Clostridium botulinum (токсинобразующий анаэроб). Эпидемиология. Источник инфекции - травоядные животные, рыбы, моллюски. Путь передачи - пищевой, посредством употребления продуктов ( чаще грибов домашнего консервирования, соленой рыбы), содержащих ботулотоксин, выработанный возбудителем в процессе их хранения. Клиника. Инкубационный период от 2-Зх часов до 6 суток. Синдром интоксикации - быстрая утомляемость, прогрессирующая мышечная слабость. Гастроинтестинальный синдром - в начале заболевания непродолжительные боли в эпигастральной области, тошнота, рвота, диарея. В периоде разгара - сухость слизистой рта; вследствие пареза кишечника - вздутие живота, метеоризм, запор. Паралитический синдром - парез аккомодации и конвергенции ("сетка" перед глазами, двоение), мидриаз (расширение зрачков), ограничение движения глазных яблок (парез взора), птоз (опущение верхних век), страбизм (косоглазие), горизонтальный нистагм. Нарушение глотания, паралич мягкого неба, поперхивание, отсутствие рефлекса с задней стенки глотки, нарушение речи (осиплость, гнусавость) обусловлены поражением 9 и 12 пар черепно-мозговых нервов. Парезы и параличи скелетных мышц возникают из-за вовлечения больших мотонейронов шейных и грудных отделов спинного мозга, ограничение экскурсии трудной клетки, затруднение вдоха, острая дыхательная недостаточность. Осложнения: аспирационные пневмонии, миокардиты. Дифференциальная диагностика проводится с отравлением ядовитыми грибами, атропинсодержащими растениями и препаратами, фосфорорганическими соединениями, метиловым спиртом, острыми нарушениями мозгового кровообращения, полиомиелитом. Лабораторная диагностика. Обнаружение в крови и инфицированной пище ботулотоксина в реакции нейтрализации на белых мышах. Бактериологическое исследование рвотных масс, фекалий с высевом возбудителя. Лечение. Этиотропное-однократное внутривенное введение противоботулиничесюй сыворотки типа А - 10000 ME, типа В - 5000 ME, типа Е - 10000 ME согласно "инструкции по применению"; удаление ботулотоксина из желудочно-кишечного тракта путем промывания желудка и высоких сифонных клизм; назначение левомицетина 1,5 - 2,0/сут. Патогенетическая терапия - дезинтоксикациояная терапия, АТФ, витамины группы В. При появлении признаков декомпенсированной острой дыхательной недостаточности перевод на ИВЛ. Профилактика: 1) строгое соблюдение сан.-гигиенических правил при обработке, транспортировке, хранении и приготовлении пищевых продуктов; 2) строгий контроль при стерелизации и хранении консервированных продуктов; 3) разъяснение населению правил заготовки и консервирования продуктов в домашних условиях; 4) вакцинация ботулемическим полианатоксином персонала лабораторий, имеющих контакт с возбудителем.
Холера - это острая антропонозная кишечная инфекция, вызываемая холерным вибрионом и характеризующаяся водянистой диареей с последующим присоединением рвоты, развитием дегидратации, деминерализации и ацидоза.
Еще до нашей эры были описаны характерные признаки данного заболевания, указывались на быстрое распространение и высокую летальность.
В начале 19 века, когда получили широкое развитие международные коммуникации холера превратилась из эндемичного заболевания Юго-Восточной Азии в эпидемическую, пандемическую патологию.
С 1817 года по 1926 год на земном шаре переболело холерой 4.5 млн. человек, из них 2 млн. скончались от холеры.
В России за это время значительные вспышки холеры случались 8 раз. От холеры умер П.И.Чайковский.
Первым описал возбудителя заболевания итальянец Пачини и независимо от него врач Недзвецкий.
Наиболее значительный вклад в изучение возбудителя внес Роберт Кох. Он выделил возбудителя в чистой культуре, описал его свойства, рекомендовал среды для выращивания вибриона. В 1906 году немецкий ученый Фридрих Готлиб на карантинной станции Эль-Тор (Синайский полуостров) выделил второго возбудителя холеры - вибриона Эль-Тор.
В настоящее время наблюдается седьмая пандемия холеры. Произошла смена возбудителя с классического вибриона на вибрион Эль-Тор. При этом болезнь протекает относительно доброкачественно. Доля смертельных исходов уменьшилась.
Еще одна особенность последней пандемии - часто остается вибриононосительство. Регистрируется на всех континентах. Максимальная заболеваемость в последние годы в странах Центральной и Южной Америки. Вспышки холеры растянулись во времени - период повышенной заболеваемости стал более длительным и медленно идет на спад, нет пиков заболеваемости.
ЭТИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА ВОЗБУДИТЕЛЯ ХОЛЕРЫ.
Существует два вида возбудителей: вибрион холеры классический (биотип холера), и вибрион холеры биотип Эль-Тор. Они отличаются по биохимическим свойствам.
Морфология: изогнутая палочка с достаточно длинным жгутиком. Спор и капсул не образуют. Гр (-), хорошо окрашиваются анилиновыми красителями. Могут образовывать L-формы.
Особенности роста: облигатные аэробы, оптимальная среда - щелочная (рН 7.6 -9.0). На жидких средах растут в виде серой или голубоватой пленочки. Характеризуются очень быстрым размножением. Биохимическая активность: могут разжижать желатин, разлагают крахмал, восстанавливают нитраты в нитриты. Самый надежный биохимический критерий - триада Гейберга.
Триада Гейберга - это способность вибрионов холеры расщеплять маннозу и сахарозу и неспособность ферментировать арабинозу.
Антигенная структура: имеют жгутиковый Н-антиген (общий для всех вибрионов) и соматический термостабильный О-антиген. Возбудители холеры принадлежат к серогруппе О-1 .
В зависимости от свойств О-антигена различают 3 серовара: Агава, Инава, Гикошима.
Существуют НАГ-вибрионы, которые не агглютинируются О-1 сывороткой. Они могут вызывать диарейные заболевания, однако диагноз холеры в этом случае не ставится. Если частота выделения НАГ-вибрионов значительно возрастает, это говорит об эпидемическом неблагополучии, о загрязнении сточными водами водоемов, о токсигенности.
Вибрионы выделяют экзотоксин - холероген - самый главный патогенетический фактор. При разрушении микробных тел выделяются эндотоксины.
Третий компонент токсичности - фактор проницаемости. Это группы ферментов, которые способствуют повышению проницаемости сосудистой стенки, клеточных мембран и способствуют действию холерогена.
Устойчивость во внешней среде высокая. В открытых водных бассейнах сохраняются несколько месяцев, во влажных испражнениях - максимально сохраняются до 250 дней. На прямом солнечном свете могут сохраняться до 8 часов.
Дезинфектанты достаточно быстро уничтожают вибрионы (хлорсодержащие препараты в концентрациях 0.2-03 мг/л). Нагревание до 56 градусов убивает вибрионы за 30 минут, кипячение мгновенно. Вибрионы чувствительны к слабым растворам кислот, а к щелочам устойчивы. Губительно действуют на вибрион тетрациклин, нитрофураны.
Эпидемиология холеры.
Это антропоноз. Источник инфекции - только люди. Группы вибриононосителей:
Больные с типичной формой холеры, максимальное выделение вибрионов в течение заболевания. Наиболее опасна тяжелая форма, когда имеется выраженный энтерит и сильная рвота.
Больные субклинической или стертой формой холеры. Клиника незначительная, но значительное выделение возбудителя и распространение инфекции.
Реконвалесценты после типичной или субклинической формы холеры - вибриовыделители - реконвалесценты. Уже нет клинических признаков, однако выделение возбудителя продолжается еще длительное время.
Транзиторное здоровое носительство. Заболевание не развивается, но в фекалиях длительно можно обнаружить возбудителей. Более характерно для Эль-Тор.
Механизм заражения - фекально-оральный.
Пути распространения - водный, алиментарный, контактно-бытовой. Самый частый путь заражения - водный (питье, мытье овощей фруктов, овощей, купание). Следует указать на заражение моллюсков, рыб, креветок, лягушек. В этих организмах вибрион сохраняется длительное время. Употребление их в пищу без термической обработки повышает риск развития заболевания.
Сезонность - летне-осенняя. В этот период потребляется большее количество жидкости, купание. Повышенное потребление жидкости ведет также к снижению концентрации соляной кислоты в желудочном соке.
Восприимчивость всеобщая и высокая. В эндемичных районах болеют преимущественно дети и старики. При заносе инфекции в новое место чаще поражается взрослое население (чаще мужчины в возрасте 20-40 лет).
некоторые формы анемии
предраковые состояния и др.
Иммунитет относительно стойкий, видоспецифический и антитоксический. Повторные случаи холеры редки.
Проникнув через рот часть вибрионов в желудке погибает. Если есть предрасполагающие факторы, повышенное потребление жидкости, то вибрионы проникают в кишечник. Там щелочная среда и высокое содержание пептонов (много молекул белки и других питательных веществ). Это способствует интенсивному размножению вибрионов. Выделение экзотоксина и факторов проницаемости приводит к основным клиническим проявлениям.
Холероген является пусковым механизмом патологического процесса. Действию холерогена помогает фактор проницаемости - ферменты типа нейраминидазы. Нейраминидаза расщепляет гликопротеиды. В мембране энтероцитов содержатся ганглиозиды G и М. Видоизменение этого ганглиозида и само присутствие холерогена приводит к тому, что активируется фермент аденилатциклаза. Это приводит к усилению синтеза цАМФ (концентрация в энтероците возрастает в десятки, сотни раз) цАМФ - это регуляторное вещество которое меняет потоки жидкости. В норме функцией энтероцита является всасывание жидкости из просвета кишечника внутрь клетки. Высокая концентрация цАМФ приводит к тому, что жидкость из клетки секретируется в просвет кишечника. Изучение сока кишечника в этом случае показывает, что в 1 литре содержится 5 г поваренной соли, 4 г. гидрокарбоната натрия и 1 г. калия хлорида. Это соотношение очень важно для лечения. Соотношение электролитов в 1 л кишечного сока 5 к 4 к 1 можно вводиться внутривенно капельно, а можно давать перорально вместе с сахарами. Сахара способствуют усвоению электролитов. Поскольку жидкости теряется очень много то развивается гиповолемия (уменьшение ОЦК). Повышается вязкость крови. Развивается сосудистая недостаточность. Недостаток кислорода в тканях. Из-за недостатка кислорода происходит нарушение метаболизма, развивается ацидоз. В последующем грубые метаболические нарушения могу приводить к некрозу почечных канальцев. С водой уходят электролиты. Наиболее существенна потеря калия. Гипокалиемия приводит к развитию мышечной слабости, а отдельные мышечные группы могут некоординированно сокращаться что ведет к появлению судорожного синдрома.
Самую подробную картину патологоанатомических изменений описал Пирогов. Указывая на то, что мышцы находятся в состоянии выраженного трупного окоченения Н.К. Розенберг описал синдром поворачивания трупа за счет мышечного тонуса (одни мышцы расслаблены, другие сокращены). Характерна морщинистость кожи - “рука прачки”. Судорожное сокращение мышц приводит к позе боксера и фехтовальщика (рельефно напряжены мышцы). При вскрытии нет резкого трупного запаха. Гниение наступает поздно. Подкожная клетчатка плотная. Кровеносные сосуды полупустые и содержат вязкую красную кровь. Пирогов это описывает как симптом “малинового желе”. Дистрофические изменения в миокарде, печени и почках.
При вскрытии в кишечнике находят большое количество жидкого содержимого. При микроскопии стенки кишечника обнаруживаются признаки экссудативного воспаления, однако десквамации эпителия, язв не находят. Это позволяет отличить холерный энтерит от сальмонеллезного и других энтеритов.
Инкубационный период длится 1-5 дней. На этот срок (5 дней) накладывается карантин. Периоды заболевания:
Алгидный период - нарушение микроциркуляции приводит к тому, что кожные покровы становятся холодными.
Варианты развития заболевания:
Выздоровление происходит тогда, когда достаточно выражена защитная функция организма.
Когда большое количество микробов попадает в организм и недостаточно выражена защитная функция, развивается асфиксическая форма холеры, то есть нарушение дыхания, нарушение центральной нервной деятельности (кома) и в конечном итоге смерть.
Классификация академика Покровского (по степени обезвоживания):
1 - дефицит массы тела больного 1-3%
4 - 10% и более. Четвертая степень является гиповолемическим дегидратационным шоком.
Так же отмечают типичные и атипичные формы заболевания. Типичные формы это когда имеется энтерит, с последующим присоединением гастрита, имеется обезвоживание.
Атипичная форма, когда изменения незначительные, стертые, обезвоживание практически не развивается. Атипичными так же считаются такие резко выраженные формы как молниеносная, сухая холера (резкое обезвоживание, но без частой диареи, имеется резкая гипокалиемия, парез кишечника, жидкость в плевральной полости).
Начало заболевания острое. Первый симптом - это жидкий стул. Позывы носят императивный характер. Особенности диарейного синдрома:
Температура не повышается (максимум повышения температуры в первые сутки 37.2 -37.5)
Отсутствует болевой синдром.
Первые порции кала носят полуоформленный характер, а в последующем теряют каловый характер, отсутствуют примеси, испражнения напоминают вид рисового отвара (белесоватый, иногда с желтоватым оттенком, с хлопьями, водянистый стул). В последующем присоединяется рвота. Первый период - это период энтерита. Через несколько часов иногда через 12 часов - 24 часа присоединяется рвота (проявление гастрита). В результате проявлений гастроэнтерита быстро наступает обезвоживание и деминерализация. Потеря жидкости приводит к гиповолемии, а потеря солей приводит к судорожному синдрому. Чаще это мышцы, кистей рук, стоп, жевательные мышцы, мышцы голени.
При неблагоприятном течении заболевания нарастает частота стула, снижается АД, наблюдается резкая тахикардия, появляется распространенный цианоз, тургор и эластичность кожи снижаются, отмечается симптом “рука прачки”. Гиповолемия приводит к снижению диуреза. Развивается олигоурия, а в последующем анурия.
При развитии гиповолемического шока (4 степень обезвоживания) наблюдается диффузный цианоз. Черты лица заостряются, глазные яблоки глубоко западают, само лицо выражает страдание. Это носит название facies cholerica. Голос вначале слабый, тихий, а затем исчезает (афония) при 3-4 степени обезвоживания.
Температура тела в разгар заболевания снижается до 35-34 градусов.
Тоны сердца при тяжелом течении заболевания не прослушиваются, АД не определяется, нарастает одышка до 60 дыханий в минуту. В акте дыхания участвует вспомогательная мускулатура. Затруднение при дыхании обусловлено так же судорогами мышц, в том числе и диафрагмы. Судорожным сокращением диафрагмы объясняется икота у этих больных.
Терминальный период: быстро теряется сознание и больные погибают в состоянии комы.
- острое, вызываемое холерными вибрионами антропонозная инфекционная болезнь с фекально-оральным мех-мом передачи возбудителей, протекающее с развитием дегидратации и деминерализации в рез-те водянистой диареи и рвоты. Возбудители - Vibrio cholerae biovar cholerae, Vibrio cholerae biovar eltor. Эпидемиология. Источник инфекции - больной или бактерионоситель. Механизм передачи возбудителя - фекально-оральный; пути - водный (чаще), пищевой, контактный. Клиника. Инкубационный период от 1 до 6 дней. Синдром гастроинтестиналъный - стул частый от 5 до 50 раз в сутки, обильный, иногда по типу "рисового отвара", водянистый, без патологических примесей, без калового запаха и цвета. Болей в животе нет. Характерны императивные позывы на рвоту после начала заболевания с диареи. Синдром дегидратации - резко выражен в связи с обильной потерей жидкости с испражнениями и рвотой: мучительная жажда, осиплость голоса вплоть до афонии, цианоз и снижение тургора кожи, западение глазных яблок, судороги, снижение АД, учащение пульса и дыхания, олигурия или анурия. Синдром интоксикации не выражен. Гипертермия отсутствует, при тяжелом течении - гипотермия. Осложнения: дегидратационный (гиповолемический) шок. Диагностика: посевы рвотных, каловых масс на 1 % щелочную пептонную воду, серологические методы исследования. Дифференциальная диагностика проводится с сальмонеллезом, дизентерией, пищевой токсикоинфекцией. Лечение. Патогенетическая терапия - регидратационная терапия: "Трисоль", "Ацесоль", "Хлосоль". В случае развития гиперкалиемии (на фоне введения больших объемов "Трисоли") - переход на "Дисоль". Объем вводимых солевых растворов зависит от степени дегидратации. При 3-4 степени дегидратации регидратация проводится в 2 этапа: 1 этап - восполнить потерю жидкости и электролитов, которая произошла до госпитализации; 2 этап - постоянная коррекция продолжающихся потерь воды и электролитов (в течение 2-Зх часов измеряют количество испражнений, рвотных масс, в последующие 2-3 часа вводят равное потерям количество солевых растворов). Этиотропное лечение рассматривается как дополнение к патогенетической терапии и направлено на профилактику вибриононосительства - доксициклин 0,11 раз в сутки. Профилактика: в очаге проводится госпитализация, обследование и леч-е больных и вибриононосителей; выял-ся заболевшие методом повторных обходов, проводится исследование на холеру и госпитализация больных с острыми желудочно-кишечными заб-ми. Бактериологическое исследование на холеру и изоляция их на 5 дней. Эпид. обследование в очаге, текущая и заключительная дезинфекция, санитарно-просветительная работа с населением, эпидемиологический анализ вспышки. Специфическая проф-ка – холероген-анатоксин; прививки производят однократно безигольным инъектором 0,8 мл для взрослых; ревакцинация через 3 мес; разработана оральная вакцина.
Ботулизм: этиология, эпидемиология, патогенез, клиника, лечение, профилактика.
- тяжелое токсико-инфекционное заб-е, характеризующееся поражением ботулотоксином НС, преимущественно продолговатого и спинного мозга, протекающее с преобладанием офтальмоплегического и бульбарного синдромов. Классификация: 1) пищевой ботулизм; 2) раневой ботулизм (редко); 3) ботулизм грудных детей (редко). Возбудитель - Clostridium botulinum (токсинобразующий анаэроб). Эпидемиология. Источник инфекции - травоядные животные, рыбы, моллюски. Путь передачи - пищевой, посредством употребления продуктов ( чаще грибов домашнего консервирования, соленой рыбы), содержащих ботулотоксин, выработанный возбудителем в процессе их хранения. Клиника. Инкубационный период от 2-Зх часов до 6 суток. Синдром интоксикации - быстрая утомляемость, прогрессирующая мышечная слабость. Гастроинтестинальный синдром - в начале заболевания непродолжительные боли в эпигастральной области, тошнота, рвота, диарея. В периоде разгара - сухость слизистой рта; вследствие пареза кишечника - вздутие живота, метеоризм, запор. Паралитический синдром - парез аккомодации и конвергенции ("сетка" перед глазами, двоение), мидриаз (расширение зрачков), ограничение движения глазных яблок (парез взора), птоз (опущение верхних век), страбизм (косоглазие), горизонтальный нистагм. Нарушение глотания, паралич мягкого неба, поперхивание, отсутствие рефлекса с задней стенки глотки, нарушение речи (осиплость, гнусавость) обусловлены поражением 9 и 12 пар черепно-мозговых нервов. Парезы и параличи скелетных мышц возникают из-за вовлечения больших мотонейронов шейных и грудных отделов спинного мозга, ограничение экскурсии трудной клетки, затруднение вдоха, острая дыхательная недостаточность. Осложнения: аспирационные пневмонии, миокардиты. Дифференциальная диагностика проводится с отравлением ядовитыми грибами, атропинсодержащими растениями и препаратами, фосфорорганическими соединениями, метиловым спиртом, острыми нарушениями мозгового кровообращения, полиомиелитом. Лабораторная диагностика. Обнаружение в крови и инфицированной пище ботулотоксина в реакции нейтрализации на белых мышах. Бактериологическое исследование рвотных масс, фекалий с высевом возбудителя. Лечение. Этиотропное-однократное внутривенное введение противоботулиничесюй сыворотки типа А - 10000 ME, типа В - 5000 ME, типа Е - 10000 ME согласно "инструкции по применению"; удаление ботулотоксина из желудочно-кишечного тракта путем промывания желудка и высоких сифонных клизм; назначение левомицетина 1,5 - 2,0/сут. Патогенетическая терапия - дезинтоксикациояная терапия, АТФ, витамины группы В. При появлении признаков декомпенсированной острой дыхательной недостаточности перевод на ИВЛ. Профилактика: 1) строгое соблюдение сан.-гигиенических правил при обработке, транспортировке, хранении и приготовлении пищевых продуктов; 2) строгий контроль при стерелизации и хранении консервированных продуктов; 3) разъяснение населению правил заготовки и консервирования продуктов в домашних условиях; 4) вакцинация ботулемическим полианатоксином персонала лабораторий, имеющих контакт с возбудителем.
Холера – это острая кишечная инфекция, возникающая при поражении человека холерным вибрионом. Холера проявляется выраженной частой диареей, обильной многократной рвотой, что приводит к значительной потере жидкости и обезвоживанию организма. Признаками дегидратации служат сухость кожных покровов и слизистых, снижением тургора тканей и сморщивание кожи, заострение черт лица, олигоанурия. Диагноз холеры подтверждается результатами бактериологического посева каловых и рвотных масс, серологическими методиками. Лечение включает изоляцию холерного больного, парентеральную регидратацию, терапию тетрациклиновыми антибиотиками.
МКБ-10
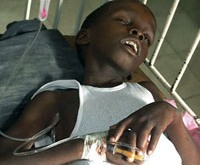
Общие сведения
Холера – особо опасная инфекция, вызываемая энтеропатогенной бактерией Vibrio cholerae, протекающая с развитием тяжелого гастроэнтерита и выраженным обезвоживанием вплоть до развития дигидратационного шока. Холера имеет тенденцию к эпидемическому распространению и высокую летальность, поэтому отнесена ВОЗ к высокопатогенным карантинным инфекциям.
Наиболее часто эпидемические вспышки холеры регистрируются в странах Африки, Латинской Америки, Юго-Восточной Азии. По оценкам ВОЗ, ежегодно холерой заражается 3-5 млн. человек, около 100-120 тыс. случаев заболевания заканчивается смертельно. Т. о., на сегодняшний день холера остается глобальной проблемой мирового здравоохранения.

Причины холеры
Характеристика возбудителя
На сегодняшний день обнаружено более 150 типов холерных вибрионов, различающихся по серологическим признакам. Холерные вибрионы разделяют на две группы: А и В. Холеру вызывают вибрионы группы А. Холерный вибрион представляет собой грамотрицательную подвижную бактерию, выделяющую в процессе жизнедеятельности термостабильный эндотоксин, а также термолабильный энтеротоксин (холероген).
Возбудитель устойчив к действию окружающей среды, сохраняет жизнеспособность в проточном водоеме до нескольких месяцев, до 30 часов в сточных водах. Хорошей питательной средой является молоко, мясо. Холерный вибрион погибает при химическом дезинфицировании, кипячении, высушивании и воздействии солнечного света. Отмечается чувствительность к тетрациклинам и фторхинолонам.
Пути передачи
Резервуаром и источником инфекции является больной человек или транзиторный носитель инфекции. Наиболее активно выделяются бактерии в первые дни с рвотными и фекальными массами. Тяжело выявить инфицированных лиц с легко протекающей холерой, однако они представляют опасность в плане заражения. В очаге обнаружения холеры обследованию подвергаются все контактировавшие, вне зависимости от клинических проявлений. Заразность с течением времени уменьшается, и обычно к 3-й неделе происходит выздоровление и освобождение от бактерий. Однако в некоторых случаях носительство продолжается до года и более. Удлинению срока носительства способствуют сопутствующие инфекции.
Холера передается бытовым (грязные руки, предметы, посуда), пищевым и водным путем по фекально-оральному механизму. В настоящее время особое место в передаче холеры отводится мухам. Водный путь (загрязненный источник воды) является наиболее распространенным. Холера является инфекцией с высокой восприимчивостью, наиболее легко происходит заражение людей с гипоацидозом, некоторыми анемиями, зараженных гельминтами, злоупотребляющих алкоголем.
Симптомы холеры
Диспепсия
Инкубационный период при заражении холерным вибрионом продолжается от нескольких часов до 5 дней. Начало заболевания острое, обычно ночью или утром. Первым симптомом выступает интенсивный безболезненный позыв к дефекации, сопровождающийся дискомфортным ощущением в животе. Первоначально стул имеет разжиженную консистенцию, но сохраняет каловый характер. Довольно быстро частота дефекаций увеличивается, достигает 10 и более раз за сутки, при этом стул становится бесцветным, водянистым.
При холере испражнения обычно не зловонны в отличие от других инфекционных заболеваний кишечника. Повышенная секреция воды в просвет кишечника способствует заметному увеличению количества выделяемых каловых масс. В 20-40% случаев кал приобретает консистенцию рисового отвара. Обычно испражнения имеют вид зеленоватой жидкости с белыми рыхлыми хлопьями, похожими на рисовые.
Нередко отмечается урчание, бурление в животе, дискомфорт, переливание жидкости в кишечнике. Прогрессирующая потеря жидкости организмом приводит к проявлению симптомов обезвоживания: сухость во рту, жажда, затем появляется ощущение похолодания конечностей, звон в ушах, головокружение. Эти симптомы говорят о значительном обезвоживании и требуют экстренных мер по восстановлению водно-солевого гомеостаза организма.
Поскольку к диарее зачастую присоединяется частая рвота, потеря жидкости усугубляется. Рвота возникает обычно спустя несколько часов, иногда на следующие сутки после начала диареи. Рвота обильная, многократная, начинается внезапно и сопровождается интенсивным ощущением тошноты и болью в верхней части живота под грудиной. Первоначально в рвотных массах отмечаются остатки непереваренной пищи, затем желчь. Со временем, рвотные массы также становятся водянистыми, приобретая иногда вид рисового отвара.
При рвоте происходит быстрая потеря организмом ионов натрия и хлора, что приводит к развитию мышечных судорог, сначала в мышцах пальцев, затем всех конечностей. При прогрессировании дефицита электролитов мышечные судороги могут распространиться на спину, диафрагму, брюшную стенку. Мышечная слабость и головокружение нарастает вплоть до невозможности подняться и дойти до туалета. При этом сознание полностью сохраняется.
Выраженной болезненности в животе, в отличие от большинства кишечных инфекций, при холере не отмечается. 20-30% больных жалуются на умеренную боль. Не характерна и лихорадка, температура тела остается в нормальных пределах, иногда достигает субфебрильных цифр. Выраженная дегидратация проявляется снижением температуры тела.
Дегидратация
Дегидратация организма различается по стадиям:
- на первой стадии потеря жидкости не превышает 3% от массы тела;
- на второй - 3-6%;
- на третьей - 6-9%;
- на четвертой стадии потеря жидкости превышает 9% массы тела.
При потере более 10% массы тела и ионов происходит прогрессирование дегидратации. Возникает анурия, значительная гипотермия, пульс в лучевой артерии не прощупывается, периферическое артериальное давление не определяется. При этом диарея и рвота становятся менее частыми в связи с параличом кишечной мускулатуры. Данное состояние называют дегидратационным шоком.
Нарастание клинических проявлений холеры может прекратиться на любом этапе, течение может быть стертым. В зависимости от тяжести дегидратации и скорости нарастания потери жидкости различают холеру легкого, среднетяжелого и тяжелого течения. Тяжелая форма холеры отмечается у 10-12% пациентов. В случаях молниеносного течения развитие дегидратационного шока возможно в течение первых 10-12 часов.
Осложнения
Холера может осложняться присоединением других инфекций, развитием пневмонии, тромбофлебита и гнойного воспаления (абсцесс, флегмона), тромбозом сосудов брыжейки и ишемией кишечника. Значительная потеря жидкости может способствовать возникновению расстройств мозгового кровообращения, инфарктом миокарда.
Диагностика
Тяжело протекающая холера диагностируется на основании данных клинической картины и физикального обследования. Окончательный диагноз устанавливают на основании бактериологического посева каловых или рвотных масс, кишечного содержимого (секционный анализ). Материал для посева необходимо доставить в лабораторию не позднее 3-х часов с момента получения, результат будет готов через 3-4 суток.
Существуют серологические методики выявления заражения холерным вибрионом (РА, РНГА, виброцидный тест, ИФА, РКА), но они не являются достаточными для окончательной диагностики, считаясь методами ускоренного ориентировочного определения возбудителя. Ускоренными методиками для подтверждения предварительного диагноза можно считать люминисцентно-серологический анализ, микроскопию в темном поле иммобилизованных О-сывороткой вибрионов.
Лечение холеры
Поскольку основную опасность при холере представляет прогрессирующая потеря жидкости, ее восполнение в организме является основной задачей лечения этой инфекции. Лечение холеры производится в специализированном инфекционном отделении с изолированной палате (боксе), оборудованной специальной койкой (койка Филипса) с весами и посудой для сбора испражнений. Для точного определения степени дегидратации ведут учет их объема, регулярно определяют гематокрит, уровень ионов в сыворотке, кислотно-щелочной показатель.
Первичные регидратационные мероприятия включают восполнение имеющегося дефицита жидкости и электролитов. В тяжелых случаях производится внутривенное введение полиионных растворов. После этого производят компенсаторную регидратацию. Введение жидкости происходит в соответствии с ее потерями. Возникновение рвоты не является противопоказанием к продолжению регидратации. После восстановления водно-солевого баланса и прекращения рвоты начинают антибиотикотерапию. При холере назначают курс препаратов тетрациклинового ряда, а в случае повторного выделения бактерий – хлорамфеникол.
Специфической диеты при холере нет, в первые дни могут рекомендовать стол №4, а после стихания выраженной симптоматики и восстановления кишечной деятельности (3-5-й день лечения) - питание без особенностей. Перенесшим холеру рекомендовано увеличить в рационе содержащие калия продукты (курага, томатный и апельсиновый соки, бананы).
Прогноз и профилактика
При своевременном и полном лечении после подавления инфекции наступает выздоровление. В настоящее время современные препараты эффективно действуют на холерный вибрион, а регидратационная терапия способствует профилактике осложнений.
Специфическая профилактика холеры заключается в однократной вакцинации холерным токсином перед посещением регионов с высоким уровнем распространения этого заболевания. При необходимости через 3 месяца производят ревакцинацию. Неспецифические меры профилактики холеры подразумевают соблюдение санитарно-гигиенических норм в населенных местах, на предприятиях питания, в районах забора вод для нужд населения. Индивидуальная профилактика заключается в соблюдении гигиены, кипячении употребляемой воды, мытье продуктов питания и их правильной кулинарной обработке. При обнаружении случая холеры эпидемиологический очаг подлежит дезинфекции, больные изолируются, все контактные лица наблюдаются в течение 5-ти дней на предмет выявления возможного заражения.
Холера - это острая антропонозная кишечная инфекция, вызываемая холерным вибрионом и характеризующаяся водянистой диареей с последующим присоединением рвоты, развитием дегидратации, деминерализации и ацидоза.
Еще до нашей эры были описаны характерные признаки данного заболевания, указывались на быстрое распространение и высокую летальность.
В начале 19 века, когда получили широкое развитие международные коммуникации холера превратилась из эндемичного заболевания Юго-Восточной Азии в эпидемическую, пандемическую патологию.
С 1817 года по 1926 год на земном шаре переболело холерой 4.5 млн. человек, из них 2 млн. скончались от холеры.
В России за это время значительные вспышки холеры случались 8 раз. От холеры умер П.И.Чайковский.
Первым описал возбудителя заболевания итальянец Пачини и независимо от него врач Недзвецкий.
Наиболее значительный вклад в изучение возбудителя внес Роберт Кох. Он выделил возбудителя в чистой культуре, описал его свойства, рекомендовал среды для выращивания вибриона. В 1906 году немецкий ученый Фридрих Готлиб на карантинной станции Эль-Тор (Синайский полуостров) выделил второго возбудителя холеры - вибриона Эль-Тор.
В настоящее время наблюдается седьмая пандемия холеры. Произошла смена возбудителя с классического вибриона на вибрион Эль-Тор. При этом болезнь протекает относительно доброкачественно. Доля смертельных исходов уменьшилась.
Еще одна особенность последней пандемии - часто остается вибриононосительство. Регистрируется на всех континентах. Максимальная заболеваемость в последние годы в странах Центральной и Южной Америки. Вспышки холеры растянулись во времени - период повышенной заболеваемости стал более длительным и медленно идет на спад, нет пиков заболеваемости.
ЭТИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА ВОЗБУДИТЕЛЯ ХОЛЕРЫ.
Существует два вида возбудителей: вибрион холеры классический (биотип холера), и вибрион холеры биотип Эль-Тор. Они отличаются по биохимическим свойствам.
Морфология: изогнутая палочка с достаточно длинным жгутиком. Спор и капсул не образуют. Гр (-), хорошо окрашиваются анилиновыми красителями. Могут образовывать L-формы.
Особенности роста: облигатные аэробы, оптимальная среда - щелочная (рН 7.6 -9.0). На жидких средах растут в виде серой или голубоватой пленочки. Характеризуются очень быстрым размножением. Биохимическая активность: могут разжижать желатин, разлагают крахмал, восстанавливают нитраты в нитриты. Самый надежный биохимический критерий - триада Гейберга.
Триада Гейберга - это способность вибрионов холеры расщеплять маннозу и сахарозу и неспособность ферментировать арабинозу.
Антигенная структура: имеют жгутиковый Н-антиген (общий для всех вибрионов) и соматический термостабильный О-антиген. Возбудители холеры принадлежат к серогруппе О-1 .
В зависимости от свойств О-антигена различают 3 серовара: Агава, Инава, Гикошима.
Существуют НАГ-вибрионы, которые не агглютинируются О-1 сывороткой. Они могут вызывать диарейные заболевания, однако диагноз холеры в этом случае не ставится. Если частота выделения НАГ-вибрионов значительно возрастает, это говорит об эпидемическом неблагополучии, о загрязнении сточными водами водоемов, о токсигенности.
Вибрионы выделяют экзотоксин - холероген - самый главный патогенетический фактор. При разрушении микробных тел выделяются эндотоксины.
Третий компонент токсичности - фактор проницаемости. Это группы ферментов, которые способствуют повышению проницаемости сосудистой стенки, клеточных мембран и способствуют действию холерогена.
Устойчивость во внешней среде высокая. В открытых водных бассейнах сохраняются несколько месяцев, во влажных испражнениях - максимально сохраняются до 250 дней. На прямом солнечном свете могут сохраняться до 8 часов.
Дезинфектанты достаточно быстро уничтожают вибрионы (хлорсодержащие препараты в концентрациях 0.2-03 мг/л). Нагревание до 56 градусов убивает вибрионы за 30 минут, кипячение мгновенно. Вибрионы чувствительны к слабым растворам кислот, а к щелочам устойчивы. Губительно действуют на вибрион тетрациклин, нитрофураны.
Эпидемиология холеры.
Это антропоноз. Источник инфекции - только люди. Группы вибриононосителей:
Больные с типичной формой холеры, максимальное выделение вибрионов в течение заболевания. Наиболее опасна тяжелая форма, когда имеется выраженный энтерит и сильная рвота.
Больные субклинической или стертой формой холеры. Клиника незначительная, но значительное выделение возбудителя и распространение инфекции.
Реконвалесценты после типичной или субклинической формы холеры - вибриовыделители - реконвалесценты. Уже нет клинических признаков, однако выделение возбудителя продолжается еще длительное время.
Транзиторное здоровое носительство. Заболевание не развивается, но в фекалиях длительно можно обнаружить возбудителей. Более характерно для Эль-Тор.
Механизм заражения - фекально-оральный.
Пути распространения - водный, алиментарный, контактно-бытовой. Самый частый путь заражения - водный (питье, мытье овощей фруктов, овощей, купание). Следует указать на заражение моллюсков, рыб, креветок, лягушек. В этих организмах вибрион сохраняется длительное время. Употребление их в пищу без термической обработки повышает риск развития заболевания.
Сезонность - летне-осенняя. В этот период потребляется большее количество жидкости, купание. Повышенное потребление жидкости ведет также к снижению концентрации соляной кислоты в желудочном соке.
Восприимчивость всеобщая и высокая. В эндемичных районах болеют преимущественно дети и старики. При заносе инфекции в новое место чаще поражается взрослое население (чаще мужчины в возрасте 20-40 лет).
некоторые формы анемии
предраковые состояния и др.
Иммунитет относительно стойкий, видоспецифический и антитоксический. Повторные случаи холеры редки.
Проникнув через рот часть вибрионов в желудке погибает. Если есть предрасполагающие факторы, повышенное потребление жидкости, то вибрионы проникают в кишечник. Там щелочная среда и высокое содержание пептонов (много молекул белки и других питательных веществ). Это способствует интенсивному размножению вибрионов. Выделение экзотоксина и факторов проницаемости приводит к основным клиническим проявлениям.
Холероген является пусковым механизмом патологического процесса. Действию холерогена помогает фактор проницаемости - ферменты типа нейраминидазы. Нейраминидаза расщепляет гликопротеиды. В мембране энтероцитов содержатся ганглиозиды G и М. Видоизменение этого ганглиозида и само присутствие холерогена приводит к тому, что активируется фермент аденилатциклаза. Это приводит к усилению синтеза цАМФ (концентрация в энтероците возрастает в десятки, сотни раз) цАМФ - это регуляторное вещество которое меняет потоки жидкости. В норме функцией энтероцита является всасывание жидкости из просвета кишечника внутрь клетки. Высокая концентрация цАМФ приводит к тому, что жидкость из клетки секретируется в просвет кишечника. Изучение сока кишечника в этом случае показывает, что в 1 литре содержится 5 г поваренной соли, 4 г. гидрокарбоната натрия и 1 г. калия хлорида. Это соотношение очень важно для лечения. Соотношение электролитов в 1 л кишечного сока 5 к 4 к 1 можно вводиться внутривенно капельно, а можно давать перорально вместе с сахарами. Сахара способствуют усвоению электролитов. Поскольку жидкости теряется очень много то развивается гиповолемия (уменьшение ОЦК). Повышается вязкость крови. Развивается сосудистая недостаточность. Недостаток кислорода в тканях. Из-за недостатка кислорода происходит нарушение метаболизма, развивается ацидоз. В последующем грубые метаболические нарушения могу приводить к некрозу почечных канальцев. С водой уходят электролиты. Наиболее существенна потеря калия. Гипокалиемия приводит к развитию мышечной слабости, а отдельные мышечные группы могут некоординированно сокращаться что ведет к появлению судорожного синдрома.
Самую подробную картину патологоанатомических изменений описал Пирогов. Указывая на то, что мышцы находятся в состоянии выраженного трупного окоченения Н.К. Розенберг описал синдром поворачивания трупа за счет мышечного тонуса (одни мышцы расслаблены, другие сокращены). Характерна морщинистость кожи - “рука прачки”. Судорожное сокращение мышц приводит к позе боксера и фехтовальщика (рельефно напряжены мышцы). При вскрытии нет резкого трупного запаха. Гниение наступает поздно. Подкожная клетчатка плотная. Кровеносные сосуды полупустые и содержат вязкую красную кровь. Пирогов это описывает как симптом “малинового желе”. Дистрофические изменения в миокарде, печени и почках.
При вскрытии в кишечнике находят большое количество жидкого содержимого. При микроскопии стенки кишечника обнаруживаются признаки экссудативного воспаления, однако десквамации эпителия, язв не находят. Это позволяет отличить холерный энтерит от сальмонеллезного и других энтеритов.
Инкубационный период длится 1-5 дней. На этот срок (5 дней) накладывается карантин. Периоды заболевания:
Алгидный период - нарушение микроциркуляции приводит к тому, что кожные покровы становятся холодными.
Варианты развития заболевания:
Выздоровление происходит тогда, когда достаточно выражена защитная функция организма.
Когда большое количество микробов попадает в организм и недостаточно выражена защитная функция, развивается асфиксическая форма холеры, то есть нарушение дыхания, нарушение центральной нервной деятельности (кома) и в конечном итоге смерть.
Классификация академика Покровского (по степени обезвоживания):
1 - дефицит массы тела больного 1-3%
4 - 10% и более. Четвертая степень является гиповолемическим дегидратационным шоком.
Так же отмечают типичные и атипичные формы заболевания. Типичные формы это когда имеется энтерит, с последующим присоединением гастрита, имеется обезвоживание.
Атипичная форма, когда изменения незначительные, стертые, обезвоживание практически не развивается. Атипичными так же считаются такие резко выраженные формы как молниеносная, сухая холера (резкое обезвоживание, но без частой диареи, имеется резкая гипокалиемия, парез кишечника, жидкость в плевральной полости).
Начало заболевания острое. Первый симптом - это жидкий стул. Позывы носят императивный характер. Особенности диарейного синдрома:
Температура не повышается (максимум повышения температуры в первые сутки 37.2 -37.5)
Отсутствует болевой синдром.
Первые порции кала носят полуоформленный характер, а в последующем теряют каловый характер, отсутствуют примеси, испражнения напоминают вид рисового отвара (белесоватый, иногда с желтоватым оттенком, с хлопьями, водянистый стул). В последующем присоединяется рвота. Первый период - это период энтерита. Через несколько часов иногда через 12 часов - 24 часа присоединяется рвота (проявление гастрита). В результате проявлений гастроэнтерита быстро наступает обезвоживание и деминерализация. Потеря жидкости приводит к гиповолемии, а потеря солей приводит к судорожному синдрому. Чаще это мышцы, кистей рук, стоп, жевательные мышцы, мышцы голени.
При неблагоприятном течении заболевания нарастает частота стула, снижается АД, наблюдается резкая тахикардия, появляется распространенный цианоз, тургор и эластичность кожи снижаются, отмечается симптом “рука прачки”. Гиповолемия приводит к снижению диуреза. Развивается олигоурия, а в последующем анурия.
При развитии гиповолемического шока (4 степень обезвоживания) наблюдается диффузный цианоз. Черты лица заостряются, глазные яблоки глубоко западают, само лицо выражает страдание. Это носит название facies cholerica. Голос вначале слабый, тихий, а затем исчезает (афония) при 3-4 степени обезвоживания.
Температура тела в разгар заболевания снижается до 35-34 градусов.
Тоны сердца при тяжелом течении заболевания не прослушиваются, АД не определяется, нарастает одышка до 60 дыханий в минуту. В акте дыхания участвует вспомогательная мускулатура. Затруднение при дыхании обусловлено так же судорогами мышц, в том числе и диафрагмы. Судорожным сокращением диафрагмы объясняется икота у этих больных.
Терминальный период: быстро теряется сознание и больные погибают в состоянии комы.
Читайте также:

