Лихорадка без температуры причины у ребенка
Обновлено: 22.04.2024
Лихорадка неясного генеза у детей в практике инфекциониста
Сотрудниками Пензенского государственного университета, кафедры микробиологии, эпидемиологии и инфекционных болезней в данной статье приводится описание разнообразных вариантов лихорадки, а также дифференциально-диагностический алгоритм для поиска причины лихорадки неясного генеза (ЛНГ).
Среди различных заболеваний, сопровождаемых ЛНГ, с которыми встречаются педиатры, распространены генерализованные бактериальные инфекции, системные вирусные инфекции, туберкулез, разнообразные грибковые инфекции, паразитарные инвазии, злокачественные образования, ревматические болезни, кроме того лихорадочные состояния, которые могут быть непосредственно связаны с воздействием лекарственных средств, а также вакцин.
Лихорадка неясного генеза (ЛНГ), в особенности у детей, всегда была, остается и останется актуальной и сложной проблемой, которая требует особого подхода к решению данной проблемы. До настоящего времени ЛНГ является весьма сложной, а зачастую даже загадочной патологией.
ЛНГ – состояние больного, когда повышение температуры тела является единственным проявлением заболевания, которое может оставаться неизвестным даже после проведения множества обследований. ЛНГ – диагноз исключения, который выставляется после проведения всевозможных исследований, когда так и не удалось выявить истинных причин лихорадки.
Известно, что поддержание постоянной температуры тела организма обеспечивается равновесием между теплопродукцией и теплоотдачей, при нарушении данного равновесия возникает лихорадочный синдром. Лихорадку запускают пирогены. Различают экзогенные и эндогенные пирогены. Экзогенные пирогены могут иметь как инфекционную, так и, напротив, неинфекционную природу, они могут являться продуктами метаболизма патогенных микроорганизмов лекарственными средствами и вакцинами. Эндогенные пирогены по-другому можно назвать лейкоцитарным пирогеном, это вещества, поступающие в кровь при разрушении лейкоцитов по тем или иным причинам. Все эти вещества воздействуют на центр терморегуляции, который расположен в гипоталамусе, а точнее, в его передней доле. В результате этого возникает активация механизмов, которые приводят к повышению теплопродукции и подавлению теплоотдачи, а соответственно, возникновению лихорадочного симптома.
Критерии ЛНГ по Р. Б. Тейлору (1992):
Классификация ЛНГ.
Классификация по типам и видам может помочь в дифференцировке, поиске и дальнейшем установлении диагноза.
Этиология.
Лихорадка неясного генеза может возникать из-за большого круга различных заболеваний, это могут быть инфекционные заболевании, неинфекционные, системные заболевание и др.
Этиологическую структуру ЛНГ можно представить следующим образом:
- инфекционные болезни;
- злокачественные опухоли и образования;
- прочие заболевания, разнообразные по этиологии, патогенезу, методам диагностики, лечения и прогнозу;
- у некоторой доли больных причину лихорадки установить не удается.
Многие бактериальные инфекции, протекающие с явлением ЛНГ, лежат в основе тяжелых заболеваний, таких как сепсис, инфекционный эндокардит, острый средний отит, мочевая инфекция, абсцесс брюшной полости, остеомиелит и пр. Данные заболевания в основном сопровождаются гектической лихорадкой.
Виновниками системных вирусных заболеваний, сопровождающихся ЛНГ, могут являться вирусы герпеса, парвовирус, энтеровирусы, а в последние годы – ВИЧ, вирусы гепатита А, В, С и т.д. Такая лихорадка чаще носит ремиттирующий или интермиттирующий характер.
При генерализованных кишечных инфекциях: иерсениозной, сальмонеллезной, бруцеллезной, тифозной ‒ первый клинический признак – ЛНГ, протекающая с различными вариантами температурной реакции.
В настоящее время участились случаи возникновения туберкулезной инфекции среди населения, что может на начальных этапах проявляется только лихорадкой. Туберкулезная инфекция при этом может быть как легочной (милиарный туберкулез), так и не легочной. При этом поражаются лимфатические узлы, урогенитальный тракт, кости и многие другие органы.
По некоторым данным, ЛНГ может быть также грибковой этиологии, например кандидоз, фузариоз, актиномикоз. Это могут быть паразитарные инвазии ‒ малярия, токсоплазмоз, лейшманиоз и др. Такая ЛНГ возникает у детей, побывавших в эндемичных районах, тропических странах.
Существует так называемая болезнь кошачьей царапины (БКЦ), впервые она была описана в 1931 г., эта патология тоже может стать причиной ЛНГ. Ее возбудителем является Bartonela henselae, которая передается при укусах и царапинах домашней кошкой. Основной симптом БКЦ – длительная лихорадка. На долю БКЦ приходится около 5 % лихорадочных синдромов.
В круг дифференцируемых заболеваний входит также болезнь Лайма как причинный фактор лихорадки. При болезни Лайма лихорадка отмечается примерно в 66 % случаев, особенно такое бывает в теплое время года, чаще всего после посещения лесов.
Современные исследователи в круг дифференцируемых заболеваний у детей с ЛНГ включают так же и другие заболевания и состояния:
- интраспинальный абсцесс;
- септический артрит;
- мультифокальный остеомиелит и др.
Необходимо отметить, что при инфекционных заболеваниях температура тела достаточно часто реагирует на антибиотики. По мнению многих ученых, с течением времени частота причинных факторов ЛНГ меняется, особенно это заметно в последнее десятилетие.
Лихорадка лекарственного происхождения вызывается многими лекарственными средствами или вакцинами. Особенностью такой лихорадки является отсутствие кожных проявлений, аллергической реакции и эозинофилии, что позволяет отличить ЛНГ от аллергии.
ЛНГ в 10 % случаев обусловлена опухолевыми процессами. Это лейкозы, лимфомы, лимфогранулематоз, нейробластома и много другое.
Существует большая группа неинфекционных заболеваний, которые являются причиной ЛНГ. Это системные заболевания соединительной ткани, ревматические болезни, заболевания кишечника, синдром Мюнхгаузена, центральные терморегуляционные нарушения, сахарный диабет и др.
Диагностику у детей с ЛНГ следует дополнить синдромом Мюнхгаузена, при этом ребенок длительно симулирует у себя наличие гипертермии, провоцируя врачей на многочисленные и ненужные исследования, при подтверждении данного синдрома необходима консультация психотерапевта.
Показано, что различные ревматические заболевания у детей начинаются с изолированного симптома лихорадки, пока не появятся отсроченные клинические проявления.
Диагностический алгоритм.
Диагностический поиск у ребенка с ЛНГ включает следующее:
- Данные анамнеза:
- оценка жалоб;
- подробный семейный анамнез;
- сведения о выполнении прививок и результатах реакции Манту (сроки последней пробы);
- история развития настоящего заболевания;
- предшествующие настоящему заболеванию факторы;
- учет места жительства и эпидемическое окружение (в том числе поездки в области с другими климатическими условиями);
- следует уточнить, проживают ли с членами семьи какие-либо животные.
- Физикальные данные:
- оценка общего состояния;
- оценка вариантов лихорадки;
- оценка данных объективного физикального осмотра;
- оценка системных проявлений заболевания;
- оценка динамики течения заболевания.
- Параклинические исследования.
Лабораторные исследования:
- после оценки клинического статуса выполняются дополнительные методы обследования;
- для исключения инфекционного процесса осуществляются микробиологические исследования крови и других биологических жидкостей – мочи, синовиальной жидкости, спинномозговой жидкости, кала на предмет обнаружения инфекционного возбудителя;
- исследование ПЦР биологических жидкостей;
- различные серологические методы диагностики;
- прокальцитониновый тест-метод, позволяющий дифференцировать септическое воспаление;
- общеклинические анализы крови и мочи, биохимическое исследование крови;
- если есть подозрение на ревматические заболевания, проводится иммунологическое обследование с определением С-реактивного белка (СРБ), ревматологические тесты РФ, АНФ, IgА, IgМ, IgG, D-криопреципитины, а также определение различного спектра аутоантител (анти-ДНК-АТ и др.);
- проводится туберкулиновый кожный тест;
- ребенок обязательно обследуется на ВИЧ-инфекцию, RW, гепатиты А, В и С.
Инструментальные исследования:
- ЭКГ, ЭХО-КГ;
- рентгенография;
- УЗИ-диагностика;
- КТ, МРТ, сцинтиграфия;
- пункция костного мозга, биопсия печени, почек и других органов.
Общая оценка состояния ребенка и интерпретация результатов широкого комплексного обследования позволяют исключить многие заболевания, и при дальнейшем обследовании с учетом появления новых клинических проявлений можно выставить окончательный диагноз. Диагноз формулируется во время консилиума в присутствии врачей различных специальностей. Часто больные с диагнозом лихорадка неясного генеза проходят долгий путь обследований для того, чтобы наконец понять причину своего состояния.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
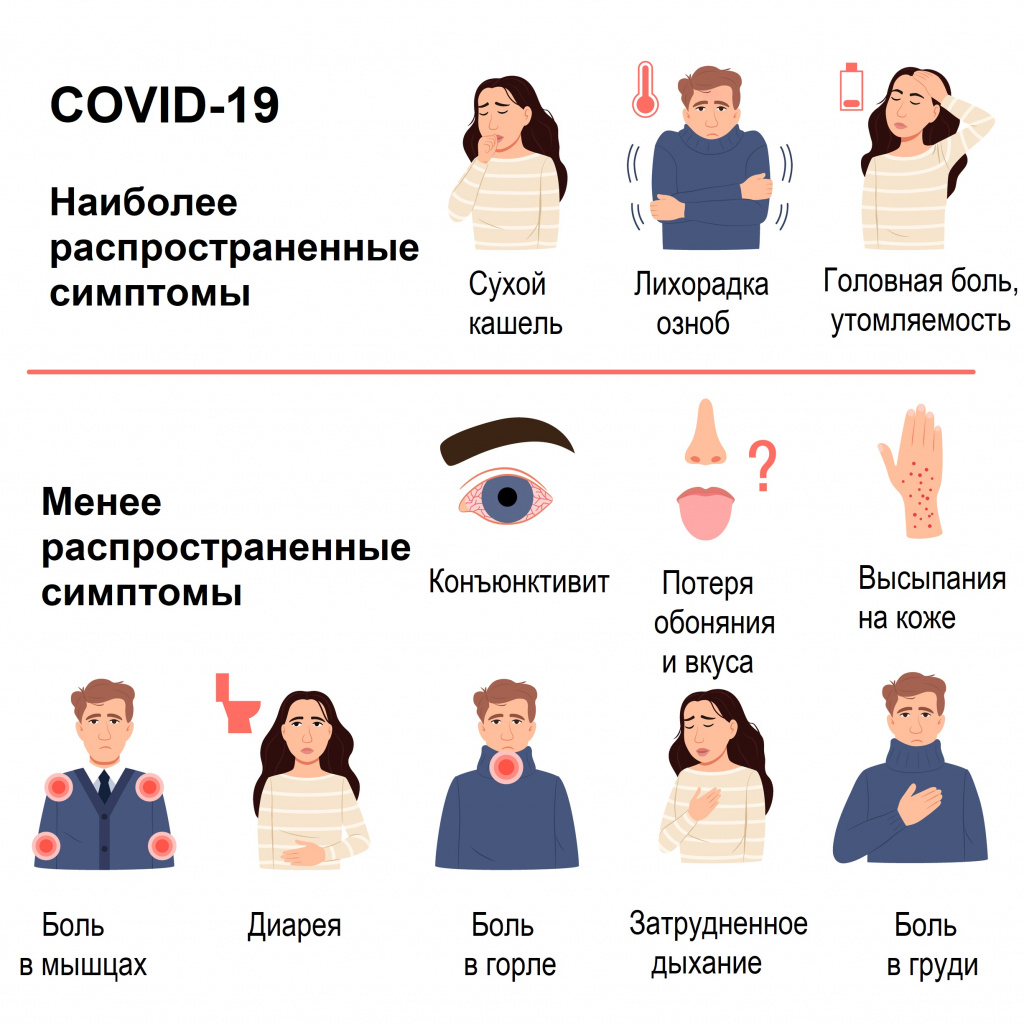
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
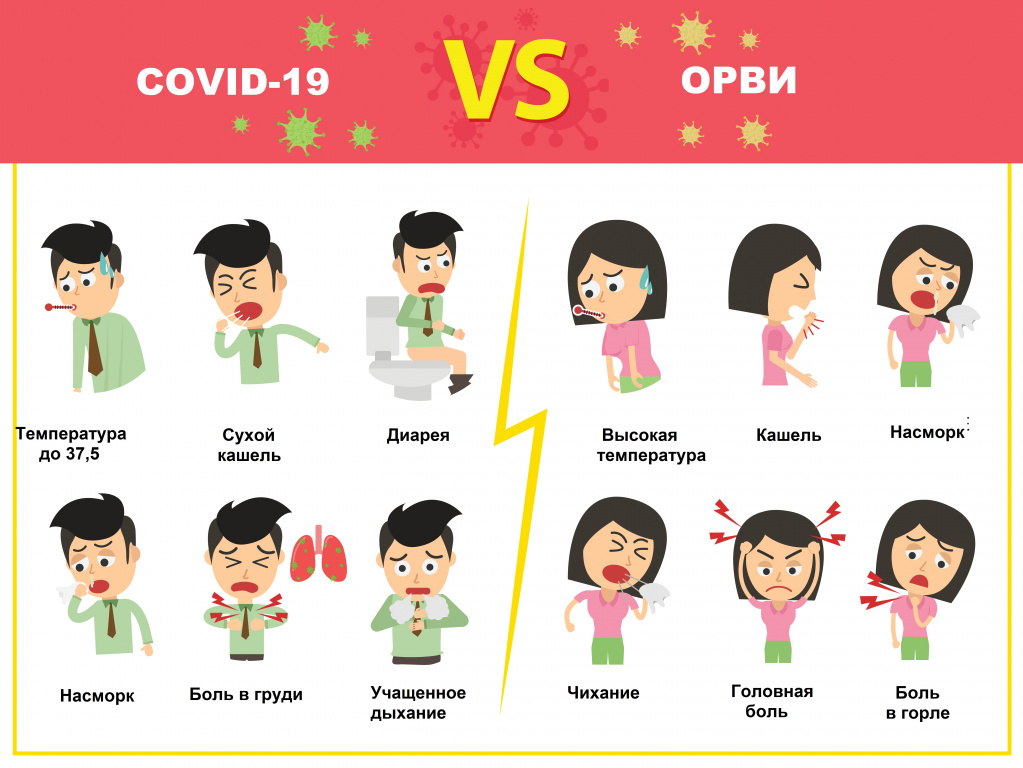
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фебрильные судороги: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Фебрильные судороги - это судороги у ребенка, вызванные скачком температуры и связанные с гипоксией (кислородным голоданием) головного мозга. Детские фебрильные судороги, которые представляют собой наиболее распространенное судорожное расстройство у детей, существуют только в сочетании с повышенной температурой. Такие судороги развиваются преимущественно у детей с 6 месяцев до 5 лет, когда температура тела превышает 38°С, но не связана с инфекционным поражением центральной нервной системы (менингитом, энцефалитом или любым другим заболеванием, поражающим мозг).

Фебрильными называют судороги, возникающие у детей с нормальным развитием, без неврологических нарушений, нарушений обмена веществ или афебрильных судорог в анамнезе. При повышении температуры тела всего лишь на 1°С интенсивность обменных процессов в головном мозге возрастает на 7-10%, следовательно, повышается и потребность в кислороде. При медленном повышении температуры тела судороги возникают значительно реже, так как имеется время для должного увеличения мозгового кровотока, препятствующего гипоксии.
Фебрильные приступы относят к доброкачественным состояниям, при которых из-за высокой температуры тела в головном мозге меняется электрическая активность нейронов, приводящая к судорогам.
Внешне клиническая картина выглядит тяжелой: ребенок теряет сознание, у него наблюдаются тонические (в виде напряжения) и/или клонические (в виде подергиваний) двигательные состояния. К счастью, они обычно безвредны и не указывают на серьезную проблему со здоровьем. В целом такое состояние имеет благоприятный прогноз.
Гипертермия, как правило, способствует развитию судорог при наличии предрасполагающих факторов:
- перинатальная патология головного мозга (отягощенное протекание беременности и родов у матерей);
- наследственный фактор (наличие в роду эпилепсии и детских судорог, особенно аналогичных).
Разновидности фебрильных судорог
Клинически фебрильные приступы подразделяются на простые и сложные (или типичные и атипичные). Большинство (более 90%) фебрильных судорог являются простыми.
Простые (доброкачественные) фебрильные судороги с благоприятным исходом характеризуются такими признаками:
- кратковременность (менее 15 минут);
- отсутствие очаговой симптоматики;
- отсутствие повторений в течение 24-часового периода;
- редкие (до 2 раз) рецидивы;
- нормальное психомоторное развитие ребенка;
- отсутствие наследственной отягощенности эпилепсией;
- наличие случаев фебрильных судорог у близких родственников.
- продолжительность свыше 15 минут непрерывно или с паузами;
- возникновение очаговых симптомов (например, односторонние двигательные нарушения);
- частая повторяемость во время эпизода лихорадки в течение 24 часов;
- задержка детей в моторном и психоречевом развитии, детский церебральный паралич;
- наследственная отягощенность эпилепсией в сочетании с патологическими изменениями электроэнцефалограммы.
Возможные причины фебрильных судорог
Также провоцируют фебрильные судороги бактериальное поражение верхних дыхательных путей, средний отит или острый гастроэнтерит, вызванный бактериальными нейротоксинами (Shigella dysenteriae).
Примерно у 1 из 3 детей, у которых был фебрильный припадок, будет новый припадок во время последующей инфекции. Часто это происходит в течение года после первого.
Риск фебрильных судорог у детей возрастает, если мать во время беременности выкуривает больше 10 сигарет в день.
К каким врачам обращаться при фебрильных судорогах
Фебрильные судороги – это состояние, которое формально не является эпилепсией, но традиционно привлекает внимание педиатров, детских неврологов и эпилептологов, поскольку в некоторых случаях может служить причиной развития эпилепсии и формирования стойкого интеллектуального и неврологического дефицита. Консультация невролога необходима пациентам со сложными фебрильными судорогами, длительным постиктальным (постприпадочным) нарушением сознания или очаговыми неврологическими осложнениями.
Диагностика и обследования при фебрильных судорогах
Диагноз основывается на клиническом оценивании; но поскольку обследование часто идет по пути исключения менингита и энцефалита, то преимущество отдается соответствующим исследованиям. Педиатру также важно выяснить причину лихорадки, для чего оправданы общепринятые исследования (анализы мочи и крови, по показаниям - рентгенограмма органов грудной клетки).
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Младенцы в возрасте до 6 месяцев с подозрением на фебрильные судороги требуют особо тщательного медицинского обследования.
Анализ спинномозговой жидкости проводится у детей младшего возраста, у детей с менингеальными признаками или признаками угнетения центральной нервной системы, или у тех, у кого судороги появились после нескольких дней лихорадочного заболевания. Также анализ выполняют, если дети не полностью иммунизированы или принимают антибиотики.
Определяют уровень глюкозы в сыворотке крови, уровень натрия, кальция (показано грудным детям с признаками рахита для исключения спазмофилии), магния и фосфора, также проводят печеночные и почечные пробы для исключения метаболических нарушений, особенно если в анамнезе указаны недавняя рвота, диарея или нарушение потребления жидкости, есть признаки обезвоживания или отека, или имели место сложные фебрильные судороги.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Кал.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме. Синонимы: Анализ крови на общий кальций; Общий кальций в сыворотке. Total blood calcium; Total calcium; Bl.
Синонимы: Анализ крови на магний; Общий магний; Ионы магния. Serum Magnesium Test; Magnesium test; Magnesium, blood; Serum magnesium. Краткая характеристика определяемого аналита Магний Магний, как и калий, содержится преимущественно внутри клеток. 1/3-1/2 всего магния организма .
Неорганический фосфор – один из основных анионов организма. Синонимы: Анализ крови на фосфор; Неорганический фосфор в крови; Сывороточный фосфор; Сывороточный фосфат. Inorganic Phosphate; Phosphorus; Serum P; PO4; Phosphate. Краткое описание определяемого .
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Если при неврологическом осмотре обнаружены очаговые расстройства или во время судорог отмечалась очаговая симптоматика, проводится магнитно-резонасная томография головного мозга.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При фебрильных судорогах с очаговой симптоматикой или рецидивирующих приступах выполняется электоэнцефалография.
ЭЭГ — безопасный и безболезненный метод исследования функционального состояния головного мозга.
Как правило, по результатам этого исследования не обнаруживают никаких конкретных аномалий, а также они не помогают предсказать повторные судороги. Данное исследование можно не проводить после первичных простых фебрильных судорог у детей с нормальным неврологическим статусом.
Из дополнительных методов неврологического обследования показаны исследование глазного дна и УЗИ головного мозга в грудном возрасте.
Фебрильные судороги у ребенка младше 6 месяцев с относительно низкой температурой считаются нетипичными и требуют проведения полного обследования, чтобы исключить острый бактериальный менингит или другую патологию центральной нервной системы.
У пациентов со сложными фебрильными судорогами и симптомами энцефалита или энцефалопатии могут быть полезными вирусологические исследования.
Лечение фебрильных судорог
Необходимо обратиться к врачу и показать ребенка как можно скорее после первого фебрильного приступа, даже если он длился всего несколько секунд. Обращение в отделение неотложной помощи необходимо, если приступ длится более пяти минут или сопровождается дополнительными симптомами.
Главная целью лечения – контроль судорог. Если вы стали свидетелем судорог у ребенка, необходимо защитить его от травм. Кроме того, важное значение имеют оценивание и поддержка проходимости дыхательных путей, дыхания и кровообращения.
Большинство судорог спонтанно прекращаются в течение нескольких минут и нет необходимости в проведении противосудорожной терапии. Однако для облегчения состояния ребенка необходимо снизить температуру тела. Ибупрофен обладает пролонгированным действием и часто является предпочтительным жаропонижающим средством.
В основном фебрильные судороги проходят быстро, спонтанно и не требуют неотложного или долгосрочного лечения противосудорожными препаратами. Неблагоприятные побочные эффекты, связанные со многими лекарствами, перевешивают любые риски самих судорог. Вакцинирование детей в рекомендованном возрасте может предотвратить некоторые фебрильные судороги путем защиты ребенка от кори, паротита, краснухи, ветряной оспы, гриппа, пневмококковых инфекций и других заболеваний, которые вызывают лихорадку.
Фармакологическое лечение противосудорожными препаратами (фенобарбиталом и вальпроевой кислотой) может быть показано небольшой группе, чтобы свести к минимуму рецидивы у пациентов с фебрильными судорогами в анамнезе, особенно пролонгированными и эпилептическим статусом.
У пациентов с осложненными и повторными фебрильными судорогами можно вводить диазепам ректально и применять повторно в случае продолжения судорожной активности. Однократное введение препарата в терапевтической дозе не вызывает угнетения дыхания.
- Педиатрия [Электронный ресурс]: клинические рекомендации / Под ред. А.А. Баранова. - 2-е изд., перераб. и доп. - М. : ГЭОТАР-Медиа, 2009. - (Серия "Клинические рекомендации")."
- Федеральные клинические рекомендации по оказанию скорой медицинской помощи при судорогах у детей. Министерство здравоохранения Российской Федерации, Союз педиатров России, Российское общество скорой медицинской помощи, 2015.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.

Озноб – это один из симптомов, который может сопровождать различные заболевания и состояния у детей. Дрожь обеспечивает интенсивное образование тепла и повышение температуры тела 2 . Ощущение холода при этом возникает потому, что нарушается процесс отдачи тепла: кровеносные сосуды сужаются, и кожа охлаждается 2 .

Причины озноба у детей
Ощущение холода и мышечная дрожь нередко говорят о начале инфекции или лихорадки1, но они могут появляться и без высокой температуры.
- проявления интоксикации — головная и мышечная боль, плохое самочувствие 13 ;
- симптомы поражения дыхательных путей — боль в горле, насморк, кашель, одышка 10 ;
- нарушения со стороны органов пищеварения— рвота, диарея 10 ;
- дизурия — учащенное и болезненное мочеиспускание, труднопреодолимые позывы на мочеиспускание 11 .
Иногда озноб не связан с инфекцией или воспалением, поэтому родителям важно обратить внимание на другие сопутствующие симптомы и рассказать о них врачу.
Причин развития у детей озноба без температуры также достаточно много. Вот некоторые из них:


Что делать, если у ребенка появился озноб?
Если ребенка знобит, в первую очередь укутайте его 12 , а затем используйте градусник и выясните, есть ли у него повышенная температура — она часто сопутствует мышечной дрожи 8 . Если градусник показывает высокие значения, вероятнее всего, причина озноба — лихорадка 8 . В этом случае согреваться под теплой одеждой или одеялом нельзя – нужно дать возможность организму потерять тепло через кожу 10 . Также не спешите сбивать температуру, ведь это защитная реакция организма 8 . Существуют следующие критерии, по которым можно определить, что пора принимать жаропонижающие препараты 8 :
- повышение температуры выше 38 0 С у детей до 3 месяцев;
- значение градусника выше 39 0 С у изначально здоровых детей старше 3 месяцев;
- температура 37,5-38 0 С и выше у детей с судорогами или заболеваниями сердца и центральной нервной системы.
Обдувать и обтирать ребенка при ознобе нельзя. Эти процедуры могут вызвать спазм сосудов и усилить дрожь 8 . Дело в том, что для обдувания нужно проветрить комнату, где лежит ребенок, при этом он должен быть раскрыт, а не укутан. При ощущении холода, раскрывать его тоже не рекомендуется 8 . Обтирания теплой водой разрешены только при отсутствии дрожи 8 , не менее чем через 30 минут после приема жаропонижающих 4 . Нельзя обтирать ребенка уксусом или спиртом. При их втирании в кожу может возникнуть раздражение 8 .
Сильная и длительная дрожь, лихорадка, бледная и холодная кожа стоп и ладоней могут свидетельствовать о тяжелом течении болезни и требуют неотложной медицинской помощи 4 .
Если озноб без лихорадки не связан с переохлаждением и не сопровождается высокой температурой, а попытки согреть ребенка не помогают избавиться от дрожи и ощущения холода, есть вероятность, что симптомы вызваны гипогликемией, недостаточностью щитовидной железы или нервным перенапряжением 5,6,7 . В этом случае необходимо обратиться к педиатру, который уточняет диагноз и, если нужно, направляет к узким специалистам.
Читайте также:

