Лихорадка озноб сухость во рту
Обновлено: 25.04.2024
Лихорадка/жар – это повышение температуры тела выше 37 градусов (при измерении температуры в подмышечной впадине или во рту). Температура тела у человека обычно повышается, когда организм борется с бактериальной, вирусной или паразитарной инфекцией, однако это может быть связано и с другими, неинфекционными проблемами: травмы, тепловой удар, обезвоживание и обострение некоторых хронических заболеваний. Жар часто сопровождается другими симптомами: учащенное дыхание, пульс, остекленевший взгляд, гиперемия и т.д.
Причины повышения температуры
- бактериальная, вирусная или паразитарная инфекция;
- тепловой удар;
- тиреотоксикоз (токсическое состояние, связанное с гиперактивностью щитовидной железы);
- обострение хронических заболеваний (ревматоидный артрит, заболевания почек и др.)
- инфаркт миокарда;
- острые заболевания органов брюшной полости;
- некоторые формы рака (например, лимфома).
Cимптомы лихорадки
- покраснение кожи лица;
- головная боль, ломота в костях, немотивированное хорошее настроение (эйфория);
- дрожь, озноб, интенсивное потоотделение;
- чувство жажды;
- учащенное дыхание;
- плохой аппетит;
- спутанность сознания, бред (делирий), особенно у пожилых людей;
- у детей может также быть раздражительность, плач, проблемы с кормлением.
Иногда повышение температуры тела может сопровождаться другими симптомами, связанными с обострением хронических заболеваний.
Следует вызвать врача, если у детей младше 3 месяцев температура поднялась выше 37.5, если температура повышена более 24 ч.
У детей в возрасте от 6 месяцев до 6 лет при высокой температуре иногда наблюдаются судороги. Если у вашего ребенка такие судороги, следите за тем, чтобы он не поранился, уберите все опасные предметы рядом с ним и удостоверьтесь, что он свободно дышит.
Если у детей повышенная температура сопровождается судорогами, ригидностью затылочных мышц, сыпью, если при повышенной температуре отмечаются боли в животе, то следует немедленно обратиться за медицинской помощью.
Если температура сопровождается отеком и болями в суставах; а также сыпью, особенно темно-красного цвета или в виде больших волдырей, то следует срочно обратиться к врачу. При возникновении сопутствующих симптомов: кашель с желтоватой или зеленоватой мокротой, сильная головная боль, боль в ушах, спутанность сознания, сильная раздражительность, сухость во рту, боль в животе, сыпь, сильная жажда, сильная боль в горле, болезненное мочеиспускание и рвота, следует также вызвать врача. При повышении температуры тела у беременной женщины, также следует обратиться к врачу.
Что можете сделать Вы
Постарайтесь отдохнуть, лучше всего соблюдать постельный режим, не в коем случае не кутайтесь и не одевайтесь слишком тепло, пейте больше жидкости. Обязательно ешьте, но лучше легкую и хорошо усваиваемую пищу. Измеряйте температуру каждые 4-6 ч. Примите жаропонижающее лекарство, если у вас болит голова или температура выше 38 градусов.
Что может сделать врач
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
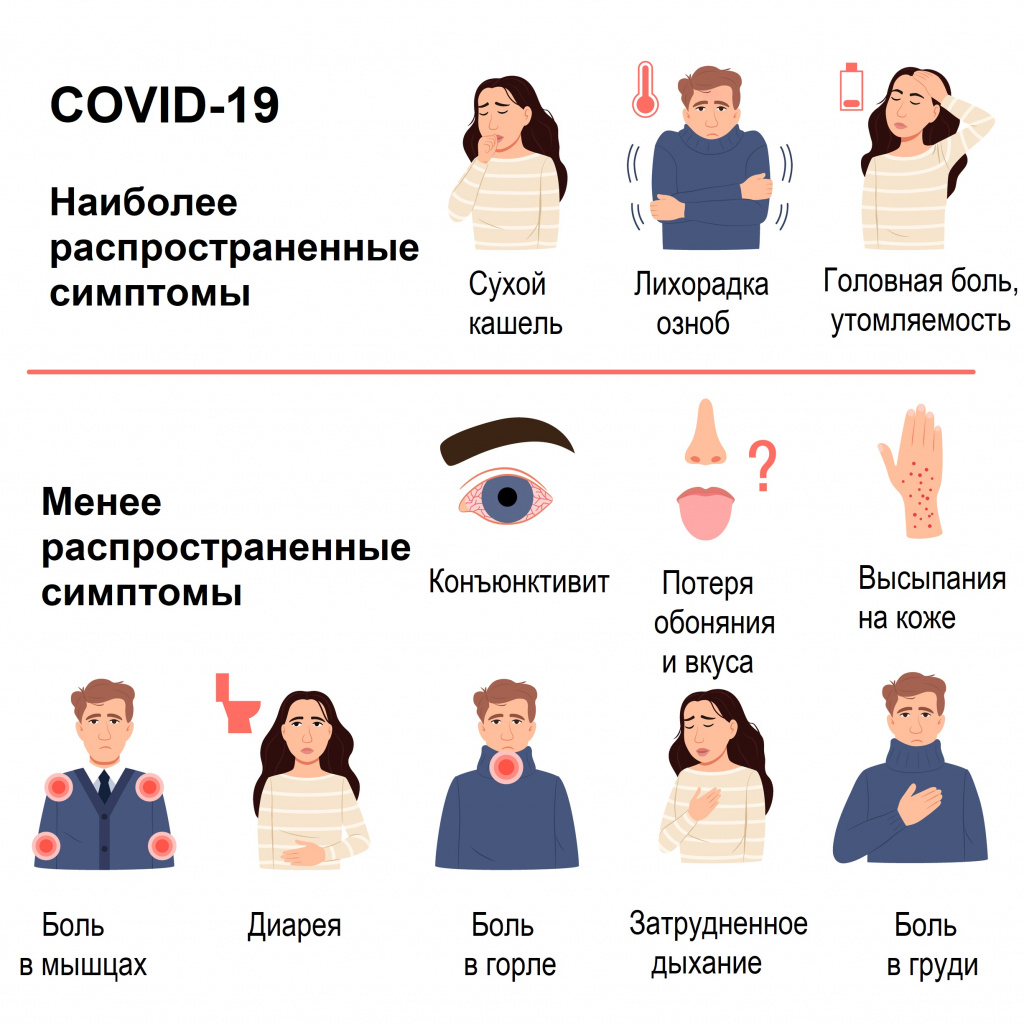
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
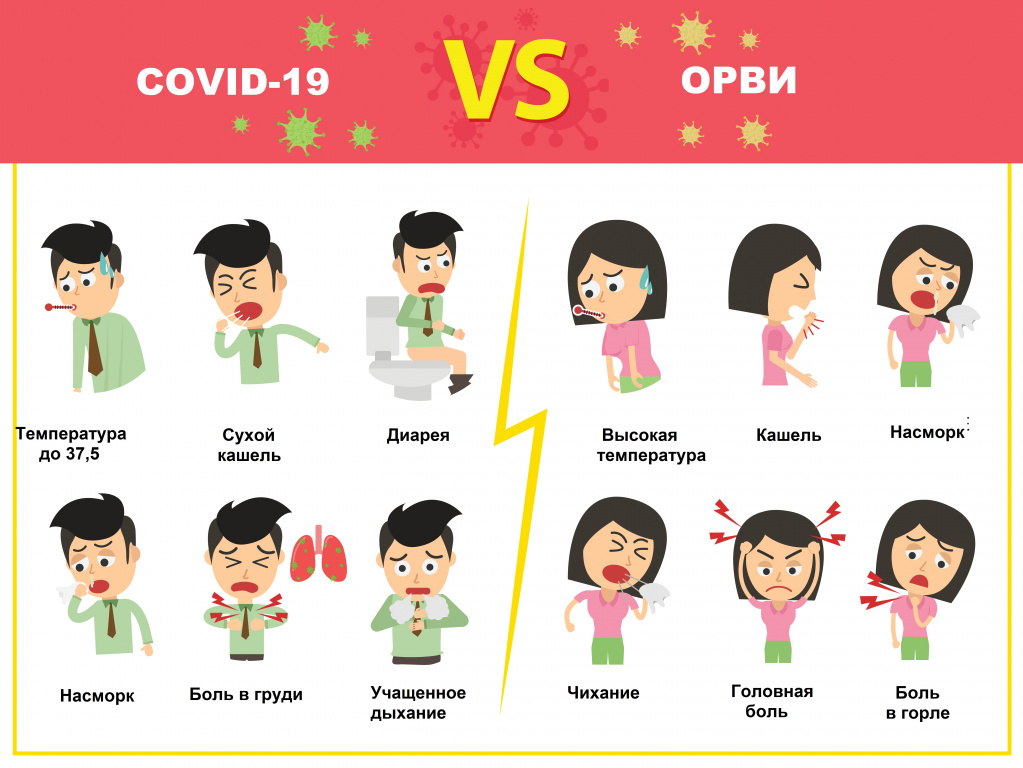
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Озноб: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Озноб – это ощущение холода, которое сопровождается появлением гусиной кожи, мышечной дрожи и бледностью кожных покровов. При ознобе происходят частые сокращения мышц, сужение сосудов и замедление микроциркуляции кожи, соответственно, снижается теплоотдача и возникает чувство зябкости. В большинстве случаев с ознобом сталкиваются при повышении температуры тела, однако этот симптом может возникать и по другим причинам, многие из которых требуют незамедлительного врачебного вмешательства.

Разновидности озноба
Наиболее важным для диагностики является определение связи озноба с температурой тела:
- озноб, связанный с повышенной температурой тела;
- озноб, возникающий при нормальной температуре тела;
- озноб, возникший при переохлаждении.
- постоянный озноб – длительностью более часа;
- кратковременный озноб – продолжительностью несколько минут.
- Однократный озноб – возникает при инфекционных заболеваниях с острым началом, таких как пневмония, ангина, грипп; при аллергических реакциях и некоторых других ответных реакциях организма, например, при переливании компонентов крови.
- Многократный озноб – чередование лихорадки с периодами нормальной температуры (характерно для малярии, возвратного сыпного тифа).
Наиболее частой причиной озноба является инфекция, вызывающая повышение температуры тела.
Лихорадка – это аутоиммунный ответ организма на простуду, грипп и т. д. Известно, что повышенная температура тела затрудняет размножение вирусов и позволяет иммунной системе более эффективно бороться с болезнью.
Мозг получает сигнал для повышения температуры тела, после чего в организме усиливается процесс теплопродукции и снижается теплоотдача, в этот момент и возникает озноб.
Редкое, но опасное инфекционное заболевание – малярия, передающаяся комарами рода Anopheles. Малярия сопровождается высокой температурой и сильным ознобом, который наступает внезапно и продолжается до двух часов.
Пациенты, недавно вернувшиеся из тропических стран и жалующиеся на лихорадку с ознобом, должны быть обязательно обследованы на предмет малярии.
Не стоит забывать, что не только инфекционные заболевания, но и онкологический процесс может стать причиной озноба. В таком случае у пациента также наблюдается снижение массы тела, потливость, особенно в ночное время, повышенная утомляемость, ухудшение аппетита.
Озноб может стать следствием сильного переохлаждения. При этом состоянии кровеносные сосуды сужаются, в организме замедляется не только кровоток, но и обменные процессы.
Не самой частой, но все же встречающейся в медицинской практике причиной озноба может стать синдром Рейно, характеризующийся кратковременными спазмами сосудов концевых фаланг кистей и стоп. Данное состояние чаще регистрируется у женщин, а провоцирующим фактором является холод.
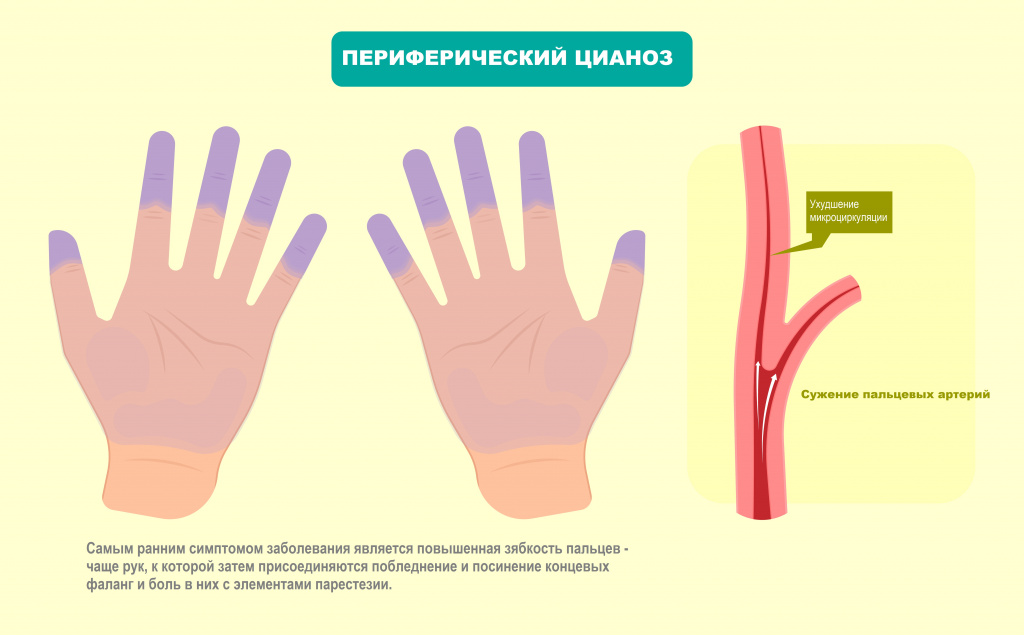
Что касается появления озноба при нормальной температуре тела, то и здесь причин тоже немало.
Эндокринологические нарушения и заболевания. Например, для пациентов с недостаточной функцией щитовидной железы жалобы на озноб – совсем не редкость. Больные сахарным диабетом могут ощущать зябкость в момент резкого снижения уровня глюкозы. У женщин причиной появления озноба порой становится гормональный дисбаланс во время климактерического периода.
Озноб может быть одним из симптомов анемии – заболевания, сопровождающегося снижением количества красных клеток крови (эритроцитов) и содержащегося в них гемоглобина.
Нередко озноб возникает в ответ на повышение или понижение артериального давления. В таком случае помимо озноба пациента будут беспокоить головокружение, резкая слабость, тошнота, рвота.
Озноб без повышения температуры может быть симптомом хронизации инфекционного процесса.
На озноб нередко жалуются люди с дефицитом массы тела (значение индекса массы тела менее 18,5 кг/м2). Для расчета индекса массы тела нужно значение массы тела в килограммах разделить на значение роста в метрах, предварительно возведенное в квадрат.
В некоторых случаях стресс, психоэмоциональное напряжение и тяжелые физические нагрузки являются причиной озноба на фоне нормальной температуры тела.
Озноб может стать побочной реакцией на прием некоторых медикаментов, поэтому при обращении к врачу следует сообщать обо всех принимаемых лекарственных препаратах.
Таким образом, озноб возникает при следующих заболеваниях:
- Острые респираторные заболевания (грипп, ОРВИ, коронавирус).
- Острые инфекционные заболевания верхних и нижних дыхательных путей (синусит, ангина, перитонзиллярный абсцесс, крупозная пневмония).
- Бактериальный эндокардит.
- Инфекционные и воспалительные заболевания пищеварительной системы (бактериальный гастроэнтерит, ротавирусная инфекция, острый панкреатит).
- Инфекционные и воспалительные заболевания верхних и нижних мочевыводящих путей (цистит, уретрит, пиелонефрит, мочекаменная болезнь).
- Заболевания эндокринной системы (гипотиреоз, сахарный диабет).
- Гипертонический криз.
- Онкологические заболевания.
- Туберкулез.
- Малярия.
- Аллергическая реакция.
- Переохлаждение.
- Анемия.
- Стресс, тревожное расстройство, депрессивное расстройство.
Если озноб возник на фоне высокой температуры, особенно у пожилых пациентов или маленьких детей, гипертонического криза, резкого падения сахара в крови, аллергической реакции, то может потребоваться экстренный вызов скорой медицинской помощи.
Диагностика и обследования при ознобе
При обращении пациента с жалобами на озноб врач собирает подробный анамнез, выясняет, сопровождается ли озноб повышением температуры, проводит тщательный физикальный осмотр пациента с целью поиска инфекционного очага, выясняет, какие еще симптомы беспокоят больного, узнает, принимает ли пациент какие-либо лекарственные препараты.
В зависимости от предполагаемой причины появления озноба с целью уточнения диагноза врач может назначить следующие обследования:
-
клинический анализ крови с развернутой лейкоцитарной формулой позволяет выявить воспалительные изменения при различных инфекционно-воспалительных, аллергических заболеваниях, исключить анемию;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Геморрагическая лихорадка: причины появления, симптомы, диагностика и способы лечения.
Определение
Геморрагическая лихорадка с почечным синдромом (ГЛПС) – заболевание, сопровождающееся поражением мелких сосудов всего организма, геморрагическим диатезом, поражением почек по типу острого интерстициального нефрита с развитием острой почечной недостаточности, а также кровоизлияниями в склеру и сосуды конъюнктивы, под кожу, а в тяжелых случаях – внутренними почечными, желудочными и носовыми кровотечениями.
Геморрагическая лихорадка стала известна менее 100 лет назад, однако сегодня занимает одно из первых мест среди всех природно-очаговых заболеваний человека в России.
Причины геморрагическая лихорадки
Возбудителями ГЛПС являются вирусы, относящиеся к семейству Bunyaviridae, роду Hantavirus. Свое название вирус получил по местности Буньямвера в Уганде, где он впервые был обнаружен. Несмотря на упорные научные исследования А.А. Смородинцева и М.П. Чумакова (1960 г.), которые позволили им предположить, что ГЛПС имеет вирусную природу, сам вирус обнаружить ученые не смогли. Возбудитель ГЛПС впервые был выделен корейским вирусологом H. W. Lee в 1976 г. из ткани легких полевой мыши. От пациентов с ГЛПС вирус был получен в 1978 г.
Заражение человека происходит преимущественно воздушно-пылевым путем (до 80%) при вдыхании высохших испражнений больных грызунов. Передача вируса возможна также контактным путем – через поврежденные кожу и слизистые оболочки при соприкосновении с грызунами или инфицированными объектами внешней среды (хворостом, соломой, сеном и т.п.).
Еще один путь заражения ГЛПС – алиментарный, например, при употреблении продуктов, которые не подвергались термической обработке, но на них присутствуют следы жизнедеятельности инфицированных грызунов.
Классификация заболевания
Выделяют три степени тяжести геморрагической лихорадки: легкую, среднетяжелую и тяжелую.
По наблюдаемой клинической картине заболевания выделяют основные клинико-патогенетические синдромы:
- общетоксический;
- гемодинамический (центральные и микроциркуляторные нарушения);
- почечный;
- геморрагический;
- абдоминальный;
- нейроэндокринный;
- респираторный.
Инкубационный период составляет от 4 до 49 дней. В среднем он длится 2-3 недели. Его продолжительность зависит от вида возбудителя, дозы попавшего в организм патогена, места проникновения, состояния иммунной системы заразившегося человека.
ГЛПС может протекать в легкой и среднетяжелой форме, напоминая ОРЗ с непродолжительной острой лихорадкой.
Внешние проявления ГЛПС в начальный период заболевания: гиперемированная (покрасневшая) верхняя половина тела, красноватые склеры (белки глаз), возможна пятнистая энантема мягкого нёба (появление мелких пятен). При прогрессировании болезни появляется петехиальная сыпь (мелкие кровоизлияния) на туловище, внутренней поверхности плеч, возможны небольшие носовые кровотечения. При сдавливании тканей и щипках в этих местах появляется геморрагическая сыпь.
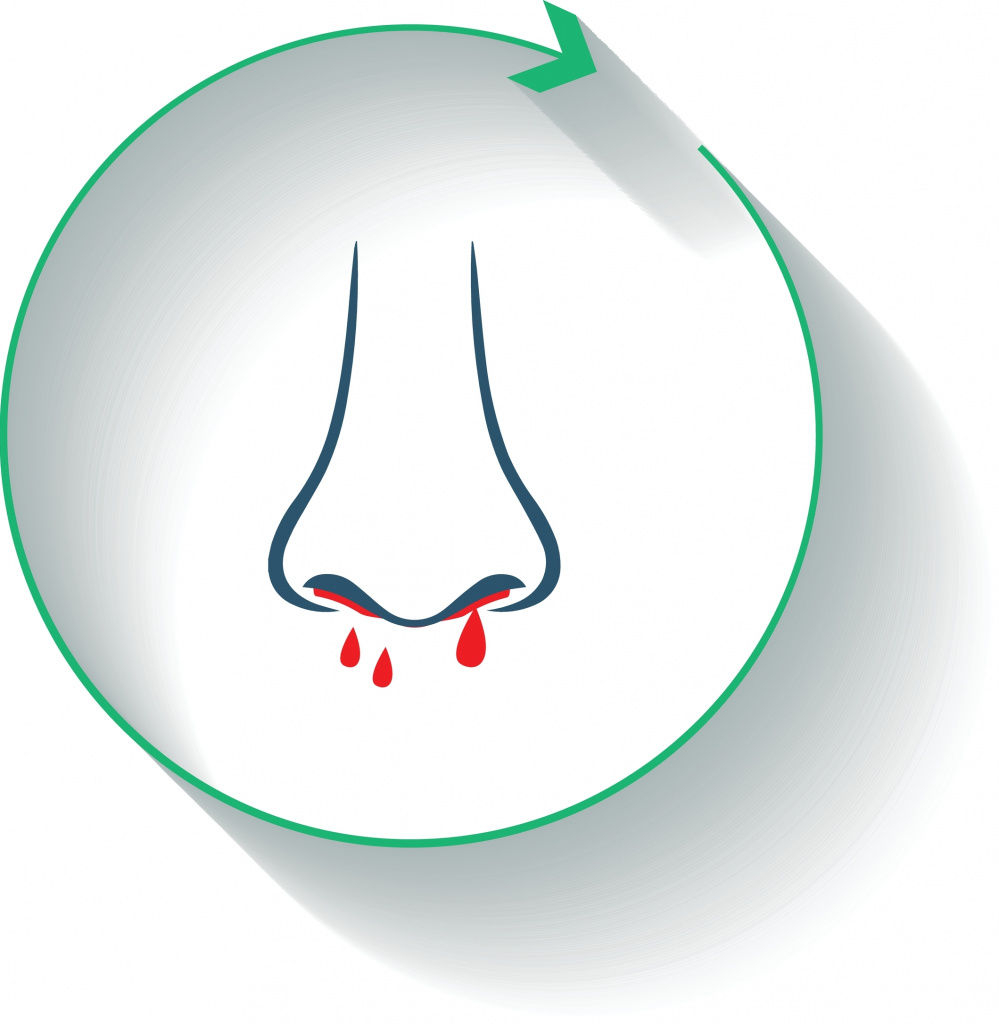
Со стороны сердца отмечается относительная брадикардия, артериальное давление немного снижено. К концу лихорадочного периода начинает снижаться количество отделяемой мочи и частота мочеиспускания.
Если процесс не купируется на начальном этапе, то болезнь переходит в следующую стадию — олигурическую (разгар болезни). Температура тела внезапно снижается до нормы и временно повышается на фоне ухудшения общего состояния и резкой слабости — астении, адинамии, тошноты. Наблюдаются нарушения зрения — появляются мушки и туман перед глазами. Возможно развитие псевдоменингита (нестерпимой головной боли, тошноты, рвоты, напряжения затылочных мышц при отсутствии изменений в ликворе (спинномозговой жидкости), локальных парезов, параличей). Нарастает дискомфорт и боли в поясничной области (особенно при надавливании), в тяжелых случаях появляются рвота с примесью крови и икота. Язык у больного сухой, покрыт серо-коричневым налетом. Живот вздут, присутствует болезненность в эпигастрии и околопупочной области, возможны увеличение размеров печени и диарея.
Меняются внешние проявления заболевания: гиперемия лица и верхней части туловища сменяется бледностью, нарастает геморрагический синдром (массивные кровоизлияния в склеры, длительные носовые кровотечения, любое сдавление кожи вызывает выраженную геморрагическую сыпь), возможно кишечное кровотечение.
При дальнейшем прогрессировании болезни развиваются абсолютная брадикардия и артериальная гипотония, иногда вплоть до коллапса (острой сердечной недостаточности с потерей сознания и угрозой жизни), жесткое дыхание, сухие или (реже) влажные хрипы.
Ведущим расстройством олигурической стадии является прогрессирующее снижение количества отделяемой мочи вплоть до анурии (отсутствия мочеиспускания). В это время наиболее часто развиваются осложнения и летальные исходы.
Выздоровление называется полиурической стадией, которая длится 2-3 недели. Для нее характерны нормализация температуры тела, уменьшение головной боли, появление аппетита, возобновление и усиление мочеиспускания, ослабление поясничной и абдоминальной болей. Постепенно исчезают геморрагическая сыпь и кровотечения.
Слабость, нарушение работы кишечника, аритмия и скачки артериального давления могут сохраняться длительное время.
Диагностика геморрагической лихорадки
При сборе эпидемиологического анамнеза врач выясняет информацию о пребывании пациента в эндемичной местности, возможности прямого или косвенного контакта с грызунами.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
На сервисе СпросиВрача доступна консультация кардиолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте, Константин! Ваше состояние вероятно (говорю вероятно, потому что не вижу Вас сейчас, во время плохого самочувствия) вызвано хотя и короткими, но постоянно повторяющимися приступами (пароксизмами) фибрилляции предсердий.
Что Вы можете сделать сейчас, на фоне прервавшегося обследования для уменьшения аритмии, так это заменить таб. Беталок на таб. Сотагексал (Соталол) 80 мг - начать по 80 мг утром и 40 мг - вечером, принимать перед едой (Беталок при этом не принимать. ). Контролировать частоту пульса - если он начнет избыточно снижаться в покое (будет менее 55/мин), дозу сотагексала уменьшить в два раза (40 мг - утром и 20 мг - вечером).

Жидкий стул - это вероятно реакция на Магнерот. Вы можете прекратить его прием и последить за стулом.
И при первой возможности (на фоне приема сотагексала) сделайте повторный Холтер, при этом во время обследования давайте себе физическую нагрузку (во время прошлого Холтера Вы себя практически мало нагружали, раз субмаксимальная частота не была достигнута)
Здоровья Вам!
Уважаемый Илья Федорович, спасибо большое за ответ! Я не знаю от беталока или нет, но у меня все побочные эффекты, которые присутствуют в его инструкции я испытываю. Это диарея, головные боли, головокружение, онемение конечностей, вялое состояние, нервозность. Сейчас у меня нет пульса за 200, наоборот в покое пульс от 47 до 60. Куда то встаю или дойду до лифта, остановлюсь и ритм подскакивает до 100 потом успокаиваясь делает пропуски. Пароксизмальную фибриляцию предсердий мне поставили под вопросом. Я должен был пройти ЭФИ, но не успел до эпидемии. Сейчас по утрам у меня почему-то озноб и поднимается температура до 37.3 Никаких признаков орв нет. Для меня встать с утра в туалет это стресс, сердце просто выскакивает из груди. Магнерот я не пью уже 2 недели, а диарея продолжается. Вчера пропустил прием беталока, сегодня вроде стул получше. Подскажите а может такое состояние давать раковая опухоль, например, а то аппетита нет, похудел за 2 недели на 5 кг. Очень страшно.

Сергей, Вот сейчас второй раз уже стул не жидкий, значит это все-таки беталок? Ничего не понимаю, отменил беталок и все, 2 недели ничего не менялось.

Дисбиоз - основная причина нарушения стула. Посоветуйтесь с гастроэнтерологом на этом же сайте. Здоровья вам.
Сергей, спасибо большое за ответ, а по своему направлению что скажете? Вот у меня температура постоянно держится 37.3, орв я переболел 3 недели назад. При болезнях сердца возможна температура?

Нужно искать причину температуры, этих причин масса и со стороны почек, и со стороны верхних дыхательных путей, и со стороны придаточных пазух носа, и со стороны сердца тоже. Для уточнения нужно сдать клинический анализ крови, С-реактивный белок, общий анализ мочи, ЭХО-КС и т. д. Но и дисбактериоз сам по себе дает повышение температуры до субфебрильных цифр, т.е как у Вас.
Сергей, спасибо Вам огромное за Ваши ответы. Очень приятно их получать от Профессионала! С сегодняшнего дня начал принимать пустырник форте, общее состояние получше, по крайней мере нет тревоги и страха. Осталась головная боль, слабость и какая-то заторможенность. Я сегодня заметил что температура не связана с утром с вечером. Она возникает посло того как помолотит сердце больше ста ударов в минуту, она поднимается 37.2, успокаивается, температура падает. К вечеру мне всегда получше, особенно когда солнце заходит, а утром просыпаюсь в одно и то же время в туалет в 6:30 и сразу аритмия и тахикардия и при успокоении пропуски при выдохе.

Померяйте температуру 2 градусниками под обеими подмышками и посмотрите какая будет разница. Рад что Вам стало легче. Выздоравливайте.
Сергей, померил слева 37.1, справа 37. Я замечаю как температура прыгает в течение дня. То 36.6, то 37.2 Когда возникают приступы тахикардии, аритмии, спустя 30 минут озноб и подъем температуры. Полежу в спокойствии, температура опускается.

Константин, больше похоже на реакцию вегетативной нервной системы. Но все же проконсультируйтесь с гастроэнтерологом, одно другому не мешает. Здоровья Вам!
Читайте также:

