Лихорадка железы слюнные железы
Обновлено: 18.04.2024
Причины, частота, диагностика и лечение болезней слюнных желез у детей
Заболевания слюнных желез у детей в большинство случаев имеют инфекционную природу, развиваются остро и проходят самостоятельно. Тем не менее, некоторые заболевания заслуживают отдельного рассмотрения.
а) Сбор анамнеза. Обычно пациента беспокоит увеличение одной или нескольких слюнных желез. Отмечается скорость развития симптомов, внезапное или постепенное проявление; наличие боли; чем провоцируется развитие симптомов (например, боль при приеме пищи) и т.п.
Необходимо уточнить в анамнезе наличие царапин или укусов животных, недавних стоматологических манипуляций, любых других заболеваний. Документируются все жалобы общего характера (лихорадка, недомогание, ознобы). Также необходимо провести полный детальный осмотр, обращать внимание на наличие сопутствующих системных заболеваний (в первую очередь иммунодефицитных состояний).
б) Осмотр ребенка с признаками болезни слюнной железы. Определяется выраженность и характер увеличения слюнных желез, наличие гиперемии, изменения цвета кожи над пораженной железой. Пальпацию необходимо проводить бимануально, это поможет дифференцировать диффузно увеличенную железу от новообразования в толще ее паренхимы или от расположенного рядом образования (увеличенного лимфоузла, кисты жаберной щели). Все дополнительные образования должны быть тщательно описаны (плотность, наличие флюктуации, болезненность, смещаемость).
При осмотре полости рта необходимо обратить внимание на количество, консистенцию и внешний вид слюны (скудная, чистая, гнойная). Выводные протоки пальпируются для исключения наличия конкрементов.
Диагностика. При подозрении на инфекционную природу заболевания рассчитывается количество лейкоцитов крови и лейкоцитарная формула. Также диагностически ценными могут оказаться другие неспецифические маркеры воспаления (С-реактивный белок, СОЭ). При необходимости определяются содержание вирусов (Эпштейн-Барр, ВИЧ, вирус эпидемического паротита), выполняются специфические бактериальные пробы (титры Bartonella henselae, туберкулиновая проба). Слюна отправляется на посев (на предмет как аэробных, так и анаэробных культур).
Для визуализации слюнных желез чаще всего используются УЗИ, рентгенография, КТ и МРТ. Более инвазивные процедуры, например, сиалография, во время которой пациенту в проток слюнной железы вводится контрастный препарат, используются редко. УЗИ используется для проведения дифференциального диагноза между солидными и кистозными образованиями, для определения расположения образования по отношению к слюнной железе (вне или внутри паренхимы), а также для контроля тонкоигольной биопсии. Преимуществами УЗИ являются отсутствие ионизирующего излучения, возможность выполнять исследование без медикаментозной седации.
Рентгенография полезна для диагностики рентгеноконтрастных конкрементов протоков слюнных желез (80% камней поднижнечелюстной, 20% околоушной железы). КТ и МРТ позволяют оценить расположение новообразования по отношению к окружающим тканям. МРТ позволяет лучше визуализировать мягкие ткани, но из-за более длительного времени проведения исследования чаще требуется медикаментозная седация (у маленьких детей и младенцев иногда даже приходится прибегать к общей анестезии).
Необходимость выполнения тонкоигольной биопсии слюнных желез спорна, но с ее помощью возможно дифференцировать доброкачественную опухоль от злокачественной вплоть до 93% случаев. Также биопсия позволяет определить гистологическую структуры тканей (ткань слюнной железы, окружающие мягкие ткани, лимфоузел). У маленьких детей биопсия выполняется под седацией или общей анестезией.
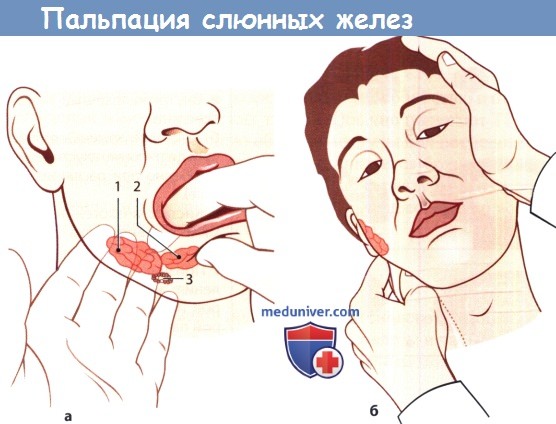
а Бимануальная пальпация поднижнечелюстной (1) и подъязычной (2) железы и перигландулярного лимфатического узла или камня (3) в поднижнечелюстном протоке.
б Техника пальпации ретромандибулярной части околоушной железы. Голову пациента наклоняют, чтобы ослабить натяжение шейной фасции.
е) Инфекционное воспаление слюнной железы (сиалоаденит):
1. Острый бактериальный сиалоаденит. Большая часть случаев инфекционного сиалоаденита имеет бактериальную природу. Пораженная железа увеличена в размерах, болезненна, пациентов также беспокоят общие симптомы инфекции. При массаже железы из ее протока поступает гнойное отделяемое. Околоушная железа поражается чаще поднижнечелюстной.
Предполагается, что слюна, производимая поднижнечелюстной железой вследствие своего слизистого характера обладает большими антибактериальными свойствами, чем серозная слюна околоушной железы. Вне зависимости от пораженной железы, инфекционный процесс возникает вследствие застоя слюны, причиной которой могут являться конкременты, дегидратация, сдавление протока извне. Слюна посылается на посев и окрашивание по Граму. Наиболее часто высеваются Staphylococcus aureus и Streptococcus viridans. Для лечения используются защищенные пенициллины (амоксициллин с клавулановой кислотой), массаж железы, теплые компрессы, обильное питье, а также вещества, способствующие слюноотделению (кислые леденцы, лимонный сок).
Если лихорадка и боль сохраняются на фоне антибактериальной терапии, необходимо заподозрить формирование абсцесса внутри железы. Для диагностики используется КТ или УЗИ. Вскрытие абсцесса проводится под наркозом.
2. Хронический бактериальный сиалоаденит. Несколько бактериальных возбудителей, способных образовывать гранулемы, могут поражать лимфоузлы, расположенные около или в толще слюнных желез. Туберкулезное поражение часто сопровождается лимфоаденопатией со стороны прикорневых и медиастинальных лимфоузлов, для диагностики также используется туберкулиновая проба. Лечение проводится системными противотуберкулезными препаратами. У детей атипичная микобактериальная инфекция встречается достаточно часто, наиболее часто поражаются органы головы и шеи.
Подозрение на микобактериальную инфекцию должно возникнуть в том случае, если кожа над пораженным участком приобретает синюшный оттенок. Наиболее часто возбудителем является Mycobacterium avium. Туберкулиновая проба слабоположительная. Для получения положительного результата посева может потребоваться больше времени. Диагноз часто ставится на основе клинических данных и анализа возбудителя. Поскольку системная антибактериальная терапия чаще всего оказывается неэффективной, проводится хирургическое удаление пораженной ткани.
Болезнь кошачьей царапины (доброкачественный вирусный лимфаденит), вызываемая Bartonella henselae, может привести к хроническому увеличению лимфоузлов, расположенных около или в толще околоушной слюнной железы, имитируя новообразование. При детальном расспросе пациент может вспомнить о царапине или укусе животного. Результаты тонкоигольной биопсии серебрятся по Вартину-Старри, в результате чего определяются характерные не кислотостойкие грамотрицательные бациллы. Лечение симптоматическое. Для ускорения выздоровления могут использоваться макролиды.
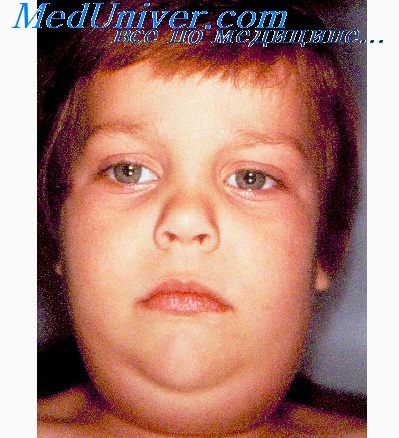
3. Вирусный сиалоаденит. Одной из причин сиалоаденита может быть эпидемический паротит, вызываемый парамиксовирусом. В последние годы из-за распространения вакцинации заболеваемость резко снизилась. За продромальным периодом (лихорадка, недомогание, симптомы ОРЗ) развивается болезненное, диффузное увеличение в размерах больших слюнных желез. Возможно также развитие воспаления мозговых оболочек, яичек, яичников, поджелудочной железы. Диагноз ставится после определения титра вируса. Лечение поддерживающее. К осложнениям относится нейросенсорная тугоухость, а также бесплодие вследствие орхита или оофорита.
Причиной хронического увеличения слюнных желез может стать ВИЧ-инфекция. Чаще всего в толще околоушной слюнной железы образуются лимфоэпителиальные кисты. Нередко первым проявлением заболевания является диффузное увеличение объема желез вследствие лимфоидной гиперплазии. Лечение при кистах консервативное, возможна их пункция при наличии косметического дефекта или иных неудобств. Паротидэктомия не рекомендуется из-за риска повреждения лицевого нерва.
Сиалоаденит может быть частью симптомокомплекса инфекционного мононуклеоза (вызываемого вирусом Эпштейна-Барр), который также характеризуется болью в горле, задней шейной лимфоаденопатией, возможно гепатоспленомегалией.
Свинка у ребенка - эпидемический паротит
ж) Обструктивные заболевания слюнных желез. Слюнные конкременты или сиалолиты представляют собой отложения солей кальция вокруг органического матрикса. В 10% случаев поражается околоушная железа, в 90% — поднижнечелюстная. Повышенная частота встречаемости сиалолитов поднижнечелюстной железы объясняется двумя факторами: во-первых, ее слюна имеет щелочной pH и более вязкий характер, во-вторых, транспорт слюны по вартонову протоку осуществляется против силы тяжести. Конкременты нарушают отток слюны из железы, вызывая боль и периодическое увеличение слюнной железы в размерах часто наблюдается во время приема пищи. Сиалоаденит часто развивается вследствие застоя слюны.
При пальпации протока поднижнечелюстной железы камни определяются по его ходу или в области выводного соустья. Конкременты околоушной железы пропальпировать сложнее. На простых рентгенограммах или КТ без контраста визуализируются только рентгеноконтрастные конкременты (80% камней поднижнечелюстной, 20% околоушной желез). Если конкремент расположен рядом с выводным соустьем протока, его можно или продавить наружу, или достать через небольшой внутриротовой разрез. При расположении конкрементов в толще железы требуется либо резекция поднижнечелюстной слюнной железы, либо поверхностная паротидэктомия.
Рецидивирующий сиалоаденит может вести к хроническому воспалению железы с нарушением ее архитектоники. Возможно формирование стриктур, нарушающих отток от железы. Через какое-то время проксимальный конец протока расширяется (сиалэктаз), вызывая хроническое увеличение железы.
з) Врожденные образования слюнных желез. В слюнных железах могут локализоваться различные врожденные кисты. Дермоидные кисты чаще всего возникают в околоушной слюнной железе, для предотвращения рецидивов необходимо полное удаление. Также в области околоушной слюнной железы могут локализоваться пороки развития первой жаберной щели. Аномалия I типа по Work представляет собой дупликатуру мембранозной части наружного слухового прохода, II типа — дупликатуру мембранозной и хрящевой частей. Обычно они располагаются кзади и книзу от угла нижней челюсти, часто прилежат к лицевому нерву. У младенцев иногда встречаются врожденные ретенционные кисты. Обычно они регрессируют самостоятельно, требуется лишь динамическое наблюдение.
и) Новообразования слюнных желез у детей:
1. Сосудистая опухоль слюнной железы. В отличие от взрослых, наиболее часто встречающимися опухолями у детей являются сосудистые опухоли, из них наиболее распространены гемангиомы. Они возникают практически сразу после рождения, обычно за периодом роста и пролиферации на протяжении от нескольких месяцев до года следует период инволюции, который может длиться неопределенно долго. Поскольку в большинстве случаев гемангиомы регрессируют самостоятельно, требуется лишь динамическое наблюдение, целью которого является недопущение развития осложнений.
К возможным осложнениям относится изъязвление, кровотечения, функциональные нарушения, инфицирование, неполная инволюция с остаточным косметическим дефектом, а также быстрый рост в рамках синдрома Казабаха-Меррит (коагулопатия потребления, развивающаяся вследствие захвата тромбоцитов опухолью). Лечение варьирует от консервативных методов (пропранолол, кортикостероиды) до более инвазивных (лазерная абляция, хирургическое удаление).
Лимфатические мальформации, называемые также лимфангиомы, представляют собой сжимаемые новоообразования, состоящие из деформированных, расширенных лимфатических протоков. В зависимости от размеров кистозного расширения они подразделяются на макрокистозные, микрокистозные или смешанные. Они могут увеличиваться до больших размеров, вызывая сдавление дыхательных путей. Излечение достигается путем полного удаления. В последние годы также набирает популярность использование склерозирующих агентов, например, ОК-432, особенно в случае ма-крокистозных лимфангиом.
Наконец, сосудистые мальформации могут возникать в толще слюнных желез. В отличие от гемангиом, они постепенно растут по мере взросления ребенка. Спонтанной инволюции не наблюдается.
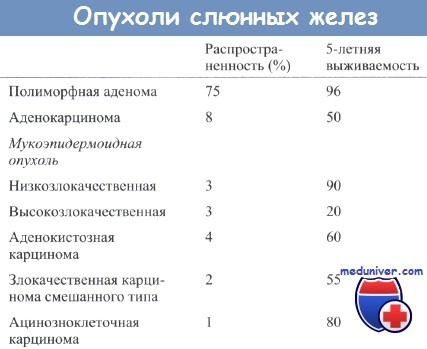
2. Доброкачественные опухоли слюнной железы. Наиболее частой доброкачественной опухолью слюнных желез у детей является плеоморфная аденома. У взрослых она представляет собой медленнорастущую, плотную опухоль. Для постановки диагноза достаточно тонкоигольной биопсии. Методом хирургического лечения является поверхностная паротидэктомия.
3. Злокачественные опухоли слюнной железы. У детей наиболее часто встречается мукоэпидермоидный рак. В зависимости от гистологического строения подразделяется на высоко- низкодифференцированный. Стадии аналогичны таковым у взрослых. Высокодифференцированные опухоли успешно излечиваются после полного хирургического удаления с захватом части здоровых тканей железы. Низкодифференцированные опухоли требуют полной паротидэктомии, диссекции лимфоузлов шеи и, возможно, лучевой терапии. В обоих случаях следует пытаться сохранить лицевой нерв, если только он не находится в толще опухоли.
Вторым по частоте встречаемости является ацинарный рак. Чаще всего опухоли являются высокодифференцированными, лечение аналогично таковому при высокодифференцированном мукоэпидермоидном раке: полное удаление с попыткой сохранения лицевого нерва.
к) Сиалорея у ребенка. Сиалорею, избыточную продукцию слюнных желез, необходимо отличать от птиализма (гиперсаливации). В основе птиализма обычно лежит сразу несколько факторов: как избыточная продукция слюны, так и нарушение ее оттока (чаще всего в результате дисфагии). Лечение обычно консервативное логопедическое, направленное на коррекцию акта глотания. В качестве фармакотерапии используются скополамин и гликопирролат.
Хирургическое лечение используется только при неэффективности консервативного. Применяются инъекции бутулотоксина А в толщу слюнной железы под контролем УЗИ, резекция поднижнечелюстной слюнной железы, изменение хода вартонова протока, интраоральное лигирование выводных протоков слюнных желез, резекция барабанной струны.
л) Ключевые моменты:
• Большинство заболеваний слюнных желез у детей имеют инфекционную или обструктивную природу. Но злокачественные новообразования слюнных желез у детей встречаются чаще, чем у взрослых.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Повышенное слюноотделение: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Пищеварение - сложный, многоэтапный процесс, требующий участия большого количества структур и органов, объединенных в пищеварительную систему.
Слюна – это один из видов пищеварительных соков, который продуцируется слюнными железами, расположенными в ротовой полости.
Выделяют 3 пары крупных слюнных желез (околоушные, подчелюстные, подъязычные) и множество мелких, расположенных в слизистой оболочке ротовой полости.
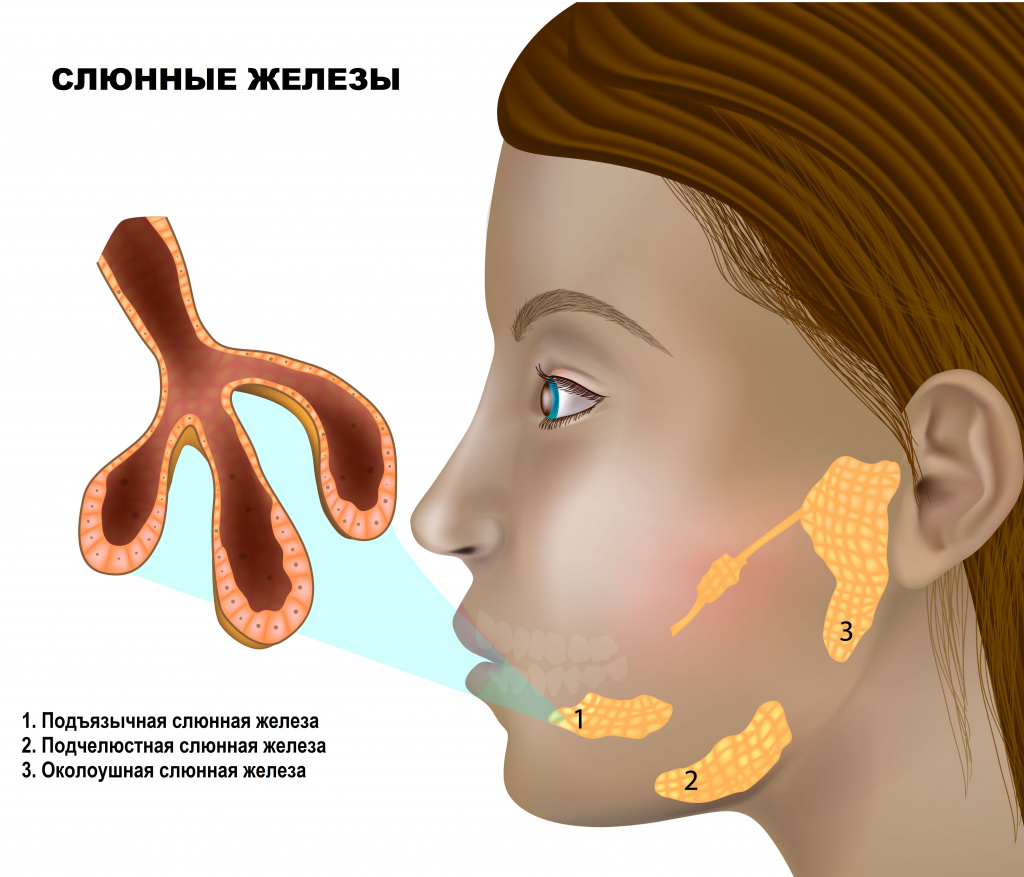
Слюна выполняет разнообразные функции. Во-первых, она увлажняет пищу и вкупе с механическим измельчением зубами способствует формированию пищевого комка, соответственно, облегчает глотание. Во-вторых, в состав слюны входит большое количество биологически активных веществ, среди которых стоит упомянуть лизоцим, обладающий бактерицидными свойствами в отношении микроорганизмов, и амилазу, которая расщепляет крахмал.
Процесс слюнотечения регулируется преимущественно рефлекторно, то есть опосредованно через нервную систему. В различных физиологических (нормальных) и патологических ситуациях возможно изменение обьема вырабатываемой слюны в сторону повышения или понижения.
Повышенное слюноотделение (гиперсаливация) – это состояние, характеризующееся образованием избыточного количества слюны, которое может сопровождаться потребностью делать больше глотательных движений или приводить к истечению слюны изо рта.
Разновидности повышенного слюноотделения (гиперсаливации)
В зависимости от действительного объема вырабатываемой слюны выделяют истинную и ложную гиперсаливацию. Истинная гиперсаливация заключается в выработке большего объема слюны, чем обычно. Ложная гиперсаливация характеризуется выработкой прежнего объема слюны, однако из-за нарушения акта глотания происходит накопление слюны в ротовой полости и возможно ее истечение из ротового отверстия - в результате создается впечатление, что выработка слюны действительно повышена.
Возможные причины повышенного слюноотделения
В здоровом организме выработка слюны увеличивается в процессе пищеварения. Слюна начинает выделяться при виде пищи или при ощущении ее запаха. После попадания пищи в ротовую полость происходит непосредственное раздражение нервных окончаний, расположенных в слизистой оболочке ротовой полости. Это стимулирует соответствующий центр нервной системы и рефлекторно приводит к усилению выработки слюны.
Таким образом, изменение объема слюноотделения происходит преимущественно за счет повышенного раздражения нервных окончаний, расположенных в ротовой полости, или за счет возбуждения центра слюноотделения головного мозга.
Поражение центра слюноотделения может стать причиной гиперсаливации. Кроме того, избыточное слюноотделение отмечается при поражении отдельных периферических нервов, иннервирующих слюнные железы, – тройничного, лицевого, языкоглоточного и их ветвей.
Среди заболеваний, вызывающих усиленное слюноотделение, стоит отметить патологии полости рта, заболевания собственно нервной системы, а также вторичные поражения нервных структур в результате изменения обмена веществ как следствие патологических процессов в других органах.
Гиперсаливация часто встречается при глистных инвазиях (при аскаридозе, энтеробиозе, стронгилоидозе, трихоцефалезе, фасциолезе, описторхозе и ряде других гельминтозов).
Необходимо отличать истинное повышение объема секретированной слюны от нарушения глотания слюны, вырабатывающейся в обычном объеме (ложная гиперсаливация). Последняя связана с нарушением иннервации мышц, участвующих в акте глотания, и с первичным поражением этих мышц.
Стоит сказать, что избыточное выделение слюны наблюдается у грудных детей с 3 месяцев жизни, что связано с особенностью функционирования нервной системы в данный период жизни ребенка и не является отклонением.
Заболевания, вызывающие повышенное слюноотделение
Среди заболеваний, вызывающих избыточное слюноотделение, можно выделить несколько групп.
- Патологические процессы, локализованные в ротовой полости: воспалительные заболевания, чаще инфекционного происхождения: ангина (воспаление миндалин), эпиглоттит (воспаление надгортанника), а также воспаление слюнных желез (паротит, субмаксиллит, сублингвит).
- Заболевания других отделов пищеварительного тракта, рефлекторно приводящие к слюнотечению: гастрит (воспаление слизистой оболочки желудка), заболевания поджелудочной железы (панкреатит) и др.
- Заболевания нервной системы, при которых наиболее часто отмечается ложная гиперсаливация, связанная с нарушением акта глотания, однако возможна и инстиная гиперсаливация: состояния после перенесенного инсульта, детский церебральный паралич, эпилепсия (во время припадка), паркинсонизм и т.д.
- Другие патологические состояния, такие как отравления инсектицидами и другими химикатами, особенно группы фосфорно-органических соединений, а также некоторыми грибами (например, мухоморами). Помимо этого некоторые заболевания эндокринных желез могут приводить к повышению аппетита и, как следствие, к избыточному слюноотделению в состоянии голода. К таковым относятся, например, гипертиреоз (избыточная секреция гормонов щитовидной железы).
Заболевания, способные вызвать гиперсаливацию, относятся к разным клиническим дисциплинам. Чтобы не ошибиться с выбором узкого специалиста, у которого пациент будет проходить лечение, сначала стоит обратиться к врачу общего профиля: терапевту или педиатру . После клинического и минимального лабораторно-инструментального обследования врач определит причину гиперсаливации и при необходимости направит пациента к специалисту: стоматологу, оториноларингологу, гастроэнтерологу , неврологу и др.
Диагностика и обследования при повышенном слюноотделении
Спектр дополнительных диагностических мероприятий определяется предполагаемой причиной, вызвавшей избыточное отделение слюны. Практически всегда врач направит пациента на проведение клинического анализа крови с развернутой лейкоцитарной формулой для оценки общего состояния организма и, в частности, для исключения воспалительных процессов.
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эпидемический паротит: причины появления, симптомы, диагностика и способы лечения
Определение
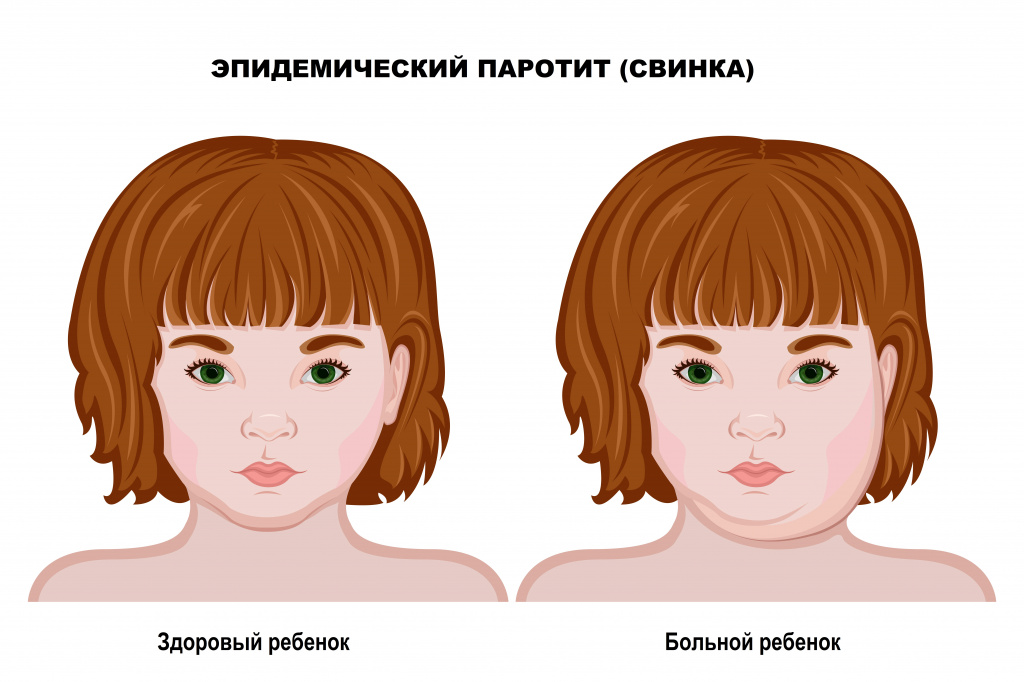
Причины появления заболевания
Возбудитель болезни – РНК-содержащий вирус рода Paramyxovirus, семействa Paramyxoviridae. Вирус нестоек во внешней среде – быстро погибает под воздействием высокой температуры, ультрафиолетовых лучей, дезинфицирующих растворов, хотя при низких температурах может сохранять жизнеспособность до 1 года.
Источником инфекции является больной человек. Заболевший становится заразным за 1-2 дня до появления клинических симптомов и выделяет вирус первые 5-7 дней болезни.
Вирус передается воздушно-капельным (при разговоре, кашле, поцелуях) и контактно-бытовым (при использовании общей посуды, игрушек и других инфицированных предметов) путем.
Классификация заболевания
По типу:
1. Типичная форма:
- неосложненная (поражаются только слюнные железы),
- осложненная (поражаются другие органы и системы),
- изолированная:
- железистая форма (имеется только паротит),
- нервная форма (с поражением центральной нервной системы);
- стертая (слабо выраженная клиническая картина болезни),
- иннапарантная (бессимптомная).
- гладкое,
- негладкое:
- с осложнениями,
- с добавлением вторичной инфекции,
- с обострением хронических заболеваний.
Инкубационный период варьирует от нескольких дней до месяца, но чаще продолжается 15-19 дней. У детей продромальные явления наблюдаются редко, появляются за 1-2 дня до развития типичной картины заболевания в виде недомогания, миалгии (боли в мышцах), головной боли, озноба, нарушения сна и аппетита.
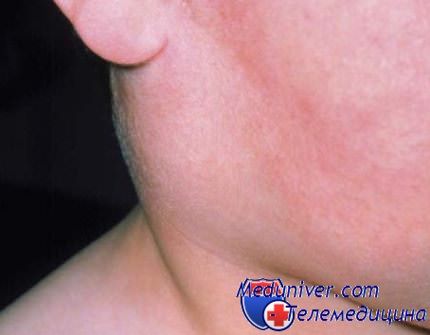
Паротит начинается остро с повышения температуры, интоксикации, болезненности в области околоушной слюнной железы.
Эпидемический паротит легкой степени тяжести протекает с субфебрильной температурой тела (в пределах 37-38°С), отсутствием или слабо выраженными признаками интоксикации, без осложнений.
Тяжелый эпидемический паротит характеризуются высокой и длительной температурой (40°С и выше на протяжении недели и более), резко выраженными симптомами интоксикации (астенизация, резкая слабость, тахикардия, снижение артериального давления, нарушение сна). Заболевание почти всегда двустороннее, а осложнения, как правило, множественные. Интоксикация и лихорадка имеют волнообразный характер, каждая новая волна связана с появлением очередного осложнения.
Первые симптомы паротита – болевые ощущения в области околоушной слюнной железы, особенно во время жевания или разговора. К концу 1-2-х суток околоушная слюнная железа увеличивается и приобретает тестоватую консистенцию. При значительном увеличении слюнной железы появляется отечность окружающей клетчатки, распространяющаяся на щеку, височную область и область сосцевидного отростка. В течение последующих 2-3 дней последовательно или одновременно в процесс могут вовлекаться другие слюнные железы (околоушные с другой стороны, сублингвальные (подъязычные), субмандибулярные (подчелюстные)) с добавлением болезненности под языком и в подбородочной области. Для заболевания характерны положительный симптом Филатова (отечность и болезненность при надавливании на козелок, сосцевидный отросток и в области ретромандибулярной ямки), симптом Мурсона (отечность и гиперемия вокруг наружного отверстия выводного протока околоушной слюнной железы).
В патологический процесс нередко вовлекаются и другие органы.
Паротит необходимо отличать от гнойных воспалительных заболеваний околоушных желез, инфекционного мононуклеоза, дифтерии, паратонзиллярного абсцесса.
Лабораторная диагностика эпидемического паротита включает:
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Воспаление околоушной слюнной железы. Причины хронического паротита
В результате инфекционных заболеваний (тифа, гриппа, скарлатины, кори), после тяжелых полостных операций, вследствие недостаточного питания, из-за недостаточной санации полости рта, вследствие инфекции, распространяющейся восходящим путем по Стенонову протоку, может наступить острое гнойное воспаление околоушной железы. Припухлость чаще наблюдается в области между углом нижней челюсти и сосцевидным отростком. Мочка уха бывает приподнята, кожа гиперемирована, и в центре припухлости, как признак абсцесса, может наблюдаться флуктуация.
Слюнный Стенонов сосочек припухший и гиперемированный, при надавливании из протока выделяется гной. Абсцесс вскрывают в стационаре. В процессе выздоровления может образоваться слюнный свищ, успешное закрытие которого является сложным хирургическим вмешательством.
Причиной хронического воспаления околоушной железы может быть сужение выходного участка Стенонова протока, образование камня в ткани железы или в выходном участке протока, а также образование в протоке органической пробки. Сужение вблизи слюнного сосочка может образоваться из-за послетравматического рубца. Результатом сужения является задержка слюны. Слюна, не имея оттока, вызывает растяжение протока.
Пробка из органической ткани состоит из уплотненной смеси слущенных клеток эпителия, лейкоцитов и бактерий. Вокруг такой органической пробки откладываются известковые соли, выделяющиеся из слюны (фосфат кальция, карбонат кальция), и образуется слюнный камень.
Свойства слюнных камней следующие. Величина их может изменяться от крупинки до гусиного яйца, они яйцевидной формы, реже имеют вид удлиненного цилиндра. Цвет камней варьирует от светло-желтого до коричневого. Они обычно небольшие, мягкие, их можно раздавить пальцами, большие же камни могут быть очень твердыми. По консистенции они могут быть однородными или слоистыми.
![хронический паротит]()
В последнем случае на разрезе видны слои различных цветов, различной твердости и различной толщины. Камни в самой железе определенной формы не имеют. Они находятся внутри железистой сети выводящих протоков в виде крошкообразной массы.
Из-за препятствий для оттока слюны во время и после принятия пищи возникают боли в области уха и щеки. Появляется припухлость различной величины. Повышения температуры у больного не бывает. Припухлость в период между приемами пищи за более или менее короткое время, как правило, исчезает.
Хронический паротит наблюдается также у стеклодувов и у музыкантов, играющих на духовых инструментах, в результате повышенного давления воздуха через Стенонов проток.
Наиболее частой причиной хронического воспаления является образование камней в ткани железы (железистый камень) или в слюнном протоке (протоковый камень). Железистые камни редки, чаще встречаются протоко-вые камни. В случае характерных симптомов задержки слюны делают внутри ротовой рентгеновский снимок в той части щеки, которая соответствует области Стенонова сосочка.
Согласно Тома, необходимы боковой и передне-задний внеротовые снимки. Если при помощи рентгеновских снимков определить камень не удастся, то причиной задержки слюны может быть сужение Стенонова протока. Ликвидировать сужение можно путем зондирования его слюнным зондом. Это вмешательство рекомендуется проводить очень осторожно, так как Стенонов проток в тканях щеки поворачивается под прямым углом и проходит по наружной поверхности жевательной мышцы в сагиттальном направлении в сторону железы. Соответственно отклонению протока стенку его можно легко перфорировать. Результатом этой травмы может быть инфильтрат щеки.
При задержке слюны может образоваться и острый паротит. В этом случае можно прибегнуть и к консервативному лечению. Суть его состоит в том, что в железу вводят пенициллин. Местная концентрация антибиотика выше, чем при внутримышечном его введении. Если в ткани железы образовался абсцесс, то необходимо вскрыть его наружным разрезом.
При наличии камня в протоке после резекции слюнного сосочка маленькие камни извлекают упругим стоматологическим пинцетом. В случае больших камней рассекают мягкие ткани, находящиеся над камнем. Удаление камня самой железы, а также вскрытие абсцесса железы производятся в условиях стационара.
![]()
Полость рта. Слюнные железы. Секрет всех слюнных желез, смешанный в полости рта, образует слюну, или ротовую жидкость, содержащую, кроме чистого секрета слюнных желез, постоянную микрофлору, слущенные эпителиальные клетки, лейкоциты, эритроциты и другие компоненты.
У человека имеется три пары больших слюнных желез: околоушная, подъязычная и подчелюстная, а также большое количество мелких желез, рассеянных в слизистой оболочке рта, губ, щек. Мелкие железы постоянно выделяют секрет, увлажняющий слизистую и предохраняющий ее от высыхания, а крупные железы выделяют секрет периодически и принимают участие в пищеварении. Слюнные железы, наряду с секрецией слюны, обладают эндокринной функцией, выделяя гормоны и гормоноподобные вещества. К ним относятся: а) паротин, регулирующий фосфорно-кальциевый обмен в костях и тканях зуба; б) эритропоэтин; в) фактор роста и регенерации эпителия слизистой желудочно-кишечного тракта; г) инсулиноподобные факторы роста и другие.
В течение суток у взрослого человека образуется от 0,5 до 2,0 л слюны, pH которой составляет от 5,8 до 8,0. Смешанная слюна содержит 99,5% воды и, соответственно, 0,5-0,6% сухого вещества, включающего органические и неорганические компоненты. Неорганические компоненты включают ионы натрия, калия, кальция, магния, железа, фтора, а также фосфаты, хлориды, сульфаты, бикарбонаты. Органические вещества слюны чрезвычайно гетерогенны по химической природе и биологической активности. Это прежде всего ферменты. В слюне содержится около 50 различных ферментов, относящихся к гидролазам, оксиредуктазам, трансферазам, липазам, изомеразам. Оптимум действия ферментов слюны – слабощелочная реакция.
Типовые нарушения функции слюнных желез и связанное с ними изменение водно-электролитного баланса организма. К типовым нарушениям функции слюнных желез относятся гипосиалия и гиперсиалия.
Гиперсиалия характеризуется резким увеличением слюноотделения в среднем от 1,5 л до 3-4,5 л в зависимости от степени тяжести патологии. При нейропаралитической гиперсиалии суточный объем слюноотделения может достигать 10-12 л, что лежит в основе изотонической дегидратации.
Причины гиперсиалии весьма разнообразны, включают инициирующее воздействие следующих этиологических факторов:
1) раздражение верхнего и нижнего слюноотделительных центров (ядра лицевого и языкоглоточного нервов) при бульбарных параличах, ишемии, гипоксии, кровоизлияниях, опухолевых поражениях структур продолговатого мозга;
2) активация структур переднего гипоталамуса, включающего высшие вегетативные центры холинергических нервных влияний на различные органы и ткани, в том числе и на слюнные железы;
3) перерезка разветвлений лицевого нерва (барабанной струны) при неудачных оперативных вмешательствах, что приводит к развитию денервационного синдрома и нейропаралитической гиперсиалии;
4) рефлекторная стимуляция бульбарных центров слюноотделения при воспалительных деструктивных процессах в слизистой желудочно-кишечного тракта, при гельминтозах;
5) избыточное освобождение медиаторов альтерации, в частности ацетилхолина, гистамина, лейкотриенов; при стоматитах инфекционной или инфекционно-аллергической природы, прорезывании зубов у детей, адаптации к протезам;
6) системное и локальное действия в полости рта токсинов экзогенной или эндогенной природы, когда слюнные железы элиминируют из кровотока ксенобиотики или аутокины и экспрессируют их вместе с большим количеством слюны;
7) при язвенной болезни 12-перстной кишки в случаях усиления центрогенных холинергических влияний на секреторную активность желудочно-кишечного тракта;
8) действие лекарственных препаратов с выраженными свойствами холиномиметиков или симпатолитиков.
При гиперсиалии значительное количество слюны попадает в просвет желудочно-кишечного тракта, нарушая оптимум действия протеолитических ферментов желудка (пепсинов), возникает перераспределение объемов внутрисосудистой и внесосудистой жидкости.
Роль желудка в регуляции водно-электролитного баланса и пищеварения. Клетки желудочных желез ежесуточно секретируют 2-3 л желудочного сока, состоящего на 99,0-99,5% из воды и 0,5-1,0% плотного остатка. Последний представлен неорганическими соединениями (хлориды, сульфаты, фосфаты, бикарбонат натрия, ионы калия, кальция, магния) и органическими веществами (ферменты, мукоиды). В желудочном соке в небольшом количестве содержатся азотсодержащие вещества небелковой природы: мочевина, мочевая и молочная кислоты.
Различают базальную (голодную) и стимулированную пищеварительную секрецию. Натощак у взрослого человека выделяется около 10% того количества, которое выделяется при максимальной стимуляции.
В процессе желудочной секреции выделяют три фазы: 1) сложно-рефлекторную (цефалическую); 2) желудочную; 3) кишечную.
Важнейшими компонентами желудочного сока являются соляная кислота, пепсиногены и слизь. Секреция соляной кислоты – ярко выраженный цАМФ-зависимый процесс, активация которого связана с усилением гликоген- и гликолитической активации кислотообразующей функции париетальных клеток. При этом возникают процессы фосфорилирования-дефосфорилирования субстратов в митохондриальной окислительной цепочке, транспортирующей ионы водорода из матричного пространства. И наконец, важным структурным компонентом париетальных клеток является (Н-К)-АТФ-аза секреторной мембраны, перекачивающая протоны из клеток в просвет железы за счет энергии АТФ. Вода поступает в париетальные клетки путем осмоса.
В желудочном соке выделяют несколько видов пепсиногенов (A, В, С, D и другие), активируемых при участии соляной кислоты, а также имеются непротеолитические ферменты (липаза, лизоцим, муколизин, карбоксигидразы, уреазы).
Важнейшим протективным фактором желудка от воздействия соляной кислоты и пепсинов является слизеобразование. Желудочная слизь (или муцин) состоит из нерастворимой (видимой) и растворимой фракций. Видимая слизь – высокогидротированный гель, содержащий нейтральные мукополисахариды, сиеломуцины, гликопротеиды, протеогликаны, протеины. Растворенный муцин является продуктом секреции желудочных мукозных клеток и переваривания видимой слизи.
Желудочная слизь обладает большой буферной емкостью за счет наличия бикарбонатов и фосфатов. При взаимодействии муцина и бикарбоната формируется мукозно-бикарбонатный барьер, предохраняющий слизистую от аутолиза.
Роль тонкого и толстого кишечника в обеспечении пищеварения и водно-электролитного баланса. В течение суток у человека вырабатывается около 2,5 л кишечного сока, выделяемого различными железами и имеющего сложный состав.
В проксимальном участке 12-перстной кишки находятся бруннеровы железы, сходные по структуре с пилорическими. Сок бруннеровых желез – бесцветная жидкость слабощелочной реакции (рН 7-8), главным его компонентом является муцин, обладающий слабой протеолитической, амилолитической и липолитической активностью.
В слизистой оболочке 12-перстной и всей тонкой кишки заложены кишечные крипты, или либеркюновы железы, окружающие каждую ворсинку. Секреторной способностью обладают многие эпителиоциты крипт тонкой кишки. Однако важнейшие кишечные ферменты сосредоточены не в криптах, а на поверхности ворсинок, будучи трансмобилизованными из клеток или адсорбированными из просвета кишечника.
Бокаловидные клетки слизистой тонкого кишечника обеспечивают выделение слизи через разрывы апикальной плазматической мембраны, их секрет обладает протеолитической активностью.
Энтероциты с ацидофильными гранулами содержат гидролитические ферменты, а аргентофинные клетки обладают эндокринной функцией. Клеточная секреция включает два самостоятельных процесса – отделение жидкой и плотной частей сока. Плотная часть кишечного сока содержит отторгнутые эпителиальные клетки, а также основную массу кишечных ферментов и биологически активные вещества.
Жидкая часть включает в себя органические и неорганические вещества. Органические вещества – это слизь, белки, аминокислоты, мочевина и другие. В числе неорганических веществ кишечного сока имеются хлориды, бикарбонаты, фосфаты, соли натрия, калия, кальция. рН кишечного сока в норме составляет 7,2-7,6, а при усилении секреции достигает 8,6.
В тонком кишечнике осуществляется полостное и пристеночное пищеварение, завершается гидролиз пептидов при участии аминопептидазы щелочной каймы энтероцитов
Пристеночный гидролиз жиров обеспечивается кишечной моноглицеридлипазой, а нуклеиновых кислот – при участии нуклеаз, эстераз и щелочных фосфатаз. Углеводы гидролизуются глюкозидазами (мальтазой и трегалазой), галактизидазой (лактазой), глюкоамилазой. Высокая субстратная специфичность кишечных дисахаридаз при их дефиците обусловливает непереносимость соответствующих дисахаридов, развитие синдромов мальабсорбции и диареи.
Толстая кишка в функциональном отношении может быть представлена тремя отделами:
1) проксимальным (слепая, восходящая ободочная, проксимальная часть поперечно-ободочной);
2) дистальным (дистальная часть поперечно-ободочной, нисходящая ободочная, сигмовидная);
Основными функциями толстой кишки являются секреторная, всасывательная, резервирующая и экскреторная.
Из тонкой кишки химус через илеоцекальный канал порциями переходит в толстую кишку, что составляет до 4 л химуса.
Часть пищи, в том числе клетчатка и пектин, подвергается гидролизу в основном в проксимальной части толстой кишки за счет ферментов химуса и сока толстой кишки (катепсина, пептидазы, липазы, амилазы, нуклеазы, щелочной фосфатазы); рН кишечного сока составляет 8,5-9,0. В толстом кишечнике происходит всасывание жидкости и соли.
Натрий всасывается в плазму через эпителиальную клетку против градиента концентрации при участии активного энергозависимого транспорта. Часть натрия пассивно всасывается по осмотическому градиенту через межклеточное пространство.
Всасывание хлоридов происходит против химического градиента концентрации, но в соответствии с электрическим, усвоение хлоридов происходит в результате анионного обмена с бикарбонатами. Количество бикарбонатов в фекальных массах варьирует в широких пределах.
В толстом кишечнике происходит всасывание воды до 4-6 л в сутки. Это пассивный процесс, регулируемый осмотическим и гидростатическим давлением. У здорового человека всасывание воды и солей в 3-4 раза меньше максимально возможной. Всасывание указанных ингредиентов зависит от скорости продвижения пищевой массы в тонком и толстом кишечнике.
Внешнесекреторная функция поджелудочной железы. Поджелудочная железа натощак выделяет небольшое количество секрета, продукция которого резко возрастает при поступлении пищевого содержимого из желудка в 12-перстную кишку и достигает в среднем до 1,5-2,5 л в сутки.
Щелочная среда панкреатического сока (рН 7,5-8,8) обусловлена наличием в нем гидрокарбонатов, обеспечивающих ощелачивание желудочного содержимого.
Секреция сока поджелудочной железы происходит в три фазы: сложнорефлекторную, желудочную и гуморальную.
Основную массу белков панкреатического сока составляют ферменты (трипсин, химотрипсин, карбоксипептидаза, калликреин и другие), продуцируемые в основном в виде проферментов и активирующиеся в 12-перстной кишке.
Желчеобразование и желчевыделение. Секреция желчи у человека в сутки составляет до 1,0 л. Желчеобразование осуществляется непрерывно, но интенсивность его изменяется в зависимости от характера нервных и гуморальных влияний. Составными частями желчи являются вода, желчные кислоты, билирубин, холестерин, неорганические соли, жирные кислоты, фосфолипиды и другие компоненты. Для пузырной желчи характерна нейтральная или кислая среда (рН 6,0-7,0), а для печеночной – щелочная (рН 7,5-8,0).
С помощью желчи усиливается полостное пищеварение белков, углеводов, особенно нейтральных жиров и липидов, активируется всасывание кальция. Важная роль в регуляции водно-солевого гомеостаза отводится легким и коже: с выделенным воздухом теряется 300-400 мл воды в сутки, а с потом – 600-700 мл.
Наиболее выраженные нарушения водно-солевого обмена, связанные с патологией системы органов пищеварения, возникают в условиях гипо- или гиперсаливации, неукратимой рвоты, гиперсекреторных состояний желудка, кишечной непроходимости, диарейного синдрома. Многие из указанных форм патологии носят приобретенный характер, а в ряде случаев – врожденный или наследственный.
Читайте также: