Лихорадочный блеск при туберкулезе
Обновлено: 24.04.2024
Облаковидный туберкулезный инфильтрат. Перисциссурит.
Рентгенологически, как это установил Г. Р. Рубинштейн (1948), облаковидный инфильтрат выглядит как неравномерное затемнение без четких границ. Процесс распространен на один или несколько сегментов, чаще верхних долей легких. По своей теневой картине он напоминает неспецифическую очаговую пневмонию, но отличается от нее рядом клинических признаков, стойкостью рентгенологических изменений, тенденцией к распаду и образованию каверны.
Если облаковидный инфильтрат локализуется у главной или дополнительной междолевой борозды, а иногда связан с корнем легкого, то его определяют как перисциссурит, краевой инфильтрат или треугольник Сержана. Вершина его обращена к корню легкого, а основание — кнаружи. Верхняя его граница расплывчата и переходит без резких очертаний в малоизмененную легочную ткань, нижняя — соответствует междолевой плевре. Топографию и структуру облаковидного инфильтрата или перисциссурита, которые чаще всего располагаются в верхней доле правого легкого, удается уточнить при послойном исследовании легких. При этом на томограмме на фоне инфильтративных изменений выявляются тени отдельных или множественных более плотных очагов, тяжистый рисунок уплотненной перибронхиалыюй и периваскулярной межуточной ткани, полости деструкции.
Если процесс распространяется на всю или большую часть доли легкого, то распознают лобит. Такие формы болезни встречаются теперь редко: по данным В. Н. Адамовича (1970), О. Н. Нерсесяна (1972), в 4,4— 6.8% всех случаев инфильтративного туберкулеза легких.

Динамические наблюдения показывают, что лобиту нередко предшествует развитие небольшого инфильтративного фокуса или перисциссурита, и лишь по мере прогрессирования процесса поражается большая часть или вся доля легкого, которая четко отграничивается междолевой бороздой. Помимо воспалительных изменений, в этих случаях в пределах доли может иметь место частичный ателектаз на почве специфического поражения или стеноза сегментарпого или долевого бронхов. Чаще всего (у 65—93% больных) наблюдается верхний правый лобит, реже — верхний левый и лишь в отдельных случаях средне- и нижнедолевой.
В зависимости от локализации процесса рентгенологическая картина лобита бывает различной. При поражении верхней доли правого легкого на передне-задних снимках она представляется в виде клиновидной тени с вершиной у корня легкого и широким основанием в латеральном отделе. Нижняя граница ее соответствует горизонтальной междолевой щели. При поражении верхней доли левого легкого на прямой и боковой рентгенограммах определяется тень, близкая к треугольной форме, которая располагается сверху средостения спереди, а в боковой проекции имеет четкую заднюю границу, соответствующую междолевой щели.
При прогрессировании процесса отмечаются усиление интенсивности и увеличение протяженности воспалительных изменений, распад легочной ткани и образование новых очагов. Иногда лобиты и перисциссуриты распространяются за междолевую борозду, образуя переходящий в соседнюю долю лобит (lobite depasse — по терминологии Bernard). Чаще образуются очаги в другом легком, (причем главным образом в 4—5-м сегментах, очевидно, в результате не только бронхогеппого, но и лимфогенного распространения инфекции.
При этих формах процесса картина красной крови и количество кровяных пластинок остаются в пределах нормы. Выраженные патологические сдвиги отмечаются главным образом в лейкограмме: появляется лейкоцитоз, увеличивается содержание палочкоядерных нейтрофилов (до 20—25%), определяются лимфопения (10—15%) и эозинопения, токсическая зернистость нейтрофилов (до 20—40%), иногда находят включения Деле, значительно ускоряется РОЭ (до 40—50 мм). В протеинограмме обращает на себя внимание снижение содержания альбуминов (в среднем до 49%) и высокий уровень альфа-глобулинов (в среднем 5,8%), бета-глобулинов (13%) и гамма-глобулииов (21,1%) при низком альбумипо-глобулиновом показателе (0,96). Соответствующие сдвиги отмечаются и в гликопротеидах.
В начальной и острой фазе инфильтративного туберкулеза отмечается повышенное содержание в крови больных свободного гидрокорти юна и кортикостерона, 11-окислеиных и 17-кетостероидов, бета-липопротеидов и снижение уровня гепарина. Между тем при постепенном и малосимптомном развитии процесса наблюдаются обратные соотношения — понижение концентрации свободного гидрокортизона и кортикостерона и повышенное содержание гепарина. Все эти сдвиги обусловлены, очевидно, различным состоянием гипофизарпо-падиочечпиковой системы при тех или иных формах процесса.
При массивном инфильтративном процессе в легких туберкулиновые реакции большей частью нормергические, реже гиперергические или гипергические, что указывает на диссоциацию между общей и местной чувствительностью легочной ткапи. В таких случаях, особенно при образовании распада инфильтративных фокусов, обычно определяется бацилловыделение.
При рациональном лечении в настоящее время у многих больных довольно быстро восстанавливается компенсация, прекращается бацилловыделение, нормализуются гемограмма, РОЭ и белковый состав сыворотки крови. При этом наблюдаются иногда полное рассасывание инфильтративно-воспалительных изменений и восстановление нормального легочного рисунка на рентгенограмме. Чаще в легком образуется индурационное иоле, которое отображается в виде неравномерной тяжистости с включением единичных очаговых теней. При массивном развитии перибронхиальной и периваскулярной соединительной ткани, в особенности при ранее имевшемся ателектазе па почве поражения бронхиальной системы, образуется односторонний цирроз (фиброателектаз).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Туберкулез полости рта – хроническое инфекционное заболевание, возбудителем которого является палочка Коха. Пациенты жалуются на ухудшение общего состояния, повышение температуры, вялость. Местно выявляют бугорки, в центральной части которых возникает болезненная неглубокая язвенная поверхность с неровными краями и желтым зернистым дном. Диагностика туберкулеза полости рта включает сбор жалоб, составление анамнеза заболевания, клинический осмотр, цитологическое и бактериоскопическое исследования. Лечение больных с туберкулезом полости рта проводится в туберкулезном диспансере.
МКБ-10
Общие сведения
Заболевание чаще обнаруживают у представителей мужского пола. Снижение сопротивляемости организма способствует активизации условно-патогенной микрофлоры полости рта, в результате чего нередко возникает дополнительное бактериальное инфицирование язвенной поверхности. В 10% случаев туберкулезные изъязвления малигнизируются.

Причины
Туберкулез полости рта возникает на фоне подавленного иммунного статуса. Возбудителем заболевания является палочка Коха. Как правило, очаги поражения слизистой имеют вторичную природу, так как развиваются в результате распространения инфекционных агентов и их токсинов из основных открытых фокусов воспаления по сети кровеносных или лимфатических сосудов. Также при легочной форме туберкулеза инфицирование слизистой полости рта может возникнуть вследствие проникновения микобактерий, находящихся в мокроте. Туберкулез полости рта диагностируют редко, так как в ротовой полости палочки Коха быстро погибают.
Классификация
Различают четыре основные формы туберкулеза полости рта:
- Первичный туберкулез полости рта. Во взрослом возрасте встречается редко. Чаще заболевание диагностируют у детей. Основные пути инфицирования – респираторный, фекально-оральный.
- Туберкулезная волчанка. В стоматологии волчаночную форму туберкулеза полости рта выявляют наиболее часто. Люпозно-эрозивные элементы поражения локализуются преимущественно на деснах. Туберкулезная волчанка склонна к хронизации. Зафиксированы случаи озлокачествления длительно незаживающих изъязвлений.
- Милиарно-язвенный туберкулез полости рта. Возникает у ослабленных туберкулезом больных. Микобактерии, выделяясь с мокротой во время кашля, проникают вглубь слизистой в местах ее повреждений. Чаще поражаются небо и язык, реже очаги милиарно-язвенного туберкулеза полости рта диагностируют в зоне маргинальной десны, в области щек.
- Скрофулодерма. Заболевание встречается преимущественно в детском возрасте. Клиника имеет некоторые отличия от других форм туберкулеза полости рта. Сначала возникает не бугорок, а узел достаточно крупных размеров, после размягчения и некроза которого образуются свищевые ходы. Заживление язвенной поверхности происходит с формированием характерных бахромчатых рубцов.
Симптомы туберкулеза полости рта
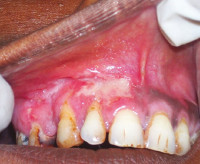
При первичном туберкулезе полости рта выявляют болезненные язвы с рваными краями и уплотненным основанием, покрытые желто-серыми наслоениями. Со временем участок изъязвления увеличивается. Одновременно с этим увеличиваются и спаиваются в единый конгломерат лимфоузлы. Часто наблюдается гнойный лимфаденит. Первичными элементами поражения у пациентов с туберкулезной волчанкой являются бугорки – безболезненные образования мягкоэластической консистенции диаметром до 3 мм красного цвета. Люпомы увеличиваются в размерах и сливаются между собой, образуя обширные очаги поражения.
После бугорковой стадии волчаночная форма туберкулеза полости рта переходит в язвенную фазу, для которой характерно появление участков изъязвлений. Язвы болезненные, с рваными возвышающимися краями и уплотненным дном серо-желтого цвета. Иногда язвенные поверхности могут быть покрыты кровоточащей грануляционной тканью. Во время 4 фазы туберкулеза полости рта наблюдается рубцевание изъязвлений. Возможно повторное образование бугорков вокруг рубцов, что в дальнейшем приводит к формированию грубой фиброзной ткани, деформирующей слизистую.
При милиарно-язвенном туберкулезе полости рта сначала образуются мелкие люпомы, которые очень быстро распадаются, в результате чего возникают обширные язвенные поверхности. Изъязвления болезненные, неглубокие, с рваными краями. Основание язвы неровное, часто покрыто грануляциями. Вокруг очага поражения образуются микроабсцессы. Присутствует незначительная гиперемия и отечность окружающих тканей. Чаще всего изъязвления локализуются на щеках и небе. Щелевидные язвы выявляют на границе перехода неподвижной слизистой в подвижную, а также на языке. Лимфоузлы при милиарно-язвенной форме туберкулеза полости рта болезненны, спаяны, увеличены.
При скрофулодерме обнаруживаются узлы больших размеров. Со временем узлы распадаются, в результате чего образуются свищи и обширные язвенные поверхности. Рубцевание происходит с формированием грубой фиброзной ткани.
Диагностика
Постановка диагноза туберкулез полости рта базируется на основании жалоб, данных анамнеза заболевания, результатов клинического, цитологического, бактериоскопического исследований. Во время физикального обследования врач-стоматолог выявляет небольшие возвышения на слизистой – бугорки. При пальпации люпомы малоболезненные, желто-красного цвета и мягкоэластической консистенции, быстро увеличиваются в размерах и сливаются между собой, образуя рисунки различной конфигурации. Вскоре на их месте обнаруживают неглубокие болезненные изъязвления с зернистым желто-серым дном и рваными возвышающимися краями.
С помощью бактериоскопического метода у больных туберкулезом полости рта не всегда удается выявить микобактерии. Положительный результат анализа чаще наблюдается при милиарно-язвенной форме заболевания, реже в случае туберкулезной волчанки. Методом выбора для подтверждения туберкулезной этиологии поражения служит иммуннологическое обследование с помощью тестов T-SPOT или QuantiFERON.
Дифференцируют элементы поражения при туберкулезе полости рта с сифилисом, актиномикозом, травматической декубитальной язвой, злокачественным новообразованием. Пациента обследует стоматолог-терапевт. При подозрении на наличие туберкулезной инфекции больного направляют на консультацию к фтизиатру.
Лечение туберкулеза полости рта
Лечение больных с туберкулезом полости рта проводится в специализированном туберкулезном диспансере. Для предотвращения присоединения бактериальной инфекции местно назначают антисептические ванночки. С этой целью используют препараты на основе хлоргексидина биглюконата. Для обезболивания применяют гели или спреи, в состав которых входят местные анестетики: лидокаин, анестезин.
После купирования острых явлений больным с туберкулезом полости рта показано проведение санирующих мероприятий: удаление отложений, лечение кариеса и его осложнений. При раннем обращении пациентов в медицинское учреждение и полноценном противотуберкулезном лечении прогноз в большинстве случаев благоприятный. Позднее выявление туберкулеза полости рта приводит к необратимым изменениям: прогрессирующему разрушению тканей, деформации слизистой.
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Лихорадка при туберкулезе. Признаки туберкулеза органов у больного.
Повышения температуры при туберкулезе могут наблюдаться длительное время без локализации процесса в каком-либо органе. Лихорадка в большинстве интермиттирующего характера, клинически находят классические, говорящие о туберкулезе общие симптомы: гектический вид больного, падение веса, ночные поты и т. д. Конечно, эти явления отнюдь не доказательны для туберкулеза. Картина крови не характерна. Число лейкоцитов, как правило, не увеличено, нейтрофилы токсически не изменены, пока не произошло какого-либо бактериального наслоения (как это наблюдается, например, при кавернозном сепсисе и прежде всего при изъязвлениях кишок).
Таким образом, токсические изменения нейтрофилов, если туберкулез кишок и каверны исключаются, с большой степенью вероятности говорят против туберкулеза. Реакция Манту резко положительна, однако сам по себе ее положительный результат диагноза не решает.
Селезенка часто увеличена и прощупывается: она плотная, но не от напряжения капсулы, а вследствие гематогенно обусловленного процесса в самой селезенке, поэтому консистенция ее длительное время не меняется в противоположность тифозной селезенке, которая в процессе болезни становится ощутимо мягче в результате уменьшения напряжения капсулы (Naegeli). Надо, однако, подчеркнуть, что набухание селезенки при лихорадочном состоянии, обусловленном туберкулезом, не обязательно.

Также и в этой группе клиницисту в большинстве случаев не удается выявить органной локализации, так как больные умирают раньше, чем могут образоваться специфические изменения в органах, но патологи в распадающейся ткани находят в большом количестве туберкулезные микобактерии, расположенные группами. Нормальная РОЭ и лишь незначительный сдвиг влево не исключают диссеминированного туберкулеза (собственное наблюдение у 80-летнего мужчины).
Само собой разумеется, что при неясной, подозрительной на туберкулез лихорадке надо настойчиво искать местные проявления, которые могут быть в виде первичных очагов в легких, в прикорневых и мезентериальных лимфатических узлах, а также в миндалинах. Во вторичном периоде подобные повышения температуры часто предшествуют появлению узловатой эритемы (дифференциальную диагностику узловатой эритемы. В третичном периоде нередко может идти речь онатечных абсцессах или костных туберкулезных очагах как источниках повышения температуры. В таких случаях РОЭ в противоположность первичному или вторичному периоду туберкулеза всегда резко ускорена.
Приходится думать также о туберкулезе почек, хотя при дифференциальном диагнозе в случаях неясной лихорадки о нем вряд ли когда может встать вопрос.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

