Лимфангит при туберкулезе это
Обновлено: 18.04.2024
Лимфогенный туберкулез. Клиника лимфогенного туберкулеза.
В части случаев диссеминированные очаги в легких образуются в результате распространения микобактерий туберкулеза преимущественно лимфогенным путем. Источником их рассеивания чаще всего бывают внутригрудные лимфатические узлы, откуда микобактерий распространяются при ретроградном движении лимфы. Такой генез процесса обычно наблюдается в периоде первичной инфекции или вскоре после нее, а также при обострении процесса во внутригрудных лимфатических узлах при вторичном туберкулезе, например у больных пожилого возраста.
Лимфогенные формы диссеминированного туберкулеза возникают также при обострении очагов в легких, фиброзных и плевро-пульмональных рубцов и при небольших альтеративных кавернах. В таких случаях, как указывал В. Г. Штефко (1937), микобактерий проникают в прилежащие лимфатические сосуды и тогда образуются рассеянные преимущественно продуктивного типа очаги. Они локализуются сначала вокруг интерлобарных или интерлобулярных перегородок, а затем в окружающей легочной ткани. Такие бугорки обычно состоят из эпителиоидных и гигантских клеток, лимфоцитов без казеозного некроза (или со слабо выраженным некрозом). Иногда бугорки сливаются между собой. Одновременно развивается продуктивный лимфангит, имеющий сетчатый характер. Возможно образование и периангита, который иногда становится источником последующего возникновения гематогенного туберкулеза. В процесс часто вовлекается висцеральная плевра, и тогда образуется кортико-плевральная форма лимфогенного туберкулеза. При обострении и прогрессировании болезнь протекает хронически, но при этом сравнительно редко формируются деструкции. Если они и образуются, то обычно бывают небольшими.
Клинически лимфогенный туберкулез протекает большей частью торпидно, нередко инапперцептпо. Если у больных возникают симптомы, то они чаще всего проявляются в виде субфебрильной температуры, вегетативных расстройств, болей в груди, которые связаны с поражением плевры, особенно при кортико-плевральной форме процесса. Отмечаются, кроме того, кашель, большей частью сухой, изредка небольшие кровохарканья. При обострении процесса наблюдаются лейкоцитоз, моноцитоз, левый сдвиг нейтрофилов, ускоренная РОЭ, а в мокроте обнаруживают микобактерий. Туберкулиновые реакции чаще нормергические, реже гиперергические. У части больных в легких прослушиваются мелко- и среднепузырчатые влажные хрипы.

Рентгенологически преимущественно в прикорневых, верхних и средних, реже в нижних отделах одного или обоих легких определяются очаги разной величины, формы и интенсивности. При двустороннем процессе они расположены обычно асимметрично. Весьма характерна для диссеминированного лимфогенного туберкулеза рентгенологическая картина в виде петлистой деформации легочного рисунка, чаще всего в кортикальных, а также в прикорневых зонах, обусловленная лимфангитом и фиброзным утолщением стенок лимфатических сосудов в междольковых пространствах. Во внутригрудных лимфатических узлах часто обнаруживаются кальцинаты. Нередко одновременно наблюдается понижение прозрачности легкого, главным образом за счет лимфостаза или уплотнения костальной и междолевой плевры, реже из-за наличия небольшого количества жидкости в плевральных полостях.
Следует подчеркнуть, что лимфогенный туберкулез является часто не только ирепаренхиматозной, но и постпаренхиматозной фазой гематогенно-диссеминированного туберкулеза легких, особенно при хронической его форме. Это обстоятельство, естественно, затрудняет дифференциацию различных вариантов диссеминированного туберкулеза. Только при учете всех клинико-рентгенологических данных представляется возможным установить превалирование той или иной разновидности процесса.
При применении туберкулостатических препаратов наступают дезинтоксикация, рассасывание свежих лимфогенных очагов в легких и развитие более или менее выраженного ограниченного или диффузного интерстициального склероза, закрываются каверны. Однако в некоторых случаях, особенно у лиц молодого возраста, остаточные изменения (etals sequelles по терминологии Bernard) могут стать почвой для образования новых очагов и инфильтративных фокусов в легких.
Наблюдаются диссеминированные процессы и бронхогенного происхождения. Для них характерно наличие исходного очага в легком или во внутригрудных лимфатических узлах, но при отсутствии инфильтративного фокуса в фазе распада или кавернозного и фиброзно-кавернозного туберкулеза легких. При этой форме процесса, которая обычно протекает хронически, очаги в легких более крупные, они расположены асимметрично, а стенки видимых бронхов утолщены.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лимфангит – это острое или хроническое воспаление лимфатических стволов и капилляров, возникающее вторично, на фоне гнойно-воспалительных процессов. Лимфангит сопровождается гиперемией и болезненной припухлостью по ходу воспаленных лимфатических сосудов, отеками, регионарным лимфаденитом, высокой температурой тела (39—40°С), ознобами, слабостью. Диагностика лимфангита осуществляется на основе ультразвукового ангиосканирования, компьютерного термосканирования, выделения возбудителя из первичного гнойного очага. Лечение лимфангита включает санацию первичного очага, антибиотикотерапию, иммобилизацию конечности, вскрытие сформировавшихся абсцессов и флегмон.
МКБ-10

Общие сведения
При лимфангите (лимфангоите, лимфангиите) могут поражаться лимфатические сосуды различного калибра и глубины локализации. Лимфология и флебология чаще сталкивается с лимфангитом конечностей, что обусловлено их частым микротравмированием, обилием микробных патогенов и характером лимфообращения. Лимфангит обычно протекает с явлениями вторичного лимфаденита. Развитие лимфангита свидетельствует о прогрессировании первичной патологии и усугубляет ее течение.

Причины лимфангита
Лимфангит развивается вторично, на фоне имеющегося поверхностного или глубокого гнойно-воспалительного очага — инфицированной ссадины или раны, фурункула, абсцесса, карбункула, флегмоны. Основными патогенами при лимфангите выступают золотистый стафилококк, бета-гемолитический стрептококк, реже — кишечная палочка и протей, а также другая аэробная флора в виде монокультуры или в ассоциациях. Специфические лимфангиты чаще связаны с наличием у пациента туберкулеза.
Вероятность развития лимфангита зависит от локализации, размеров первичного инфекционного очага, вирулентности микрофлоры, особенностей лимфообращения в данной анатомической зоне.
Микробные агенты и их токсины попадают из очага воспаления в межтканевое пространство, затем в лимфатические капилляры, двигаясь по ним в направлении тока лимфы к более крупным сосудам и лимфоузлам. Реактивное воспаление сосудистой стенки выражается в набухании эндотелия, повышении ее проницаемости, развитии экссудации, выпадения сгустков фибрина, внутрисосудистого тромбообразования. Данные изменения приводят к расстройствам местного лимфообращения - лимфостазу. При дальнейшем прогрессировании воспаления может развиваться гнойный лимфангит и гнойное расплавление тромбов.
В случае распространения воспаления на окружающие ткани развивается перилимфангит, при котором могут поражаться кровеносные сосуды, суставы, мышцы и т. д. Восходящим путем воспаление может распространяться до грудного лимфатического протока. В клинической практике чаще диагностируется лимфангит нижних конечностей, который возникает вследствие потертостей, микротравм, расчесов, трофических язв, панарициев.
В андрологии иногда встречается состояние, расцениваемое как невенерический лимфангит полового члена: его причинами могут служить травмирование тканей пениса при частой мастурбации и затяжных половых актах. Специфический венерический лимфангит может развиваться при первичном сифилисе, генитальном герпесе, уретрите, обусловленном половой инфекцией.
Классификация
С учетом характера и выраженности воспаления лимфангит может быть серозным (простым) и гнойным; по клиническому течению — острым или хроническим; по глубине расположения пораженных сосудов — поверхностным либо глубоким.
В зависимости от калибра воспаленных лимфатических сосудов лимфангиты подразделяются на капиллярные (ретикулярные или сетчатые) и стволовые (трункулярные). При ретикулярном лимфангите в воспаление вовлекается множество поверхностных лимфатических капилляров; при стволовом — воспаляется один или несколько крупных сосудов.
Симптомы лимфангита
При лимфангоите всегда в значительной степени выражена общая интоксикация, сопровождающая тяжелый гнойно-воспалительный процесс. Отмечается высокая температура (до 39-40°С), ознобы, потливость, слабость, головная боль. Ретикулярный лимфангит начинается с появления выраженной поверхностной гиперемии вокруг очага инфекции (раны, абсцесса и т. д.) с усиленным сетчатым (мраморным) рисунком на фоне интенсивной эритемы. По клинической картине сетчатый лимфангит напоминает рожу, однако гиперемия имеет расплывчатые границы, нехарактерные для рожистого воспаления.
Локальным проявлением стволового лимфангита служит наличие на коже узких красных полос по ходу воспаленных лимфатических сосудов, тянущихся к регионарным лимфоузлам. Быстро развивается припухлость, уплотнение и болезненность тяжей, отечность и напряженность окружающих тканей, регионарный лимфаденит. Пальпация по ходу сосудов выявляет болезненные уплотнения по типу шнура или четок.
При глубоком лимфангите локальной гиперемии не наблюдается, однако быстро нарастает отек и боль в конечности; при глубокой пальпации отмечается резкая болезненность, рано развивается лимфедема. В случае перилимфангита участки воспаленных окружающих тканей могут трансформироваться в абсцесс или подфасциальную флегмону, несвоевременное вскрытие которых чревато развитием сепсиса.
Симптоматика хронических лимфангитов стерта и обычно характеризуется стойкими отеками вследствие закупорки глубоких лимфатических стволов и лимфостаза. При невенерическом лимфангите вдоль ствола или венечной борозды полового члена появляется безболезненный уплотненный тяж, который может сохраняться в течение нескольких часов или дней, после чего самопроизвольно исчезает.
Диагностика
Ретикулярный лимфангит может быть легко диагностирован лимфологом уже в ходе визуального осмотра, однако его следует дифференцировать от рожистого воспаления и поверхностного флебита. В установлении диагноза помогает выявление первичного воспалительного очага.
Распознавание глубокого лимфангита может вызывать затруднения. В этом случае учитываются клинико-анамнестические данные, результаты инструментальных и лабораторных исследований. При лимфангите в периферической крови наблюдается выраженный лейкоцитоз. При УЗДГ и дуплексном сканировании визуализируются изменения лимфатических сосудов по типу неоднородности структуры, сужения просвета, наличия гиперэхогенного ободка вокруг сосуда, реактивные изменения в соответствующих лимфоузлах.
Оценка выраженности, распространенности и глубины лимфангита осуществляется с помощью компьютерной термографии. Комплекс исследований позволяет отличить глубокий лимфангит от флегмоны мягких тканей, тромбофлебита глубоких вен, остеомиелита. Определение возбудителя лимфангита проводится путем бактериологического посева отделяемого гнойной раны. При осложненном лимфангите выполняется исследование крови на стерильность.
Лечение лимфангита
В первую очередь, при остром лимфангите необходима ликвидация первичного очага, поддерживающего воспаление в лимфатических сосудах. Производится обработка инфицированных ран, вскрытие абсцессов, флегмон, панарициев, их дренирование и санация. Пораженная конечность фиксируется в приподнятом положении; пациенту рекомендуется двигательный покой. При лимфангите недопустимы массаж и самостоятельное прогревание участка воспаления, втирание мазей. Медикаментозное лечение включает антибиотики (полусинтетические пенициллины, цефалоспорины 1-2-го поколения, аминогликозиды, линкозамиды), противовоспалительные и антигистаминные препараты, проведение инфузионной терапии, лазерное (ВЛОК) или ультрафиолетовое облучение крови (УФОК).
В случае хронического вялотекущего лимфангита назначаются местные мазевые повязки, компрессы полуспиртовые или с диметилсульфоксидом, грязелечение, УФО; при упорном течении воспаления показана рентгенотерапия. Лечения невенерического лимфангита полового члена не требуется. При лимфангите, вызванном ЗППП, проводят терапию основной инфекции.
Прогноз и профилактика
1. Хирургическая инфекция: Руководство для врачей общей практики/ Столяров Е.А., Грачев Б.Д., Колсанов А.В., Батаков Е.А., Сонис А.Г. - 2004.
Туберкулез внутригрудных лимфатических узлов – это первичное поражение туберкулезной инфекцией лимфоузлов внутригрудной локализации, протекающее без образования первичного инфильтрата в легких и развития лимфангита. Заболевание проявляется слабостью, лихорадкой, снижением аппетита и веса, потливостью, параспецифическими реакциями, иногда кашлем и асфиксией. Диагноз устанавливают по данным осмотра, рентгенографии и КТ грудной клетки, туберкулиновых проб, биопсии лимфоузлов. Лечение туберкулеза ВГЛУ длительное; включает комбинацию туберкулостатических препаратов, иммуномодуляторы, диету, плазмаферез, лимфаденэктомию.
МКБ-10
A16.3 Туберкулез внутригрудных лимфатических узлов без упоминания о бактериологическом или гистологическом подтверждении

Общие сведения
В связи с массовой БЦЖ-вакцинацией и химиопрофилактикой в настоящее время чаще возникает самостоятельно; реже - как инволютивная форма первичного туберкулезного комплекса (при легочном поражении). Для туберкулеза внутригрудных лимфатических узлов характерно хроническое течение с долгим сохранением активности специфического процесса в ткани узла и медленным регрессом. Большинство осложнений (до 70%) наблюдается в возрасте до 3-х лет.

Причины
Туберкулез (в т. ч., внутригрудных лимфатических узлов) вызывают бактерии рода Mycobacterium, чаще всего M.tuberculosis и M.bovis. Бронхоаденит развивается при первичном гематогенном или лимфогенном проникновении микобактерий туберкулеза в лимфоузлы средостения и корня легких. Реже он может быть итогом эндогенной реактивации ранее имевшейся туберкулезной инфекции в группе внутригрудных лимфоузлов.
Инфицирование происходит обычно воздушно-капельным путем от больного-бацилловыделителя, редко - пищевым, бытовым и трансплацентарным путем. В группу риска по возникновению туберкулезного бронхоаденита входят:
- непривитые и неправильно вакцинированные дети и взрослые
- лица с иммунодефицитом, (в т. ч., ВИЧ-инфицированные)
- курящие
- имеющие хроническую патологию, плохие бытовые условия
- испытывающие чрезмерные нагрузки, дефицит питания.
Патогенез
Туберкулезом может поражаться одна или несколько групп внутригрудных лимфатических узлов - паратрахеальных, трахеобронхиальных, бифуркационных, бронхопульмональных. Внутригрудные лимфоузлы, как основная структура иммунной системы легких, активно реагируют на первичное тубинфицирование. При этом отмечается гиперплазия лимфоидной ткани с увеличением объема узла и развитие специфического воспаления с постепенным формированием очагов некроза (казеоза). В будущем очаги могут уплотняться и замещаться известью в виде петрификатов, а капсула гиалинизироваться либо расплавляться с прорывом и распространением инфекции в окружающие ткани.
Классификация
Туберкулезный бронхоаденит чаще бывает односторонним, реже двухсторонним (при тяжелом неблагоприятном течении). Исходя из клинико-морфологической картины, во фтизиопульмонологии выделяют инфильтративную (гиперпластическую), опухолевидную (казеозную) и малую формы туберкулеза внутригрудных лимфатических узлов.
- Опухолевидная форма - тяжелая разновидность бронхоаденита, часто выявляется у маленьких детей при массивном тубинфицировании и проявляется существенным увеличением лимфоузлов (до 5 см в диаметре) вследствие разрастания и казеоза лимфоидной ткани внутри капсулы. Пораженные узлы могут спаиваться, образуя конгломераты.
- Инфильтративная форма. На фоне незначительного увеличения лимфоузлов преобладает перинодулярное воспаление за пределами капсулы с инфильтрацией прикорневых отделов легких.
- Малая форма туберкулеза внутригрудных лимфатических узлов встречается чаще, чем раньше, и проявляется чуть заметным увеличением (до 0,5-1,5 см) одного-двух лимфоузлов.
Симптомы туберкулеза ВГЛУ
Клиника туберкулеза внутригрудных лимфатических узлов опосредована характером, топографией, объемом специфического поражения и степенью вовлечения окружающих структур. Заболевание характеризуется преобладанием симптомов интоксикации, респираторными проявлениями и частыми осложнениями. Обычно бронхоаденит начинается постепенно. У детей возникают повышенная утомляемость, ухудшение аппетита, плохой сон, потливость по ночам, субфебрильные подъемы температуры, нервозность, снижение массы тела.
Туберкулез внутригрудных лимфатических узлов может хронизироваться с развитием клинических признаков гиперсенсибилизации - т. н. параспецифических реакций (кольцевидной эритемы, блефарита, конъюнктивита, васкулита, полисерозита, полиартрита). Малые формы заболевания протекают скрыто. У БЦЖ-вакцинированных или получающих химиопрофилактику детей симптоматика бронхоаденита стертая, с волнообразным увеличением температуры, непостоянным кашлем или покашливанием, умеренной потливостью без параспецифических реакций.
Осложнения
Туберкулезный бронхоаденит нередко протекает с осложнениями: прорывом казеозного узла с формированием лимфобронхиальных и лимфотрахеальных свищей, туберкулезом бронхов, развитием сегментарного ателектаза легкого. Частым осложнением может быть неспецифический катаральный эндобронхит, экссудативный плеврит, туберкулезная диссеминация в легкие. Отдаленно могут появляться прикорневые бронхоэктазы, кровохарканье и легочные кровотечения, бронхолитиаз.
Диагностика
В случае подозрения на туберкулез внутригрудных лимфатических узлов необходимы тщательный сбор анамнеза, консультация фтизиатра, проведение туберкулиновых проб, рентгенографии легких, бронхоскопии, по показаниям - биопсии лимфоузла. Первостепенное значение в диагностике имеют:
Туберкулез ВГЛУ приходится дифференцировать с неспецифическими аденопатиями при пневмонии, гриппе, кори, коклюше; лимфогранулематозом, лимфосаркомой и саркоидозом легких, лимфолейкозом, опухолями и кистами средостения, метастазами рака.

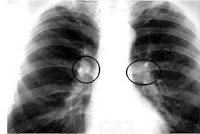
КТ ОГК. Подтвержденный туберкулез лимфоузлов средостения. Увеличение медиастинальных лимфоузлов (красная стрелка), кальцинаты в л/узлах (зеленая стрелка).
Лечение туберкулеза ВГЛУ
Лечение туберкулеза внутригрудных лимфатических узлов при условии раннего начала, непрерывности и длительности (10-18 мес.) позволяет исключить осложнения и гарантировать полное выздоровление пациента. В начальный период (первые 2-6 мес.) терапии больные находятся в противотуберкулезном стационаре. Им назначаются специфические, дезинтоксикационные и патогенетические средства.
Показаны комбинация из 3-4 препаратов–туберкулостатиков (изониазида, рифампицина, пиразинамида, стрептомицина, этамбутола), гепатопротекторы, иммуномодуляторы, при высокой чувствительности к туберкулину - кортикостероиды, плазмаферез. При отсутствии положительной динамики лечения в течение 1,5-2 лет, осложнениях и формировании туберкуломы средостения химиотерапию совмещают с хирургическим лечением – лимфаденэктомией перерожденных внутригрудных лимфатических узлов.
Важным фактором является соблюдение высокобелковой, витаминизированной диеты. Дальнейшее лечение продолжается в условиях санатория, затем амбулаторно Целесообразно пребывание переболевших детей и подростков в специализированных детских садах, школах-интернатах.
Прогноз
Прогноз при туберкулезе внутригрудных лимфатических узлов, особенно малой форме – благоприятный, с полным рассасыванием специфического воспаления лимфоидной ткани и выздоровлением. Относительно благоприятным исходом считается кальцинация лимфоузлов, склероз корня легкого, образование бронхоэктазов. Прогрессирование туберкулезного процесса свидетельствует о неблагоприятном течении.
Симптомы лимфаденопатии при туберкулезе и ее лечение
Код по МКБ-10: R59.0
а) Симптомы и клиника лимфаденопатии при туберкулезе. Поражение может затронуть любую из групп лимфатических узлов шеи; у 20% больных поражение бывает двусторонним. В настоящее время наиболее часто поражаются яремные, надключичные и затылочные лимфатические узлы.
Специфическая шейная лимфаденопатия не вызывает боли или проявляется лишь незначительной болью. В патологический процесс может быть вовлечен один или несколько лимфатических узлов, пораженный лимфатический узел может быть небольшим или достигать значительных размеров, быть плотным или флуктуировать. При обращении больного по поводу обострения наряду с симптомами острого воспаления, включая покраснение кожи и флуктуацию, часто выявляют также свищи с отделяемым или рубцы, образовавшиеся после их закрытия.
б) Причины и механизмы развития. Туберкулезный лимфаденит развивается в основном в результате гематогенного инфицирования лимфатических узлов и обычно бывает вызван микобактерией туберкулеза; иногда, особенно у детей, возбудителями оказываются атипичные микобактерии. Инфекция может распространиться при активном туберкулезе у внешне здорового больного или у больного с положительной туберкулиновой пробой.
P.S. Обызвествление пораженных туберкулезом лимфатических узлов часто считается признаком их заживления, однако такое мнение ошибочно. В казеозных массах и обызвествленной центральной части лимфатического узла туберкулезная палочка может сохранять жизнеспособность в течение десятилетий.
в) Диагностика. Важное значение для постановки диагноза имеет выяснение страны, откуда прибыл больной, семейного анамнеза (туберкулез у членов семьи), поездки в эпидемиологически неблагополучные регионы Азии, Африки и Юго-Восточной Европы. Очаги обызвествления на обзорных рентгенограммах шеи и на томограммах почти всегда являются патогномоничным признаком туберкулезной лимфаденопатии. В таких случаях обследование завершают рентгенографией грудной клетки и постановкой туберкулиновой пробы.
Для подтверждения диагноза выполняют гистологическое и микробиологическое исследование пораженного лимфатического узла.
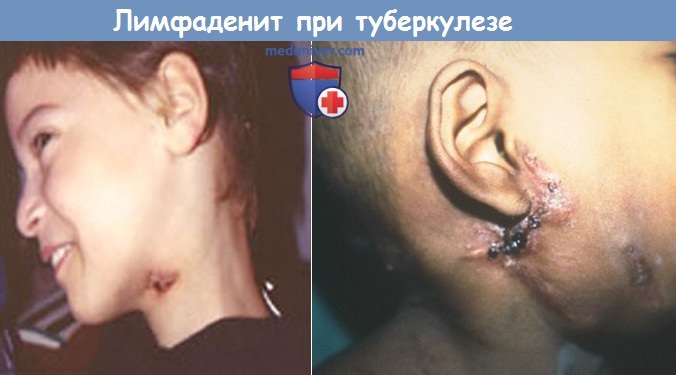
Отек и другие признаки воспалительной реакции кожи при туберкулезе лимфатических узлов.
г) Дифференциальный диагноз. Острый шейный лимфаденит, бранхиогенная киста (боковая киста шеи), метастатическая опухоль, лимфогранулематоз, сиаладенит, опухоль слюнной железы, неходжкинская лимфома, невринома, узловой зоб, дермоидная киста, слюнной камень.
Лимаденопатия при сифилисе:
• Стадия I (твердый шанкр): безболезненная регионарная лимфаденопатия появляется через 1-2 нед. после появления твердого шанкра на губах, в полости рта, на нёбной миндалине или в области лица.
• Стадия II: шейная полиаденопатия.
• Стадия III: иногда появляется лимфаденопатия.
д) Лечение лимфаденопатии при туберкулезе. Противотуберкулезную терапию обычно проводят, одновременно назначая три препарата: изониазид, рифампицин и этамбутол. Хирургическое лечение. Показания:
• Отсутствие тенденции к улучшению и диаметр лимфатического узла 2 см и более.
• Обызвествление лимфатических узлов.
• Флуктуация лимфатического узла.
• Наличие гнойного свища.
• Запоночный абсцесс шеи, при котором воспалительный процесс охватывает лимфатические узлы, мягкие ткани и покрывающую их кожу.
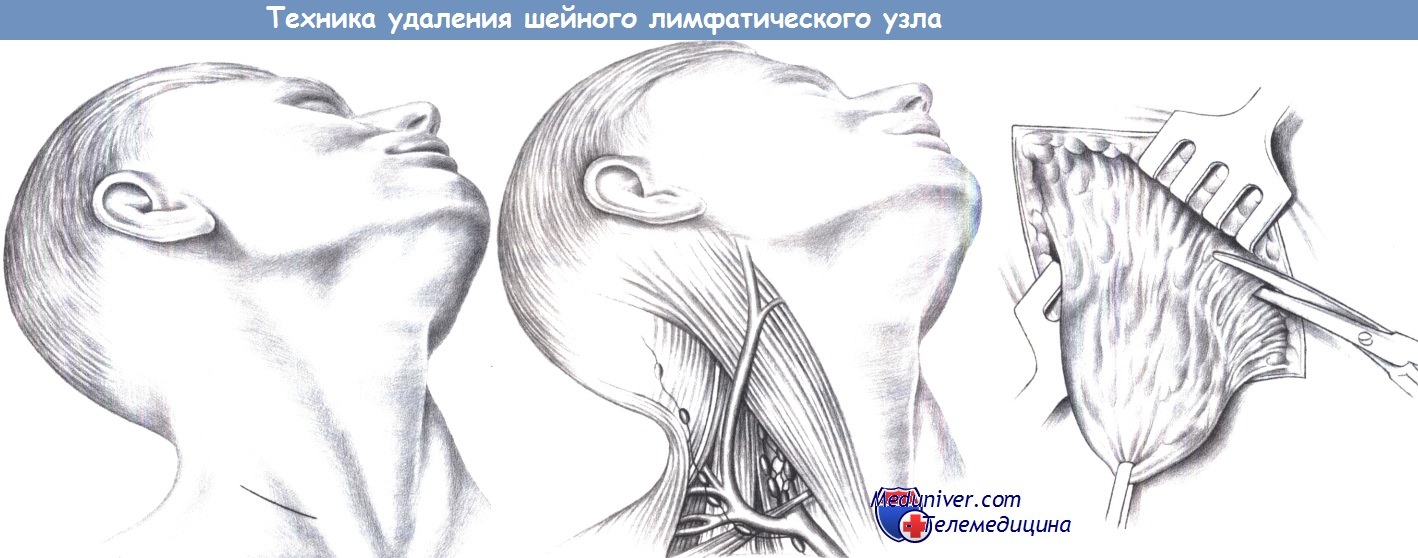
Хирургическое лечение состоит в иссечении пораженных лимфатических узлов, мягких тканей и кожи. Во многих случаях, особенно при запоночном абсцессе шеи, показана селективная лимфодиссекция с пластикой образовавшегося дефекта. Тонзиллэктомия, направленная на удаление первичного туберкулезного очага, в настоящее время утратила свое значение в свете наших знаний об эпидемиологии и патогенезе туберкулезной лимфаденопатии.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

