Лишая появляется только зимой
Обновлено: 23.04.2024
Летом большинство людей любит полежать на солнышке. Иногда после такого лежания на теле появляются непонятные пятна белого цвета. Они начинают шелушиться. Что же это такое и чем вызвано?
Эта болезнь носит название солнечный лишай. Возбудителями заболевания являются грибковые микроорганизмы, обитающие на кожном покрове. В обычном состоянии они безвредны.
После длительного нахождения на солнце грибок активизируется и поражает участки тела. Кожные покровы поражаются в основном в тёплое время года.
Заболевание это, относящееся к дерматологическим, не считается заразным. Человек может быть носителем грибка, но при этом не иметь симптомов заболевания.
Основные причины, провоцирующие болезнь:
- проблемы с вегето-сосудистой системой;
- проблемы с эндокринной системой и лишним весом, наличие сахарного диабета;
- частые простудные заболевания;
- проблемы с печенью и желчными путями;
- повышенное выделение пота;
- синтетическая одежда;
- любовь к соляриям;
- использование крема для загара;
- несоблюдение личной гигиены;
- применение лекарственных препаратов, ослабляющих иммунитет.
При заболевании солнечным лишаем нельзя подвергать тело загару, это может вызвать обострение болезни.
Симптомы заболевания видны невооружённым глазом, о нём свидетельствуют появившиеся несимметричные с неровными краями пятна. Цвет их может быть разным. Это первая стадия заболевания.
По прошествии некоторого времени пятна могут потемнеть и слиться в одно целое. Они будут бросаться в глаза по причине того, что загар к ним не пристаёт. Это уже вторая стадия.
Пятна не воспаляются, не краснеют, не отекают, но на них образуются чешуйки, вызывающие зуд. Если их поцарапать, начинают шелушиться.
Появляются пятна в основном на груди, спине, боках, животе, шее. У детей и подростков основными местами локализации бывают голова, нижние и верхние конечности, подмышечные впадины.
Солнечный лишай считают пляжным заболеванием, поэтому при первых симптомах нужно перестать бывать на солнце. Болезнь эта с достаточно большим инкубационным периодом, который может продолжаться, начиная от двух недель и заканчивая тремя месяцами. Следовательно, появляется солнечный лишай и осенью, и зимой.
Чтобы поставить правильный диагноз при таком заболевании, доктору необходимо провести тщательный визуальный осмотр кожного покрова. Кроме осмотра, необходимо сдать общий анализ крови и мочи, кровь на биохимию. И только после этого доктор назначит лечение.
Может потребоваться анализ кала. Также, если это необходимо, проводят специальные исследования в виде йодной пробы Бальцера, когда на поражённое лишаем место наносят немного йода. Если это действительно лишай, он изменит свой цвет на коричневый. Ещё одно обследование проводится при помощи люминесцентного освещения. Поток света направляют на образовавшееся пятно. Если оно изменило свой цвет и стало зелёным или красным, то диагноз подтверждается. Проба на наличие симптома Бенье заключается в том, что соскабливается верхний слой эпидермиса. Результаты сравниваются с симптомами лейкодермита, лепры, болезни Жибера, сифилитической розеолы и методом исключения ставится диагноз солнечный лишай.
Чтобы не стать обладателем солнечного лишая, нужна профилактика. Чтобы не получить ожоги, солнечные ванны принимайте утром и вечером, используйте защитный крем, носите одежду из натуральных тканей, не посещайте солярий, ешьте свежие фрукты и овощи. Не пользуйтесь антибактериальным мылом или гелем постоянно, следите за своим сердцем и сосудами.
Солнечный лишай не красит, хоть и не опасен, поэтому лечение должно быть своевременным.
Стригущий лишай (микроспория) – заболевание, проявляющееся в виде грибкового поражения кожных покровов, ногтевых пластин и волосяных фолликулов. Патогеном становится плесневой грибок рода Microsporum. Его колонии формируются в ороговевших субстратах. Микроспория остается относительно распространенным заболеванием – дерматологи выявляют 60-75 случаев на каждые сто тысяч жителей Москвы. Патология обладает выраженной сезонностью. Пик заболеваемости приходится на конец лета и начало осени – период выведения потомства у кошек и других животных.
Пути заражения
Возбудитель микроспории попадает в организм при контакте здорового человека с носителем заболевания. Альтернативный способ – взаимодействие с предметами, покрытыми спорами грибка. Наиболее часто стригущий лишай выявляется у детей 5-10 лет, у мальчиков микроспория диагностируется в пять раз чаще, чем у девочек. Патология почти не затрагивает взрослых из-за присутствия в структуре их волос органических кислот, которые подавляют рост мицелия грибка.
Причинами развития стригущего лишая становится микротравмы кожи, ее сухость. Споры попадают в трещины, царапины или вскрытые мозоли. Здоровые кожные покровы становятся непреодолимой преградой для грибка. Возбудитель не переживает контакта со средствами личной гигиены – тщательное мытье рук после контакта с носителями спор исключает вероятность инфицирования.
В группу риска входят люди, регулярно контактирующие с землей и дикими животными. Активному росту грибка способствуют нарушения в работе сальных желез при изменениях в химическом составе их секрета. Споры Microsporum способны сохранять жизнеспособность на протяжении трех месяцев при пребывании в открытом грунте.
Симптоматика патологии
Симптомы стригущего лишая проявляются через 4-6 недель после инфицирования пациента. На гладком участке кожи ребенка или взрослого появляется пятно красного цвета. Оно возвышается над поверхностью и обладает ровными границами. С течением времени размеры очага увеличиваются. Поверхность покрывается узелками, пузырьками и струпьями. Пятна превращаются в кольца, которые могут пересекаться или сливаться друг с другом. Диаметр образований на коже колеблется от 5 до 30 миллиметров.
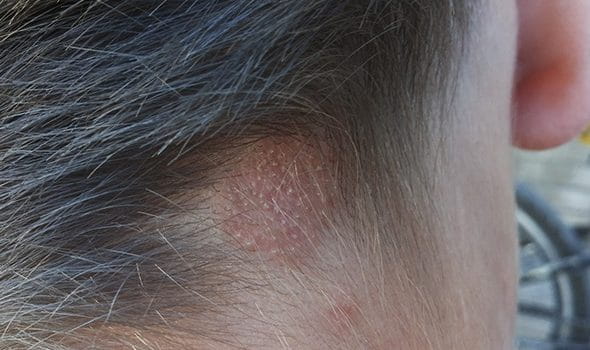
Признаки стригущего лишая включают острую воспалительную реакцию. Часто она развивается у детей и девушек. Очаги поражения начинают интенсивно шелушиться. Пациенты, страдающие от дерматитов, не сразу выявляют у себя симптомы микроспории. Места активного роста грибков могут выглядеть как воспалительные поражения кожи.
Распространенным проявлением стригущего лишая у ребенка становится поражение волосистой части головы. От этого симптома страдают пациенты в возрасте 5-12 лет. Дети старшего возраста переживают изменение химического состава кожного сала. Его элементы становятся опасными для возбудителя микроспории.
Нагноительный тип стригущего лишая характеризуется появлением мягких узелков на кожных покровах пациента. Узлы усеяны многочисленными гнойниками. При их сдавлении отделяется гнойное содержимое.
Диагностические мероприятия
Диагностика и лечение стригущего лишая проводятся дерматологом. Врач осматривает пациента и выявляет типичные проявления микроспории. Изучение соскоба с кожи под микроскопом позволяет обнаружить мицелий грибка и изменения в структуре волос и кожи. Дифференциальная диагностика позволяет исключить из анамнеза пациента трихофитию, которая обладает схожими проявлениями при микроскопии биоматериалов пациента.
Посев на микрофлору оказывается более информативным диагностическим приемом. Сотрудники лаборатории определяют вид и род грибков. На основании лабораторного заключения дерматолог подбирает препараты, которые позволят вылечить пациента.
Люминесцентное исследование дает возможность выявить патологические очаги на кожных покровах пациента и проживающих совместно с ним лиц. Этот метод диагностики основан на свечении мицелия грибка зеленым цветом под действием газоразрядного источника света.
Лечение

Сочетание назначаемых пациенту препаратов зависит от тяжести поражения кожных покровов, ногтевых пластин и волосяных фолликулов. Противогрибковая терапия может оказаться местной или общей. В первом случае ребенку или взрослому необходимо использовать кремы и мази, которые подавляют деятельность возбудителя микроспории. Препараты этой группы не рекомендуется использовать девушкам в период беременности и лактации. Средства местного действия в форме спреев оказываются эффективными при обработке обширных очагов стригущего лишая. Современные составы не оставляют пятен на коже и не впитываются в ткань одежды.
Выраженная воспалительная реакция лечится сочетанием противогрибковых и гормональных препаратов. Пациентам предстоит накладывать на зоны поражений аппликации с мазями. После это выполняется обработка кожных покровов йодными растворами. График перорального приема таблеток формируется дерматологом на основании клинической картины патологии.
Присоединение к микроспории вторичной инфекции предполагает применение препаратов на основе бетаметазона, гентамицина или клотримазола.
Профилактические меры
Профилактика стригущего лишая базируется на регулярных врачебных осмотрах детей, посещающих дошкольные образовательные учреждения. Родителям следует провести с малышами беседу о недопустимости контактов с бродячими животными. Важной профилактической мерой становится соблюдение правил личной гигиены пациентами всех возрастных групп.
При покупке домашних животных необходимо посетить ветеринара. Врач осмотрит кошку или собаку и даст рекомендации по устранению любых проблем со здоровьем питомца. Следование советам ветеринара позволит предотвратить вспышку микроскопии внутри семьи.
Вопросы и ответы
Возможно ли повторное заражение микроспорией?
Да. Выздоровевший пациент может вновь заразиться микроспорией от носителей или при контакте с покрытыми спорами предметами. Избежать подобного сценария позволяет синхронное лечение всех совместно проживающих лиц (детей и родителей).
Как владельцы домашних животных могут обезопасить себя от инфицирования микроспорией?
Кошек и собак следует регулярно привозить на ветеринарные осмотры. В группу риска входят животные, которых вывозят за город. Контакты с другими кошками и собаками могут превратить питомца в носителя спор грибка-возбудителя микроспории. Животных необходимо периодически мыть с использованием специальных средств.

Розовый лишай — это распространенное острое, самоограничивающееся папулосквамозное заболевание, причина и лечение которого еще недостаточно ясны. В этой статье рассказывается о причинном факторе и лечении PR.
Что такое розовый лишай и почему его называют розовой перхотью
Розовая перхоть (Pityriasis rosea — PR) — острое воспалительное заболевание неустановленной этиологии, характеризующееся появлением кожных высыпаний преимущественно на туловище и конечностях. Это эритематозное отслаивающееся заболевание. Заболевание возникает сезонно. Этиология, скорее всего, вирусная. Наиболее вероятным фактором является вирус герпеса 7 типа (HHV7).
Розовый лишай — заболевание, с которым пациенты обращаются к дерматологу с частотой до 2% от всех посещений в год. Возникает преимущественно весной и осенью, летом уровень симптомов значительно снижается.
Болезнь поражает больше женщин, чем мужчин в соотношении 2: 1. Продолжительность заболевания составляет от 6 до 8 недель, но имеет высокую вариабельность.
Названий много — лицо одно. Симптомы розового лишая
Другие названия этого заболевания: эритема annulatum, tonsurans maculosus, Herba, roseola squamosa (Nicolas, Chapard), розовый лишайник (Wilson), отрубевидный лишай (Horand), pseudoexanthemata nitoexanthemata, розеола furfuracea herpetiformis (Беренд) — в основном определяли морфологические особенности и изменчивость отдельных пятен.

Розовый лишай
Симптомы розовой перхоти действительно довольно характерны. Сначала на коже появляется геральдическое поражение (так называемая материнская пластина), чаще всего на туловище. Обычно это несколько сантиметров эритемы красного или темно-розового цвета, покрытой чешуей внутри.
Через несколько дней (а иногда и недель) высеваются гораздо более мелкие кожные поражения аналогичной морфологии. Высыпания возникают симметрично, в основном на туловище и шее. Изменений слизистой оболочки нет. Обычно кожные поражения не вызывают зуда.
Возможны вариации сыпи:
- уртикарная форма РЛ – вместо бляшек появляются волдыри;
- везикулезная форма РП – высыпания в виде мелких пузырьков с прозрачной либо мутной жидкостями;
- папулезная форма РЛ – выступающие бесполостные образования.
Заразен ли розовый лишай? Как он передается?
Болезнь не заразна – подхватить инфекцию при бытовом контакте невозможно.
Причины развития розового лишая Жибера
Хотя болезнь известна давно, ее патогенез до сих пор остается неясным. В качестве причин были предложены различные факторы и возбудители:
Ранние варианты исследований указывали на связь с новой неиспользованной одеждой. Лассар и Розенталь приписывали эту роль фланелевой и трикотажной одежде.
Развитие своеобразного кожного налета наблюдалось на месте укуса насекомых, особенно блох, а также на старых шрамах, при заживающих огнестрельных ранениях, в месте внутримышечных инъекций, что позволяет предположить, что розовая перхоть является просто изоморфной реакцией.
В 1970 году Берч и Роуэлл постулировали аутоиммунную причину заболевания, при которой предрасположенность была генетически детерминирована и сенсибилизирована микроорганизмами.
Однако наиболее широко рассматривается инфекционный фон заболевания. Клинические особенности патологии, такие как нерегулярное возникновение продромальных симптомов и тяжесть заболеваемости в осенне-весенний период, указывают на вирусную этиологию. Похоже, что у некоторых пациентов есть связь с недавно перенесенной инфекцией верхних дыхательных путей.
Распространение болезни в семье, среди детей в школе, среди солдат в казармах, среди людей, пользующихся турецкими банями, не подтвердилось, поэтому многие специалисты считают, что это неинфекционное заболевание.
Тем не менее было обнаружено, что розовый лишай чаще встречается у дерматологов, чем у отоларингологов, что позволяет предположить, что он распространяется через контакт с низкой инфекционностью, что приводит к увеличению заболеваемости с увеличением количества контактов.
Кроме того, патология чаще встречается у людей с ослабленным иммунитетом, например у беременных, пациентов с трансплантацией костного мозга. Самопроизвольное разрешение и рецидивы, возникающие менее чем у 3% пациентов, также соответствуют теории вирусного происхождения заболевания.
Есть некоторые объективные доказательства, подтверждающие вирусную теорию болезни. В 1968 году учеными было продемонстрировано присутствие пикорнавирусоподобных внутриядерных телец в тканях африканских зеленых мартышек, инокулированных жидкостью, влияющей на цвет пораженных участков, и в электронных срезах этих поражений. Однако ни одно из исследований не выявило генома пикорнавирусов. Также розовый лишай был описан у пациента с доказанной инфекцией вируса Echo.
Также подозревается вирус HHS-7 — Roseolavirus из бетагерпесвирусов. Вирусы этого семейства вызывают острые и хронические инфекции. Они также могут оставаться латентными в течение многих лет, а ослабление иммунной системы приводит к их активации. Вирусы HHS были обнаружены у детей с РП и у взрослых с розовой перхотью в сыворотке, лейкоцитах и биопсиях кожных поражений.
Тем не менее отношения между розовым лишаем и HHS-7 по мнению некоторых ученых остается спорным, в связи с индексом последовательности низкой ДНК HHS-7. Вирус также был обнаружен в плазме здоровых людей.
Было высказано предположение, что заболевание связано с бактериальной инфекцией, включая сифилис и туберкулез. В 1942 г. уч. Бенедек объяснил возникновение болезни реактивацией латентных очагов Baccillus endoparasiticus.
Также была повышена роль Staphylococcus albus и гемолитических стрептококков. В последние годы подозревались инфекции Legionella micadadei , L. longbeachae, L. pneumophila, Chlamydia pneumonie, Ch. trachomatis, но мнения дерматологов об их роли в патогенезе РП разделились. Таким образом, проблема участия этих микроорганизмов требует дальнейших исследований.
Клинический внешний вид материнской пластинки с морфологическими особенностями, часто напоминающими очаг микоза, особенно стригущего лишая, позволяет предположить, что причиной розовой перхоти может быть грибковая инфекция.
Также иногда вызывают поражения кожи, похожие на розовый лишай, некоторые лекарства. Среди них:
- каптоприл;
- метронидазол;
- изотретиноин;
- D-пеницилламин;
- левамизол;
- дифтерийный анатоксин;
- висмут;
- золото;
- барбитураты;
- кетотифен;
- клонидин;
- тербинафин;
- омепразол.
Сообщалось о развитии розового лишая после введения вакцины БЦЖ, IFN-альфа и гепатита B.
Сейчас ученые склоняются к выводу, что подобная реакция организма может быть вызвана разными факторами, и это очень важно учитывать при диагностике патологии. Выявив предполагаемую причину, можно быстро и навсегда избавиться от неприятных симптомов.
Самые вероятные причины — ослабление иммунитета и активизация на этом фоне одного из видов вирусов герпеса. Следовательно, нужно рассматривать все причины, ослабляющие иммунитет.
Диагностика розового лишая
Диагноз с большой вероятностью может быть поставлен на основании анамнеза и клинической картины. Дифференциация должна учитывать, среди прочего:
Эти заболевания дают схожие симптомы, но требуют особого лечения.
Чтобы поставить диагноз, нужно провести ряд специальных анализов, например, соскобов пораженных участков, серологические исследования. Также назначаются анализы крови и мочи, чтобы понять, есть ли в организме воспаление и его последствия.
Некоторые пациенты, начитавшись статей из интернета, и посмотрев картинки, ставят сами себе диагноз, отказываясь от анализов. Итог такого поведения часто печален. В итоге они получают запущенный заразный лишай или другое не менее неприятное заболевание.
Лечение розового лишая Жибера — устаревшие и современные методы
Патогенез розовой перхоти остается в сфере более или менее вероятных предположений. Поэтому лечение пациентов должно быть направлено на снятие симптомов и предупреждение возможных осложнений.
Непонимание причины заболевания приводило к тому, что в прошлом использовались различные попытки лечения.
Уч. Роксбург рекомендовал в большинстве случаев 2%-ную салициловую мазь на ночь для отшелушивания поражений с последующим воздействием ультрафиолета. Вместо ультрафиолета рекомендовалось использовать 20-минутную ванну с добавлением перманганата калия или тиосульфата натрия, а затем наносить салициловую мазь. Другие авторы пишут об эффективности использования 2% салициловой мази дважды в день.

2%-ная салициловая мазь
Саттон рекомендовал купаться в 1% растворе хлорида ртути. Противники лечения препаратами серы и ртути рекомендовали смазывать очаги поражения пастой, которая уменьшает зуд. Они подчеркнули важность частого купания. Маршалл писал, что при преобладании зуда полезно использовать смесь оксида цинка и известковой воды с добавлением 2% фенола.
Растворить чешуйки пытались водным солевым раствором. Использовался 2% раствор эозина, 6% спиртовой раствор масла бергамота, деготь, оливковое масло и известковая вода в 0,25% ментоле.
В настоящее время считается, что в активном лечении розового лишая, не сопроождающегося зудом, нет необходимости. А в случае зуда рекомендуется затирание слабыми кортикостероидными препаратами в виде кремов и лосьонов, подобранными дерматологом. Пациента следует проинструктировать, чтобы он не пользовался твердым мылом и не носил тесную одежду из-за возможности раздражения.
Среди других наружных методов, применявшихся в обширных случаях, можно отметить лучевую терапию. Некоторые ученые рекомендовали поочередно облучать каждую сторону тела, предполагая, что наиболее эффективная терапия была начата в начале воспаления, и что через неделю должно быть определенное улучшение. Другие писали о поверхностной лучевой терапии, заключающейся в приеме разовой дозы или небольшой ее части.
Есть ученые, которые рекомендовали использовать кварцевую лампу в сложных случаях, чтобы не вызвать эритематозную реакцию. Другие подчеркнули роль ультрафиолетового излучения в более быстром очищении поражений, указав при этом на возможность обесцвечивания пятен, которые сохраняются в течение нескольких месяцев. Рекомендовано использовать эритематозно-отшелушивающие дозы — иногда достаточно одной такой дозы.
В более поздних исследованиях упоминалось УФ-В-излучение, которое использовалось ежедневно в течение 5 дней в дозах, вызывающих эритему. Лечение уменьшало зуд и подавляло развитие поражений. Остальные авторы начали с 80% мин. дозы, вызывающей эритему, и увеличивали ее на 20% при каждом последующем облучении. Зуд при таком лечении может исчезнуть даже в течение 24 часов.

УФ-В-излучение
В 1940 году уч. Willes и Klumpp использовали для лечения розового лишая плазму выздоравливающих (5 см внутримышечно) и человеческий гамма-глобулин. Последний, введенный в первую неделю лечения, изменил течение заболевания, тогда как его введение позже, как и плазма выздоравливающих, не повлияла на исход.
В 1948 году уч. Гржибовски утверждал, что правильное лечение розовой перхоти заключается во введении антистрептина в количестве 4,0-5,0 г или цибазола в количестве 6,0-8,0 г в сутки в течение 4-5 дней, бромида натрия и аутогемотерапии.
В том же году Холлстром сообщил о благотворном влиянии висмута и сальварсана, а 2 года спустя журнал Polish Medical Weekly сообщил о быстром регрессе поражений после внутримышечного введения 4-6 инъекций 10% масляной суспензии висмута каждые 2 дня по 1 мл. каждый. Хороший эффект от терапии был настолько быстрым, что было постулировано, что висмут станет специфическим лечением.
Была предпринята успешная попытка введения стрептомицина. Инъекции пенициллина в различных дозах: 300 000 ЕД, 450 000 и 500 000 ЕД не принесли ожидаемых результатов. Были приняты поддерживающие меры, включая витамин C (0,5 г / день) и витамин B (20).
Еще один препарат, который использовался для лечения PR, — это энкортон. Даже без наружного лечения в малых дозах (5 мг) это оказалось быстрым и эффективным методом. Более поздние исследования показали, что время от времени необходимо назначать стероиды в целом для контроля очень генерализованных поражений. Преднизолон применялся внутримышечно в суточной дозе 15-40 мг. В случае появления пузырей, не поддающихся лечению общими стероидами, рекомендован дапсон 100 мг два раза в день для кратковременного лечения.
В последнее время появился интерес к эритромицину. Взрослым назначали 4 раза в сутки по 250 мг / сут, детям — 20-40 мг / кг / массы тела, в 4 приема. Некоторые специалисты утверждают, что эффект этого метода сравним с плацебо, в то время как другие утверждают, что, поскольку невозможно указать точную причину и точное лечение, испытания лечения эритромицином, которые приносят результаты, рекомендуются и безопасны.
Теперь рекомендуются в случаях зуда пероральные антигистаминные препараты. Редкие симптомы во рту можно облегчить с помощью зубной пасты, содержащей гидрохлорид дифенгидрамина или гидрохлорид тетрациклина.
Правильное лечение розовой перхоти при болезни Жибера
Лечение розового лишая в первую очередь основано на результатах диагностики и рекомендациях дерматолога, основанных на его знаниях и опыте. Самостоятельные попытки излечить патологию обычно приводят к появлению сопутствующих симптомов, иногда очень опасных.
Учитывая симптомы, дерматолог назначает:
- мази с кортикостероидами, воздействующими в нескольких направлениях – снимают стянутость кожи, ускоряют заживлению сыпи;
- противоаллергические — антигистаминные средства – снимают зуд;
- иммуномодуляторы – стимулируют естественный иммунитет;
- антисептические растворы – предотвращают вторичное инфицирование;
- смягчающие перхоть мази.
На время лечения дерматолог рекомендует:
- Отказаться от горячих водных процедур и плавания. Разрешен душ с мягкой губкой;
- Носить просторное натуральное белье. Синтетика не дает дышать коже, усугубляя симптомы;
- Исключить аллергены: яйца, шоколад, красные фрукты.
- Уменьшить жареное, мучное, копченое;
- Не использовать косметику.
Как узнать, что розовый лишай проходит?
После курса терапии пятна проходят без образования шрамов. На месте бляшек остается чистая кожа, возможно более светлая. Со временем цвет выравнивается. У пациентов с атипичным лишаем, могут образоваться язвочки.
Осложнения при самолечении:
Чтобы не допустить подобного развития болезни, при первых симптомах розового лишая рекомендуется записаться на прием к дерматологу.
Неправильное лечение розового лишая
- Смазывание йодом, зеленкой . Эти антисептические препараты не дает результатов при лечении розовой перхоти. Вирус расположен глубоко в коже, поэтому йод или зеленка не могут на него влиять, но при этом сильно сушат кожу, вызывая ожог.
- Чистотел . Ядовитый сок растения приводит к повреждению и воспалению кожи. Чистотел вызывает ожоги, повышая риск осложнений.
- Цинковая мазь . Вызывает стянутость кожи.
- Салициловая кислота, спирт . Неэффективна против вируса. Сушит и раздражает кожу, усиливая шелушение. Приводит к гиперпигментации.
- Уксус . Высушивает кожу, усиливает шелушение.
Для лечения болезни Жибера можно применять только средства, выписанные врачом-дерматологом.
Источники
- Андерсон К.Р.: Лечение дапсоном в случае розового везикулярного отрубевидного лишая, 1971;
- Эндрюс Г.К.: Кожные заболевания 1954;
- АранджоТ. и др .: Герпесвирусы человека 6 и 7, 2002;
- Бернхардт Р.: Кожные болезни: 1922;
- Бьорнберг А., Хеллгрен Л.: Розовый лишай. Статистическое, клиническое и лабораторное исследование, 1962;
- Бакли К.: Сыпь, напоминающая розовый отрубевидный лишай, у пациента, получающего омепразол, 1996;
- Гутовски В .: Попытка лечить розовую перхоть Гиберта с помощью висмута и пенициллина, 1950;
- Kempf W. и др.: Розовый лишай не связан с вирусом герпеса человека, 1999;
- Парсон Дж. М. и др.: Обновленная информация о розовом лишае, 1986;
- Шарма П.К., Ядав Т.П.: Эритромицин при розовом питириазе, 2000;
- Васс I.: Лечение розового лишая неспецифическими веществами, 1948.
Лишай – это кожное заболевание, характеризуется появлением пятен, которые шелушатся. Может встречаться в разном возрасте. Чаще всего бывает у молодых людей. Болезнь встречается в осенний и весенний период. Может передаваться от больного человека или животного.
Причины возникновения:
- стрессы;
- сниженный иммунитет;
- переохлаждения;
- наследственность;
- переутомления.
Симптомы: начинается болезнь с единичной бляшки. Но может увеличиваться до двух или трех штук. Бляшки могут быть в диаметре от 3 до 5 см. Примерно в течение недели высыпания приобретают более характерный тип. Их становится все больше и больше. Появляются на животе, спине и сопровождаются сильным зудом. Если лишай на волосистой части тела, то выпадают волосы. Продолжительность заболевания длится от 1 до 2 месяцев, после чего они сами исчезают.
В группе риска находятся:
- маленькие дети;
- беременные женщины;
- люди с ослабленным иммунитетом;
- люди, которые не соблюдают правил личной гигиены;
- те, у кого имеются домашние животные.
Что может вызвать заболевание?
Вызвать заболевание могут микроскопические грибы, они живут на коже, шерсти животных. В почве и на коже человека.
Виды лишая
- Стригущий лишай – болеют чаще всего детки. Заболеть им очень легко, достаточно прикосновения с больным. Появляется на лице, шее, плечах и голове. Характеризуется круглыми, красными и розовыми пятнами.
- Отрубевидный или разноцветный лишай – появляется из-за высокой потливости организма, что приводит к изменениям химического состава пота. Чрезмерное и длительное пребывание на солнце, использование жирных кремов. Пятна находятся на поверхности всего тела, исключая голову и конечности. Первые дни пятна зеленоватого цвета, но со временем становятся светло-коричневые.
- Опоясывающий лишай – высыпания появляются по ходу нерва, появляются там, где проходит нерв. Чаще всего у взрослых, но может поражать и детей. Возникает из-за стрессов, переохлаждения организма. Сначала возникают красноватые пузырьки, наполненные жидкостью. Через несколько дней пузыри лопаются, и на их месте появляются корочки.
- Красный плоский лишай — это хроническое заболевание, которое поражает кожу и слизистые оболочки. Появляется в возрасте от 35 до 65 лет. Причина возникновения неизвестна. Но чаще всего бывает у людей с сахарным диабетом и заболеваниями желудочно-кишечного тракта. Мужчины болеют меньше, чем женщины. У больного крошатся ногти, а на коже появляются красные и фиолетовые узелки. На коже живота, ногах и груди.
- Солнечный лишай – характеризуется появлением белых пятен на коже разной формы. Не всегда может быть зуд и жжение. Воспаление возникает зимой. Пятна достигают диаметром 4 см.
- Чешуйчатый лишай – имеет хроническую форму. Могут быть поражены кожные покровы по всему телу. Может передаваться и не передаваться при бытовом контакте.
- Мокнущий (экзема) лишай – может передаваться контактно-бытовым путем. Имеет вид красного пятна, которые появляются на руках и лице. Потом появляются пузырьки, которые потом лопаются и выпускают серозную жидкость. Подсыхая, они покрываются коркой.
Диагностика
Осмотр у врача-дерматолога. Делают йодную пробу, а после этого протирают спиртом. Соскоб. Анализ крови и мочи.
Какие могут быть осложнения?
Лечение
Лечить самостоятельно лишай категорически нельзя. Разные формы лишая лечатся неодинаково. Необходимо продезинфицировать все вещи, которыми пользовался больной. Мыть руки после контакта с зараженным. В среднем лечение занимает 1-3 недели, но если болезнь не запущена. Необходимо ограничить водные процедуры. Не наносить косметические средства. Назначают мази, иммуностимулирующие и антигистаминные препараты, поливитамины, антидепрессанты, седативные средства.
Диета: исключить употребление алкоголя, чая, кофе, яиц, шоколада, цитрусовых, консервированных и копченых продуктов.
Профилактика
Чтобы предотвратить такое заболевание, как лишай, необходимо придерживаться здорового образа жизни, хорошо питаться. Вовремя лечить заболевания. И не заниматься самолечением.
Читайте также:

