Лууле виилма ветряная оспа
Обновлено: 22.04.2024
Рассеянный склероз (множественный склероз) – хроническое заболевание центральной нервной системы, при котором поражается как головной, так и спинной мозг. На сегодняшний день не существует способов обратить процесс или, тем более, обернуть его вспять, поэтому применяется эффективное паллиативное лечение, задачей которого является замедление развития болезни, смягчение ее многочисленных неврологических симптомов, отдаление сроков инвалидизации.
По данным на 2016 год, как сообщал ведущий медицинский журнал мира The Lancet, рассеянный склерозом страдали на земном шаре 2.2 миллиона человек. Известно, что это иммуно-опосредованный процесс, и большинство экспертов относят его к аутоиммунным заболеваниям. С другой стороны, рассеянный склероз относится к рубрике демиелинизирующих заболеваний, поскольку разрушается защитная и электроизолирующая белковая (миелиновая) оболочка нервных волокон. Это приводит к нарушениям связей между центральной нервной системой и прочими системами организма.
Поэтому клинические проявления рассеянного склероза могут обнаруживаться где угодно и, в частности, включать:
— онемения, покалывания и другие парестезии;
— проблемы со зрением;
— мышечные спазмы и слабость;
— тревожные и/или депрессивные расстройства;
— боли различного характера;
— нарушения речи и глотания, и т.д.
Общее состояние некоторых пациентов с возвратно-ремиттирующей формой постепенно ухудшается, что определяется как вторичный прогрессирующий рассеянный склероз.
К настоящему времени остается неясным, почему у одних людей это заболевание развивается, а у других нет. Предполагается, что патогенетическую роль могут играть средовые (экологические) и наследственные факторы. А поскольку механизмы развития неизвестны, то в отношении рассеянного склероза (и многих других этиопатогенетически неясных болезней) существует масса устойчивых мифов и заблуждений. В данной статье рассмотрим девять основных из них.
- Любой человек с рассеянным склерозом нуждается в инвалидном кресле-каталке
Это именно миф. В действительности, как разъясняет Общество изучения рассеянного склероза, все наоборот: большинство пациентов обходятся без инвалидного кресла.
По данным PubMed Central (база данных Институтов здравоохранения США. – прим. Лахта Клиники), через 15 лет от момента установления диагноза лишь 20% больных рассеянным склерозом вынуждены пользоваться креслом-каталкой, костылями или подпоркой для хоьбы. Этим медико-статистическим исследованием занималась, в частности, врач-невролог Лорен А. Ролак.
- При рассеянном склерозе невозможно работать
Вместе с тем, этот выбор во многих случаях оказывается слишком поспешным: решение нельзя принимать на высоте симптоматики. Существует масса вариантов паллиативной терапии, постоянно разрабатываются новые технологии, стратегии контроля болезни, а также ресурсы правовой защиты и общественной поддержки. В совокупности все это поможет вам сохранять за собой рабочее место как можно дольше.
- Рассеянный склероз развивается только у пожилых людей
В действительности у большинства пациентов с рассеянным склерозом первые симптомы появились в возрасте от 20 до 40 лет. И хотя процесс может начаться на любом этапе жизни, случаи манифестации после 50 лет являются сравнительно редкими. Вместе с тем, авторы одного из исследований обращают внимание на то, что дифференцировать начало рассеянного склероза от других подобных заболеваний у людей пожилого возраста может быть очень непросто, поэтому такие случаи на самом деле могут оказаться гораздо более частым явлением, чем принято считать.
- Людям с рассеянным склерозом нельзя выполнять физические упражнения
Неправда. Физическая активность помогает контролировать симптомы, продлевая баланс и силу.
В прошлом году Национальное общество изучения рассеянного склероза в сотрудничестве с группой экспертов опубликовало подробные рекомендации для пациентов, касающиеся физической активности. Кроме прочего, в рекомендациях подчеркивается:
Совершенно необходимо проконсультироваться с врачом, прежде чем приступать к новому образу жизни и осваивать системы упражнений.
- Если мои симптомы минимальны, никакие лекарства мне не нужны
Согласно современным публикациям экспертов, лечение при рассеянном склерозе должно проводиться даже в тех случаях, когда болезнь протекает малосимптомно.
На ранних этапах развития заболевания симптоматика и в самом деле может не причинять ощутимых проблем. Однако безотлагательное начало лечения под долгосрочным постоянным наблюдением врача способно замедлить прогрессирование симптомов.
- Женщины с рассеянным склерозом должны избегать беременности
Еще одно распространенное заблуждение заключается в том, что рассеянный склероз может снижать фертильность и создавать проблемы с вынашиванием беременности. Это именно заблуждение.
Более того, при возвратно-ремиттирующем типе течения беременные пациентки переживают рецидивы и обострения реже, чем обычно. Риск обострения возвращается к исходному уровню лишь полгода спустя после родов.
В 2019 году Association of British Neurologists опубликовала консенсусное руководство по ведению беременности у женщин с рассеянным склерозом, – на всем протяжении, начиная от консультирования на этапе планирования семьи и до послеродового сопровождения. Кроме прочего, авторы рекомендуют не прерывать поддерживающую медикаментозную терапию в связи с тем, что планируется деторождение в будущем.
- Если у меня рассеянный склероз, он будет и у моих детей
Наследственный фактор имеет определенное значение, однако рассеянный склероз не является собственно генетической болезнью и не передается напрямую, сколько-нибудь предсказуемым образом, от родителей к детям.
Накопленные наблюдения показывают, что если у одного из гомозиготных близнецов начинается рассеянный склероз, риск развития той же болезни у второго близнеца варьирует в пределах 20-40%. Для гетерозиготных близнецов риск и того меньше: 3-5%.
Иными словами, гены как-то вовлечены в развитие болезни, однако главный пусковой механизм все же не в них.
Согласно актуальным данным Общества по изучению рассеянного склероза, при наличии этого заболевания у одного из родителей ребенок тоже заболевает в 1 случае из 67. Для детей со здоровыми обоими родителями аналогичный показатель составляет примерно 1:500.
Таким образом, риск действительно выше, однако это никоим образом не является абсолютным противопоказанием.
- Люди с рассеянным склерозом должны исключить все источники стресса и тревоги
Однако полностью исключить стрессы с тревогами невозможно.
Похожий миф состоит в том, что стрессогенная жизнь может увеличить риск развития рассеянного склероза. До сих не получено никаких подтверждений этого.
- Рассеянный склероз всегда фатален
Этот вопрос также изучался специалистами.
Рассеянный склероз – хроническое, пожизненное заболевание. Средняя продолжительность жизни у заболевших меньше примерно на 7 лет, чем популяционный показатель. Но сама по себе эта болезнь не является летальной. Более того, в выборках людей, заболевших много десятилетий назад, средняя продолжительность жизни меньше, чем в когортах заболевших в более поздние годы. Это говорит о том, что продолжительность жизни у больных рассеянным склерозом, в среднем, постепенно увеличивается.
И она все меньше будет отличаться от среднестатистического уровня – по мере появления новых научных данных и разработки новых терапевтических стратегий.
· свинка - злоба из-за безсилия,
· ветряная оспа - злоба из-за отречения,
Чем сильнее злоба, тем тяжелее болезнь. Если родители ссорятся и криками выплескивают свою злобу, то у ребёнка начинает болеть горло.
Чем больше причиной ссоры являются чрезмерности, тем меньше злобы сгорает в ссоре и тем серьёзнее осложнение. Злоба, вызываемая чрезмерностями, провоцирует отёк. Из болезней, ведущих к осложнениям, наиболее серьёзной является поэтому свинка , ибо тот, кто чувствует себя побеждённым, не способен освободиться от злобы. Победитель через победу становится великодушным, тогда как побеждённый копит в себе злобу, дожидаясь подходящего момента. Попросите прощения у своего тела за то, что не умели помогать ему ранее, так как не умели распознавать своих жизненных уроков. Простите матери и отцу их ошибки .
Заболевания желёз, вызывающие осложнения, бывают разные, например воспаление околоушных желёз, всем известная свинка . Осложнением при свинке является воспаление семенников, а оно, в свою очередь, может вызвать безплодие у мужчин. Отчего возникает подобное осложнение? Разве не бывает осложнений от свинки у девочек?
В некоторых семьях люди занимаются лишь важными делами, а на менее важные они попросту плюют. Когда человек плюёт, он выражает презрение. Презрение - это недоброжелательная злоба, которая проявляется в том, что плохое становится худшим, вплоть до инвалидности. Чем сильнее презрение к чему-либо, скрытому от чужого взора, тем в большей мере оказывается скрытым от чужих глаз и сам результат. Особенно невидимой глазу является мужская способность к оплодотворению. Мужчина может в любой момент заявить, что он и не хочет иметь детей. Женщина тоже. Обычно же бездетным очень хочется иметь детей.
В семье, где наплевательски относятся к второстепенным, малосущественным вещам, дети заболевают свинкой, поскольку не имеют права поступать так, как поступают родители: плевать на второстепенные, малосущественные вещи. Если в такой семье половую жизнь по какой-либо причине считают второстепенной, малосущественной, то свинка у ребёнка оборачивается осложнениями.
У мальчиков развивается видимый глазу болезненный отёк семенников, поскольку мужчина является созидателем материальной стороны, и его рабочие инструменты находятся на обозрении. Ими он созидает самое важное из того, на что вообще способен, - ребёнка.
Если родители относятся к половой жизни с презрением или отвращением, у их сына в результате перенесённой свинки развивается безплодие. Если же один из родителей желает половой близости или настаивает на ней, чтобы хоть на время отвлечься от тревоги за здоровье ребёнка, а второй относится к его желанию с пренебрежением, это может послужить последней каплей. Но ещё хуже, если родитель винит себя за сексуальное желание, возникающее в то самое время, когда ребёнок болеет.
Когда половая жизнь воспринимается как грех, она становится трудовой повинностью, а половые органы - орудиями труда.
Точно таким же образом поражаются яичники у девочки, но поскольку их не видно, причину болей в животе усматривают в чём-то ином. Женщина является созидателем духовной стороны жизни, а её орудия труда нельзя увидеть воочию. Их можно почувствовать. Если родители настолько подавляют свои сексуальные потребности, что у них не возникает никаких чувств, то у их дочери яичники будут также подавлены. Духовная подавленность может быть столь велика, что яичники у дочери будут анатомически расположены слишком близко к тазу.

Каждый год с 1990 по 1994 г., до того, как появилась вакцина против ветряной оспы, в США регистрировалось около 4 миллионов случаев заболевания. Из этого числа приблизительно 10,000 случаев нуждались в госпитализации и 100 больных умирало.
Осложнения ветряной оспы регистрируются с частотой 5–6%, они служат поводом госпитализации в 0,3–0,5%. От общего числа случаев – это несколько тысяч в год. 30% осложнений – неврологические, 20% – пневмонии и бронхиты, 45% – местные осложнения, сопровождающиеся образованием рубцов на коже
Смертность от ветряной оспы – 1 на 60 000 случаев.
У 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в пожилом возрасте - опоясывающий лишай или герпес

Общие сведения
Ветряная оспа (ветрянка) является острым, высококонтагиозным вирусным заболеванием, распространенным во всем мире. Как только среди восприимчивых лиц возникает один случай, предотвратить вспышку заболевания очень сложно. В то время, как в детстве ветряная оспа является относительно легким заболеванием, у взрослых она принимает более серьезные формы. Она может быть смертельной, особенно у новорожденных и у лиц с ослабленным иммунитетом.
Возбудитель, вирус ветряной оспы - зостер (VZV), передается воздушно-капельным путем или при прямом контакте, а больные обычно контагиозны за несколько дней до начала сыпи и до момента, когда сыпь покрывается корочкой. Передача инфекции через третьих лиц и предметы обихода невозможна.
VZV является двунитевым ДНК вирусом, принадлежащим к семейству герпес-вирусов. Известен только один серотип, и человек является единственным его резервуаром.
Вирус ветряной оспы VZV попадает в организм человека через слизистую оболочку носоглотки и почти без исключения вызывает клинические проявления болезни у восприимчивых лиц. После инфицирования вирус остается в латентной форме в нервных узлах и в результате активизации VZV может вызвать опоясывающий лишай (или опоясывающий герпес – Herpeszoster) – заболевание, в основном поражающее пожилых людей и лиц с ослабленным иммунитетом.
Вероятность заболеть
Контагиозность вируса ветряной оспы поистине уникальна – она составляет 100%. Заболеванию ветряной оспой подвержены все возрастные группы. Однако эта инфекция чаще всего поражает детей. Около половины заболеваний в детском возрасте приходится на возраст от 5 до 9 лет, реже болеют дети 1–4 и 10–14 лет. Около 10% среди заболевших составляют лица 14 лет и старше. Среди этой возрастной группы за последние 5 лет заболеваемость ветрянкой возросла с 28 до 58 на 100 тыс. населения. Дети первых месяцев жизни чаще всего резистентны к этой инфекции. Однако недоношенные и ослабленные другими заболеваниями дети могут тяжело болеть ветряной оспой.
Максимальная заболеваемость ветряной оспой наблюдается в осенне-зимние месяцы. Эпидемические вспышки отмечаются, главным образом, в организованных коллективах среди детей дошкольного возраста. Дети, посещающие детские сады и ясли, болеют ветрянкой в 7 раз чаще, чем неорганизованные дети.
В группу риска также входят больные с иммунодефицитами, включая ВИЧ-инфекцию. Описаны тяжелые случаи ветряной оспы у детей, получавших гормональную терапию стероидными препаратами. Описаны также случаи врожденной ветряной оспы у детей, чьи матери переболели ветрянкой в первой половине беременности; перинатальная инфекция имеет место у детей, матери которых заболели за 5 дней до и 48 часов после рождения ребенка.
У лиц с тяжелым иммунодефицитом различной этиологии (в редком случае при ВИЧ-инфекции и у пациентов после пересадки органов; часто при акклиматизации, снижении иммунитета, вызванном сильным стрессом) возможно повторное заболевание.
Симптомы
Инкубационный период обычно составляет 14-16 (10-21) дней. После ветряной оспы вирус остается в сенсорных нервных узлах, где он может позднее активизироваться и вызвать опоясывающий герпес. Симптомы ветряной оспы появляются в виде зудящей везикулярной сыпи, обычно начинающейся на лице и верхней части туловища и первоначально сопровождающейся температурой и общим недомоганием. Наличие везикулезной сыпи на коже волосистой части головы является характерным симптомом ветрянки. Элементы сыпи выглядят как мелкие (несколько миллиметров в диаметре) пузырьки, возвышающиеся над покрасневшей поверхностью кожи, заполненные прозрачной жидкостью (в которой содержится вирус ветряной оспы). По мере постепенного распространения сыпи на тело и конечности первые пузырьки (везикулы) подсыхают. Обычно все корочки исчезают через 7-10 дней.
Осложнения после перенесенного заболевания
Хотя ветряная оспа (ветрянка) является относительно доброкачественно протекающим детским заболеванием и редко рассматривается в качестве значительной проблемы общественного здравоохранения, течение заболевания может иногда осложняться пневмонией или энцефалитом, вызванными вирусом VZV, что может привести к стойким последствиям или смертельному исходу. Наиболее опасны буллезная, геморрагическая или гангренозные формы ветряной оспы. Обезображивающие рубцы могут образоваться в результате вторичного инфицирования везикул; кроме того, в результате такого инфицирования может возникнуть некротический фасцит или сепсис.
Осложнения ветряной оспы регистрируются с частотой 5-6%, они служат поводом для госпитализации в 0,3-0,5% пациентов. От общего числа случаев – это несколько тысяч в год. 30% осложнений – неврологические, 20% – пневмонии и бронхиты, 45% – местные осложнения (например, стрептадермия), сопровождающиеся образованием рубцов на коже.
Среди других серьезных проявлений встречается пневмония (чаще у взрослых), редко – синдром врожденной ветряной оспы (вызванный ветрянкой, перенесенной в течение первых 20 недель беременности) и перинатальная ветряная оспа новорожденных, матери которых заболевают ветрянкой в период за 5 дней до и 48 часов после родов. У больных с иммунодефицитами, включая ВИЧ-инфекцию, ветряная оспа протекает в тяжелой форме. Ветряная оспа в тяжелой форме и смертные случаи также могут иметь место у детей, принимающих стероидные гормоны для лечения астмы. В целом, осложнения и смертельные исходы при ветряной оспе чаще наблюдаются среди взрослых, чем у детей.
У 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в более старшем возрасте – опоясывающий лишай или герпес (Herpes zoster). Опоясывающий герпес характеризуется затяжными и мучительными невралгическими болями, а также имеет ряд осложнений в виде поражений нервной системы и внутренних органов – параличей, нарушения зрения. Люди с опоясывающим герпесом могут быть источником заражения ветряной оспой.
Смертность
Показатель летальности (число смертей на 100 000 случаев) среди здоровых взрослых в 30-40 раз выше, чем среди детей в возрасте 5-9 лет. Смертность – 1 на 60 000 случаев.
Лечение
Лечение ветряной оспы, в основном, сводится к предотвращению бактериальных осложнений. Во избежание распространения вируса необходимо тщательно соблюдать правила гигиены, включающие ежедневный душ и подстригание ногтей у маленьких детей (для предотвращения расчесывания и разрушения пузырьков сыпи).
Применение антивирусных средств во время лечения, таких как ацикловир, является оправданным только для недоношенных детей, пациентов с нарушениями иммунной системы и взрослых (в связи с большей тяжестью течения инфекции). Традиционное средство "лечения" ветряной оспы – "зеленка" – не является сколь-либо эффективным средством, гораздо эффективнее ванны и ванночки с небольшим добавлением соды, антигистаминные средства и обезболивающие мази для снятия зуда.
Эффективность вакцинации
Помимо вакцинации, нет никаких контрмер по борьбе с распространением ветряной оспы или частотой опоясывающего лишая в восприимчивой к инфекции популяции. Иммуноглобулин ветряной оспы – зостера и лекарства против герпеса стоят очень дорого и, в основном, применяются для профилактики уже после контакта с инфекцией или для лечения ветряной оспы у людей с высоким риском развития тяжелой формы заболевания. По причине крайней контагиозности ветрянки в мире заболевают почти все дети или молодые взрослые. Каждый год с 1990 по 1994 г., до того, как появилась вакцина против ветряной оспы, в США регистрировалось около 4 миллионов случаев заболевания. Из этого числа приблизительно 10,000 заболевших нуждались в госпитализации и 100 больных умирали.
Вакцины против ветряной оспы, полученные с использованием штамма Ока вируса VZV, имеются на рынке с 1994 года. Положительные результаты относительно безопасности, эффективности и анализа эффективности затрат подтвердили обоснованность их внедрения в программы детской иммунизации ряда индустриально развитых стран. После наблюдения за исследуемыми группами населения в течение 20 лет в Японии и 10 лет в США более 90% иммунокомпетентных лиц, вакцинированных в детстве, все еще имели защиту от ветряной оспы.
Исследования показывают, что может быть эффективна и экстренная вакцинация – когда вакцина вводится в течение 96 часов (предпочтительно 72 часов) с момента контакта с VZV, можно ожидать, по крайней мере, 90%-ную защитную эффективность. Лечение от ветряной оспы лицам, получивших вакцину, протекает значительно легче, чем у не привитых.
Вакцины
Имеющиеся на данный момент на рынке вакцины против ветряной оспы получены с использованием так называемого штамма VZV Ока, который был модифицирован посредством последовательного воспроизводства в различных клеточных культурах. Разные составы таких живых, аттенуированных вакцин прошли тщательные испытания и были одобрены для применения в Японии, Республике Корея, США, а также ряде стран Европы. Некоторые вакцины одобрены для применения в возрасте от 9 месяцев и старше.
Согласно современному календарю прививок США дети получают 2 дозы вакцины (1-ю дозу – в 12 месяцев, 2-ю - в 6 лет).
Последние эпидемии
Заболеваемость ветряной оспой распространена повсеместно во всех странах мира. В России отмечается ежегодный рост числа заболеваний этой инфекции. С 1998 по 2007 г. заболеваемость ветрянкой увеличивалась в 1,8 раза ежегодно, каждый год регистрируется 500–700 тыс. случаев ветряной оспы.
Интересен такой факт: вакцина против ветряной оспы стала доступна в Российской Федерации в 2009 году. С конца 2013 по 2015 год был перерыв в поставках вакцины в нашу страну. По данным Роспотребнадзора, в 2015 году был отмечен рост заболеваемости ветрянкой по сравнению с 2014 годом на 16%.
Исторические сведения и интересные факты
Впервые ветряная оспа была описана в середине XVI века в Италии врачами Vidus-Vidius и Ingranus. Длительное время ветряная оспа не признавалась самостоятельным заболеванием и считалась разновидностью натуральной оспы. После того как в 1911 г. в содержимом ветряночных пузырьков был обнаружен возбудитель ветряной оспы, заболевание стали считать отдельной нозологической формой. Сам вирус был выделен лишь в 1958 г. Вирус ветряной оспы поражает только человека, единственным резервуаром инфекции является также человек.
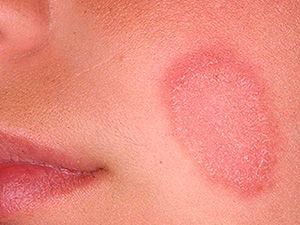
Возникновение на коже сомнительных пятен, которые порой зудят и шелушатся, – серьезный повод обратиться к врачу и проверить наличие дерматологических заболеваний.
Розовый лишай (болезнь Жибера, розеола шелушащаяся, питириаз, питиаз) – острое кожное заболевание со специфичными высыпаниями, своеобразным течением и склонностью к сезонным рецидивам. Проявляется образованием на коже груди, спины, конечностей и других участков тела розовых пятен, расположенных по линиям максимальной растяжимости (линии Лангера). Со временем высыпания становятся похожи на крупные медальоны. С момента обнаружения первой материнской бляшки (крупного пятна) до полного исчезновения симптомов заболевания проходит 30-45 дней.
- Первичная консультация - 3500
- Повторная консультация - 2300
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
- Воздействие вирусов (герпевирус 7типа и пр.), бактерий и других инфекционных агентов. Это подтверждается тестами, доказывающими присутствие в организме возбудителей. Очень часто кожное заболевание появляется на фоне гриппа, ОРЗ и других инфекций.
- Присоединение аллергических реакций.
- Укусы клопов, вшей и других кровососущих насекомых.
- Сниженная иммунная защита.
- Частые переохлаждения и стрессы.
- Нарушение ЖКТ-функций и обмена веществ.
- Введение вакцин.
Симптомы питириаза
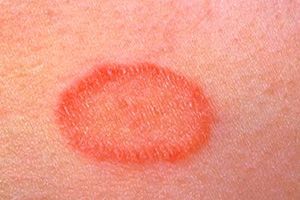
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр - 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Диагностика питириаза
При обнаружении на кожных покровах подозрительных пятнышек необходимо своевременно обратиться к дерматологу. При визуальном осмотре врач оценивает характер высыпаний, их форму, размеры, расположение на теле и способен поставить правильный диагноз. После дерматоскопии дополнительно проводятся следующие исследования – биохимические анализы крови и мочи, РМП (реакции микропреципитации с антигенами), кожные соскобы с травмированных участков.
Более сложная диагностика проводится, если кожное заболевание длится более шести недель. В этих случаях отделяемое из пораженных очагов отправляют на бакпосев. Поставить правильный диагноз поможет проведение биопсии и последующие гистологические исследования. С целью отличить болезнь Жибера от других типов лишая, токсидермии, псориаза, осложненного сифилиса и других патологий проводится люминесцентная диагностика, проверка соскоба на наличие патогенных грибков, делаются RPR-тесты на сифилис и пр.
Читайте также:

