Манифестные формы сифилиса регистрируются преимущественно в возрасте
Обновлено: 24.04.2024
Сифилис — инфекционное заболевание, вызываемое бледной трепонемой (Treponema pallidum), передаваемое преимущественно половым путем, характеризующееся поражением кожи, слизистых оболочек, нервной системы, внутренних органов и опорно-двигательного аппарата.
Сифилис скрытый ранний – это разновидность сифилиса, принимающая латентное течение с момента заражения, без клинических признаков болезни, с положительными серологическими реакциями с давностью инфекции до 2-х лет.
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| А51.5 | Ранний сифилис скрытый |
Дата разработки/пересмотра протокола: 2013 года (пересмотрен 2017 г.).
Сокращения, используемые в протоколе:
МНН – международное непатентованное название
ИФА – иммуноферментный анализ
ПЦР – полимеразная цепная реакция
ПИФ – прямая иммунофлюоресценция
РИФ – реакция иммунофлюоресценции
РИБТ – реакция иммобилизации бледных трепонем
РМП – реакция микропреципитации
РПГА – реакция пассивной гемагглютинации
КСР – комплекс серологических реакций
RW – реакция Вассермана
ИБ - иммуноблотинг
ИХЛ – иммунохемилюминесценция
ИХГ – иммунохроматография
ЛПР – ложноположительные серологические реакции на сифилис
СМЖ – спинномозговая жидкость
Мл – миллилитр
Мг - милиграмм
Пользователь протокола: врач - дерматовенеролог.
Категория пациентов: взрослые, дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Классификация
Классификация[5]:
Сифилис скрытый ранний
В настоящее время используется международная классификация болезней 10-го пересмотра (МКБ-10), которая не всегда адекватно отражает клинические формы заболевания. Так, A51.4 (другие формы вторичного сифилиса) включает раннее поражение нервной системы, внутренних органов и опорно-двигательного аппарата. Также нет разделения асимптомного нейросифилиса на ранний и поздний, вследствие чего все больные с бессимптомным течением нейросифилиса независимо от давности заболевания относятся к позднему сифилису (А 52.2). Следует отметить, что шифр, оканчивающийся цифрой 9 (A 50.9; A 51.9, А 52.9 и А 53.9), а также А50.2 и А50.7 отражают формы инфекции, не подтвержденные лабораторными методами диагностики.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ 5
Диагностические критерии
Жалобы: нет
Анамнез:
· прием в последние 2 года антибиотиков и других антибактериальных препаратов, гемотрансфузии и др.;
· наличие в прошлом высыпных элементов-эрозий, язв, как правило, после половых связей.
Физикальное обследование:
Общий статус:
· осмотр и оценка общих свойств кожи;
· осмотр миндалин, ушных раковин, носа, глаз;
· оценка состояния периферических лимфатических узлов, легких, кровеносной системы, пищеварительного тракта, почек, печени (пальпация, перкуссия и аускультация).
Локальный статус:
· наличие вторичных остаточных элементов - рубцов, пятен;
Основные субъективные и объективные симптомы: нет
Лабораторные исследования1:
Для постановки диагноза необходимо проведение следующих лабораторных исследований.
· Нетрепонемные - РМП с плазмой и инактивированной сывороткой или ее аналоги:
1. RPR (РПР) – тест быстрых плазменных реагинов (Rapid Plasma Reagins), или экспресс-тест на реагины плазмы;
или
2. VDRL – Venereal Disease Research Laboratory test – тест Исследовательской лаборатории венерических заболеваний;
или
3. TRUST – тест с толуидиновым красным и непрогретой сывороткой (Toluidin Red Unheated Serum Test);
или
4. RST - тест на скрининг реагинов (Reagin Screen Test); USR – тест на реагины с непрогретой сывороткой (Unheated Serum Reagins).
Преимущества нетрепонемных тестов:
– низкая стоимость;
– техническая простота выполнения;
– быстрота получения результатов.
Показания к применению нетрепонемных тестов:
– определение активности течения инфекции (определение титров антител);
– контроль эффективности терапии (определение титров антител).
· Трепонемные:
1. ИФА;
или
2. РИФ (FTA);
или
3. Иммуноблотинг;
или
4. РПГА (MHA-tp);
или
5. РИТ;
или
6. ИХЛ (ИХГ)
Преимущества трепонемных тестов: высокая чувствительность и специфичность.
Показания к применению трепонемных тестов:
– подтверждение положительных результатов нетрепонемных тестов;
– подтверждение в случае расхождения результатов скринингового трепонемного теста и последующего нетрепонемного теста, а также скринингового и подтверждающего трепонемных тестов;
– проведение методами ИФА, РПГА, ИХЛ, ПБТ скрининга отдельных категорий населения на сифилис (доноры, беременные, больные офтальмологических, психоневрологических, кардиологических стационаров, ВИЧ-инфицированные).
Примечания:
– трепонемные тесты не могут быть использованы для контроля эффективности терапии, т.к. антитрепонемные антитела длительно циркулируют в организме больного, перенесшего сифилитическую инфекцию;
– трепонемные тесты дают положительные результаты при невенерических трепонематозах и спирохетозах;
– трепонемные тесты могут давать ложноположительные реакции у больных с аутоиммунными заболеваниями, лепрой, онкологичекими заболеваниями, эндокринной патологией и при некоторых других заболеваниях.
Ложноположительные серологические реакции на сифилис (ЛПР)
Ложноположительными, или неспецифическими, называют положительные результаты серологических реакций на сифилис у лиц, не страдающих сифилитической инфекцией, и не болевших сифилисом в прошлом.
ЛПР могут быть обусловлены техническими погрешностями при выполнении исследований и особенностями организма. Условно ЛПР разделяют на острые ( 6 месяцев). Острые ЛПР могут наблюдаться при беременности и во время менструации, после вакцинации, после недавно перенесенного инфаркта миокарда, при многих инфекционных заболеваниях (лепра, малярия, респираторные заболевания, грипп, ветряная оспа, вирусный гепатит, ВИЧ-инфекция), при дерматозах; хронические ЛПР - при аутоиммунных заболеваниях, системных болезнях соединительной ткани, онкологических заболеваниях, хронической патологии печени и желчевыводящих путей, при сердечно-сосудистой и эндокринной патологии, при заболеваниях крови, при хронических заболеваниях легких, при инъекционном применении наркотиков, в старческом возрасте и др.
Ложноположительные реакции трепонемных и нетрепонемных тестов могут наблюдаться при эндемических трепонематозах (фрамбезия, пинта, беджель), боррелиозе, лептоспирозе. Пациента с положительными серологическими реакциями на сифилис, прибывшего из страны с эндемическими трепонематозами, необходимо обследовать на сифилис и назначить противосифилитическое лечение, если оно ранее не проводилось.
Количество ЛПР увеличивается с возрастом. В возрастной группе 80-летних лиц распространенность ЛПР составляет 10%.
Ложноотрицательные серологические реакции на сифилис могут наблюдаться при вторичном сифилисе вследствие феномена прозоны при тестировании неразведенной сыворотки, а также при обследовании лиц с иммунодефицитным состоянием, например ВИЧ-инфицированных пациентов.
Лабораторные тесты для подтверждения или исключения нейросифилиса.
Скрытый ранний сифилис входит в показания для проведения спинномозговой пункции для исследования СМЖ.
К рекомендуемым методам исследования СМЖ относятся: цитологическое исследование с подсчетом количества форменных элементов (определение в 1 мм 3 ликвора свыше 5 клеток лимфоцитарного ряда свидетельствует о наличии патологических изменений в нервной системе), определение количества белка (> 0,45 г/л), а также серологические тесты для выявления антител к T. pallidum в РМП, РИФц (РИФ с цельным ликвором), РПГА, ИФА, иммуноблоттинг.
Тестированию с помощью данного алгоритма подлежат лица с подозрением на наличие нейросифилиса, в том числе больные скрытым сифилисом и лица, перенесшие сифилис в прошлом, при сохранении положительных нетрепонемных серологических реакций крови.
Тестирование начинается с исследования ликвора пациента методами ИФА или иммуноблоттинга. При отрицательном результате с высокой степенью вероятности может быть сделан вывод об отсутствии у пациента нейросифилиса. При положительном результате ИФА/ИБ проводится исследование с помощью одного из нетрепонемных тестов (РМП, РПР). Если ИФА/ИБ и РМП/РПР дают положительный результат, больному устанавливается диагноз нейросифилиса и дальнейшее тестирование прекращают. Если РМП/РПР дает отрицательный результат, проводится тестирование ликвора с помощью второго высокочувствительного и специфичного трепонемного метода – РПГА. При положительном результате РПГА делается вывод о наличии у больного нейросифилиса. При отрицательном результате РПГА делается вывод об отсутствии у пациента нейросифилиса и ложноположительном результате первого трепонемного теста.
Инструментальные исследования: нет.
Показания для консультации специалистов:
· консультация невропатолога – при наличии неврологических симптомов, появившихся во время применения специфической терапии;
· окулист – при наличии соответствующих симптомов, появившихся во время применения специфической терапии;
· оториноларинголог – при наличии соответствующих симптомов, появившихся во время применения специфической терапии;
· консультация терапевта – при наличии сопутствующих заболеваний.
Диагностический алгоритм: (схема)
| Цель обследования | Рекомендуемые тесты | Результат исследования | Заключение |
| Диагностика скрытых форм приобретенного сифилиса, дифференциальная диагностика скрытого сифилиса и ложноположительных результатов нетрепонемных и трепонемных тестов | 1. Нетрепонемный (РМП, РПР, VDRL и другие аналоги) тест в количественном варианте постановки / 2. Два трепонемных теста (РПГА, ИФАIgM+IgG, РИФабс/200, РИТ, ИБ, ИХЛ). Возможны различные варианты комбинаций из перечисленных тестов, но обязательно применение - не менее двух. | положительный/положительный | диагноз подтвержден |
| отрицательный/ положительный | диагноз подтвержден | ||
| отрицательный/отрицательный | диагноз не подтвержден |
Дифференциальный диагноз
Поскольку клинические проявления для данной формы сифилиса не характерны, то положительные результаты серологического обследования при скрытых формах сифилиса дифференцируют с ложноположительными серологическими реакциями на сифилис, которые встречаются при следующих состояниях: беременность, аутоиммунные заболевания, ВИЧ – инфицирование, заболевания печени и т.д.
Сифилис представляет собой хроническое инфекционное заболевание, вызываемое бледной трепонемой, отличающееся волнообразностью течения и имеющее несколько основных этапов развития, характеризующихся разнообразными клиническими проявлениями на коже и слизи
Сифилис представляет собой хроническое инфекционное заболевание, вызываемое бледной трепонемой, отличающееся волнообразностью течения и имеющее несколько основных этапов развития, характеризующихся разнообразными клиническими проявлениями на коже и слизистых.
Сифилис, согласно Международной классификации болезней (девятого пересмотра), принятой в России в 1984 г., относится к группе венерических болезней.
Венерические заболевания отличаются от других инфекций тем, что распространение их связано, в первую очередь, с социальными условиями, сложившимися в обществе, и особенностями сексуального поведения людей.
В настоящее время в России имеет место тревожная эпидемиологическая ситуация по всем инфекциям, передающимся половым путем. При этом необходимо отметить, что, по сравнению с 1989 г., количество больных заразными формами сифилиса увеличилось, согласно публикациям разных авторов, фактически в 40—60 раз. Наиболее убедительным аргументом могут служить показатели роста числа детей, больных сифилисом, в том числе случаев врожденного сифилиса.
Несмотря на то что с 2000 г. намечается тенденция к стабилизации процесса, проблема по-прежнему остается остросоциальной и требует разработки новых высокоэффективных методов лабораторной диагностики.
Клиническое течение сифилиса отличается большим разнообразием, при этом необходимо отметить следующие особенности: внешние признаки заболевания через определенные промежутки времени самопроизвольно исчезают, и инфекционный процесс некоторое время протекает скрыто, незаметно, после чего вновь наступает период манифестации и появляются специфические высыпания на коже и слизистых. Каждый рецидив сменяется латентным, асимптомным течением заболевания. Это волнообразное течение патологического процесса отмечается около двух лет и является одним из важнейших клинических признаков раннего сифилиса.
Закономерности изменения клинических и морфологических проявлений сифилиса дали возможность французскому венерологу Рикору в начале XIX в. разделить патологический процесс на несколько периодов: инкубационный, первичный, вторичный и третичный. Если сравнить эту классификацию с современной, можно легко провести определенные параллели.
Возбудитель сифилиса (бледная трепонема — treponema pallidum) был открыт в 1905 г. немецкими учеными Schaudinn и Hoffmann. Обнаруженный микроорганизм имел спиралевидную форму и практически не окрашивался анилиновыми красителями. Надо заметить, что первым описал возбудителя сифилиса русский ученый Даниил Кириллович Заболотный, который, к сожалению, не придал найденному микроорганизму должного значения. Биолог F. Schaudinn, вошедший в историю как первооткрыватель причины сифилиса, и стал лауреатом Нобелевской премии.
Бледные трепонемы легко проникают через поврежденные кожные покровы и здоровые слизистые, т. е. туда, где тонок или отсутствует роговой слой. На месте внедрения возбудителя через определенный промежуток времени (инкубационный период длится в среднем три-четыре недели) образуется первичный дефект ткани — первичная сифилома, характеризующая развитие первого этапа заболевания. Сифилома — общее понятие, объединяющее два вида первичных проявлений болезни: язву (Chancre — язва (франц.)) и эрозию.
Если первичный дефект представлен эрозией, то уплотнение выражено слабо, малозаметно; в случае, когда язва глубокая, то в своем основании она имеет мощный инфильтрат, сравнимый по плотности с консистенцией ушной раковины.
Одна из основных особенностей клинического течения первого периода сифилиса — безболезненность его первичных проявлений.
Отсутствие спонтанных болей, а также болей при пальпации очень часто становится причиной того, что пациенты не обращаются за медицинской помощью и пропускают благоприятный период, когда лечение заболевания оказывается максимально эффективным.
Вторичный период характеризуется сменой активных, заразных промежутков болезни, когда на коже и слизистых оболочках возникают специфические высыпания (вторичные сифилиды), и промежутков, когда видимых клинических изменений нет, а диагностировать заболевание можно только с помощью положительных серологических реакций. Во вторичном периоде заболевания на коже и слизистых оболочках обычно возникают множественные пятнистые, папулезные, возможно, пузырьковые высыпания, наблюдается выпадение волос и нарушение пигментации. Сыпь обильная, беспорядочно расположенная, часто полиморфная, мелкая, не склонная во время первых атак к слиянию. Как правило, все серологические реакции в этот период резко положительны. Период активной манифестации обычно продолжается два-два с половиной месяца, затем сыпь постепенно регрессирует и исчезает. Несмотря на вариабельность течения заболевания, все вторичные проявления сифилиса свойственны общие признаки:
Плохая осведомленность пациентов о своем недуге ведет к активному распространению заболевания и ухудшению эпидемической обстановки в Российской Федерации по сифилису в целом.
В настоящее время благополучие эпидемической обстановки весьма относительно, поскольку масса пациентов лечатся не в государственных учреждениях, а выискивают объявления в различных газетах и журналах и обращаются в многочисленные частные медицинские центры. Высокое качество лечения является решающим моментом в борьбе с распространением инфекционного процесса. Лечение сифилиса проводится строго в соответствии с рекомендациями МЗ РФ №98/273.
Терапия сифилиса предусматривает в основном применение препаратов пенициллинового ряда.
Рекомендуемые дозы растворимого пенициллина — 4 млн ед. в сутки (по 1 млн ед. через 6 ч четыре раза в день), препаратов средней степени дюрантности — 1,2 млн ед. (прокаин-пенициллина один раз в сутки, новокаиновой соли пенициллина — два раза в сутки по 600 тыс. ед.). Разовая доза препаратов пенициллина высокой степени дюрантности (ретарпена, экстенциллина, бициллина-1) — 2,4 млн ед., кратность введения — один раз в пять—семь дней. Комбинированные (т. е. состоящие из двух-трех солей пенициллин-натриевой, новокаиновой и дибензилэтилендиаминовой) препараты пенициллина (бициллин-3 — 1,8 млн ед., бициллин-5 — 1,5 млн ед.) вводят два раза в неделю.
Тактика назначения препаратов определяется врачом-дерматовенерологом в зависимости от клиники заболевания, данных лабораторных исследований и социально-психологического статуса пациента.
На кафедре дерматовенерологии РМАПО на протяжении многих лет проводится научно-исследовательская работа по оптимизации терапии сифилиса. Несмотря на широкое внедрение в практику современных методов лечения, по-прежнему актуальны вопросы адекватной негативации серологических реакций. Достаточно высокий процент (10%) серорезистентности и замедленной негативации КСР после правильного и полноценного лечения свидетельствует о необходимости поиска новых методов лечения, а также создания современных препаратов, влияющих на специфические и неспецифические звенья иммунной защиты. На кафедре дерматовенерологии РМАПО профессором Э. А. Баткаевым разработан метод эндолимфатической пенициллинотерапии (ЭЛПТ). Он может рассматриваться как резервный метод лечения сифилиса в случаях, когда требуется достижение высокой концентрации антибиотика в труднодоступных тканях, быстрая санация пациента, либо при лечении нейросифилиса. Проведенные работы (проф., д. м. н. Баткаев Э. А., к. м. н. Некрасова Л. В.) выявили глубокие нарушения в неспецифическом звене иммунитета — интерфероновом статусе у больных с ранними формами сифилиса, характеризующимися снижением продукции интерферонов в два—пять раз. Для коррекции иммунной патологии в комплексное лечение больных был включен новый отечественный препарат амиксин — пероральный индуктор эндогенного интерферона. Препарат назначается по 0,25 г в сутки в течение двух дней, затем по 0,125 г через 48—72 ч в течение трех недель. Последующее наблюдение за больными показало выравнивание функций иммунной системы, опережение регресса сифилидов и более быструю негативацию КСР.
Классификация сифилиса (МКБ девятого пересмотра)
Обратите внимание!
Л. В. Некрасова, кандидат медицинских наук
Е. В. Лутай
РМАПО, Москва
В статье освещены эпидемиологические аспекты сифилитической инфекции на современном этапе. Представлена подробная информация о клиническом течении и диагностических особенностях поздних форм сифилиса. Приведено собственное клиническое наблюдение и фотогра
The article highlights epidemiological aspects of syphilis infection at the present stage. Presents detailed information about the clinical course and diagnostic features of the late form of syphilis. Own clinical observations and photographs from private archives are presented.
Сифилис занимает важнейшее место в структуре инфекций, передаваемых половым путем (ИППП), и является социально значимым заболеванием, так как не только наносит большой урон здоровью и репродуктивной функции пациента, но и представляет угрозу экономическому и общественному потенциалу страны [1–7]. 1990-е гг. в Российской Федерации ознаменовались настоящей эпидемией сифилиса, сравнимой по показателям только с далекой допенициллиновой эпохой. В настоящее время ситуация стабилизировалась, однако на фоне постоянного снижения общей заболеваемости наблюдается заметная тенденция роста числа больных поздними формами [1, 8–10]. В Республике Татарстан удельный вес больных поздним сифилисом увеличился с 1991 по 2014 год в 120 раз.
По нашим данным из всех клинических вариантов позднего сифилиса в настоящее время превалирует скрытая форма (83,0%). Поздний сифилис с симптомами чаще всего манифестирует поражением нервной (13,6%) и сердечно-сосудистой (2,7%) системы. Поздние поражения нервной системы в основном диагностируются в виде патологического процесса в сосудах кровоснабжения головного мозга, который сопровождают эпилептоидные припадки, нарушения чувствительности и речи, ишемические инсульты. Пролиферативные изменения и гуммы в ткани головного или спинного мозга встречаются в виде эпизодов. Кардиоваскулярный поздний сифилис чаще определяется в варианте сифилитического аортита неосложненного или сифилитического аортита, осложненного стенозом устьев венечных артерий и недостаточностью клапанов аорты.
_575.jpg)
Верификация сифилитического поражения органов в позднем периоде представляет определенные трудности, так как клинические проявления скудны, а серологические реакции информативны лишь в 65–70% случаев. К тому же врачами часто допускаются диагностические ошибки, при этом пациенты получают разнообразное лечение, в том числе хирургическое, которое им противопоказано и не дает желаемого эффекта.
В качестве примера приводим собственное наблюдение.
Больной Л., 1967 г. р. (46 лет), холостой, ведущий беспорядочную половую жизнь, злоупотребляющий алкоголем, в 2006 г. (7 лет назад) обратился к участковому терапевту, с жалобами на слабость в коленных и локтевых суставах, головную боль, головокружение. В участковой поликлинике после проведения рекомендованного стандартами экспресс-обследования на сифилис был получен положительный результат, в связи с чем пациент направлен в районный кожно-венерологический диспансер (КВД). При осмотре проявления сифилиса на коже и слизистых не обнаружены. При этом у пациента имелась объективная неврологическая симптоматика, которая не привлекла внимание дерматовенеролога. Установлен диагноз: сифилис скрытый ранний, проведено лечение препаратами пенициллина средней дюрантности (Бициллин-3). После окончания курса специфической терапии Л. в течение года находился на клинико-серологическом контроле, который самостоятельно прервал. До осени 2013 г. тестирование на сифилис не проводил. Несмотря на выраженные изменения суставов и носовой перегородки, за медицинской помощью не обращался. Только в сентябре 2013 г. при оформлении на работу был обследован серологически с положительным результатом всех тестов (МРП 3+, ИФА пол., РПГА 4+ от 6.09.13). Догоспитальное обследование в районном КВД позволило заподозрить у Л. позднее сифилитическое поражение нервной системы и опорно-двигательного аппарата. Пациент госпитализирован в стационарное отделение КВД.
При поступлении: видимые кожные покровы и слизистые бледные, без высыпаний. Периферические лимфатические узлы не увеличены. Мышцы лица гипотрофичны. Объем движений в шейном отделе позвоночника резко ограничен — повороты головы в обе стороны не более 10 градусов. Движения в плечевых, локтевых и коленных суставах сильно ограничены, суставы деформированы, утолщены. Мышцы конечностей гипотрофичны. Проприорефлексы повышены, d = s, кроме ахилловых, которые снижены, d ≤ s, чувствительность не изменена.
Общий анализ крови: эритроциты 2 190 000, гемоглобин 60 г/л, цветной показатель 0,82, лейкоциты 7 600, эозинофилы 1%, палочкоядерные лейкоциты 2%, сегментоядерные лейкоциты 80%, лимфоциты 12%, моноциты 5%, СОЭ 65 мм/ч.
Общий анализ мочи, биохимический анализ крови — в пределах нормы.
Серологическое обследование: кровь МРП 4+, ИФА положителен, РПГА 4+; ликвор МРП отрицательна, ИФА положителен, РПГА 4+, РИФ-200 4+.
Рентгенография локтевых и коленных суставов: с обеих сторон — резкое сужение суставных щелей, склероз и массивные экостозы сочлененных поверхностей, гуммозный периостит передней поверхности локтевой кости, деструкция костной ткани плечевой кости. Заключение: сифилитическое поражение обоих локтевых и коленных суставов (периостит, остеомиелит, артрит).
Консультация окулиста: ретиносклероз.
Консультация оториноларинголога: обширная перфорация носовой перегородки.
Консультация терапевта: анемия гипохромная тяжелой степени тяжести неуточненного генеза.
Консультация невролога: нейросифилис с бульбарными проявлениями пирамидной недостаточности.
На основании этих данных установлен диагноз: поздний нейросифилис с симптомами А52.1.
Другие симптомы позднего сифилиса (сифилис костей, гумма, сифилис синовиальный) А52.7.
Больному проведены 2 курса специфической терапии: бензилпенициллина натриевая соль кристаллическая по 12 млн ЕД в/в капельно, 2 раза в сутки, 20 дней, перерыв 2 недели. На фоне лечения улучшилось общее самочувствие, уменьшилась головная боль, слабость в суставах.
Приведенное наблюдение свидетельствует о том, что недостаточная осведомленность специалистов о клинических особенностях сифилитической инфекции в ее поздних проявлениях может иметь очень опасные последствия. Особенно удручает то, что удлинение диагностического маршрута произошло по вине дерматовенеролога. Отрицательное отношение пациента к собственному здоровью, возможно, спровоцированное заболеванием, и неадекватные действия лечащего врача привели к тяжелому, калечащему исходу.
При выяснении причин поражения внутренних органов и центральной нервной системы неоценимую помощь оказывает правильно собранный анамнез, который обязательно должен включать следующие сведения.
- Сифилис, перенесенный в прошлом.
- Любые варианты антибактериальной терапии.
- Результаты предыдущих тестирований на сифилис, если они проводились.
- Другие перенесенные в прошлом заболевания.
- Диспансерное наблюдение у специалистов другого профиля.
- У женщин: наличие воспалительных процессов в системе органов репродукции; а также число и исход предыдущих беременностей.
- Характерные жалобы.
- Результаты специальных исследований и консультаций смежных специалистов, если они проводились.
Особую настороженность следует проявлять в отношении пациентов моложе 40 лет, не страдавших до последнего времени какими-либо соматическими заболеваниями. Напоминаем, что любой клинический вариант поздней сифилитической инфекции является показанием для исследования ликвора!
Все вышесказанное позволяет сделать вывод: на сегодня проблема сифилиса остается такой же актуальной, как и много веков назад. В наши дни клинические проявления позднего сифилиса так же многообразны, как и в допенициллиновую эпоху. Гиподиагностика поздних форм иногда приводит к довольно тяжелым, а порой — трагическим последствиям. Обращает на себя внимание то, что многие врачи продолжают делать акценты и верифицировать сифилис только по результатам серологических тестов. Недостаточная осведомленность специалистов о клинических особенностях сифилитической инфекции в ее поздних проявлениях делает необходимым изменение направления организационной работы с ними, а также более активное вмешательство дерматовенерологов в диагностический процесс. Внедрение в лабораторное обследование таких серологических методов, как ИФА и РПГА, позволяет оптимизировать диагностику сифилиса не только в его ранних, но и поздних проявлениях. Рост заболеваемости латентными, висцеральными формами, врожденным и нейросифилисом свидетельствует о несомненной актуальности проблемы и определяет контроль сифилитической инфекции в качестве приоритетного направления в мировом здравоохранении. В этих условиях необходим научно обоснованный подход к анализу постоянно меняющейся ситуации распространения сифилитической инфекции в различных возрастных и профессиональных группах и разных регионах.
Литература
Г. И. Мавлютова 1 , кандидат медицинских наук
Л. А. Юсупова, доктор медицинских наук, профессор
А. Г. Мисбахова, кандидат медицинских наук
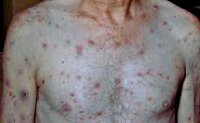
Вторичный сифилис — следующий за первичным период сифилиса, который характеризуется диссеминированной сыпью с большим полиморфизмом элементов (розеолы, папулы, везикулы, пустулы), поражением соматических органов, опорно-двигательного аппарата, нервной системы и генерализованным лимфаденитом. Диагностика вторичного сифилиса проводится путем выявления бледной трепонемы в отделяемом кожных элементов, пунктате лимфоузлов и спиномозговой жидкости; постановкой серологических реакций. Лечение включает пенициллинотерапию и симптоматическую терапию поражений внутренних органов.
Общие сведения
Период вторичного сифилиса начинается через 2-3 месяца после проникновения в организм бледных трепонем и связан с их попаданием в кровь и лимфу. По кровеносным и лимфатическим сосудам возбудители сифилиса разносятся во внутренние органы, лимфоузлы и нервную систему, вызывая их поражение. Под воздействием иммунного ответа организма бледная трепонема может образовывать споры и цисты, в которых она сохраняется в невирулентном виде, обуславливая развитие скрытого периода вторичного сифилиса. При снижении активности иммунных механизмов возбудитель способен снова трансформироваться в патогенную подвижную форму, вызывающую рецидив вторичного сифилиса.

Классификация вторичного сифилиса
Свежий вторичный сифилис — развивается после первичного сифилиса и проявляется обильной диссеминированной мелкой полиморфной сыпью, наличием твердого шанкра в стадии разрешения и полиаденитом. Продолжительность 2-4 месяца.
Скрытый вторичный сифилис — характеризуется исчезновением клинических симптомов и выявляется только положительными результатами серологических исследований. Длится до 3-х месяцев и более.
Рецидивный вторичный сифилис — происходит чередование рецидивов сифилиса со скрытыми периодами. Во время рецидивов опять появляется сыпь. Однако, в отличие от свежего вторичного сифилиса, она менее обильная, более крупная и располагается группами, образуя дуги, кольца, гирлянды и полукольца.
Симптомы вторичного сифилиса
Развитие вторичного сифилиса часто начинается с общих симптомом, сходных с проявлениями ОРВИ или гриппа. Это недомогание, повышение температуры, озноб, головная боль. Отличительной особенностью вторичного сифилиса является артралгии и миалгии, усиливающиеся в ночное время. Только через неделю после появления этих продромальных симптомов возникают кожные проявления вторичного сифилиса.
Высыпания вторичного сифилиса — вторичные сифилиды — отличаются значительным полиморфизмом. При этом они имеют целый ряд сходных характеристик: доброкачественное течение без периферического роста и разрушения окружающих тканей, округлая форма и четкое отграничение от окружающей их кожи, отсутствие субъективной симптоматики (изредка отмечается небольшой зуд) и островоспалительных признаков, заживление без образования рубцов. Вторичные сифилиды содержат большую концентрацию бледных трепонем и обуславливают высокую инфекционную опасность больного вторичным сифилисом.
Наиболее распространенной формой сыпи при вторичном сифилисе является сифилитическая розеола или пятнистый сифилид, проявляющийся округлыми бледно-розовыми пятнами диаметром до 10 мм. Обычно они локализуются на коже конечностей и туловища, но могут быть на лице, стопах и кистях. Розеолы при вторичном сифилисе появляются постепенно по 10-12 штук в день в течение недели. Типично исчезновение розеолы при надавливании на нее. К более редким формам розеолезной сыпи при вторичном сифилисе относятся шелушащаяся и приподнимающаяся розеолы. Первая имеет небольшое западение в центре и покрыта пластинчатыми чешуйками, вторая — возвышается над общим уровнем кожи, что делает ее похожей на волдырь.
Редкой формой высыпаний вторичного сифилиса является пустулезный сифилид. Его появление обычно наблюдается у ослабленных пациентов (больных туберкулезом, наркоманов, алкоголиков) и свидетельствует о более тяжелом течении вторичного сифилиса. Пустулезный сифилид характеризуется наличием гнойного экссудата, который высыхает с образованием желтоватой корочки. Клиническая картина напоминает проявления пиодермии. Пустулезный сифилид вторичного сифилиса может иметь следующие формы: импетигинозную, угревидную, эктиматозную, оспенновидную, рупоидную.
Кожные проявления вторичного сифилиса сопровождаются генерализованным увеличением лимфатических узлов (лимфаденитом). Увеличенные шейные, подмышечные, бедренные, паховые лимфоузлы остаются безболезненными и не спаяны с окружающими их тканями. Нарушение питания корней волос при вторичном сифилисе приводит к выпадению волос с развитием диффузной или очаговой алопеции. Часто отмечаются поражения слизистых оболочек ротовой полости (сифилис полости рта) и гортани. Последние обуславливают характерную осиплость голоса у больных вторичным сифилисом.
Со стороны соматических органов наблюдаются в основном функциональные изменения, которые быстро проходят при проведении лечения и отсутствуют в периоды скрытого вторичного сифилиса. Поражение печени проявляется ее болезненностью и увеличением, нарушением печеночных проб. Часто наблюдается гастрит и дискинезия ЖКТ. Со стороны почек возможна протеинурия и возникновение липоидного нефроза. Поражение нервной системы проявляется раздражительностью и нарушением сна. У некоторых пациентов с вторичным сифилисом наблюдается сифилитический менингит, легко поддающийся терапии. Возможно поражение костной системы с развитием остеопериоститов и периоститов, проявляющихся ночными болями преимущественно в костях конечностей и протекающих без костных деформаций. В отдельных случаях вторичного сифилиса могут наблюдаться отит, сухой плеврит, ретинит, нейросифилис.
Диагностика вторичного сифилиса
Разнообразная клиническая картина вторичного сифилиса диктует необходимость проводить исследования на сифилис у каждого пациента с диффузной сыпью, сочетающейся с полиаденопатией. В первую очередь это исследование отделяемого кожных элементов на наличие бледной трепонемы и постановка RPR-теста. Выявить бледную трепонему можно и в материале, взятом при пункционной биопсии лимфатического узла. Исследование цереброспинальной жидкости, полученной путем люмбальной пункции в период свежего вторичного сифилиса или рецидива, также часто выявляет наличие возбудителя.
При вторичном сифилисе у большинства пациентов отмечаются положительные серологические реакции (РИБТ, РИФ, РПГА). Исключение составляют лишь 1-2% случаев ложноотрицательных реакций, обусловленных слишком высоким титром антител, который можно понизить путем разведения сыворотки.
Клинические проявления со стороны внутренних органов могут потребовать дополнительной консультации гастроэнтеролога, уролога, окулиста, невролога, отоларинголога; проведения УЗИ органов брюшной полости, гастроскопии, фарингоскопии, УЗИ почек, рентгенографии легких и пр.
Дифференциальная диагностика вторичного сифилиса
Выраженный полиморфизм высыпных элементов при вторичном сифилисе обуславливает большой перечень заболеваний, с которыми необходимо проводить его дифференциальную диагностику. Это инфекционные заболевания, сопровождающиеся сыпью (краснуха, корь, сыпной тиф, брюшной тиф, ветряная оспа и др.), дерматологические заболевания (токсикодермия, псориаз, красный плоский лишай, туберкулез кожи, угри), грибковые заболевания (отрубевидный лишай, розовый лишай Жибера, кандидоз), инфекционных поражений кожи (вульгарная эктима, стрептококковое импетиго). Широкие кондиломы вторичного сифилиса необходимо дифференцировать от остроконечных кондилом, обусловленных ВПЧ. Поражения слизистой дифференцируют с афтозным стоматитом, лейкоплакией, глосситом, СКВ, ангиной, ларингитом, молочницей.
Лечение вторичного сифилиса
В терапии вторичного сифилиса применяются те же препараты, что и в лечении первичного сифилиса. При поражении соматических органов дополнительно используют симптоматические средства. Наиболее эффективным считается лечение вторичного сифилиса водорастворимыми пенициллинами, в ходе которого постоянно поддерживается необходимая концентрация пенициллина в крови. Но подобную терапию можно проводить только в стационарных условиях, поскольку требуется внутримышечное введение препарата каждые 3 часа.
Не соблюдение адекватной схемы лечения или достаточной продолжительности терапии приводит к дальнейшему развитию заболевания и его переходу в следующую стадию — третичный сифилис.
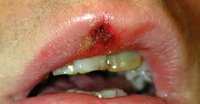
Первичный сифилис — первая стадия сифилиса, возникающая после заражения бледной трепонемой и начинающаяся с кожных проявлений в месте ее внедрения. Характеризуется появлением твердого шанкра (первичной сифиломы) на коже или слизистой с последующим развитием регионарного лимфангита и лимфаденита. При локализации элементов первичного сифилиса на коже полового члена возможно развитие баланопостита, фимоза, гангренизации и других осложнений. Диагноз первичного сифилиса устанавливается на основании анамнеза, обнаружения твердого шанкра и выявлении в его отделяемом бледных трепонем, положительных результатов серологических исследований, ПЦР-диагностики. Лечение осуществляется препаратами пенициллина.
Общие сведения
Современная венерология отмечает некоторые отличия в клинической картине первичного сифилиса по сравнению с теми его проявлениями, которые наблюдались ранее. Если раньше у 90% заболевших первичным сифилисом твердый шанкр носил одиночный характер, то сейчас возросло число случаев появления сразу 2-х и более шанкров. Отмечается существенное увеличение язвенных форм твердого шанкра и форм первичного сифилиса, осложненных пиодермией. Вырос удельный вес твердых шанкров, расположенных на слизистой рта и в области ануса.

Классификация первичного сифилиса
- Первичный серопозитивный сифилис — сопровождается положительными серологическими реакциями на сифилис.
- Первичный серонегативный сифилис — у пациента серологические исследования дают отрицательный результат.
- Скрытый первичный сифилис — протекает с отсутствием клинических проявлений заболевания, может быть серопозитивным и серонегативным. Эта форма сифилиса чаще наблюдается у пациентов, которые начали лечение на ранних стадиях, но не закончили его.
Симптомы первичного сифилиса
Клинические проявления первичного сифилиса возникают спустя 10-90 дней от момента заражения пациента. Место появления первичной сифиломы, называемой твердым шанкром, соответствует месту внедрения бледной трепонемы через кожные покровы или слизистую оболочку. Как правило, это половые органы: у мужчин чаще всего головка полового члена и крайняя плоть, у женщин — половые губы, слизистая влагалища и шейки матки. Последнее время при первичном сифилисе все чаще встречается экстрагенитальное (внеполовое) расположение шанкра: на коже и слизистой ануса, животе, бедрах, лобке, пальцах рук, слизистой губ, языка и ротовой полости.
Твердый шанкр первичного сифилиса представляет собой округлую мясисто-красную эрозию диаметром до 1 см. Приподнятые края эрозии придают ей блюдцеобразный вид, а скудное серозное отделяемое делает ее поверхность как бы лакированной. Свое название твердый шанкр получил благодаря плотному инфильтрату, лежащему в основании эрозии. Однако современные венерологи отмечают в своей практике случаи шанкров без выраженного уплотнения в основании. Обычно первичный сифилис протекает без субъективных ощущений, большинство пациентов отмечает лишь незначительную болезненность в области шанкра. Разрешение эрозивного шанкра происходит, не оставляя на коже или слизистой никаких следов. В тоже время при первичном сифилисе встречаются язвенные формы твердого шанкра с более выраженными краями и уплотнением основания. Их заживление происходит с образование рубца.
Первичный сифилис может протекать с появлением атипичных форм твердого шанкра, что встречается относительно редко. К атипичным формам относят: индуративный отек, шанкр-амигдалит и шанкр-панариций. Индуративный отек встречается в области мошонки, крайней плоти и больших половых губ. Его плотность настолько велика, что надавливание пальцем в месте отека не оставляет после себя углубления. Первичный сифилис в виде шанкра-амигдалита проявляется односторонним безболезненным увеличением и уплотнением миндалины, сопровождающимся ее окрашиванием в красно-медный цвет. Отсутствие выраженных воспалительных изменений, болезненности и температурной реакции позволяет отличить эту форму первичного сифилиса от ангины или обострения хронического тонзиллита.
Шанкр-панариций имеет место чаще всего при развитии первичного сифилиса у медицинских работников (гинекологи, урологи, стоматологи, лаборанты и пр.). Он характеризуется резкой болезненностью, уплотнением и вздутием концевой фаланги одного из пальцев руки. Предположить первичный сифилис в таких случаях помогает отсутствие выраженного покраснения и наличие плотной инфильтрации пораженной области. Заподозрить первичный сифилис при всех атипичных формах твердого шанкра можно по типичному для сифилиса выраженному увеличению регионарных лимфоузлов: паховых при индуративном отеке, шейных и поднижнечелюстных при шанкре-амигдалите, локтевых при шанкре-панариции.
Осложнения первичного сифилиса
Наиболее часто первичный сифилис осложняется вторичной бактериальной или трихомонадной инфекцией с развитием баланита или баланопостита. Последний может приводить к сужению крайней плоти с возникновением фимоза. Если при этом твердый шанкр локализуется в венечной борозде, то его обследование становится невозможным, что затрудняет диагностику первичного сифилиса. Попытки пациента самостоятельно открыть головку могут привести к ее ущемлению и возникновению парафимоза.
Более редким осложнения первичного сифилиса является гангренизация, обусловленная фузоспириллезной инфекцией. При этом твердый шанкр покрывается черным струпом. Распространение процесса за пределы шанкра говорит о развитии фагеденизма.
Диагностика первичного сифилиса
С проявлениями первичного сифилиса в своей практике сталкивается не только врач-венеролог, но и андролог, уролог, гинеколог, дерматолог, отоларинголог, проктолог, стоматолог. Выявление твердого шанкра и наличия в анамнезе пациента сведений о половом контакте, который мог быть причиной заражения, является основным моментом на начальном этапе диагностики первичного сифилиса. Затем проводится исследование отделяемого шанкра для обнаружения бледной трепонемы. Вспомогательным методом является исследование на бледные трепонемы пунктата, взятого в ходе биопсии лимфатического узла. Серологические реакции (РИФ, РИБТ, RPR-тест) становятся положительными лишь спустя 3-4 недели от начала проявлений первичного сифилиса. Поэтому в ранний период первичного сифилиса применяется ПЦР-диагностика.
Дифференциальная диагностика первичного сифилиса проводится с генитальным герпесом, трихомониазом, гонореей, чесоткой, псориазом, баланопоститом, болезнью Кейра, эрозией шейки матки, раком вульвы и другими заболеваниями. При расположении твердого шанкра на губах первичный сифилис необходимо дифференцировать от хейлита и простого герпеса, при его локализации на слизистой рта — от стоматита, пузырчатки, язвенной формы милиарного туберкулеза, раковой язвы, поражений слизистой при красном плоском лишае, системной красной волчанке, лейкоплакии.
Лечение первичного сифилиса
Терапия первичного сифилиса проводится препаратами пенициллинового ряда. Осуществляют внутримышечное введение водорастворимого пенициллина каждые 3 часа, новокаиновой соли бензилпенициллина дважды в сутки или комбинированных препаратов бензилпенициллина по схеме. Дозы и длительность лечения зависят от формы первичного сифилиса. Важное значение имеет обследование и лечение половых партнеров больного.
У пациентов с аллергией на пенициллин лечение первичного сифилиса может проводиться доксициклином или тетрациклином. Некоторые исследования указывают на эффективность цефтриаксона в лечении первичного и вторичного сифилиса. Однако малое число таких наблюдений дает недостаточное количество информации для установления его оптимальных доз и наиболее целесообразной продолжительности лечения.
После проведенного лечения пациенты с серонегативным первичным сифилисом в течение года находятся на обязательном диспансерном наблюдении, а пациенты с серопозитивным первичным сифилисом — три года. Контроль излеченности осуществляется на протяжении всего периода диспансерного наблюдения путем проведения RPR-теста. Сохранение резко положительных результатов теста в течение года является показанием к дополнительному лечению.
Читайте также:

