Маркеры интоксикации в крови
Обновлено: 23.04.2024
Хроническая свинцовая интоксикация и его соединениями (сатурнизм) – это хроническое полисиндромное заболевание, возникающее в результате длительного воздействия свинца и его соединений на организм в производственных условиях в концентрациях, превышающих ПДК, и характеризующееся поражением кроветворной, нервной, пищеварительной, репродуктивной, эндокринной, сердечно-сосудистой систем 2.
Наибольшее практическое значение имеют следующие соединения свинца (ПДК в воздухе рабочей зоны 0,1 мг/м 3 ):
· оксид свинца (II) и (IV);
· ортоплюмбат свинца;
· карбонат свинца;
· сульфат свинца;
· гидроортоарсенат свинца [2,7,8].
NB! Свинец и его соединения используются в промышленности для изготовления некоторых сплавов (баббиты, латунь), аккумуляторов, припоев, химической аппаратуры, защитных средств от ионизирующего излучения, в производстве хрусталя, а также в качестве красок (свинцовые белила, свинцовый сурик), глазури для гончарных изделий. Пути поступления свинца в организм, основной – ингаляционный, реже – желудочно-кишечный тракт, еще реже – кожные покровы. Через органы дыхания свинец наиболее часто поступает в виде пыли, аэрозолей и паров (всасывается 10-30%). В желудочно-кишечный тракт свинец поступает при несоблюдении правил личной гигиены (всасывается 5-10%) 5.
Соотношение кодов МКБ-10 и МКБ:
| МКБ-10 | |
| Код | Наименование |
Т56.0 | Токсическое действие соединений свинца |
Дата разработки протокола: 2017год.
Сокращения, используемые в протоколе:
| АЛТ | аланинаминотрансферраза |
| АСТ | аспартатаминотрансферраза |
| АД | артериальное давление |
| ВУТ | временная утрата трудоспособности |
| КТ | компьютерная томография |
| КФК | креатинфосфокиназа |
| ЛДГ | лактатдегидрогеназа |
| МСЭ | медико-социальная экспертиза |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ПДК | предельно допустимая концентрация |
| РКИ | рандомизированные клинические исследования |
| РЭГ | реоэнцефалография |
| СОЭ | скорость оседания эритроцитов |
| УЗДГ | ультразвуковая допплерография |
| УЗИ | ультразвуковое исследование |
| ЩФ | щелочная фосфатаза |
| ЭКГ | электрокардиограмма |
| Эхо-КГ | эхокардиография |
| ЭЭГ | электроэнцефалография |
| ЛФК | лечебная физкультура |
Пользователи протокола: ВОП, терапевты, профессинальной патологии, токсикологи, невропатологи, гастроэнтерологи, гематологи, хирурги.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Классификация
| А. По течению: | - острая; - хроническая свинцовая интоксикация; - остаточные явления выше перечисленных интоксикаций; - отдаленные последствия выше перечисленных интоксикаций. |
| Б. По степени тяжести: (формы) | 1 степень - начальная; 2 степень - умеренная; 3 степень - выраженная. |
| В. По пути поступления яда в организм: | - пероральный; - транскутанный; - смешанный; - ингаляционный |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии зависят от ведущих клинических синдромов, длительного стажа работы в условиях работы с токсическими соединениями свинца в концентрациях, превышающих ПДК [1,6].
Лабораторные исследования [4,15]:
· содержание свинца в крови (норма – до 3.8 мкмоль/л, повышено);
· содержание свинца в моче (норма до 0,4 мкм/л, повышено);
· содержание копропорфирина в моче (норма – до 22=Нмоль/на 1г. креатинина, повышено);
· содержание ретикулоцитов в периферической крови (норма – до 15%о, 1 ст. – до 25, 2 ст. – до 40, 3 ст. – больше 40);
· содержание эритроцитов с базофильной зернистостью в периферической крови (норма – до 15%оо, 1 ст. – до 40, 2 ст. – до 60, 3 ст. – больше 60);
· осмотическая резистентность эритроцитов(снижается);
· содержание сывороточного железа (норма 12-32 мкмоль/л, повышено или норма);
· содержание дельта-аминолевулиновой кислоты в моче (норма – до 23 мкмоль/л/на 1г креатинина, повышено);
· содержание аланинаминотрансферазы (в норме у муж. до 42, у жен до 32 ед./л, повышено);
· содержание аспартатаминотрансферазы (в норме у муж. до 38, у жен до 31ед./л, повышено);
· содержание общего билирубина (в норме до 22,2мкмоль/л, повышено);
· содержание прямого билирубина (в норме до 5,1мкмоль/л, повышено);
· содержание гемоглобина (снижается);
· содержание эритроцитов (снижается);
· цветной показатель (снижается).
· общий анализ крови (6 показателей)
· содержание меди (в норме в крови 7,9-24,5, в моче 0,06-1,26мкмоль/л), цинка (в норме в крови10,6-12,4, в моче 0.84-3,44 мкмоль/л), кадмия (в норме в крови 0,03-0,1, в моче 0,007-0,1мкмоль/л). Ртуть в моче 5-20 мкг/л.
Инструментальные исследования [1,6]:
· электрокардиография – определение электрической проводимости сердечной мышцы;
· доплер-эхокардиография – определение морфофункциональных изменений сердечной мышцы и сосудов;
· рентгенологическое исследование костной системы, включающие рентгеноморфометрию и денситометрию (длинные трубчатые кости предплечий и голеней, кости таза, ребер) – определение токсической остеопатии;
· исследования вегетативного статуса – отмечается снижение тонуса симпатической нервной системы, преобладание парасимпатических показателей;
· электромиография, электронейромиография – замедление скорости проведения возбуждения по нервному волокну, снижение мышечного ответа кистей и стоп;
· ультразвуковая допплерография – артериальная гипертония, спазм капилляров, венозная гипертензия;
· электроэнцефалография, эхоэнцефалография – характеризуется комплексом астеноневротических и вегетативных проявлений, указывающих на диффузное поражение центральной нервной системы;
· ультразвуковое исследование гепатодуаденальной зоны – возможно дистрофические изменения в печени, гепатомегалия, характерно наличие дискинезии желчевыводящих путей.
Показания для консультации специалистов:
· консультация окулиста – диагностика, дифференциальная диагностика патологии органов зрения, диагностика токсической энцефалопатии;
· консультация невропатолога – диагностика астеноневротического, астеновегетативного синдромов, полиневропатии, дистальных вегетативных расстройств;
· консультация других узких специалистов – по показаниям.

Диагностический алгоритм для первичных пациентов (на уровне ПМСП):
Синдром эндогенной интоксикации. Клиника синдрома эндогенной интоксикации.
В настоящее время одной из наиболее сложных проблем интенсивной терапии является синдром эндогенной интоксикации (СЭИ), сопровождающий значительное количество патологических состояний (шок, перитонит, панкреатит и др.), которые по мере своего развития могут приводить к летальному исходу.
Прогрессирование эндотоксикоза обусловлено накоплением в крови различных по происхождению, химической структуре и биологическому воздействию веществ, именуемых эндотоксинами. Эндотоксины способствуют развитию острой почечно-печеночной недостаточности, сердечно-сосудистой недостаточности, острого респираторного дистресс-синдрома, приводя в конечном итоге к появлению крайне тяжелого состояния - синдрома мультиорганной дисфункции.
Эндогенная интоксикация - клинический синдром, возникающий при различных по этиологии патологических состояниях, обусловленных накоплением в тканях и биологических жидкостях организма продуктов нарушенного обмена веществ, метаболитов, деструктивных клеточных и тканевых структур, разрушенных белковых молекул, pi сопровождающийся функциональными и морфологическими поражениями органов и систем организма.
Выделяют три основных звена, которые определяют тяжесть состояния больных и выраженность клинической симптоматики: токсемия, нарушение микроциркуляции, угнетение функций собственных детоксицирующих и защитных систем организма.
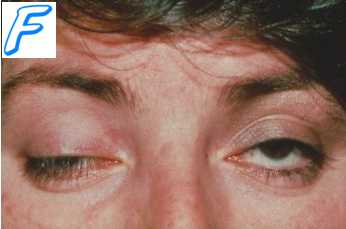
Основным звеном патогенеза синдрома эндогенной интоксикации является токсемия. К сожалению, четкая дифференциация токсических веществ эндогенного происхождения практически невозможна. Однако в каждом конкретном случае можно выделить "первичные" и "вторичные" эндотоксины. Так, при ожогах, синдроме длительного раздавливания, облитерирующих сосудистых заболеваниях "первичными" являются продукты белковой деградации, "вторичными" - продукты естественного метаболизма, накопление которых в организме является следствием угнетения функций естественной детоксикации и экскреции.
Эндотоксемия, нарушая тонус периферических сосудов, реологию крови, кинетические и механические свойства форменных элементов крови, приводит к тканевой гипоксии, которая является одним из важных звеньев патогенеза СЭИ, течение которого усугубляется снижением функции органов естественной детоксикации и экскреции. Токсины блокируют места связывания молекул альбумина, что ведет к снижению эффективности проводимого медикаментозного лечения, поскольку этот белок является транспортным агентом для многих фармакологических препаратов.
Клиника синдрома эндогенной интоксикации.
Сопоставление экспериментальных и клинических исследований позволило выявить следующие стадии развития синдрома эндогенной интоксикации.
I стадия синдрома эндогенной интоксикации. Реактивно-токсическая возникает в ответ на формирование первичного деструктивного очага или травматического повреждения. Лабораторными признаками этой стадии являются повышение в крови уровней молекул средней массы (МСМ), продуктов перекисного окисления липидов (ДК и МДА), возрастание ЛИИ.
II стадия синдрома эндогенной интоксикации - стадия выраженной токсемии развивается после прорыва гастогематического барьера, когда в циркулирующую кровь попадают эндотоксины, образовавшиеся в первичном очаге интоксикации, с последующим распространением и накоплением в организме. В зависимости от состояния организма, его резистентности и исходного уровня детоксицирующих и иммунных систем выделяют компенсированную и декомпенсированную стадии выраженной токсемии.
III стадия синдрома эндогенной интоксикации - мультиорганной дисфункции (СМОД) наблюдается при дальнейшем прогрессировашш патологического процесса как следствие тяжелого повреждения эндотоксинами различных органов и систем с развитием их функциональной декомпенсацш!. Клинически эта стадия Проявляется нарушением сознания, гипоксией, выраженной сердечной Недостаточностью, олигурией, паралитической непроходимостью кишечника. В крови определяется высокая концентрация креатинина, мочевины, билирубина.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Оценка степени тяжести синдрома эндогенной интоксикации СЭИ строится на клинических и лабораторных данных. Последние включают в себя следующие группы исследований (Н. А. Беляков, М. Я. Малахова, 1994).
1. Гематологические:
• НСТ-гест (отражает активацию пероксидазных систем нейтрофилов);
• лизосомально-катионный тест (определение катионных белков гранулоцитов);
• дегенеративные изменения лейкоцитов (токсигенная зернистость, включения Князькова-Деле, зерна Амато, гиперсегментация ядер и др.);
• угнетение миграции и спонтанный лизис лейкоцитов;
• гемолитическая устойчивость эритроцитов;
• способность к транспорту веществ низкой и средней молекулярной массы (ВНСММ).
2. Биохимические и биофизические:
• вещества средней молекулярной массы (ВСММ) в биологических жидкостях и олигопептические фракции (ОП); компоненты перекисного окисления липидов (ПОЛ) и анти-оксидантной системы (АОС);
• хемилюминесценция биологических жидкостей и гомогенатов; электронный парамагнитный резонанс (ЭПР); ядерно-магнитный резонанс (ЯМР);
• определьные углеводороды в выдыхаемом воздухе; компоненты медиаторов воспаления (биогенные амины, кал-ликреин-кининовая система, некоторые классы простаглан-динов (ПГ) и др.;
• метаболиты, характеризующие виды обмена и функции жизненно важных органов.
3. Микробиологические и иммунологические:
• бактериальные токсины (лимулюс-тест — определение бактериальных липополисахаридов (Л ПС), иммунологические методы выявления бактериальных антигенов);
• динамика микрофлоры ротовой полости, зева и кожи;
• определение компонентов комплемента;
• интегральная оценка выраженности иммуносупрессии;
4. Расчетные критерии:
• лейкоцитарный индекс интоксикации (ЛИИ);
• клинические и лабораторные индексы (Марчука, Шугаева, Габриэлян, Малаховой, Гринева и др.).
5. Биологическое тестирование
1. ВНСММ представляют собой небелковые вещества любой природы: мочевина, креатинин, мочевая кислота, глюкоза, молочные и другие органические кислоты, аминокислоты, жирные кислоты, холестерин, фосфолипиды и их дериваты, продукты свободнорадикально-ю окисления, промежуточного метаболизма и т. д.. накапливающиеся в организме в превышающих нормальные концентрациях. ВНСММ можно подразделить на 2 пула: катаболические и анаболические. Как концентрация, так и распределение ВНСММ поддерживается в условиях нормы в оргашиме на постоянном и индивидуальном уровне (М. Я. Малахова, 1994).
Синонимами ВНСММ являются термины: средние молекулы, вещества средней молекулярной массы, вещества низкой и средней молекулярной массы.
2. ОП представляют собой пептиды с молекулярной массой не более 10 кД. ОП состоят, по крайней мере, из двух пулов: регуляторные (РП) и нерегуляторные (НП) пептиды. РП — тканевые гормоны, играющие важную роль в процессе жизнедеятельности, концентрация которых в крови строго контролируется. НП имеют несколько вариантов образования, главными из которых являются поступившие извне (бактериальные, ожоговые, кишечные токсины) и образовавшиеся внутри организма (продукты аутолиза, ишемии, гипоксии органов) процессы внеклеточного (в крови) неорганического протеолиза, т. е. пептиды с нерегулируемым уровнем и непредсказуемыми свойствами (М. Я. Малахова, 1994).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Маркеры эндогенной интоксикации. Диагностика эндогеннной интоксикации.
1. Лейкоцитоз (увеличение количества лейкоцитов в венозной крови (более 10-10 /л). При оценке степени выраженности интоксикации лейкоцитоз следует учитывать наряду с другими признаками, свидетельствующими о длительности заболевания, распространенности патоло-ТОческого процесса и его динамики.
2. Лейкоцитарный индекс интоксикации (Кальф-Калиф Я. Я., 1941). Нормальные значения ЛИИ колеблются от 0,3 до 1,5.

3. Ядерный индекс интоксикации (Даштаянц Г. А., 1978). При ЯИИ, равном 0,05-0,08, состояние больного оценивается как удовлетворительное, 0,3-1,0 - средней степени тяжести, более 1,0 -тяжелое.
У больных в стадии токсемии ЛИИ и ЯИИ может снижаться, что свидетельствует о декомпенсации систем кроветворения и детоксикации. В этих случаях значительная часть токсичных продуктов белковой природы и эндотоксинов фиксируется на микросгустках и агрегатах и, выключаясь из общего кровотока, снижает токсичность крови.
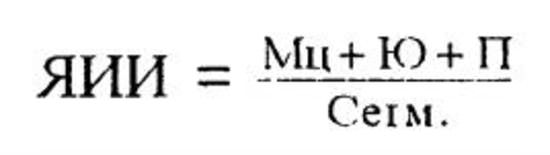
4. Индекс интоксикации (Гринев М. В., 1989). При ИИ, равном 35, прогноз заболевания неблагоприятный, при ИИ выше 45 в 100% случаев - летальный исход.
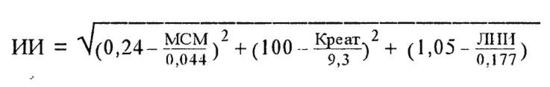
5. Концентрация общего белка в плазме крови.
- снижение уровня общего белка в плазме крови до 45 г/л указывает на тяжелую эндогенную интоксикацию и неблагоприятный исход болезни;
- уменьшение концентрации общего белка за счет альбуминовой фракции отражает использование альбумина как важнейшего фактора плазменной детоксикации, связывания и удаления токсинов;
- увеличение альфа-2-глобулинов в два раза огражает активность процесса с нарушением дезаминирования;
- увеличение гамма-глобулинов указывает на рост продукции грубодисперсных белков;
- снижение альбумино-глобулинового коэффициента (отношение количества альбуминов к количеству глобугашов) обусловливает при выраженной интоксикации переход альбуминов в ткани вследствие нарушенной проницаемости стенок сосудов, снижение интенсивности синтеза альбуминов в почечной ткани, ускорение их распада и превращения в другие белки, частично в глобулины, а также усиление синтеза альфа-2- и гамма-глобулинов. В норме атъбумино-глобулиновый коэффициент колеблется от 1,5 до 2,3.
6. Билирубин. Уровень билирубина более 30 ммоль/л вызывает выраженньш мембранотоксический эффект. Встраиваясь в мембраны и проникая в клетку, билирубин повреждает липиды митохондрий, вызывая их необратимое набухание, ингибирует утилизацию глюкозы, нарушает активность ферментов, ионную клеточную проницаемость. При эндогенной интоксикации билирубин плохо связывается с белками вследствие как гипоальбуминемии, так и вытеснения его из комплекса с альбумином лекарственными препаратами (гормонами, салуретиками).
7. Мочевина и креатинин. Увеличение уровня мочевины более 16 ммоль/л и креатинина более 0,2 ммоль/л указывает на наличие эндогенной интоксикации и сопровождается нарушением нейрогумо-рального контроля ЦНС.
8. Токсическая энзимопатия.
- увеличение уровней АЛТ, ACT, ЛДГ (изоферменты 1, 2, 5) указывает на нарушение проницаемости клеточных мембран;
- гипергликемия, увеличение концентрации лактата и пирувата отражает энергетическую несостоятельность клетки;
- увеличение концентрации молочной кислоты без повышения концентрации пировиноградной кислоты свидетельствует о повреждении ферментативных клеточных процессов;
- увеличение ДНКазы, РНКазы, кислой фосфатазы, катапрессина Д отражает степень деструкции клеток, лизиса внутриклеточных белков, а также энергодефицит клетки.
9. Молочная кислота. Увеличение концентрации молочной кислоты отражает уровень энергодефицита и гипоксии. Концентрация молочной кислоты более 4 ммоль/л расценивается как прогностически неблагоприятный признак.
10. Молекулы средней массы (МСМ) - являются олигопептидами с массой от 500 до 5000 Д, по своей природе относящимися к белковым токсинам с высоким содержанием дикарбоновых и низким - ароматических кислот.
МСМ обладают прямым мембранотоксическим действием и инициируют появление пептидов, близких по структуре к биорегуляторам. Среди них выделяют гепатоцеребральные, уремические, ишеми-ческие, ожоговые МСМ. На 80% МСМ состоят из белков и их метаболитов, в том числе продуктов гидролиза фибриногена и глобулинов, катаболизма глюкокортикоидов. В состав средних молекул входят биологически активные вещества (паратгормон, нейротоксин X, ингибиторы фагоцитоза, гемопоэза, хрупкости мембран эритроцитов, утилизации глюкозы и др.). Этим и определяется токсичность МСМ: нарушение эритропоэза, снижение розеткообразования, ингибирование дыхания митохондрий, нарушение синтеза ДНК в гепатопитах и лимфоцитах. Нейротоксические эффекты МСМ связаны с образованием ложных медиаторов: МСМ, взаимодействуя с инсулином, инактивируют гормон, ингибируя фосфорилирование, нарушают энергетический обмен в клетке.
Увеличение уровня МСМ - один из самых чувствительных признаков эндогенной интоксикации.
11. Коэффициент нейтрофилы/лимфоциты (отношение клеток неспецифической и специфической защиты). В норме коэффициент равен 2,0.
Увеличение коэффициента до 4,0 и более свидетельствует о нарастании тяжелой интоксикации.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Студент медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 27.06.2019
- Reading time: 2 минут чтения
Интоксикация — это отравление организма, вызванное воздействием какого-либо вещества.
Стадии отравления
В зависимости от тяжести интоксикации принято выделять три стадии течения патологического процесса.
- Первая стадия (легкая степень). Симптоматика в этом случае ограничивается изменением дыхания: оно становится частым и неритмичным. Характерно появление преходящих хрипов при дыхании. Наблюдается появление немотивированной эйфории, апатии и их чередование. Такие изменения психоэмоционального фона провоцируются отёком головного мозга. Для этой стадии характерны сердечно-сосудистые нарушения в виде тахикардии и/или незначительная артериальная гипотензия.
- Вторая стадия. Такое состояние характеризуется головными болями, ознобом, мышечными спазмами и судорогами. Больной жалуется на бессонницу на фоне слабости и усталости, снижение аппетита вплоть до его отсутствия, тошноту.
- Третья стадия. Это тяжёлая лихорадка, способная привести к летальному исходу. Человека беспокоят мышечные боли, озноб, выраженная тахикардия и снижение артериального давления. Галлюцинации и бредовые состояния на этой стадии не редкость. При отсутствии адекватной терапии возможна кома.
Клиническая картина острой интоксикации
Характерная черта этого расстройства — появляется оно сразу, незамедлительно. В этом случае важно оказать помощь на ранней стадии.
Возникновение острой интоксикации связано с проникновением в организм большого количества веществ, обладающих токсическим действием, употреблением пищи или воды ненадлежащего качества или выраженной передозировкой лекарственных препаратов. Характер течения и степень тяжести интоксикации определяется разновидностью токсического вещества, попавшего в организм.
Проявления острой интоксикации
Наиболее характерные проявления острой интоксикации:
- выраженная резкая боль в области желудка;
- неудержимая рвота;
- остро появившийся жидкий стул.
Рвота и понос в этой ситуации — реакция организма на отравление, с помощью которой он старается очиститься от токсического вещества. Поэтому первое время после появления такой симптоматики нет смысла стараться ее заблокировать.
Особенности клинической картины в зависимости от происхождения интоксикации могут варьироваться. Это помогает при диагностике, когда необходимо отличить экзогенную интоксикацию от эндогенной.
Экзогенная интоксикация
Токсические вещества, вызывающие расстройства, могут проникать в организм различными способами: через пищеварительный тракт, слизистые оболочки, кожный покров, через дыхательные пути.
Заподозрить экзогенную интоксикацию помогут следующие симптомы:
- Выраженная гипертермия.
- Лихорадочное состояние.
- Острая реакция со стороны пищеварительного тракта: рвота, диарея, выраженная изжога. При отравлении растворами, имеющими щелочную или кислую реакцию, в рвоте могут присутствовать сгустки крови.
- Судорожные сокращения мышц конечностей.
- Ухудшение картины рефлексов.
В случае трансдермального проникновения яда в организм или попадания его через слизистую оболочку, в большинстве случаев наблюдается местная реакция в виде выраженных аллергических проявлений: покраснений, очагов высыпаний, напоминающих ожоги.
Важным признаком экзогенной интоксикации синдрома является острое кислородное голодание всех тканей организма. Оно обусловлено способностью токсинов блокировать возможность эритроцитов переносить кислород. Гипоксия приводит к расстройству всех систем жизнеобеспечения организма человека:
- снижается частота пульса;
- развивается распространённый отёчный синдром, наиболее опасны отёк лёгких и головного мозга.
Эндогенная интоксикация
Интоксикационный синдром эндогенного происхождения — не самостоятельное заболевание. Он сопровождает многие заболевания и является частью их патогенеза.
Эндотоксинами или аутоядами называются вещества, которые вырабатываются внутри организма в результате распада молекул или клеточных структур. Обладая токсическими свойствами, эти вещества вызывают развитие недостаточности работы жизненно важных органов: почек, печени, сердца.
Проявления эндогенной интоксикации:
- головная боль;
- нарушение сна;
- исчезновение аппетита.
Такой симптомокомплекс часто наблюдается при интоксикационном синдроме, сопровождающем инфекционно-воспалительные заболевания.
В случае более выраженной степени интоксикации добавляются следующие симптомы:
- снижение суточного объёма мочи;
- головокружение;
- ощущение прогрессирующей накопившейся хронической усталости;
- нарушение ритма работы сердца;
- галлюцинации — признак тяжёлого интоксикационного синдрома, который сопровождается лихорадкой, в частности, этот симптом характерен для ожоговых травм при поражении большой площади тела с глубиной ожогов 3–4 степени.
В некоторых случаях к указанной симптоматике общего характера добавляются специфические признаки, которые могут помочь при диагностике. Например, желтушное окрашивание склер и кожных покровов при поражении печени билирубином.
Медицинская помощь при отравлении с разными типами интоксикации
Остановить прогрессирование патологических изменений при интоксикации независимо от её характера можно, если прекратить воздействие отравляющего вещества на организм и максимально быстро провести комплекс мероприятий по выведению его из организма больного. В зависимости от механизма отравления для этого применяются следующие методы:
- промывание желудка;
- приём сорбентов;
- форсированный диурез;
- гемодиализ.
В некоторых случаях эти методы дополняют друг друга.
Одновременно необходимо принимать меры по восстановлению жизненно важных функций организма больного. Особенно это важно при тяжёлой степени отравления. Нарушение водно-электролитного баланса и обезвоживание, возникшие в результате рвоты и диареи, корректируется при помощи обильного питья и/или инфузионной терапии.
При этом существует опасность усугубления отёка головного мозга и лёгких, поэтому за больным необходимо постоянное наблюдение с целью своевременной коррекции нарушений.
На фоне адекватной инфузионной терапии сердечно-сосудистые нарушения могут начать регрессировать самостоятельно. В противном случае приходится брать под контроль давление и удерживать его с помощью соответствующих медикаментов.
При лечении интоксикации на любой стадии может понадобиться и симптоматическая терапия:
Читайте также:

