Медленные инфекции и туберкулез
Обновлено: 22.04.2024
Для изучения распространенности туберкулеза пользуются такими эпидемиологическими показателями: инфицированность, заболеваемость, болезненность и смертность, риск инфицированности, параметр заразности.
Инфицированность — это процентное отношение числа лиц, положительно реагирующих на туберкулин, к числу обследованных, за исключением лиц с послевакцинным иммунитетом. Инфицированность человека выявляется с помощью туберкулиновой пробы Манту с 2 ТЕ ППД-Л. Она в значительной степени характеризует резервуар туберкулезной инфекции. Однако положительная туберкулиновая проба может быть также следствием поствакцинального иммунитета. После вакцинации инфильтрат масс характерные отличия от инфильтрата при инфекционной аллергии, по которым проводится их дифференциальная диагностика. Показатель инфицированности характеризует эпидемиологическую ситуацию, что не всегда соответствует заболеваемости, поскольку уменьшение уровня заболеваемости опережает уменьшение уровня инфицированности.
Факторы инфицированности
Инфицированность населения растет с возрастом. Среди жителей города она на 5-10% выше, чем среди сельского населения. В последние годы в нашей стране наблюдается повышение уровня инфицированности населения, что связано с резким снижением его жизненного уровня. По данным Ю. И. Фещенко (2002), в современных условиях эпидемии туберкулеза инцированность детей 7-8 лет составляет 8,5%, в возрасте 13-14 лет — 19,5%. У людей в возрасте до 40 лет — 80-90%. Важную роль в снижении инфицированности имеет излечения больных туберкулезом или достижения абактериальности. Это ограничивает распространение микобактерий туберкулеза в окружающей среде и способствует уменьшению уровня инфицированности населения.
Изучение туберкулиновых проб показывает, что широкое проведение антибактериального лечения больных туберкулезом уменьшает массивность туберкулезной инфекции, изменяет иммунологическую реактивность людей. Люди с гиперергическими реакциями болеют чаще, чем с гипоэргичными, поэтому их относят к группе повышенного риска заболевания туберкулезом.
Туберкулиновая реакция
После излечения больного туберкулиновая реакция остается положительной, еще не свидетельствует о наличии не только инфицированности, но и иммунитета. Туберкулиновая реакция — это, прежде всего, иммунологическая реакция. Результаты туберкулинодиагностики не отражают эпидемиологической ситуации: туберкулеза. Точнее эффективность борьбы с туберкулезом характеризует риск заражения, то есть прирост инфицированности. Риск заражения — это прирост в процентах (%) количества людей, заразились в течение года. Этот показатель не должен превышать 1%. Если риск инфицированности превышает 2%, то в 70-летнем возрасте будет инфицировано 90% населения.
Параметр заразности
Для характеристики эффективности противотуберкулезных мероприятий изучают параметр заразности — показатель возможного инфицирования населения одним больным, который выделяет МБТ в течение года. Если профилактика туберкулеза организована и проводится хорошо, то параметр заразности не превышает 10.
Заболеваемость туберкулезом
Под заболеваемостью понимают количество впервые выявленных больных с активной формой туберкулеза на 100 000 жителей данного района в течение года, а болезненность — это общее количество больных с активной формой туберкулеза на 100 00С жителей данного района на конец года. К 1998 в Украине не регистрировали рецидивы ранее перенесенного и вылеченного туберкулеза. С 1999 такие случаи включают в состав заболеваемости.
Для изучения динамики показатель заболеваемости сопоставляют с аналогичными данными за предыдущие годы и показателями в других административных территориях. Сравнивают также абсолютное количество впервые выявленных больных за разные годы с учетом изменений численности населения. Изучается показатель заболеваемости по локализации и клиническими формами туберкулезу органов дыхания и внелегочной локализации.
Качество диагностической работы противотуберкулезного диспансера отражает запросом; вес среди больных с впервые диагностированным туберкулезом, наличие бактериовыделения и процесса в фазе распада. Выявление выделения микобактерий туберкулеза или распада легочной ткани в впервые выявленного больного расценивается как несвоевременное выявление. В случае высокой квалификации работников рентгенологического и лабораторного отделений противотуберкулезного диспансера, принадлежащей их оснащенности и организации работы удельный вес больных с бактериовыделением должен быть выше или равна частоте выявления деструктивных явлений. Высокие цифры этих показателей свидетельствуют о низком качестве работы противотуберкулезного диспансера по своевременному выявлению туберкулеза.
Заболевание туберкулезом возможно при заражении первично устойчивыми микобактериями туберкулеза. Форма туберкулеза, вызванная первично устойчивыми микобактериями туберкулеза, не отличается от форм при заражении чувствительными, но она хуже подвергнется антибактериальному лечению. Ю. И. Фещенко (2002) сообщает, что в Украине отмечается высокая частота первичной медикаментозной резистентности —22-25%, которая вдвое превышает средний показатель ВОЗ (10,4%). Вторичная резистентность против основных противотуберкулезных препаратов составляет 55-56%, что превышает средние и показатель ВОЗ в 1,5 раза.
Способы заражения
Способ заражения не имеет решающего влияния на поражение тех или иных органов. Все же в случае антенатального заражения поражаются печень, селезенка, брюшина брыжеечные лимфатические узлы, редко — легкие. Алиментарное заражение в половине случаев приводит к поражению органов брюшной полости, а в половине — органов дыхания. На уровень заболеваемости туберкулезом влияют массивность и длительность инфекции.

После спада эндемии в заболеваемости туберкулезом основную роль играет не экзогенная, а эндогенная инфекция. Об этом свидетельствует рост частоты заболеваний взрослого населения.
Совместное проживание с больным туберкулезом в благоприятных жилищных и бытовых условиях может привести лишь к случайному или периодическому заражению, в противном случае возможно частое инфицирование. Этим объясняется частота случаев суперинфекции контактных лиц в семье, квартире или на работе. Последнее довольно часто случается среди персонала противотуберкулезных учреждений.
Влияние факторов окружающей среды на заболеваемость
Факторы окружающей среды имеют некоторое влияние на заболеваемость туберкулезом. Анализ заболеваемости населения, проживающего в различных климатических зонах, не дает оснований для установления закономерности, хотя известно о негативном влиянии периода акклиматизации, обычно при переселении с юга на север. Заболеваемость туберкулезом среди мигрирующего населения в 2-4 раза выше, чем среди немигрирующего. В одной природной зоне люди, проживающие в горах, реже болеют туберкулезом, чем те, еще живут в долине. Участившиеся случаи заболевания в условиях влажного и холодного климата
Важное значение имеет питание больных. Туберкулез чаще развивается у лиц, в рационе которых не хватает животного белка. Заболеваемость туберкулезом неодинакова также в различные возрастные периоды. Редко болеют туберкулезом в раннем детстве и в подростковом возрасте. В среднем возрастном периоде мужчины болеют в 2-3 раза чаще, чем женщины. В последние годы возросла заболеваемость пожилых людей.
Влияние других заболеваний на туберкулез
На частоту заболевания туберкулезом влияют другие болезни. Особенно неблагоприятными в этом отношении являются:
-
,
- корь,
- вирусный гепатит,
- коклюш, ,
- психические травмы,
- заболевания желудка и двенадцатиперстной кишки,
- пневмокониоз,
- заболевания щитовидной железы, сопровождающиеся ее гипофункцией, .
Заболеванию туберкулезом способствуют алкоголизм, наркомания, беременность и роды, ВИЧ-инфекция.
Развитие пневмокониоза связано с выполнением определенных видов деятельности. Доказано, что металлическая и минеральная пыль является сильным механическим и химическим раздражителем легочной ткани. Люди, которые дышат такой пылью, болеют туберкулезом в 2 раза чаще, чем текстильщики, пекари, мебельщики и др. Заболевания туберкулезом чаще встречается у людей, которые все время находятся в закрытых, недостаточно освещенных и вентилируемых помещениях.
Группы риска
Группы населения с повышенным риском заболевания туберкулезом:
- лица, находящиеся в контакте с больными туберкулезом,
- впервые инфицированные (особенно гиперергической пробой Манту),
- лица, которые вылечились от туберкулеза,
- больные сахарным диабетом, язвенной болезнью желудка и двенадцатиперстной кишки, силикозом, алкоголизмом и наркоманией,
- больные, которым назначали кортикостероидные гормоны,
- мигрирующее население,
- пожилые и старческого возраста лица, работающие в условиях повышенной профессиональной вредности.
Смертность и летальность при туберкулезе
Смертность — это количество умерших от туберкулеза в течение года на 100 000 жителей данного района. Смертность от туберкулеза и болезненность в значительной степени зависят от эффективности лечебных мероприятий, инфицированность и заболеваемость — от профилактических. Вместе с тем, инфицированность, заболеваемость, болезненность и смертность связаны с социально-бытовыми условиями жизни людей.
Во всех странах мира заболеваемость и смертность от туберкулеза среди мужчин выше в 2-3 раза, чем среди женщин. Среди детей эта разница нивелируется.
Показатель летальности при туберкулезе — это отношение количества умерших за год от туберкулеза количеству больных туберкулезом, находящегося в том же году на учете в диспансере. Отдельно рекомендуют изучать летальность при бактериовыделении, так как именно у бактериовыделителей чаще наблюдается неблагоприятное течение заболевания.
Статистические данные по туберкулезу
В настоящее время туберкулез является самой распространенной в мире инфекционной болезнью, которая занимает первое место по смертности среди всех инфекционных заболеваний. Перед этим появилась новая медицинская и социальная проблема: туберкулез и СПИД.
По прогностическим данным, в начале третьего тысячелетия в мире будет 30-40 млн носителей вируса иммунодефицита человека (ВИЧ) и 10 млн. Больных СПИДом, которые пополнят количество больных туберкулезом. Причем больше ВИЧ-инфицированных и больных СПИДом среди людей в возрасте 20-40 лет. Сейчас ВИЧ-инфекция в сочетании с туберкулезом распространенная в Африке (до 60%), Азии (Китай, Индонезия), Европе.
По данным Ю. И. Фещенко, В. М. Мельника, в последние годы среди ВИЧ-инфицированных в мире больны туберкулезом составляют 3,5%, что по критериям ВОЗ свидетельствует об эпидемии туберкулеза среди этого контингента. Через 5-9 лет по усредненным данным эта цифра может возрасти до 15%. Среди ВИЧ-инфицированных и больных СПИДом наблюдают высокий уровень заболеваемости туберкулезом и смертности от него.
По данным ВОЗ, треть населения мира, а точнее, 1,9 млрд человек, уже инфицированные микобактериями туберкулеза, следовательно, возможно увеличение заболеваемости туберкулезом, которая сопровождается эпидемией ВИЧ-инфекции. В некоторых странах, как и в Украине, инфицированность взрослого населения туберкулезом достигает 80-90%. Каждую секунду кто-то на нашей планете инфицируется туберкулезом. Считают, что один больной туберкулезом может инфицировать 10-15 здоровых лиц в пересчете на 100 тыс. Населения. В местах скопления людей, например, в крупных городах, эти показатели значительно увеличиваются.
Ежегодно в мире заболевают туберкулезом 7-10 млн. человек, в том числе 4 4500000 — с бактериовыделением, и умирает от него примерно 3 млн взрослых и почти 300 тыс. Детей, из них 97% — в странах, развивающихся. Общее количество больных туберкулезом достигает 50-60 млн.
Угроза туберкулеза сегодня
Каждый больной, которого вылечили от туберкулеза, является источником заражения и может инфицировать 10-15 и более человек. Поэтому ослабление борьбы с туберкулезом последние 15-20 лет было преждевременным, поскольку эта болезнь не ликвидирована в одной стране мира, а наоборот, эпидемическая ситуация ухудшается.
Туберкулез ныне страшной угрозой для человечества. От этой болезни во всем мире умирает больше больных, чем от всех инфекционных и паразитарных болезней вместе взятых. Современная эпидемия туберкулеза приобрела глобальные масштабы. Вот почему в апреле 1993 ВОЗ объявила, что туберкулез сейчас является "глобальной чрезвычайной ситуацией".
Высокий уровень заболеваемости туберкулезом в Африканском и Азиатском регионах, странах Тихоокеанского побережья. Ухудшается эпидемическая ситуация по туберкулезу и в странах Европы, особенно в Восточной Европе. В этих регионах также прогнозируют рост смертности от туберкулеза.
По критериям ВОЗ, Европа, в соответствии с уровнем заболеваемости туберкулезом, разделена на три категории:
- страны с низким уровнем распространения, где уровень заболеваемости ниже 10 случаев на 100 тыс. Населения, к которым относится Австрия, Германия, Греция, Норвегия, Франция, Швеция, Швейцария, Чехия и другие;
- страны со средним уровнем распространения — Болгария, Венгрия, Польша, Турция, Испания, Португалия. В них уровень заболеваемости составляет от 10 до 30 случаев на 100 тыс. населения;
- страны с высоким уровнем распространения, где показатель заболеваемости выше, чем 30 случаев на 100 тыс. Населения. К таким странам относятся 15 бывших республик СССР и Румыния.
Возросло количество тяжелых и запущенных форм туберкулеза, появились новые проблемы фтизиатрической отрасли — развитие мультирезистентного туберкулеза и наступление эпидемии ВИЧ-СПИДа. По данным 2003 года в Украине выявлено 40659 больных туберкулезом. Общее количество контингентов, находящихся под наблюдением противотуберкулезных заведений, составляет более 670 тыс. человек, в том числе количество больных активными формами достигает более 141 тыс.
Среди тех, кто впервые заболел туберкулезом, 17% рабочие, 3,6% — рабочие аграрного сектора, 4,3% — служащие, а почти половина из них (2%) — медицинские работники (850), 4,1% — ученики и студенты. 40% всех больных — лица трудоспособного возраста, которые не работают, 15,3% — пенсионеры, 3,5% — лица, вернувшиеся из мест лишения свободы, 1,9% — лица без определенного места жительства. В целом социально незащищенные слои населения составляют более 60%.
Учитывая эту ситуацию, ВОЗ провозгласила туберкулез глобальной опасностью (Программа ВОЗ по туберкулезу. Структура для зффективной борьбьи с туберкулезом. — Женева: ШНО, 1994. — 15 с.). Ни одна страна не может игнорировать проблему туберкулеза, поскольку он угрожает здоровью населения, состоянию экономики и дальнейшему развитию общества. Высокий показатель заболеваемости туберкулезом и смертности от него чаще всего является следствием несоответствующих мер борьбы и игнорирование болезни. В основном причинами возвращения эпидемии туберкулеза, как отмечает ВОЗ, является то, что:
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Диссеминированный туберкулез легких – это клиническая форма туберкулезной инфекции, характеризующаяся формированием в легких многочисленных очагов специфического воспаления вследствие гематогенного или лимфогенного распространения микобактерий. Диссеминированный туберкулез легких протекает остро, подостро или хронически; с общим недомоганием, гипертермией, одышкой, влажным кашлем, кровохарканьем. Основными методами выявления диссеминированного туберкулеза легких служат рентгенодиагностика, туберкулинодиагностика, определение МБТ в мокроте и секрете бронхов. Лечение проводится специфическими противотуберкулезными препаратами по специальным схемам.
МКБ-10

Общие сведения
Причины
Диссеминированный туберкулез легких может представлять собой осложненный вариант первичного туберкулеза или носить вторичный характер и развиваться у пациентов, ранее перенесших первичную туберкулезную инфекцию. Возникновение диссеминированной формы связано с распространением микобактерий по кровеносным или лимфатическим путям из легочного очага или других органов (внутригрудных лимфатических узлов, костей, мочеполовой системы и т. д.). Для развития диссеминированного туберкулеза легких необходимо наличие следующих условий:
- туберкулезной бактериемии (или бактериолимфии),
- гиперсенсибилизации к туберкулезной инфекции,
- резкого снижения общей резистентности.
Факторы риска
Рассеиванию МБТ по организму способствуют другие инфекционные заболевания (грипп, корь, ВИЧ), аллергические реакции и иммунодефициты различного генеза, гиповитаминоз, алкоголизм и наркомания, гиперинсоляция или переохлаждение и пр. Довольно часто диссеминированный туберкулез легких развивается у пациентов с эндокринными нарушениями (сахарным диабетом) или физиологическими гормональными изменениями (в период беременности и после родов, в пожилом и старческом возрасте).
К группе высокого риска относятся лица, находящиеся в тесном контакте с больными открытой формой туберкулеза (выделяющими микобактерии). Также диссеминированный туберкулез легких может развиваться у детей, не получавших вакцину БЦЖ.
Патогенез
В условиях снижения напряженности общего и противотуберкулезного иммунитета может возникнуть реверсия туберкулезной инфекции в остаточных очагах с выходом микобактерий в кровяное или лимфатическое русло. Оседанию МБТ в легких способствует густая сеть легочных капилляров, артериол и венул, относительно медленный кровоток. При поступлении значительного количества микобактерий в кровь и выраженном снижении противотуберкулезного иммунитета может развиться генерализованный диссеминированный туберкулез с очагами в различных органах или туберкулезный сепсис.
Классификация
В зависимости от путей распространения микобактерий по организму различают гематогенный, лимфогенный и лимфобронхогенный диссеминированный туберкулез. Все три варианта могут носить острое, подострое или хроническое течение, ограниченный или распространенный характер.
Симптомы
Различные клинические формы диссеминированного туберкулеза легких имеют свои специфические особенности течения. Примерно у трети больных поражение легких является случайно находкой и обнаруживается при прохождении массовой флюорографии. Остальные пациенты целенаправленно обращаются к врачу в связи с ухудшением самочувствия. Диссеминированный туберкулез легких может сочетаться с туберкулезом гортани, костей и суставов, почек, гениталий. В этом случае признакам поражения легких может предшествовать другая органная симптоматика (дисфония, боль в горле, суставах и позвоночнике, гематурия, бесплодие и т. д.).
Острая форма
Острый диссеминированный туберкулез легких в начальном периоде часто напоминает ОРВИ или внебольничную пневмонию. Он манифестирует внезапно, с резкого недомогания, повышения температуры до 38°С, диспепсических нарушений, головной боли. На фоне неспецифических симптомов возникают сухой кашель, одышка, цианоз. Симптоматика прогрессивно нарастает в течение 1-2 недель: температура может достигать 40°С; кашель становится продуктивным с выделением слизисто-гнойной мокроты; может возникать кровохарканье; выражены адинамия, тахикардия, ночная потливость.
При тифоидной форме преобладает интоксикационный синдром, могут иметь место нарушение сознания и бред. У больных с легочной формой, кроме токсикоза, тяжесть состояния усугубляется резко выраженной дыхательной недостаточностью. В случае перехода туберкулезного воспаления на мозговые оболочки развивается менингеальная форма с соответствующей симптоматикой (ригидностью мышц затылка, симптомами Брудзинского и Кернига).
Редко наблюдается острейшее течение диссеминированного туберкулеза легких - туберкулезный сепсис. Ему подвержены лица со сниженным иммунитетом (тяжелым сахарным диабетом, лейкемией и т. д.). Он протекает крайне тяжело с высокой лихорадкой, спутанностью сознания, гепатоспленомегаией, легочно-сердечной недостаточностью.
Подострая форма
Клиническая картина подострого диссеминированного туберкулеза легких маскируется под затяжной бронхит; отличается умеренно выраженными проявлениями: раздражительностью, снижением работоспособности, общей слабостью, потерей аппетита и похуданием, периодической гипертермией, несильным влажным кашлем, болью в боку. Нередко развитию симптоматики предшествует туберкулезный плеврит.
Хроническая форма
Хронический диссеминированный туберкулез легких вне обострения протекает бессимптомно. В период активизации специфического воспаления появляются умеренные симптомы интоксикации; при длительном течении туберкулезного процесса преобладают признаки дыхательной недостаточности. Вследствие редукции сосудистого русла и повышения давления в сосудах малого круга развивается легочное сердце.
Диагностика
Физикальное обследование выявляет ослабленное дыхание, влажные мелко- и среднепузырчатые хрипы. Подтвердить или опровергнуть диагноз помогают следующие диагностические данные:
- Гемограмма на фоне диссеминированного туберкулеза легких претерпевает существенные сдвиги: лейкоцитоз сменяется лейкопенией, развивается лимфопения, эозинопения, нейтрофилез, тромбоцитопения, резко увеличивается СОЭ. В мокроте или смывах с бронхов микобактерии туберкулеза выявляются только у половины больных диссеминированным туберкулезом. При менингеальной форме с целью дифференциальной диагностики прибегают к люмбальной пункции и исследованию спинномозговой жидкости.
- Рентгеносемиотика диссеминированного туберкулеза легких зависит от клинической формы заболевания. Признаками острого процесса служат наличие в обоих легочных полях множественных однотипных очагов, расположенных симметрично, в виде цепочки по ходу сосудов. При подострой диссеминации очаги имеют тенденцию к слиянию, возможно образование полостей распада. Для хронической диссеминации характерно асимметричное расположение очаговых теней, которые имеют разную форму, величину, очертания, интенсивность в зависимости от срока давности их возникновения. Рентгенография легких, как правило, дополняется линейной или компьютерной томографией.
- В начале острой формы диссеминированного туберкулеза легких реакция Манту у больных бывает умеренно положительной или гиперергической, однако в дальнейшем угасает. При подостром и хроническом процессе выявляется слабоположительная или умеренно выраженная реакция на туберкулин.
- При диагностической бронхоскопии на слизистой оболочке бронхов могут обнаруживаться туберкулезные бугорки. Эндоскопическое исследование позволяет произвести биопсию бронха, трансбронхиальную биопсию легкого или лимфатического узла, получить бронхоальвеолярный смыв для исследования на МБТ.
- ИФА-диагностика проводится для верификации диагноза у лиц из групп риска. Широкое применение квантиферонового теста и T-SPOT-диагностики сдерживается высокой стоимостью анализов.
Дифференциальная диагностика диссеминированного туберкулеза легких проводится с саркоидозом, лимфогранулематозом, пневмокониозом, пневмомикозом, коллагенозами, очаговой пневмонией, альвеолитом, карциноматозом легких.

КТ ОГК. Множественные очаговые поражения верхней и средней доли правого легкого, верхней и нижней доли левого легкого у пациента с диссеминированным туберкулезом.
Лечение диссеминированного туберкулеза легких
Больные с диссеминированным туберкулезом легких госпитализируются в стационар противотуберкулезного профиля. Специфическая химиотерапия назначается и контролируется фтизиатром. При впервые выявленном диссеминированном туберкулезе легких, независимо от формы, назначается рифампицин, изониазид и этамбутол (или стрептомицин); при массивном бактериовыделении или тяжелом течении добавляется четвертый препарат - пиразинамид.
Активная терапия продолжается до рассасывания очагов диссеминации, прекращения выделения микобактерий и закрытия каверн. После этого, еще 6-9 месяцев, лечение осуществляется двумя противотуберкулезными антибиотиками (изониазид+этамбутол, изониазид+пиразинамид или изониазид+рифампицин). В схему лечения острого диссеминированного туберкулеза легких включают кортикостероиды (преднизолон) и иммуномодуляторы (препараты тимуса, альфа интерферон). В некоторых случаях (при сохранении полостей распада) прибегают к оперативной коллапсотерапии.
Прогноз и профилактика
Исход острого диссеминированного туберкулеза легких может быть благоприятным при условии своевременного выявления и проведения полноценного курса этиотропной терапии. Осложнение в виде туберкулезного менингита может привести к гибели больного. Подострое течение может подвергаться обратному развитию или переходить в хроническую форму. Хронический диссеминированный туберкулез имеет длительное, многолетнее течение, может осложняться появлением внелегочных очагов и прогрессированием в фиброзно-кавернозный туберкулез.
Профилактика диссеминированного туберкулеза легких заключается в предупреждении и лечении первичного туберкулезного процесса, своевременной БЦЖ-вакцинации детей, проведении профилактического рентгенологического скрининга среди взрослых. Пациенты, перенесшие туберкулез, должны в течение 2-х лет находиться под наблюдением фтизиатра. Снятие с диспансерного учета может быть осуществлено только при отсутствии рецидивов, остаточных изменений (туберкулом, кальцинатов, цирроза легких и пр.) и отягощающих факторов (иммунодефицитных состояний, хронических заболеваний, вредных зависимостей).
1. Федеральные клинические рекомендации по диагностике и лечению диссеминированного (милиарного) туберкулёза легких у детей/ под ред. проф. Аксеновой В.А. – 2013.
2. Туберкулез. Особенности течения, возможности фармакотерапии: Учебное пособие для врачей/ под ред. проф. Иванова А.К. – 2009.
3. Диагностика диссеминированного туберкулеза и других гранулематозных заболеваний легких (клинико-лабораторное исследование): Автореферат диссертации/ Николаева Г. М. – 2004.
Туберкулез внутригрудных лимфатических узлов – это первичное поражение туберкулезной инфекцией лимфоузлов внутригрудной локализации, протекающее без образования первичного инфильтрата в легких и развития лимфангита. Заболевание проявляется слабостью, лихорадкой, снижением аппетита и веса, потливостью, параспецифическими реакциями, иногда кашлем и асфиксией. Диагноз устанавливают по данным осмотра, рентгенографии и КТ грудной клетки, туберкулиновых проб, биопсии лимфоузлов. Лечение туберкулеза ВГЛУ длительное; включает комбинацию туберкулостатических препаратов, иммуномодуляторы, диету, плазмаферез, лимфаденэктомию.
МКБ-10
A16.3 Туберкулез внутригрудных лимфатических узлов без упоминания о бактериологическом или гистологическом подтверждении
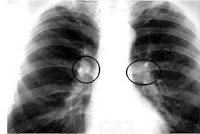

Общие сведения
В связи с массовой БЦЖ-вакцинацией и химиопрофилактикой в настоящее время чаще возникает самостоятельно; реже - как инволютивная форма первичного туберкулезного комплекса (при легочном поражении). Для туберкулеза внутригрудных лимфатических узлов характерно хроническое течение с долгим сохранением активности специфического процесса в ткани узла и медленным регрессом. Большинство осложнений (до 70%) наблюдается в возрасте до 3-х лет.

Причины
Туберкулез (в т. ч., внутригрудных лимфатических узлов) вызывают бактерии рода Mycobacterium, чаще всего M.tuberculosis и M.bovis. Бронхоаденит развивается при первичном гематогенном или лимфогенном проникновении микобактерий туберкулеза в лимфоузлы средостения и корня легких. Реже он может быть итогом эндогенной реактивации ранее имевшейся туберкулезной инфекции в группе внутригрудных лимфоузлов.
Инфицирование происходит обычно воздушно-капельным путем от больного-бацилловыделителя, редко - пищевым, бытовым и трансплацентарным путем. В группу риска по возникновению туберкулезного бронхоаденита входят:
- непривитые и неправильно вакцинированные дети и взрослые
- лица с иммунодефицитом, (в т. ч., ВИЧ-инфицированные)
- курящие
- имеющие хроническую патологию, плохие бытовые условия
- испытывающие чрезмерные нагрузки, дефицит питания.
Патогенез
Туберкулезом может поражаться одна или несколько групп внутригрудных лимфатических узлов - паратрахеальных, трахеобронхиальных, бифуркационных, бронхопульмональных. Внутригрудные лимфоузлы, как основная структура иммунной системы легких, активно реагируют на первичное тубинфицирование. При этом отмечается гиперплазия лимфоидной ткани с увеличением объема узла и развитие специфического воспаления с постепенным формированием очагов некроза (казеоза). В будущем очаги могут уплотняться и замещаться известью в виде петрификатов, а капсула гиалинизироваться либо расплавляться с прорывом и распространением инфекции в окружающие ткани.
Классификация
Туберкулезный бронхоаденит чаще бывает односторонним, реже двухсторонним (при тяжелом неблагоприятном течении). Исходя из клинико-морфологической картины, во фтизиопульмонологии выделяют инфильтративную (гиперпластическую), опухолевидную (казеозную) и малую формы туберкулеза внутригрудных лимфатических узлов.
- Опухолевидная форма - тяжелая разновидность бронхоаденита, часто выявляется у маленьких детей при массивном тубинфицировании и проявляется существенным увеличением лимфоузлов (до 5 см в диаметре) вследствие разрастания и казеоза лимфоидной ткани внутри капсулы. Пораженные узлы могут спаиваться, образуя конгломераты.
- Инфильтративная форма. На фоне незначительного увеличения лимфоузлов преобладает перинодулярное воспаление за пределами капсулы с инфильтрацией прикорневых отделов легких.
- Малая форма туберкулеза внутригрудных лимфатических узлов встречается чаще, чем раньше, и проявляется чуть заметным увеличением (до 0,5-1,5 см) одного-двух лимфоузлов.
Симптомы туберкулеза ВГЛУ
Клиника туберкулеза внутригрудных лимфатических узлов опосредована характером, топографией, объемом специфического поражения и степенью вовлечения окружающих структур. Заболевание характеризуется преобладанием симптомов интоксикации, респираторными проявлениями и частыми осложнениями. Обычно бронхоаденит начинается постепенно. У детей возникают повышенная утомляемость, ухудшение аппетита, плохой сон, потливость по ночам, субфебрильные подъемы температуры, нервозность, снижение массы тела.
Туберкулез внутригрудных лимфатических узлов может хронизироваться с развитием клинических признаков гиперсенсибилизации - т. н. параспецифических реакций (кольцевидной эритемы, блефарита, конъюнктивита, васкулита, полисерозита, полиартрита). Малые формы заболевания протекают скрыто. У БЦЖ-вакцинированных или получающих химиопрофилактику детей симптоматика бронхоаденита стертая, с волнообразным увеличением температуры, непостоянным кашлем или покашливанием, умеренной потливостью без параспецифических реакций.
Осложнения
Туберкулезный бронхоаденит нередко протекает с осложнениями: прорывом казеозного узла с формированием лимфобронхиальных и лимфотрахеальных свищей, туберкулезом бронхов, развитием сегментарного ателектаза легкого. Частым осложнением может быть неспецифический катаральный эндобронхит, экссудативный плеврит, туберкулезная диссеминация в легкие. Отдаленно могут появляться прикорневые бронхоэктазы, кровохарканье и легочные кровотечения, бронхолитиаз.
Диагностика
В случае подозрения на туберкулез внутригрудных лимфатических узлов необходимы тщательный сбор анамнеза, консультация фтизиатра, проведение туберкулиновых проб, рентгенографии легких, бронхоскопии, по показаниям - биопсии лимфоузла. Первостепенное значение в диагностике имеют:
Туберкулез ВГЛУ приходится дифференцировать с неспецифическими аденопатиями при пневмонии, гриппе, кори, коклюше; лимфогранулематозом, лимфосаркомой и саркоидозом легких, лимфолейкозом, опухолями и кистами средостения, метастазами рака.

КТ ОГК. Подтвержденный туберкулез лимфоузлов средостения. Увеличение медиастинальных лимфоузлов (красная стрелка), кальцинаты в л/узлах (зеленая стрелка).
Лечение туберкулеза ВГЛУ
Лечение туберкулеза внутригрудных лимфатических узлов при условии раннего начала, непрерывности и длительности (10-18 мес.) позволяет исключить осложнения и гарантировать полное выздоровление пациента. В начальный период (первые 2-6 мес.) терапии больные находятся в противотуберкулезном стационаре. Им назначаются специфические, дезинтоксикационные и патогенетические средства.
Показаны комбинация из 3-4 препаратов–туберкулостатиков (изониазида, рифампицина, пиразинамида, стрептомицина, этамбутола), гепатопротекторы, иммуномодуляторы, при высокой чувствительности к туберкулину - кортикостероиды, плазмаферез. При отсутствии положительной динамики лечения в течение 1,5-2 лет, осложнениях и формировании туберкуломы средостения химиотерапию совмещают с хирургическим лечением – лимфаденэктомией перерожденных внутригрудных лимфатических узлов.
Важным фактором является соблюдение высокобелковой, витаминизированной диеты. Дальнейшее лечение продолжается в условиях санатория, затем амбулаторно Целесообразно пребывание переболевших детей и подростков в специализированных детских садах, школах-интернатах.
Прогноз
Прогноз при туберкулезе внутригрудных лимфатических узлов, особенно малой форме – благоприятный, с полным рассасыванием специфического воспаления лимфоидной ткани и выздоровлением. Относительно благоприятным исходом считается кальцинация лимфоузлов, склероз корня легкого, образование бронхоэктазов. Прогрессирование туберкулезного процесса свидетельствует о неблагоприятном течении.
Медленные вирусные инфекции - группа вирусных заболеваний человека и животных, характеризующихся продолжительным инкубационным периодом, своеобразием поражений органов и тканей, медленным течением со смертельным исходом.
На основании сделанных открытий первоначально возникло предположение о существовании в природе особой группы медленных вирусов. Однако вскоре была установлена его ошибочность, во-первых, благодаря открытию у ряда вирусов, являющихся возбудителями острых инфекций (например, у вирусов кори, краснухи, лимфоцитарного хориоменингита, герпеса), способности вызывать также медленные вирусные инфекции, во-вторых, - в связи с обнаружением у возбудителя типичной медленной вирусной инфекции - вируса висны - свойств (структуры, размеры и химический состав вирионов, особенности репродукции в клеточных культурах), характерных для широкого круга известных вирусов.
Что провоцирует / Причины Медленных вирусных инфекций:
В соответствии с особенностями этиологических агентов медленные вирусные инфекции подразделяют на две группы: к первой относятся медленные вирусные инфекции, вызываемые вирионами, ко второй - прионами (инфекционными белками).
Прионы состоят из белка с молекулярной массой 27 000-30 000. Отсутствие в составе прионов нуклеиновых кислот определяет необычность некоторых из свойств: устойчивость к действию β-пропиолактона, формальдегида, глутаральдегида, нуклеаз, псораленов, УФ-излучения, ультразвука, ионизирующего излучения, к нагреванию до t° 80° (при неполной инактивации даже в условиях кипячения). Ген, кодирующий прионовый белок, находится не в составе приона, а в клетке. Прионовый белок, попадая в организм, активирует этот ген и вызывает индукцию синтеза аналогичного белка. Вместе с тем прионы (называемые также необычными вирусами) при всем своем структурном и биологическом своеобразии обладают рядом свойств обычных вирусов (вирионов). Они проходят через бактериальные фильтры, не размножаются на искусственных питательных средах, репродуцируются до концентраций 105-1011 на 1 г мозговой ткани, адаптируются к новому хозяину, изменяют патогенность и вирулентность, воспроизводят феномен интерференции, обладают штаммовыми различиями, способностью к персистенции в культуре клеток, полученных из органов зараженного организма, могут быть клонированы.
Группа медленных вирусных инфекций, вызываемых вирионами, включает около 30 заболеваний человека и животных. Вторая группа объединяет так называемые подострые трансмиссивные губкообразные энцефалопатаи, включающие четыре медленных вирусных инфекций человека (куру, болезнь Крейтцфельдта - Якоба, синдром Герстманна - Штраусслера, амиотрофический лейкоспонгиоз) и пять медленных вирусных инфекций животных (скрепи, трансмиссивную энцефалопатию норок, хроническую изнуряющую болезнь находящихся в неволе оленей и лосей, губкообразную энцефалопатию коров). Кроме упомянутых существует группа заболеваний человека, каждое из которых по клиническому симптомокомплексу, характеру течения и исходу соответствует признакам медленных вирусных инфекций, однако причины этих заболеваний точно не установлены и поэтому их причисляют к категории медленных вирусных инфекций с предполагаемой этиологией. К ним относят вилюйский энцефаломиелит, рассеянный склероз, амиотрофический боковой склероз, болезнь Паркинсона и ряд других.
Факторы, обусловливающие развитие медленно протекающих инфекций, окончательно не выяснены. Считают, что эти заболевания могут возникать в результате нарушения иммунологической реактивности, сопровождающейся слабой продукцией антител и выработкой антител, не способных нейтрализовать вирус. Возможно, что дефектные вирусы, длительно персистирующие в организме, вызывают пролиферативные внутриклеточные процессы, приводящие к развитию медленно протекающих заболеваний у людей и животных.
Вирусный характер "медленных вирусных инфекций" подтверждает изучение и характеристику этих агентов:
- способность проходить через бактериальные фильтры с диаметром от 25 до 100 нм;
- неспособность размножаться на искусственных питательных средах;
- воспроизведение феномена титрования (гибель зараженных особей при высокой концентрации вируса);
- способность первоначально репродуцироваться в селезенке и других органах ретикулоэндотелиальной системы, а затем в мозговой ткани;
- возможность адаптации к новому хозяину, нередко сопровождающаяся укорочением инкубационного периода;
- генетический контроль чувствительности некоторых хозяев (например, у овец и мышей);
- специфический круг хозяев для данного штамма возбудителя;
- изменение патогенности и вирулентности у разных штаммов для различного круга хозяев;
- возможность клонирования (селекция) штаммов из дикого типа;
- возможность персистенции в культуре клеток, полученных из органов и тканей зараженного организма.
Эпидемиология медленных вирусных инфекций имеет ряд особенностей, прежде всего связанных с их географическим распространением. Так, куру эндемична для восточного плоскогорья о. Новая Гвинея, а вилюйский энцефаломиелит - для районов Якутии, главным образом примыкающих к р. Вилюй. Рассеянный склероз не известен на экваторе, хотя заболеваемость в северных широтах (то же для южного полушария) достигает 40-50 на 100 000 чел. При повсеместном относительно равномерном распространении амиотрофического бокового склероза заболеваемость на о. Гуам в 100 раз, а на о. Новая Гвинея в 150 раз выше, чем в других частях света.
При врожденной краснухе, синдроме приобретенного иммунодефицита (ВИЧ-инфекция), куру, Крейтцфельдта - Якоба болезни и др. источником инфекции является больной человек. При прогрессирующей многоочаговой лейкоэнцефалопатии, рассеянном склерозе, болезни Паркинсона, вилюйском энцефаломиелите, амиотрофическом боковом склерозе, рассеянном склерозе источник не известен. При медленных вирусных инфекциях животных источником инфекции служат больные животные. При алеутской болезни норок, лимфоцитарном хориоменингите мышей, инфекционной анемии лошадей, скрепи существует риск заражения людей. Механизмы передачи возбудителей разнообразны и включают контактный, аспирационный и фекально-оральный; возможна также передача через плаценту. Особую эпидемиологическую опасность представляет такая форма течения медленных вирусных инфекций (например, при скрепи, висне и др.), при которой скрытое вирусоносительство и типичные морфологические изменения в организме протекают бессимптомно.
Патогенез (что происходит?) во время Медленных вирусных инфекций:
Патогистологические изменения при медленных вирусных инфекциях можно подразделить на ряд характерных процессов, среди которых прежде всего следует назвать дегенеративные изменения в ЦНС (у человека - при куру, болезни Крейтцфельдта - Якоба, амиотрофическом лейкоспонгиозе, амиотрофическом боковом склерозе, болезни Паркинсона, вилюйском энцефаломиелите; у животных - при подострых трансмиссивных губкообразных энцефалопатиях, медленной гриппозной инфекции мышей и др.). Нередко поражения ЦНС сопровождаются процессом демиелинизации, особенно ярко выраженным при прогрессирующей многоочаговой лейкоэнцефалопатии. Воспалительные процессы достаточно редки и, например, при подостром склерозирующем панэнцефалите, прогрессирующем краснушном панэнцефалите, висне, алеутской болезни норок носят характер периваскулярных инфильтратов.
Общей патогенетической основой медленных вирусных инфекций является накопление возбудителя в различных органах и тканях зараженного организма задолго до первых клинических проявлений и длительное, иногда многолетнее, размножение вирусов нередко и в тех органах, в которых никогда не обнаруживают патогистологических изменений. При этом важным патогенетическим механизмом медленных вирусных инфекций служит цитопролиферативная реакция различных элементов. Так, например, губкообразные энцефалопатии характеризуются выраженным глиозом, патологической пролиферацией и гипертрофией астроцитов, что и влечет за собой вакуолизацию и гибель нейронов, т.е. развитие губкообразного состояния ткани мозга. При алеутской болезни норок, висне и подостром склерозирующем панэнцефалите наблюдается резко выраженная пролиферация элементов лимфоидной ткани. Многие медленные вирусные инфекции такие как прогрессирующая многоочаговая лейкоэнцефалопатия, лимфоцитарный хориоменингит новорожденных мышей, прогрессирующая врожденная краснуха, медленная гриппозная инфекция мышей, инфекционная анемия лошадей и др., могут быть обусловлены выраженным иммунодепрессирующим действием вирусов, образованием иммунных комплексов вирус - антитело и последующим повреждающим действием этих комплексов на клетки тканей и органов с вовлечением в патологический процесс аутоиммунных реакций.
Ряд вирусов (вирусы кори, краснухи, герпеса, цитомегалии и др.) способны вызывать медленные вирусные инфекции в результате внутриутробного заражения плода.
Симптомы Медленных вирусных инфекций:
Клиническому проявлению медленных вирусных инфекций иногда (куру, рассеянный склероз, вилюйский энцефаломиелит) предшествует период предвестников. Только при вилюйском энцефаломиелите, лимфоцитарном хориоменингите у людей и инфекционной анемии лошадей заболевания начинаются с повышения температуры тела. В большинстве же случаев медленные вирусные инфекции возникают и развиваются без температурной реакции организма. Все подострые трансмиссивные губкообразные энцефалопатии, прогрессирующая многоочаговая лейкоэнцефалопатия, болезнь Паркинсона, висна и др. проявляются нарушениями походки и координации движений. Нередко эти симптомы оказываются наиболее ранними, позднее к ним присоединяются гемипарезы и параличи. При куру и болезни Паркинсона характерно дрожание конечностей; при висне, прогрессирующей врожденной краснухе - отставание в массе тела и росте. Течение медленных вирусных инфекций, как правило, прогрессирующее, без ремиссий, хотя при рассеянном склерозе и болезни Паркинсона могут наблюдаться ремиссии, увеличивающие продолжительность заболеваний до 10-20 лет.
В общем, для медленных инфекций характерны:
- необычно продолжительный инкубационный период;
- медленно прогрессирующий характер течения процесса;
- своеобразие поражения органов и тканей;
- смертельный исход.
Медленные вирусные инфекции регистрируются у человека и животных и характеризуются хроническим течением. Медленная инфекция связана с персистенцией вируса, характеризующейся его своеобразным взаимодействием с организмом хозяина, при котором, несмотря на развитие патологического процесса, как правило, в одном органе или в одной тканевой системе имеет место многомесячный или даже многолетний инкубационный период, после которого медленно, но неуклонно развивается симптомы заболевания, всегда заканчивающегося летально.
Лечение Медленных вирусных инфекций:
К каким докторам следует обращаться если у Вас Медленные вирусные инфекции:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Медленных вирусных инфекций, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

