Менингококковой инфекции бактериальный менингит
Обновлено: 15.04.2024
Менингит у детей – острое инфекционное заболевание, при котором развивается воспаление оболочек головного и спинного мозга. Детский менингит протекает тяжело. При несвоевременно начатой или неадекватной антимикробной терапии у детей с менингитом развиваются тяжёлые осложнения. В Юсуповской больнице созданы все условия для лечения менингита:
- палаты оснащены притяжно-вытяжной вентиляцией и кондиционерами;
- пациенты обеспечены индивидуальными средствами личной гигиены и диетическим питанием;
- обследование пациентов проводят с помощью аппаратов ведущих мировых производителей и современных методов лабораторной диагностики;
- врачи используют антибактериальные и противовирусные препараты последнего поколения, которые обладают высокой эффективностью и оказывают минимальное побочное действие.
Тяжёлые случаи менингита обсуждают на заседании экспертного совета с участием кандидатов и докторов медицинских наук. Ведущие специалисты в области лечения инфекционных заболеваний центральной нервной системы принимают коллегиальное решение в отношении тактики ведения больных тяжёлым менингитом. Клиника принимает пациентов возраста 18+.

Причины менингита у детей
Детские менингиты могут быть первичными (развиваться без предшествующих признаков патологического процесса, вызванного соответствующим возбудителем) или вторичными, когда поражению оболочек мозга предшествуют другие проявления инфекции (эпидемического паротита, кори, лептоспироза).
Возбудителями менингита могут быть следующие микроорганизмы:
- бактерии (пневмококк, менингококк, гемофильная и туберкулёзная палочки, спирохеты);
- вирусы (энтеровирусы группы Коксаки-ЕСНО, вирус эпидемического паротита и кори);
- хламидии;
- микоплазмы;
- простейшие;
- грибы.
Менингитом чаще заболевают дети, которые относятся к группам риска:
- недоношенные;
- родившиеся с внутриутробной гипоксией плода или в результате тяжёлых родов;
- с врождённым или приобретенным иммунодефицитом;
- перенесшие черепно-мозговую, спинальную, позвоночную травму, нейрохирургические операции и хирургические вмешательства на органах брюшной полости.
Чаще заболевают менингитом дети в возрасте до 5 лет. Повышается риск заболеть менингитом у детей, которые посещают дошкольные учреждения и школьников. Чаще заболевают малыши, которые не соблюдают правил личной гигиены, заглатывают загрязнённую воду, купаясь в водоёмах, употребляют продукты питания, загрязнённые экскрементами экскретами грызунов. Переносят возбудителей менингита иксодовые клещи.
Высок риск развития менингита у детей, которые не прошли вакцинацию против паротита, кори и краснухи, пропустили прививку вакциной против гемофильной палочки, менингококка, противопневмококковой коньюгатной вакциной. При поездках в места, опасные в отношении менингита, обязательно проводят вакцинацию детей не позже, чем за 2 недели до выезда ребёнка.
- гематогенным (по кровеносным сосудам);
- лимфогенным (током лимфы);
- гейрогенным (со спинномозговой жидкостью).
Менингиты у детей сопровождаются следующими патологическими изменениями:
- усиленной выработкой спинномозговой жидкости;
- повышением внутричерепного давления и проницаемости гематоэнцефалического барьера;
- токсическим поражением вещества головного мозга;
- нарушением мозгового кровообращения, особенно микроциркуляции;
- расстройством ликвородинамики;
- гипоксией (недостаточным поступлением кислорода) мозга.
В конечном итоге развивается набухание мозговой ткани. Этому способствует распространение воспалительного процесса на желудочки и вещество мозга, что свойственно гнойным менингитам. При вирусных менингитах отёк головного мозга менее выражен, но мозговое вещество также вовлекается в патологический процесс. При распространении воспалительного процесса на мозг появляется очаговая неврологическая симптоматика.
Отёк и набухание головного мозга приводит к его смещению со сдавлением ствола мозга миндалинами мозжечка. При этом у детей нарушается функция жизненно важных органов, прежде всего дыхания, что может привести к летальному исходу. После перенесенного вирусного у менингита у большинства детей не развиваются осложнения. Дети, переболевшие бактериальным менингитом, могут отставать в умственном развитии, у них иногда развивается нарушение зрения и слуха до полной глухоты.
Симптомы менингита у детей
Менингеальному синдрому присущи следующие симптомы:
- ригидность или скованность мышц шеи вследствие патологического повышения их тонуса;
- симптом Кернига – пациенту не удаётся полностью выпрямить ранее согнутую ногу под прямым углом в коленном и тазобедренном суставах;
- симптом Брудзинского: верхний – при наклонении головы к подбородку пациентом, который лежит на спине, автоматически сгибаются нижние конечности, нижний – если согнуть пациенту одну ногу в коленном суставе, вторая конечность сгибается автоматически;
- гиперестезия – повышенная чувствительность к болевым, слуховым, обонятельным и тактильным раздражителям, непереносимость яркого света;
- локальные полные или частичные параличи.
У детей развиваются следующие признаки менингита:
С первых дней заболевания на теле у ребёнка возникают мелкие темно-вишневые точечные высыпания. При наличии тяжёлой менингококковой инфекции элементы геморрагической сыпи сливаются, могут появиться большие пятна или синяки. У ребёнка нарушается сознание, развиваются судороги и эпилептические припадки. Малышей беспокоит тошнота, непрерывная рвота, не связанная с приёмом пищи, которая не приносит облегчения.
Диагностика менингита у детей
Решающим для подтверждения диагноза менингита у детей является исследование цереброспинальной жидкости. Её получают путём люмбальной пункции. По показаниям детям проводят дополнительные исследования:
- рентгенографию черепа и придаточных пазух носа;
- осмотр глазного дна;
- электроэнцефалографию;
- эхо-энцефалографию;
- компьютерную и ядерно-магниторезонансную томографию.
При спинномозговой пункции определяют давление цереброспинальной жидкости, визуальные характеристики ликвора (цвет, прозрачность), проводят ликвородинамические пробы Стуккея и Квеккенштедта. В осадке жидкости определяют количество и состав клеток, наличие микроорганизмов. Проводят биохимические (содержание глюкозы, белка, хлоридов, осадочные пробы) и микробиологические исследования.
При менингококковом менингите у детей спинномозговая жидкость мутная, желтоватого или молочно-белого цвета. В одном миллилитре ликвора содержится несколько тысяч нейтрофилов. В их цитоплазме часто видны характерные бобовидные диплококки. При посеве выделяют культуру возбудителя. В спинномозговой жидкости определяется повышенное количество белка и пониженный уровень глюкозы. При помощи иммунологических методов в цереброспинальной жидкости обнаруживают антиген возбудителя, а используя полимеразную цепную реакцию – его ДНК. В крови определяются признаки выраженного воспалительного процесса.
При пневмококковом менингите у детей менингеальный синдром выявляется несколько позже, чем при менингококковой инфекции. Даже при условии ранней госпитализации ребёнка заболевание быстро прогрессирует. Рано появляются расстройства сознания, судороги, нередко парезы черепных нервов или частичный паралич половины тела. Спинномозговая жидкость гнойная. В ней под микроскопом видны расположенные внеклеточно ланцетовидной формы диплококки.
Менингит, вызываемый гемофильной палочкой, чаще наблюдается у детей до одного года. Заболевание может начинаться как остро, так и постепенно. Менингеальные симптомы появляются на 2 - 5 день болезни. У детей до одного года наиболее серьёзными признаками менингита считаются срыгивание или рвота, выбухание и прекращение пульсации родничка, немотивированный пронзительный крик.
Вирусным менингитам предшествует клиническая картина, свойственная соответствующей инфекции. Симптомы менингита появляются позже. При вирусных менингитах температура тела повышается до умеренных цифр, менингеальные симптомы появляются на 2-3 или 5-7 седьмой дни с момента начала заболевания. Детишек беспокоит интенсивная головная боль, которая проходит после диагностической люмбальной пункции и эвакуации небольшого количества цереброспинальной жидкости.
Лечение менингита у детей
Как лечить менингит у детей? Лечение детского менингита проводится в условиях специализированного стационара. При менингите средней тяжести или ассоциированном с менингококковой инфекцией детям назначают пенициллин. Если у пациента наблюдаются признаки инфекционно-токсического шока, стартовым антибиотиком является хлорамфеникол. При тяжёлых формах менингита на первом этапе антибактериальной терапии (до идентификации возбудителя) препаратом выбора является цефтриаксон. Детям до одного года назначают ампициллин в сочетании с цефалоспоринами III поколения или аминогликозидами (амикацином, нетилмицином).
Детям в клиниках-партнёрах обеспечивают диетическое полноценное, высококалорийное, механически и химически щадящее питание. Через 24–48 часа от начала антибактериальной терапии при тяжёлых формах заболевания проводят контрольную люмбальную пункцию для контроля эффективности начатой терапии.
При обнаружении возбудителя менингита стартовые антибиотики заменяют другими, в соответствии с чувствительностью возбудителя. Если отмечается выраженная положительная динамика (снижение интоксикационного синдрома, нормализация температуры тела, исчезновение менингеальных симптомов, значительное снижение количества клеток в ликворе, улучшение показателей общего анализа крови) продолжают стартовую терапию. Препаратами резерва при отсутствии положительной динамики в результате стартовой терапии в течение 48–72 часов является меропенем, цефепим, ванкомицин 60. Все антибактериальные препараты назначают в возрастных дозировках.
Контрольную спинномозговую пункцию проводят после стойкой нормализации температуры, нормализации общего анализа крови, исчезновения клинических признаков менингеального синдрома. Детям с менингитом при наличии следующих показаний назначают дексаметазон:
- возраст ребёнка от 1 до 2 месяцев (не назначают кортикостероиды новорожденным);
- выявлены грамотрицательные бациллы в мазке ликвора;
- высокое внутричерепное давление;
- отёк головного мозга.
Дексаметазон детям назначают в дозе 0,15 мг/кг каждые 6 часов в течение 2–4 дней. Препарат вводится за 15–20 мин до инъекции первой дозы антибиотика или через 1 час после неё. Детям осторожно проводят инфузионную терапию. В качестве стартовых растворов при гнойных менингитах используют 5-10% раствор глюкозы (с раствором хлорида калия) и физиологический раствор натрия хлорида в соотношении 1:1. При снижении артериального давления, уменьшении диуреза применяют препараты гидроэтилкрохмала ІІІ поколения. После стабилизации артериального давления и возобновлении диуреза инфузионную терапию проводят глюкозо-солевыми растворами.
Противосудорожную терапию в остром периоде менингита осуществляют внутривенным или внутримышечным введением возрастных доз реланиума, оксибутирата натрия, натрия тиопентала. В последующем переходят на применение фенобарбитала в течение 3–6 месяцев. При наличии первых признаков менингита обращайтесь в специализированные клиники, где вам своевременно окажут квалифицированную медицинскую помощь.
Гнойный менингит — воспалительный процесс, возникающий в мягкой оболочке головного мозга при проникновении в нее гноеродных микроорганизмов (пневмококков, менингококков, стрептококков и пр.). Гнойный менингит характеризуется высокой температурой тела, интенсивной головной болью, тошнотой, рвотой, нарушениями со стороны черепно-мозговых нервов, ранним появлением менингеальных симптомов, гиперестезией, расстройством сознания, психомоторным возбуждением. Диагностировать гнойный менингит можно на основании типичной клинической картины и данных анализа цереброспинальной жидкости. Гнойный менингит является показанием к обязательному проведению антибиотикотерапии. Применяются противоотечные препараты, глюкокортикостероиды, транквилизаторы, противосудорожные средства и пр. симптоматическая терапия.
МКБ-10
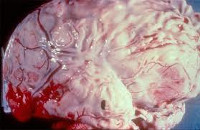
Общие сведения
Гнойный менингит — это воспаление мозговых оболочек (менингит), имеющее бактериальную этиологию. Гнойный менингит встречается с частотой 3,3 случаев на 100 тыс. населения. Заболеванию подвержены все возрастные категории, но наиболее часто гнойный менингит развивается у детей до 5 лет. Отмечено, что гнойный менингит часто возникает на фоне ослабленного состояния иммунной системы. Повышение заболеваемости наблюдается в зимне-весенний период. С начала 90-х годов прошлого века произошло существенное снижение заболеваемости гнойным менингитом, уменьшение числа летальных исходов и случаев развития тяжелых осложнений.

Причины возникновения гнойного менингита
К развитию гнойного менингита может приводить не только менингококковая инфекция, но также пневмококки, гемофильная палочка и другие бактерии. Почти половина случаев гнойного менингита приходится на долю гемофильной палочки. В 20% причиной гнойного менингита является менингококк, в 13% случаев — пневмококк. У новорожденных гнойный менингит зачастую возникает в результате стрептококковой инфекции, сальмонеллеза или инфицирования кишечной палочкой.
В зависимости от механизма проникновения возбудителя в оболочки головного мозга в неврологии выделяют первичный и вторичный гнойный менингит. Первичный гнойный менингит развивается при гематогенном распространении возбудителя из полости носа или глотки, куда он попадает из внешней среды. Заражение происходит от больных лиц и носителей воздушно-капельным и контактным путем. Прямое инфицирование мозговых оболочек возможно при переломе черепа и открытой черепно-мозговой травме, открытых повреждениях сосцевидного отростка и придаточных пазух носа, недостаточно тщательном соблюдении правил асептики в ходе нейрохирургических вмешательств.
Вторичный гнойный менингит возникает на фоне имеющегося в организме первичного септического очага, инфекция из которого проникает в оболочки головного мозга. Контактное распространение гноеродных микроорганизмов может наблюдаться при абсцессе головного мозга, остеомиелите костей черепа, септическом синустромбозе. Гематогенное и лимфогенное распространение возбудителя возможно из инфекционного очага любой локализации, но наиболее часто происходит при длительно протекающих инфекциях лор-органов (остром среднем отите, хроническом гнойном среднем отите, синуситах).
Проникновению возбудителей гнойного менингита через гематоэнцефалический барьер способствует ослабленное состояние иммунной системы организма, которое может быть вызвано частыми ОРВИ, гиповитаминозом, перенесенным стрессом, физическими перегрузками, резкой сменой климата.
Классификация гнойного менингита
В зависимости от тяжести клинических проявлений гнойный менингит классифицируется на легкую, среднетяжелую и тяжелую формы. Тяжелые формы заболевания наблюдаются в основном на фоне резкого снижения иммунитета и у пациентов с удаленной селезенкой.
По особенностям течения выделяют молниеносный, абортивный, острый и рецидивирующий гнойный менингит. Наиболее часто встречается острый гнойный менингит с типичными общемозговыми и оболочечными симптомами. Молниеносное течение гнойного менингита с первых часов заболевания характеризуется быстрым нарастанием отека головного мозга, приводящего к нарушению сознания и витальных функций. Абортивный вариант отличается стертой клинической картиной, в которой на первый план выходят симптомы интоксикации. Рецидивирующий гнойный менингит может наблюдаться при недостаточном или запоздалом лечении острой формы заболевания, а также при наличии в организме хронического очага гнойной инфекции.
Симптомы гнойного менингита
Инкубационный период первичного гнойного менингита в среднем длится от 2 до 5 суток. Типично острое начало с резкого повышения температуры тела до 39-40°С, сильного озноба, интенсивной и нарастающей головной боли, тошноты и многократной рвоты. Могут наблюдаться психомоторное возбуждение, бред, нарушения сознания. В 40% случаев гнойный менингит протекает с судорожным синдромом. Специфичные для менингита оболочечные симптомы (симптом Кернига, Брудзинского, Гийена, ригидность затылочных мышц) выражены с первых часов заболевания и усиливаются на 2-3-й день. Типичны выраженная гиперестезия и снижение брюшных рефлексов на фоне общего повышения глубоких рефлексов. Возможно появление диффузной сыпи геморрагического характера.
Очаговая симптоматика, сопровождающая гнойный менингит, чаще всего заключается в нарушении функций различных черепно-мозговых нервов. Наиболее часто наблюдается поражение глазодвигательных нервов, приводящее к двоению, развитию косоглазия, опущению верхнего века и появлению разницы в размере зрачков (анизокории). Реже отмечается неврит лицевого нерва, поражение тройничного нерва, расстройство функции зрительного нерва (выпадение полей зрения, снижение остроты зрения) и преддверно-улиткового нерва (прогрессирующая тугоухость). Более тяжелая очаговая симптоматика свидетельствует о распространении воспалительных изменений на вещество головного мозга или о развитии сосудистых нарушений по типу ишемического инсульта, обусловленных васкулитом, рефлекторным спазмом или тромбозом сосудов головного мозга.
При переходе воспалительного процесса на вещество мозга говорят о развитии менингоэнцефалита. При этом гнойный менингит протекает с присоединением характерной для энцефалита очаговой симптоматики в виде парезов и параличей, нарушений речи, изменений чувствительности, появления патологических рефлексов, повышения мышечного тонуса. Возможны гиперкинезы, галлюцинаторный синдром, нарушения сна, вестибулярная атаксия, расстройства поведенческих реакций и памяти. Распространение гнойного процесса на желудочки мозга с развитием вентрикулита проявляется спастическими приступами по типу горметонии, сгибательными контрактурами рук и разгибательными ног.
Осложнения гнойного менингита
Ранним и грозным осложнением, которым может сопровождаться гнойный менингит, является отек головного мозга, приводящий к сдавлению мозгового ствола с расположенными в нем жизненно важными центрами. Острый отек головного мозга, как правило, возникает на 2-3-й день заболевания, при молниеносной форме — в первые часы. Клинически он проявляется двигательным беспокойством, нарушением сознания, расстройством дыхания и нарушениями со стороны сердечно-сосудистой системы (тахикардия и артериальная гипертензия, в терминальной стадии сменяющиеся брадикардией и артериальной гипотонией).
Среди прочих осложнений гнойного менингита могут наблюдаться: септический шок, надпочечниковая недостаточность, субдуральная эмпиема, пневмония, инфекционный эндокардит, пиелонефрит, цистит, септический панофтальмит и др.
Диагностика гнойного менингита
Типичные клинические признаки, наличие менингеальных симптомов и очаговой неврологической симптоматики в виде поражения черепно-мозговых нервов, как правило, позволяют неврологу предположить у пациента гнойный менингит. Более затруднительна диагностика в случаях, когда гнойный менингит имеет абортивное течение или возникает вторично на фоне симптомов существующего септического очага другой локализации. Чтобы подтвердить гнойный менингит необходимо произвести люмбальную пункцию, в ходе которой выявляется повышенное давление ликвора, его помутнение или опалесцирующая окраска. Последующее исследование цереброспинальной жидкости определяет увеличенное содержание белка и клеточных элементов (в основном за счет нейтрофилов). Выявление возбудителя производится в ходе микроскопии мазков цереброспинальной жидкости и при ее посеве на питательные среды.
С диагностической целью производят также анализ крови и отделяемого элементов кожной сыпи. При предположении о вторичном характере гнойного менингита проводятся дополнительные обследования, направленные на поиск первичного инфекционного очага: консультация отоларинголога, пульмонолога, терапевта; рентгенография околоносовых пазух, отоскопия, рентгенография легких.
Дифференцировать гнойный менингит необходимо от вирусного менингита, субарахноидального кровоизлияния, явлений менингизма при других инфекционных заболеваниях (сыпном тифе, лептоспирозе, тяжелых формах гриппа и др.).
Лечение гнойного менингита
Все имеющие гнойный менингит пациенты подлежат лечению в условиях стационара. Таким больным должна быть неотложно проведена люмбальная пункция и бактериоскопическое исследование ликвора. Сразу же после установления этиологии менингита пациенту назначается антибиотикотерапия. В большинстве случаев она представляет собой сочетание ампициллина с препаратами цефалоспоринового ряда (цефтриаксоном, цефотаксимом, цефтазидимом). При гнойном менингите неустановленной этиологии стартовая терапия заключается во внутримышечном введении аминогликозидов (канамицина, гентамицина) или их комбинации с ампициллином. Тяжело протекающий гнойный менингит может потребовать внутривенного или интратекального введения антибиотиков.
С целью уменьшения гидроцефалии и отека мозга при гнойном менингите назначают дегидратационную терапию (фуросемид, маннитол). Патогенетическое лечение гнойного менингита также включает применение глюкокортикостероидных препаратов (дексаметазона, преднизолона), дозы которых зависят от тяжести заболевания. Наряду с этим производится необходимая симптоматическая терапия. При нарушениях сна назначаются транквилизаторы; для купирования психомоторного возбуждения и судорог — литические смеси (хлорпромазин, дифенгидрамин, тримеперидина), диазепам, вальпроевая кислота; при гиповолемии и развитии инфекционно-токсического шока проводится инфузионная терапия.
В восстановительном периоде после перенесенной острой фазы гнойного менингита рекомендован прием ноотропных и нейропротекторных препаратов, витаминотерапия и общеукрепляющее лечение. Лечение пациентов, имеющих вторичный гнойный менингит, должно включать ликвидацию первичного септического очага, в том числе и путем хирургического вмешательства (санирующая операция при среднем отите, фронтотомия, этмоидотомия, сфенотомия, удаление внутримозгового абсцесса и т. п.).
Прогноз гнойного менингита
По некоторым данным в 14% случаев гнойный менингит приводит к летальному исходу. Однако при своевременно начатом и корректно проведенном лечении гнойный менингит имеет в основном благоприятный прогноз. После перенесенного менингита может наблюдаться астения, ликворно-динамические нарушения, нейросенсорная тугоухость, отдельные слабо выраженные очаговые симптомы. Тяжелые последствия гнойного менингита (гидроцефалия, амавроз, глухота, деменция, эпилепсия) в наше время являются редкостью.
Профилактика гнойного менингита
На сегодняшний день наиболее эффективным способом, позволяющим предупредить гнойный менингит, является вакцинация. Прививки проводится против основных возбудителей гнойного менингита: гемофильной палочки, менинго- и пневмококков. В России эти вакцины не считаются обязательными и вводятся по показаниям или по желанию пациентов.
Вакцинация против гемофильной инфекции проводится в основном детям в возрасте от 3 месяцев до 5 лет и людям, страдающим иммунодефицитными состояниями в результате ВИЧ-инфекции, проведения иммуносупрессивной терапии онкозаболеваний, удаления тимуса или селезенки и т. п. Вакцинация против менингококковой инфекции рекомендована детям после 18 месяцев и взрослым. Детям до 18 месяцев вакцинация проводится по эпидемическим показаниям (например, если менингококковый гнойный менингит диагностирован у одного из членов семьи). В регионах, опасных по менингококковому гнойному менингиту, вакцинация должна проводиться пациентам с иммунодефицитом и людям, имеющим анатомические дефекты черепа. Вакцинация против пневмококковой инфекции показана часто болеющим детям, пациентам с частыми пневмониями и отитами, в случаях пониженного иммунитета.
Менингококковая инфекция – инфекционная болезнь, совмещающая целую группу заболеваний, которые имеют разнообразные клинические проявления: от назофарингита до менингококкового сепсиса и менингита. Объединяет их то, что все они вызываются менингококками, которые переносятся воздушно-капельным путем. Менингококковая инфекция представляет опасность, так как широко распространена, скоротечна, может вызывать тяжелые осложнения и привести к летальному исходу.
МКБ-10
Общие сведения
Менингококковая инфекция – инфекционное заболевание, имеющее типичные клинические проявления в виде поражения слизистой оболочки носоглотки. Для этой болезни характерно распространение процесса, что приводит к специфической септицемии и гнойному лептоменингиту. Менингококковая инфекция распространилась по всем странам мира, в которых наблюдаются как спорадические случаи, так и эпидемические вспышки, бывают и эпидемии. Самое большое распространение менингококковая инфекция получила в странах Центральной Африки, Южной Америки, в Китае. Вспышки этого заболевания часто возникают там, где большая скученность населения сочетается с антисанитарными условиями обитания.
В нашей стране заболеваемость менингококковой инфекцией стабилизировалась и в среднем держится на уровне 5 на 100 тысяч населения. Как показывает географический анализ, есть несколько неблагополучных зон, где показатель заболеваемости более высок. Это, в первую очередь, дальневосточные области, расположенные рядом с границей Китая и Монголии. Другой регион, который дает стабильно высокий уровень заболеваемости – Мурманская и Архангельская области.

Этиология и патогенез
Возбудителем менингококковой инфекции является менингококк Neisseria meningitidis. Это грамотрицательный диплококк, не имеющий жгутиков и капсул и не образующий спор. Менингококки хорошо видны на окрашенных анилиновыми красками препаратах из чистой культуры. Они располагаются парно, как два боба, обращенных друг к другу вогнутой поверхностью. Оптимальная температура для роста менингококков – 37 °С. Во внешней среде они малоустойчивы, быстро погибают при воздействии солнечных лучей, дезинфицирующих средств, при высыхании и понижении температуры до 22 °С. Различают несколько серологических типов менингококков, основными из которых считаются четыре: А, B, C, D.
В результате воздушно-капельного механизма распространения инфекции менингококки проникают в носоглотку, полость рта, верхние дыхательные пути здоровых людей, затем гематогенным путем начинают распространяться в организме. В патогенезе менингококковой инфекции решающую роль играет комбинация процессов токсического и септического характера с присоединившимися аллергическими реакциями.
Заражение менингококковой инфекцией
Единственный источник возбудителя менингококковой инфекции - человек с клинически выраженными признаками болезни, а также носитель менингококков. Путь передачи менингококков - аспирационный. Распространение инфекции происходит при разговоре, чиханье, кашле, когда с капельками слизи возбудители попадают в окружающее больного воздушное пространство. Способствует заражению тесный контакт между людьми, особенно в закрытом помещении.
Менингококковая инфекция характеризуется некоторой сезонностью. Число заболевших в сырое и холодное время года увеличивается, достигая пика в марте-мае. Для менингококковой инфекции типичны периодические подъемы заболеваемости, имеющие интервалы в 10-15 лет. Болезнь может поражать людей практически любого возраста, но преимущественно болеют дети. Они составляют почти 70% от общего количество всех больных. Большое значение в развитии менингококковой инфекции имеет ослабленная иммунная система человека.
Классификация
Соответственно клинической классификации менингококковую инфекцию делят на локализованную и генерализованную. К локализованным формам относят менингококконосительство, острый назофарингит и изолированную менингококковую пневмонию. Генерализованные формы: острая и хроническая менингококкемия, менингококковый менингоэнцефалит, менингококковый менингит. Существуют редкие формы: менингококковый артрит или полиартрит, менингококковый эндокардит и иридоциклит. Частое распространение получили смешанные формы менингококковой инфекции.
Симптомы менингококковой инфекции
Инкубационный период при менингококковой инфекции длится от 1 до 10 дней, в среднем 2-3 дня. При менингококконосительстве чаще всего состояние здоровья не нарушается. Обычно болезнь начинается остро, однако у некоторых больных бывает продромальный период: слабость и потливость, головная боль и небольшое повышение температуры.
При менингококковом менингите может наступить расстройство сознания и психические нарушения. Возможны бред, возбуждение, галлюцинации или адинамия, заторможенность, сопор, даже кома. У детей часто возникают судороги, иногда гиперкинезы. У большинства больных отмечается угнетение или усиление периостальных и сухожильных рефлексов, а также их неравномерность, происходит поражение черепных нервов. Может развиться гнойный лабиринтит, который приводит к полной потере слуха. Реже бывает неврит зрительного нерва.
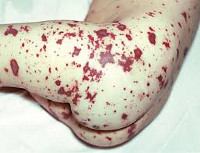
Менингококкемия представляет острый менингококковый сепсис, для которого типично острое начало, высокая лихорадка, ряд септических явлений, в том числе значительные изменения в деятельности сердечно-сосудистой системы, раннее появлением сыпи и тяжелое течение. Сыпь появляется чаще на туловище и нижних конечностях в виде розеолезных и папулезных элементов интенсивно-розового или слегка синюшного оттенка. Кроме того, на коже бывают разной величины геморрагические элементы и звездчатые красные пятна, переходящие в некроз.
При менингококкемии отмечаются кровоизлияния в конъюнктивы, склеры и слизистые оболочки носоглотки. У больных могут наблюдаться носовые, маточные, желудочные кровотечения, субарахноидальные кровоизлияния, микро- и макрогематурия. В отдельных случаях возникают артриты и полиартриты. Тяжелая менингококкемия у взрослых часто сочетается с менингитом.
Менингококковый менингоэнцефалит характеризуется судорогами и нарушением сознания уже с первых дней болезни, нередко появляются зрительные или слуховые галлюцинации. Для него типичны ранние параличи и парезы.
Осложнения
Возможны специфические осложнения в раннем и позднем течении болезни. К ним относятся:
- токсико-инфекционный шок;
- острая почечная недостаточность;
- желудочно-кишечное и маточное кровотечение;
- паренхиматозно-субарахноидальное кровоизлияние;
- острое набухание и отек головного мозга;
- церебральная гипотензия;
- отек легких;
- параличи и парезы;
- гормональная дисфункция;
- эпилепсия;
- гидроцефалия.
К неспецифическим осложнениям относят такие, как герпес, отит, пневмония, пиелонефрит и другие.
Диагноз менингококковой инфекции
Чтобы поставить правильный диагноз, необходимо изучить клиническую картину заболевания. Принимают во внимание также эпидемиологические данные, анамнез, результаты лабораторных исследований крови и цереброспинальной жидкости, взятой путем люмбальной пункции. При подозрении на менингококконосительство или менингококковый назофарингит проводят бактериологическое исследование слизи, которую собирают с задней стенки глотки. Используют также иммунологические методы.
Дифференциальный диагноз следует проводить с другими заболеваниями. Назофарингит дифференцируют с острыми вирусными инфекциями, ангиной, фарингитом. Смешанную форму менингококковой инфекции и менингококкемию сравнивают с другими инфекционными болезнями. Менингококковый менингит дифференцируют с гнойными менингитами другой этиологии.
Лечение менингококковой инфекции
При менингококковой инфекции необходима ранняя госпитализация в специализированные отделения инфекционной больницы. При развитии осложнений больных определяют в отделение реанимации. В случаях выраженной интоксикации, лихорадки назначают антибиотики. В тяжелых случаях проводят противошоковые мероприятия, дегидратационную и дезинтоксикационную, противосудорожную терапию. Назначают анальгетики, применяют кортикостероиды, оксигенотерапию, искусственную вентиляцию легких и другие средства. По показаниям используют витамины, ноотропные препараты и сердечные гликозиды. Выписка из стационара может быть произведена после исчезновения клинических симптомов, при наступлении выздоровления и отсутствии в бактериологических исследованиях слизи из зева и носа менингококков.
В большинстве случаев при своевременном лечении менингококковой инфекции прогноз благоприятен. По статистике летальные исходы возможны при таких осложнениях, как отек и набухание головного мозга, инфекционно-токсический шок. Остаточные явления встречаются у пациентов, лечение которых было начато только в поздние сроки заболевания. Могут быть функциональные нарушения нервно-психической деятельности. Пациентам, перенесшим менингококковую инфекцию показано амбулаторное наблюдение и долечивание у невролога.
Профилактика менингококковой инфекции
Важно вовремя поставить диагноз больным с разными видами менингококковой инфекции и госпитализировать их. Противоэпидемическими мерами является выявление носителей инфекции и проведение им санации носоглотки. Большое значение для профилактики имеет повышение иммунитета людей. За теми, кто был в контакте с больным, устанавливается медицинское наблюдение и проводится бактериологическое обследование. По показаниям осуществляется вакцинация комплексной полисахаридной вакциной против менингококков серологических групп А и С, иммунитет от которой сохраняется в течение 3-5 лет. Повторную иммунизацию при угрозе эпидемии можно проводить через три года.
Менингококковая инфекция – не часто встречающееся заболевание: далеко не каждый участковый врач за всю свою практику сталкивается хотя бы с одним таким больным. И не всегда студентам лечебных, педиатрических факультетов в процессе обучения удается продемонстрировать больного менингококцемией, не говоря о студентах стоматологического, фармацевтического и других факультетов, на которых курс детских инфекционных болезней упразднен. Поэтому не лишним будет кому-то напомнить, а кому-то впервые узнать об особенностях данного заболевания. Ведь ошибки, приводящие к потере драгоценного времени, порой стоящие жизни ребенку, чаще случаются именно на догоспитальном этапе.
Менингококковая инфекция – антропонозное заболевание, передающееся воздушно-капельным путем и характеризующееся широким диапазоном клинических проявлений: от менингококконосительства до менингита и тяжелого менингококкового сепсиса, имеющего молниеносное течение.
Что провоцирует / Причины Менингококковой инфекции:
Возбудителем менингококковой инфекции является грамотрицательный диплококк Neisseria meningitidis, высокочувствительный к факторам внешней среды: погибает при перепадах температуры, влажности, интенсивности солнечной радиации, прихотлив к условиям культивирования. Вне организма сохраняет жизнеспособность не более 30 мин. Известно 13 серотипов возбудителя. Эпидемиологическое значение в Украине имеют серотипы А, В, С. Изредка встречаются полиагглютинирующие штаммы. При прямой микроскопии крови и ликвора возбудитель обнаруживается внутри- и внеклеточно в виде парно располагающихся кокков в форме кофейных зерен. В клеточной оболочке микроба имеется липополисахарид, отвечающий за эндотоксиноподобное действие при менингококковом сепсисе.
Эпидемиология
В большинстве развитых стран распространенность менингококковой инфекции составляет 1-3 случая на 100 тыс. населения, встречается в любом возрасте, однако 70-80% приходится на детей до трех лет. Наиболее подвержены развитию гипертоксических (сверхострых) форм инфекций дети первых трех лет, особенно первого года жизни.
Характерны эпидемиологические подъемы заболеваемости каждые 10-20 лет, что связано со сменой возбудителя и изменением иммунологической структуры населения (увеличение восприимчивой прослойки за счет родившихся детей, снижения иммунитета у взрослых). Также имеют место сезонные подъемы заболеваемости (март-апрель-май), хотя больные этой инфекцией регистрируются в течение всего года.
Источником заболевания является больной или бактерионоситель. Механизм передачи – воздушно-капельный. Наиболее заразны больные с катаральными явлениями со стороны носоглотки. Здоровые носители также имеют эпидемиологическое значение, так как их количество в сотни раз превышает число больных. Известно, что предвестником очередного подъема заболеваемости является нарастание числа носителей менингококка. В детских коллективах заражению детей способствует тесный длительный контакт в помещении, особенно в спальных комнатах. Восприимчивость к менингококку достаточно высокая. Но особенность состоит в том, что характерная клиническая картина наблюдается лишь у 0,5% инфицированных. Крайне редко встречается семейная предрасположенность к менингококковой инфекции. В этих семьях наблюдались случаи заболевания менингококцемией и менингитом разных детей в разное (с промежутком в несколько лет) время, а также повторные случаи заболевания у одного из этих детей.
Летальность детей первого года жизни наиболее высокая. Основная причина – сверхострый менингококковый сепсис с развитием инфекционно-токсического шока (ИТШ), а также тяжелый гнойный менингит, осложненный отеком-набуханием головного мозга. Большое влияние на исход заболевания имеют своевременность диагностики, своевременность и правильность начатого лечения.
Патогенез (что происходит?) во время Менингококковой инфекции:
Возбудитель имеет тропность к слизистой оболочке носоглотки, на которой и размножается при определенных условиях, выделяясь с носоглоточной слизью во внешнюю среду, что соответствует наиболее частой форме инфекции – менингококконосительству.
У так называемых здоровых носителей нередко выявляют хронические воспалительные изменения носоглотки. Частота выявления носительства превышает частоту случаев заболевания приблизительно в 20 тыс. раз. Диагноз основывается только на бактериологическом подтверждении – выделении менингококка из носоглоточной слизи. В других случаях возникают острые воспалительные изменения слизистой носоглотки – менингококковый назофарингит, который клинически ничем не отличается от банального. Диагноз также устанавливается только на основании положительных результатов бактериологического исследования.
У части больных менингококк, преодолевая местные барьеры, попадает в кровь. Это может быть транзиторная бактериемия без клинических проявлений либо развивается классическая картина менингококцемии – менингококкового сепсиса. При этом происходит массивный распад менингококков с высвобождением большого количества эндотоксина. Менингококковый эндотоксин – сильный сосудистый яд. При воздействии его на эндотелий сосудов возникают микроциркуляторные нарушения, а также нарушения гемокоагуляции по тромбогеморрагическому типу, что ведет к диссеминированному внутрисосудистому свертыванию (ДВС-синдром) с образованием обширных кровоизлияний на коже и во внутренних органах, в том числе в почках, надпочечниках, в веществе головного мозга, миокарде, оболочках глаза и др.
При кровоизлиянии в кору надпочечников развивается ИТШ, проявляющийся синдромом острой надпочечниковой недостаточности (синдром Уотерхауза-Фридерихсена) – быстро прогрессирующим коллапсом с падением АД, нитевидным пульсом, расстройством микроциркуляции, нередко нарушением сознания.
Преодолевая гематоэнцефалический барьер, возбудитель вызывает воспалительный процесс оболочек мозга – менингит. Возможно поражение вещества головного мозга – энцефалит. При тяжелом течении менингит осложняется отеком-набуханием вещества головного мозга.
Иммунитет при менингококковой инфекции нестойкий, типоспецифический.
Симптомы Менингококковой инфекции:
Могут наблюдаться кровоизлияния в слизистую глаз. В тяжелых случаях – носовые, маточные, желудочно-кишечные, почечные кровотечения.
Прогрессирующее ухудшение состояния больного ведет к появлению у него признаков ИТШ разной степени.
Гнойный менингит. Начало заболевания острое: внезапный подъем температуры тела до 39-40°С и выше. Родители порой указывают точное время заболевания ребенка. Основная жалоба – сильная головная боль разлитого характера в области лба, затылка, которая быстро усиливается, становится нестерпимой. Характерна повторяющаяся рвота без предшествующей тошноты, как правило не связанная с приемом пищи, питья, не приносящая облегчения. Анальгетики, имеющие слабый и кратковременный эффект, в дальнейшем неэффективны. Характерны общая гиперестезия, гиперакузия, светобоязнь.
Дети младшего возраста, стремящиеся при плохом самочувствии к маме на руки, именно при менингите предпочитают оставаться в постели, чтобы их не тревожили, как бы замирают, потому что любое движение усиливает головную боль. Больной выбирает в постели вынужденную щадящую позу на боку с запрокинутой назад головой и приведенными к животу коленями. Симптомы Кернига, Брудзинского положительны. Выражена ригидность затылочных мышц. У грудных детей отмечается напряжение и выбухание родничка, однако при частой рвоте большой родничок может быть запавшим. Положительный симптом Лессажа (симптом подвешивания), когда поддерживаемый под руки малыш поджимает ножки, согнутые в коленях, и удерживает их в таком положении. В первые часы заболевания отмечается возбуждение ребенка, в дальнейшем сменяющееся вялостью, заторможенностью. Возможно появление судорог, потеря сознания. Люмбальная пункция с последующим исследованием спинномозговой жидкости позволяет подтвердить диагноз менингита. Обычно ликвор мутный, преобладает нейтрофильный цитоз. В клинической симптоматике смешанных форм могут преобладать симптомы как менингита, так и менингококцемии.
Нередко при менингите и менингококцемии появляются герпетические высыпания на слизистых, коже лица, пальцах рук, ног и других участков тела.
Генерализованным формам менингококковой инфекции может сопутствовать появление моно- и полиартритов. Чаще поражаются мелкие суставы кистей, стоп, реже крупные суставы – коленный, голеностопный, тазобедренный. Как правило, процесс односторонний. Возможны варианты комбинированных поражений. Течение артритов благоприятное, но требует дополнительных врачебных назначений.
К редким формам менингококковой инфекции относятся: эндокардит, перикардит, иридоциклит, панофтальмит, пневмония.
Осложнения
Клиническое течение менингококковой болезни и выздоровление больного зависит от своевременной диагностики и адекватного лечения. Поступление больного менингитом в стационар через сутки от начала заболевания считается поздним. При этом увеличивается вероятность возникновения осложнений, неблагоприятного исхода. При своевременном и правильном лечении заболевание заканчивается полным выздоровлением. Одним из осложнений является поражение слуховых нервов, ведущее к разной степени одно- или двусторонней тугоухости. Осложнения бактериального характера наиболее частые у детей грудного возраста – вентрикулит, гидроцефалия, субарахноидальная эмпиема, абсцесс головного мозга, парезы, параличи. Осложнения при менингококцемии связаны с длительно не заживающими обширными некрозами, с их вторичным инфицированием.
Диагностика Менингококковой инфекции:
Ранняя диагностика менингококковой инфекции у детей имеет важное значение в силу быстро прогрессирующего течения, а также потенциально летального исхода. Активное выявление и учет ранних симптомов инфекции позволяет повысить эффективность ее диагностики на этапе первой медицинской помощи, что ускорит поступление пациентов в лечебное учреждение.
Временное окно для постановки диагноза МИ у детей является крайне узким. Так, в течение первых 4-6 ч у большинства пациентов отсутствует специфическая симптоматика, тогда как через 24 ч инфекционный процесс приобретает жизнеугрожающий характер. Отмечено, что у большинства детей наблюдалось раннее (в среднем 8 часов) появление симптомов нарушения гемодинамики – похолодание рук и ног, изменение цвета кожных покровов. В то же время классическая симптоматика менингококковой инфекции (синдром менингизма, геморрагическая сыпь, нарушение сознания) развивалась в значительно более поздние сроки, в среднем через 13-22 ч.
Врач общей практики должен в кратчайший срок диагностировать менингококцемию только на основании опорных клинических признаков: острого начала, лихорадки, геморрагической сыпи.
Сыпь при инфекционном мононуклеозе кореподобная. Заболеванию предшествует ангина, увеличение шейных и других групп лимфоузлов. Имеет место гепатолиенальный синдром. В общем анализе крови выявляются атипичные мононуклеары (вироциты).
Сыпь при геморрагических васкулитах нередко возникает после перенесенных ОРЗ. При этом самочувствие ребенка удовлетворительное, температура нормальная. Элементы сыпи располагаются симметрично, чаще на коже разгибательных поверхностей, в области голеностопных суставов, на ягодицах.
При тромбоцитопенической пурпуре сыпь от мелких петехий до крупных экхимозов располагается на участках тела, часто подвергающихся травматизации, могут быть кровоизлияния на слизистых оболочках рта. Характерны кровотечения. Общее состояние страдает мало. Лихорадка не характерна. В периферической крови резко снижено количество тромбоцитов, удлинено время кровотечений.
Лечение Менингококковой инфекции:
Лечение должно быть начато немедленно.
Первую медицинскую помощь больному обязан оказать врач, который первым заподозрил либо диагностировал менингококцемию.
Больному требуется ввести левомицетина сукцинат 25 мг/кг МЕ (разовая доза) + преднизолон 2-З мг/кг. Предпочтительно внутривенное введение этих препаратов, так как при нарушении микроциркуляции внутримышечное введение антибиотиков и гормонов не эффективно. При наличии признаков ИТШ основным в лечении является применение массивных доз кортикостероидов от 5 до 20 мг/кг, восполнение объема циркулирующей крови (введение препаратов только внутривенное).
Необходимо как можно быстрее госпитализировать больного. Больные генерализованными формами менингококковой инфекции или с подозрением на них подлежат экстренной госпитализации в специализированное отделение инфекционной больницы врачебной бригадой СМП. При наличии признаков ИТШ – реанимационной бригадой.
При прогрессирующем ухудшении состояния больного показана госпитализация его в ближайшее отделение реанимации и лишь после стабилизации состояния – перевод в профильный стационар.
Обязательной госпитализации подлежат больные генерализованными формами МИ или с подозрением на них. В амбулаторных условиях могут лечиться только больные локализованными формами: менингококконосители и назофарингитом с нетяжелым и непродолжительным течением при отсутствии в семье детей дошкольного возраста и работников детских учреждений.
I. Назофарингит
Антибактериальная терапия:
– рифампицин – 10 мг/кг в сутки 3-5 дней или макролиды (эритромицин, спирамицин, азитромицин), или левомицитин.
II. Менингококконосительство
– рифампицин – 2-3 дня.
III. Гнойный менингит
Догоспитальный этап лечения:
– обеспечение венозного доступа;
– антибактериальная терапия – левомицетина сукцинат – 25 мг/кг (разовая доза);
– глюкокортикоиды – 1-3 мг/кг по преднизолону;
– инфузионная терапия солевыми и коллоидными растворами;
– антипиретики;
– фуросемид – 1-2 мг/кг;
– при судорогах – диазепам (стационарный этап лечения);
– антибактериальная терапия: бензилпенициллин – 300-500 мг/кг вводить 6 раз в сутки (антибиотики резерва: цефтриаксон – 100 мг/кг в сутки, цефотаксим – 200 мг/кг в сутки; при наличии признаков ИТШ – левомицетина сукцинат – 100 мг/кг в сутки;
– дезинтоксикационная терапия при среднетяжелых формах с использованием глюкозо-солевых растворов;
– диакарб+аспаркам. Доза подбирается в зависимости от выраженности гипертензионного синдрома;
– посиндромная терапия;
– в период реконвалесценции: ноотропы, витамины группы В.
IV. Менингококцемия
Догоспитальный этап лечения:
– обеспечение венозного доступа;
– антибактериальная терапия;
– левомицитина сукцинат – по 25 мг/кг (разовая доза) в/в;
– глюкокортикоиды – преднизолон, гидрокортизон или дексазон – по 2-3 мг/кг по преднизолону – без ИТШ (при ИТШ 1 степени – 5 мг/кг, 2-й – 10 мг/кг, 3-й – 15-20 мг/кг);
– инфузионная терапия солевыми растворами или реополиглюкином для стабилизации ОЦК;
– инотропы (допамин) – для поддержания гемодинамики (стационарный этап лечения);
– в зависимости от тяжести состояния госпитализация больного в отделение интенсивной терапии и реанимации или в отделение нейроинфекций инфекционного стационара;
– антибактериальная терапия: при наличии ИТШ препарат выбора – левомицетина сукцинат в дозе 100 мг/кг в сутки (при выведении больного из ИТШ назначается пенициллин 200 мг/кг в сутки или цефалоспорины 100 мг/кг в сутки).
При тяжелой форме и необходимости защиты от нозокомиальной инфекции дополнительно используют аминогликозиды 3-го поколения – амикацин – до 20 мг/кг в сутки, нетилмицин – 1,5-2,0 мг/кг каждые 8 часов;
– дезинтоксикационная терапия при среднетяжелых формах проводится глюкозо-солевыми растворами с учетом суточной потребности в жидкости и патологических потерь;
– посиндромная терапия – согласно соответствующим протоколам лечения.
Выписка больных проводится по клиническому выздоровлению после нормализации лабораторных показателей ликвора, общего анализа крови. Контрольный мазок из носоглотки берется в стационаре не ранее трех дней после антибактериального лечения.
Последствия генерализованных форм менингококковой инфекции
Клинико-лабораторные исследования показали, что при выписке из стационара у большинства больных еще не наступает полного восстановления всех нарушенных функций. Дети, перенесшие гнойный менингит, обязательно должны в течение 2-3 лет состоять на диспансерном учете у невролога.
Желательно в течение первых 2-3 недель после выписки не направлять детей в детские учреждения.
Наиболее частым последствием менингококковой инфекции является церебрастенический синдром, проявляющийся повышенной утомляемостью, расстройством сна, аппетита, снижением успеваемости, изменением поведения. Для младших детей более характерна эмоциональная неустойчивость, двигательная расторможенность, рассеянность внимания, иногда агрессивность.
При выявлении церебростении ребенку необходимо обеспечить щадящий режим, правильную организацию труда и отдыха, ограничение до минимума времени просмотра телевизора и работы с компьютером, увеличение времени сна и пребывания на свежем воздухе, общеукрепляющую терапию. В восстановительном периоде назначаются ноотропы, поливитамины, сосудистые препараты под контролем допплерографии сосудов головного мозга.
Профилактика Менингококковой инфекции:
При установлении диагноза менингококковой инфекции о каждом случае подается экстренное извещение в районную или городскую СЭС. В детском учреждении устанавливается карантин на 10 дней с момента изоляции последнего больного. Проводится бактериологическое исследование (мазок из носоглотки) контактных с носителем по месту жительства и в детском учреждении. За контактными детьми в детском учреждении устанавливается наблюдение: ежедневный осмотр кожных покровов, слизистой зева, термометрия. Им назначается рифампицин на 2 дня в возрастной дозировке.
К каким докторам следует обращаться если у Вас Менингококковая инфекция:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Менингококковой инфекции, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

