Мератин комби молочница
Обновлено: 26.04.2024
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida. В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урог
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida.
В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урогенитального кандидоза являются: C. albicans — в 80% (за рубежом — в 45–70%), C. glabrata — в 15–30%, C. tropicalis, C. krusei, C. parapsilosis — в 4–7% случаев.
Заболевание поражает и мужчин и женщин, однако чаще встречается у женщин репродуктивного возраста. По распространенности кандидозный вульвовагинит стоит на втором месте среди всех вульвовагинальных инфекций. Пик заболеваемости отмечается в 20–45 лет.
Половой путь передачи инфекции встречается в 30–40% случаев. Чаще (60–70%) заболевание обусловлено эндогенной инфекцией. При беременности заболеваемость возрастает на 10–20%, риск передачи инфекции новорожденному в родах составляет примерно 70–85%.
К факторам риска обычно относят беременность, применение гормональной контрацепции и заместительной гормонотерапии (особенно гормональными препаратами первого поколения), длительное и бессистемное использование антибиотиков, иммунодепрессантов, цитостатиков и некоторых других препаратов. Однако необходимо отметить, что антибактериальные средства выступают как фактор риска только на фоне существующего кандидоносительства и их влияние кратковременно. Нарушения углеводного обмена, обусловленные сахарным диабетом, способствуют упорному течению урогенитального кандидоза с частыми рецидивами, плохо поддающимися терапии.
Иммунодефицитные состояния, системные заболевания, приводящие к иммунной недостаточности, также провоцируют возникновение и рецидивы урогенитального кандидоза. Особенно тяжело протекает кандидаинфекция у ВИЧ-инфицированных пациентов. Нередко в терминальной стадии СПИДа развивается генерализованная кандидаинфекция.
К основным патогенетическим факторам традиционно относят дисбаланс микрофлоры влагалища, повышение концентрации эстрогена и прогестинов в тканях, нарушение местного иммунитета половых путей.
Вульвовагинальный кандидоз — наиболее часто употребляемое название заболевания, поскольку его основными клиническими проявлениями являются вульвит и вагинит. Однако по локализации выделяют также кандидозный цервицит, кольпит, уретрит, бартолинит. По характеру течения заболевания различают:
- острый (свежий, спорадический) кандидоз (протекает не более 2 мес);
- хронический, в том числе: а) рецидивирующий (не менее 4 эпизодов в год); б) персистирующий (симптомы заболевания сохраняются постоянно, несколько уменьшаясь после лечения).
Острый генитальный кандидоз характеризуется ярко выраженной воспалительной картиной. Основные жалобы и симптомы при кандидозном вульвовагините — зуд и жжение, постоянные или усиливающиеся во второй половине дня, вечером, ночью, после длительной ходьбы, а у пациентов с атопической предрасположенностью — под действием множества разных факторов. В области вульвы и половых губ зуд, как правило, интенсивный, сопровождается расчесами. Сильный, постоянный зуд нередко ведет к бессоннице, неврозам. Чувство зуда и жжения, боли, особенно в области расчесов, препятствует мочеиспусканию и может приводить к задержке мочи. Болезненность и чувство жжения во влагалище усиливаются во время коитуса и приводят к появлению страха перед половым сношением и расстройству половой жизни (диспареунии).
Следующий симптом — лейкорея. Бели не обильны, белого цвета, густые (сливкообразные) или хлопьевидные, творожистые, пленчатые, имеют нерезкий, кисловатый запах. Редко бывают водянистыми, с творожисто-крошковатыми вкраплениями. Могут отсутствовать полностью.
При поражении близлежащих кожных покровов отмечаются гиперемия, мацерация кожи, отдельные пустулезные элементы, зуд в области заднего прохода.
У пациентов, имеющих предрасположенность, кандидоз нередко рецидивирует, т. е. наблюдаются возвраты болезни после полного угасания клинических проявлений и восстановления нарушенных функций слизистой в процессе лечения. Если такие рецидивы наблюдаются не менее 4 раз в год, то заболевание классифицируется как хронический рецидивирующий вульвовагинальный кандидоз. Тактика лечения в этом случае отличается от таковой при спорадических эпизодах.
Другая форма течения хронической инфекции — персистирующий вульвовагинальный кандидоз, при котором клинические симптомы сохраняются постоянно и лишь несколько стихают после лечения. Рецидивы следует отличать от обострений, которые развиваются не после болезни, а на фоне сохраняющейся клинической симптоматики. Разумеется, и подход к лечению в этом случае несколько иной, чем при других формах.
Если ранее хронизацию и рецидивирование заболевания объясняли реинфицированием (либо эндо-, либо экзогенным), то в настоящее время причиной этих явлений считают состояние макроорганизма, так как постоянно выделяется один и тот же штамм гриба.
К вторичному вульвовагинальному кандидозу обычно относят случаи возникновения инфекции на фоне существующего неинфекционного поражения половых органов при красном плоском лишае, болезни Бехчета, пемфигоиде.
Как правило, симптомы кандидоза развиваются быстро, за неделю до менструации и несколько стихают во время менструации. При хронической персистирующей форме нарастает их интенсивность.
В плане дифференциальной диагностики схожие симптомы имеют две другие наиболее частые инфекции влагалища — бактериальный вагиноз и трихомониаз.
Симптомы бактериального вагиноза, как правило, возникают в первую неделю менструального цикла и самостоятельно проходят в середине цикла. Рецидив бактериального вагиноза иногда следует за рецидивом вагинального кандидоза.
Для острого трихомониаза характерны зуд и более выраженное жжение. Выделения, как правило, более обильные, жидкие, пенистые.
Микроскопия нативного препарата или окрашенного мазка — наиболее простой и доступный метод выявления гриба, его мицелия и спор. Культуральная диагностика рекомендуется лишь в некоторых случаях:
- для подтверждения диагноза при отрицательном результате микроскопии и наличии типичной клиники;
- для видовой идентификации при подозрении на нетипичную этиологию;
- для определения чувствительности к антимикотикам (обычно вместе с видовой идентификацией).
Выделение более 1•10 4 КОЕ/мл при отсутствии клиники расценивают как бессимптомную колонизацию (кандиданосительство), лечение при этом не назначается (10–25% населения являются транзиторными носителями Candida в полости рта, 65–80% — в кишечнике, 17% — в детрите гастродуоденальных язв). Однако при наличии предрасполагающих (провоцирующих) факторов (например, антибиотико-, химио-, лучевая, стероидная и др. иммуносупрессивная терапия) часто проводят профилактическое (превентивное) лечение. Широко применяемым профилактическим препаратом служит нистатин. Однако он эффективен для профилактики кандидоза только в просвете кишечника. Системная абсорбция его не более 3–5%, поэтому он не способен воздействовать на грибы, находящиеся не в просвете кишечника. Для профилактики урогенитального кандидоза предпочтение отдается местным формам антимикотиков (вагинальным таблеткам и свечам, растворам и мазям). В профилактике кандидоза у лиц, страдающих тяжелыми заболеваниями, которые рассматриваются в качестве предрасполагающих факторов (сахарный диабет), реально эффективными могут быть только системные азольные препараты и амфотерицин.
Противокандидозные препараты включают:
- полиены — нистатин, леворин, амфотерицин;
- имидазолы — кетоконазол, клотримазол, миконазол, бифоназол, изоконазол;
- триазолы — флуконазол, итраконазол;
- прочие — флуцитозин, нитрофунгин, декамин, препараты йода и др.
Большинство случаев вульвовагинального кандидоза поддается терапии местными противогрибковыми средствами и антисептиками.
Преимуществом местных средств является безопасность, так как системная абсорбция практически невелика, в то же время создаются очень высокие концентрации антимикотика непосредственно в области поражения, т. е. на поверхности слизистой.
Вагинальные кремы рекомендуются для лечения вульвитов, таблетки и суппозитории — вагинитов.
При лечении беременных женщин местные антимикотики по показаниям можно назначать только во II и III триместрах. Системные антимикотики при беременности не рекомендуются.
Довольно часто при кандидозном вульвовагините отмечаются сопутствующие инфекции или нарушение влагалищного микробиоценоза. В таких случаях используются комбинированные препараты, которые отличаются высокой клинической эффективностью и могут с успехом применяться в терапии вульвовагинитов смешанной этиологии. Среди таких препаратов наибольшей популярностью пользуются:
- травокорт — изоконазола нитрат + дифторкортолона-21-валерат;
- клион-Д — миконазол + метронидазол;
- макмирор комплекс 500 — нистатин + нифурател;
- полижинакс — нистатин + неомицин + полимиксин;
- тержинан — нистатин + неомицина сульфат + тернидазол + преднизолон.
Однако за рубежом комбинированные формы не рекомендуются к применению, так как, по мнению некоторых исследователей, они ухудшают фармакокинетику за счет конкуренции составляющих комбинированного препарата. В таких случаях предпочтение отдается сочетанию местного лечения с системным.
В терапии вульвовагинального кандидоза используются также местные антисептики:
- растворы соды, борной кислоты, тетрабората натрия, марганцовокислого калия (для спринцеваний и тампонов), анилиновых красителей (для смазывания в зеркалах);
- суппозитории — повидон-йодин (бетадин, вокадин, йодоксид) — на ночь;
- вагинальные капсулы — борная кислота 600 мг/сут;
- кортикостероидные кремы (I и II класса).
При выраженном вульвите назначают теплые ванночки с содой и местные кортикостероидные кремы I и II классов. Отличных результатов в ходе терапии удается достигнуть, применяя при выраженном вульвите крем травокорт, который содержит антимикотик изоконазол в сочетании с кортикостероидом II класса дифлукортолона-21-валератом. Такое оптимальное сочетание позволяет быстро купировать симптомы у женщин и особенно у мужчин. Этот крем удобен в применении, так как назначается всего 1 раз в сутки (на ночь) у женщин и 2 раза (утром и вечером) — у мужчин. Травокорт не имеет запаха и не пачкает белье.
Высокоактивные кортикостероидные мази III и IV классов не рекомендуются, так как могут привести к обострению, усилению симптомов. Патогенетическая терапия включает также использование антигистаминных препаратов и кетотифена.
В упорных случаях и при диссеминированном кандидозе предпочтение отдается системной терапии, а в ряде случаев — сочетанию системного и местного лечения.
При беременности и лактации использовать системные препараты не рекомендуется, а существующие в некоторых работах ссылки на положительные результаты не доказаны достаточным количеством наблюдений и научных исследований.
Продолжительность системной терапии при неосложненном вульвовагинальном кандидозе минимальна (однократный прием, или прием пероральных препаратов не более 5 дней).
Общей рекомендацией по лечению осложненных форм является удлинение курса терапии (объем местной и системной терапии увеличивается вдвое).
На основании собственного опыта нами предложены схемы терапии неосложненного и осложненного вульвовагинального кандидоза (табл.).
Наши наблюдения свидетельствуют о том, что наиболее адекватными являются методы профилактики рецидивов при помощи как местных, так и системных препаратов.
Лечение хронического рецидивирующего вульвовагинального кандидоза
- Начальный курс: микофлюкан (флуконазол) по 50 мг ежедневно в течение 14 дней или по 150 мг 1 раз в 3 дня в течение 2 нед (всего на курс 14 таблеток по 50 мг или 5 таблеток по 150 мг).
- Профилактический курс: микофлюкан (флуконазол) по 150 мг 1 раз в неделю в течение 3–4 мес.
Лечение персистирующего вульвовагинального кандидоза
Начальный курс проводится такой же, как при хроническом рецидивирующем кандидозе. Поддерживающая терапия состоит в постоянном приеме противокандидозных препаратов: флуконазол (микофлюкан), таблетки по 150 мг,1–2 раза в месяц в течение 12–24 мес.
В лечении устойчивого к антимикотикам кандидоза, если терапия оказалась неэффективной, требуется повторно подтвердить диагноз, производя посев и выделение возбудителя с последующим определением его вида и чувствительности к противогрибковым препаратам. Выбор системного или местного антимикотика и его дозы далее осуществляется в соответствии с результатами исследования.
После повторного подтверждения диагноза возможен переход на местную терапию антимикотиками или антисептиками, назначаемыми в высоких дозах, часто и длительными курсами.
Целесообразно также использование витаминных комплексов, содержащих биотин.
Н. В. Кунгуров, доктор медицинских наук, профессор
Н. М. Герасимова, доктор биологических наук, профессор
И. Ф. Вишневская
Уральский НИИ дерматовенерологии и иммунопатологии Минздрава России, г. Екатеринбург
Кафедра акушерства и гинекологии факультета послевузовского профессионального образования (зав. — член-корр. РАМН проф. И.С. Сидорова) Московской медицинской академии им. И.М. Сеченова Обследованы 160 женщин репродуктивного возраста с бактериальным вагинозом с целью выбора наиболее эффективного способа медикаментозного лечения этого заболевания. В 4 группах по 40 человек каждая изучены лечебные эффекты тержинана (1-я группа), нео-пенотрана (2-я группа), далацина (3-я группа) и бетадина (4-я группа). Критериями эффективности лечения больных являлись исчезновение негативных субъективных проявлений клинических симптомов заболевания и нормализация лабораторных показателей. Установлено, что наибольший процент излечиваемости и минимальное число рецидивов наблюдались при применении тержинана и нео-пенотрана. Более предпочтительным является использование тержинана, так как он оказывает самое быстрое клиническое действие, положительно влияет на микроциркуляцию и слизистую оболочку влагалища и не дает системного эффекта.
A hundred and sixty reproductive-aged females with bacterial vaginosis were examined to select the most effective drug treatment for this disease. The therapeutic effects of terginan (Group 1), neo-penotran (Group 2), dalacin (Group 3), and betadine (Group 4) were studied, each group each comprising 40 females. The criteria for therapeutic efficiency were the disappearance of negative subjective manifestations of the disease and the normalization of laboratory indices. The highest cure rate and the minimum number of recurrences were observed in the use of terginan and neo-penotran. Terginan is the drug of choice as it exerts the rapidest clinical effect, and positively affects vaginal microcirculation and mucosa, and produces no systemic effect.
Проблема поиска оптимальных методов терапии инфекционной патологии в акушерстве и гинекологии является чрезвычайно актуальной, что связано с неуклонным ростом ее распространенности в популяции, появлением новых возбудителей, снижением чувствительности микроорганизмов к применяемым антибактериальным препаратам и доминированием в структуре возбудителей ассоциаций условно-патогенных микроорганизмов.
Бактериальный вагиноз (БВ) является одним из трех наиболее часто встречающихся инфекционных заболеваний нижнего отдела половой системы, составляя от 30 до 35%, наряду с вагинальным кандидозом (20-25%), и вагинитом, вызванным Trichomonas vaginalis (5-25%). У женщин репродуктивного возраста дисбактериоз влагалища встречается в 21-64% случаев, а у беременных этот показатель достигает 26%.
Дисбактериоз влагалища не сопровождается явлениями выраженного воспаления и лейкоцитарной реакции и развивается на фоне значительного подавления флоры молочно-кислых бактерий (палочка Дедерлейна) и факторов местного иммунитета. Он представляет собой клинический синдром, обусловленный патологическим изменением микробиоценоза влагалищной среды, что проявляется чрезмерно высокой концентрацией облигатно- и факультативно-анаэробных условно-патогенных микроорганизмов и резким снижением или отсутствием молочно-кислых бактерий.
Применяемые в практике лекарственные средства должны обладать низкой токсичностью и высокой биодоступностью, низкой аллергенностью, достаточным спектром действия, минимальным количеством побочных эффектов, отсутствием тератогенного и эмбриотоксического действия на плод, а также приемлемой стоимостью. Однако не всегда предлагаемые препараты отвечают изложенным требованиям, а зачастую противоречат им. В арсенале акушера-гинеколога имеется достаточно широкий спектр лекарственных средств, применяя которые необходимо стремиться избегать полипрагмазии (использования нескольких препаратов одновременно), применять препараты с известным и обоснованно необходимым спектром действия, а при терапии моноинфекции использовать монокомпонентные препараты узкого спектра действия. В определенных ситуациях (во время беременности и лактации, при наличии экстрагенитальной патологии) необходимо отдавать предпочтение препаратам местного действия, не дающим системных эффектов.
В связи с регистрируемым неуклонным ростом распространенности инфекционной патологии, вызванной ассоциациями микроорганизмов, и прежде всего условно-патогенных, вызывающих неспецифические воспалительные заболевания, нами было проведено проспективное исследование, целью которого явилось изучение эффективности различных препаратов местного действия при дисбактериозе влагалища.
В качестве критериев оценки эффективности препаратов были выбраны:
- процент излечиваемости пациенток;
- частота рецидивов;
- время клинического и микробиологического улучшения;
- необходимость в дополнительном применении других препаратов.
Диагностика БВ в настоящее время не представляет трудностей. Нами использовался комплекс диагностических критериев, предложенный R. Amsel. и соавт. (1986):
- наличие гомогенного сероватого отделяемого;
- pH влагалищного отделяемого более 4,5;
- положительный аминный тест — наличие рыбного запаха при воздействии на влагалищное отделяемое 10% раствора гидроксида калия;
- выявление “ключевых” клеток (более 20%) при микроскопическом исследовании неокрашенного влажного препарата влагалищного отделяемого.
Кроме того, мы проводили расширенное бактериологическое исследование — отделяемого на специфические дифференциально-диагностические среды. Материал из влагалища и шейки матки брали до проведения мануального исследования, после введения зеркал. Микробиологическое исследование проводилось 3-кратно: в момент поступления больной в клинику, через 3-4 дня после начала терапии и спустя 2 нед после прекращения антибактериальной терапии.
Микробиологическое исследование включало в себя исследование влагалищного микробиоценоза. Забор материала производился из заднего свода влагалища цервикальной цитощеткой после предварительной обработки слизистой оболочки стерильным ватным тампоном. Полученный материал помещали в пробирки с транспортной средой и поглотителем кислорода. Пробирки с транспортной средой и помещенным в них материалом в течение 1,5-2 ч доставляли в лабораторию ГУ МНИИЭМ им. Г.Н. Габричевского, где производили посев материала на питательные среды. При контрольном просмотре мазков, нанесенных тампоном и цитологической щеткой на предметное стекло, в первом случае наблюдались единичные эпителиальные клетки в поле зрения, тогда как при заборе материала цервикальной цитологической щеткой снимался монопласт эпителиальных клеток с адгезированными к нему микроорганизмами. Согласно экспериментальным данным, количество исследуемого материала при заборе тампоном составляло 0,5 г, цитологической щеткой — 0,2 г. Материал тщательно суспензировали в пробирках с предварительно редуцированным бульоном Шедлера в соотношении 1:10 (10-1) и проводили ряд последовательных серийных разведений до 10 -12 в той же среде, с последующим высевом секторами на общие и селективные, дифференциально-диагностические питательные среды: мясо-пептонный агар с добавлением 5% эритроцитов барана для подсчета общего количества аэробных бактерий; агар Шедлера — для определения грамотрицательных анаэробных микроорганизмов; “шоколадный” агар для выделения гемофильных бактерий; сывороточный агар с линкомицином — для нейссерий; ЭДДС (энтерококковая дифференциально-диагностическая среда) — для энтерококков; молочно-желточный солевой агар (МЖСА) — для стафилококков, микрококков и бацилл; среду Эндо — для энтеробактерий; среду Сабуро с полимиксином — для грибов рода Candida; кровяной агар с теллуритом калия — для коринебактерий; среду МРС — для лактобацилл; среду Блаурокка — для бифидобактерий; ЦПХ-агар — для псевдомонад.
Посевы инкубировали в термостате при температуре 37°C в течение 24-96 ч в аэробных или анаэробных условиях в зависимости от исследуемой группы микроорганизмов. Анаэробиоз создавали в анаэростатах с помощью газогенерирующих пакетов емкостью 3,5 л. Идентификацию аэробных и анаэробных микроорганизмов осуществляли на основании изучения их морфологических и биохимических характеристик.
С помощью стереоскопического микроскопа подсчитывали число различных видов колоний в каждом секторе и рассчитывали количество lg КОЕ/мл.
Для БВ характерна общая массивная микробная обсемененность. Среди микроорганизмов преобладают морфотипы облигатных анаэробов и гарднереллы. Лактобациллы либо отсутствуют, либо число их исчисляется единицами (не более 5 в поле зрения). Поскольку заболевание не вызывается единственным микробным фактором, а имеет полимикробную природу в результате нарушения микробиоценоза влагалища и преобладания анаэробных микроорганизмов, при проведении корригирующей терапии возникает необходимость в применении препаратов, обладающих не только выраженной антианаэробной, но и противогрибковой активностью, а также не оказывающих выраженного влияния на активность нормальной микрофлоры и факторов местного иммунитета.
Целью лечения БВ является восстановление нормального микробиоценоза влагалища, терапия должна носить комплексный этиотропный и патогенетически обоснованный характер, а используемые препараты должны оказывать эффективное разнонаправленное действие.
Для достижения поставленной цели нами было проведено проспективное когортное исследование. Рабочую группу составили 160 женщин репродуктивного возраста (25±3 года) с подтвержденным диагнозом бактериального вагиноза. Бактериологическое исследование у пациенток проводилось в первую фазу менструального цикла, лечение начиналось после прекращения менструации.
Пациентки были рандомизированы на 4 группы по 40 человек (табл. 1.).
Таблица 1. Распределение пациенток по группам в зависимости от проводимого лечения
| Показатель | 1-я группа | 2-я группа | 3-я группа | 4-я групп |
|---|---|---|---|---|
| Используемый препарат | Тержинан | Нео-пенотран | Далацин | Бетади |
| Схемы применения | По 1 вагинальной таблетке на ночь в течение 10 дней | По 1 вагинальной свече на ночь в течение 10-14 дней | По 1 вагинальной свече на ночь в течение 6 дней | По 1 вагинальной свече на ночь в течение 14 дней |
Итак, 40 пациенток 1-й группы в качестве терапии бактериального вагиноза получали тержинан. Лечебный эффект этого комплексного препарата и его широконаправленный спектр действия обусловлен его составом:
- тернидазол 200 мг (производное имидазола), по своим свойствам близок к метронидазолу, является более активным представителем нитроимидазолов, чувствительность микроорганизмов к нему достигает 97%;
- неомицина сульфат 100 мг (аминогликозид широкого спектра действия, высокоактивный антибиотик) действует на грамположительные и грамотрицательные бактерии, является оптимальным антибиотиком для местного введения, так как не дает резорбтивный эффект, резистентность микроорганизмов к нему не развивается или развивается очень медленно;
- нистатин 100 000 ЕД (полиеновый противогрибковый антибиотик) подавляет рост грибов рода Candida.
- преднизолон 3 мг (глюкокортикоид) оказывает противовоспалительное, десенсибилизирующее действие, купирует гиперемию, зуд, боль и не всасывается в местный кровоток;
- масло гвоздики и герани усиливает противовоспалительное действие компонентов препарата и обладает репарционным свойством.
Тержинан назначают интравагинально по 1 таблетке в течение 10 дней. Сочетание тернидазола и нистатина в данной ситуации очень выгодно, так как, во-первых, на фоне применения нитроимидазолов в 60% активируется кандидозная инфекция, во-вторых, преобладание в структуре инфекционных заболеваний бактериально-грибковых ассоциаций в настоящее время превышает 50%. Высокая эффективность тержинана обусловлена также входящим в его состав преднизолоном, который, не всасываясь в местный кровоток, нормализует микроциркуляцию в слизистых оболочек, способствуя притоку компонентов противовоспалительной защиты и оказывает регулирующее действие на факторы местного иммунитета и цитокины. Кроме всего перечисленного, происходит разжижение секрета и оптимизируется доставка антибактериальных препаратов к очагу воспаления.
Пациенткам 2-й группы был назначен нео-пенотран в виде вагинальных свечей. В состав препарата входит 500 мг метронидазола (достаточно высокая доза, при которой отмечается резорбтивное действие препарата) и 100 мг миконазола нитрат. Основная активность миконазола проявляется в отношении возбудителей дерматомикозов, разноцветного лишая, грамположительной флоры; он незначительно эффективен в отношении грибов рода Candida.
Женщины 3-й группы получали далацин в виде влагалищных свечей в течение 6 дней. В состав препарата входит 100 мг клиндамицина фосфата, представляющего собой полусинтетическое производное линкомицина и обладающее широким спектром активности в отношении целого ряда грамположительных и грамотрицательных анаэробных бактерий. Среди грамположительных анаэробов наибольшей чувствительностью к препарату обладают Peptococcus, Peptostreptococcus, Clostridium и др. Среди грамотрицательных анаэробов препарат эффективен в отношении Bacteroides, Fusobacterium и др.
Пациенткам 4-й группы был предложен бетадин в виде вагинальных свечей, содержащих 200 мг йодата поливинилпирролидона, в течение 14 дней (1 раз на ночь). Препарат активен в отношении многих бактерий, вирусов и грибов, однако оказывает в основном бактериостатическое действие. Использование препарата противопоказано при аллергии к йоду, гипертиреозе и во II и III триместрах беременности.
После назначения лечебных схем на 4-5-й день терапии у пациенток был взят материал из влагалища для проведения контрольного микробиологического исследования с целью оценки эффективности проводимой терапии (табл. 2). После окончания терапии через 14 дней проводилось контрольное исследование с целью установления излеченности и отсутствия рецидива заболевания. Критериями эффективности лечения больных с БВ являются исчезновение негативных субъективных проявлений клинических симптомов заболевания и нормализация лабораторных показателей.
Таблица 2. Результаты сравнительной оценки эффективности применяемых препаратов
| Препарат | Излечиваемость, % | Число рецидивов, % | Время наступления клинического улучшения | Время наступления микробиологического улучшения | Необходимость применения дополнительных средств |
|---|---|---|---|---|---|
| Тержинан | 98,0 | 2 | 1-й день | 3-й день | Нет |
| Нео-пенотран | 98,0 | 2 | 2-й день | 4-й день | Нет |
| Далацин | 97,0 | 3 | 3-й день | 3-й день | Антимикотик |
| Бетадин | 95,0 | 30 | 3-4-й день | 6-й день | Нет |
Итак, на фоне проводимого лечения наиболее эффективным оказались тержинан и нео-пенотран. Клиническое улучшение на фоне их применения отмечалось уже на 1-2-й день от начала лечения. На фоне развившегося воспалительного процесса увеличивается количество продуцируемого секрета, состоящего из отторгнутых эпителиальных клеток, транссудата, погибших микробных клеток, слизи. Все это обволакивает стенки влагалища, препятствуя проникновению лекарственных средств к воспаленному эпителию и замедляет достижение клинического улучшения. Кроме того, обязательным компонентом воспалительной реакции является первоначальная дилатация сосудов, сменяющаяся стойким спазмом сосудов, что, с одной стороны, препятствует распространению возбудителей из очага инфекции в кровоток, а с другой стороны, препятствует проникновению в очаг инфекции факторов противоинфекционной защиты (макрофагов, лейкоцитов). Поэтому, нормализация микроциркуляции является необходимым компонентом повышения эффективности проводимой терапии, что и было показано при применении тержинана.
Однако не всегда удается добиться быстрого клинического улучшения заболевания, а зачастую и излечения. По данным литературы, на фоне проводимой терапии в 20-60% случаев развивается рецидив бактериального вагиноза, что требует повторного проведения лечения. В нашей работе наибольшее число рецидивов заболевания развивались на фоне терапии бетадином (30%), что, видимо, связано с преобладанием бактериостатического действия препарата.
Необходимость в дополнительном назначении лекарственых средств возникала только при применении далацина, не имеющего в своем составе антимикотического компонента. Пациенткам 3-й группы дополнительно назначался дифлюкан в дозе 150 мг.

Приветствую всех кто заглянул в мой отзыв:) Сегодня я хочу поговорить на достаточно деликатную и интимную тему связанную с женским здоровьем. И речь идет про вагинальные таблетки Мератин-Комби. Количество : 10 таблеток Цена : я брала за 207 гривен, делала предзаказ через это приложение .
Всем привет! Для лечения небольших воспалений гинеколог мне уже не раз назначала комбинированные препараты в виде вагинальных таблеток. Чаще всего это был Неотризол (кстати, он немного дешевле), но внезапно он исчез из продажи и вместо него доктор назначила Мератин комби.




Большинство людей боятся стоматологов, есть отдельная категория - которые в принципе врачей не любят (или боятся), и лечатся сами. А я боюсь гинекологов. Боюсь до дрожи в коленях. Всю жизнь их боялась, а между тем, уже рожала, мне уже за 30. Все равно, каждый поход к гинекологу для меня - пытка.




Обратилась к гинекологу с жалобами на неприятный запах и дискомфорт в интимном месте. Сдала мазок, все нормально. Лечение было назначено на основании моих жалоб. С такой проблемой я обращаюсь третий раз за последние года три и почему то была уверена что мне назначат Неотризол.


После "лечения" бактериального вагиноза Полижинаксом от которого стало еще хуже чем было, мне назначили Мератин Комби . Наученная горьким опытом применения еще и ужасного препарата Тержинана , перед покупкой я тщательно изучила информацию, а так же отзывы и пришла к выводу что бояться нечего, в…



Санация после родов Впервые о вагинальных таблетках Мератин-Комби я узнала после первых родов, в 2012 году. При выписке из роддома меня осматривал врач, который принимал роды, и рекомендовал проставить именно Мератин.
Данный препарат позиционирует себя как противомикробное, антисептическое средство широкого спектра действия, а именно в спектр его лечебных свойств входят: И весь этот спектр возможен при помощи таких веществ как: Способ применения: эти вагинальные таблетки идут в комплекте с аппликатором,…





Тот случай, когда средство на основе парацетамола работает действительно лучше бюджетного парацетамола 🔸 Отличный препарат с комплексным действием при простуде, гриппе и других вирусных заболеваниях, но СОСТАВ немного смутил!
Привет! Каждую осень наша семья покупает несколько упаковок препаратов для лечения симптомов простуды и гриппа. За годы появились свои фавориты, а некоторые варианты отошли в разряд "больше не куплю".





Раствор Гивалекс сейчас покупаю уже не часто или только в самых экстренных случаях, так как цена у него, особенно сейчас вообще не маленькая. Хотя раньше мне приходилось им пользоваться каждый месяц. У меня были проблемы с деснами, очень кровили, были темные, припухшие.





Угри! Маскне! 🆘 Месяц боролась с последствиями ношения маски в общественных местах! Поделюсь своей схемой лечения.
Здравствуйте! Медицинские маски плотно вошли в нашу жизнь в марте 2020 года. И с нами они до сих пор. ОБЩАЯ ИНФОРМАЦИЯ Название - маска медицинская трёхслойная на резинке; Где купить? - в любой аптеке; Стоимость - тут уж кто насколько жадный; Производство - неизвестно.





Нео - пенотран форте эффективные свечи в экстренных случаях, единственный минус ДОРОГО. Мой опыт использования, побочки, актуальная цена и аналоги.
Всем доброго времени суток! С егодня буду вещать о противомикробных вагинальных свечах Нео - пенотран форте. Н аше знакомство с этим лекарственным препаратом произошло внезапно.




Хроническая молочница vs гино-певарил: кто кого? 👊 Неплохой вариант для тех, кто перепробовал уже ВСЁ, а она возвращается вновь и вновь. Правда, жадный, как известно, платит дважды, а вариант не самый бюджетный. Проверенная схема лечения внутри!
Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.

Классификация
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Невылеченное заболевание быстро распространяется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение. Исследования показали удлинение безрецидивного периода до 1,5 лет у пациенток, которые применяли препарат ГЕПОН®. Он действует на источник инфекции и корректирует симптомы молочницы. У 83% пациенток с кандидозом через два дня после применения проходили краснота, отечность, раздражение и боль.

Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Невылеченная вовремя молочница чревата серьезными проблемами
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
-
приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.

Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.
Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.

Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).
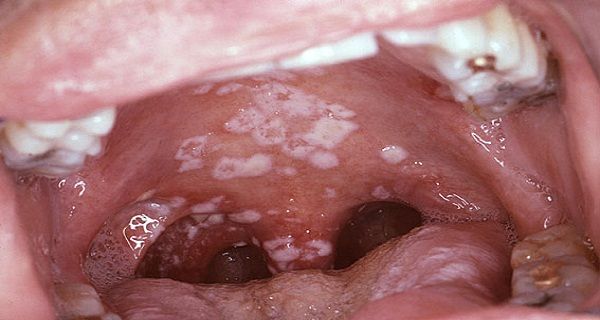
Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Источники
- Богомолова, Н.С. Кандидозы в хирургической клинике: видовой состав возбудителей, чувствительность к антибиотикам, превентивная терапия / Н.С. Богомолова [и др.] // Анестезиология и реаниматология. - 2011. - №5. - С. 43-48;
- Вознесенский, А.Г. Клиническая фармакология противогрибковых препаратов / А.Г. Вознесенский // Гедеон Рихтер в СНГ. - 2001. - № 2(6). - С. 50-53;
- Волосач, О.С. Метод комбинированной иммунотерапии пациентов с хроническими воспалительными заболеваниями, осложненными кандидозом : инструкция по применению № 084-0909 : утв. 17.09.2009 г. / Министерство здравоохранения Республики Беларусь ; сост. О.С. Волосач, В.М. Цыркунов, С.Б. Позняк, С.М. Дешко.
Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
Кандидоз — инфекционное заболевание, обусловленное дрожжеподобными грибами рода Candida . Клинические проявления микоза широко варьируют от поверхностных, слабовыраженных поражений кожи и слизистых оболочек до тяжелых, угрожающих жизни инвазивных висцер
Кандидоз — инфекционное заболевание, обусловленное дрожжеподобными грибами рода Candida. Клинические проявления микоза широко варьируют от поверхностных, слабовыраженных поражений кожи и слизистых оболочек до тяжелых, угрожающих жизни инвазивных висцеральных форм. Диагностика и терапия кандидоза непроста и часто требует привлечения специалистов различного профиля [1, 4, 8].
Число больных поверхностными и глубокими формами кандидоза в последние десятилетия значительно возросло во всех странах мира. Этот факт связывают со снижением естественной иммунной реактивности организма значительной части населения из-за поражения СПИДом, ятрогенных иммунодефицитов, возникающих при химиотерапии онкологических больных, трансплантации органов, вследствие применения глюкокортикоидов, цитостатиков, антиметаболитов, антибиотиков широкого спектра действия, в том числе в отделениях реанимации и интенсивной терапии [4, 8].
Главным возбудителем кандидоза является Candida albicans, которая, как и другие виды грибов Candida, обнаруживается в норме на слизистых и кожных покровах большинства обследованных, но поражает лишь ослабленный организм. Именно в этом кроется сложность проблемы кандидоза.
Природа возбудителя, его взаимоотношения с макроорганизмом, многие аспекты защиты организма от кандидозной инфекции, генетические механизмы резистентности различных видов Candida spp. к основным антимикотикам, применяющимся в лечении кандидоза, подробно изучена. Установлено, что подавляющее большинство штаммов C. albicans, C. tropicalis, C. parapsilosis чувствительны к флуконазолу, однако у ВИЧ-инфицированных и других иммунокомпрометированных больных с инвазивным кандидозом возможна резистентность C. albicans к азольным соединениям. В то же время большинство штаммов C. krusei и часть штаммов C. Glabrata обнаруживают устойчивость к флуконазолу [8].
Известно, что грибы рода Candida сапрофитируют на коже и слизистых оболочках, не вызывая заболевания и лишь при повреждении наружных покровов, снижении местного иммунитета они могут проникнуть внутрь, пройдя стадии адгезии, колонизации и инвазии.
Этиотропная терапия любого инфекционного заболевания, в том числе и кандидоза, ставит своей целью удаление (эрадикацию) возбудителя. Однако особенностью кандидоза является то, что грибы рода Candida входят в состав постоянной биоты — нормобиоты, бактериобиоты человека, и легко колонизируют слизистые оболочки, то есть сама эрадикация этого гриба почти никогда не бывает абсолютной и окончательной. Учитывая оппортунистическую природу кандида-инфекции, саму эрадикацию возбудителя связывают с патогенетическими факторами, определяющими клиническую форму и тяжесть инфекции. Это иммунодефициты, нейтропения и другие. Вот что определяет выбор антимикотика, его дозу и длительность терапии.
Лечение может быть направлено на предупреждение гиперколонизации организма грибами рода Candida (при назначении антимикотиков широкого спектра действия и иммуносупрессантов). Местные оральные антимикотики — полиены (нистатин, леворин, микогептин) нерастворимы и почти не всасываются из желудочно-кишечного тракта, поэтому редко могут обеспечить элиминацию Candida. Здесь необходимы пероральные препараты системного действия (флуконазол, итраконазол) или препараты для инъекций, такие как флюцитозин, амфотерицин В, амбизом. Если амфотерицин В вследствие его чрезвычайной нефротоксичности назначается при кандидозе в суточной дозе 0,5 мг/кг массы тела, амбизом в 10 раз и более превышает эту дозу и не имеет противопоказаний к назначению [1, 2, 3, 4, 9, 10]. При лечении кандидозов кожи и слизистых оболочек часто используются антимикотики для наружного применения: полиены (леворин, нистатин, натамицин), производные имидазола (кетоконазол, оксиконазол, эконазол, тиоконазол, клотримазол, миконазол, изоконазол, бифоназол, амиказол), триазолы (терконазол), аллиламины (нафтифин, тербинафин), морфолины (аморолфин), прочие препараты (производные унденциленовой кислоты, анилиновые красители и др.).
Одно только перечисление антикандидозных препаратов уже свидетельствует об их множестве и разной степени эффективности, связанной с химической структурой и особенностями фармакокинетики. В частности, наружные средства не всегда создают достаточную концентрацию в подслизистом слое половых путей, глубоких слоях кожи и ее придатках.
В последние годы в России и за рубежом в системной терапии кандидоза с успехом применяется медофлюкон (флуконазол) [2, 3].
Флуконазол (медофлюкон) — противогрибковый препарат из группы триазолов, эффективный при системных и локальных микозах. Флуконазол избирательно подавляет синтез эргостерина клеточной мембраны грибков на уровне образования диметил-эргостатриенола из ланостерина путем ингибирования зависимой от цитохрома Р-450 реакции С14-альфа-демитиляции. Этот путь биосинтеза стеролов характерен только для грибов. За счет более высокого сродства к ферментам, катализирующим синтез эргостерина у грибов, чем к ферментам, катализирующим образование холестерина у человека, селективность действия флуконазола на грибы рода Candida, дерматофиты и возбудители глубоких микозов в 10 000 раз выше, чем на клетки макроорганизма.
Спектр фунгистатического действия флуконазола: Candida albicans, некоторые штаммы Candida nonalbicans (C. guilliermondii, C. pseudotropicalis, C. torulopsis, C. kefyr, C. stellatoidea), Cryptococcus neoformans, Microsporum spp., Trichophyton spp., Blastomyces dermatitidis, Coccidioides immitis, Histoplasma capsulatum.
При пероральном и внутривенном применении фармакокинетика флуконазола сходная. При приеме внутрь биодоступность около 90%. Прием пищи не влияет на абсорбцию препарата. Максимальная концентрация достигается через 0,5 — 1,5 ч. После приема 150 мг она составляет 2,44 — 3,58 мкг/мл. Концентрация в крови прямо пропорциональна принятой дозе. Равновесная концентрация устанавливается к 4 — 5-му дню при приеме 1 раз в сутки. При использовании в первый день двойной дозы она достигается ко второму дню. Связь с белками плазмы 11 — 12%. Объем распределения приближается к общему объему воды в организме. Концентрации флуконазола в слюне, мокроте, суставной и перитонеальной жидкостях, вагинальном секрете, грудном молоке аналогичны таковым в плазме крови. Концентрация в ликворе составляет 50 — 90% (в среднем 70 — 80%) уровня в плазме крови, при менингите — до 93%. В роговом слое кожи, эпидермисе, дерме, потовой жидкости и моче концентрации достигают значений, в 10 раз превышающих концентрацию в плазме крови. Концентрация в роговом слое кожи после 12-дневного применения в дозе 50 мг 1 раз в сутки составляет 73 мкг/г. Концентрация в ногтях после 4-месячного применения в дозе 150 мг 1 раз в неделю составляет 4,05 мкг/г в здоровых и 1,8 мкг/г в пораженных ногтях. Препарат определяется в ногтях в течение 6 месяцев после завершения терапии. Т1/2 27 — 30 ч. Биотрансформации не подвергается. Экскретируется почками, на 80% — в неизмененном виде. Клиренс флуконазола пропорционален клиренсу креатинина. Концентрация флуконазола в плазме крови может быть уменьшена с помощью диализа (на 50% в течение 3 ч).
Медофлюкон применяется внутрь 1 раз в сутки (утром).
Дозы для взрослых:
- При кандидемии, диссеминированном кандидозе — 400 мг в первые сутки и 200 — 400 мг — в последующие дни. Продолжительность лечения 7 — 14 дней и более.
- При кандидозе кожи — 50 — 100 мг 1 раз в сутки или 150 мг 1 раз в неделю в течение 2 — 6 недель.
- При орофарингеальном кандидозе — 50 мг в сутки в течение 7 — 14 дней.
- При кандидозе другой локализации (кандидурии, кандидозном эзофагите и неинвазивном бронхолегочном кандидозе) — 50 — 150 мг в сутки в течение 14 — 30 дней.
- При онихомикозе — 50 мг 1 раз в сутки или 150 мг 1 раз в неделю в течение 3 — 6 месяцев при поражении ногтей пальцев рук и 6 — 12 месяцев — при поражении ногтей пальцев ног (до замещения инфицированного ногтя).
- При кандидозном баланопостите или вагинальном кандидозе — 150 мг однократно, при кандидозном вульвовагините — 50 мг в сутки в течение 7 дней или 150 мг двукратно, при хроническом рецидивирующем (3 — 4 раза в год или чаще) кандидозном вульвовагините 150 мг 3 — 4 раза в сутки с 3 — 7-дневными интервалами, иногда до 12 раз с месячными интервалами.
- При глубоких эндемических микозах — 200 — 400 мг в сутки ежедневно до 2 лет: 11 — 24 мес. при кокцидиомикозе, 2 — 17 мес — при паракокцидиомикозе, 1 — 16 мес. — при споротрихозе, 3 — 17 мес — при гистоплазмозе.
- При криптококковом менингите, криптококковых инфекциях другой локализации — 400 мг в первые сутки и 200 — 400 мг в последующие дни. Продолжительность лечения 7 — 14 дней, при криптококковом менингите — до 6 — 8 недель.
- Для профилактики грибковых инфекций — 50 — 400 мг в сутки на протяжении всего периода антибактериальной, глюкокортикоидной, цитостатической или лучевой терапии.
Специального подбора доз для пациентов пожилого возраста не требуется, если не угнетена функция почек (клиренс креатинина менее 40 — 50 мл/мин).
У больных с нарушениями функции почек доза должна быть снижена в соответствии со степенью почечной недостаточности.
Пациентам, находящимся на гемодиализе: однократно после каждого сеанса гемодиализа.
Российские авторы [3] приводят собственные данные о применении медофлюкона при различных поражениях, в том числе при висцеральных микозах, обусловленных грибами рода Candida. В частности, опубликованы данные об успешном лечении медофлюконом 9 больных кандидозом кишечника, 11 — полости рта, 3 — пищевода, 18 — вагинальным кандидозом при суточной дозе 50 — 200 мг и длительности курса 14 дней. Отечественные исследователи, оценив эффективность и безопасность препарата, уже в 1996 году назвали медофлюкон безусловным достижением в лечении кандидоза и рекомендовали его для лечения поверхностных и висцеральных форм микоза не только в стационаре, но и в амбулаторных условиях.
К такому же выводу пришли и авторы, проводившие исследования медофлюкона в Московском центре глубоких микозов [2]. По их данным, из 79 больных кандидозным бронхитом, получавших в течение 2 недель 100 — 400 мг медофлюкона в сутки, излечено 74,7%, улучшение наступило у 22,8%, при кандидозной пневмонии выздоровело 66,75%, улучшение отмечено у 33,3%, эрадикация возбудителя — в 97,5 — 100%.
В дерматовенерологии медофлюкон наиболее часто применяется при лечении урогенитальных кандидозов, кандидоза слизистой оболочки полости рта, онихомикозах [4, 6, 7, 8].
Данные, приведенные из литературы, и наш опыт применения медофлюкона при кандидозном вульвовагините и онихомикозе свидетельствуют о его высокой эффективности, хорошей переносимости и безопасности, что делает флуконазол препаратом выбора при лечении различных форм кандидоза слизистых оболочек, кожных покровов и внутренних органов.
В. М. Лещенко, доктор медицинских наук, профессор
Городской микологический центр, Москва
Читайте также:




