Местная инфекция кожи и подкожной клетчатки неуточненная что это
Обновлено: 24.04.2024
В малых дозах оказывает бактериостатическое, в больших — бактерицидное действие. Обратимо связывается с 50S субъединицей рибосомальной мембраны бактерий и подавляет синтез белка.
После приема внутрь быстро и полностью всасывается, создавая Cmax через 1–2 ч. Легко проникает в ткани (легкие, околоушная и подчелюстная железы, кожа) и накапливается в них в более высоких концентрациях, чем в крови. МПК сохраняется в течение 6 ч. В печени образует 2 фармакологически активных метаболита. Выводится в основном с желчью, небольшая часть — с мочой (менее 5%).
Действует на грамположительные бактерии (Streptococcus spp., Staphylococcus spp., Corynebacterium diphtheriae, Listeria monocytogenes, Erysipelothrix spp.), грамотрицательные бактерии (Neisseria spp., Moraxella catarrhalis, Bordetella pertussis, Helicobacter spp., Campylobacter spp., Haemophilus influenzae), анаэробные бактерии (Clostridium spp., Bacteroides spp.), внутриклеточные возбудители (Mycoplasma hominis, Mycoplasma pneumoniae, Chlamydia trachomatis, Chlamydia pneumoniae, Ureaplasma urealyticum, Legionella pneumophila).
Применение вещества Мидекамицин
Инфекции дыхательных путей и мочеполовой системы, вызванные внутриклеточными микроорганизмами. Инфекции дыхательных путей, кожи и подкожной клетчатки, вызванные чувствительными к пенициллину бактериями, для лечения больных с гиперчувствительностью к пенициллину. Энтерит, вызванный бактериями рода Campylobacter. Дифтерия и коклюш (лечение и профилактика).
Противопоказания
Гиперчувствительность к мидекамицину или другим макролидам, тяжелая печеночная недостаточность.
Применение при беременности и кормлении грудью
Возможно, если ожидаемый эффект терапии превышает потенциальный риск для плода. На время лечения следует прекратить грудное вскармливание (проникает в грудное молоко).
Побочные действия вещества Мидекамицин
Боль в животе, анорексия, тошнота, рвота, диарея, транзиторное повышение активности печеночных трансаминаз, гипербилирубинемия (у предрасположенных пациентов), эозинофилия, кожные аллергические реакции, крапивница, стоматит; очень редко — упорная диарея, которая может свидетельствовать о псевдомембранозном колите.
Взаимодействие
При одновременном приеме с мидекамицином уменьшается выведение циклоспорина и варфарина, биотрансформация карбамазепина и алкалоидов спорыньи.
Способ применения и дозы
Внутрь (до еды) взрослым назначают по 400 мг 3 раза в сутки, максимальная суточная доза — 1600 мг. У детей суточная доза 30–50 мг/кг разделяется на 2, а при тяжелых инфекциях — на 3 приема. Детям массой тела до 30 кг (10 лет) — по 400 мг 3 раза или 22,5 мл суспензии 2 раза в сутки; до 20 кг (6 лет) — по 15 мл 2 раза в сутки; до 15 кг (4 года) — по 10 мл 2 раза в сутки; до 10 кг (1–2 года) — по 7,5 мл 2 раза в сутки; до 5 кг (5 мес) — 3,75 мл 2 раза в сутки. Суспензию перед употреблением взбалтывают и используют в течение не более 14 дней. Длительность лечения — 7–10 дней, при хламидийных инфекциях — 14 дней.
Меры предосторожности
При длительном лечении необходимо контролировать функцию печени, особенно у пациентов с заболеваниями печени в анамнезе.
Абсцесс - ограниченное капсулой скопление гноя, возникающее при острой или хронической очаговой инфекции и приводящее к тканевой деструкции в очаге.
Фурункул - острое гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей. В дальнейшем воспаление переходит на сальную железу и окружающую соединительную ткань.
Карбункул - острое гнойно-некротическое воспаление нескольких волосяных мешочков и сальных желез с образованием обширного некроза кожи и подкожной клетчатки.
Флегмона - это разлитое воспаление дермы и подлежащих тканей, обусловленное наличием бактериальной инфекции. Кроме местных признаков воспаления (повышение температуры кожи, покраснение, болезненность, наличие лимфангита) часто наблюдаются и системные клинические проявления (лихорадка, лейкоцитоз).
Инфекционный фолликулит - инфекция верхней части волосяного фолликула, характеризующаяся папулой, пустулой, эрозией, или корочкой на волосяном стержне. М ожет распространяться в глубину на всю длину фолликула.
Пиодермия гангренозная - быстро распространяющееся, идиопатическое, хроническое и тяжелое изнурительное кожное заболевание. Возникает, как правило, в ассоциации с системным заболеванием, особенно хроническим язвенным колитом и характеризуется наличием непостоянных, рыхлых синюшно-красных язв с нечеткими границами, которые окружают гнойное некротическое основание.
Код протокола: P-S-007 "Воспалительные и травматические заболевания кожи и подкожной клетчатки"
Профиль: хирургический
Классификация
4. Гнилостный:
- по течению: острый, хронический;
- по этиологическому фактору: постинъекционный, посттравматический и т.п.
Факторы и группы риска
Диагностика
Жалобы и анамнез: ограниченная припухлость, симптом флуктуации, гиперемия кожи, болезненность, повышение температуры тела, тошнота и рвота, потеря аппетита, сильная головная боль, бессонница, изредка бред и бессознательное состояние – при тяжелом течении заболевания.
При фурункуле – болезненный конусовидный инфильтрат с формирующимся гнойным стержнем, на вершине инфильтрата отмечается небольшое скопление гноя с черной точкой (некроз) в центре. Пустула обычно прорывается и подсыхает, а на 3-7 сутки инфильтрат гнойно расплавляется и некротизированные ткани в виде стержня вместе с остатками волоса выделяются с гноем.
При карбункуле - вначале появляется небольшой воспалительный инфильтрат с поверхностной пустулой, который быстро увеличивается в размере. Напряжение тканей приводит к возникновению резких болей при пальпации, а также распирающей, рвущей, самостоятельной боли. Кожа в области инфильтрата приобретает базовый оттенок, напряжена, отечна. Эпидермис над очагом некроза прорывается в нескольких местах, образуется несколько отверстий ("сито"), из которых выделяется густой зеленовато-серый гной. В отверстиях видны некротизированные ткани. Отдельные отверстия сливаются, образуя большой дефект в коже, через который вытекает много гноя и отторгаются некротические ткани. Температура повышается до 40 о С, отмечается значительная интоксикация (тошнота и рвота, потеря аппетита, сильная головная боль, бессонница, изредка бред и бессознательное состояние).
Показания для консультации специалистов: консультация эндокринолога – для исключения сахарного диабета.
Лечение
Иссечение пораженных тканей. Регресс основных клинических критериев, заживление операционной раны, устранение патологии, восстановление трудоспособности.
При фурункуле операция выполняется редко. Однако при плохом отторжении гнойно- некротического стержня кожа рассекается острым скальпелем. Рассекать фурункул нельзя, так как гнойная инфекция может распространиться на окружающие ткани. Категорически запрещается выдавливать содержимое фурункула и делать массаж в области очага воспаления.
Если консервативное лечение при карбункуле не эффективно, показанием для операции является нарастание интоксикации. Операция проводится под наркозом и заключается в крестообразном рассечении карбункула через всю толщу некроза до жизнеспособных тканей с иссечением некротических тканей и вскрытием затеков.
Для вскрытия абсцесса выбирают самый короткий путь с учетом анатомических образований. Можно вначале пунктировать абсцесс, а затем по игле рассечь ткани. Удалив гной, разрез расширяют и иссекают некротические ткани. Полость обрабатывают растворами антисептиков и дренируют марлевыми тампонами с антисептиками, протеолитическими ферментами, антибиотиками, а также резиновыми дренажами. При плохом дренировании из основного разреза делают контрапертуру. Первые 2-3 дня рану перевязывают ежедневно и, когда она очистится от гноя и некротических тканей, переходят на редкие мазевые повязки. В некоторых случаях можно иссечь абсцесс в пределах здоровых тканей и наложить первичные швы с активной аспирацией из раны, что ускоряет ее заживление и позволяет добиться хорошего косметического эффекта.
Эффективность не установлена: прием антибиотиков по сравнению с их в/в введением, применение разных схем монотерапии антибиотиками, короткий курс терапии антибиотиками по сравнению с более длительным, профилактика рецидивов путем устранения факторов риска.
Эффективность не установлена при введении столбнячного анатоксина после укусов млекопитающих, наложении швов на кожные раны, сравнении эффективности различных антибиотиков при лечении инфекционных осложнений после укусов млекопитающих.
5. Иссечение вовлеченных в гнойный процесс тканей, если они содержат множественные микроабсцессы, гнойные затеки или очаги некроза.
Профилактические мероприятия: при укусах млекопитающих эффективность предполагается при профилактическом применении антибиотиков после укусов млекопитающих, первичной хирургической обработке раны, антибиотикотерапии при развитии инфекционных осложнений после укусов млекопитающих.
3. *Амоксициллин + клавулановая кислота, таблетки, покрытые оболочкой 500 мг/125 мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения во флаконах 500 мг/100 мг, 1000 мг/200 мг
5. *Цефуроксим 250 мг, 500 мг табл.; порошок для приготовления инъекционного раствора во флаконе 750 мг
Индикаторы эффективности лечения: заживление операционной раны.
Инфекции кожи и мягких тканей: причины, диагностика, лечение, профилактика
Бактериальные инфекции кожи. Передача кожных инфекций осуществляется посредством контактного механизма. Заболевания быстро распространяются в местах скопления людей и в условиях антисанитарии. Возбудителями кожных инфекций могут быть многие микроорганизмы. Наиболее распространены Staphylococcus aureus и Streptococcus pyogenes.
Бактерии возбудители инфекций кожи и мягких тканей:
- S. aureus: импетиго, фурункулёз, невскрывающийся фурункул, токсический эпидермальный некролиз, острая паронихия
- S. pyogenes: целлюлит, рожа, импетиго
- С. diphtheriae: дифтерия (кожная форма)
- М. tuberculosis: волчанка обыкновенная
- М. marinum: хронические язвенные поражения кожи
- М. ulcerans: деструктивные язвы (язва Бурули)
- С. minutissimum: эритразма
- Pseudomonas aeruginosa: колонизация ожогов
- Erysipelothrix rhusiopathiae: эризипелоид
При целлюлите, вызванном S. pyogenes, S. aureus, Pasteurella multocida, реже вибрионами, обитающими в морской воде, и грамотрицательными бациллами, происходит поражение всех слоев кожи. Микроорганизмы проникают в организм человека через повреждённые участки кожи, раны и места укусов насекомых. Эмпирическое лечение флуклоксациллином необходимо начинать до получения результатов бактериологического исследования. В тяжёлых случаях применяют внутривенные антибактериальные препараты (бензилпенициллин и флуклоксациллин).
Некротизирующий фасцит — быстро прогрессирующая инфекция, поражающая также кожу и подкожную клетчатку. Заболевание развивается в результате микст-инфекции, вызванной аэробными и анаэробными микроорганизмами, а также вследствие моноинфекции S. pyogenes. Болезнь быстро прогрессирует и может привести к смерти пациента за очень короткое время. Большую роль в лечении играет успешное иссечение инфицированных некротических тканей, проводимое на фоне лечения бензилпенициллином, цефалоспоринами третьего поколения и метронидазолом.
Эритразма — поверхностная инфекция, возникающая на сгибательных поверхностях конечностей и вызываемая Corynebacterium minutissimum. Очаги поражения флюоресцируют в ультрафиолетовом свете. Возбудитель может быть выделен при посеве. Для лечения применяют эритромицин или тетрациклин.
Рожа — стрептококковая инфекция, поражающая органические участки кожи на лице или голенях. При обследовании отмечают обычно повышение количества лейкоцитов в периферической крови. Для лечения назначают приём внутрь амоксициллина и флуклоксациллина; в тяжёлых случаях может потребоваться внутривенное введение антибиотиков.
Эризипелоид — зоонозная инфекция, вызываемая Erysipelothrix rhusiopathiae. Местный очаг (обычно пальцы рук) характеризуется развитием эритемы красно-фиолетового цвета. В группу риска входят мясники (поражаются пальцы рук при работе с инфицированным мясом, чаше свиньи) и рыбаки. В большинстве случаев заболевание разрешается самостоятельно, но применение внутрь пенициллина или тетрациклина позволяет ускорить процесс выздоровления, назначение антибиотиков обязательно при развитии вторичной бактериемии.
Ожоги могут стать причиной инфекции, вызванной Pseudomonas aeruginosa, S. aureus, S. pyogenes и иногда бактериями кишечной группы. Возможно заражение антибиоти-коустойчивыми формами микроорганизмов. Бактериальное поражение может привести к отторжению пересаженной кожи и вторичной бактериемии.
Паронихия. Паронихия, или воспаление околоногтевой ткани, — распространённое заболевание, возникающее вследствие бактериальной инвазии (например, S. aureus) в местах повреждения кутикулы. При этом возникают боль, отёчность с последующим формированием небольшого абсцесса. Абсцесс дренируют и назначают антибактериальную терапию (флуклоксациллин и др.).
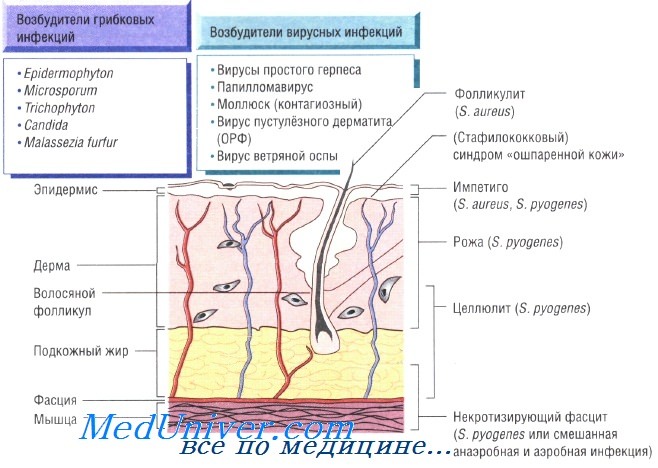
Причины инфекций кожи
Кожные проявления системных инфекций
На коже могут отражаться проявления системных инфекций. Ярким примером может служить петехиальная сыпь при менингококковой септицемии — несомненный признак тяжёлого сепсиса. У пациентов с синегнойной септицемией на коже возникают гангренозные очаги (гангренозная эктима). Менее выражены кожные изменения при эндокардите (кровоизлияния у оснований ногтей). При стафилококковой септицемии возникают участки инфаркта кожи, а при некоторых вирусных заболеваниях высыпания на коже становятся частью характерной клинической картины (ветрянка и корь).
Для вируса простого герпеса кожные покровы — первичный очаг инфекции. Некоторые штаммы Staphylococcus aureus и бета-гемолитических стрептококков вызывают системные заболевания, обусловленные действием токсинов и сопровождающиеся различными кожными изменениями: при синдроме токсического шока — генерализованная и сыпь на ладонях, при скарлатине — сыпь с бледностью носогубного треугольника, а при синдроме ошпаренной кожи у новорождённых — сильное шелушение.
Бородавки как инфекция кожи
Папилломавирус человека поражает клетки кожи и усиливает их репликацию, в результате чего формируется бородавка (папиллома). Существуют папулёзные, пятнистые и мозаичные виды папиллом, а также подошвенная (роговая) бородавка. Заболевание передаётся при непосредственном контакте с больным, а также через предметы общего пользования особенно при повышенной влажности (при совместном купании в бассейне).
Передача генитальных бородавок (остроконечных кондилом) осуществляется половым путём. Диагноз устанавливают на основании клинических признаков. Для определения вируса остроконечных кондилом применяют реакцию иммунофлюоресценции и полимеразную цепную реакцию.
Папилломавирусы вызывают злокачественные новообразования шейки матки (тип 16 и 18) и гортани (тип 6 и 11). В настоящее время существуют вакцины против виусов типа 16 и 18, которые формируют продолжительный иммунитет.
Папилломы со временем самостоятельно исчезают, не оставляя рубцов (за исключением случаев у людей со сниженным иммунитетом). Очень часто для самолечения применяют местные кератолитические вещества (салициловая кислота). При генитальных бородавках используют подофил щитовидный*. В качестве альтернативы применяют криотерапию, ускоряющую исчезновение папиллом. Прижигание в настоящее время не рекомендуют для частого использования у одного пациента.
Некоторые штаммы поксвирусов поражают кожный покров и вызывают возникновение характерных симптомов (например, контагиозный моллюск и контагиозный пустулёзный дерматит).
Дерматофитозы - грибковые инфекции кожи
Клинические признаки дерматофитозов. При дерматофитии (стригущем лишае) возникают бляшки, сопровождаемые зудом и покраснением. Со временем их диаметр увеличивается, а в центре образуется бледное пятно. При хроническом поражении ногтей наблюдают обесцвечивание и истончение ногтей, а при заболеваниях кожи головы — облысение и рубцевание. В основе названия заболевания лежит место заражения, например дерматофития головы (tinea capitis — стригущий лишай), дерматофития туловища (tinea corporis).
Лабораторная диагностика грибковых инфекций кожи. При инфекции кожного покрова отмечают свечение поражённых участков в ультрафиолетовом свете.
В лабораторию доставляют сухие соскобы с поражённых участков кожи, образцы ногтей и волос. При нагревании в растворе натрия гидроксида они обесцвечиваются, и во время микроскопии становятся видны гифы грибов. Дерматофиты растут на декстрозосодержащем агаре Сабурада при температуре 30 °С в течение четырёх недель.
В основе идентификации лежат морфологические свойства колоний, особенности микроскопической картины (окраска лактофеноловым синим), биохимическое исследование, а также секвенирование 18S рибосомальной РНК гена.
Лечение грибковых инфекций кожи. При дерматофитозах применяют местные препараты группы имидазола (миконазол, клотримазол, тиоконазол или аморолфин). При некоторых формах инфекции назначают тербинафин (внутрь) в течение нескольких недель.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Новообразования (неоплазии) – это медицинское название опухолей, т. е. избыточного разрастания какой-либо ткани в организме. Опухоли – результат бесконтрольного размножения клеток, которые еще не достигли зрелости и потому утратили свою способность полноценно выполнять свои функции.
Опухоли могут возникать во внутренних органах и на поверхности кожи. Многие, не зная, какие бывают новообразования на коже, при появлении любого новообразования на коже ошибочно полагают, что это рак. На самом деле это не всегда так.
По основной классификации новообразования кожи делятся на доброкачественные и злокачественные. Еще существуют предраковые образования – пограничные между двумя основными видами. У каждого типа есть свои подвиды и особенности, а для постановки точного диагноза нужна правильная диагностика.
Доброкачественные новообразования кожи
У доброкачественных новообразований обычно не нарушается способность к дифференцировке клеток. Т. е. они сохраняют свои первоначальные функции и по структуре схожи с нормальными клетками. Еще такие клетки медленно растут, могут давить на соседние ткани, но никогда в них не проникают.
Виды доброкачественных новообразований кожи:
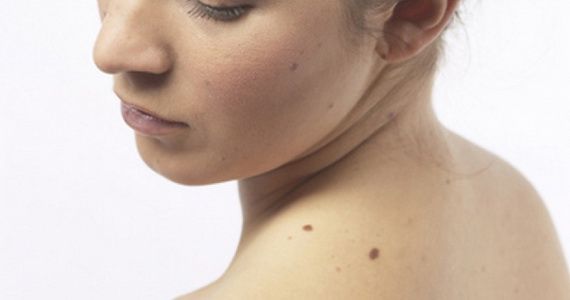
В отдельную группу новообразований относят невусы (родинки). Это новообразования кожи разного цвета: коричневого, красного, черного, фиолетового и пр. В большинстве случаев невус – это врожденный порок развития кожи. Но родинки могут появляться и в течение жизни, чаще всего под действием солнечного света. Невусы не имеют склонности к злокачественному перерождению, но в отдельных случаях это может происходить вследствие повреждения или травмы кожи на родинке.
Несмотря на отсутствие прямой опасности, все доброкачественные виды новообразований на коже лица, рук, ног и других частей тела требуют постоянного контроля. Необходимо следить, чтобы опухоли не разрастались, не увеличивались в размерах, не меняли цвет. В противном случае нужно обратиться к врачу.
Предраковые новообразования (преканкрозы)
Предраковыми называют новообразования, которые под воздействием врожденных или текущих причин получили склонность к злокачественному перерождению. Как правило, это хронические состояния, которые наблюдаются у человека в течение длительного времени.
Таким образом, предраковые опухоли – опасные новообразования на коже, которые могут приводить к развитию онкологических процессов. К ним относятся:
- Старческая кератома – кератоз, при котором на коже у пожилых людей возникают сухие корки и чешуйки. При их отслаивании может возникать легкая кровоточивость.
- Пигментная ксеродерма – наследственная опухоль, развивающаяся из-за повышенной чувствительности кожи к ультрафиолету. Встречается редко, представляет собой пигментные пятна, которые становятся бородавчатыми разрастаниями.
- Кожный рог – конусообразная опухоль, внешне напоминающая рог. Имеет желтый или коричневый цвет. возникает на открытых участках тела, которые регулярно подвергаются трению или сдавливанию. Характерен для людей пожилого возраста
- Болезнь Боуэна – внутриэпидермальный рак. Без лечения может трансформироваться в инвазивный рак кожи. На ранней стадии болезнь Боуэна представляет собой небольшое красновато-коричневое пятно размером 2-50 мм. имеет шелушащуюся поверхность, приподнятые неровные края. После удаления чешуек остается мокнущая, но не кровоточащая поверхность.
Злокачественные новообразования кожи
Самые опасные виды новообразований на коже – злокачественные. От доброкачественных они отличаются тем, что быстро растут, проникают в окружающие ткани и дают метастазы в отдаленные от очага области. Организм не контролирует деление клеток в таких опухолях, а сами они теряют способность выполнять свои первоначальные функции.
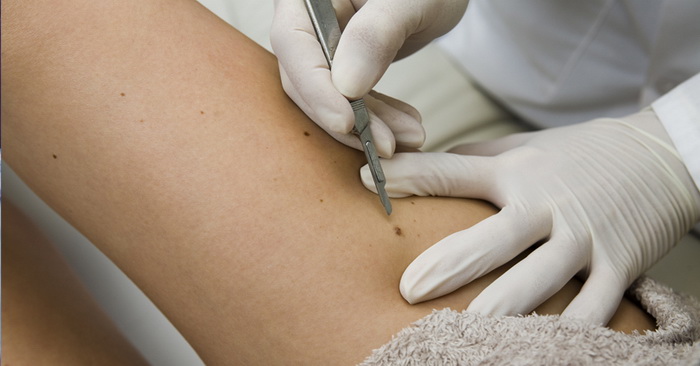
Признаки перерождения доброкачественной опухоли в один из видов злокачественных новообразований на коже:
- быстрое или резкое увеличение опухоли в размерах;
- появление язв, кровоточивость;
- распространение на соседние ткани;
- изменение цвета или степени насыщенности пигментации.
Основные виды злокачественных опухолей кожи:
- Меланома – наиболее распространенный вид. Чаще всего возникает из родинок из-за травмирования или избыточного воздействия ультрафиолета.
- Базалиома – плоскоклеточный рак кожи из атипичных клеток базального слоя эпидермиса. Внешне выглядит как белый узелок с сухой коркой на поверхности. По мере прогрессирование увеличивается в ширину и превращается в глубокую язву.
- Саркома Капоши. Представляет собой множественные опухоли пурпурного, фиолетового и лилового цвета. Они объединяются и превращаются в язвы.
- Липосаркома – злокачественная опухоль жировой ткани, возникающая на фоне липом и атером.
- Фибросаркома – новообразование из соединительной ткани, чаще всего нижних конечностей. Имеет темный сине-коричневый цвет, может заметно выступать над кожей.
Специалисты рекомендуют удалять как доброкачественные, так и злокачественные новообразования. Это оптимальный метод лечения, если к нему нет противопоказаний. В случае с доброкачественными новообразованиями и предраковыми состояниями при своевременном лечении прогноз благоприятный.
При злокачественных опухолях требуется больше усилий, и прогноз может быть не столь благоприятным, особенно если уже наблюдается метастазирование. Поэтому при подозрении на злокачественные процессы важно как можно раньше обратиться к врачу.
Белый или белый со слабым желтовато-зеленым оттенком кристаллический порошок, горький на вкус. Мало растворим в воде, легко — в этаноле, растворим в этилацетате, практически нерастворим в хлороформе.
Фармакологическое действие
Фармакология
Ингибирует пептидилтрансферазу и нарушает синтез белка в бактериальной клетке. При приеме внутрь быстро всасывается из ЖКТ , Cmax в плазме крови достигается через 2–3 ч, терапевтическая концентрация сохраняется в течение 4–5 ч, биодоступность — 75–90%. Связывание с белками плазмы — 50–60%. Проникает в органы и жидкости организма, проходит через ГЭБ и плацентарный барьер, обнаруживается в материнском молоке. В ликворе концентрация в 2 раза меньше, чем в плазме. Основное количество подвергается биотрансформации в печени; образующиеся конъюгаты и около 10% неизмененного хлорамфеникола выделяются почками, частично — с желчью и фекалиями. В кишечнике под действием кишечных бактерий гидролизуется с образованием неактивных метаболитов.
При инстилляции в конъюнктивальный мешок создает достаточные антибактериальные концентрации в водянистой влаге глаза, частично попадает в системный кровоток.
Эффективен в отношении многих грамположительных кокков (стафилококков, стрептококков, пневмококков, энтерококков), грамотрицательных кокков (гонококков и менингококков), бактерий (кишечной и гемофильной палочки, сальмонелл, шигелл, клебсиелл, серраций, иерсиний, протея), анаэробов, риккетсий, спирохет, некоторых крупных вирусов (возбудителей трахомы, пситтакоза, пахового лимфогранулематоза и др.); действует на штаммы, толерантные к пенициллину, стрептомицину, сульфаниламидам. Слабо активен в отношении кислотоустойчивых бактерий, синегнойной палочки, клостридий и простейших. Устойчивость микроорганизмов развивается относительно медленно. В связи с серьезными побочными эффектами применяется при неэффективности других химиотерапевтических препаратов.
Применение вещества Хлорамфеникол
Для системного применения (парентерально и внутрь): брюшной тиф, паратиф, сальмонеллез (генерализованные формы), бруцеллез, риккетсиозы (в т.ч. сыпной тиф, пятнистая лихорадка Скалистых гор, лихорадка Ку), туляремия, дизентерия, абсцесс мозга, менингококковая инфекция, трахома, паховая лимфогранулема, хламидиоз, иерсиниоз, эрлихиоз, инфекции мочевыводящих путей, гнойная раневая инфекция, гнойный перитонит, инфекции желчевыводящих путей.
Для наружного применения: бактериальные инфекции кожи, в т.ч. фурункулы, раны, инфицированные ожоги, пролежни, трофические язвы, трещины сосков у кормящих матерей.
Капли глазные, линимент глазной: бактериальные инфекции глаза, в т.ч. конъюнктивит, кератит, кератоконъюнктивит, блефарит, эписклерит, склерит.
Противопоказания
Гиперчувствительность, заболевания органов кроветворения, острая интермиттирующая порфирия, выраженные нарушения функции почек и печени, дефицит глюкозо−6-фосфатдегидрогеназы, псориаз, экзема, грибковые заболевания кожи, период новорожденности (до 4 нед) и ранний детский возраст.
Ограничения к применению
Заболевания сердечно-сосудистой системы, склонность к аллергическим заболеваниям.
Применение при беременности и кормлении грудью
При беременности возможно, если ожидаемый эффект терапии превышает потенциальный риск для плода (адекватных и строго контролируемых исследований по применению во время беременности не проводилось, следует учитывать способность хлорамфеникола проникать через плаценту).
Категория действия на плод по FDA — C.
При приеме внутрь проникает в грудное молоко кормящих женщин и может вызывать серьезные побочные реакции у детей, находящихся на грудном вскармливании. При местном применении возможна системная абсорбция. В связи с этим кормящим женщинам следует прекратить либо грудное вскармливание, либо применение препарата.
Побочные действия вещества Хлорамфеникол
Системные эффекты
Со стороны органов ЖКТ: диспепсия, тошнота, рвота, диарея, раздражение слизистой оболочки рта и зева, дисбактериоз.
Со стороны сердечно-сосудистой системы и крови (кроветворение, гемостаз): лейкопения, тромбоцитопения, ретикулоцитопения, гипогемоглобинемия, агранулоцитоз, апластическая анемия.
Со стороны нервной системы и органов чувств: психомоторные расстройства, депрессия, нарушение сознания, делирий, неврит зрительного нерва, зрительные и слуховые галлюцинации, нарушение вкуса, снижение остроты слуха и зрения, головная боль.
Аллергические реакции: кожная сыпь, крапивница, ангионевротический отек.
Прочие: дерматит, вторичная грибковая инфекция, кардиоваскулярный коллапс (у детей до 1 года).
При аппликации на кожу и конъюнктивальном применении: местные аллергические реакции.
Взаимодействие
Циклосерин усиливает нейро-, ристомицин — гематотоксичность. Фенобарбитал ускоряет биотрансформацию, снижает концентрацию и продолжительность эффекта. Угнетает метаболизм толбутамида, хлорпропамида, производных оксикумарина (увеличивает гипогликемические и антикоагуляционные свойства). Эритромицин, олеандомицин, нистатин, леворин повышают антибактериальную активность, соли бензилпенициллина — снижают. Несовместим с цитостатиками, сульфаниламидами, производными пиразолона, дифенином, барбитуратами, алкоголем.
Передозировка
Лечение: гемосорбция, симптоматическая терапия.
Способ применения и дозы
В/м, в/в, внутрь. Режим дозирования индивидуальный. Внутрь: за 30 мин до еды (в случае тошноты и рвоты — через 1 ч после еды) и местно. Разовая доза для взрослых — 0,25–0,5 г; суточная — 2,0 г (в особо тяжелых случаях — до 4 г, под строгим наблюдением врача и контролем за состоянием крови и функциями почек). Суточную дозу делят на 3–4 приема. Разовая доза для детей до 3 лет — 10–15 мг/кг массы тела, 3–8 лет — по 0,15–0,2 г, старше 8 лет — по 0,2–0,3 г; принимают 3–4 раза в сутки. Курс лечения — 7–10 дней (по показаниям, при условии хорошей переносимости — до 2 нед).
Местно, накожно: спиртовые растворы и 5–10% линимент наносят на поврежденные участки кожи несколько раз в сутки (непосредственно или пропитав стерильные марлевые салфетки). Возможно применение с окклюзионной повязкой. Перевязки проводят через 1–3 дня (реже — через 4–5 дней) до полного очищения раны.
Конъюнктивально: при лечении гнойно-воспалительных заболеваний глаз применяют 1% линимент или 0,25% водный раствор.
Меры предосторожности
В процессе лечения необходимо регулярно проводить контроль картины периферической крови.
При лечении трещин сосков у кормящих матерей не требуется прекращения грудного вскармливания новорожденных.
Читайте также:

