Метагерпетический кератит история болезни
Обновлено: 23.04.2024
Жалобы на снижение остроты зрения, боли в области левого глаза и окружающих тканях, слезотечение, светобоязнь. Клинический диагноз - основное заболевание: герпетический кератит. Обоснование диагноза, лечение - фармакотерапия; прогноз и рекомендации.
| Рубрика | Медицина |
| Вид | история болезни |
| Язык | русский |
| Дата добавления | 26.01.2012 |
| Размер файла | 22,7 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Северный государственный медицинский университет
ИСТОРИЯ БОЛЕЗНИ
Клинический диагноз: основное заболевание - герпетический кератит; сопутствующие заболевания: АГ 3 стадии, 3 степени, риск 4, СД 2 типа
Куратор: студентка V курса,
лечебного факультета, 8 группы,
Азикова Мария Муаедовна
Преподаватель: доцент Кузнецова Н.А.
Архангельск, 2012 г.
1. Паспортные данные:
Дата поступления в стационар: 8.12.12 г.
Основное заболевание: Герпетический кератит.
Сопутствующие заболевания: АГ 3 стадии, 3 степени, риск 4, СД 2 типа.
При поступлении больная предъявляет жалобы на снижение остроты зрения, боли в области левого глаза и окружающих тканях, слезотечение, светобоязнь.
3. Anamnesis morbi:
8 декабря 2011 года ночью резко заболел левый глаз. Ухудшение состояния отмечает после переохлаждения. До этого наблюдалась у офтальмолога. 1 августа 2010 года была проведена операция по поводу зрелой катаракты. В течение года после операции отмечалась болезненность, зрение ухудшалось.
4. Anamnesis vitae:
Перенесенные заболевания: ОРВИ, острый инфаркт миокалда, кисты обеих почек
Аллергический анамнез: не отягощен.
Наследственность: не отягощена.
5. Status praesens:
Общее состояние удовлетворительное. Положение активное. Сознание ясное, настроение бодрое. Кожные покровы чистые, обычной окраски и влажности. Дыхание везикулярное, хрипов нет. Пульс - 80 ударов в минуту. Артериальное давление - 130/80. Тоны сердца ясные, ритмичные, шумов нет. Язык влажный, чистый. Живот округлой формы, симметрично участвует в акте дыхания, при пальпации мягкий, безболезненный. Физиологические отправления в норме.
6. Status localis:
1. Острота зрения вдаль:
VOD - 0,6 с коррекцией conсave sph. - 0,25 = 1,0
VOS - 0,03 не коррегируется.
4. Характер зрения: бинакулярное
5. Внутриглазное давление:
6. Лицо симметричное
Кожа век не изменена. Край века шириной 2 мм. По переднему ребру растут ресницы. Рост ресниц правильный. Глазная щель длиной 28 мм, шириной 11 мм. Края орбиты гладкие, при пальпации безболезненные.
Положение глазного яблока в орбите правильное, глазное яблоко обычного размера, шаровидной формы, движения в полном объеме, безболезненные. Конвергируют симметрично.
Глазная щель миндалевидной формы.
Положение век и рост ресниц правильные.
Слезопроводящий аппарат: слезная железа не пальпируется. Слезостояния нет. Слезные точки погружены в слезное озеро, при надавливании на область слезного мешка гнойного отделяемого из слезных точек нет.
Конъюнктива век бледно-розового цвета, гладкая, влажная, блестящая.
Конъюнктива глазного яблока прозрачная, гладкая, влажная, блестящая.
Склера белого цвета, поверхность гладкая, передние цилиарные сосуды не изменены.
Роговица прозрачная, гладкая, влажная, блестящая, зеркальная, бессосудистая, сферичная, высокочувствительная, и диаметре 11 мм.
Передняя камера средней глубины, влага её прозрачная.
Радужка Радужка серого цвета, рисунок четкий, пигментная кайма зрачка сохранена.
Зрачок в центре радужки, круглый, 4 мм в диаметре. Прямая, содружественная реакции зрачка на свет, а также на конвергенцию живая.
* Помутнение хрусталика, положение его правильное.
Стекловидное тело прозрачное.
На глазном дне диск зрительного нерва бледно-розового цвета с чёткими границами, калибр сосудистого пучка не изменен. В макулярной области и на периферии глазного дна патологических изменений не обнаружено.
• Кожа верхнего века гиперемирована. Край века шириной 3 мм. По переднему ребру растут ресницы. Рост ресниц правильный. Глазная щель длиной 28 мм, шириной 7 мм. Края орбиты гладкие, при пальпации безболезненные.
Положение глазного яблока правильное, глазное яблоко обычного размера, шаровидной формы, движения в полном объеме, безболезненные. Конвергируют симметрично.
Глазная щель миндалевидной формы. Блефароспазм.
Положение век и рост ресниц правильные.
Слезопроводящий аппарат: слезная железа не пальпируется. Отмечается слезотечение. Слезные точки погружены в слезное озеро, при надавливании на область слезного мешка гнойного отделяемого из слезных точек нет.
Конъюнктива век инъецирована, гладкая, влажная, блестящая.
Конъюнктива глазного яблока инъецирована, гладкая, влажная, блестящая.
Склера белого цвета, поверхность гладкая. Отмечается умеренная перикорнеальная инъекция.
На поверхности роговицы отмечается инфильтрат серого цвета состоящий из мелких пузырьков в виде ветки дерева, чувствительность роговицы резко снижена.
Передняя камера средней глубины, влага её прозрачная.
Радужка серого цвета, рисунок четкий, пигментная кайма зрачка сохранена.
Зрачок в центре радужки, круглый, 4 мм в диаметре. Прямая, содружественная реакции зрачка на свет, а также на конвергенцию живая.
Стекловидное тело прозрачное.
На глазном дне диск зрительного нерва бледно-розового цвета с чёткими границами, калибр и ход сосудов не изменен. В макулярной области и на периферии глазного дна патологических изменении не обнаружено.
зрение герпетический кератит фармакотерапия
7. Клинический диагноз:
Основное заболевание: Герпетический кератит
Сопутствующие заболевания: АГ 3 стадии, 3 степени, риск 4, СД 2 типа.
8. Обоснование клинического диагноза:
Клинический диагноз поставлен на основании жалоб пациента (на снижение остроты зрения боли в области левого глаза и окружающих тканях, слезотечение, светобоязнь.), анамнеза заболевания (7 декабря 2011 года ночью резко заболел левый глаз. Ухудшение состояния отмечает после переохлаждения), данных локального статуса: (кожа верхнего века гиперемирована. Конъюнктива век и глазного яблока инъецирована. Отмечается умеренная перикорнеальная инъекция склеры. Блефароспазм. Отмечается слезотечение. На поверхности роговицы отмечается инфильтрат серого цвета состоящий из мелких пузырьков в виде ветки дерева, чувствительность роговицы резко снижена.)
Лечение основывается на комплексном применении средств этиотропного действия, направленных на ограничение репродукции вируса в тканях глаза (керецид, оксолин, теброфен, флореналь), на усиление невосприимчивости клеток к инфекции (интерферон, интерфероногены), и использовании различных средств метаболического и симптоматического действия. Для предупреждения распространения процесса соскабливают эпителий и прижигают эфиром, спиртом, йодом, выполняют электрокоагуляцию, лазерокоагуляцию, назначают лечение лучами Букки. При отсутствии эффекта - лечебная кератопластика.
Интерфероны -- общее название, под которым в настоящее время объединяют ряд белков со сходными свойствами, выделяемых клетками организма в ответ на вторжение вируса. Благодаря интерферонам клетки становятся невосприимчивыми по отношению к вирусу.
При заражении клетки вирус начинает размножаться. Клетка-хозяин одновременно с этим начинает продукцию интерферона, который выходит из клетки и вступает в контакт с соседними клетками, делая их невосприимчивыми к вирусу. Он действует, запуская цепь событий, приводящих к подавлению синтеза вирусных белков и в некоторых случаях сборки и выхода вирусных частиц (путём активации олигоаденилатциклазы). Таким образом, интерферон не обладает прямым противовирусным действием, но вызывает такие изменения в клетке, которые препятствуют в том числе и размножению вируса. Образование интерферона могут стимулировать не только интактные вирусы, но и различные другие агенты, например некоторые инактивированные вирусы, двухцепочечные РНК, синтетические двухцепочечные олигонуклеотиды и бактериальные эндотоксины.
Rp: Interferoni in ampull. N 10
D.S. Содержимое ампулы растворить в 2 мл дистиллированной воды, вводить под конъюнктиву по 0,5 мл 1 раз в день, остальное содержимое ампулы закапывать в конъюнктивальный мешок по 1 капле каждый час.
Идоксуридин (Idoxuridine):
Фармакологическое действие - противовирусное
Нарушая синтез нуклеиновых кислот (в первую очередь, ДНК), оказывает избирательное угнетающее действие на репликацию герпетических вирусов (Herpes simplex).
Rp: Sol. Idoxuridini 0,1%
D.S. Закапывать в конъюнктивальный мешок по 2 капли каждый час в течение дня и через каждые 2 часа ночью.
Дезоксирибонуклеаза обладает способностью задерживать развитие вирусов герпеса, аденовирусов и других вирусов, содержащих ДНК. Эффект связан с деполимеризацией ДНК до моно- и олигонуклеотидов путем расщепления межнуклеотидных связей. Подавляя синтез вирусной ДНК, дезоксирибонуклеаза не повреждает вместе с тем ДНК клеток макроорганизма.
Rp: Desoxyribonucleasi 0,025
S. Содержимое флакона разбавив в 1мл физ. раствора вводить ежедневно по 0,5 мл под конъюнктиву, а также закапывать в конъюнктивальный мешок по 3 капли 3 раза в день.
Rp: Ung. Florenali 0,25% 10,0
D.S. Глазная мазь. Закладывать за нижнее веко 2-3 раза в день.
Флореналь противовирусное средство, активно в отношении вирусов Herpes simplex 1 и 2 типа, Varicella zoster, аденовирусов.
Rp: Ung. Florenali 0,25% 10,0
D.S. Глазная мазь. Закладывать за нижнее веко 2-3 раза в день.
Витамин Е является природным противоокислительным средством (антиоксидантом).
Он защищает различные вещества от окислительных изменений. Участвует в биосинтезе тема (небелковой части молекулы гемоглобина - переносчика кислорода) и белков; пролиферации (процессе роста) клеток; в тканевом дыхании и других важнейших процессах клеточного метаболизма (обмена веществ).
Rp: Sol. Tocopheroli acetatis oleosae 10% 1,0
D.t. d. N10 in ampull.
S. По 1 мл в мышцу ежедневно, всего 30 инъекций.
Витамин А участвует в окислительно-восстановительных процессах, регуляции синтеза белков, способствует нормальному обмену веществ, функции клеточных и субклеточных мембран, играет важную роль в формировании костей и зубов, а также жировых отложений; необходим для роста новых клеток, замедляет процесс старения.
Витамин А поддерживает ночное зрение путём образования пигмента, называемого родопсин, способного улавливать минимальный свет, что очень важно для ночного зрения. Он также способствует увлажнению глаз, особенно уголков, предохраняя их от пересыхания и последующего травмирования роговицы.
Rp: Sol. Retinoli acetatis oleosae 3,44% 1,0
D.t. d. N20 in ampull.
S. По 1 мл в мышцу ежедневно, всего 30 инъекций.
При активном лечении прогноз благоприятный, рассасывание инфильтрата. Характерно рецидивирующее течение, с частотой обострения примерно раз в 6 лет.
Избегать переохлаждений. Во время эпидемических вспышек ОРВИ принимать меры профилактики.
Список используемой литературы:
1. Глазные болезни. Полный справочник Передерий В.А., Год выпуска: 2008 .
2. Клинические лекции по офтальмологии, Е.А. Егоров, С.Н. Басинский, год выпуска: 2007.
3. Е.И. Ковалевский, Глазные болезни, 1980г.
4. Офтальмология, Сидоренко Е.И. , 2008 год.
5. Фармакотерапия глазных болезней. В.И. Морозов, А.А. Яковлев, 2009 г.
Подобные документы
Основное заболевание: сочетанная травма. Жалобы при поступлении, история настоящего заболевания. Местный статус, план обследования больного. Клинический диагноз и его обоснование. Принципы лечения, прогноз для жизни и восстановления функции конечности.
история болезни [620,8 K], добавлен 27.11.2011
Жалобы на покраснение глазного яблока, снижение остроты зрения в левом глазу, слезотечение, светобоязнь. Система органов дыхания, кровообращения, пищеварения, мочевыделения, эндокринная и нервная система. Лечение хронического иридоциклита левого глаза.
история болезни [24,9 K], добавлен 05.11.2014
Жалобы. Нервно-психическое развитие. Физическое развитие первого года жизни. Перенесенные заболевания. Профилактические прививки. Проявления аллергии. Настоящее состояние больного. Осмотр по системам. Обоснование клинического диагноза. Выписной эпикриз.
история болезни [24,9 K], добавлен 08.07.2008
Сущность диагноза больного при поступлении, основное, фоновые и сопутствующие заболевания. Осмотр дыхательной, пищеварительной, сердечнососудистой и мочевыделительной систем. Нервно-психический статус и план обследования больного, клинический диагноз.
история болезни [37,9 K], добавлен 15.04.2012
Общее состояние больного, его жалобы. Характеристика эпидемиологического анамнеза. Исследование сердечно-сосудистой, дыхательной, мочеполовой, пищеварительной систем. Клиническое подтверждение диагноза: опоясывающий герпес, герпетический коньюктивит.
история болезни [30,6 K], добавлен 01.12.2010
На основании жалоб пациента, анамнеза жизни, результатов лабораторно-инструментальных исследований постановка предварительного диагноза бронхиальной астмы смешанной формы средней степени тяжести. Обоснование клинического диагноза. Лечение заболевания.
презентация [267,2 K], добавлен 26.08.2015
Жалобы больного на снижение зрения и туман перед глазами. Исследование органов зрения. Диагностирование незрелой возрастной катаракты правого глаза и начинающейся - левого. Обоснование диагноза, сопутствующие заболевания. План лечения, прогноз.
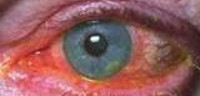
Вирусный кератит – воспалительное поражение роговицы глаза, вызванное вирусной инфекцией. Вирусный кератит проявляется пузырьковыми высыпаниями, отеком и покраснением глаза, роговичным синдромом, изъязвлением и помутнением роговицы, снижением зрения, невралгическими болями. С целью диагностики вирусного кератита проводят биомикроскопию, конфокальную и эндотелиальную микроскопию, пахиметрию и кератометрию, проверку остроты зрения, определение чувствительности роговицы, культуральное, ПЦР, ИФА исследования. Для лечения вирусного кератита назначают противовирусные, иммуномодулирующие, антибактериальные средства, анальгетики, НПВС, антиоксиданты, витамины, физиотерапию; при необходимости выполняют соскабливание пораженного эпителия или кератопластику.
Общие сведения
Вирусный кератит является одним из проявлений общей вирусной инфекции; чаще поражает детей и людей молодого возраста. Воспалительный процесс при вирусном кератите может быть поверхностным (затрагивать только эпителий и верхние слои стромы) или глубоким (захватывать всю строму). Вирусный кератит сопровождается уменьшением прозрачности роговицы и понижением остроты зрения, может осложняться развитием некроза роговицы, абсцессов и изъязвлений.

Классификация вирусных кератитов
Воспаление роговой оболочки глаза чаще развивается и тяжелее протекает при ее поражении вирусами простого (ВПГ) и опоясывающего герпеса, относящимися к фильтрующим нейродермотропным вирусам.
Выделяют несколько видов вирусного кератита герпетической природы: первичный (первичное инфицирование) и постпервичный (активация латентного вируса). Герпетическая инфекция длительный период может находиться в неактивном состоянии, ее резервуаром является эпителий конъюнктивы и ганглий тройничного нерва.
По вариантам клинического течения в офтальмологии различают вирусный кератит точечный, везикулезный, древовидный, метагерпетический, дисковидный и диффузный кератоувеит.
Причины вирусного кератита
Причиной вирусного кератита является заражение аденовирусной, герпетической инфекцией, вирусами ветряной оспы, кори, эпидемического паротита. Развитию вирусного кератита может способствовать отсутствие своевременной терапии аденовирусного конъюнктивита.
Предрасполагающими факторами возникновения вирусного кератита являются повышение проницаемости или нарушение целостности роговицы глаза, ослабление общего и местного иммунитета, частые эмоциональные стрессы, переохлаждение организма.
Герпетический кератит может быть спровоцирован другими ОРВИ и гриппом, способствующими снижению иммунной защиты и активации возбудителя латентной инфекции.
Симптомы вирусного кератита
Для вирусного кератита характерно длительное течение заболевания с частыми рецидивами; наличие пузырьковых высыпаний, инфильтратов неправильной или древовидной формы; снижение чувствительности роговицы; сопутствующая невралгия тройничного нерва.
Первичный герпесвирусный кератит проявляется остро; протекает с высыпаниями на губах, слизистых, крыльях носа, веках. При этом отмечаются светобоязнь, слезотечение, покраснение глаз, болевые ощущения, отек и помутнение роговицы, развитие вторичной инфекции, лимфаденопатия. При вскрытии пузырьков развиваются эрозии и язвочки.
Послепервичный герпесвирусный кератит наблюдается у детей, ранее переболевших ветряной оспой, и у взрослых на фоне ослабления иммунитета. Течение заболевания – подострое, продолжительность – 2-3 недели. Выделения из глаза - незначительные, серозно-слизистые, роговичный синдром слабо выраженный. С каждым последующим обострением вирусного кератита продолжительность заболевания увеличивается, развивается более глубокое поражение роговицы и более резкое снижение зрения.
Точечный вирусный кератит протекает без выраженной клиники, характеризуется точечными помутнениями роговицы. При везикулезном вирусном кератите на роговице наблюдаются мелкие, полупрозрачные пузырьки, которые довольно быстро лопаются с образованием язвочек.
При древовидном вирусном кератите наблюдаются мелкие инфильтраты в эпителии и передних слоях стромы; на месте изъязвленных и слившихся вместе герпетических пузырьков отмечаются характерные серые линии в виде ветвей дерева, идущие по ходу поверхностных роговичных нервов. Древовидный кератит протекает вяло, но упорно, обычно сопровождается развитием поверхностной язвы размером 1-1,5 мм и невралгическими болями.
Метагерпетический кератит характеризуется длительным течением с тяжелым поражением стромы роговицы, выраженным роговичным синдромом, образованием глубоких воспалительных инфильтратов и массивных эрозий. Роговица разбухает и приобретает серо-мутный оттенок; после затухания остроты процесса на ней остается грубое помутнение, значительно нарушающее зрение, возможна перфорация. Метагерпетический вирусный кератит сочетается с передним увеитом (иридоциклитом), отеком сетчатки.
Для дисковидного вирусного кератита типично образование в центральной зоне роговицы серовато-белого очага в виде диска, сопровождающееся выраженным отеком и воспалением роговицы, конъюнктивы и век, повышением внутриглазного давления, значительным снижением чувствительности роговицы. Дисковидный кератит может продолжаться от нескольких месяцев до года, его исход – глубокое помутнение роговицы и резкое понижение остроты зрения.
Нейрогенный кератит возникает при поражении первой ветви тройничного нерва и обычно сопровождается герпетическими высыпаниями и сильными невралгическими болями по ходу его разветвления, иногда - склеритом, невритом зрительного нерва или параличом глазных мышц, развитием вторичной глаукомы.
Диагностика вирусного кератита
Диагностика вирусного кератита основывается на изучении симптомов и особенностей течения заболевания, его связи с перенесенной вирусной инфекцией; данных наружного осмотра, визометрии, лабораторных и инструментальных исследований.
Оценить состояние роговицы помогает проведение биомикроскопии глаза, конфокальной и эндотелиальной микроскопии роговицы, пахиметрии и кератометрии, определение чувствительности роговицы. Для обнаружения эрозий и язв роговицы выполняется флюоресцеиновая инстилляционная проба.
Выявление и идентификация возбудителя вирусного кератита проводится при помощи культурального исследования, ПЦР мазка с конъюнктивы и роговицы. Титр вирусоспецифических антител в сыворотке крови определяют методом ИФА. Вирусный кератит дифференцируют с другими видами кератита: грибковым и бактериальным кератитом.
Лечение вирусного кератита
Лечение вирусного кератита проводится комплексно; терапия направлена на подавление вирусной инфекции, стимуляцию местного и общего иммунитета, регенеративного потенциала роговицы.
В рамках этиотропной терапии вирусного кератита назначают инсталляции противовирусных препаратов (интерферона, ацикловира, дезоксирибонуклеазы) и индукторов интерферона, закладывание теброфеновой, бонафторовой и оксалиновой мазей. При тяжелом вирусном кератите также показан пероральный прием больших доз противовирусных средств (ацикловира). Для коррекции иммунного статуса применяются левамизол, экстракты вилочковой железы, внутримышечные инъекции неспецифического гамма-глобулина.
С целью профилактики вторичной инфекции при вирусном кератите местно могут быть назначены растворы антисептиков (сульфацетамид), антибактериальные мази (тетрациклиновая или эритромициновая).
В курсе лечения вирусного кератита используют обезболивающие (новокаин, анальгин), антигистаминные препараты (хлоропирамин, дифенгидрамин), НПВС (фенилбутазон, индометацин), ингибиторы ферментов протеолиза (апротинин), мидриатики (атропин, циклопентолат), антиоксиданты (витамин E, метилэтилпиридинол), витамины (A, С, PP, группы B).
При герпетических язвах проводят криоаппликацию, лазерную коагуляцию; для улучшения кровоснабжения и трофики роговицы - диатермию, диадинамические токи, лекарственный электрофорез, стимуляцию регенерации гелий-неоновым лазером. Кортикостероиды при вирусном кератите могут применяться только в очень малых дозах в виде капель при полной эпителизации роговицы в регрессивном периоде заболевания.
В случае отсутствия результатов медикаментозного лечения вирусного кератита и прогрессирования изъязвления роговицы показано хирургическое вмешательство: при поверхностных формах – соскабливание пораженного эпителия, при глубоких формах - послойная или сквозная кератопластика с последующей реабилитационной и противорецидивной терапией.
При частых обострениях вирусного кератита (офтальмогерпеса) необходима вакцинация противогерпетической вакциной.
Прогноз и профилактика вирусного кератита
Глубокие вирусные кератиты, протекающие с изъязвлением роговицы, приводят к стойкому интенсивному помутнению роговой оболочки глаза, резко снижающему остроту зрения.
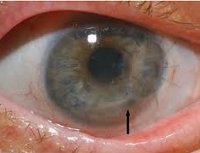
Кератиты – группа воспалительных поражений роговицы - передней прозрачной оболочки глаза, имеющих различную этиологию, вызывающих помутнение роговицы и снижение зрения. Для кератита типичен, так называемый роговичный синдром, характеризующийся слезотечением, светобоязнью, блефароспазмом; ощущение инородного тела глаза, режущие боли, изменение чувствительности роговицы, снижение зрения. Диагностика кератита включает проведение биомикроскопии глаза, пробы с флуоресцеином, цитологического и бактериологического исследования мазка с конъюнктивы и роговицы, постановку иммунологических, аллергологических проб. При выявлении кератита проводится этиотропное (противовирусное, антибактериальное, противоаллергическое и т. д.) лечение. При изъязвлениях роговицы показано микрохирургическое вмешательство (кератопластика).
МКБ-10
Общие сведения
Воспалительные заболевания глаза являются наиболее частой патологией в офтальмологии. Наибольшую группу среди них составляют конъюнктивиты (66,7%); воспалительные поражения роговицы – кератиты встречаются в 5% случаев. В конъюнктивальной полости глаза постоянно присутствует микрофлора, которая даже при минимальном повреждении роговицы легко вызывает ее воспаление. В половине случаев последствием кератита становится стойкое понижение зрения, требующее применения микрохирургических методик для восстановления оптических свойств роговицы, а в ряде случаев течение кератита может привести к необратимой слепоте. Развитие гнойной язвы роговицы при кератите в 8% случаев сопровождается анатомической гибелью глаза и в 17% - требует энуклеации глазного яблока в связи с безуспешностью консервативного лечения.

Причины кератитов
Наибольшее число случаев развития кератита связано с вирусной этиологией. В 70% наблюдений возбудителями выступают вирусы простого герпеса и герпеса Зостера (опоясывающего герпеса). Провоцировать развитие кератита, особенно у детей, также может аденовирусная инфекция, корь, ветряная оспа.
Следующую большую группу кератитов составляют гнойные поражения роговицы, вызванные бактериальной неспецифической флорой (пневмококком, стрептококком, стафилококком, диплококком, синегнойной палочкой, кишечной палочкой, клебсиеллой, протеем) и специфическими возбудителями туберкулеза, сальмонеллеза, сифилиса, малярии, бруцеллеза, хламидиоза, гонореи, дифтерии и т. д.
Тяжелая форма кератита вызывается амебной инфекцией - бактерией Acanthamoeba; амебный кератит часто возникает у людей, носящих контактные линзы, и в долгосрочной перспективе может закончиться слепотой. Возбудителями микозного кератита (кератомикоза) являются грибки фузариум, аспергиллы, кандиды.
Кератит может служить проявлением местной аллергической реакции при поллинозах, использовании некоторых лекарственных препаратов, глистной инвазии, повышенной чувствительности к пищевым продуктам или пыльце растений. Иммунно-воспалительное поражение роговицы может наблюдаться при ревматоидном артрите, узелковом периартрите, синдроме Шегрена и др. заболеваниях. При интенсивном воздействии на глаза ультрафиолетового излучения может развиваться фотокератит.
В большинстве случаев возникновению кератита предшествует механическая, химическая, термическая травма роговицы, в том числе интраоперационное повреждение роговицы при проведении глазных операций. Иногда кератит развивается как осложнение лагофтальма, воспалительных заболеваний век (блефарита), слизистой глаз (конъюнктивита), слезного мешка (дакриоцистита) и слезных канальцев (каналикулита), сальных желез века (мейбомита). Одной из распространенных причин кератита служит несоблюдение правил хранения, дезинфекции и использования контактных линз.
Среди эндогенных факторов, благоприятствующих развитию кератита, выделяют истощение, недостаток витаминов (А, В1, В2, С и др.), снижение общей и местной иммунной реактивности, расстройства обмена (сахарный диабет, подагра в анамнезе).
Патоморфологические изменения при кератитах характеризуются отеком и инфильтрацией роговичной ткани. Инфильтраты, образованные полинуклеарными лейкоцитами, гистиоцитами, лимфоидными и плазматическими клетками, имеют различную величину, форму, цвет, нечеткие границы. В стадии разрешения кератита происходит неоваскуляризация роговицы - прорастание в оболочку новообразованных сосудов из конъюнктивы, краевой петлистой сети или обоих источников. С одной стороны, васкуляризация способствует улучшению трофики роговичной ткани и ускорению восстановительных процессов, с другой – новообразованные сосуды в дальнейшем запустевают и снижают прозрачность роговицы.
При тяжелом течении кератита развиваются некроз, микроабсцессы, изъязвления роговицы. Язвенные дефекты в роговице в дальнейшем рубцуются, образуя бельмо (лейкому).
Классификация кератитов
Кератиты классифицируются в зависимости от этиологии, течения воспалительного процесса, глубины поражения роговицы, расположения воспалительного инфильтрата и других признаков.
В зависимости от глубины поражения различают поверхностные и глубокие кератиты. При поверхностном кератите в воспаление вовлекается до 1/3 толщины роговицы (эпителий, верхний стромальный слой); при глубоком кератите – вся строма.
По локализации инфильтрата кератиты бывают центральными (с расположением инфильтрата в зоне зрачка), парацентральными (с инфильтратом в проекции пояса радужки), и периферическими (с инфильтратом в зоне лимба, в проекции цилиарного пояса радужной оболочки). Чем центральнее расположен инфильтрат, тем сильнее страдает острота зрения во время течения кератита и в его исходе.
По этиологическому критерию кератиты подразделяют на экзогенные и эндогенные. К экзогенным формам относят эрозию роговицы, кератиты травматического, бактериального, вирусного, грибкового генеза, а также кератиты, обусловленные поражением век, конъюнктивы и мейбомиевых желез (мейбомиевый кератит). В число эндогенных кератитов входят инфекционные поражения роговицы туберкулезной, сифилитической, малярийной, бруцеллезной этиологии; аллергические, нейрогенные, гипо- и авитаминозные кератиты. Эндогенные кератиты неясной этиологии включают нитчатый кератит, разъедающую язву роговицы, розацеа-кератит.
Симптомы кератита
Общим проявлением, характерным для всех форм заболевания, служит развивающийся при кератите роговичный синдром. При этом возникают резкие боли в глазу, непереносимость яркого дневного или искусственного света, слезотечение, непроизвольное смыкание век (рефлекторный блефароспазм), ухудшение зрения, ощущение инородного тела под веком, перикорнеальная инъекция глазного яблока.
Роговичный синдром при кератите связан с раздражением чувствительных нервных окончаний роговицы образующимся инфильтратом. Кроме этого, вследствие инфильтрации уменьшается прозрачность и блеск роговицы, развивается ее помутнение, нарушается сферичность и чувствительность. При нейрогенном кератите чувствительность роговицы и выраженность роговичного синдрома, напротив, снижены.
При скоплении лимфоидных клеток инфильтрат приобретает сероватый оттенок; при преобладании лейкоцитов его цвет становится желтым (гнойный инфильтрат). При поверхностных кератитах инфильтрат может рассосаться практически бесследно. В случае более глубокого поражения на месте инфильтрата образуются различные по интенсивности помутнения роговицы, которые могут в разной степени снижать остроту зрения.
Неблагоприятный вариант развития кератита связан с образованием изъязвлений роговицы. В дальнейшем, при отслаивании и слущивании эпителия, вначале образуется поверхностная эрозия роговицы. Прогрессирование отторжения эпителия и некроз тканей приводит к формированию язвы роговицы, имеющей вид дефекта с мутным серым дном, покрытым экссудатом. Исходом кератита при язве роговицы может быть регресс воспаления, очищение и эпителизация язвы, рубцевание стромы, приводящее к помутнению роговицы – образованию бельма. В тяжелых случаях глубокий язвенный дефект может проникать в переднюю камеру глаза, вызывая образование десцеметоцеле - грыжи десцеметовой оболочки, прободение язвы, формирование передних синехий, развитие эндофтальмита, вторичной глаукомы, осложненной катаракты, неврита зрительного нерва.
Кератиты нередко протекают с одновременным воспалением конъюнктивы (кератоконъюнктивит), склеры (кератосклерит), сосудистой оболочки глаза (кератоувеит). Нередко также развиваются ирит и иридоциклит. Вовлечение в гнойное воспаление всех оболочек глаза приводит к гибели органа зрения.
Диагностика кератита
В диагностике кератита важное значение имеет его связь с перенесенными общими заболеваниями, вирусными и бактериальными инфекциями, воспалением других структур глаза, микротравмами глаза и т. д. При наружном осмотре глаза офтальмолог ориентируется на выраженность роговичного синдрома и местные изменения.
Ведущим методом объективной диагностики кератита служит биомикроскопия глаза, в ходе которой оценивается характер и размеры поражения роговицы. Толщину роговицы измеряют с помощью ультразвуковой или оптической пахиметрии. С целью оценки глубины поражения роговицы при кератите проводится эндотелиальная и конфокальная микроскопия роговицы. Изучение кривизны роговичной поверхности осуществляется путем проведения компьютерной кератометрии; исследование рефракции – с помощью кератотопографии. Для определения корнеального рефлекса прибегают к проведению теста на чувствительность роговицы или эстезиометрии.
С целью выявления эрозий и язв роговицы показано выполнение флюоресцеиновой инстилляционной пробы. При нанесении на роговицу 1% раствора флюоресцеина натрия, эрозированная поверхность окрашивается в зеленоватый цвет.
Важную роль для определения лечебной тактики при кератите играет бактериологический посев материала с дна и краев язвы; цитологическое исследование соскоба эпителия конъюнктивы и роговицы; ПЦР, ПИФ, ИФА-диагностика. При необходимости проводятся аллергологические, туберкулиновые пробы и т. д.
Лечение кератита
Лечение кератита должно проводиться под наблюдением офтальмолога в специализированном стационаре в течение 2-4 недель. Общие принципы фармакотерапии кератитов включают местную и системную этиотропную терапию с применением антибактериальных, противовирусных, противогрибковых и др. лекарственных средств.
При вирусных кератитах с целью подавления выявленной инфекции применяются местные инстилляции интерферона, ацикловира; закладывание мазей (теброфеновой, флореналевой, бонафтоновой, с ацикловиром). Парентерально и внутрь назначают иммуномодуляторы (препараты тимуса, левамизол).
Бактериальные кератиты требуют назначения антибиотиков с учетом чувствительности к ним возбудителя в виде глазных капель, парабульбарных и субконъюнктивальных инъекций, в тяжелых случаях – путем парентерального введения пенициллинов, цефалоспоринов, аминогликозидов, фторхинолонов.
Лечение туберкулезного кератита проводят под руководством фтизиатра, используя противотуберкулезные химиопрепараты. При аллергическом кератите назначаются антигистаминные средства, субконъюнктивальное введение и инстилляции гормональных препаратов. В случае сифилитического или гонорейного кератита показана специфическая терапия под наблюдением венеролога.
При кератитах различной этиологии с целью профилактики вторичной глаукомы показано местное применение мидриатиков (атропина сульфата, скополамина); для стимуляции эпителизации дефектов роговицы - закапывание таурина, нанесение заживляющих мазей и т. д. При снижении остроты зрения назначают фонофорез и электрофорез с ферментами.
Изъязвления роговицы являются основанием для проведения микрохирургических вмешательств: микродиатермокоагуляции, лазеркоагуляции, криоаппликации дефекта. В случае резкого снижения зрения и ввиду рубцового помутнения роговицы показано проведение эксимерлазерной процедуры удаления поверхностных рубцов или кератопластики. При развитии на фоне кератита вторичной глаукомы показано лазерное или хирургическое лечение глаукомы. При тяжелых кератитах может потребоваться энуклеация глазного яблока.
Прогноз и профилактика кератитов
Исход и последствия кератита в значительной мере зависят от этиологии поражения, характера и локализации инфильтрата, сопутствующих осложнений. Своевременная и рациональная терапия кератита приводят к бесследному рассасыванию инфильтратов роговицы или образованию легких помутнений типа облачка. При глубоких кератитах, в особенности осложненных язвой роговицы, а также при парацентральном и центральном расположении инфильтрата, развиваются помутнения роговицы различной степени выраженности.
Исходом кератита может стать бельмо, вторичная глаукома, атрофия зрительного нерва, атрофия глазного яблока и полная потеря зрения. Особенно угрожающими для жизни являются септические осложнения в виде тромбоза пещеристой пазухи, флегмоны глазницы, сепсиса.
Профилактика кератитов включает предупреждение травм глаза, своевременное выявление и лечение конъюнктивитов, блефаритов, дакриоцистита, соматических заболеваний, общих инфекций, аллергий и т. п.
Бактериальный кератит – острое воспаление роговой оболочки глаза бактериального генеза. Клинически проявляется острой болью в глазу, отеком, корнеальным синдромом, выраженной воспалительной инъекцией глазного яблока, наличием слизисто-гнойных выделений, помутнения роговицы, поверхностных или глубоких изъязвлений. Диагностика бактериального кератита включает биометрию глаза, микробиологическое исследование мазка с роговицы, конфокальную и эндотелиальную микроскопию, пахиметрию, кератометрию, кератотопографию, определение чувствительности роговицы. Первоочередным в лечении бактериального кератита является местная и системная антибиотикотерапия, дополненная применением кератопротекторов, эпителизирующих средств, мидриатиков, при осложнениях - хирургическим вмешательством.

Общие сведения
Бактериальный кератит является самым распространенным заболеванием роговицы глаза. Различают первичные и вторичные, эндогенные и экзогенные, поверхностные и глубокие бактериальные кератиты. При микробном поражении роговой оболочки, помимо отека и гнойной инфильтрации, в ней отмечается усиленная васкуляризация, образование стромального абсцесса, эрозирование и изъязвление с возможным некрозом ткани.
Бактериальный кератит относится к серьезным проблемам практической офтальмологии, так как в большинстве случаев является причиной временной нетрудоспособности, а в дальнейшем может привести к снижению остроты зрения и слепоте.

Причины
Условиями для развития бактериального кератита являются наличие патогенной микрофлоры на поверхности роговицы и нарушение целостности ее эпителиального слоя. Более 80% случаев бактериальные кератиты вызываются золотистым стафилококком, стрептококком, пневмококком, синегнойной палочкой. Реже возбудителями кератита являются кишечная палочка, протей, грамотрицательные диплококки (возбудители гонореи, менингита).
Среди экзогенных факторов риска бактериального кератита выделяют ее травматические повреждения (в т. ч. при ожогах, попадании инородных тел, оперативных вмешательствах), нерациональное применение лекарственных средств в лечении герпетических кератитов и дистрофий роговицы, ношение контактных линз и неправильное их хранение.
Развитию бактериального кератита могут способствовать эндогенные факторы, к которым относятся наличие у пациента глазной патологии (лагофтальма, синдрома сухого глаза, трихиаза, дистрофии роговицы, нейротрофической кератопатии, блефарита, конъюктивита, ячменя), очагов хронической инфекции (синусит, кариозные зубы), состояния иммунодефицита и сахарного диабета.
Симптомы бактериального кератита
Начало бактериального кератита острое: заболевание манифестирует с резкой боли в глазу, выраженного корнеального синдрома (слезотечения, фотофобии, блефароспазма). Отмечается перикорнеальная или смешанная воспалительная инъекция глазного яблока, вызванная расширением поверхностных и глубоких сосудов; развитие различных по форме, величине и глубине расположения инфильтратов желтоватого или ржавого оттенка. Наблюдаются слизисто-гнойные выделения из глаз, нарушается прозрачность и блеск роговицы - она приобретает матовый оттенок, ее поверхность изъязвляется, ухудшается зрение. Бактериальный кератит имеет склонность к быстрому прогрессированию.
Бактериальный кератит, вызванной синегнойной палочкой, протекает особенно тяжело, воспаление обычно распространяется на внутренние оболочки и вызывает развитие тяжелого ургентного состояния.
При гонобленнорее кератит проявляется гноетечением, помутнением эпителия, образованием гнойной язвы беловатого цвета, распространяющейся по поверхности и в глубину роговицы.
В случае дифтерийного кератита на роговице обнаруживаются поверхностные и глубокие язвы грязно-желтого цвета, покрытые пленкой, при снятии которой видна кровоточащая поверхность.
Диагностика бактериального кератита
Диагностика бактериального кератита не вызывает затруднений. Она начинается с консультации офтальмолога, включающей изучение данных анамнеза и жалоб пациента, осмотра структур глаза для выявления типичной клинической картины, назначения необходимых диагностических исследований.
Проведение биометрии глаза при бактериальном кератите позволяет обнаружить патологические воспалительные изменения различных слоев роговицы: изъязвления эпителия, инфильтраты, гнойное стромальное воспаление, отек тканей, усиление реакции передней камеры глаза (с гипопионом или без него), слизисто-гнойный экссудат и др.
Для исследования роговой оболочки также проводят конфокальную и эндотелиальную микроскопию роговицы, пахиметрию (измерение толщины роговицы), кератометрию (определение параметров роговицы), кератотопографию (выявление роговичного искажения), определение чувствительности роговицы (альгезиметрия роговицы).
Лабораторная диагностика бактериального кератита включает микроскопическое и бактериологическое исследование мазка с конъюнктивы и роговицы (с инфильтрата, краев и дна язвы). Посев мазка на соответствующие среды позволяет определить возбудителя бактериального кератита и его чувствительность к антибиотикам.
Дифференциальную диагностику проводят между различными видами кератитов: бактериальным, герпесвирусным и грибковым.
Лечение бактериального кератита
В связи с угрозой быстрого прогрессирования бактериального кератита его лечение проводят в условиях стационара под постоянным врачебным контролем. Благоприятный исход заболевания зависит от своевременности диагностики и назначенного лечения.
В основе лечения бактериального кератита лежит антибактериальная терапия. Назначают инстилляции глазных капель, содержащих антибиотики широкого спектра действия (аминогликозиды, фторхинолоны, цефалоспорины). В тяжелых случаях бактериального кератита рекомендуется инъекционное (под конъюнктиву) и парабульбарное (под глазное яблоко) введение антибиотиков, а также прием их внутрь. Возможно также местное применение антисептиков (раствора сульфацетамида), нестероидных противовоспалительных препаратов, глюкокортикоидов (дексаметазона, бетаметазона).
Лечение бактериального кератита при гонобленнорее проводится совместно с венерологом. Дифтерийный кератит лечат в инфекционном стационаре: помимо антибиотикотерапии, обязательно вводят противодифтерийную сыворотку внутримышечно, а также закапывают в глаза.
Для предупреждения иридоциклита и спаечного процесса внутри глаза назначают средства, расширяющие зрачок (мидриатики). В период рассасывания воспалительных инфильтратов назначают кератопротекторные и эпителизирующие средства (р-р хинина гидрохлорида, гемодиализаты крови молочных телят); дополнительно, местно и внутрь - антигистаминные препараты, иммунокорректоры, витамины.
При прогрессировании язвы роговицы выполняют электрокоагуляцию, криокоагуляцию или диатермокоагуляцию краев язвы, туширование язвы раствором йода или бриллиантовым зеленым.
Даже при своевременной и эффективной терапии исходом бактериального кератита обычно является бельмо (помутнение роговицы в виде белого пятна), возникающее вследствие развития рубцовой ткани и васкуляризации поврежденного участка роговой оболочки. В качестве хирургического лечения бельма и восстановления зрительной функции показана эксимерлазерная процедура при поверхностных рубцах роговицы. Метод фототерапевтической коррекции роговицы (ФТК) позволяет устранить или значительно уменьшить поверхностные помутнения и рубцы роговицы. При необходимости выполняют кератопластику.
Прогноз и профилактика бактериального кератита
Прогноз бактериального кератита всегда серьезный и для зрения, и для сохранения глаза.
При переходе воспаления на другие оболочки глазного яблока (склеру, радужку, цилиарное тело) развивается кератосклерит, кератоиридоциклит, кератоувеит, а также происходит скопление гноя в нижней части передней камеры (гипопион).
Из-за неравномерного заживления стромы возможным последствием бактериального кератита может быть неправильный астигматизм, требующий в дальнейшем ношения специальных линз или проведения ФТК.
Наибольшую опасность при неблагоприятном течении бактериального кератита представляет перфорация роговицы, способная перерасти в гнойный эндофтальмит и панофтальмит (воспаление всех тканей глаза), привести к симпатической офтальмии, субатрофии (сморщиванию) глазного яблока вплоть до полной потери зрения или даже глаза.
Профилактика бактериального кератита заключается в защите ткани глаза от травм, ожогов, попадания инородных тел, токсических веществ; использовании специальных защитных очков при строительно-ремонтных работах; тщательном соблюдении правил гигиены при ношении контактных линз. При начавшемся бактериальном кератите очень важно строго выполнять назначения и рекомендации врача чтобы не допустить развития язвы роговицы и ее осложнений.
Читайте также:

