Метод флотации при туберкулезе это
Обновлено: 18.04.2024
Для цитирования: Цветкова О.А., Абдуллаева Г.Б., Колосова К.Ю. Трудности диагностики туберкулеза легких в клинике внутренних болезней. РМЖ. 2005;27:1908.
Туберкулез органов дыхания – одна из самых актуальных проблем здравоохранения в мире и в Российской Федерации. Заболеваемость населения РФ туберкулезом с 1991 г. увеличилась на 150% и в 2002 г. составила 88,1 на 100 тыс. населения. Смертность от туберкулеза увеличилась за этот период почти в 3 раза [1]. Высок процент поздней диагностики туберкулеза легких в лечебных учреждениях общей лечебной сети. В этих случаях только у около 20% больных туберкулезом легких заболевание диагностируют в первые 2–3 недели заболевания, а у остальных 80% – в сроки от 1 до 3 мес. Расхождение диагнозов по туберкулезу у умерших в нетуберкулезных больницах достигает 80% и более. По данным А.Г. Хоменко, особенно часты диагностические ошибки при абациллярных формах туберкулеза. Известно также, что у больных активным туберкулезом органов дыхания микобактерии туберкулеза в мазках мокроты в первые 2–3 недели болезни нередко не обнаруживаются, особенно у больных казеозной пневмонией, и при отсутствии деструктивных изменений в легких [2].
Поскольку основой диагностики туберкулеза служит обнаружение микобактерии туберкулеза (МОТ), приведем сравнительную характеристику методов их обнаружения. При бактериоскопии мазка, окрашенного по Цилю–Нильсену, МБТ могут быть обнаружены при наличии не менее 100.000 –1.000.000 бактериальных клеток в 1 мл патологического материала. Такое значительное количество МБТ встречается при распространенных, преимущественно легочных формах заболевания (диссеминированная, фиброзно–кавернозная, цирротическая). Методы накопления (флотация) повышают выявляемость МБТ по сравнению с обычной микроскопией на 10%. Люминесцентная микроскопия при туберкулезе в настоящее время является эффективным бактериоскопическим методом лабораторной диагностики, широко применяющимся в микробиологических лабораториях Российской Федерации. Чувствительность метода люминесцентной микроскопии 10.000 – 100.000 МБТ в 1 мл материала [8].
Культуральный метод выявления МБТ дает положительные результаты при наличии в исследуемом материале от 20 до 100 жизнеспособных микробных клеток в 1 мл. Однако он трудоемок и длителен в связи с тем, что МБТ являются в основном медленно растущими организмами и рост их колоний наблюдают в течение 2–3 месяцев. Для увеличения результативности культурального метода рекомендуется применять посев материала одновременно на две–три различных питательных среды. Продолжительность роста МБТ ограничивает диагностические возможности клиницистов. МБТ выявляются лишь при 52–65% случаев активного туберкулеза легких, а в клинике внелегочного туберкулеза удельный вес их выявления еще ниже. Значительные трудности представляет обнаружение микобактерий у лиц со скудным их выделением. Среди впервые выявленных больных у одной трети бактериовыделение является однократным. Культуральный метод позволяет проводить определение чувствительности и устойчивости МБТ к противотуберкулезным антибиотикам [8].
За рубежом широкое распространение получила радиометрическая система ВАСТЕС для быстрого обнаружения живых МБТ в жидкой питательной среде. Микобактерии культивируют в жидкой ВАСТЕС–среде, где в качестве источника углерода используется меченая 14С пальмитиновая кислота. При положительных данных бактериоскопического исследования рост МБТ обнаруживали радиометрически на 7–10–й день и на 14–21–й дни при отрицательных данных. К недостаткам этого метода, ограничивающим возможность его широкого применения, относятся: высокая себестоимость исследования; необходимость применения радиоактивных изотопов и специального радиометрического оборудования, сложность работы с изотопной технологией; необходимость дополнительного посева на плотную питательную среду при возникновении проблем с идентификацией или интерпретацией результатов.
Метод ПЦР основан на ферментативной амплификации выбранных специфических участков генома бактерий рода Mycobacterium tuberculosis, их дальнейшей детекции и идентификации. Аналитическая чувствительность метода очень высока и соответствует выявлению 1–10 бактериальных клеток. Чувствительность метода достигает 74–92%, специфичность 92–100%. На эффективность ПЦР–анализа существенным образом влияет метод обработки клинического материала [3]. В ПЦР–диагностике туберкулеза для исследований обычно используют мокроту, промывные воды бронхов, бронхиальные аспираты, плевральную жидкость, мочу, спинномозговую жидкость, кровь, биоптаты лимфоузлов и других тканей.
Если у пациента не удается обнаружить МБТ при стандартном обследовании, проводится дальнейший диагностический поиск, включающий патоморфологическое исследование материала, полученного при биопсии пораженного органа, при котором подтверждением диагноза служит выявление туберкулезной гранулемы с казеозным некрозом, эпителиодными клетками, лимфоцитами, гигантскими многоядерными клетками Пирогова–Лангханса.
Как уже было сказано выше, в настоящее время растет число больных с острыми формами туберкулеза органов дыхания. По данным Челноковой О. (2003г.) , среди впервые выявленных больных туберкулезом органов дыхания число остро прогрессирующих форм составило 35%, у 7% была казеозная пневмония.[7].
Приводим наше наблюдение.
Бактериологический метод диагностики туберкулеза. Влияние химиотерапии на диагностику туберкулеза.
Наилучшие результаты получают при одновременном использовании двух различных плотных сред. При этом не следует ограничиваться однократным или даже повторным исследованием, а необходимо последовательно, через известные интервалы производить посевы мокроты или промывных вод бронхов. Целесообразность такой диагностической тактики подтверждается повседневным опытом и, в частности, наблюдениями, проведенными в Институте туберкулеза в Будапеште. При троекратном исследовании методом посева мокроты у значительной группы больных туберкулезом легких микобактерии были обнаружены у 70,3% из них, после 5 анализов — у 80,7%, а после 10 — у 97,9%.
При бактериологическом способе исследования удается не только выявить и подсчитать количество выросших колоний микобактерии туберкулеза, но и изучить их различные свойства, дифференцировать от кислотоупорных сапрофитов и атипичных штаммов, определить типовую принадлежность, ферментативную активность, лекарственную чувствительность и др.
Успехи различных способов культивирования микобактерии, естественно, ограничили сферу применения биологического метода исследования, т. е. заражения животных исследуемым материалом. Но они ни в какой мере пе исключают его. Путем заражения высокочувствительных к туберкулезу лабораторных животных, главным образом морских свинок, можно обнаружить микобактерий, даже если они содержатся в исследуемом материале в небольшом количестве. Это обстоятельство приобретает, конечно, весьма важное диагностическое значение. Тем же способом удается лучше дифференцировать вирулентные и атипичные штаммы от сапрофитов, определить тип микробов, к которым одни виды животных чувствительны, а другие устойчивы, а также установить патогенность и вирулентность микобактерий туберкулеза.
Следует подчеркнуть, что при специфической химиотерапии затрудняется обнаружение микобактерий в различных выделениях, жидкостях и тканях организма больного. Это явление связано с тем, что под влиянием антибактериальных препаратов, особенно при длительной терапии, понижается жизнеспособность микобактерий и изменяются их морфологические свойства и химический состав, что отражается на тинкториальной способности, так как может вести к снижению или утрате присущей микобактериям кислотоустойчивости. Мертвые микобактерий по Цилю—Нельсену окрашиваются так же, как и живые. Для их дифференциации применяют специальные методы окраски. Так, живые микобактерий, в которых содержится нативная дезоксирибонуклеиновая кислота, окрашиваются метиловым зеленым. Погибшие микробы лучше окрашиваются пиронином в розовый цвет, а сафранином — в красный. При докраске карболовым фуксином живые микобактерий окрашиваются в зеленый цвет, а погибшие — в красный.
Распознавание таких биологически и морфологически измененных форм возбудителя туберкулеза, особенно в условиях повседневной практики, естественно, встречает затруднения. Этим отчасти можно объяснить, что у некоторых больных даже деструктивным туберкулезом легких не находят микобактерий туберкулеза в мокроте уже вскоре после начатой химиотерапии. Нет сомнения, что только у части из них произошло стойкое и полное морфологическое и биологическое оздоровление стенок туберкулезных каверн. У остальных имеет место мнимая абациллярность, что подтверждается возможностью обострения процесса при динамическом наблюдении, а также обнаружением микобактерий в полости или стенках каверны при специальном исследовании. В этом можно убедиться, если произвести пункцию, казалось бы, излеченной каверны и исследовать ее содержимое после промывания физиологическим раствором. Пользуясь таким методом, Neef (1966) из 49 больных с остаточными, большей частью небольшими (до 0,5 см в диаметре), посттуберкулезными полостями в легких у 11 больных, т. е. почти в 1/4 случаев, обнаружил микобактерий, которые не удавалось найти в мокроте или в промывных водах бронхов всеми доступными способами.
Таким образом, в условиях современной химиотерапии возникает необходимость дальнейшего усовершенствования методов обнаружения микобактерий туберкулеза. В то же время обязательным условием является одновременное динамическое комплексное применение различных лабораторных способов исследования патологического материала: бактериоскопии, посева, по возможности заражения лабораторных животных. Необходимо, кроме того, использование ряда специальных методов для выявления не только классических, но и других вариантов возбудителя.
Так, применяя новые питательные среды, а также пенициллин и дигидрострептомицин, можно выделить из мокроты, спинномозговой жидкости, мочи и тканей больных туберкулезом L-формы микобактерий в виде мелких зерен и шаровидных тел.
При дифференциации типичных и атипичных микобактерий используют комплекс многих методов исследования: определяют кислотно- и спиртоустойчивость микобактерий; изучают особенности их роста при различной температуре, на отдельных питательных средах, при наличии и отсутствии солнечного света; исследуют морфологию культур и способность образовывать пигмент; устанавливают степень чувствительности к туберкулостатическим препаратам. Существенное диагностическое значение имеют некоторые биохимические тесты: амидазный и ниациновый, определение каталазной, дегидрогеназной, пероксидазной, уреазной и липазной активности и реакция восстановления нитратов. О вирулентности тех или иных штаммов микробов судят по результатам определения корд-фактора и цитохимическим тестам. Их патогенность устанавливают при заражении морских свинок, белых мышей, кроликов, кур. Эти исследования дополняются изучением антигенных структур, а также аллергическими пробами с туберкулином и сенситинами, серологическими реакциями у больных.
Определенную роль в клинике туберкулеза органов дыхания играет вторичная — смешанная — инфекция, что связано прежде всего с тем что при нем нередко отмечаются хронический бронхит и пневмония, пневмосклероз, бронхоэктазы. Эти изменения могут сопутствовать туберкулезу или становятся его осложнением, особенно при длительном течении. В том и другом случае, отмечают Н. В. Татарский и А. Я. Цигельник (1968), создаются условия для проявления активности вторичной флоры и развития ряда клинических симптомов: повышения температуры, увеличения количества мокроты, нарастания катаральных явлений в легких, амилоидоза и т. д. При бактериологическом исследовании при этом обнаруживают различного вида стрептококки и стафилококки, грамположительные и грамотрицательные кокки, кишечную палочку и т. д. Все они имеют различную степень чувствительности к отдельным антибиотикам. При этом обязательным является выделение чистых культур и определение их патогенности.
При дифференциальной диагностике туберкулеза и глубоких микозов— аспергиллеза, гистоплазмоза, актиномикоза, кокцидиомикоза, нокаридиоза, кандидомикоза и т. д. — важно не только тщательно исследовать нативные и окрашенные препараты мокроты на присутствие дрожжеподобных грибов рода Candida, Coccidoides immitis, Histoplasma capsulatum, Aspergillus fumigatus и т. д., но и производить посевы на специальные питательные среды, главным образом на среду Сабуро с агаром или без него. Положительные результаты приобретают большее диагностическое значение, если одновременно у больных выявляются кожные реакции на кокцидиоидин, гистоплазмин, аспергиллин, бластомицин и др., а также серологические реакции с соответствующими антигенами (реакция преципитации, связывания комплемента).
Лабораторная диагностика туберкулеза. Выявление бактерий туберкулеза.
В распознавании и дифференциальной диагностике туберкулеза, а также в определении эффективности проводимого лечения важную роль играют лабораторные методы исследования. Среди них большое значение имеют прежде всего способы обнаружения микобактерии туберкулеза в различных выделениях, воспалительных экссудатах, жидкостях и тканях организма больного.
При туберкулезе легких микобактерии находят прежде всего в мокроте. Частота, массивность и постоянство бацилловыделения зависят от формы процесса. Оно часто имеет место при инфильтративном и особенно деструктивном туберкулезе легких. Реже или периодически выделяют микобактерии больные очаговыми, диссеминированными и цирротическими формами туберкулеза без явного распада легочной ткани. Существенное значение имеет при этом состояние бронхов. При их специфическом поражении, но сохраненной дренажной функции микобактерии выявляются с мокротой сравнительно чаще и с большим постоянством, чем при нормальном состоянии бронхов или при их стенозе, вызывающем блокаду каверны.
Микобактерии туберкулеза находят в большом количестве в обильно выделяющейся мокроте, а в скудном отделяемом, наоборот, они встречаются реже и в виде единичных экземпляров. У больных, не выделяющих мокроту, лучшие результаты дает применение раздражающих аэрозольных ингаля пий 10—15% раствора поваренной соли в 1% растворе питьевой соды Н. М. Рудой и соавт. (1971) применяют с этой целью смесь, состоящую из 5 мл 10% раствора хлорида натрия, 1 мл химопсина, растворенного в физиологическом растворе, и 20 капель солутана.
Второе место по эффективности выявления бацилловыделения у больных, не выделяющих мокроту, занимает исследование промывных вод трахеи и бронхов, которое предложил Я. С. Зобин (1939). В настоящее время для анестезии гортани у взрослых применяют 0,25% раствор дикаина, разведенный в 10% растворе новокаина. Этот раствор наливают во время фонации на голосовые связки в количестве 0,5—1 мл. У больных с повышенным глоточным рефлексом этим раствором смазывают заднюю стенку глотки. Затем в трахею шприцем с напаянной канюлей вводят 10—20 мл физиологического раствора комнатной температуры.
При этом в результате раздражения слизистой оболочки бронхов возникает кашель, при котором из глубоких дыхательных путей вместе с введенной жидкостью выделяются слизь и мокрота. Это отделяемое исследуют на присутствие микобактерии туберкулеза или другой микробной флоры.
Исследование промывных вод бронхов редко сопровождается серьезными осложнениями. Только при сильном, длительном и приступообразном кашле иногда появляется кровохарканье, может аспирироваться инфекционный материал в здоровые участки легочной ткани, нарастает сердечная недостаточность. Такие явления отмечаются главным образом у больных с сопутствующей бронхиальной астмой, пороком сердца, гипертонией. В подобных случаях, очевидно, не следует прибегать к данному методу исследования. При отсутствии таких противопоказаний, особенно у больных с ограниченными формами процесса, у которых чаще всего и возникает необходимость в исследовании промывных вод бронхов, обычно не наблюдается каких-либо осложнений, и поэтому его можно производить не только в клинических, но и в амбулаторных условиях.
Менее эффективно производимое натощак исследование промывных вод желудка, в которых может содержаться бациллярная мокрота или бронхиальная слизь, чаще заглатываемая детьми, а иногда и взрослыми (Аrmand-Dellille, 1927). Кроме того, микобактерии могут проникать в желудок через его слизистую оболочку при гематогенном распространении инфекции в организме, а также при забрасывании бациоллосодержащей желчи (М. Д. Розанова, 1950). Пользоваться этим методом рекомендуется в тех случаях, когда не удается получить мокроту при раздражающих ингаляциях, при противопоказаниях к применению промывания бронхов или при невозможности их проведения по другим причинам.
Наименее информативно определение бацилловыделения с помощью исследований мазков слизи из гортани, а также промывания только верхних отделов дыхательных путей.
У части больных можно выделить микобактерии из крови. По наблюдениям 49 авторов, обобщенным в 1954 г. Dalencour, бациллемия отмечалась в среднем у 5,3% больных различными формами туберкулеза. П. И. Беневоленский (1945) установил ее у 3,7% больных туберкулезом легких (исключая страдающих гематогенным процессом). Чаще обнаруживают микобактерии в крови при туберкулезе кожи, обширных гематогенных диссеминациях в легких, при менингите. Однако, по сводным данным Kallos (1937). основанным на изучении гемокультур, выделенных от 14 502 больных, туберкулезная бациллемия имела место всего лишь у 1,13% из них.
Частота выявления микобактерии зависит не только от формы заболевания, метода получения материала, но и от способа его исследования (бактериоскопия, посев, заражение животных). Микобактерии туберкулеза обнаруживают при прямой бактериоскопии мазков мокроты, окрашенных по Цилю—Нельсену, при микроскопии с использованием метода обогащения — флотации и люминесцентного способа исследования. Методы обогащения повышают частоту обнаружения микобактерии туберкулеза в мокроте, промывных водах желудка и бронхов, в экссудате, спинномозговой жидкости, в каловых массах на 10—20% по сравнению с результатами прямой бактериоскопии.
Среди бактериоскопических методов выявления бацилловыделения наиболее чувствительным является люминесцентная микроскопия, повышающая возможность обнаружения в мокроте микобактерии на 15—20% по сравнению с обычной бактериоскопией, а при исследовании мазков из флотационных колец — на 8—10%. При этом облегчается изучение некоторых биологических свойств возбудителя — старения культур, аутолиза клеток и др.
Некоторые авторы утверждают, что при флюоресцентной (люминесцентной) микроскопии микобактерии туберкулеза можно выявить даже чаще, чем при посевах мокроты и других материалов на различные питательные среды. Kolbel (1955) обнаружил их при простой бактериоскопии у 39,7% больных, при бактериологическом методе — у 52,1%, а при люминесцентной микроскопии — у 73,6%. На преимущество последнего метода указывают Т. Н. Ященко и И. С. Мечева (1973), Н. С. Страхов и соавт. (1973).
Для суждения об эффективности проводимой антибактериальной терапии придают прогностическое значение уменьшению (или сохранению) в динамике массивности бацилловыделения. Поэтому целесообразно не только констатировать бацилловыделение, но и оценивать его количественный показатель. При этом при бактериоскопии бацилловыделение оценивается как обильное, если находят микобактерии в каждом поле зрения, умеренное — при наличии «единичных микробов в 40—50 полях зрения и скудное — при нахождении их единичных экземпляров в препарате.
Диагностика туберкулеза. Принципы микробиологической диагностики туберкулеза. Выделение возбудителя туберкулеза.
Для диагностики туберкулёза применяют бактериоскопические, бактериологические, биологические, серологические и аллергологические методы, входящие в обязательный диагностический минимум. Материалом для исследований служат мокрота, отделяемое свищей, моча, СМЖ, испражнения.
Микроскопия возбудителя туберкулеза в патологическом материале. В мазках, окрашенных по Цилю-Нильсену, обнаруживают кислотоустойчивые палочки возбудителя туберкулеза.
Нередко материал содержит мало бактерий туберкулеза и для повышения вероятности их обнаружения используют методы обогащения: центрифугирование и флотацию. В первом случае исследуемый материал обрабатывают смесью растворов NaCl и NaOH, центрифугируют и микроскопируют осадок. Второй метод включает обработку материала смесью NaOH, дистиллированной воды и ксилола (или бензола). Образец энергично встряхивают; образующаяся пена всплывает и захватывает микобактерии. Пену отсасывают и готовят мазки.
Наиболее результативна люминесцентная микросколия возбудителя туберкулеза. Материал обрабатывают аурамин-родамином и бактерии окрашиваются в бело-жёлтый цвет. Для выявления L-форм применяют AT, меченные флюорохромами.
Выделение возбудителя туберкулеза
Достоинство метода — возможность получения чистой культуры туберкулеза, позволяющая её идентифицировать, оценить вирулентные свойства и определить чувствительность к ЛС. Материал засевают, тщательно втирая, на твёрдые питательные среды.
Для повышения эффективности выделения возбудителя туберкулеза и уничтожения контаминирующей микрофлоры применяют методы обогащения или обрабатывают материал 6-12% серной кислотой. Основной недостаток бактериологического метода — длительность получения результата (от 2 до 12 нед). В связи с этим разработаны ускоренные микрометоды выделения возбудителя туберкулеза.
Один из распространённых методов выделения возбудителя туберкулеза, метод Прайса, заключается в следующем. Материал помещают на предметное стекло, обрабатывают серной кислотой, отмывают физиологическим раствором и вносят в питательную среду, дополненную цитратной лизированной кровью.
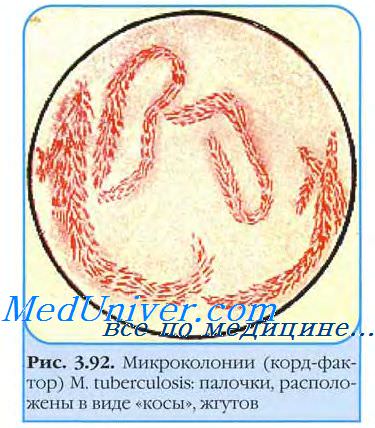
Стекло вынимают через 3-4 сут и окрашивают но Цилю-Нильсену. При микроскопии обнаруживают микроколонии микобактерии возбудителя туберкулеза. Вирулентные бактерии образуют змеевидные (рис. 22-2), а невирулентные — аморфные микроколонии. Культуры L-форм выделяют посевом в столбик полужидкой среды и инкубируют при 37 °С 1-2 мес.
Рост проявляется в виде облачка помутнения с мелкими вкраплениями. Вирулентность выделенной культуры возбудителя туберкулеза определяют заражением лабораторных животных и по наличию корд-фактора. Последний легко идентифицируют по способности микобактерии связывать нейтральный красный и нильский голубой и удерживать их после добавления щелочи. Вирулентные штаммы возбудителя туберкулеза удерживают красители, авирулентные — нет.
Диагностику туберкулеза органов дыхания проводят поэтапно. Методы обязательного диагностического минимума позволяют установить диагноз с наименьшими затратами. Двумя достоверными критериями диагностики остаются обнаружение микобактерий туберкулеза в материале, полученном от больного, и специфические морфологические изменения в биоптате из пораженного органа. В сложных и сомнительных случаях применяют дополнительные неинвазивные и инвазивные методы исследования, позволяющие верифицировать диагноз.
Diagnosis of tuberculosis of respiratory system is being established step by step. Two valid criteria of diagnosis are identification of mycobacteria in the material, received from the patient and specific morphological changes in complicated and doubtful cases a supplementary noninvasive and invasive methods of investigation are applied, which permitt to verify the diagnosis.
В.Ю. Мишин— доктор мед. наук, ведущий научный сотрудник ЦНИИ
туберкулеза РАМН, Москва
V.Yu. Mischin, Dr.Sci, leading research worker, Central Institute of Tuberculosis, Academy of Medical Sciences, Russia
П роцесс диагностики туберкулеза органов дыхания включает несколько этапов. Первый – выявление лиц с различными заболеваниями легких, подозрительными на туберкулез. Этот этап происходит, как правило, в поликлиниках и стационарах общей сети.
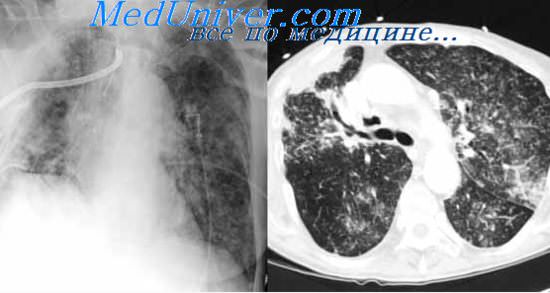
В течение многих лет основу выявления туберкулеза органов дыхания у взрослых составлял рентгенологический метод исследования. Раннее выявление туберкулеза осуществлялось с помощью флюорографии, которую проводили всем обратившимся в поликлиники и не обследованным в текущем году рентгенологическим методом, а также лицам, входящим в группы повышенного риска по заболеванию туберкулезом (больные сахарным диабетом, пациенты, получающие кортикостероидные препараты, лучевую терапию и др.). Флюорография также ежегодно проводилась “обязательным контингентам”, подлежащим обследованию на туберкулез (работникам детских и коммунальных учреждений, предприятий общественного питания, продуктовых магазинов, общественного транспорта и др.). Массовые флюорографические обследования подростков и взрослых, проводившиеся 1 раз в 2 года, охватывали большинство населения и позволяли выявлять больных туберкулезом органов дыхания на сравнительно ранних этапах его развития. С помощью флюорографического метода исследования определяли и отбирали больных в основном с ограниченными локальными процессами в виде очагового туберкулеза, ограниченных инфильтратов, диссеминаций и туберкулем. Клинические проявления заболеваний у таких больных были выражены незначительно или отсутствовали. Обследованные с такими формами заболевания часто не чувствовали себя больными, сохраняли трудоспособность. В процессе дообследования в первую очередь проводили рентгенографию органов дыхания для уточнения изменений, выявленных при флюорографии.
В последние годы профилактические флюорографические исследования населения в значительной степени сократились, что привело к весьма существенному уменьшению числа выявляемых больных туберкулезом. В сложившихся условиях особое значение приобрело выявление больных туберкулезом органов дыхания среди лиц, обратившихся за медицинской помощью.
Первоочередной задачей остается выявление бациллярных больных туберкулезом органов дыхания, так как у таких больных имеется, как правило, прогрессирующий туберкулезный процесс, и они представляют большую эпидемиологическую опасность для окружающих. Излечение выявленных бациллярных больных имеет как клиническое, так и эпидемиологическое значение, так как позволяет не только предотвратить смерть от прогрессирования туберкулеза, но и прекратить распространение микобактерий, избежать развития хронического процесса с постоянным или периодическим выделением микобактерий. В связи с сокращением флюорографических исследований возрастает роль правильной оценки имеющейся у больного клинической симптоматики и микроскопического исследования мокроты на микобактерии туберкулеза. Диагностика бациллярного туберкулеза должна проводиться в первую очередь у больных с проявлениями воспалительной интоксикации, выделяющих мокроту.
Все методы исследований для диагностики туберкулеза можно разделить на 3 группы: обязательный диагностический минимум (ОДМ), дополнительные методы исследования неинвазивного (ДМИ-1) и инвазивного (ДМИ-2) характера и, наконец, факультативные методы [1].
ОДМ включает изучение анамнеза, жалоб, клинических симптомов, физикальное исследование, рентгенографию органов грудной клетки в прямой и боковой проекциях, микроскопию и посев мокроты с целью выявления микобактерий туберкулеза, пробу Манту с 2 ТЕ, клинические анализы крови и мочи.
К ДМИ-1 относятся томография и зонография легких и средостения, в том числе компьютерная томография, ультразвуковое исследование при плеврите и субплеврально расположенных округлых образованиях; повторное исследование мокроты, промывных вод бронхов на микобактерии туберкулеза методами флотации и полимеразной цепной реакции; определение лекарственной чувствительности микобактерий; посев мокроты на неспецифическую микрофлору и грибы; углубленная туберкулинодиагностика.
ДМИ-2 включают бронхоскопию с биопсией и бронхоальвеолярным лаважем; пункцию плевральной полости и плевробиопсию; трансторакальную биопсию легкого; торакоскопию, медиастиноскопию и, наконец, открытую биопсию легкого с последующими цитологическими, гистологическими и микробиологическими исследованиями полученного материала. Факультативные методы весьма многочисленны и направлены не столько на диагностику туберкулеза, сколько на определение функционального состояния различных внутренних органов и обменных процессов. Это исследования уровня глюкозы в крови, функции печени, сердечно-сосудистой системы, функции внешнего дыхания, газового состава крови, легочного кровотока и т.д.
ОДМ следует выполнять, как это следует из самого названия, в полном объеме. ДМИ и факультативные методы применяют по показаниям.
Туберкулезу легких свойственно большое многообразие клинических симптомов, которые варьируют в широких пределах по выраженности и тяжести. Обычно отмечают прямую зависимость между выраженностью клинических симптомов и изменениями в легких, но возможно и их несоответствие: тяжелый туберкулезный процесс и маловыраженная клиническая симптоматика или незначительные изменения и достаточно яркая клиническая картина.
По тяжести локальных изменений можно выделить деструктивные формы туберкулеза легких (казеозная пневмония, кавернозный и фиброзно-кавернозный туберкулез) ; распространенный туберкулез без распада (милиарный, диссеминированный, инфильтративный туберкулез); малые формы туберкулеза (очаговый туберкулез, ограниченные инфильтраты, небольшие туберкулемы). Наиболее выражена клиническая симптоматика у больных с деструктивными и распространенными формами туберкулеза, при малых формах обычно отмечают малосимптомное течение заболевания.
В клинической картине туберкулеза органов дыхания в основном выделяют синдром воспалительной интоксикации и бронхолегочные (“грудные”) симптомы, обусловленные специфическим воспалительным процессом в легких. Синдром воспалительной интоксикации включает в себя такие клинические проявления, как повышение температуры тела, потливость и ночные поты, ознобы, повышенную утомляемость, слабость, снижение или отсутствие аппетита, потерю массы тела, тахикардию. “Грудные” симптомы – кашель, выделение мокроты, боль в грудной клетке, кровохарканье и легочное кровотечение, одышка.
Как известно, начало заболевания туберкулезом органов дыхания может быть острым и постепенным, а течение – волнообразным, с периодами обострения (вспышки) и затихания процесса.
У большинства больных туберкулез развивается постепенно, с малозаметных симптомов. Однако в последнее время стали чаще встречаться остро начинающиеся и прогрессирующие деструктивные формы по типу “скоротечной чахотки” (казеозной пневмонии), описанной еще в начале столетия, диссеминированного, в том числе милиарного, туберкулеза, иногда сопровождающегося туберкулезным менингитом и менингоэнцефалитом.
Внимательный расспрос больного о жалобах и клинических проявлениях болезни имеет большое значение для диагностики туберкулеза и определяет ход дальнейшего исследования. Необходимо попытаться установить время начала заболевания для определения его продолжительности, а также выяснить, обратился ли больной за медицинской помощью вскоре после появления клинической симптоматики или болезнь существует давно. При изучении анамнеза следует особое внимание уделить вопросу о контактах пациента с больными туберкулезом дома или на работе, наличии родственников, больных туберкулезом.
В настоящее время можно считать доказанным наследственную предрасположенность к туберкулезу. Определенное значение имеют сведения о результатах предшествующего медицинского обследования, времени и причинах его проведения (профилактические осмотры, обращение за медицинской помощью по поводу легочного заболевания и т.д.). Женщин детородного возраста опрашивают о беременностях, родах, так как иногда туберкулез может развиваться в период беременности и после родов. У лиц молодого возраста (до 25 лет) следует по возможности уточнить, проводили ли им вакцинацию и ревакцинацию БЦЖ против туберкулеза.
Врачебный осмотр больного при малых формах туберкулеза органов дыхания, диссеминации и туберкулемах, как правило, дает мало информации для диагностики. Более выраженные изменения могут быть при распространенных и деструктивных формах туберкулеза. У таких больных можно определить притупление перкуторного звука в области туберкулезных изменений, бронхиальное или жесткое дыхание, сухие или влажные хрипы. При наличии кашля с выделением мокроты и особенно кровохарканья необходимо в первую очередь исследовать мокроту методом микроскопии на микобактерии туберкулеза. Результативность возрастает при исследовании мокроты, собранной в течение суток, 3 дня подряд. Мазок, приготовленный из мокроты, окрашивают по Цилю – Нельсену и просматривают под микроскопом. Возможно также люминоскопическое исследование мазка, окрашенного ауромином. Выявление микобактерий туберкулеза в 2 из 3 исследованных мазков подтверждает диагноз туберкулеза легких. Одновременно с микроскопией обязательно проводят посев мокроты на питательные среды. При наличии роста культуры определяют чувствительность микобактерий к противотуберкулезным препаратам. Для установления клинической формы туберкулеза делают рентгенограмму грудной клетки в прямой и боковой проекциях. После определения клинической формы туберкулеза (в стационаре общего профиля или в поликлинике с обязательным участием фтизиатра) больного направляют в противотуберкулезные учреждения для лечения.
Наиболее трудная ситуация в диагностике туберкулеза органов дыхания возникает у больных с клинической симптоматикой в случае отсутствия мокроты, а также тогда, когда в мокроте микобактерии туберкулеза не обнаружены. У таких больных при рентгенологическом исследовании туберкулез может проявляться очаговыми, инфильтративными изменениями в легких, диссеминацией, кавернами, увеличением внутригрудных лимфатических узлов и плевритом. Несмотря на описание рентгенологической картины, характерной для туберкулеза, диагноз этого заболевания не следует ставить только на основании данных клинико-рентгенологического обследования. Перечисленные рентгенологические изменения можно наблюдать не только при туберкулезе, они требуют дифференциальной диагностики. Больным с клинико-рентгенологическими проявлениями, характерными для туберкулеза, при удовлетворительном общем состоянии можно провести бронхоскопию с исследованием аспирата из бронхов или бронхоальвеолярных смывов на микобактерии туберкулеза. Возможно также цитологическое и гистологическое исследование биоптата легочной ткани. Этот метод очень важен и информативен не только для верификации диагноза туберкулеза, но и для дифференциальной диагностики туберкулеза, рака и других заболеваний.
Существуют неинвазивные методы подтверждения диагноза туберкулеза, в частности определение специфических противотуберкулезных антител и антигенов микобактерий туберкулеза в сыворотке крови. Необходимо отметить определенное диагностическое значение туберкулиновых проб. В настоящее время в России применяют пробу Манту (внутрикожное введение 2 ТЕ очищенного туберкулина PPD). Отрицательная туберкулиновая реакция свидетельствует, как правило, об отсутствии инфицирования туберкулезом. Положительная реакция обусловлена сенсибилизацией к туберкулину в результате вакцинации БЦЖ или перенесенной первичной туберкулезной инфекции. Заболевание легких у таких пациентов может быть как туберкулезной, так и другой этиологии. Для диагностики туберкулеза важное значение имеет вираж туберкулиновой пробы (увеличение размеров папулы на 5 мм и более за год) и гиперергическая реакция Манту (размер папулы 21 мм и более). Особенно это характерно для случаев развития первичных форм туберкулеза органов дыхания у лиц молодого возраста.
В случаях, когда указанные методы не позволяют подтвердить активный туберкулез, можно использовать метод диагностики ex juvantibus. Больным с клиническими симптомами и рентгенологическими изменениями, которые свидетельствуют об активном туберкулезе или сомнительной активности процесса, а также при гиперергической туберкулиновой пробе назначают химиотерапию противотуберкулезными препаратами. В таких случаях через 2 – 3 мес необходимо повторное рентгенологическое исследование. При заболевании туберкулезной этиологии отмечается частичное или полное рассасывание воспалительных изменений. Это так называемый отсроченный диагноз [2]. К этому времени удается получить результаты посева мокроты на питательные среды, сделанного перед началом химиотерапии. Рост культуры при наличии в материале микобактерий туберкулеза обычно бывает отмечен через 4 – 8 нед, что служит подтверждением диагноза.
В настоящее время туберкулез органов дыхания часто сочетается с различными заболеваниями внутренних органов. Клинические проявления заболеваний нетуберкулезной этиологии вынуждают больного обращаться за медицинской помощью, а туберкулезный процесс протекает малосимптомно и незаметно для больного. В таких случаях больные обращаются в поликлиники, их госпитализируют в стационары различного профиля. При подозрении на малосимптомное течение туберкулеза нужно по возможности собрать мокроту и провести микроскопическое исследование мазка, назначить рентгенологическое исследование. Обнаружение микобактерий и соответствующих рентгенологических изменений в легких позволяет установить диагноз без особых затруднений. При отсутствии микобактерий в мокроте больного нужно дополнительно обследовать по описанной методике.
Диагноз туберкулеза нужно формулировать в соответствии с официальной клинической классификацией. Сначала указывают клиническую форму туберкулеза, локализацию процесса, фазу и результаты исследования мокроты: БК (+) или БК (-), по данным микроскопического исследования, уточненного результатами посева материала на питательные среды.
Правильная и своевременная диагностика туберкулеза органов дыхания позволяет выявить больных на ранних этапах развития заболевания, а химиотерапия, начатая вовремя, позволит предотвратить развитие у них распространенных, прогрессирующих форм с выделением микобактерий.
1. Хоменко А.Г. Основы диагностики туберкулеза // Российский мед. журнал. – 1995. – № 1. – С. 21–5.
2. Туберкулез. Руководство для врачей. – М.: Медицина, 1996.
Читайте также:

