Методы диагностики брюшного тифа и паратифов в разные сроки заболевания
Обновлено: 25.04.2024
Брюшной тиф и паратифы А и В — инфекционные болезни, вызываемые соответственно Salmonella typhi, Salmonella paratyphi, Salmonella schottmuelleri, сопровождающиеся сходными патогенетическими и клиническими проявлениями, характеризующиеся
поражением лимфатической системы кишечника, выраженной интоксикацией. Название рода Salmonella связано с именем Д. Сальмона.
Таксономия. Возбудители брюшного тифа и паратифов А и В относятся к отделу Gracilicutes, семейству Enterobacteriaceae, роду Salmonella, включающему более 2000 видов.
Морфология и тинкториальные свойства. Сальмонеллы — мелкие, длиной 2—3 мкм, шириной 0,5—0,7 мкм, грамотрицательные палочки с закругленными концами (см. рис. 10.1). В мазках располагаются беспорядочно. Не образуют спор, имеют микрокапсулу, перитрихи.
Культивирование. Сальмонеллы — факультативные анаэробы. Они неприхотливы и растут без всяких особенностей на простых питательных средах при температуре 37 °С и рН среды 7,2— 7,4. Элективной средой является, например, желчный бульон. При диагностике брюшного тифа, как и других кишечных инфекций, используют дифференциально-диагностические среды: Эндо, Левина, висмут-сульфитный агар и др.
Ферментативная активность. Биохимическая активность сальмонелл достаточно высока, но они обладают меньшим набором ферментов, чем Е. coli, в частности не сбраживают лактозу. S. typhi менее активна, чем возбудители паратифов: она
ферментирует ряд углеводов без образования газа.
Антигенные свойства. Сальмонеллы имеют О- и Н-антигены, состоящие из ряда фракций, или рецепторов. Каждый вид имеет определенный набор фракций. Ф. Кауфман и П.Уайт предложили схему классификации сальмонелл по антигенной структуре, в основу которой положено строение О-антигена. Все виды сальмонелл, имеющие общий, так называемый групповой, рецептор О-антигена, объединены в одну группу. Таких групп насчитывается в настоящее время 65. В схеме также указано строение Н-антигена. Некоторые виды сальмонелл, в том числе S. typhi, имеют поверхностный Vi-антиген — антиген вирулентности, с которым связана устойчивость бактерий к фагоцитозу.
Факторы патогенности. Сальмонеллы образуют эндотоксин, оказывающий энтеротропное, нейротропное и пирогенное действие. Белки наружной мембраны обусловливают адгезивные свойства, устойчивость к фагоцитозу связана с микрокапсулой.
Резистентность. Сальмонеллы довольно устойчивы к низкой температуре — в холодной чистой воде могут сохраняться до полутора лет; очень чувствительны к дезинфицирующим средствам, высокой температуре, УФ-лучам. В пищевых продуктах (мясе, молоке и др.) сальмонеллы могут не только долго сохраняться, но и размножаться.
Эпидемиология. Источником брюшного тифа и паратифов являются больные люди и носители. Механизм передачи инфекции — фекально-оральный. Преобладает водный путь передачи, реже встречаются пищевой и контактно-бытовой пути. Брюшной тиф и паратифы — заболевания, которые регистрируются в разных странах мира. Чаще болеют люди в возрасте от 15 до 30 лет. Наиболее высокая заболеваемость отмечается летом и осенью.
Патогенез. Возбудители попадают в организм через рот, достигают тонкой кишки, в лимфатических образованиях которой размножаются, а затем попадают в кровь. Током крови они разносятся по всему организму, внедряясь в паренхиматозные органы (селезенку, печень, почки, костный мозг). При гибели бактерий освобождается эндотоксин, вызывающий интоксикацию. Из желчного пузыря, где сальмонеллы могут длительно, даже в течение всей жизни сохраняться, они вновь попадают в те же лимфатические образования тонкой кишки. В результате повторного поступления сальмонелл может развиться своеобразная аллергическая реакция, проявляющаяся в виде воспаления, а затем некроза лимфатических образований. Выводятся сальмонеллы из организма с мочой и испражнениями.
Клиническая картина. Клинически брюшной тиф и паратифы не отличимы. Инкубационный период продолжается 12—14 дней. Заболевание обычно начинается остро с повышения температуры тела, проявления слабости, утомляемости, нарушаются сон, аппетит. Для брюшного тифа характерны помрачение сознания (от греч. typhus — дым, туман), бред, галлюцинации, наличие сыпи. Очень тяжелыми осложнениями заболевания являются перитонит, кишечное кровотечение в результате некроза лимфатических образований тонкой кишки.
Иммунитет. После перенесенного заболевания вырабатывается прочный и продолжительный иммунитет.
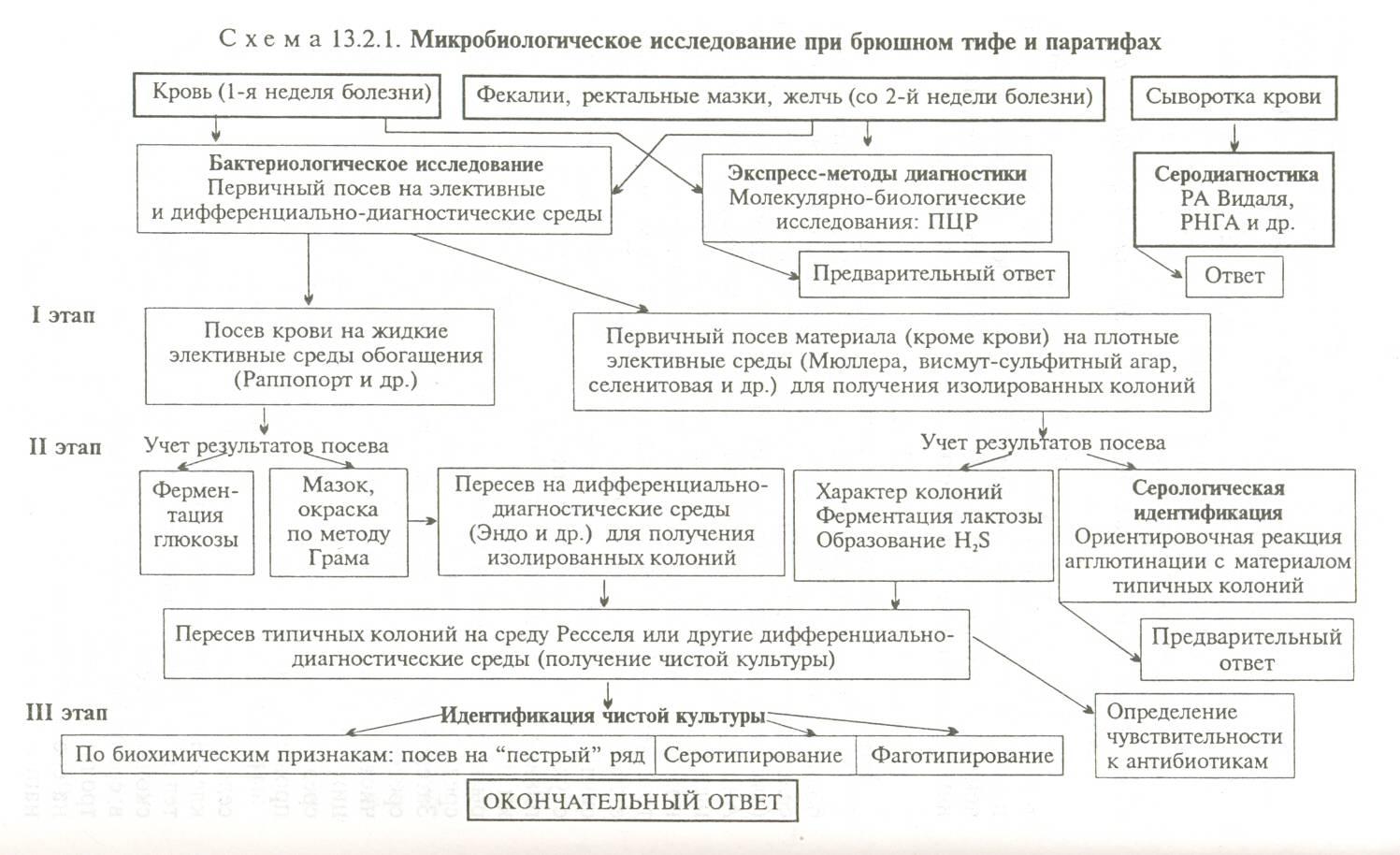
Микробиологическая диагностика. В качестве материала для исследования используют кровь, мочу, испражнения. Основным методом диагностики является бактериологический, завершающийся внутривидовой идентификацией вьщеленнои чистой культуры возбудителя — определением фаговара. Применяют также серологический метод — реакцию агглютинации Видаля, РИГА.
Лечение. Назначают антибиотики. Применяют также иммуноантибиотикотерапию (см. главу 7).
Профилактика. Для профилактики проводят санитарно-гигиенические мероприятия, а также используют вакцинацию в районах с неблагополучной эпидемической обстановкой. Применяют брюшнотифозную химическую и брюшнотифозную спиртовую вакцины, последняя обогащена Vi-антигеном. Для экстренной профилактики в очагах инфекции используют брюшнотифозный бактериофаг (в виде таблеток с кислотоустойчивой оболочкой и в жидком виде).
Микробиологическая диагностика. Учитывая цикличность течения заболеваний, материал для исследования и метод исследования определяются стадией течения болезни.
В первые дни заболевания наблюдается бактериемия, поэтому на 1-й неделе заболевания и в течение всего лихорадочного периода используют метод гемокультуры: посев крови в желчный бульон с последующим Пересевом на дифференциально-элективные среды (Эндо, Плоскирева, висмут-сульфитный агар). Выделенную культуру идентифицируют по биохимическим свойствам и антигенной структуре, а выделенную культуру S. Typhi типируют Vi-фагами для определения источника инфекции. С конца 2-й недели заболевания производят выделение копро-, урино- и би- ликультур, т. е. материалом для исследования являются моча, испражнения, желчь.
Начиная со 2-й недели заболевания проводят серологическое исследование с целью определения наличия и типа антител. Исследование проводится постановкой РНГА. РНГА ставят с О-, Н- и Vi-диагностикумами. Положительным считают диагностический титр не менее 1:200. Ранее для серологической диагностики применяли развернутую реакцию агглютинации Видаля. В настоящее время серологическое исследование проводят также постановкой ИФА.
Морфологические и культуральные свойства. Подвижные грамотрицательные палочки, размером 0,7x1,5x2—5 мкм. Капсулу не образуют. Хорошо растут на простых питательных и желчесодержащих средах. На плотных средах могут образовывать колонии в R- и S-формах, на жидких — диффузное помутнение. Колонии в S-форме средних размеров гладкие, блестящие, полупрозрачные, с голубоватым оттенком. Серовар S. Schottmuelleri (S. Paratyphi В) при росте на плотных средах образует слизистые валики. Жидкими средами обогащения при посеве крови является желчный бульон, при посеве содержащих дополнительную флору материалов (фекалий, желчи, мочи) — селенитовый бульон. На лактозосодержащих дифференциальных средах образуют бесцветные колонии, на висмут-суль- фитном агаре — колонии черного цвета.
Сальмонеллез (S. Typhimurium, S. Enteritidis, S. Choleraesuis)
Микробиологическая диагностика. Проводится бактериологическим и серологическим методами. Бактериологическому исследованию подвергают рвотные массы, промывные воды желудка. испражнения, желчь, мочу, кровь (при генерализованных формах заболевания).
Для серологического исследования применяют РИГА, ИФА. Важное диагностическое значение имеет нарастание титра антител в динамике заболевания.
Препараты для специфической профилактики, лечения и диагностики эшерихиозов, тифа, паратифа и сальмонеллезов. Вакцина брюшнотифозная спиртовая, обогащенная Ви-антигеном.
Состав. Брюшнотифозная вакцина представляет собой белый порошок из высушенных микробных клеток, убитых этиловым спиртом. В качестве растворителя применяется раствор очищенного Ви-антигена брюшнотифозных бактерий (концентрация 400 мкг/л).
Назначение. Препарат применяется с целью профилактики брюшного тифа среди детей (с 7 до 14 лет).
Тут вы можете оставить комментарий к выбранному абзацу или сообщить об ошибке.
Брюшной тиф и паратифы называют тифопаратифозными заболеваниями. Тифопаратифозные заболевания - это бактериальные заболевания, как правило, антропонозной природы, вызываемые бактериями рода Salmonella с фекально-оральным механизмом передачи, с четко выраженной цикличностью, лихорадкой, бактериемией, симптомами общей интоксикации и специфическим поражением лимфатического аппарата тонкой кишки.
ЭТИОЛОГИЯ: Salmonella typhi, по схеме Кауфмана-Уайта относится к серологической подгруппе D, т.к. обладает антигенами: О-антиген (соматический, термостабильный антиген) 9,12 фракции; Н-антиген (жгутиковый антиген) фракция d (по которому и идет название подгруппы). Возбудители тифа и паратифа нередко имеют еще термолабильную фракцию соматического антигена, которая обозначается как Vi-антиген (антиген вирулентности). Часто используется определение антител к этому антигену, для решения вопроса является ли данный человек бактерионосителем или нет. Сальмонелла - подвижная, грамотрицательная палочка, которая прекрасно растет на простых средах: например, среда Плоскирева. Избирательной средой для сальмонелл является висмут-сульфит агар, среди жидких сред самой применяемой и популярной средой, позволяющей рано дифференцировать Salmonella typhi от паратифозной палочки - среда Рапопорт (работала на кафедре инфекционных болезней нашего института, затем работала в бактериологической лаборатории больницы Боткина). Эта среда содержит желчь, подавляющую рост других микроорганизмов. Кровь сеют в эту среду в соотношении 1/10. S.typhi при росте на этой среде дает помутнение, паратифозная палочка дает газ. Можно использовать менее сложную питательную среду - желчный бульон. Оптимальная температура роста сальмонелл 37 градусов. Эти микробы способны вырабатывать лекарственную устойчивость ко многим препаратам, способны видоизменяться (переходить в L-формы) и таким образом жить десятилетиями в организме человека, не поддаваясь лечению. Сальмонеллы по биохимической активности неоднородны: по отношению к расщеплению углеводов их делят на 4 биохимических типа (обозначаются римскими буквами). По отношению к фагу эти микробы делятся на 2 типа: группоспецифические и специфический фаговар. Это необходимо знать, для того чтобы быть компетентным в вопросах эпидемиологии, например, когда надо разобраться кто кого заразил инфекцией и т.д. Вирулентность брюшнотифозных и паратифозных микробов колеблется в различных пределах: снижается при спорадическом заболевании и повышается при эпидемических вспышках. Устойчивость во внешней среде относительно неплохая: например, они прекрасно сохраняются при низких температурах и способны сохраняться в воде способны размножаться в пищевых продуктах, в воде при температуре 18 градусов и выше. Прямой солнечный свет и высокие температуры губительны для микроба. Кипячение моментально убивает микроб, температуру 60 градусов сальмонеллы выдерживают в течение 30 минут. Дезинфицирующие средства в обычных концентрациях губительны для сальмонелл (хлорамин, хлорная известь и т.д.)
ЭПИДЕМИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ТИФОПАРАТИФОЗНЫХ ЗАБОЛЕВАНИЙ.
Заболеваемость по России колеблется в пределах 0.2 - 0.5 на 100 тыс. населения, для сравнения дизентерия - 25 на 100 тыс. населения. Т.е. заболеваемость не велика. Актуальность проблемы состоит в том, что существуют хронические бактериовыделители брюшного тифа (кто предложит метод из радикального излечения получит нобелевскую премию).
Специфические осложнения, которые встречаются до сих пор и часто приводят к летальным исходам (кишечные кровотечения, перфорация язв двенадцатиперстной кишки).
Механизм передачи: фекально-оральный
водный (сейчас стал встречаться гораздо реже)
пищевой (особенно часто встречается в городах)
контактно-бытовой существует благодаря тому что у бактериовыделетелей в 1 мл мочи содержится более 100 млн. микробных тел, хотя для заражения достаточно 10. Т.о. поддерживаются неблагоприятные эпидемиологические условия.
5. Источник инфекции: носители и больной.
6. Крупные вспышки для нас к счастью не характерны, но зато в Таджикистане, Узбекистане это характерно. В настоящее время ситуация изменилась так, что брюшного тифа стало встречаться немного меньше в удельном соотношении по сравнению с паратифами.
7. Сезонность, как и при всех кишечных инфекциях летне-весенняя - потому что легче реализуется фекально-оральный путь передачи: больше употребляется жидкости что ведет к снижению кислотности желудочного сока в результате более легкое проникновение микроба.
8. Восприимчивость примерно 50%.
Основная группа, наиболее поражаемая это молодой возраст и дети. Иммунитет стойкий и продолжительный (но у тех, кто лечился антибиотиками возможно повторное заболевание.
Механизм передачи - это путь движения патогенного начала от источника к восприимчивому организму. В схематической цепочке т.о. получается 3 звена: источник инфекции, пути и факторы передачи и восприимчивый организм. Поэтому с целью профилактики надо действовать на все три звена:
1. источник инфекции (изоляция и обучение человека как себя вести)
2. пути и факторы передачи (надлежащий санитарно-гигиенический режим в квартире, отделении и т.д.)
3. восприимчивый организм: (этим занимаются те, кто посылает контингент в районы с повышенным риском заражения) прививка от брюшного тифа.
ПАТОГЕНЕЗ БРЮШНОГО ТИФА И ПАРАТИФА:
Практически патогенез брюшного тифа и паратифа идентичны. Возбудитель попадает через рот. Фазы патогенеза:
фаза внедрения включает в себя попадание микроба в рот, где уже возможно внедрение в лимфатические образования (т.к. сальмонеллы тропны к лимфатической системе). В тонзиллярной ткани может быть катаральное воспаление, а затем в разгар заболевания может быть язвенно-некротическое воспаление. Далее микроб попадает в желудок, частично гибнет и проходит в тонкую кишку, где есть все благоприятные условия для развития сальмонеллы (щелочная среда и др.)
фаза лимфангита и лимфаденита: микробы проникают в лимфатические образования тонкой кишки (пейеровы бляшки и солитарные фолликулы) где размножаются. На этом процесс может прерваться. Микробы накапливаются в достаточном количестве и лимфогенно попадают на следующий барьер - в мезентериальные лимфатические узлы. Один из симптомов отражает реакцию мезентериальных узлов: при перкуссии отмечается притупление в правой подвздошной области. Все это происходит в инкубационном периоде (от 10-14 дней до 3 недель), клинических проявлений нет. Но уловить это можно, допустим исследуя контактных на циркулирующий антиген данного возбудителя. В результате происходит гиперплазия, образование гранулем с крупными тифозными клетками в лимфоузлах, а в последующем и других органах.
Фаза прорыва микробов в ток крови и бактериемия. С этого момента появляются клинические признаки заболевания. Посев крови является самым ранним абсолютно достоверным методом диагностики болезни, ибо ни у одного носителя и больного другим заболеванием не будет в крови брюшнотифозного или паратифозного микроба. В крови под действием факторов крови микроб частично погибает и освобождает эндотоксины. Эндотоксинемия клинически проявляется симптомами интоксикации, лихорадкой, со стороны ЦНС наблюдается адинамия, угнетенность, сонливость, при тяжелом состоянии развивается status typhosus . Токсическое действие захватывает ауэрбаховское сплетение, солнечное сплетение, что проявляется болевым синдромом, метеоризмом, могут быть запоры (что более характерно) или диарея. Запоры боле характерны, так как преобладает тонус парасимпатической нервной системы. Эндотоксины влияют на сосуды приводя к микроциркуляторным нарушениям, перераспределению крови, действуют на миокард (гипотония, изменения ЭКГ, тахикардия, миокардит инфекционно-токсический). Одновременно идет паренхиматозная диффузия - микроб разносится в различные ткани: поражается печень (наиболее часто), селезенка, костный мозг и кожа. В этих органах образуются вторичные очаги воспаления и также образуются брюшнотифозные гранулемы. Особенностью гранулем является наличие крупных клеток со светлым ядром. Из этих очагов и из мест первичной локализации периодически микробы поступают в кровь, таким образом, поддерживая бактериемию, которая может продолжаться от 2-3 дней до 4 недель и больше. В эту фазу отмечается увеличение печени, селезенки, нарушения функции костного мозга (характерно своеобразное нарушение гемограммы) и конечно на определенном этапе, когда защита становится достаточно мощной начинается:
фаза выведения возбудителя из организма. Начинается примерно со 2 недели. Микроб выделяется через почки, печень и желчевыводящие пути в кишечник, при этом у некоторых могут развиваться воспалительные явления в желчных путях (иногда заболевание может маскироваться под клинику холецистита, холангита). Далее микробы снова попадая в кишечник, встречаются с лимфоидными образованиями, что приводит к аллергической реакции тонкой кишки и феномену Артюса, который имеет определенную последовательность и тяжесть. И бывает так, что у больного абортивная форма, температура через неделю упала до нормы и наступило клиническое выздоровление, а в кишечнике за счет аллергической реакции идут тяжелейшие изменения и в любой момент может быть перфорация язвы. Результатом аллергической реакции является также появление папулезно-розеолезной сыпи.
Фаза формирования иммунитета - фаза выделена искусственно. Имеет значение как клеточный, так и гуморальный иммунитет (является ведущим), у некоторых лиц из-за неполноценности иммунной системы организма клиническое выздоровление наступает, но возбудитель сохраняется (бактерионосительство, некоторые называют это хронической формой брюшнотифозной инфекции, хотя клиники никакой нет). У хронических бактерионосителей наиболее частая локализация - клетки костного мозга. Такие лица составляют 3-6 % от заболевших. Закономерно при циркуляции токсинов поражается вегетативная нервная система, страдает функция пищеварительных желез, в том числе поджелудочной, поэтому важна в лечении диетотерапия. При тяжелом течении может быть ацидоз. Дисбактериоз кишечника сам по себе может давать осложнение, ухудшает интоксикацию. Дисбактериоз очень часто может играть большую роль в исходах заболевания. С одной стороны он поддерживает патологический процесс, может давать неспецифическую бактеремию и приводить к осложнениям хирургического характера, на его фоне может развиться язвенный энтерит.
на первой неделе в кишечнике наблюдается стадия мозговидного набухания пейеровых бляшек и солитарных фолликулов, аналогичные явления могут быть в ротоглотке. Также могут увеличиваться паратрахеальные, трахеальные узлы, подкожные лимфатические узлы.
На второй неделе отмечается стадия некроза. Это очень опасный период, так как может быть кишечное кровотечение, если некроз глубокий (приводит к аррозии сосудов). Применять надо химически и термически щадящую диету.
На третьей неделе некротические массы отторгаются и образуются чистые язвы, может быть перфорация и кровотечение.
На четвертой неделе наблюдается стадия чистых язв.
На пятой неделе идет рубцевание язв, и практически следов инфекции не остается.
Эти процессы не связаны с лихорадкой, поэтому больных не выписывают раньше чем через 3 недели после нормализации температуры. В эти сроки может наблюдаться рецидив. Надо четко различать понятия рецидив и обострение.
Обострение это острый возврат болезни, когда симптомы болезни еще не исчезли полностью.
Рецидив - возвращение симптомов заболевания, после выздоровления в течение 3 недель.
Паталогоанатомически выявляются дегенеративные и дистрофические изменения в вегетативной нервной системе, головном мозге (в лобных долях в частности). Известный патологоанатом Давыдовский говорил, что больной брюшным тифом приходит к анатомическому выздоровлению не раньше чем через 12 недель после начала заболевания.
Инкубационный период составляет от 10-14 дней до 3 нед. В течение заболевания выделяют несколько периодов:
1. Начальный период заканчивается, когда температура достигает максимума, длится 4-7 дней. Начало может быть острым, развиваться в 2-3 дня или постепенным и в конце концов, больной становится вялым, адинамичным. В этом периоде у больного характерный внешний вид: бледность кожи, при высокой температуре, нарушение аппетита вплоть до анорексии. Нарушается сон, иногда могут быть зрительные и слуховые галлюцинации (редко).
При осмотре выявляется брадикардия, повышенная температура, расщепление пульсовой волны, гипотония. Язык утолщен, обложен белым налетом. Иногда наблюдается ангина Дюге (катаральная ангина). Может быть сухой кашель, за счет раздражения дыхательных путей воспаленными лимфатическими узлами. К концу этого периода увеличивается печень и селезенка, определяется метеоризм, притупление в правой подвздошной области. В крови: лейкопения, анэозинфилия, лимфо и моноцитоз. В моче может быть белок, иногда цилиндры (поражение токсического генеза). В этот период нелегко заподозрить брюшной тиф, но есть старое правило: если больной лихорадит 4-5 дней и вы не можете выяснить причину, то надо думать о брюшном тифе или паратифе - следовательно, надо сделать посев крови. Часто в этом периоде ставят грипп и т.п.
2. Период разгара (длится 2-3 недели). Диагноз может быть и должен быть поставлен клинически: температура приобретает постоянный характер, колебания не превышают 1 градуса в сутки. Интоксикация выражена вплоть до инфекционно-токсического шока, который сегодня наблюдается реже, так как больные рано начинают лечится антибиотиками. Внешний вид типичный: больной вялый, адинамичный; со стороны кожи начиная с 7-8 дня болезни или чуть раньше появляется сыпь с типичной локализацией: боковые поверхности живота, нижняя часть грудной клетки. Элементов немного, элемент живет 3-5 дней. Пока есть бактериемия, до тех пор могут появляться новые элементы.
Иногда может быть небольшое увеличение подмышечных узлов. Со стороны сердечно-сосудистой системы те же самые изменения, но более выраженные, а при шоке наблюдается резкое падение АД, может быть миокардит. В основном идут изменения по типу миокардиодистрофии, что выявляется на ЭКГ. Относительная брадикардия, иногда бывает пневмония смешанного генеза (пневмококк и брюшнотифозная палочка). Язык сухой, обложен коричневым налетом, может быть некроз миндалин. Закономерный метеоризм, увеличение печени и селезенки. Запоры типичны, но может быть диарея (энтеритный стул 3-5 раз в день). В крови: лейкопения, снижение эритроцитов, тромбоцитов (что отражает поражение костного мозга).
3. Период обратного развития болезни и реконвалесценция. Температура падает с большими размахами, как литически, так и критически, симптомы постепенно исчезают, еще остается увеличенная печень, нормализуется стул. Исчезает брадикардия, и сменяется на тахикардию. Может развиться рецидив.
4.2. БИОЛОГИЧЕСКИЕ И МИКРОБИОЛОГИЧЕСКИЕ ФАКТОРЫ
Бактериологическая диагностика брюшного тифа и паратифов А, В и С
Дата введения: с момента утверждения
1. РАЗРАБОТАНЫ: ФГУН Санкт-Петербургский НИИЭМ им. Пастера Роспотребнадзора (Л.А.Кафтырева, З.Н.Матвеева, Г.Ф.Трифонова); ГОУВПО "Санкт-Петербургская государственная медицинская академия им. И.И.Мечникова" Федерального агентства по здравоохранению и социальному развитию (А.Г.Бойцов).
2. РЕКОМЕНДОВАНЫ К УТВЕРЖДЕНИЮ Лабораторным Советом Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека (протокол от 24.12.07 N 11фц/5327).
3. УТВЕРЖДЕНЫ Руководителем Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, Главным государственным санитарным врачом Российской Федерации Г.Г.Онищенко 29 декабря 2007 г. 0100/13745-07-34
4. ВВЕДЕНЫ В ДЕЙСТВИЕ с момента утверждения.
5. ВВЕДЕНЫ ВПЕРВЫЕ.
1. Область применения
1.1. В методических рекомендациях изложены основные принципы и особенности бактериологической диагностики брюшного тифа и паратифов А, В и С; содержатся современные сведения о биологических свойствах возбудителей, резистентности к антибактериальным препаратам, о питательных средах для их выделения и особенностях дифференциации возбудителей брюшного тифа и паратифов от других серологических вариантов сальмонелл.
1.2. Методические рекомендации предназначены для специалистов микробиологических лабораторий, проводящих соответствующие исследования.
2. Список сокращений
АБП - антибактериальный препарат
ВСА - висмут-сульфит агар
ЛПУ - лечебно-профилактическое учреждение
МПК - минимальная подавляющая концентрация
РИФ - реакция иммунофлюоресценции
ЦНС - центральная нервная система
"+" - положительная реакция в первые сутки;
"-" - отрицательная реакция на 4-20 сутки;
"(+)" - замедленная положительная реакция на 2-20 сутки;
d - различные ферментативные реакции.
Возможна дифференциация на ферментативные варианты.
3. Общие положения
3.1. Брюшной тиф и паратифы А, В и С являются антропонозными кишечными инфекциями, вызываемыми микроорганизмами Salmonella Typhi, Salmonella Paratyphi A, Salmonella Paratyphi В и Salmonella Paratyphi С. В настоящее время чаще регистрируется брюшной тиф, реже - паратиф В, редко - паратиф А и крайне редко - паратиф С.
3.2. Заболевания характеризуются язвенным поражением лимфатической системы тонкой кишки, бактериемией, лихорадкой, циклическим клиническим течением с выраженной интоксикацией, розеолезной сыпью на кожных покровах туловища, гепато- и спленомегалией. Более характерен запор, нежели диарея. Изъязвление пейеровых бляшек подвздошной кишки примерно в 1% случаев приводит к кишечному кровотечению и прободению кишечника с самыми неблагоприятными последствиями для больного.
3.3. Диагноз брюшного тифа и паратифов А, В и С ставится на основании клинических признаков болезни с учетом эпидемиологического анамнеза и данных комплексного лабораторного обследования, которое включает классические бактериологический и серологический методы. Бактериологическая диагностика имеет приоритетное значение, т.к. в этом случае удается получить наиболее полную информацию о биологических свойствах возбудителя, включая его чувствительность к антибактериальным препаратам.
3.4. Применение антимикробных препаратов для этиотропной терапии брюшного тифа и паратифов позволило, с одной стороны, снизить летальность с 10-20% до уровня менее 1%, а с другой стороны - осложнило лабораторную диагностику, т.к. нередко забор материала для лабораторного исследования осуществляется уже после начала антибиотикотерапии. Этот факт заставляет более тщательно подходить к вопросу выбора материала для исследования, взятия исследуемого материала, техники исследования.
3.5. Современной особенностью эпидемиологии брюшного тифа является резкое увеличение частоты завоза (заноса) инфекции с эндемичных по этому заболеванию территорий, стран ближнего и дальнего зарубежья, а также заражение жителей России при выезде в эти страны и в процессе миграции внутри страны. Другой особенностью является наличие обширного контингента высокого эпидемиологического риска в виде лиц без определенного места жительства, среди которых регистрируется высокая заболеваемость брюшным тифом.
3.6. Данные методические рекомендации составлены с целью унификации методов бактериологической диагностики брюшного тифа и паратифов А, В и С, а также правильной интерпретации результатов лабораторного исследования с учетом современных особенностей клиники, лечения и эпидемиологической обстановки на конкретных территориях.
4. Показания к проведению бактериологической диагностики
Показанием к проведению бактериологического исследования биологического материала на наличие возбудителей брюшного тифа и паратифов А, В и С является необходимость обследования:
4.1) больных с подозрением на тифопаратифозное заболевание, а также с лихорадкой неясной этиологии, продолжающейся 5 и более дней;
4.2) лиц, общавшихся с больными брюшным тифом и паратифами А, В, С;
4.3) работников отдельных профессий, производств и организаций при поступлении на работу и по эпидемиологическим показаниям;
4.4) лиц перед поступлением в стационары и специализированные санатории по клиническим и эпидемиологическим показаниям;
4.5) лиц при оформлении на стационарное лечение в больницы (отделения) психоневрологического (психосоматического) профиля, дома престарелых, интернаты для лиц с хроническими психическими заболеваниями и поражениями ЦНС, в другие типы закрытых учреждений с круглосуточным пребыванием;
4.6) больных брюшным тифом и паратифами после исчезновения клинических симптомов перенесенного заболевания перед выпиской из стационара;
4.7) лиц, переболевших брюшным тифом и паратифами, во время диспансерного наблюдения;
4.8) хронических бактерионосителей, выявленных среди работников отдельных профессий, производств и организаций, при повторном поступлении на работу на указанные предприятия и объекты;
4.9) секционного материала при подозрении на заболевание брюшным тифом и паратифами.
5. Материально-техническое обеспечение метода
5.1. Стандартное испытательное и вспомогательное оборудование, средства измерения для микробиологических лабораторий.
5.2. Питательные среды, диагностические сыворотки и химические реагенты для культивирования, выделения, идентификации и определения чувствительности к антибактериальным препаратам возбудителей брюшного тифа и паратифов А, В и С.
5.3. Для лабораторной диагностики тифо-паратифозных заболеваний и выявления бактерионосителей должны использоваться питательные среды и реагенты, разрешенные к применению на территории Российской Федерации в установленном порядке.
6. Лабораторная диагностика брюшного тифа и паратифов
6.1. Принцип бактериологического метода основан на обнаружении живых микроорганизмов в различных биологических субстратах (кровь, моча, кал, желчь, костный мозг, розеолы) в зависимости от стадии заболевания. Для этого производят посев определенного количества биологического материала на специальные питательные среды с последующей инкубацией в термостате и идентификацией выросших колоний микроорганизмов, характерных для S. Typhi, S. Paratyphi A, S. Paratyphi В и S. Paratyphi С, по культурально-ферментативным свойствам и антигенной характеристике.
6.2. Только бактериологическое исследование может обеспечить точную постановку этиологического диагноза и контроль освобождения организма от возбудителя. В отношении дифференциальной диагностики брюшного тифа и паратифов единственным методом является лабораторное исследование биологического материала с выделением возбудителя и идентификация его до уровня серологического варианта, т.к. клиническое течение инфекционного процесса не всегда позволяет различить эти нозологические формы.
7. Бактериологическое исследование
7.1. Выделение возбудителей брюшного тифа и паратифов А, В и С проводят по одной и той же схеме бактериологического исследования биоматериалов.
7.2. Порядок сбора материала для лабораторных исследований на тифо-паратифозные заболевания определен СП 3.1.1.2137-06.
7.3. Техника сбора и транспортирования биоматериалов в микробиологические лаборатории описана в МУ 4.2.2039-05.
7.4. Материалом для бактериологического исследования с целью диагностики брюшного тифа и паратифов являются:
желчь (дуоденальное содержимое).
Возбудители могут быть также выделены из:
Материалом для бактериологического исследования с целью выявления бактерионосителей, согласно СП 3.1.1.2137-06, являются:
желчь (дуоденальное содержимое).
7.5. Исследование секционного материала проводится с целью уточнения диагноза.
7.6. Сбор биологического материала для лабораторных исследований осуществляется до начала этиотропного лечения: медицинским работником, заподозрившим тифо-паратифозную инфекцию; при групповой и вспышечной заболеваемости - специалистами учреждений Роспотребнадзора и персоналом лечебно-профилактических учреждений. От госпитализируемых больных материал для бактериологического исследования забирается в приемном отделении стационара.
7.7. От лиц, общавшихся с больными или носителями (контактными), сбор материала проводится медицинскими работниками ЛПУ и других организаций и учреждений по месту выявления больных.
7.8. Биоматериал для лабораторного исследования сопровождают специальным направлением. Доставка материала самими обследуемыми не допускается. При невозможности своевременной доставки материала используют консерванты и транспортные среды (табл.1).
8. Бактериологическое исследование крови
Показанием к исследованию крови является подозрение на тифо-паратифозные заболевания или лихорадочное состояние невыясненного происхождения (лихорадка неясного генеза), наблюдающееся в течение 5 и более дней (СП 3.1.1.2137-06).
Соотношение кровь - питательная среда должно быть 1:10-1:60. Количество независимо отбираемых проб крови и время их взятия определяется лечащим врачом согласно МУ 4.2.2039-05 при лихорадке неясного генеза или согласно МУ 04-723/3 МЗ СССР (1984) при подозрении на тифо-паратифозные заболевания. У больных, получающих антибактериальные препараты, пробы необходимо собирать непосредственно перед введением (приемом) следующей дозы препарата.
При наличии лихорадки оптимальным является взятие крови на фоне повышения температуры тела (но не на пике температуры!). Посев на питательные среды проводят непосредственно у постели больного.
При подозрении на тифо-паратифозные заболевания для посева крови можно использовать среду Рапопорт, 20%-й желчный бульон, мясопептонный бульон с добавлением 1%-й глюкозы (во флаконах по 100 мл). Ранее использовали посев крови в стерильную дистиллированную (водопроводную) воду. Однако предпочтительнее использовать специальные среды для посева крови.
Количество засеваемой крови в разгар лихорадки может составлять 10 мл, в более поздние сроки - до 20 мл (у детей - до 5 мл).
При лихорадке неясного генеза продолжительностью более 5 дней, как правило, должны исследоваться несколько проб крови. Взятие крови из вены проводят согласно МУ 4.2.2039-05. Это необходимо для дифференциации истинной бактериемии от случайной контаминации крови при венопункции (вероятность загрязнения пробы вследствие случайного прокола сальной или потовой железы составляет 3%). Для посева крови в этом случае используют две среды: 1) среду для аэробов и факультативных анаэробов и 2) среду для облигатных анаэробов (например, "двойная" среда + тиогликолевая среда согласно приказу МЗ СССР от 12.04.85 N 535) или универсальную среду для аэробов и анаэробов.
Предпочтительно использовать промышленно произведенные среды, разрешенные к применению в России.
Посевы инкубируют при 37 °С в течение 10 суток с ежедневным просмотром. При этом флаконы с "двойной" средой наклоняют, омывая плотную часть среды.
ЭПИДЕМИОЛОГИЯ, ПРОФИЛАКТИКА И ЛАБОРАТОРНАЯ ДИАГНОСТИКА БРЮШНОГО ТИФА
3аместитель начальника Главного управления НИИ и координации научных исследований В.М.Христюк
22 ноября 1984 г.
Заместитель министра К.И.Акулов
22 ноября 1984 г.
Составители: Н.А.Чернышева, И.Н.Каменская, Н.А.Курносова (Московский НИИЭМ им.Г.Н.Габричевского); В.В.Мефодьев, Г.В.Кондинский, Г.Н.Пекло, В.А.Майер, Б.Н.Гречаная, А.П.Размашкина, А.К.Крестьянинова (Тюменский НИИКИП); Ю.К.Рачковская (Ростовский-на-Дону НИИЭМГ).
В результате осуществления широких мероприятий по обеспечению населения доброкачественной питьевой водой, а также проведения комплекса лечебно-профилактических мероприятий заболеваемость брюшным тифом в РСФСР в последние годы резко снизилась. При этом основные проявления эпидемического процесса брюшного тифа несколько изменились.
Исходя из этого обстоятельства, в настоящих методических рекомендациях излагаются некоторые вопросы, касающиеся эпидемиологических особенностей современного брюшного тифа, профилактики и лабораторной диагностики инфекции. Особое внимание обращается на тактику использования серологического метода для диагностики хронического бактериологического метода для диагностики хронического бактерионосительства. Разделы IV и V даны в дополнение к "Инструкции по выявлению, учету и наблюдению за носителями бактерий брюшного тифа и паратифов" Минздрава СССР от 02.02.81.
I. ЭПИДЕМИОЛОГИЯ
Основные проявления эпидемического процесса при брюшном тифе в последние годы характеризуются низким уровнем заболеваемости и очаговости, резким сокращением количества и массивности вспышек, снижением тяжести клинического течения заболевания. На этом фоне динамика заболеваемости брюшным тифом сохраняет тенденцию дальнейшего снижения. Показатели заболеваемости брюшным тифом городского и сельского населения в большинстве территорий стали почти равнозначными.
В ряде областей, краев и АССР сохраняются эндемичные очаги инфекции - отдельные населенные пункты или микрорайоны городов, в которых вследствие все еще неудовлетворительного состояния водоснабжения из года в год регистрируется повышенный уровень заболеваемости.
На большинстве территорий заболеваемость брюшным тифом носит спорадический характер. Групповые заболевания (вспышки) чаще наблюдаются в закрытых коллективах (домах для престарелых, психиатрических больницах), в организованных группах населения, временно находящихся в неудовлетворительных санитарно-гигиенических бытовых условиях.
Сезонная кривая на фоне снижения заболеваемости брюшным тифом приобрела более сглаженный характер, но максимум заболеваний регистрируется в сентябре, октябре месяцах. В местностях с водным типом эпидемического процесса подъемы, обусловленные употреблением населением инфицированной воды, обычно наблюдаются в холодный период года, что, как известно, связано с замедлением процессов самоочищения воды и лучшей выживаемостью возбудителя во внешней среде при низких температурах.
В числе заболевших брюшным тифом доля детей до 14 лет постепенно уменьшается и в среднем не превышает 25%. Однако на территориях с интенсивно действующим водным фактором передачи инфекции она достигает 35-40%, наиболее высокие показатели заболеваемости отмечаются в группе детей 7-14 лет. Среди детей дошкольного возраста, в основном в группе не посещающих детские дошкольные учреждения, регистрируются отельные случаи заболеваний, связанные с заражением в домашних условиях от хронических бактерионосителей. Среди взрослых основную массу заболевших составляют лица молодого возраста.
Источник инфекции и путь передачи при спорадических заболеваниях брюшным тифом обычно не удается определить. Среди выявленных источников инфекции 25-30% составляют больные, 5-6% реконвалесцентны и 65-70% хронические бактерионосители, чаще всего они оказываются выявленными впервые.
Эпидемиологическая роль больных определяется прежде всего степенью выраженности клинических проявлений болезни. Однако в последние годы на фоне облегчения клинического течения брюшного тифа роль источников инфекции чаще играют больные легкими и стертыми формами болезни. Трудности клинической диагностики таких случаев и связанные с ними недостатки в проведении лечебно-профилактических мероприятий (поздние диагностика, госпитализация) влекут за собой возникновение групповых заболеваний в быту, школах, домах-интернатах.
Водный путь распространения брюшного тифа все еще сохраняет ведущую роль, хотя число водных вспышек и групповых заболеваний резко сократилось. Возникновение их наблюдается при загрязнении питьевой воды во время локальных аварий на водопроводе и канализации, в случаях использования для питья воды технического водопровода и из открытого водоема. Иногда заболевания связаны с загрязнением воды колодцев.
Водные вспышки, возникшие в результате одномоментного заражения воды, характеризуются взрывным началом и относительно быстрым спадом числа заболеваний после устранения причины инфицирования воды. Заболевания протекают в легкой и среднетяжелой форме, иногда с удлиненным инкубационным периодом (в отдельных случаях до 28 дней и более) в результате заражения сравнительно небольшой дозой возбудителя.
В населенных пунктах с водопользованием из открытых водоемов при условии длительного фекального загрязнения водоисточника заболеваемость брюшным тифом может удерживаться на повышенном уровне в течение ряда лет.
Второе место по эпидемической значимости принадлежит бытовому пути распространения брюшного тифа, при котором наряду с единичными могут возникать групповые заболевания, но отсутствуют какие-либо закономерности в распределении заболевших по территории, возрасту и профессиональному признаку. Характерно вовлечение в эпидемический процесс неработающих контингентов, неорганизованных детей, лиц пожилого возраста. В домах для престарелых, психиатрических больницах, школах-интернатах могут наблюдаться отельные бытовые вспышки инфекции, связанные с заражением от невыявленных бактерионосителей или больных легкими формами.
Эпидемиологический диагноз бытового заражения ставят тогда, когда исключено действие водного и пищевого фактора, показана связь с источником инфекции и имеют место неудовлетворительные санитарно-гигиенические условия в очаге.
Пищевой путь и пищевые продукты как факторы передачи инфекции имеют небольшое значение. Инфицирование пищевого продукта обычно происходит на конечном этапе его реализации, сводится к контаминации отдельной партии или порции продукта, что влечет за собой заражение ограниченной группы людей.
Среди продуктов наиболее опасно молоко, которое служит хорошей питательной средой для бактерий, что способствует накоплению возбудителя и быстрому инфицированию всей массы продукта. Величина такой вспышки определяется количеством зараженного продукта, степенью его инфицированности и количеством людей, употреблявших его. Длительность инкубационного периода в этих случаях чаще не превышает 7 дней, заболевания протекают в среднетяжелой и тяжелой клинических формах.
II. ПРОФИЛАКТИЧЕСКИЕ И ПРОТИВОЭПИДЕМИЧЕСКИЕ МЕРОПРИЯТИЯ
В профилактике брюшного тифа основное значение имеют коммунальные и санитарно-гигиенические мероприятия, направленные на улучшение водоснабжения и очистки населенных пунктов.
В условиях существенного улучшения коммунального благоустройства городов и поселков в предупреждении распространения брюшного тифа значительно возрастает роль лечебно-профилактических мероприятий и в первую очередь активного выявления лихорадящих больных среди контактных в очаге, обследования длительно температурящих (более 5 дней) методом гемокультуры. Целесообразна организация повторных обходов (не реже чем 2 раза в неделю).
Лица, подозрительные на заболевание брюшным тифом, подлежат госпитализации в инфекционную больницу, остальные подвергаются клиническому наблюдению на дому или провизорной госпитализации в специальное отделение. Вопрос об оставлении лихорадящего больного на дому решается инфекционистом и эпидемиологом.
За лицами, общавшимися с больным или подозрительным на заболевание, медицинское наблюдение с ежедневной термометрией осуществляют в течение 21 дня с момента изоляции больного. С целью поиска источника в очаге инфекции у лиц, общавшихся с больным дома или по месту работы (учебы и т.п.), проводят бактериологическое исследование испражнений и исследование сыворотки крови на брюшнотифозное бактерионосительство (реакция агглютинации с бактерийным диагностикумом из сальмонелл брюшного тифа ОН и РПГА с эритроцитарными сальмонеллезными диагностикумами Ви и 0-1, 9, 12).
В случае обнаружения положительных реакций в титрах, превышающих уровень нормальных антител в данной местности (обычно этот уровень составляет разведение сыворотки 1:40-1:80 для О- и Н-антител и 1:20-1:40 для Ви-антител), при отсутствии у обследуемого признаков острого заболевания брюшным тифом проводят исследование сыворотки крови в РА и РПГА с применением цистеина. При положительном результате этого обследования - многократное бактериологическое исследование кала и мочи и однократное исследование желчи в соответствии с "Инструкцией по выявлению, учету и наблюдению за носителями бактерий брюшного тифа и паратифов" Минздрава СССР от 02.02.81 (см. приложение N 1).
При групповых заболеваниях и вспышках обследованию на бактерионосительство подвергаются в первую очередь лица, подозреваемые в качестве источника массового заражения - работники водоснабжения, общественного питания, торговли, детских учреждений и др., занимающиеся разными видами обслуживания населения.
В условиях вспышки (при действии фактора массового заражения) обследование на бактерионосительство контактных лиц в каждом отдельном очаге больного брюшным тифом теряет смысл, следует осуществлять только наблюдение за ними с целью раннего выявления повторных случаев заболевания. Лица, подвергшиеся риску одномоментного заражения, с целью более полного выявления среди них больных легкими и стертыми формами инфекции, подлежат бактериологическому (однократно кал) и серологическому (реакция агглютинации с бактерийным диагностикумом и РПГА с эритроцитарными 0-1, 9, 12 и Ви диагностикумами) обследованиям. Последнее проводится двукратно с интервалом в 5-10 дней.
Лица, выделившие возбудителя, а также с серологическими признаками инфекции подлежат госпитализации для установления характера бактериовыделения и подтверждения диагноза болезни.
Мероприятия, направленные на повышение невосприимчивости организма к брюшному тифу - вакцинация населения и фагирование брюшнотифозным бактериофагом, в настоящее время имеют значение при условии избирательного и целенаправленного их применения, главным образом, по эпидемическим показаниям.
На вооружении практики здравоохранения имеется спиртовая брюшнотифозная моновакцина, обогащенная Ви-антигеном, применяемая для иммунизации детей 7-14 лет, и химическая сорбированная брюшнотифозная вакцина - для контингентов взрослых.
В районах с постоянно повышенным уровнем заболеваемости плановой вакцинации подлежат отдельные "эпидемиологически значимые" возрастные и профессиональные группы населения.
В отдельных населенных пунктах (поселок, деревня) или микрорайонах города с ежегодно регистрируемым высоким уровнем заболеваемости при условии неудовлетворительного состояния водоснабжения и невозможности его улучшения в ближайшее время показано расширение прививаемых контингентов, вплоть до проведения поголовной иммунизации.
Выборочная иммунизация контактных лиц проводится в очагах хронических бактерионосителей с неудовлетворительными санитарно-гигиеническими условиями проживания.
Проведение экстренной вакцинопрофилактики показано в условиях острого эпидемического подъема заболеваемости брюшным тифом, наблюдающегося среди ограниченного контингента людей и обусловленного действием невыясненного или водного фактора, устранение которого в кратчайшие сроки невозможно. В этом случае применяется брюшнотифозная вакцина, обогащенная Ви-антигеном. Прививки проводятся в максимально сжатые и ранние от начала вспышки сроки, с соблюдением сроков ревакцинации у ранее привитых.
Брюшнотифозный бактериофаг применяется по эпидпоказаниям - с целью временного обеззараживания источников инфекции (больных, реконвалесцентов, бактерионосителей), профилактически - с целью предупреждения инфицирования контингентов повышенного риска заражения (детей, посещающих организованные коллективы, лиц престарелого возраста, пищевиков и лиц, к ним приравненных).
Бактериофаг назначается в следующих дозах: детям в возрасте от 6 месяцев до 3 лет по 10 мл (или по 1 таблетке) на прием; от 3 до 10 лет - 15 мл; детям старше 10 лет и взрослым - по 25 мл (или по 2 таблетки на прием) в соответствии с "Наставлением по применению брюшнотифозного бактериофага", утвержденным 30.06.81.
В очаге брюшного тифа (в семье или коллективе) для предупреждения последующих заболеваний бактериофаг назначается в два цикла: первый - сразу после выявления больного, второй - после возвращения реконвалесцента из больницы в семью или коллектив. Препарат дают каждые 3-5 дней в течение 15 дней.
С целью санации реконвалесцентам после перенесенного брюшного тифа перед выпиской из стационара бактериофаг дается 3 дня подряд.
На территориях, являющихся эндемичными по брюшному тифу, в период сезонного подъема заболеваемости фагирование целесообразно проводить хроническим бактерионосителям в целях уменьшения их эпидемической опасности (1 раз в неделю).
При неблагоприятной эпидемической ситуации по брюшному тифу в отдельном учреждении (психбольница, интернат для престарелых и др.) или в коллективе людей, находящихся в неудовлетворительных санитарно-гигиенических условиях (строительный отряд и т.д.), для предупреждения возникновения повторных заболеваний показано поголовное фагирование (1 раз в три дня в течение срока, установленного эпидемиологом).
В целях эффективного применения брюшнотифозного бактериофага следует проверять литическую активность каждой партии поступающего препарата в отношении культур брюшного тифа, циркулирующих на данной территории.
III. ЭПИДЕМИОЛОГИЧЕСКИЙ АНАЛИЗ
Эффективность оперативных мероприятий по борьбе с инфекцией, разработанных на основе текущего эпидемиологического анализа заболеваемости брюшным тифом, во многом зависит от качества эпидемиологического обследования очагов, а также полноты санитарного и санитарно-бактериологического контроля за эпидемиологическими значимыми объектами.
При проведении эпидемиологического обследования в очаге брюшного тифа, особенно в условиях групповой заболеваемости (вспышки), большое значение имеет тщательный сбор информации. Очень важно установить точную дату заболевания, место пребывания заболевшего в период предполагаемого заражения (с учетом максимального срока инкубационного периода), характер его деятельности, условия питания, водопотребления, санитарные условия дома и по месту работы и др. При уточнении даты заболевания следует сопоставить данные опроса с динамикой клинических симптомов и результатами лабораторного обследования больного.
С целью поиска источника инфекции проводят работу по выявлению недиагностированных случаев брюшного тифа среди лиц, общавшихся с больным и среди декретированных контингентов. При этом проверяют больничные листы, журналы температурящих, истории болезни, амбулаторные карты. Лиц, подозрительных на переболевание брюшным тифом (такими могут быть длительно лихорадящие с диагнозом пневмония, ОРЗ и др.), подвергают целенаправленному клиническому и лабораторному обследованию.
Результаты анализа динамики заболеваний, их территориального распределения, возрастной и профессиональной структуры заболевших, длительности инкубационного периода болезни и тяжести клинического течения позволяют сделать предположение о действующем факторе распространения брюшного тифа. Данные санитарного и санитарно-бактериологического обследования различных объектов помогают придти к окончательному выводу по этому вопросу. Большое значение имеет совпадение фаготипов и биотипов культур, выделенных от разных источников и объектов. Однако отрицательные результаты бактериологических исследований на патогенную кишечную микрофлору не являются основанием для исключения роли того или иного фактора в распространении инфекции.
Правильность выводов, полученных на основании данных эпидемиологического анализа, проверяется и подтверждается эффективностью целенаправленных противоэпидемических мероприятий.
В ходе ретроспективного анализа заболеваемости проводят изучение особенностей эпидемического процесса за определенный отрезок времени (5-10 и более лет). При анализе территориального распределения заболеваемости выделяют конкретные населенные пункты с повышенным ее уровнем, проводят районирование территории по условиям заражения населения брюшным тифом. При этом необходимо охарактеризовать состояние водообеспечения (удельный вес населения, пользующегося разными видами водоснабжения, количество воды на душу населения, удельный вес анализов воды, не соответствующих требованиям ГОСТа); состояние санитарной очистки (показатели канализования жилого фонда, охвата домовладений плановой очисткой, обеспеченности ассенизационным транспортом); состояние общественного питания (охват населения общественным питанием, смывы на пищевых объектах с высевом кишечной палочки др.); качество продукции молокозавода (удельный вес анализов, не удовлетворяющих санитарным требованиям, и др.).
Для районов с разными условиями заражения разрабатывают дифференцированные комплексные планы мероприятий по профилактике брюшного тифа.
IV. ВЫЯВЛЕНИЯ, УЧЕТ И НАБЛЮДЕНИЕ ЗА НОСИТЕЛЯМИ БАКТЕРИЙ БРЮШНОГО ТИФА
В настоящее время хроническое бактерионосительство считается одним из видов латентной инфекции, своеобразным симбиозом клеток хозяина и микроба, состоянием, когда иммунные механизмы организма не способны элиминировать микроорганизмы, но угнетают активность болезнетворных факторов, предупреждая развитие выраженного клинического проявления инфекционного процесса.
Система мер выявлению и наблюдению за бактерионосителями строится с учетом патогенетических особенностей бактерионосительства. По типу бактериовыделения носителей брюшного тифа общепринято подразделять на следующие группы:
1. Транзиторные носители. Такая форма носительства возникает при попадании бактерий в кишечник человека, невосприимчивого к инфекции, либо при малой заражающей дозе. Бактерии при этом не проникают в кровь, внутренние органы и выделяются из кишечника. Характеризуется однократным, редко двукратным, выделением возбудителя из испражнений в течение небольшого промежутка времени, отсутствием каких-либо симптомов заболевания в момент выделения культуры и серологических сдвигов.
2. Острые носители. Это лица, выделяющие бактерии брюшного тифа в течение первых трех месяцев после перенесения заболевания. Большинство таких носителей (95%) самостоятельно, без дополнительного лечения освобождаются от бактерий в течение указанного срока.
Читайте также:

