Миеломная болезнь и лихорадка
Обновлено: 18.04.2024
Клиника и диагностика миеломы
В течение многих лет болезнь может протекать бессимптомно. Общая слабость, боли в костях, анорексия и другие симптомы развиваются на почве усиленной пролиферации малигнизированных плазматических клеток, образования аномального Ig или гиперкальциемии.
В основном больные жалуются на боли в костях. Примерно у двух третей из них отмечаются различные аномалии скелета. Характерная тупая боль развивается преимущественно в позвоночнике, ребрах или в тазовых костях. Для больных характерны патологические переломы, и нередко первым признаком миеломы является острая боль в спине, возникающая вследствие перелома тела позвонка. Это приводит к развитию острой компрессии позвоночника.
На поздней стадии развития, множественная миелома является наиболее болезненным из всех раков. Из-за многочисленных инфильтратов позвоночник и длинные кости во многих местах становятся ломкими.
На рентгенограмме обычно видна распространенная остеопения или остеопороз (особенно в спинном и поясничном отделах позвоночника, а также в крестцово-подвздошной области) и характерные остеолитические повреждения, иногда с признаками незначительного склероза.
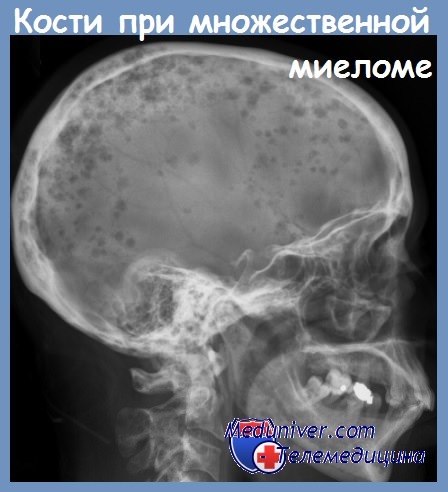
Всегда необходимо проводить полное ренггенографическое обследование скелета, в результате которого часто обнаруживаются скрытые повреждения костей. Наряду с поражением ребер, позвонков и тазовых костей, обычно поражаются и кости черепа, причем это не сопровождается какой-либо симптоматикой до тех пор, пока поражение не принимает обширный характер.
Анализ биоптатов поврежденных участков показывает их инфильтрацию аномальными плазматическими клетками.
Многие больные жалуются на быструю утомляемость и общую слабость, вызванную анемией. Из-за ослабления иммунитета у больных отмечаются периодические бактериальные инфекции. Тошнота, анорексия и обезвоживание организма могут развиться на почве гиперкальциемии, которая приводит к нарушению функции почек.
Синдром гипервязкости характерен для тех больных, у которых за счет повышения уровня аномального Ig происходит увеличение вязкости плазмы крови. Наиболее часто он проявляется при макроглобулинемии Вальденстрема, но нередко характерен для больных миеломой, особенно в случаях IgA, IgM и IgG3 парапротеинемии.

Для синдрома гипервязкости характерна неврологическая симптоматика, обычно головокружение, спутанность сознания и кратковременные приступы ишемии. Кроме того, наблюдается ретинопатия, вызванная растяжением сосудов сетчатки, геморрагии и па-пиллоэдема, а также гиперволемия на фоне возросшего сопротивления сосудов. Часто начинается кровотечение, обусловленные тромбоцитопенией и нарушением системы свертывания крови под влиянием парапротеина.
Клинически они проявляются в виде пурпуры, эпистаксиса, кровоточивости слизистых и кровоизлияниями в сетчатку. Может наблюдаться положительная проба Гесса, снижение тромбоплас-тинового времени и нарушение ретракции кровяного сгустка.
Наряду с компрессией позвоночника, происходящей при поражении позвонков миеломой, у больных также отмечаются другие неврологические осложнения. Поражение спинномозговых нервов на выходе из межпозвонкового отверстия свидетельствует об экстрадуральном распространении опухолевого процесса. При поражении мягких тканей в области глазниц или основания черепа может развиться проптоз или паралич черепного нерва.
Инфильтрация амилоидом может привести к синдрому запястного канала. Нарушение метаболизма фолиевой кислоты может вызывать развитие мегалобластной анемии, хотя у многих больных отмечается макроцитоз неизвестной этиологии и без признаков мегалобластных изменений. Больные жалуются на постоянные инфекционные заболевания, что характерно для миеломы. Инфекции развиваются на почве лейкопении, и недостатка нормальных иммуноглобулинов.
Обычно значение СОЭ у больных превышает 80 мм/ч. Почти всегда происходит поражение костного мозга, хотя при постановке диагноза целесообразно подтвердить это анализом пунктата. Аномальные плазматические клетки могут составлять до 95% популяции ядерных клеток. Практическая рекомендация: многие гематологи не советуют делать пункцию грудины у больных миеломой.
Это связано с повышенной ломкостью костей и опасностью случайного проникновения в область средостения.
Обычно у больных отмечается гиперкальциемия. Она обусловлена разрушением костей при пролиферации аномальных плазматических клеток, хотя известны и другие факторы, активирующие остеокласты. У многих больных обнаружен фактор, активирующий остеокласты. Примерно у трети больных при постановке диагноза в крови обнаруживается повышенный уровень кальция, и при дальнейшем протекании болезни у них развивается гиперкальциемия.
Действительно, миелома — это такое заболевание, которое особенно часто приводит к глубокой и устойчивой к лечению гиперкальциемии, нередко настолько тяжелой, что могут потребоваться срочные меры. К числу характерных симптомов относятся полиурия, полидипсия, запоры, тошнота и рвота, общее обезвоживание организма, а также психические расстройства. Нередко наблюдается гиперкальциурия.
Крайне часто нарушается функция почек. Если развилась гиперкальциемия и нарушилась функция почек, то возникает порочный круг: происходит дальнейшее усиление почечной дисфункции, гиперкальциемии и потери воды. Также снижается скорость фильтрации через почечные клубочки, и увеличивается обструкция канальцев за счет белковых отложений легких цепей. Все это требует срочного медицинского вмешательства, и методы лечения в отдельной статье на сайте далее.
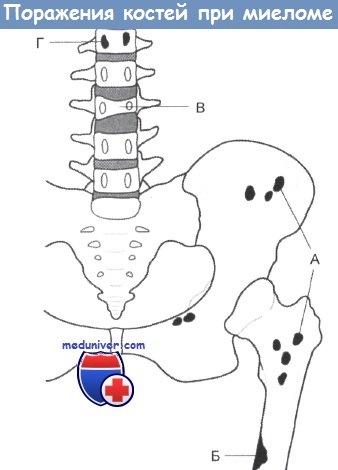
А Типичные повреждения, имеющие характер множественных округлых полупрозрачных пятен без признаков склероза
Б Некоторые повреждения могут достигать значительных размеров и часто вызывают ломкость длинных костей
В Нередко наблюдается остеопороз и разрушение позвонков
Г Исчезновение ножки дуги позвонка - признак инфильтрации, который при осмотре нередко пропускают
Диагностика миеломы
При проявлении типичных признаков, таких как поражение костей и костного мозга, анемия, парапротеинемия, гиперкальциемия и присутствие белков Бенc-Джонса, диагноз не представляет затруднений. При менее явной клинической картине необходимо провести дифференциальную диагностику и обратить внимание на следующее.
1. Наличие заболеваний, вызывающих анемию, боли в костях и гиперкальциемию, например метастазирующий рак.
2. Наличие заболеваний, вызывающих перапротеинемию, например МГНЗ, недиагносцированная первичная опухоль, макроглобулинемия Вальденстрема или лимфома.
3. Наличие заболеваний, приводящих к литическому разрушению костной ткани, например карциномы молочной или щитовидной железы, или бронхиальной карциномы.
4. Наличие заболеваний, приводящих к сдавлению позвоночника, таких как метастазирующий рак.
5. Наличие заболеваний, вызывающих анемию и увеличение СОЭ, например болезни соединительной ткани, онкологические и инфекционные заболевания. Следует обратить внимание на такие инфекции, при которых образуются холодовые агглютинины, например на инфекции, вызываемые микоплазмой и на инфекционный мононуклеоз. Правда такие больные обычно бывают молодого возраста.
6. Солитарная плазмацитома.
7. Первичный амилоидоз, который может сопровождаться плазмацитозом в костном мозге, а также протеинурией.
Постановка диагноза затрудняется в случаях незначительных поражений костного мозга, отсутствия парапротеина или при наличии на рентгенограмме единственного поражения кости. В сомнительных случаях можно повторить исследование костного мозга. В то же время, при отсутствии показаний к лечению, следует выбрать тактику выжидательного наблюдения, которая может помочь поставить диагноз.
Патологии, сопровождающиеся моноклональной гаммаглобулинемией, отличные от миеломы:
I. Моноклональные гаммапатии, неизвестного значения
II.Онкологические заболевания лимфоидного и нелимфоидного происхождения:
- Карцинома молочной железы, желудочно-кишечного тракта, яичников, мочевого пузыря, предстательной железы и других органов
- Саркомы мягких тканей
- Меланома
- Неходжкинская лимфома
- Макроглобулинемия Вальденстрема
III. Аутоиммунные заболевания:
- Ревматоидный артрит
- Нодозный полиартериит
Патологические состояния, сопровождающиеся макроглобулинемией:
I. Незлокачественной природы:
- Доброкачественная макроглобулинемия
- Синдром холодовой агглютинации
II. Злокачественной природы:
- Макроглобулинемия Вальденстрема
- IgM миелома
- Неходжкинская лимфома
- Хронический лимфолейкоз
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Миелома — злокачественная опухоль, подавляющая нормальное кроветворение, разрушающая кости и вырабатывающая патологические белки, повреждающие внутренние органы. Когда говорят о миеломе крови или костей, или позвоночника, или костного мозга, то имеют ввиду одно заболевание с разнообразными проявлениями.
Относящееся к гемобластозам или онкогематологическим процессам, то есть злокачественным болезням крови и лимфатической ткани заболевание имеет много названий: множественная миелома, миеломная болезнь и генерализованная плазмоцитома, плазмоцитарная миелома.
Причина миеломы
Миелома состоит из изменённых плазматических клеток. В нормальном костном мозге плазматические клетки рождаются из В-лимфоцитов, но число их ограничено всего 5%, большее количество — уже патология.
Определённой ясности с первопричиной развития плазматической опухоли нет, в инициации процесса подозревают плохую наследственность и склонность к аллергии против собственных тканей, радиацию и работу с токсичными веществами, под подозрение попал и вирус герпеса 8 типа.

Миеломная болезнь поражает трёх из 100 тысяч россиян, как правило, пожилых — преимущественно на седьмом десятке жизни, у молодых до 40 лет заболевание встречается очень редко.
Среди страдающих заболеваниями крови и лимфатической ткани плазмоцитому имеет 10-13%, но из всех существующих в природе злокачественных процессов на больных плазмоклеточной опухолью приходится не более одного процента.
Что происходит при миеломе?
По какой-то причине в костном мозге появляются ненормальные клетки, размножаясь, они нарушают нормальное кроветворение, что проявляется анемией. Недостаток эритроцитов сказывается на работе всех органов, но особенно сильно на легочной ткани и головном мозге, что проявляется недостаточностью их функций.
Функция нормальных плазматических клеток — выработка антител-иммуноглобулинов для защиты от болезнетворных агентов. Миеломные плазмоциты тоже вырабатывают иммуноглобулины, но дефектные парапротеины, не способные к иммунной защите.
В костях миеломные клетки стимулируют остеокласты, вызывая остеолизис — разъедание кости. Из разрушенной кости кальций выходит в плазму, накапливаясь, приводит к гиперкальциемии — тяжёлому состоянию, требующему принятия срочных мер.
Диагностика миеломной болезни
Диагноз устанавливается по анализам крови, где находят парапротеины и определяют их суммарную и видовую концентрацию. Парапротеины обозначают как иммуноглобулины — IgA, IgG и IgМ. Плазмоциты вырабатывают иммуноглобулины по собственному усмотрению и в разном количестве, по их изменению продукции патологических белков впоследствии оценивают эффективность лечения и активность заболевания.
Степень агрессивности плазматических клеток выясняют при микроскопии костного мозга, его получают из грудины при стернальной пункции или при биопсии тазовой кости. Особенно актуально исследование при невысокой продукции парапротеинов или при изменении характера течения болезни.

Часто заболевание случайно обнаруживается во время обычной рентгенографии органов грудной клетки по литическим дефектам ребер. На первом этапе необходимо выявить все деструктивные изменения в костях, чтобы в дальнейшем следить за процессом и результатами терапии, что позволяет высокочувствительная низкодозная КТ всего скелета.
При МРТ изучается состояние плоских костей — черепа и таза, что обязательно при тлеющей и солитарном варианте опухоли. МРТ помогает оценить не только дефекты кости, но и наличие опухолевой инфильтрации мягких тканей, вовлечение в процесс спинного мозга.
Обязательно проводится анализ на кариотип для выявления генетических аномалий, влияющих на прогноз в отношении жизни больного и эффективность лечения.
Когда диагноз миеломы не вызывает сомнений
Характерные особенности клеток определяют течение процесса от медленной и практически доброкачественной гаммапатии или тлеющей миеломы до стремительного плазмоклеточного лейкоза.
Не всегда изначально удаётся классифицировать заболевание, что усложняет выбор оптимальной терапии. В 2014 году международный консенсус определил критерии, облегчающие постановку точного диагноза и отделяющие один вариант опухолевого процесса от других.
В первую очередь, в костном мозге определяют процент плазматических клеток, так при симптоматической миеломной болезни их должно быть более 10%, а 60% говорит о высокой агрессивности опухоли.
- М-протеин в крови, то есть IgA или IgG;
- легкие цепи иммуноглобулинов;
- в моче белок Бенс-Джонса;
- очаги в костях скелета.
При недостаточности специфических критериев диагностике помогают неспецифические, но часто встречающиеся последствия деятельности плазмоцитов и парапротеинов на органы-мишени:
- повышение уровня кальция крови в результате массивного разрушения костей;
- снижение гемоглобина при опухолевом замещении костного мозга;
- повышение креатинина крови — маркёра почечной недостаточности.
Симптомы миеломы
Замечено, что каждый пул плазматических клеток производит иммуноглобулины с персональными особенностями и по своему графику, отчего клинические проявления очень своеобразны и глубоко индивидуальны. Нет двух одинаковых больных, тем более невозможно найти двух похожих пациентов по диагностическим критериям. Тем не менее, выделяют несколько типов заболевания.
По количеству поражений опухоль может быть генерализованной или множественной и солитарной — с единственным очагом.
По течению различают вялотекущую или тлеющую, она же индолетная, и симптоматическую плазмоцитому, протекающую с явными клиническими проявлениями.

Основное проявление симптоматической миеломы — боли в костях вследствие их разрушения, которые появляются не сразу и часто даже не в первый год заболевания. Болевой синдром возникает при вовлечении в опухолевый процесс надкостницы, пронизанной нервными окончаниями. При медленно текущем процессе до выявления опухоли может пройти несколько лет, поскольку ничего кроме эпизодов слабости у пациента не возникает.
В развёрнутой стадии с множественными поражениями на первый план выходят в разных комбинациях и с индивидуальной интенсивностью переломы в местах деструкции костей и проявления почечной недостаточности, или амилоидоз органов.
Лечение миеломной болезни у молодых
Вялотекущий вариант миеломной болезни не всегда требует лечения, поскольку не угрожает жизни, а терапия совсем не безвредна. В данном случае наблюдение за течением процесса более выгодно пациенту, нежели токсичная химиотерапия. Регулярные обследования позволяют вовремя диагностировать активизацию процесса.
Симптоматическая миелома разделяется по стадиям от I до III по уровню в крови специфического микроглобулина и альбумина, стратегия при стадии I и II-III различается только используемыми препаратами и их комбинациями.
При любой стадии основное и определяющее тактику — состояние пациента и его возраст. Так сохранным больным до 65-летнего возраста и без тяжёлых хронических болезней предлагается агрессивная химиотерапия высокими дозами с пересадкой собственных стволовых клеток крови, по-научному, аутологичной трансплантацией.
Физически сохранные пациенты от 65 до 70-летия тоже могут претендовать на высокодозную химиотерапию, но уже не комбинацией лекарств, а единственным препаратом — мелфаланом.
До начала высокодозной химиотерапии проводится несколько курсов полихимиотерапии обычными дозами, затем специальным препаратом стимулируется выработка костным мозгом собственных стволовых клеток, которые собираются и консервируются. Затем пациент получает очень высокие дозы цитостатиков, в результате чего гибнут все клетки крови — опухолевые и нормальные. Нормальные, заблаговременно законсервированные кровяные элементы и вводят пациенту.
Лечение миеломы у пожилых
Пациенты старше 65 лет и помоложе, но с сопутствующими болезнями, влияющими на общее состояние и активность, тоже на первом этапе проходят цикловую химиотерапию, в том числе с использованием таргетных препаратов. Результат лечения оценивается по анализам крови и костного мозга, где определяют концентрацию специфических для заболевания белков и процент опухолевых клеток.
На результате лечения отражается не только возраст, но и наличие нескольких хронических болезней, астенизация, подразумевающая физическое ослабление с похуданием или без оного.
В последние годы спектр химиопрепаратов существенно расширился за счёт таргетных средств, продемонстрировавших хороший непосредственный результат и увеличение продолжительности жизни участников исследований.
Поражения скелета подлежат длительной терапии бисфосфонатами, уменьшающими болевой синдром, предотвращающими переломы и гиперкальциемию. На отдельные опухолевые очаги воздействуют ионизирующим излучением, обязательна лучевая терапия при угрозе сдавления спинного мозга и поражении шейного отдела позвоночника.

Прогноз при миеломной болезни
Кроме возраста пациента и его физического состояния на прогнозе миеломы и продолжительности жизни отражается чувствительность опухоли к лекарственному лечению и биологические характеристики плазматических клеток, в частности генетические аномалии с делецией участков хромосом и амплификацией — удвоением генов.
Очень важно для жизни пациента правильно выбрать лечащего доктора и клинику, где могут провести точнейшее обследование и пациентом занимается целая команда врачей разных специальностей, знающих клинические проблемы немолодого миеломного больного и умеющих их решать.
Миелома — зло злокачественная опухоль, которая происходит из клеток лимфоидной ткани, а если быть точным — из плазматических клеток. Для нее характерны следующие признаки:
- Инфильтрация костного мозга злокачественным клоном плазматических клеток. В норме в костном мозге располагается около 5 % плазмоцитов, но при миеломе их количество превышает 10%.
- В костях возникают очаги деструкции — из-за токсического действия опухолевых клеток происходит расплавление костной ткани. Это могут быть единичные очаги, либо диффузное поражение.
- В крови и моче обнаруживается специфический белок. У него много названий — М-белок, М-градиент, М-протеин, М-компонент и др. Это моноклональный иммуноглобулин, который имеет высокую молекулярную массу и негативно влияет на весь организм.
Причины миеломной болезни
Причиной миеломы является злокачественное перерождение клеток-предшественниц В-лимфоцитов, при этом образуются специфические мутации. Причины образования данных мутаций пока неизвестны. Пока речь идет только о факторах риска, при наличии которых вероятность развития заболевания увеличивается:
- Мужской пол.
- Возраст старше 40 лет.
- Негроидная раса.
- Наличие в анамнезе моноклональной гаммапатии. У 1% таких пациентов обязательно развивается миелома.
- Наличие вторичных иммунодефицитных состояний. К вторичным иммунодефицитам приводит иммуносупрессивная терапия, показанная при трансплантации органов, химиотерапия при злокачественных заболеваниях, ВИЧ и др.
- Наличие миеломы у кровных родственников.
- Наличие в анамнезе радиационного воздействия, в том числе прохождение лучевой терапии.
Виды миеломы
Миелома представляет разнородную группу заболеваний, часть из которых могут долгое время протекать относительно доброкачественно, а другие приводят к быстрому ухудшению состояния больного.
- Симптоматическая миелома. В данном случае имеется развернутая клиническая картина заболевания, с наличием характерных симптомов и признаков, полученных с помощью инструментального обследования.
- Вялотекущая, или тлеющая миелома. При ней нет повреждения костей, но в плазме крови обнаруживается М-протеин в концентрациях, превышающих 30г/л, или в костном мозге количество плазматических клеток превышает 10%.
- Плазмоцитома. Имеется единичный очаг миеломы в костях (солитарная плазмоцитома), либо во внутренних органах — экстрамедуллярная плазмоцитома.
Есть также редкие варианты множественной миеломы:
- Несекретирующая миелома.
- Биклональная миелома.
- Плазмоклеточный лейкоз и др.
Стадии болезни
1 стадия. Имеется анемия легкой степени (гемоглобин не менее 100г/л), кальций остается в норме, количество очагов остеодеструкции не превышает 5, уровень М-протеина низкий.

2 стадия. Анемия усугубляется, гемоглобин может опуститься до 85г/л, повышается уровень кальция до 3 ммоль/л, увеличивается количество очагов расплавления кости (их уже более 5, но менее 20), повышается уровень М-белка, а в моче определяется протеин Бенс-Джонса в количестве 4-12 г/сутки.
3 стадия выставляется, когда есть хотя бы один из следующих признаков:
- Тяжелая анемия, при которой гемоглобин не превышает 85 г/л.
- Уровень кальция в сыворотке крови превышает 3 ммоль/л.
- Уровень М-протеина более 70 г/л.
- Более 30 остеолитических очагов.
Проявления и осложнения миеломы
Проявление заболевания зависит от его стадии. В некоторых случаях оно может никак не проявлять себя, но по мере нарастания опухолевой массы, заболевание будет прогрессировать. При миеломе возникают следующие симптомы:
Рецидивируют ли миеломы
К сожалению, на сегодняшний день миелома является неизлечимым заболеванием. Даже после самого мощного лечения — тандемной высокодозной полихимиотерапии с трансплантацией стволовых клеток все равно развивается рецидив. Задача лечения отсрочить его развитие и затормозить прогрессирование заболевания.
Диагностика миеломы
- Лабораторные анализы:
- Общий анализ крови — определение уровня гемоглобина, подсчет лейкоцитарной формулы. Характерным, но не ключевым признаком миеломы является значительное увеличение СОЭ, у 70% больных оно превышает 30 мм/час, у отдельных пациентов — 100мм/час.
- Анализ мочи — определение уровня общего белка и М-протеина в частности.
- Биопсия костного мозга. Проводится подсчет миелограммы с определением процентного количества плазматических клеток, а также молекулярно-генетические тесты, которые позволяют выявить характерные для миеломы мутации.
- Иммунофенотипирование — позволяет выявить клон опухолевых клеток в пунктате костного мозга.
- Рентгенологические методы исследования, в частности рентген костей или компьютерная томография костей. Эти исследования позволяют выявить очаги остеодеструкции и определить их количество.
- МРТ проводится при наличии неврологической симптоматики для оценки поражения корешков спинномозговых нервов опухолевой массой или разрушенным позвонком. Также МРТ является обязательным исследованием при подозрении на солитарную миелому костей.

Лечение
На сегодняшний день лекарств, которые могли бы полностью излечить миелому, нет. Основные усилия направлены на достижение ремиссии и ее пролонгирование. Схема лечения миеломы будет определяться возрастом пациента и его состоянием. Используется несколько подходов к терапии:
- Стандартная химиотерапия с использованием мелфалана, преднизолона и бортезомиба. Такое лечение миеломы показано ослабленным пациентам и людям старше 65 лет, которые не смогут перенести более серьезное лечение. Для пациентов с тяжелой почечной недостаточностью проводят лечение с использованием бортезомиба и дексаметазона. В ряде случаев дексаметазон можно заменить на преднизолон, чтобы снизить токсическое действие. Также используются схемы лечения, включающие талидомид.
- Высокодозная полихимиотерапия. Наилучшие результаты достигаются при применении высокодозной полихимиотерапии (ВПХ) с последующей трансплантацией гемопоэтических стволовых клеток (ТГСК). Такое лечение показано пациентам младше 65 лет, а также пациентам 65- 70 лет при удовлетворительном состоянии и отсутствии противопоказаний. Возрастные ограничения обусловлены высокими рисками трансплантат-ассоциированной летальности, которая в данном случае может достигать 8%. Почечная недостаточность, даже в терминальной стадии, не является противопоказанием к ВПХ с аутотрансплантацией стволовых клеток при наличии в центре возможностей для проведения гемодиализа.
Схема лечения ВПХТ включает несколько этапов:
1 этап индукционный. На этапе индукции ремиссии рекомендуется применять трехкомпонентные схемы, не включающие мелфарман. Обычно это схемы PAD и VCD, но может использоваться и VD. При достижении полной ремиссии или очень хорошей ремиссии, пациенты направляются в трансплантационный центр для проведения ТГСК. Если опухоль оказалась резистентной, назначают терапию второй линии. Если и после нее нет хорошего эффекта, рассматривают вариант высокодозной полихимиотерапии.

2 этап лечения — трансплантационный. Он, в свою очередь, состоит из нескольких этапов:
- Мобилизация гемопоэтических стволовых клеток (ГСК). На этом этапе необходимо собрать, выделить и заготовить достаточное количество CD 34+. Обычно их выделяют из крови (периферические ГСК), но при необходимости допускается забор из костного мозга. Для мобилизации СК применяется химиотерапия циклофосфаном + гранулоцитарный колониестимулирующий фактор (он провоцирует пролиферацию стволовых клеток). Если не удалось собрать достаточное количество СК, или при проведении повторной мобилизации, вместо циклофосфана используют плериксафор.
- Предтрансплантационное кондиционирование. Этот этап должен начинаться не позже 6 недель после забора ГСК. Его целью является улучшение качества противоопухолевого ответа, которого добились на индукционном этапе. Кондиционирование проводится с использованием высоких доз мелфалана.
- После этого проводится ТГСК, которая для пациента выглядит, как обычное переливание крови.
- При миеломе лечение может включать две ТГСК. Такой режим называется тандемная ТГСК. При этом, повторная трансплантация планируется в период 3-6 месяцев после первой (оптимальные сроки — 3 месяца). Особенно она актуальна для пациентов, не достигших полной ремиссии. Помимо трансплантации собственных СК, по показаниям могут применяться СК донора.
Поддерживающая терапия
Поддерживающая терапия назначается как после ТГСК, так и после стандартной ХТ. Ее целью является уничтожение остаточного клона миеломных клеток. Используется леналидомид или бортезомиб.
Хирургическое лечение при миеломе
Хирургическое лечение используется в качестве паллиативных вмешательств при патологических переломах, компрессии спинного мозга или корешков спинногмозговых нервов . С этой целью проводятся различные реконструктивные операции, призванные устранить компрессию и зафиксировать костные отломки в нужном положении. Также могут быть проведены профилактические операции, при которых кости укрепляют с помощью металлических конструкций, не дожидаясь их переломов.
В ряде случаев при солитарной плазмоцитоме операция может применяться как самостоятельное лечение.
Как узнать, что лечение работает
Для оценки эффективности лечения, разработаны специальные критерии, включающие определение плазматических клеток в костном мозге, М-белка в крови и моче, а также количество очагов остеодеструкции. По этим критериям выделяют следующие формы ответа:
- Полная ремиссия — количество ПК входит в норму и не превышает 5%, в сыворотке и моче отсутствует М-белок, нет новых очагов остеодеструкции.
- Почти полная ремиссия — критерии такие же, как у ПП, но при использовании иммунофиксации в моче определяется М-белок.
- Очень хорошая частичная ремиссия — М-белок в крови снижается на 90% от исходного уровня или определяется только с помощью иммунофиксации.
- Частичная ремиссия — М-белок в крови снижается на 50% от исходного уровня, в моче — на 90%. Если это солитарная плазмоцитома, очаги также должны уменьшится на 50%.
Также могут быть варианты минимального ответа, стабилизации процесса, прогрессирования и развития рецидива.
Что будет, если лечение не дает результатов
Если опухоль резистентна к терапии первой линии, используют препараты второй линии с другим механизмом действия. Например, если в первой схеме применялся бортезумаб, его меняют на леналидомид.
При развитии рецидивов, возможно назначение ХТ первой линии, а также использование препаратов с более высокой противоопухолевой активностью в отношении миеломы — помалидомид, карфилзомиб и др.

Побочные эффекты от лечения миеломы
Побочные эффекты при лечении миеломы аналогичны таковым при любой химиотерапии. Сюда входят:
- Тошнота.
- Рвота.
- Общая слабость.
- Общетоксическое действие.
- Диареи.
- Анемии.
- Иммунодефициты.
- Кровотечения.
Боль при миеломе
Костные боли при миеломе являются очень серьезной проблемой. Для их купирования и предупреждения дальнейшей резорбции кости применяют бисфосфонаты. Препаратом выбора является золедроновая кислота. Также для устранения боли используется лучевая терапия и сильные анальгетики, вплоть до наркотических препаратов.
Продолжительность жизни при болезни
Продолжительность жизни определяется формой заболевания, его стадией и ответом на лечение. Тлеющая миелома может годами не прогрессировать и не угрожать жизни пациента. При активной миеломе средняя продолжительность жизни при 1 стадии составляет 6-7 лет, при 2 стадии — 3-4 года, при 3 — 2 года.
Множественная миелома — это злокачественная опухоль лимфоидной природы, для которой характерна триада признаков:
- Колонизация костного мозга опухолевыми плазматическими клетками.
- Возникновение очагов расплавления костной ткани (деструкция кости).
- Обнаружение в крови и/или моче специфического белка — моноклонального глобулина.
Основу миеломы составляют плазматические клетки (дифференцированные В-лимфоциты, плазмоциты). Они секретируют особый белок — моноклональный иммуноглобулин, он же М-белок, М-компонент, М-протеин, который негативно влияет на организм, приводя к развитию тяжелых симптомов. Кроме того, колонизация плазмоцитами костного мозга приводит к нарушению кроветворения и очаговому расплавлению костной ткани.
Симптомы множественной миеломы
В начальных стадиях множественная миелома протекает бессимптомно. По мере увеличения количества опухолевых клеток, заболевание прогрессирует и могут развиваться следующие симптомы:

Виды множественной миеломы
Существует несколько классификаций миеломной болезни. По степени распространенности опухолевых поражений выделяют:
- Диффузная форма множественной миеломы. Происходит инфильтрация костного мозга без костных разрушений (остеодеструкции).
- Диффузно-очаговая форма миеломы. Помимо инфильтрации костного мозга имеются очаги деструкции костей.
- Множественно-очаговая форма миеломы. Есть очаги остеодеструкции, но нет диффузного поражения костного мозга. В этом случае при исследовании пунктата возможно получение нормальной миелограммы.
- Редкие формы миеломы — склеротическая, висцеральная и др.
Также множественная миелома классифицируется на основе иммунохимического типа опухоли. Основным фактором здесь является вид патологического иммуноглобулина, определяемого в крови и моче. Выделяют G, A, D, E, M-миелому, миелому Бенс-джонса, биклональную и несекретирующую.
Стадии и прогноз при множественной миеломе
Стадирование множественной миеломы определяется на основании 4-х параметров: количество М-компонента, уровень гемоглобина, уровень кальция, степень поражения костей. Стадии:
- 1 стадия миеломы – легкая анемия (гемоглобин более 100 г/л), кальций в норме, низкий М-белок, менее 5 очагов поражения костей. Средняя продолжительность жизни таких пациентов составляет 6,5 лет.
- 2 стадия миеломы – анемия средней степени тяжести, кальций повышен до 3 ммоль/л, количество очагов остеолизиса не превышает 20, уровень М-компонента: 35 IgG < 35-70г/л IgМ 30-50, протеинурия Бенс-Джонса 4-12 г/сутки.
- Третью стадию миеломы выставляют при наличии хотя бы одного из следующих признаков – тяжелая анемия (гемоглобина ниже 85 г/л), кальций выше 3 ммоль/л, высокий уровень М-белка, выраженная остеодеструкция (более 30 очагов остеолизиса – разрушения костей). Средняя продолжительность жизни составляет 2 года.
Помимо этого, существует система стадирования миеломы, основанная на уровне В2-микроглобулина и альбумина в крови:
- 1 стадия множественной миеломы — В2-микроглобулин ниже 3,5 мг/л, альбумин выше 35 г/л.
- 2 стадия миеломы — В2-микроглобулин повышается до 5,5 мг/л, альбумин снижается ниже 35 г/л.
- 3 стадия миеломы — значения В2-микроглобулина превышают 5,5 мг/л.

Причины множественной миеломы
Причиной развития миеломной болезни являются мутации в клетках-предшественницах В-лимфоцитов. Что приводит к этим мутациям, до конца неизвестно. Но выделяют несколько факторов риска, при наличии которых вероятность развития заболевания превышает общепопуляционную:
- Возраст старше 40 лет.
- Мужской пол.
- Принадлежность к негроидной расе.
- Наличие моноклональной гаммапатии — у каждого сотого такого пациента развивается миелома.
- Вторичные иммунодефициты — ВИЧ, прием иммуносупрессивной терапии.
- Наличие миеломы среди близких кровных родственников.
- Наличие в анамнезе радиационного воздействия, в том числе лучевой терапии.
Диагностика множественной миеломы
Диагностика миеломы предполагает оценку жалоб пациента и проведение инструментальных методов диагностики:
- Лабораторные исследования — помимо рутинных анализов выполняется биопсия костного мозга и/или опухолевой ткани, определение β2-микроглобулина и др.
- Рентген костей или компьютерная томография костей для поиска очагов остеодеструкции.
- Иммунофенотипирование и цитогенетическое исследование опухолевых клеток для определения прогноза и составления плана лечения.
Диагноз множественной миеломы выставляется на основании следующих критериев:
- Уровень плазмоцитов в костном мозге или опухолевом биоптате превышает 10%.
- В крови и моче определяется М-белок (кроме несекретирующей формы множественной миеломы).
- Присутствуют признаки поражения внутренних органов миеломными клетками — гиперкальциемия, анемия, поражение костей, почечная недостаточность.
Как лечится множественная миелома
Множественная миелома сегодня считается неизлечимым заболеванием. Усилия медицины направлены на то, чтобы сдержать рост опухоли, продлить и улучшить качество жизни таких больных.
Выделяют следующие виды лечения миеломы:
- Стандартная химиотерапия. Назначается пациентам, которым противопоказана высокодозная полихимиотерапия. Средняя продолжительность жизни после нее 29 месяцев. В стандартную схему первой линии входит мелфалан и преднизолон. Более эффективные схемы включают талидомид, леналидомид или бортезомиб (относительно новые противоопухолевые препараты).
- Высокодозная полихимиотерапия (ВПХТ) с последующей пересадкой кроветворных стволовых клеток ТГСК (как аутологичных, так и донорских). Данное лечение позволяет достичь полной ремиссии у большинства пациентов (до 75%), но к сожалению, в течение 2-5 лет отмечается прогрессирование заболевания. Более эффективным является проведение двойного курса ВПХТ с ТГСК (тандемная ВПХТ). Она позволяет добиться пятилетней безрецидивной выживаемости у 90% пациентов. Но такое тяжелое лечение могут перенести не все пациенты, поэтому показания к нему ограничены.
- Поддерживающая терапия. Даже ВПХ не может предотвратить развитие рецидива, назначается лечение, которое призвано подавлять клон злокачественных клеток. С этой целью используются интерфероны. Они помогают продлить медиану безрецидивной выживаемости до 42 месяцев.
- Борьба с осложнениями. Лечение боли — назначение сильных аналгезирующих препаратов, лучевая терапия. Хирургические операции проводятся при компрессионных переломах позвонков. Коррекция осложнений, вызванных угнетением кроветворения — переливание эритромассы и назначение эритропоэтина, применение антибиотиков при повышении температуры. Проведение гемодиализа, плазмофереза, назначение бисфосфонатов для контроля гиперкальциемии.

Диета и питание при миеломе
Особой диеты при множественной миеломной болезни не требуется, за исключением периода прохождения химиотерапии. Учитывая то, что основным побочным эффектом такого лечения является потеря аппетита, тошнота и рвота, требуется легкое и, вместе с тем, калорийное сбалансированное питание. Более подробные рекомендации пациенту дает лечащий врач.



Наши врачи

Хотела сказать, огромное спасибо врачам клиники. Обратились за вторым мнением специалиста, дали развёрнутый ответ на все вопросы, опираясь на представленные анализы. Получили грамотные советы и раз.
Пациент 70 лет осенью 2020 года отметил появление болей в животе и прошёл обследование, установившее наличие у него опухоли желудка с метастатическим поражением регионарных лимфатических узлов. По .




Сведения и материалы, размещенные на сайте , подготовлены исключительно в информационных целях и не являются медицинской консультацией или заключением. Авторы информационных материалов сайта не могут гарантировать применимость такой информации для целей третьих лиц и не несут ответственности за решения третьих лиц и связанные с ними возможные прямые или косвенные потери и/или ущерб, возникшие в результате использования информации или какой-либо ее части, содержащейся на сайте.
Клиника множественной миеломы - проявления
Наиболее явными симптомами множественной миеломы являются: боль, костьные опухоли с деформациями или без таковых, патологические переломы, неврологические синдромы и почечная недостаточность.
Костная боль при множественной миеломе присутствует в 90% случаев. Чаще всего она локализирована на уровне позвоночника или таза, но генерализируется в дальнейшем во всех затронутых костях. Боли имеют глухой характер, с периодами обострения и спонтанными ремиссиями. Движения усугубляют интенсивность болей, так что через некоторое время больной иммобилизирован.
Иногда боли принимают ревматоидный характер и повидимому вызваны амилоидными отложениями вокруг первных окончаний или вокруг суставов.
Эти больные кочуют в течение многих месяцев по разным ревматологическим или терапевтическим отделениям, из-за затруднений постановки диагноза.
Чрезмерная пролиферация неопластической ткани в костном мозге может привести к утончению и выталкиванию костной кортикальной ткани с образованием подкожных опухолей, упругих, очень хрупких при надавливании.
Наиболее частые локализации детерминаций при множественной миеломе являются кости с красным костным мозгом: ребра, ключица, череп, позвонки, тазовый и плечевой пояса. Затронутые кости очень легко ломаются по поводу таких минимальных травм, как резкие движения тела, дыхание, кашель, чиханье.

Рентгенологически, костное повреждение выступает в виде очагов остеолиза, без признаков уплотнения вокруг. Эти зоны остеолиза бывают обычно круглыми, разных размеров и иногда с тенденцией к слиянию. Череп, в развитых случаях может давать решетовидное изображение. Ребра имеют веретенообразные опухоли с декальцификациями, иногда с патологическими переломами. Позвонки, кроме очагов остеолиза, представляют изменения формы (уплощения, переломы, тассирования).
Таз бывает затронут в высоком проценте случаев, с зонами остеолиза и/или диффузными декальцификациями. На уровне длинных костей, зоны декальцификации могут ассоциироваться с патологическими переломами и туморальными пролиферациями.
Кроме классических остеолитических поражений, больные с множественной миеломой могут представлять аспекты диффузного, нехарактерного остеолиза, а небольшая пропорция пациентов (13%) не представляет рентгенологически очевидных костных изменений. Согласно Salmon и Durie, интенсивность костных поражений пропорциональна количеству существующих в организме туморальных клеток.
Внекостные туморальные детерминации бывают реже. Отмечались ганглиозные, спленические, гепатические, легочные, диггестивные локализации. В 2—10% случаев цитируется появление единичных плазмоцитарных опухолей. Они выступают в виде более широких кистозных образований, имеющих более неровный контур, чем ото наблюдается при классических миеломах. Эволюция этой формы повидимому более доброкачественная, а спустя вариабильный промежуток времени у больного развивается диффузная плазмоцитома.

У некоторых больных наблюдается состояние сонливости обнубиляция, дезориентация во времени и пространстве, без симптомов, неврологичесской локализации. К этому могут добавляться геморрагии, особенно на слизистых оболочках. Исследование конъюнктивальных сосудов показывает загрязненный вид крови. Это так называемый синдром гипервязкости. Симптоматология может отягощаться до субкоматозного или даже коматозного состояния.
Гепатомегалия со спленомегалией или без нее, появляется у больных с множественной миеломой, согласно разным статистикам, в размере 23—24% случаев (Wintrobe).
Почечная недостаточность с азотемией и альтерацией клиренса входит в состав обычной картины множественной миеломы. Чаще всего эта почечная недостаточность не сопровождается артериальной гипертензией. Нередко появляются почечные колики, так как почечный литиаз весьма частое явление в течение миеломы. Это может являться единственным клиническим проявлением, порой сопровождающимся и почечной недостаточностью.
Общие явления нехарактерны. Астения — весьма часто встречающийся симптом. Ее интенсивность варьирует от одного больного к другому. Лихорадка нехарактерна для этого заболевания, ее появление обычно связано с наслоенной инфекцией. Состояние питания альтерируется в течение болезни, а в конце появляется кахексия.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

