Миеломная болезнь и вич
Обновлено: 23.04.2024
Миелома — зло злокачественная опухоль, которая происходит из клеток лимфоидной ткани, а если быть точным — из плазматических клеток. Для нее характерны следующие признаки:
- Инфильтрация костного мозга злокачественным клоном плазматических клеток. В норме в костном мозге располагается около 5 % плазмоцитов, но при миеломе их количество превышает 10%.
- В костях возникают очаги деструкции — из-за токсического действия опухолевых клеток происходит расплавление костной ткани. Это могут быть единичные очаги, либо диффузное поражение.
- В крови и моче обнаруживается специфический белок. У него много названий — М-белок, М-градиент, М-протеин, М-компонент и др. Это моноклональный иммуноглобулин, который имеет высокую молекулярную массу и негативно влияет на весь организм.
Причины миеломной болезни
Причиной миеломы является злокачественное перерождение клеток-предшественниц В-лимфоцитов, при этом образуются специфические мутации. Причины образования данных мутаций пока неизвестны. Пока речь идет только о факторах риска, при наличии которых вероятность развития заболевания увеличивается:
- Мужской пол.
- Возраст старше 40 лет.
- Негроидная раса.
- Наличие в анамнезе моноклональной гаммапатии. У 1% таких пациентов обязательно развивается миелома.
- Наличие вторичных иммунодефицитных состояний. К вторичным иммунодефицитам приводит иммуносупрессивная терапия, показанная при трансплантации органов, химиотерапия при злокачественных заболеваниях, ВИЧ и др.
- Наличие миеломы у кровных родственников.
- Наличие в анамнезе радиационного воздействия, в том числе прохождение лучевой терапии.
Виды миеломы
Миелома представляет разнородную группу заболеваний, часть из которых могут долгое время протекать относительно доброкачественно, а другие приводят к быстрому ухудшению состояния больного.
- Симптоматическая миелома. В данном случае имеется развернутая клиническая картина заболевания, с наличием характерных симптомов и признаков, полученных с помощью инструментального обследования.
- Вялотекущая, или тлеющая миелома. При ней нет повреждения костей, но в плазме крови обнаруживается М-протеин в концентрациях, превышающих 30г/л, или в костном мозге количество плазматических клеток превышает 10%.
- Плазмоцитома. Имеется единичный очаг миеломы в костях (солитарная плазмоцитома), либо во внутренних органах — экстрамедуллярная плазмоцитома.
Есть также редкие варианты множественной миеломы:
- Несекретирующая миелома.
- Биклональная миелома.
- Плазмоклеточный лейкоз и др.
Стадии болезни
1 стадия. Имеется анемия легкой степени (гемоглобин не менее 100г/л), кальций остается в норме, количество очагов остеодеструкции не превышает 5, уровень М-протеина низкий.

2 стадия. Анемия усугубляется, гемоглобин может опуститься до 85г/л, повышается уровень кальция до 3 ммоль/л, увеличивается количество очагов расплавления кости (их уже более 5, но менее 20), повышается уровень М-белка, а в моче определяется протеин Бенс-Джонса в количестве 4-12 г/сутки.
3 стадия выставляется, когда есть хотя бы один из следующих признаков:
- Тяжелая анемия, при которой гемоглобин не превышает 85 г/л.
- Уровень кальция в сыворотке крови превышает 3 ммоль/л.
- Уровень М-протеина более 70 г/л.
- Более 30 остеолитических очагов.
Проявления и осложнения миеломы
Проявление заболевания зависит от его стадии. В некоторых случаях оно может никак не проявлять себя, но по мере нарастания опухолевой массы, заболевание будет прогрессировать. При миеломе возникают следующие симптомы:
Рецидивируют ли миеломы
К сожалению, на сегодняшний день миелома является неизлечимым заболеванием. Даже после самого мощного лечения — тандемной высокодозной полихимиотерапии с трансплантацией стволовых клеток все равно развивается рецидив. Задача лечения отсрочить его развитие и затормозить прогрессирование заболевания.
Диагностика миеломы
- Лабораторные анализы:
- Общий анализ крови — определение уровня гемоглобина, подсчет лейкоцитарной формулы. Характерным, но не ключевым признаком миеломы является значительное увеличение СОЭ, у 70% больных оно превышает 30 мм/час, у отдельных пациентов — 100мм/час.
- Анализ мочи — определение уровня общего белка и М-протеина в частности.
- Биопсия костного мозга. Проводится подсчет миелограммы с определением процентного количества плазматических клеток, а также молекулярно-генетические тесты, которые позволяют выявить характерные для миеломы мутации.
- Иммунофенотипирование — позволяет выявить клон опухолевых клеток в пунктате костного мозга.
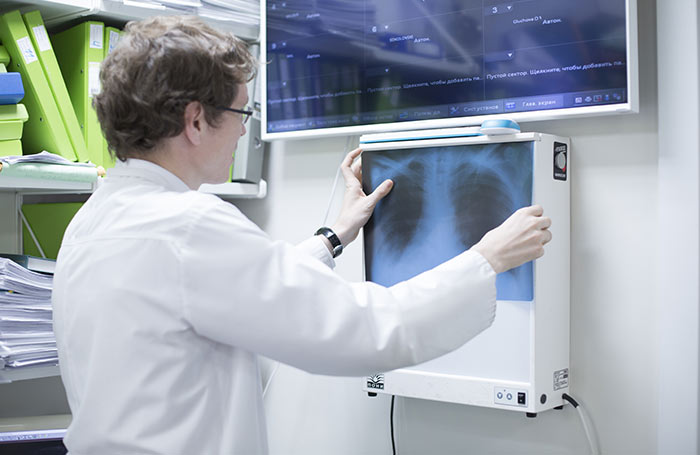
- Рентгенологические методы исследования, в частности рентген костей или компьютерная томография костей. Эти исследования позволяют выявить очаги остеодеструкции и определить их количество.
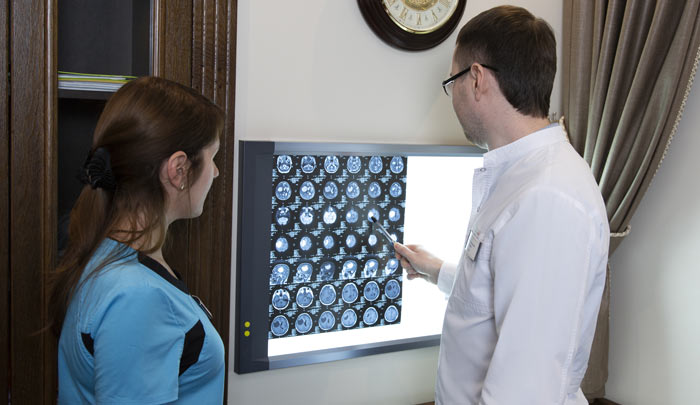
- МРТ проводится при наличии неврологической симптоматики для оценки поражения корешков спинномозговых нервов опухолевой массой или разрушенным позвонком. Также МРТ является обязательным исследованием при подозрении на солитарную миелому костей.

Лечение
На сегодняшний день лекарств, которые могли бы полностью излечить миелому, нет. Основные усилия направлены на достижение ремиссии и ее пролонгирование. Схема лечения миеломы будет определяться возрастом пациента и его состоянием. Используется несколько подходов к терапии:
- Стандартная химиотерапия с использованием мелфалана, преднизолона и бортезомиба. Такое лечение миеломы показано ослабленным пациентам и людям старше 65 лет, которые не смогут перенести более серьезное лечение. Для пациентов с тяжелой почечной недостаточностью проводят лечение с использованием бортезомиба и дексаметазона. В ряде случаев дексаметазон можно заменить на преднизолон, чтобы снизить токсическое действие. Также используются схемы лечения, включающие талидомид.
- Высокодозная полихимиотерапия. Наилучшие результаты достигаются при применении высокодозной полихимиотерапии (ВПХ) с последующей трансплантацией гемопоэтических стволовых клеток (ТГСК). Такое лечение показано пациентам младше 65 лет, а также пациентам 65- 70 лет при удовлетворительном состоянии и отсутствии противопоказаний. Возрастные ограничения обусловлены высокими рисками трансплантат-ассоциированной летальности, которая в данном случае может достигать 8%. Почечная недостаточность, даже в терминальной стадии, не является противопоказанием к ВПХ с аутотрансплантацией стволовых клеток при наличии в центре возможностей для проведения гемодиализа.
Схема лечения ВПХТ включает несколько этапов:
1 этап индукционный. На этапе индукции ремиссии рекомендуется применять трехкомпонентные схемы, не включающие мелфарман. Обычно это схемы PAD и VCD, но может использоваться и VD. При достижении полной ремиссии или очень хорошей ремиссии, пациенты направляются в трансплантационный центр для проведения ТГСК. Если опухоль оказалась резистентной, назначают терапию второй линии. Если и после нее нет хорошего эффекта, рассматривают вариант высокодозной полихимиотерапии.

2 этап лечения — трансплантационный. Он, в свою очередь, состоит из нескольких этапов:
- Мобилизация гемопоэтических стволовых клеток (ГСК). На этом этапе необходимо собрать, выделить и заготовить достаточное количество CD 34+. Обычно их выделяют из крови (периферические ГСК), но при необходимости допускается забор из костного мозга. Для мобилизации СК применяется химиотерапия циклофосфаном + гранулоцитарный колониестимулирующий фактор (он провоцирует пролиферацию стволовых клеток). Если не удалось собрать достаточное количество СК, или при проведении повторной мобилизации, вместо циклофосфана используют плериксафор.
- Предтрансплантационное кондиционирование. Этот этап должен начинаться не позже 6 недель после забора ГСК. Его целью является улучшение качества противоопухолевого ответа, которого добились на индукционном этапе. Кондиционирование проводится с использованием высоких доз мелфалана.
- После этого проводится ТГСК, которая для пациента выглядит, как обычное переливание крови.
- При миеломе лечение может включать две ТГСК. Такой режим называется тандемная ТГСК. При этом, повторная трансплантация планируется в период 3-6 месяцев после первой (оптимальные сроки — 3 месяца). Особенно она актуальна для пациентов, не достигших полной ремиссии. Помимо трансплантации собственных СК, по показаниям могут применяться СК донора.
Поддерживающая терапия
Поддерживающая терапия назначается как после ТГСК, так и после стандартной ХТ. Ее целью является уничтожение остаточного клона миеломных клеток. Используется леналидомид или бортезомиб.
Хирургическое лечение при миеломе
Хирургическое лечение используется в качестве паллиативных вмешательств при патологических переломах, компрессии спинного мозга или корешков спинногмозговых нервов . С этой целью проводятся различные реконструктивные операции, призванные устранить компрессию и зафиксировать костные отломки в нужном положении. Также могут быть проведены профилактические операции, при которых кости укрепляют с помощью металлических конструкций, не дожидаясь их переломов.
В ряде случаев при солитарной плазмоцитоме операция может применяться как самостоятельное лечение.
Как узнать, что лечение работает
Для оценки эффективности лечения, разработаны специальные критерии, включающие определение плазматических клеток в костном мозге, М-белка в крови и моче, а также количество очагов остеодеструкции. По этим критериям выделяют следующие формы ответа:
- Полная ремиссия — количество ПК входит в норму и не превышает 5%, в сыворотке и моче отсутствует М-белок, нет новых очагов остеодеструкции.
- Почти полная ремиссия — критерии такие же, как у ПП, но при использовании иммунофиксации в моче определяется М-белок.
- Очень хорошая частичная ремиссия — М-белок в крови снижается на 90% от исходного уровня или определяется только с помощью иммунофиксации.
- Частичная ремиссия — М-белок в крови снижается на 50% от исходного уровня, в моче — на 90%. Если это солитарная плазмоцитома, очаги также должны уменьшится на 50%.
Также могут быть варианты минимального ответа, стабилизации процесса, прогрессирования и развития рецидива.
Что будет, если лечение не дает результатов
Если опухоль резистентна к терапии первой линии, используют препараты второй линии с другим механизмом действия. Например, если в первой схеме применялся бортезумаб, его меняют на леналидомид.
При развитии рецидивов, возможно назначение ХТ первой линии, а также использование препаратов с более высокой противоопухолевой активностью в отношении миеломы — помалидомид, карфилзомиб и др.

Побочные эффекты от лечения миеломы
Побочные эффекты при лечении миеломы аналогичны таковым при любой химиотерапии. Сюда входят:
- Тошнота.
- Рвота.
- Общая слабость.
- Общетоксическое действие.
- Диареи.
- Анемии.
- Иммунодефициты.
- Кровотечения.
Боль при миеломе
Костные боли при миеломе являются очень серьезной проблемой. Для их купирования и предупреждения дальнейшей резорбции кости применяют бисфосфонаты. Препаратом выбора является золедроновая кислота. Также для устранения боли используется лучевая терапия и сильные анальгетики, вплоть до наркотических препаратов.
Продолжительность жизни при болезни
Продолжительность жизни определяется формой заболевания, его стадией и ответом на лечение. Тлеющая миелома может годами не прогрессировать и не угрожать жизни пациента. При активной миеломе средняя продолжительность жизни при 1 стадии составляет 6-7 лет, при 2 стадии — 3-4 года, при 3 — 2 года.
Множественная миелома — это вид онкопатологии, локализованной в костном мозге и поражающей кровеносную систему. Заболевание приводит к увеличению количества кальция, который откладывается в органах. Опухоль костного мозга влияет на окружающие ткани и кости: позвоночник, череп, таз. Кровь становится гуще за счёт повышенного количества белка. Обычно выявляется у людей от 60 лет и старше.
Акции
Консультация врача-хирурга по поводу операции бесплатно!
- Врачи
- Цены
- Неходжкинская лимфома
- Лимфома
- Хронические миелопролиферативные заболевания
- Множественная миелома
- Лимфома Ходжкина
Содержание статьи:
Множественная миелома (ММ) представляет собой злокачественное опухолевое поражение B-лимфоцитов – плазматических клеток, отвечающих за иммунные функции. Относится к группе хронических миелобластных лейкозов. Патология также именуется миеломной болезнью, плазмоцитомой, болезнью Рустицкого-Калера.
Согласно последней версии классификации Всемирной организации здравоохранения (ВОЗ) 2017 г. термин "множественная миелома" заменен на термин "плазмоклеточная миелома" Источник:
Менделеева Л.П. Множественная миелома. Клинические рекомендации / Л.П. Менделеева [и др.] // Современная онкология. - 2020. - № 22 (4). - С. 6-28. .
Среди всех злокачественных опухолей на долю множественной миеломы приходится около 1%, среди опухолей органов кроветворения и лимфоидной ткани – 10-15%.
Болезнь чаще диагностируется у людей старшего возраста – в некоторых случаях ее симптомы обнаруживаются после 50 лет, средний возраст больных 66-70 лет, у людей до 40 лет распространенность патологии не превышает 2% Источник:
Менделеева Л.П. Множественная миелома. Клинические рекомендации / Л.П. Менделеева [и др.] // Современная онкология. - 2020. - № 22 (4). - С. 6-28. . Заболевание встречается во всех странах мира у людей всех рас Источник:
Бессмельцев С.С. Множественная миелома (лекция) / С.С. Бессмельцев // Вестник гематологии. - 2014. - Т. X. - № 3. - С. 6-39. .
В России, по данным на 2017 год, заболеваемость ММ составила 2,78 случаев на 100 тыс. населения.
Множественная миелома на сегодня считается неизлечимым заболеванием, терапия направлена на сдерживание роста опухоли, продление жизни больных и поддержание ее качества. Прогноз зависит от того, на какой стадии выявлено заболевание, возраста пациента, степени поражения и соответствующих лабораторных показателей. К сожалению, миеломная болезнь часто диагностируется только с появлением клинических симптомов, при этом с момента начала заболевания до явной симптоматики может пройти достаточно долгое время, в течение которого выявить патологию можно только по анализу крови.
Причины и факторы риска возникновения множественной миеломы
Болезнь развивается вследствие мутаций в клетках-предшественниках B-лимфоцитов. Причины возникновения мутаций неизвестны, но существуют факторы риска, их провоцирующие. Это:
- наследственная предрасположенность;
- воздействие физических и химических канцерогенов, радиоактивного излучения;
- прием иммуносупрессоров, иммунодефицитные состояния;
- длительная антигенная стимуляция клеток лимфоидной системы после вирусных инфекций.
Симптоматика заболевания
В 10-20% случаев болезнь протекает бессимптомно и выявляется случайно при плановых обследованиях, когда обнаруживается высокая СОЭ или белок в моче Источник:
Бессмельцев С.С. Множественная миелома (лекция) / С.С. Бессмельцев // Вестник гематологии. - 2014. - Т. X. - № 3. - С. 6-39. . Поэтому людям из групп риска – больным ВИЧ, принимающим иммуносупрессоры, перенесшим тяжелые вирусные инфекции, работникам вредных производств – следует периодически сдавать анализы крови и мочи.
В период клинических симптомов, как правило, раньше других появляются боли практически во всех костях скелета – позвоночнике, ребрах, грудине, тазовых, бедренных, плечевых костях. Боли возникают самопроизвольно при движении или пальпации. Позднее развивается остеопороз, могут возникать переломы, в таких случаях боль носит постоянный локализованный характер. Вследствие компрессионных переломов позвонков появляются сопутствующие симптомы, характерные для сдавления корешков спинного мозга, изменение чувствительности, параплегии, нарушение моторики мочевого пузыря и кишечника.
При ММ поражаются различные органы с соответствующей симптоматикой.
Миеломная нефропатия
Поражение почек, развивающееся вследствие склерозирования почечных канальцев, вынужденных фильтровать большой объем миеломного белка. Кроме того, в поражении почек при множественной миеломе принимают участие дегидратация, повышение уровня кальция в крови, сопутствующие инфекции и прием высоких доз нестероидных противовоспалительных препаратов. Миеломная нефропатия имеет различные проявления, от бессимптомной протеинурии (наличие белка в моче) до тяжелой почечной недостаточности. К нефропатии могут присоединяться инфекционные поражения почек.
Анемия
Инфильтрация костного мозга миеломными клетками приводит к снижению количества эритроидных клеток-предшественников, из которых образуются эритроциты. Помимо снижения гемоглобина и цветового показателя, в анализах крови обнаруживается значительно ускоренная СОЭ (скорость оседания эритроцитов). Больные с анемией испытывают слабость, беспричинную усталость, головокружения. У них отмечается сухость и бледность кожи, ломкость ногтей и волос.
Гиперкальциемия
Повышенное содержание кальция в крови приводит к появлению тошноты с приступами рвоты, учащенному мочеиспусканию, мышечной слабости, вялости, сонливости, потере сознания, вплоть до коматозного состояния в терминальной стадии болезни.
Инфекционные осложнения
При ММ в несколько раз повышается риск возникновения бактериальных и вирусных осложнений. Наиболее часто у пациентов развиваются инфекционные поражения почек и легких (пневмония). Присоединение инфекции – одна из ведущих причин смертности от множественной миеломы.
Нарушения свертываемости крови
Белки, вырабатываемые миеломными клетками, провоцируют повышенную вязкость крови, из-за чего появляются как местные симптомы – кровоизлияния в сетчатку глаза, носовые, маточные и другие кровотечения, так и общие – одышка, головокружение, инсультоподобные признаки.
Миеломный амилоидоз
Инфильтрация тканей миеломными клетками. Поражаются практически все органы и системы – сердечно-сосудистая, выделительная, нервная системы, желудочно-кишечный тракт, роговица глаз, суставы, кожа – с соответствующими поражениями.
Обращаться к врачу следует при появлении первых, даже неспецифических признаков заболевания, – слабости, вялости, болей в костях.
Классификация множественной миеломы
ММ классифицируют по характеру распространения новообразований, с учетом характеристик клеток, по секретированию парапротеинов.
По характеру распространения опухолевого инфильтрата:
- Локальная узловая форма (солитарная плазмоцитома):
- костная локализация – присутствует единичный очаг остеолиза (разрушения кости), плазмоклеточная инфильтрация костного мозга не выявляется;
- внекостная (экстрамедуллярная) локализация – опухолевое поражение лимфоидной ткани;
- множественно-узловатая;
- диффузно-узловатая;
- диффузная.
По характеристикам клеток:
- плазмоцитарная;
- плазмобластная;
- полиморфно-клеточная;
- мелкоклеточная.
По секреции парапротеинов:
- несекретирующие миеломы;
- диклоновые миеломы;
- миелома Бенс-Джонса;
- A-, G-, M-миеломы.
Стадии множественной миеломы
Стадирование множественной миеломы осуществляется на основании системы Дьюри-Салмона либо согласно международной системе ISS/R-ISS (международная система, пересмотренная в 2014 году).
По Дьюри-Салмону для определения стадии заболевания рассматривают следующие критерии:
- содержание моноклонального иммуноглобулина в крови и моче;
- уровень кальция в сыворотке крови, возрастающий при высвобождении его из костной ткани;
- степень анемии, вызванной угнетением эритропоэза;
- степень деструкции костной ткани.
В соответствии с этими критериями выделяют три стадии ММ.
Стадия Признаки Клеточная масса (1012/м2) I Моноклональный глобулин – незначительное количество;
Уровень кальция в крови – норма;
Гемоглобин – норма или незначительно понижен (не менее 10 г/дл);
Переломы или другие повреждения костей – отсутствуют либо единичный эпизод.II Признаки, не соответствующие I или III стадиям. 0,6-1,2 III Моноклональный глобулин – высокий уровень;
Содержание кальция в крови – выше нормальных значений;
Гемоглобин – менее 8,5 г/дл;
Повреждения костей – три и более остеолитических очага.>1,2 Для каждой из стадий выделяют подстадию A или B, в зависимости от нарушения функции почек:
- A – функция почек в норме, сывороточный креатинин
- B – сниженная функция почек, сывороточный креатинин ≥170 мкмоль/л или 2 г/дл.
Система ISS учитывает уровень в сыворотке крови сывороточного альбумина и β-2-микроглобулина. Согласно ей, ММ разделяется на три стадии.
Стадия Признаки I Альбумин ˃ 35 г/л, β-2-микроглобулин ˂3,5 мг/л. II Альбумин ˂ 35 г/л, β-2-микроглобулин ˂3,5 мг/л или β-2-микроглобулин находится в диапазоне 3,5-5,5 мг/л при любом содержании альбумина. III Показатель β-2-микроглобулина превышает 5,5 мг/л при любом содержании альбумина. После пересмотра в 2014 году к уже учитываемым показателям системы ISS, добавились наличие неблагоприятных хромосомных аномалий и уровень лактатдегидрогеназы (ЛДГ).
Стадии R-ISS
Стадия Признаки I Соответствует I стадии ISS + цитогенетические аномалии стандартного риска по FISH (отсутствие цитогенетических аномалий высокого риска) и нормальный уровень ЛДГ. II Критерии не соответствуют I или III стадиям R-ISS. III Соответствует III стадии ISS + цитогенетические аномалии высокого риска по FISH (наличие del 17p и/или транслокации t(4;14) и/или транслокации t(14;16)) или высокий уровень ЛДГ. Диагностика множественной миеломы
При первых признаках заболевания пациенты чаще всего обращаются к терапевту или узким специалистам в соответствии с беспокоящими симптомами. При подозрении на ММ больной направляется к гематологу. Врач проведет тщательный опрос больного, физикальный осмотр. Для постановки диагноза множественной миеломы применяются лабораторные методы, рентгенография и дополнительные исследования.
Лабораторные методы:
- развернутый общий анализ крови;
- анализ крови на группу и резус-фактор;
- исследование крови на ВИЧ;
- биохимия с обязательным определением креатинина, β-2-микроглобулина, ЛДГ, интерлейкина-6, С-реактивного белка;
- коагулограмма – для определения показателей свертываемости крови;
- определение содержания β-2-микроглобулина в моче;
- определение показателей сывороточных иммуноглобулинов.
На рентгенографии определяются очаги поражения костной ткани, их количество, степень поражения. Дополнительно для оценки остеодеструкции может назначаться компьютерная томография. Для уточнения наличия и распространенности поражения костей, выявления костных плазмоцитов с определением их размеров рекомендуется выполнить ПЭТ/КТ.
Для цитогенетического исследования опухолевых клеток показана биопсия костного мозга. Также проводится иммунофенотипирование клеток крови.
Для исключения поражения различных органов или при имеющейся симптоматике назначаются:
- ЭКГ, УЗИ сердца;
- рентгенография, КТ грудной клетки;
- эзофагогастродуоденоскопия;
- консультации кардиолога, невропатолога, нефролога и других врачей по показаниям.
При метастазировании ММ малигнизированные клетки лимфогенным путем распространяются в костную ткань. Метастатические очаги определяются с помощью рентгенографии или компьютерной томографии костей.
Лечение множественной миеломы
Тактика лечения ММ зависит от того, на какой стадии выявлено заболевание, а также от особенностей его течения. В случаях бессимптомной (тлеющей) миеломы (около 10% больных) болезнь прогрессирует очень медленно и не требует противоопухолевого лечения. Поэтому иногда на первых стадиях заболевания врачи выбирают выжидательную тактику, чтобы оценить скорость развития патологии.
При имеющейся симптоматике больным показано специфическое противоопухолевое лечение. Его схема назначается врачом с учетом всех факторов: вида множественной миеломы, возраста больного, имеющихся сопутствующих заболеваний, данных лабораторных анализов. Пациенту могут быть назначены химиотерапия, лучевая терапия, трансплантация костного мозга. В сочетании с основными методами лечения могут использоваться иммунотерапия (биотерапия), плазмаферез крови, терапия глюкокортикостероидами.
Совместно с противоопухолевым лечением проводится симптоматическая терапия для поддержания нормального функционирования пораженных органов и систем.
При болевом синдроме рекомендуется проведение обезболивающей терапии, при сильных болях – с применением наркотических и психотропных лекарственных препаратов.
Прогноз и профилактика заболевания
На сегодняшний день ММ считается неизлечимым заболеванием с неизбежным возникновением рецидивов. Как правило, рецидивы развиваются в течение года после лечения миеломной болезни, каждая последующая ремиссия короче предыдущей.
Прогноз выживаемости зависит от стадии, на которой выявлена множественная миелома, и ее вида. При выявлении на I и II стадиях средняя продолжительность жизни составляет 4-4,5 лет, при IIIA стадии – около 2,5 лет.
Самый неблагоприятный прогноз при ММ, выявленной на IIIB стадии, продолжительность жизни больных около 15 месяцев. При первичной резистентности к химиотерапии выживаемость составляет менее года.
Профилактики множественной миеломы не существует, так как неизвестны факторы, приводящие к мутации клеток. Больным после прохождения лечения ММ в течение всей жизни необходимо наблюдение гематолога.
Источники:
- Бессмельцев С.С. Множественная миелома (лекция) / С.С. Бессмельцев // Вестник гематологии. - 2014. - Т. X. - № 3. - С. 6-39.
- Кучма Ю.М. Множественная миелома / Ю.М. Кучма // Клиническая онкогематология. Фундаментальные исследования и клиническая практика. - 2012.
- Менделеева Л.П. Множественная миелома / Л.П. Менделеева, О.С. Покровская // Клиническая онкогематология. Фундаментальные исследования и клиническая практика. - 2009.
- Менделеева Л.П. Множественная миелома. Клинические рекомендации / Л.П. Менделеева [и др.] // Современная онкология. - 2020. - № 22 (4). - С. 6-28.
- Семочкин С.В. Множественная миелома / С.В. Семочкин // Клиническая онкогематология. Фундаментальные исследования и клиническая практика. - 2020. - № 13 (1). - С. 1-24.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Миелома — злокачественная опухоль, подавляющая нормальное кроветворение, разрушающая кости и вырабатывающая патологические белки, повреждающие внутренние органы. Когда говорят о миеломе крови или костей, или позвоночника, или костного мозга, то имеют ввиду одно заболевание с разнообразными проявлениями.
Относящееся к гемобластозам или онкогематологическим процессам, то есть злокачественным болезням крови и лимфатической ткани заболевание имеет много названий: множественная миелома, миеломная болезнь и генерализованная плазмоцитома, плазмоцитарная миелома.
Причина миеломы
Миелома состоит из изменённых плазматических клеток. В нормальном костном мозге плазматические клетки рождаются из В-лимфоцитов, но число их ограничено всего 5%, большее количество — уже патология.
Определённой ясности с первопричиной развития плазматической опухоли нет, в инициации процесса подозревают плохую наследственность и склонность к аллергии против собственных тканей, радиацию и работу с токсичными веществами, под подозрение попал и вирус герпеса 8 типа.
![]()
Миеломная болезнь поражает трёх из 100 тысяч россиян, как правило, пожилых — преимущественно на седьмом десятке жизни, у молодых до 40 лет заболевание встречается очень редко.
Среди страдающих заболеваниями крови и лимфатической ткани плазмоцитому имеет 10-13%, но из всех существующих в природе злокачественных процессов на больных плазмоклеточной опухолью приходится не более одного процента.
Что происходит при миеломе?
По какой-то причине в костном мозге появляются ненормальные клетки, размножаясь, они нарушают нормальное кроветворение, что проявляется анемией. Недостаток эритроцитов сказывается на работе всех органов, но особенно сильно на легочной ткани и головном мозге, что проявляется недостаточностью их функций.
Функция нормальных плазматических клеток — выработка антител-иммуноглобулинов для защиты от болезнетворных агентов. Миеломные плазмоциты тоже вырабатывают иммуноглобулины, но дефектные парапротеины, не способные к иммунной защите.
В костях миеломные клетки стимулируют остеокласты, вызывая остеолизис — разъедание кости. Из разрушенной кости кальций выходит в плазму, накапливаясь, приводит к гиперкальциемии — тяжёлому состоянию, требующему принятия срочных мер.
Диагностика миеломной болезни
Диагноз устанавливается по анализам крови, где находят парапротеины и определяют их суммарную и видовую концентрацию. Парапротеины обозначают как иммуноглобулины — IgA, IgG и IgМ. Плазмоциты вырабатывают иммуноглобулины по собственному усмотрению и в разном количестве, по их изменению продукции патологических белков впоследствии оценивают эффективность лечения и активность заболевания.
Степень агрессивности плазматических клеток выясняют при микроскопии костного мозга, его получают из грудины при стернальной пункции или при биопсии тазовой кости. Особенно актуально исследование при невысокой продукции парапротеинов или при изменении характера течения болезни.
![]()
Часто заболевание случайно обнаруживается во время обычной рентгенографии органов грудной клетки по литическим дефектам ребер. На первом этапе необходимо выявить все деструктивные изменения в костях, чтобы в дальнейшем следить за процессом и результатами терапии, что позволяет высокочувствительная низкодозная КТ всего скелета.
При МРТ изучается состояние плоских костей — черепа и таза, что обязательно при тлеющей и солитарном варианте опухоли. МРТ помогает оценить не только дефекты кости, но и наличие опухолевой инфильтрации мягких тканей, вовлечение в процесс спинного мозга.
Обязательно проводится анализ на кариотип для выявления генетических аномалий, влияющих на прогноз в отношении жизни больного и эффективность лечения.
![]()
Когда диагноз миеломы не вызывает сомнений
Характерные особенности клеток определяют течение процесса от медленной и практически доброкачественной гаммапатии или тлеющей миеломы до стремительного плазмоклеточного лейкоза.
Не всегда изначально удаётся классифицировать заболевание, что усложняет выбор оптимальной терапии. В 2014 году международный консенсус определил критерии, облегчающие постановку точного диагноза и отделяющие один вариант опухолевого процесса от других.
В первую очередь, в костном мозге определяют процент плазматических клеток, так при симптоматической миеломной болезни их должно быть более 10%, а 60% говорит о высокой агрессивности опухоли.
- М-протеин в крови, то есть IgA или IgG;
- легкие цепи иммуноглобулинов;
- в моче белок Бенс-Джонса;
- очаги в костях скелета.
При недостаточности специфических критериев диагностике помогают неспецифические, но часто встречающиеся последствия деятельности плазмоцитов и парапротеинов на органы-мишени:
- повышение уровня кальция крови в результате массивного разрушения костей;
- снижение гемоглобина при опухолевом замещении костного мозга;
- повышение креатинина крови — маркёра почечной недостаточности.
Симптомы миеломы
Замечено, что каждый пул плазматических клеток производит иммуноглобулины с персональными особенностями и по своему графику, отчего клинические проявления очень своеобразны и глубоко индивидуальны. Нет двух одинаковых больных, тем более невозможно найти двух похожих пациентов по диагностическим критериям. Тем не менее, выделяют несколько типов заболевания.
По количеству поражений опухоль может быть генерализованной или множественной и солитарной — с единственным очагом.По течению различают вялотекущую или тлеющую, она же индолетная, и симптоматическую плазмоцитому, протекающую с явными клиническими проявлениями.
![]()
Основное проявление симптоматической миеломы — боли в костях вследствие их разрушения, которые появляются не сразу и часто даже не в первый год заболевания. Болевой синдром возникает при вовлечении в опухолевый процесс надкостницы, пронизанной нервными окончаниями. При медленно текущем процессе до выявления опухоли может пройти несколько лет, поскольку ничего кроме эпизодов слабости у пациента не возникает.
В развёрнутой стадии с множественными поражениями на первый план выходят в разных комбинациях и с индивидуальной интенсивностью переломы в местах деструкции костей и проявления почечной недостаточности, или амилоидоз органов.
Лечение миеломной болезни у молодых
Вялотекущий вариант миеломной болезни не всегда требует лечения, поскольку не угрожает жизни, а терапия совсем не безвредна. В данном случае наблюдение за течением процесса более выгодно пациенту, нежели токсичная химиотерапия. Регулярные обследования позволяют вовремя диагностировать активизацию процесса.
Симптоматическая миелома разделяется по стадиям от I до III по уровню в крови специфического микроглобулина и альбумина, стратегия при стадии I и II-III различается только используемыми препаратами и их комбинациями.
При любой стадии основное и определяющее тактику — состояние пациента и его возраст. Так сохранным больным до 65-летнего возраста и без тяжёлых хронических болезней предлагается агрессивная химиотерапия высокими дозами с пересадкой собственных стволовых клеток крови, по-научному, аутологичной трансплантацией.
Физически сохранные пациенты от 65 до 70-летия тоже могут претендовать на высокодозную химиотерапию, но уже не комбинацией лекарств, а единственным препаратом — мелфаланом.
До начала высокодозной химиотерапии проводится несколько курсов полихимиотерапии обычными дозами, затем специальным препаратом стимулируется выработка костным мозгом собственных стволовых клеток, которые собираются и консервируются. Затем пациент получает очень высокие дозы цитостатиков, в результате чего гибнут все клетки крови — опухолевые и нормальные. Нормальные, заблаговременно законсервированные кровяные элементы и вводят пациенту.
Лечение миеломы у пожилых
Пациенты старше 65 лет и помоложе, но с сопутствующими болезнями, влияющими на общее состояние и активность, тоже на первом этапе проходят цикловую химиотерапию, в том числе с использованием таргетных препаратов. Результат лечения оценивается по анализам крови и костного мозга, где определяют концентрацию специфических для заболевания белков и процент опухолевых клеток.
На результате лечения отражается не только возраст, но и наличие нескольких хронических болезней, астенизация, подразумевающая физическое ослабление с похуданием или без оного.В последние годы спектр химиопрепаратов существенно расширился за счёт таргетных средств, продемонстрировавших хороший непосредственный результат и увеличение продолжительности жизни участников исследований.
Поражения скелета подлежат длительной терапии бисфосфонатами, уменьшающими болевой синдром, предотвращающими переломы и гиперкальциемию. На отдельные опухолевые очаги воздействуют ионизирующим излучением, обязательна лучевая терапия при угрозе сдавления спинного мозга и поражении шейного отдела позвоночника.
![]()
Прогноз при миеломной болезни
Кроме возраста пациента и его физического состояния на прогнозе миеломы и продолжительности жизни отражается чувствительность опухоли к лекарственному лечению и биологические характеристики плазматических клеток, в частности генетические аномалии с делецией участков хромосом и амплификацией — удвоением генов.
Очень важно для жизни пациента правильно выбрать лечащего доктора и клинику, где могут провести точнейшее обследование и пациентом занимается целая команда врачей разных специальностей, знающих клинические проблемы немолодого миеломного больного и умеющих их решать.
Множественная миелома — это злокачественная опухоль лимфоидной природы, для которой характерна триада признаков:
- Колонизация костного мозга опухолевыми плазматическими клетками.
- Возникновение очагов расплавления костной ткани (деструкция кости).
- Обнаружение в крови и/или моче специфического белка — моноклонального глобулина.
Основу миеломы составляют плазматические клетки (дифференцированные В-лимфоциты, плазмоциты). Они секретируют особый белок — моноклональный иммуноглобулин, он же М-белок, М-компонент, М-протеин, который негативно влияет на организм, приводя к развитию тяжелых симптомов. Кроме того, колонизация плазмоцитами костного мозга приводит к нарушению кроветворения и очаговому расплавлению костной ткани.
Симптомы множественной миеломы
В начальных стадиях множественная миелома протекает бессимптомно. По мере увеличения количества опухолевых клеток, заболевание прогрессирует и могут развиваться следующие симптомы:
![]()
Виды множественной миеломы
Существует несколько классификаций миеломной болезни. По степени распространенности опухолевых поражений выделяют:
- Диффузная форма множественной миеломы. Происходит инфильтрация костного мозга без костных разрушений (остеодеструкции).
- Диффузно-очаговая форма миеломы. Помимо инфильтрации костного мозга имеются очаги деструкции костей.
- Множественно-очаговая форма миеломы. Есть очаги остеодеструкции, но нет диффузного поражения костного мозга. В этом случае при исследовании пунктата возможно получение нормальной миелограммы.
- Редкие формы миеломы — склеротическая, висцеральная и др.
Также множественная миелома классифицируется на основе иммунохимического типа опухоли. Основным фактором здесь является вид патологического иммуноглобулина, определяемого в крови и моче. Выделяют G, A, D, E, M-миелому, миелому Бенс-джонса, биклональную и несекретирующую.
Стадии и прогноз при множественной миеломе
Стадирование множественной миеломы определяется на основании 4-х параметров: количество М-компонента, уровень гемоглобина, уровень кальция, степень поражения костей. Стадии:
- 1 стадия миеломы – легкая анемия (гемоглобин более 100 г/л), кальций в норме, низкий М-белок, менее 5 очагов поражения костей. Средняя продолжительность жизни таких пациентов составляет 6,5 лет.
- 2 стадия миеломы – анемия средней степени тяжести, кальций повышен до 3 ммоль/л, количество очагов остеолизиса не превышает 20, уровень М-компонента: 35 IgG < 35-70г/л IgМ 30-50, протеинурия Бенс-Джонса 4-12 г/сутки.
- Третью стадию миеломы выставляют при наличии хотя бы одного из следующих признаков – тяжелая анемия (гемоглобина ниже 85 г/л), кальций выше 3 ммоль/л, высокий уровень М-белка, выраженная остеодеструкция (более 30 очагов остеолизиса – разрушения костей). Средняя продолжительность жизни составляет 2 года.
Помимо этого, существует система стадирования миеломы, основанная на уровне В2-микроглобулина и альбумина в крови:
- 1 стадия множественной миеломы — В2-микроглобулин ниже 3,5 мг/л, альбумин выше 35 г/л.
- 2 стадия миеломы — В2-микроглобулин повышается до 5,5 мг/л, альбумин снижается ниже 35 г/л.
- 3 стадия миеломы — значения В2-микроглобулина превышают 5,5 мг/л.
![]()
Причины множественной миеломы
Причиной развития миеломной болезни являются мутации в клетках-предшественницах В-лимфоцитов. Что приводит к этим мутациям, до конца неизвестно. Но выделяют несколько факторов риска, при наличии которых вероятность развития заболевания превышает общепопуляционную:
- Возраст старше 40 лет.
- Мужской пол.
- Принадлежность к негроидной расе.
- Наличие моноклональной гаммапатии — у каждого сотого такого пациента развивается миелома.
- Вторичные иммунодефициты — ВИЧ, прием иммуносупрессивной терапии.
- Наличие миеломы среди близких кровных родственников.
- Наличие в анамнезе радиационного воздействия, в том числе лучевой терапии.
![]()
Диагностика множественной миеломы
Диагностика миеломы предполагает оценку жалоб пациента и проведение инструментальных методов диагностики:
- Лабораторные исследования — помимо рутинных анализов выполняется биопсия костного мозга и/или опухолевой ткани, определение β2-микроглобулина и др.
- Рентген костей или компьютерная томография костей для поиска очагов остеодеструкции.
- Иммунофенотипирование и цитогенетическое исследование опухолевых клеток для определения прогноза и составления плана лечения.
Диагноз множественной миеломы выставляется на основании следующих критериев:
- Уровень плазмоцитов в костном мозге или опухолевом биоптате превышает 10%.
- В крови и моче определяется М-белок (кроме несекретирующей формы множественной миеломы).
- Присутствуют признаки поражения внутренних органов миеломными клетками — гиперкальциемия, анемия, поражение костей, почечная недостаточность.
Как лечится множественная миелома
Множественная миелома сегодня считается неизлечимым заболеванием. Усилия медицины направлены на то, чтобы сдержать рост опухоли, продлить и улучшить качество жизни таких больных.
![]()
Выделяют следующие виды лечения миеломы:
- Стандартная химиотерапия. Назначается пациентам, которым противопоказана высокодозная полихимиотерапия. Средняя продолжительность жизни после нее 29 месяцев. В стандартную схему первой линии входит мелфалан и преднизолон. Более эффективные схемы включают талидомид, леналидомид или бортезомиб (относительно новые противоопухолевые препараты).
- Высокодозная полихимиотерапия (ВПХТ) с последующей пересадкой кроветворных стволовых клеток ТГСК (как аутологичных, так и донорских). Данное лечение позволяет достичь полной ремиссии у большинства пациентов (до 75%), но к сожалению, в течение 2-5 лет отмечается прогрессирование заболевания. Более эффективным является проведение двойного курса ВПХТ с ТГСК (тандемная ВПХТ). Она позволяет добиться пятилетней безрецидивной выживаемости у 90% пациентов. Но такое тяжелое лечение могут перенести не все пациенты, поэтому показания к нему ограничены.
- Поддерживающая терапия. Даже ВПХ не может предотвратить развитие рецидива, назначается лечение, которое призвано подавлять клон злокачественных клеток. С этой целью используются интерфероны. Они помогают продлить медиану безрецидивной выживаемости до 42 месяцев.
- Борьба с осложнениями. Лечение боли — назначение сильных аналгезирующих препаратов, лучевая терапия. Хирургические операции проводятся при компрессионных переломах позвонков. Коррекция осложнений, вызванных угнетением кроветворения — переливание эритромассы и назначение эритропоэтина, применение антибиотиков при повышении температуры. Проведение гемодиализа, плазмофереза, назначение бисфосфонатов для контроля гиперкальциемии.
![]()
Диета и питание при миеломе
Особой диеты при множественной миеломной болезни не требуется, за исключением периода прохождения химиотерапии. Учитывая то, что основным побочным эффектом такого лечения является потеря аппетита, тошнота и рвота, требуется легкое и, вместе с тем, калорийное сбалансированное питание. Более подробные рекомендации пациенту дает лечащий врач.
![]()
![]()
![]()
![]()
![]()
Наши врачи
![]()
Хотела сказать, огромное спасибо врачам клиники. Обратились за вторым мнением специалиста, дали развёрнутый ответ на все вопросы, опираясь на представленные анализы. Получили грамотные советы и раз.
Пациент 70 лет осенью 2020 года отметил появление болей в животе и прошёл обследование, установившее наличие у него опухоли желудка с метастатическим поражением регионарных лимфатических узлов. По .
![1]()
![2]()
![3]()
![4]()
Сведения и материалы, размещенные на сайте , подготовлены исключительно в информационных целях и не являются медицинской консультацией или заключением. Авторы информационных материалов сайта не могут гарантировать применимость такой информации для целей третьих лиц и не несут ответственности за решения третьих лиц и связанные с ними возможные прямые или косвенные потери и/или ущерб, возникшие в результате использования информации или какой-либо ее части, содержащейся на сайте.
Лучевая диагностика ВИЧ-ассоциированного миелита
а) Определения:
• Вторичная миелопатия, связанная с ВИЧ-инфекциейб) Лучевая диагностика:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Гиперинтенсивность Т2 -сигнала спинного мозга ± неравномерное контрастное усиление
• Локализация:
о Грудной > шейный отдел; средне- и нижнегрудной отдел спинного мозга с краниальным распространением поражения по мере прогрессирования заболевания
• Морфология:
о Наиболее часто: атрофия (72%)
о Часто:
- Диффузная неспецифическая гиперинтенсивность Т2-сигнала без определенной закономерности изменений (29%)
- Атрофия + диффузное изменение сигнала (14%)
о Классическая картина: симметричная гиперинтенсивность Т2-сигнала в области боковых проводящих путей спинного мозга2. МРТ при ВИЧ-ассоциированном миелите:
• Т1-ВИ:
о Изменений может не быть
о Атрофия спинного мозга
• Т2-ВИ:
о Изменений может не быть
о Диффузная гиперинтенсивность или симметричная гиперинтенсивность сигнала в области задних столбов спинного мозга
о Атрофия спинного мозга
• STIR:
о Фокусы гиперинтенсивности сигнала
• Т1 -ВИ с КУ:
о ± контрастное усиление сигнала видимых очагов поражения3. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
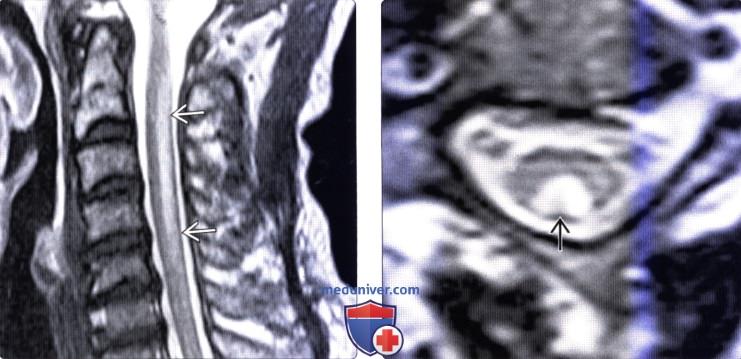
о МРТ: Т2-ВИ и Т1-ВИ с КУ![МРТ при ВИЧ-ассоциированном миелите]()
(Слева) Сагиттальный срез, Т2-ВИ: гиперинтенсивность сигнала шейного отдела спинного мозга в заднем его отделе, связанная с ВИЧ-ассоциированной миелопатией. Инфекция, вызванная ВИЧ 1 типа, может индуцировать разрушение макрофагами миелина. Эти макрофаги секретируют факторы, повреждающие нервную ткань. ВИЧ-инфекция может приводить к нарушению нормального трансметилового цикла и вакуолизации белого вещества спинного мозга.
(Справа) Аксиальный срез, Т2-ВИ, пациент с ВИЧ-ассоциированной миелопатией: гиперинтенсивность сигнала задних столбов спинного мозга.в) Дифференциальная диагностика:
1. Дефицит витамина В12:
• Изменения спинного мозга могут выглядеть аналогично ВИЧ-ассоциированному миелиту
• Отрицательный тест на ВИЧ2. Вирус ветряной оспы:
• Миелопатия
• Положительный результат ПЦР на вирус в ликворе3. Цитомегаловирусный миелит:
• Причина ВИЧ-ассоциированной полирадикулопатии
• ± утолщение мягкой мозговой оболочки конуса спинного мозга и корешков, контрастное усиление МР-сигнала4. Рассеянный склероз:
• Очаги демиелинизации задней и заднебоковой локализации выглядят аналогично изменениям при ВИЧ-ассоциированном миелите
• Периоды нарастания и затухания клинической симптоматики
• Отрицательный тест на ВИЧ5. Поперечный миелит:
• МР-картина может быть абсолютно идентичной
• Воспалительный процесс, поражающий поперечник спинного мозга, отек спинного мозга
• Этиология неизвестна
• Нормальный уровень CD4-клеток и отрицательный тест на ВИЧ:
о На сегодняшний день встречаются публикации о развитии поперечного миелита у ВИЧ-положительных пациентов, получающих антиретровирусную терапию6. Вирус Т-клеточной лейкемии/лимфомы человека (HTLV1):
• Миелопатия:
о Хронический прогрессирующий спастический парез
• Поражение белого вещества головного мозга (52%), острая фаза: диффузное усиление Т2-сигнала спинного мозга; хроническая фаза: атрофия спинного мозга (74%)
• Демиелинизация и снижение числа аксонов в боковых и передних столбах спинного мозга
• ± эффективность терапии глюкокортикоидами или интерфероном7. Антикардиолипиновые антитела:
• Возвратно-ремиттирующая миелопатия
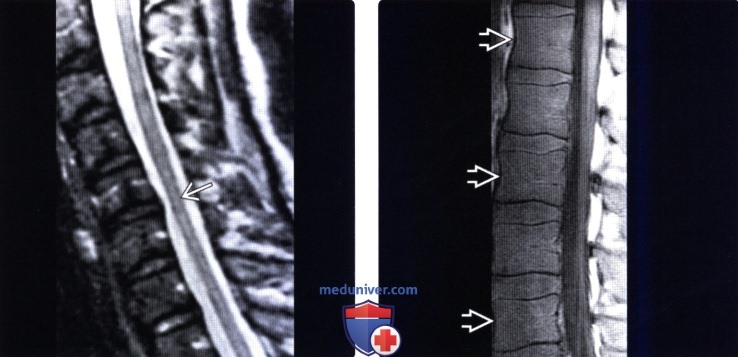
• Увеличение объема спинного мозга, формирование в грудном отделе спинного мозга удлиненной формы мультисегментарных очагов поражения![МРТ при ВИЧ-ассоциированном миелите]()
(Слева) Сагиттальный срез, Т2-ВИ: диффузная гиперинтенсивность Т2-сигнала центральной зоны спинного мозга на фоне первичного ВИЧ-ассоциированного миелита. Видны признаки легко выраженной атрофии спинного мозга.
(Справа) Сагиттальный срез, Т1-ВИ: диффузная гипоинтенсивность сигнала костного мозга позвонков. Эти изменения могут быть связаны со значительным увеличением депонирования железа в костном мозге, возможно связанным с анемией хронического заболевания.г) Патология:
1. Общие характеристики:
• Этиология:
о Первичная ВИЧ-инфекция = медленная ретровирусная инфекция, поражающая моноциты и макрофаги спинного мозга
• Генетика:
о Нейротропизм присущ определенным штаммам вируса и может быть связан с их тропизмом к моноцитам:
- Этим можно объяснить, почему поражение ЦНС возникает далеко не у всех больных СПИДом
о Возможно имеет место полиморфизм генов, кодирующих структуру ферментов трансметилового цикла:
- Метилирование является обязательной частью процесса синтеза, стабилизации и восстановления миелина → нарушение метилирования приводит к вакуолизации белого вещества спинного мозга
- В норме эти нарушения выражены минимально или протекают бессимптомно
- Увеличение потребности в донорах метиловой группы или ингибирование процесса метилирования (при ВИЧ-инфекции) может привести к метаболическому стрессу или гипометилированию
- Таким образом реализуется генетическая предрасположенность к поражению спинного мозга у пациентов, инфицированных ВИЧ
• Сочетанные изменения:
о Оппортунистические инфекции центральной и периферической нервной системы (например, цитомегаловирусная инфекция, токсоплазмоз, прогрессирующая мультифокальная лейкоэнцефалопатия)
о Оппортунистические злокачественные новообразования (например, лимфома)2. Подразделение на стадии, степени и классификация ВИЧ-ассоциированного миелита:
• Критерии диагностики СПИД-ассоциированной миелопатии
о Пациенты мужского или женского пола старше 18 лет, инфицированные ВИЧ 1 типа
о СПИД-ассоциированная миелопатия, ± нейропатия и деменция:
- Наличие по меньшей мере двух из следующих симптомов:
Парестезии ± нарушение чувствительности в нижних или во всех конечностях
Слабость мышц конечностей
Неуверенная, скованная или некоординированная походка
Ощущение удара током вдоль спины и нижних конечностей при сгибании шеи
Частое мочеиспускание, ложные позывы, недержание или задержка мочи
Недержание кала или запоры
Эректильная дисфункция у мужчин
- Наличие по меньшей мере двух из следующих признаков:
Исчезновение вибрационной чувствительности ± суставно-мышечного чувства
Оживление глубоких сухожильных рефлексов
Патологические стопные знаки
Симптом Лермитта
Спастическая, атаксическая или спастически-атаксическая походка
о Симптомы и признаки СПИД-ассоциированной миелопатии, продолжающиеся по меньшей мере шесть недель
о Изменение соматосенсорных вызванных потенциалов
о Отсутствие других причин поражения спинного мозга на основании данных серологического исследования и анализа ликвора3. Микроскопия:
• Вакуолярная миелопатия (ВМ):
о Прямое повреждение нейронов ВИЧ
о Интрамиелиновая и периаксональная вакуолизация белого вещества с демиелинизацией волокон задних и боковых столбов спинного мозга
• Электронная микроскопия:
о Интрамиелиновые и периаксональные вакуоли, изредка-нарушение непрерывности аксональных волокон
о Миелин в цитоплазме макрофагов
о Накопление ВИЧ-1 в макрофагах
• Анализ РНК:
о Экспрессия генома ВИЧ-1 в мононуклеарных и многоядерных макрофагах, расположенных в зоне миелопатии
о РНК ВИЧ обнаруживается в 100% случаев ВМ
о Уровень экспрессии РНК вируса напрямую коррелирует с распространенностью поражения спинного мозга и клинической симптоматикой
• У детей также может развиваться ВМ:
о Диффузная демиелинизация со снижением числа аксональных волокон и более выраженной воспалительной инфильтрацией вещества спинного мозга
о Типичная ВМ встречается редко
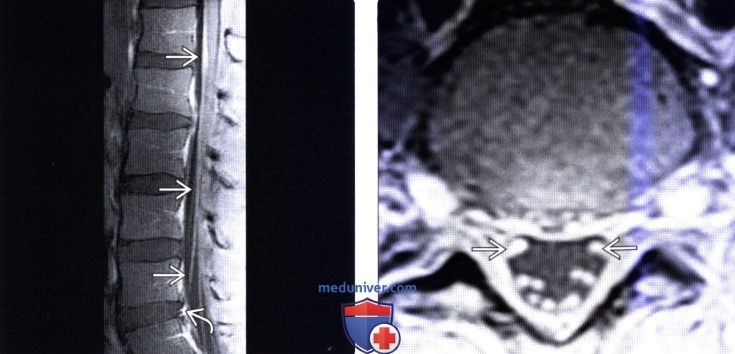
о Разница клинической картины может быть связана с отличиями в структуре миелина и задействованными у детей альтернативными патологическими механизмами развития заболевания![МРТ при ВИЧ-ассоциированном миелите]()
(Слева) Сагиттальный срез, Т1-ВИ, FS с КУ: диффузное контрастное усиление сигнала конского хвоста, распространяющееся до конуса спинного мозга. Признаков очагового поражения не видно. На уровне L4-L5 определяется накапливающий контраст разрыв фиброзного кольца межпозвонкового диска. В отсутствие анамнестических данных в круг дифференциальной диагностики включаются метастатические поражения и бактериальный менингит.
(Справа) Аксиальный срез, Т1-ВИ, FS с КУ: диффузное контрастное усиление сигнала корешков конского хвоста вследствие СПИД-ассоциированной полирадикулопатии. Это типичная МР-картина цитомегаловирусного радикулита.е) Клинические вопросы:
1. Клиническая картина ВИЧ-ассоциированного миелита:
• Наиболее распространенные симптомы/признаки
о Постепенно развивающийся прогрессирующий спастический парапарез, сопровождающийся атаксией, нарушениями мочеиспускания и чувствительными нарушениями:
- Сложность достижения и поддержания эрекции
- Скованность движений нижних конечностей, нередко сопровождающаяся судорогами и спазмами → пациентам становится сложно передвигаться
- В терминальной стадии может развиться тяжелый паралич, нарушение функции мочевого пузыря и сфинктера прямой кишки
- Безболезненные поначалу, на более поздних стадиях судороги и спазмы становятся источником выраженного дискомфорта и болевых ощущений
- Верхние конечности и кисти обычно остаются интактными
• Другие симптомы/признаки:
о Воспалительный синдром восстановления иммунитета:
- Большое разнообразие проявлений: диссеминированный туберкулез, миелопатия, энцефалопатия, тромбоз глубоких вен нижних конечностей, криптококковый менингорадикулит
- Начало антиретровирусной терапии может привести к прогрессированию вакуолярной миелопатии с развитием выраженной клинической картины
• Особенности клинического течения:
о Очень низкий уровень CD4-лимфоцитов:
о Нередко отмечается клиника недостаточности витамина В12:
- Может быть связана с полиморфизмом генов, кодирующих структуру ферментов трансметилового цикла
о Ликвор: у пациентов с ВИЧ-ассоциированной ВМ в пределах нормы:
- Исследование ликвора используется для исключения других заболеваний спинного мозга вирусной этиологии2. Демография:
• Эпидемиология:
о Частота СПИД-ассоциированной миелопатии, согласно данным литературы, составляет 20-55%
о В клинических исследования признаки ее отмечаются у 20% больных СПИДом, в гистологических - у 55%3. Лечение ВИЧ-ассоциированного миелита:
• МРТ применяется для исключения других заболеваний позвоночника и спинного мозга:
о Однако, как при клинически легкой, так и при тяжелой миелопатии МР-картина спинного мозга может быть абсолютно нормальной
о Также у таких пациентов могут обнаруживаться атрофия спинного мозга и патологическое изменение его сигнала
• Согласно данным исследований, у пациентов, получающих высокоактивную антиретровирусную терапию (ВААРТ), частота развития патологии спинного мозга ниже, чем у пациентов, не получающих ВААРТ:
о На сегодняшний день поражение спинного мозга развивается менее, чем у 10% больных СПИДом
• Отмечен положительный эффект терапии ВМ 1-метионином
• Симптоматическое лечение включает антиспастические препараты, лечение нарушений функции сфинктеров и физиотерапиюж) Диагностический поиск ВИЧ-ассоциированного миелита:
1. Помните:
• Всегда необходимо исключить другие, курабельные причины развития миелопатии
2. Нюансы интерпретации изображений:
• МРТ обычно не принципиальна для постановки диагноза, однако она помогает выявить другие состояния или найти другие объяснения имеющимся у пациента симптомам
• Наиболее распространенной МР-находкой является атрофия спинного мозга, характеризующаяся преимущественным поражением грудного ± шейного отдела спинного мозгаЧитайте также: