Микотический уретрит что это
Обновлено: 19.04.2024

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
К микотическим (грибковым) относят кандидозный уретрит. Эта патология встречается сравнительно редко.

[1], [2], [3], [4], [5], [6]
Код по МКБ-10
Что вызывает кандидозный уретрит?
Наиболее часто кандидозный уретрит возникает у больных с эндокринными нарушениями (сахарный диабет) или на фоне длит проводимой антибактериальной терапии. У больных без эндокринных нарушений микотические уретриты как следствие проводимой терапии антибиотиками возникают относительно редко. У женщин кандидозные уретриты могут быть следствием тотального поражения половых органов грибковой инфекцией, которую считают одним из самых распространенных микозов у женщин. У мужчин микотические уретриты носят изолированный характер.
Заражение происходит половым путём. Среди возбудителей кандидоза - дрожжеподобные грибы рода Candida, которых в настоящее время насчитывают более 150 видов. Заболевание в 80-90% случаев вызывают С. albicans, в 1-5% - С. tropicalis, в 10% - С. Grabrata. В отделяемом из мочеиспускательного канала обнаруживают большое количество нитей псевдомицелия в густой плотной слизи. Остальные виды Candida редко вызывают поражение влагалища и вульвы. У женщин с этими заболеваниями, а также у их половых партнёров нередко развивается поражение мочеиспускательного канала, обусловленное Candida или Gardnerella vaginalis.
Симптомы кандидозного уретрита
Кандидозный уретрит обычно начинается подостро, течение его торпидное. Инкубационный период длится в среднем 10-20 дней. Субъективные симптомы кандидозного уретрита не имеют характерных признаков. Иногда появлению выделений предшествуют парестезии в виде лёгкого зуда или жжения. Симптомы кандидозного уретрита - обычно скудные или водянистые выделения из мочеиспускательного канала бледно-розового цвета, однако они могут быть и густыми, слизистыми, с длинными нитями, заметными невооружённым глазом, быстро оседающими на дно сосуда. Поражения добавочных половых желёз при микотических уретритах редки, но баланопоститы встречаются очень часто.
Для кандидозного уретрита характерно образование белесоватого налёта в виде творожистых пятен на слизистой оболочке мочеиспускательного канала. Слизистая оболочка отёчна, резко гиперемирована.
Кандидозный уретрит может осложняться простатитом, эпидидимитом, циститом, особенно при смешанной инфекции, обусловленной грибами и патогенными микроорганизмами.

[7], [8], [9]

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Хламидийный уретрит - заболевание мочевыводящих путей, вызванное хламидиями.

[1], [2], [3], [4], [5], [6]
Код по МКБ-10
Причины хламидийного уретрита
Хламидии - облигатные внутриклеточные паразиты, обладающие уникальным циклом развития, который состоит из смены внутри- и внеклеточной фаз. Вне клетки хламидии представляют собой неподвижные сферические организмы (элементарные тельца) размером 0,2-0.15 мкм. Внутриклеточная форма - более крупные (около 1 мкм) ретикулярные тельца, имеющие структуру типичных грамотрицательных бактерий.
Высоко инфекционной формой возбудителя, адаптированной к внеклеточному существованию, считают элементарное тельце. Ретикулярное тельце - форма внутриклеточного существования паразита. По своей антигенной структуре патогенные штаммы Chlamidia trachomatis дифференцированы на 15 серотипов. из которых серотипы D и К связаны с поражением урогенитального тракта.
Хламидии, особенно Chlamidia trachomatis. - самая частая причина неспецифических уретритов во всех регионах. Попавшие на слизистую оболочку мочеполовых органов, прямой кишки или конъюнктиву глаза хламидии вначале прикрепляются к специфическим клеткам цилиндрического эпителия, затем фагоцитированные элементарные тельца либо погибают под влиянием лизосом клетки, либо вступают в цикл развития. Проникшие в клетку элементарные тельца превращаются ретикулярные (инициальные) тельца - форму внутриклеточного существования хламидии в виде характерных колоний около ядра клетки.
В зрелом включении все ретикулярные тельца постепенно замещаются элементарными, происходит разрыв клетки хозяина, сопровождающийся повреждением мембраны клетки и выходом элементарных телец. Все хламидии имеют общий групповой антиген представляющий собой липополисахаридный комплекс. В процессе эволюции хламидии приспособились переживать не только в эпителиальных клетках, но и в клетках иммунной системы.
На возникновение хламидийной инфекции мочеполовых органов организм отвечает иммунной реакцией. С помощью микроиммунофлюоресцентного теста у большинства больных обнаруживают типоспецифические антитела. Проникнув в мочеполовые органы, хламидии размножаются в эпителиальных клетках мочеиспускательного канала, вызывая воспалительную реакцию. Поскольку возбудители строго локализованы в эпителии, более глубокие, субэпителиальные изменения можно объяснить действием токсического фактора.
Внедрение хламидии в мочеполовой тракт не всегда вызывает яркие симптомы хламидийного уретрита, которое может быть субманифестным или бессимптомным. Иногда бессимптомное течение трансформируется в выраженное заболевание.

[7], [8]
Симптомы хламидийного уретрита
Установить продолжительность инкубационного периода при урогенитальной хламидийной инфекции трудно. Всё же многие авторы считают, что его продолжительность составляет от 1 до 2-3 нед и более. Продромальные симптомы хламидийного уретрита в виде парестезии бывают очень редко. Субъективные симптомы хламидийного уретрита, мало беспокоящие больных, возникают лишь с появлением отделяемого. Хламидийные уретриты ничем не отличаются от уретритов другой этиологии. часто наблюдаются скудные, стекловидные, слизистые или слизисто-гнойные выделения, нередко заметные только по утрам.
В свежих случаях у 70% больных поражён только передний отдел мочеиспускательного канала, при хроническом течении уретрит становится тотальным и примерно у 60% больных сопровождается хроническим простатитом, вызывающим учащение мочеиспускания. Изменения, выявленные при уретроскопии, идентичны таковым при уретритах другой этиологии и длительно сохраняются при прекращении выделений из мочеиспускательного канала. У 20-30% больных через 2-3 нед наступает спонтанное выздоровление. Однако у многих больных впоследствии уретрит рецидивирует и возникают опять симптомы хламидийного уретрита.

[9], [10], [11], [12], [13], [14], [15], [16], [17]
Где болит?
Осложнения и последствия
У больных хламидийными уретритами могут возникать урогенитальные и экстрагенитальные поражения. Среди урогенитальных осложнений наиболее часто встречаются эпидидимиты, орхоэпидидимиты, геморрагические циститы, стриктура мочеиспускательного канала, поражение семенных пузырьков. Эпидидимиты, по-видимому, следствие каналикулярного заноса хламидии из заднего отдела мочеиспускательного канала.
Как правило, они развиваются без заметных субъективных расстройств и при нормальной температуре тела. Клинически хламидийные эпидидимиты по вялому течению заболевания, плотности инфильтрата и некоторой бугристости поверхности придатка напоминают туберкулёзное поражение. По мнению многих авторов, хламидийные эпидидимиты редко сопровождаются фуникулитами. Стриктуры мочеиспускательного канала после хламидийного уретрита, как правило, не вызывают нарушения оттока мочи ("широкие" стриктуры); это обусловлено тем, что парауретральные ходы выстланы многослойным плоским эпителием, который мало восприимчив к инфицированию хламидиями.
Хламидии, вызывая воспалительные заболевания органов малого таза, способствуют развитию бесплодия из-за непроходимости труб или внематочной беременности, а также послеабортному или послеродовому эндометриту. Хламидийная инфекция половых органов не только неблагоприятно сказывается на течении и исходе беременности, но может сопровождаться выкидышами, преждевременными родами, несвоевременным излитием околоплодных вод, мертворождением
Экстрагенитальные осложнения хламидийного уретрита встречаются чаще, чем регистрируются так как из-за малосимптомного течения хламидиоз мочеиспускательного канала может остаться незамеченным и больными, и врачами, к которым обращаются больные с артритами, подострым эндокардитом и другими осложнениями, составляющими клиническую картину болезни Рейтера.

[18], [19], [20], [21], [22], [23], [24], [25], [26], [27]
Болезнь (синдром) Рейтера
В течение последних десятилетий болезнь Рейтера привлекает внимание урологов, венерологов, окулистов, терапевтов, дерматологов и венерологов.
В связи с улучшением способов лабораторной диагностики хламидийной инфекции, как правило, смешанной, вновь возрос интерес к болезни Рейтера. При этом заболевании уретриты сочетаются с конъюнктивитами, гонитами, синовиитами, поражениями внутренних органов и кожи. В зависимости от времени появления того или иного симптома или степени его выраженности больные обращаются к выше указанным специалистам.
Причина остаётся мало изученной. Предполагается, что возбудитель этого заболевания у 40-60% пациентов - Chlamydia oculogenitalis, на основании того, что её обнаруживают у половых партнёров и она может быть выделена из мочеиспускательного канала, конъюнктив, синовиальных оболочек таких пациентов. Однако болезнь Рейтера у женщин встречается исключительно редко, поэтому вполне закономерно предположить, что у больных мужчин имеются некоторые генетические дефекты, связанные с полом (возможно, иммунологические). Особенностью болезни Рейтера считают зависимость от некоторых других инфекционных заболеваний. Сам Рейтер описал этот синдром у больных дизентерией. В дальнейшем оказалось, что эта болезнь может возникать (и нередко) у больных гонореей.
Уретриты у больных, страдающих болезнью Рейтера, редко бывают острыми, чаще они протекают торпидно с небольшим количеством жалоб. Выделения из мочеиспускательного канала скудные, иногда имеют белесоватый оттенок. При микроскопическом исследовании наряду с лейкоцитами обнаруживают большое количество эпителиальных клеток. Характерна многоочаговость поражения мочеполовой системы (вяло протекающие простатиты, везикулиты, эпидидимиты, воспаления бульбоуретральных желёз, возможны также нарушения сперматогенеза). При уретроскопии обнаруживают тусклость, белесоватость слизистой оболочки, слабовыраженный мягкий инфильтрат.
Поражаются, как правило, несколько суставов; особенно часто наблюдают воспаление голеностопных, коленных суставов и позвоночника. Весьма существенный признак заболевания - болезненные точки в местах прикрепления сухожилий в области крупных, а иногда и мелких суставов, которые обнаруживают при пальпации.
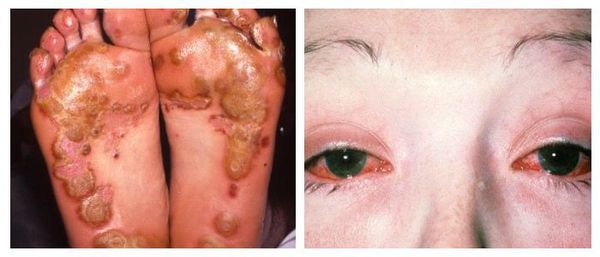
Интенсивный конъюнктивит может быть преходящим симптомом. Кожные высыпания бывают более специфичными, чем описанные выше уретриты, гониты и конъюнктивиты. На головке полового члена, крайней плоти иногда возникают полициклические поверхностные эрозии, очень напоминающие герпетические высыпания (так называемый баланопостит). На коже подошв и в других местах возникают характерные папулопустулёзные высыпания, похожие на пустулёзный псориаз либо папулёзные сифилиды. Отмечают разнообразные поражения внутренних органов. Чаще встречаются гепатиты.

[28], [29], [30], [31], [32], [33], [34], [35], [36], [37], [38], [39], [40]
Диагностика хламидийного уретрита
Лабораторная диагностика хламидийного уретрита до настоящего времени сложна. Наиболее часто применяют следующие методы диагностики хламидийного уретрита: цитологические, иммунологические (серологические), изоляция возбудителя на клеточных культурах.
В настоящее время диагностика хламидийного уретрита основывается на применении ПЦР-диагностики и реакции прямой или непрямой иммунофлюоресценции с использованием моно- или поликлональных антител, меченные флюоресцеинизотиоцианатом. Клинические испытания иммунофлюоресцентных реагентов для экспресс-диагностики урогенитального хламидиоза показали что метод иммунофлюоресценции технически прост, чувствителен, специфичен и воспроизводим. В России этот метод - единственный, регламентированный для постановки диагноза урогенитального хламидиоза.

[41], [42], [43], [44], [45], [46], [47]
Что такое уретрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барашиков Д. В., уролога со стажем в 20 лет.
Над статьей доктора Барашиков Д. В. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Уретрит (urethritis, греч. urethra — мочеиспускательный канал, -itis — воспалительный ответ) — воспалительный процесс в стенке мочеиспускательного канала [1] .
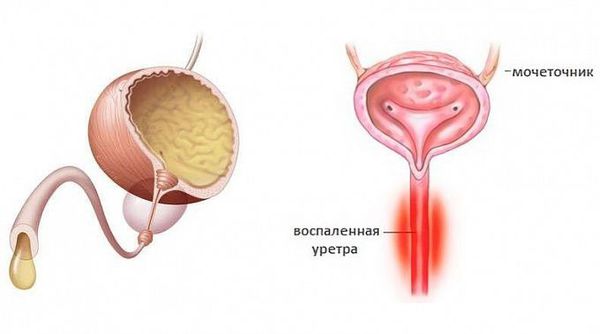
Уретриты могут иметь гонорейную природу и негонорейную. Негонококковый уретрит является распространенным заболеванием — ежегодно во всём мире регистрируют около 50 млн. случаев. По статистике в США и Великобритании заболеваемость негонококковым уретритом значительно превышает заболеваемость гонококковым уретритом, одна из причин — лабораторные анализы стали лучше выявлять заболевание [1] . Среди самых распространённых причин возникновения негонококковых уретритов называют хламидийную инфекцию.
Болезнь протекает в острой и хронической форме. Установлено, что острый уретрит чаще вызван сочетанием бактерий Chlamydia trachomatis и Ureaplasma urealyticum (у 45,4 % пациентов), подострый — Chlamydia trachomatis (у 66,7 %) [2] .
Наиболее частый путь передачи — половой, реже воспалительный процесс инициируется условно-патогенной флорой. Уретрит может быть вызван бактериями, грибками или вирусами (например, вирусом герпеса).
Причины уретрита
Гораздо реже уретрит инициируется сопутствующими заболеваниями, воздействием агрессивных веществ (спермицидных лубрикантов, спиртосодержащих растворов) или травмами.
Предрасполагающими факторами для развития уретрита могут служить:
- переохлаждение;
- травма (микротравма во время полового акта) половых органов;
- сопутствующие заболевания (сахарный диабет, мочекаменная болезнь, аутоимунные заболевания, дисбиоз влагалища);
- снижение общего иммунитета, изменение гормонального статуса (менопауза);
- оперативные вмешательства и манипуляции (например цистоскопия — эндоскопическое исследование мочевого пузыря, катетеризация, бужирование уретры);
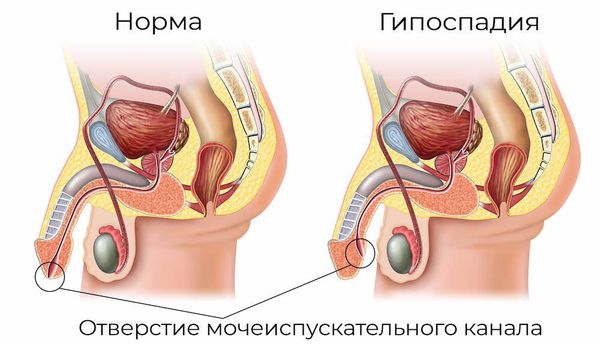
- аномалии развития половых органов: гипоспадия — это генетическое нарушение, при которой наружное отверстие уретры располагается в нетипичном месте (передней стенке влагалища или на теле полового члена);
- несоблюдение личной гигиены;
- употребление в больших количествах острого, кислого, солёного и алкоголя;
- малоподвижный образ жизни, сидячая работа.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы уретрита
Выраженность клинических симптомов зависит от стадии воспалительного процесса. Как правило, в острую стадию имеются жжение, "резь" или зуд в начале мочеиспускания, выделения из наружного отверстия мочеиспускательного канала.
При визуальном осмотре выявляют гиперемию, отёк слизистой оболочки в области наружного отверстия мочеиспускательного канала, обильное слизистое или гнойное отделяемое, при пальпации мочеиспускательного канала наблюдаются болезненные ощущения [3] . В дальнейшем гиперемия, отёк и выделения из уретры уменьшаются, становятся незначительным, либо прекращаются. При сохранении симптомов заболевание переходит в хроническую форму спустя два месяца.
Уретрит у мужчин
У мужчин клиническая картина ярко выражена, нередко сочетается с затруднением мочеиспускания.
Уретрит у женщин
У женщин заболевание чаще всего проявляется симптомами острого цистита: частыми, болезненными мочеиспусканиями и болью внизу живота. Женщины более часто страдают клинически выраженными симптомами уретрита по сравнению с мужчинами, что связано с анатомическими особенностями строения мочеполовой системы — короткая уретра (около 1 см) и близкое расположение анального отверстия. Учитывая строение уретры, уретрит у женщин чаще приводит к развитию восходящей инфекции и может стать причиной бесплодия.
У достаточно большого количества пациентов уретрит изначально протекает со стёртыми проявлениями (торпидная или вялотекущая форма). Пациенты предъявляют жалобы лишь на скудное отделяемое из уретры по утрам на нижнем белье. В некоторых случаях возможно "склеивание" и незначительная гиперемия наружного отверстия уретры, разбрызгивание мочи при мочеиспускании. Цвет и прозрачность мочи обычно не меняется.
При торпидных уретритах воспалительный синдром достаточно часто не ограничивается передней уретрой, а распространяется на задний отдел, предстательную железу и шейку мочевого пузыря.
Тотальный уретрит характеризуется частыми, императивными позывами к мочеиспусканию, болью внизу живота и промежности. Нередко имеется примесь крови в моче, либо примесь гнойного отделяемого. Воспалительная реакция в остром периоде длится от нескольких дней до трёх недель.
Патогенез уретрита
У мужчин микрофлора уретры остается постоянной на протяжении всей жизни. Её представляют стафилококки, дифтероиды, диплококки, палочки и анаэробы (пептококки, бактероиды, энтеробактерии и клостридии). Микроорганизмы заселяют лишь первые несколько сантиметров мочеиспускательного канала — на остальном протяжении он почти стерилен. Реакция в канале нейтрально-щелочная.
В норме у женщин микрофлора уретры представлена теми же бактериями, что у мужчин, но в большем количестве. В небольшом количестве в уретре присутствуют лактобацилы и кишечная палочка. Бактерии свободно размножаются, не вызывая при этом воспаления. В медицине этот процесс называется колонизацией.
От первоночальной колонизации уретры зависит устойчивость слизистой к воспалительным процессам. Если баланс микрофлоры нарушен, она может стать одной из факторов развития уретрита или привести к хроническому течению болезни [15] .
Различные инфекционные агенты, попадая на слизистую оболочку мочеиспускательного канала, адгезируются (сцепляются с поверхностью) и вызывают локальную воспалительную реакцию, либо персистируют (присутствуют в неактивном состоянии) в ней продолжительное время без клинических признаков уретрита.
Классификация и стадии развития уретрита
Уретрит подразделяется по своей этиологии на:
- Гоноррейный уретрит.
- Негоноррейный:
- инфекционный, в том числе бактериальный уретрит (бактериальный-патогенная и условно-патогенная флора, например хламидийный уретрит, а также вирусный, спирохетный, кандидомикотический уретрит, амебный, микоплазменный, трихомонадный уретрит);
- неинфекционный (посттравматический, аллергический, аутоимунный) [4] .
По Международной классификации болезней МКБ-10 к уретриту и уретральному синдрому также относятся:
- уретральный абсцесс (абсцесс железы Купера, железы Литтре);
- неспецифический уретрит (негонококковый, невенерический);
- другие уретриты (уретральный меатит, язва наружного отверстия уретры, постменопаузальный уретрит).
Классификация по локализации воспалительного процесса достаточно условная.
По глубине (степени) поражения выделяют следующие виды уретритов (преимущественно у мужчин):
- передний уретрит (передняя уретра, висячий отдел);
- задний уретрит (простатический отдел уретры);
- тотальный уретрит (поражение уретры на всем протяжении).
По клиническому течению выделяют уретриты:
- острый;
- хронический;
- торпидный.
Осложнения уретрита
При отсутствии адекватной терапии активный процесс переходит в хроническую форму с периодическими эпизодами обострения. Это, в свою очередь, может привести к рубцовой деформации (стриктуре) уретры на любых уровнях, к развитию баланопостита (воспаление головки полового члена), простатита, везикулита, орхоэпидидимита (воспаления яичка с придатком) и воспалительных заболеваний верхних мочевыводящих путей (пиелонефрита) [5] . В случае развития пиелонефрита к симптомам может присоединиться гипертермия (повышение температуры тела), озноб, усиление боли и общая слабость.
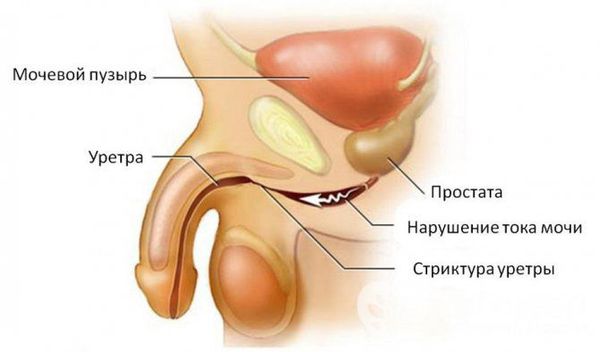
Наиболее тяжёлым осложнением уретрита, вызванного хламидийной инфекцией, является синдром Рейтера — реактивный артрит (или негнойное воспаление суставов) в сочетании с конъюнктивитом (воспалительным процессом конъюнктивы, тонкой прозрачной ткани, выстилающей внутреннюю поверхность века и видимую часть склеры) [6] .
Диагностика уретрита
Рекомендации Центра Контроля Заболеваемости (CDC) и Европейской Ассоциации урологов на сегодняшний день являются наиболее авторитетными и регулярно обновляющимися клиническими рекомендациями по диагностике и лечению инфекций урогенитального тракта [7] [8] .
Симптомы уретрита могут быть схожими с симптомами других заболеваний мочеполовой системы, поэтому очень важно провести дифференциальную диагностику. В этом помогает правильно и тщательно собранный анамнез, жалобы пациента, лабораторная и инструментальная диагностика [3] .
Первоначально проводится стандартный осмотр и сбор анамнеза. Во время беседы врач должен выяснить, что именно беспокоит пациента, когда возникли первые симптомы, был ли в недавнем времени незащищенный половой акт, назначалось ли ранее лечение по поводу ИППП, имеются ли хронические заболевания.
После этого проводится гинекологический осмотр у женщин для исключения воспалительных заболеваний половой сферы, при отсутствии последних — обследование у уролога. Врач оценивает состояния мочеиспускательного канала, выявляет наличие выделений (гнойных или слизистых). Параллельно осматривается кожный покров промежности и наружные половые органы на наличие гиперемии (покраснения), налёта и высыпаний. Всем пациенткам для подтверждения диагноза дистопии наружного отверстия уретры выполняется пальцевое исследование влагалища. Оно позволяет выявить уретро-гименальные спайки, приводящие к интравагинальному смещению и зиянию наружного отверстия уретры при половом акте, что способствует повторному инфицированию нижних мочевыводящих путей и механической травме наружного отверстия уретры [9] .
После осмотра и у мужчин, и у женщин производится забор мазков из уретры для микроскопии и бактериологического исследования с целью выявления возбудителя болезни [10] . Также исследуют общий анализ мочи, а также анализ мочи по Нечипоренко на наличие лейкоцитов, бактерий и кристаллов солей.
Проведение 3-х стаканной пробы мочи позволяет косвенно определить уровень распространенности воспалительного процесса. Оценивается количество лейкоцитов в поле зрения:
- в первой порции — соответствует уретриту;
- во второй порции — циститу, простатиту (у мужчин);
- в третьей порции — воспалению верхних мочевыводящих путей (пиелонефрит).
Бактериологическое исследование (посев) отделяемого из уретры позволяет выявить патогенную и условно-патогенную микрофлору, ее титр (концентрацию) и чувствительность к антибиотикам. Диагностически значимым титром у женщин является 10х4, у мужчин — 10х3 КОЕ/мл.
Серологический метод – определение антител (иммуноглобулинов класса G, M и А) в венозной крови пациента к наиболее распространенным возбудителям уретрита. Используется как вспомогательный метод.
ПЦР – методика исследования отделяемого из уретры, крови или мочи, а также иных биологических жидкостей посредством полимеразной цепной реакции, с целью обнаружения в них определенных возбудителей.
Приемуществом метода является высокая чувствительность. Вероятность ложноотрицательного ответа ничтожно мала, а вероятность ложноположительного ответа составляет менее 1 %.
Существуют специально разработанные диагностические комплексы [11] . К ним относятся исследования "Андрофлор" у мужчин и "Фемофлор" у женщин, которые включают в себя наиболее полную и комплексную этиологическую диагностику острых и хронических заболеваний и оценку микробиоценоза урогенитального тракта.
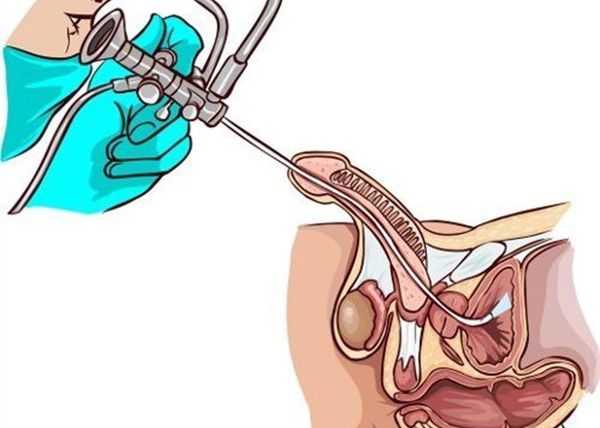
Наряду с лабораторными исследованиями, немаловажную роль играет проведение специфических исследований, таких как уретроцистоскопия или уретрография. В первом случае в мочеиспускательный канал вводят цистоскоп, с помощью которого визуализируют слизистую оболочку уретры, мочевого пузыря. При уретрографии диагностика проводится с использованием рентгеноконтрастного вещества и выполнения серии снимков для оценки проходимости и наличия патологических процессов в уретре.
Для исключения органических изменений и дифференциальной диагностики с другими заболеваниями, выполняется ультразвуковое исследование органов малого таза и верхних мочевых путей (мочевого пузыря, матки, придатков, простаты и семенных пузырьков, почек).
Лечение уретрита
В случае обнаружения у себя симптомов уретрита, необходимо обратиться к квалифицированному специалисту: урологу, гинекологу либо дерматовенерологу.
Чем лечить уретрит
Лечение уретрита — медикаментозное. Терапия зависит от типа уретрита и направлена на устранение его причины. При гоноррейном уретрите необходима консультация дерматовенеролога с последующей антибактериальной терапией и контролем излеченности пациента и его полового партнера.
Основные препараты для лечения уретрита — это антибиотики. Лечение мужчин, ведущих половую жизнь, как правило, включает в себя инъекции цефтриаксона для лечения гонореи и пероральный приём азитромицина для лечения хламидиоза. Если обследование исключает гонорею и хламидиоз, то может применяться антибиотик триметоприм или фторхинолон (например, ципрофлоксацин). У женщин лечение такое же, как и лечение цистита. Для лечения инфекции, вызванной вирусом простого герпеса, могут потребоваться противовирусные препараты.
При негоноррейных бактериальных и грибковых уретритах основным методом является назначение антибактериальной и антимикотической терапии после верификации диагноза и определения чувствительности микрофлоры к антибиотикам (мазок, ПЦР диагностика, исключение гинекологических заболеваний и других воспалительных процессов, имеющих сходную клиническую картину).
В некоторых случаях возможно назначение эмпирической терапии, основанной на опыте лечения и частоте выявляемости возбудителя, обычно при недостатке точных данных. Сначала назначается препарат, а в дальнейшем врач оценивает, насколько он эффективен.
Параллельно базовой терапии пациенту назначают препараты, стимулирующие общий и местный иммунный ответ. Также применяют препараты для стимуляции местного иммунитета и профиллактики рецидивов. Доказана высокая эффективность препарата Уро-Ваксом при негонококковых бактериальных уретритах, вызванных E. coli.
Для купирования внезапных и непреодолимых позывов к мочеиспусканию применяют ингибиторы М-холинорецепторов (солифенацин), селективные агонисты бета3-адренорецепторов (мирабегрон) и блокаторы альфа-адренорецепторов (тамсулозин). Механизм действия данных препаратов направлен на расслабление гладкомышечных клеток (снятие спазма) в строме простаты, шейке и мышечной оболочке мочевого пузыря.
Дополнительным методом является физиотерапия, действие которой направлено на уменьшение воспалительного, болевого синдрома, улучшение микроциркуляции в тканях [12] .
Физиотерапия при уретрите
В современных рекомендациях Европейской ассоциации урологов и публикациях в качественных научных журналах физиотерапия для лечения уретртита не упоминается. Это говорит о том, что эффективность физиопроцедур не доказана и их можно использовать только в дополнение к основному лечению.
Фитотерапия при уретрите
Фитотерапия может облегчить симптомы уретрита на этапе диагностики и в комплексе с верно подобранным антибиотиком. Однако нет убедительных доказательств о её влиянии на уропатогены в отличие от антибактериальных препаратов, которые являются основой лечения. В рекомендации Европейской ассоциации урологов фитотерапия не входит.
Прогноз. Профилактика
Своевременное лечение бактериального уретрита и соблюдение рекомендаций гарантирует полное выздоровление. После санированного (пролеченного) бактериального уретрита возможно реинфицирование (повторное заражение) при незащищенных половых актах с инфицированным партнером. Поэтому при уретритах, вызванных ИППП, для профилактики рецидивов лечение обязательно должен проходить и половой партнёр.
Учитывая распространенность и многогранность клинической картины уретрита, а также риск развития осложнений, для профилактики рекомендуется придерживаться определенных правил поведения:
- Барьерный метод контрацепции с непостоянным половым партнером (при выявлении патогенной микрофлоры рекомендуется обследование полового партнёра).
- Соблюдение личной гигиены: для женщин — вытирать интимную зону, начиная спереди и по направлению назад. Использование мыла может привести к дисбалансу полезных бактерий, что может вызвать присоединение инфекции. Мужчинам во время принятия душа необходимо сдвигать крайнюю плоть и тщательно обрабатывать головку полового члена.
- Адекватная физическая активность, укрепление иммунитета.
- Правильное питание.
- Своевременное лечение сопутствующих заболеваний, регулярные осмотры специалистов (1-2 раза в год у гинеколога или уролога).
- При появлении даже незначительных симптомов необходимо обратиться к урологу либо гинекологу. Перед этим важно исключить самостоятельный прием препаратов, так как это сгладит клиническую картину и затруднит диагностику [12] .
Что такое стриктура уретры? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лелявина Кирилла Борисовича, уролога со стажем в 29 лет.
Над статьей доктора Лелявина Кирилла Борисовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
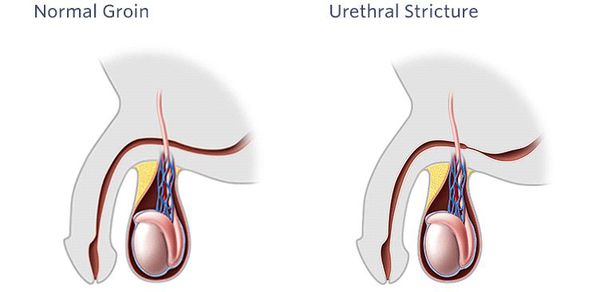
Стриктурная болезнь уретры (стеноз мочеиспускательного канала) — достаточно частая причина обращения пациентов к урологу. Стенозом называется полное нарушение проходимости или обструкция. Это очень тяжелое состояние, значительно ухудшающее качество жизни пациента, а порой приводящее к инвалидизации. [1] [2] [13]
Первые упоминания об этом заболевании были обнаружены на папирусах в гробницах фараонов около 3000 лет назад. Также упоминания о данной проблеме можно найти и в индийских Ведах, трудах Гиппократа и Авиценны. [1] [2]
Стриктура мочеиспускательного канала (после доброкачественной гиперплазии предстательной железы) является второй по частоте причиной затруднённого мочеиспускания — ей страдает 1% мужчин. [1] [3] [4] [6] [11]
Уретральные стриктуры могут возникнуть в любом возрасте, преимущественно у лиц мужского пола. Значительно реже они встречаются у женщин.
К сожалению, в настоящее время отсутствует единое определение стриктуры уретры, которое полностью отражало бы суть происходящих функциональных изменений и удовлетворяло бы специалистов уретральной хирургии. Чаще всего используется следующее определение:
Стриктурой уретры называется рубцовое сужение просвета мочеиспускательного канала, которое сопровождается нарушением проходимости различной степени выраженности.
Большинство уретральных стриктур являются приобретёнными. Выделяют четыре основные причины:
- ятрогенная;
- идиопатическая;
- травматическая;
- воспалительная. [7][13]
Самую большую долю занимают ятрогенные стриктуры уретры, которые по данным разных авторов составляют от 33% до 45%. [1] [2] [13] Такие стриктуры мочеиспускательного канала являются последствием различных уретральных (медицинских) манипуляций.
Следует признать, что возрастание травматизма (производственного и бытового), а также существенное развитие хирургии предстательной железы, мочевого пузыря, частое выполнение различных эндоуретральных манипуляций способствовали существенному росту числа пациентов с рубцовыми стриктурами/стенозами мочеиспускательного канала. [12]
Ведущие причины формирования ятрогенных стриктур уретры: [13]
- Трансуретральные вмешательства, включая травматическую катетеризацию уретры.
- Посткатетерные стриктуры:
- ишемические;
- поствоспалительные;
- постлучевые;
- введение агрессивных химических веществ (серебро- и спиртосодержащие вещества);
- неудачное лечение гипоспадии;
- неоднократные бужирования.
Около 30% стриктур уретры являются идиопатическими (вызваны неустановленными причинами или возникли самопроизвольно). Наиболее вероятной причиной таких стриктур считается ранее незамеченная незначительная травма, например, повреждение промежности во время езды на велосипеде, мотоцикле или лошади. [7]
Идиопатические стриктуры часто локализуются в бульбозном отделе уретры и возникают преимущественно у молодых пациентов мужского пола (48%). [9] Вероятнее всего, это связано с недиагностированной детской травмой или врождённой аномалией развития уретры. У пожилых пациентов возможным механизмом являются снижение кровоснабжения и ишемия тканей. [9]
Воспалительные заболевания, такие как бактериальный уретрит, облитерирующий баланит, лихен склероз, также могут привести к формированию уретральной стриктуры. Бактериальный (гонококковый) уретрит как фактор развития стриктуры чаще встречается в развивающихся странах. Другие причины составляют лишь незначительную часть.
Более наглядно основные причины развития стриктуры уретры представлены в таблице ниже.
Читайте также:

