Микоз на локтях и коленях
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Лишай у человека относится к группе заболеваний кожи с грибковой и реже вирусной этиологией. Встречаются случаи неинфекционного происхождения. Сопровождается некрозом тканей и появлением очаговых пятен, узелковых образований и воспалений.
В зависимости от типа возбудителя различают лишай на теле человека семи видов. Каждый из них имеет свои особенности проявления, тяжести течения и локализации.
Информация о лишае: симптомы, виды, причины и проявление
Болезнь лишай может возникать неоднократно у взрослых и детей. В большинстве случаев она заразна. В зоне риска находятся люди со сниженным иммунитетом.
Проявляется лишай у человека в виде единичных или множественных очаговых поражений с достаточно четкими границами. Бляшки преимущественно круглой формы с чешуйчатой поверхностью, которые могут возникать на разных участках тела. Основные факторы развития недуга:
- переохлаждение и перенесенное вирусное заболевание;
- частые стрессовые состояния;
- игнорирование личной гигиены;
- влияние плохой экологии;
- неврологические нарушения;
- гормональные сбои в организме.
Проявление симптомов
- сыпь в виде красных или розовых пятен (могут быть отечными);
- сыпь желто-коричневого цвета;
- болезненные ощущения в области пятен;
- образование на пятнах пузырьков или чешуек;
- ощущение зуда и жжения;
- повышение температуры тела (не всегда);
- проплешины в волосистой части головы;
- общее плохое самочувствие.
Семь видов болезни
В медицинской классификации лишай на коже может иметь семь разновидностей. Во время осмотра у врача может быть диагностирован один из следующих типов лишая:
Описание видов лишая
Все разновидности лишая требуют лечения. Изначально для выбора адекватной терапии требуется грамотная диагностика. Опоясывающий лишай на теле имеет вирусно-герпетическое происхождение. Локализация – межреберная область, по ходу расположения нервов. Возможно проявление и в других местах с основными нервными стволами. Чаще всего бывает с одной стороны тела в виде пузырьковой сыпи с образованием позже корочки. Инкубационный период лишая – в среднем 14 дней, но диапазон может быть от 11 до 21 дня. Если форма заболевания глазная, без своевременного лечения можно потерять зрение.
Лишай у ребенка чаще всего диагностируют стригущий. Трихофития и микроспория могут поражать кожу лица, головы, плеч, шеи. Природа возникновения – грибки Microsporum и Trichophyton. Лишай на голове у ребенка в большинстве случаев развивается именно стригущего типа. Пути заражения бывают: контактно-бытовой, при контакте с больным человеком или животными.
Лишай на голове проявляется в виде розовых пятен с постепенным отторжением волос в их зоне роста, из-за чего образуются проплешины. Со временем может начаться зуд, а до активного проявления протекает бессимптомно.
Розовый лишай (эритематозно-сквамозный дерматоз, питириаз или болезнь Жибера) имеет вирусную природу. Провоцирует развитие болезни герпетический вирус 6 или 7 типа. Возникает чаще всего в осенне-весенний период. Свойственно, что проявляется розовый лишай в паху, а также на руках и ногах. Бляшки до 20 мм в диаметре. В центре желтовато-коричневого или розового цвета. Когда материнское (самое большое) пятно пропадает, чувствуются симптомы простуды. Лишай на руке, как и в других местах, сопровождается зудом.
Отрубевидный вид болезни вызывается грибком Malassezia. Пик заболевания попадает на летнее время. Этот кожный лишай склонен к рецидивированию. Для него характерны пигментные пятна желтого, розового, коричневого цвета, которые со временем сливаются. Воспаление отсутствует, но характерное шелушение есть. Локализация – по всему телу, кроме конечностей и головы. Типичная картина – лишай на спине. Требует лечения, в противном случае может перейти в хроническую стадию течение заболевания.
Красный плоский вид возникает достаточно редко. Локализуется лишай во рту, на слизистых оболочках, предплечьях, голеностопных и лучезапястных суставах. Может разрушать ногтевые пластины. У женщин, если есть факт заболевания в ротовой полости, большая вероятность поражения и зоны наружных половых органов. Также проявляется лишай на груди. Зуд может распространяться на все тело. У мужчин лишай на члене концентрируется в зоне головки.
Белый (солнечный) тип болезни относится к наименее агрессивным. Течение болезни может длиться годами. Вызывается лишай дрожжевыми грибами. Часто поражает людей в возрасте до 30 лет. Проявляет лишай симптомы в области головы, груди. К солнцу не имеет отношения, но на загорелой коже хорошо заметен. Лишай на руке также может проявляться. Псориаз или чешуйчатая форма заболевания имеет неинфекционную природу развития. Относится к аутоиммунным патологиям. При отсутствии лечения повышается риск развития артрита.
Как можно вылечить лишай у взрослых и детей
При появлении кожного лишая необходимо обратиться к дерматологу для диагностики. Необходимо правильно установить диагноз. Разные виды лишая требуют адекватной терапии.
У взрослых и детей лишай на коже лечению поддается. На ранних стадиях заболевания некоторые формы могут протекать бессимптомно. Если признаки лишая стали проявляться в виде пятен разного размера с образованием чешуек или пузырей, важно начать терапию. Она может быть направлена на устранение грибковой или вирусной инфекции.
Диагностические мероприятия и лечение
С учетом того, что бывают разные виды лишая, диагностика стоит на первом месте. В ее состав входят:
- визуальный осмотр;
- осмотр с лампой Вуда; и крови; ;
- иммунологическое обследование.
После получения результатов с определением типа возбудителя лечение лишая на коже назначается в установленном порядке. В зависимости от диагноза может быть прописан прием противогрибковых препаратов как для наружного применения, так и для приема внутрь. Терапия может носить противозудный характер.
Лишай у ребенка лечения требует под контролем врача. При соблюдении рекомендаций выздоровление наступает достаточно быстро. При отсутствии терапии лишай на лице или на других частях тела к лишаю может присоединиться бактериальная инфекция. Возможно распространение патологии на внутренние органы.
У взрослых и детей лишай лечению препаратами поддается при правильном назначении врачом. Системная терапия может длиться от 14 дней до нескольких месяцев.
Самолечение: последствия и опасности
Лишай у человека – частое дерматологическое заболевание. В домашних условиях не рекомендуется проводить самостоятельное лечение. Лишай на ноге или теле может иметь заразный характер и передаться контактно-бытовым путем другим членам семьи. При самолечении возможно неправильное использование препаратов. Например, частой ошибкой является прием противомикробных лекарств при опоясывающей форме заболевания, которая носит герпетический характер. Лишай на голове, теле, конечностях при неправильном лечении может привести к длительному течению инфекции, развитию осложнений.
Медицинская помощь в диагностике и лечении лишая в Москве
Лишай на коже диагностирует дерматолог или дерматовенеролог. Правильно поставленный диагноз – половина успеха.
В сложных случаях лишай лечат в стационаре под наблюдением доктора. При типичных и неосложненных формах терапия проводится амбулаторно. Назначенное лекарство от лишая и его прием должны сопровождаться дома обработкой одежды и постельного белья горячим паром или кипячением.
Фолликулярным гиперкератозом называют кожную патологию, которая заключается в образовании узелков ороговевшего эпидермиса в устьях волосяных фолликулов. Кожный покров на пораженных участках становится сухим и шероховатым, покрытым многочисленными красноватыми узелками, которые напоминают гусиную кожу. Наиболее часто заболевание поражает области локтей и колен, ягодичные зоны, наружные поверхности бедер. Оно не вызывает ухудшения самочувствия, хотя и доставляет некоторый дискомфорт из-за ощущения сухости кожи и недовольства своим внешним видом.
Виды заболевания
Существует две разновидности фолликулярного гиперкератоза кожи.
- I тип развивается при недостатке витамина А. Он характеризуется повышенной сухостью кожи на локтях, коленях, разгибательных поверхностях конечностей и ягодицах и появлением шиповидных узелков в устьях волосяных фолликулов.
- II тип развивается при недостатке витамина С. Его отличие – темный цвет узелков, закупоривающих устья фолликулов, так как они состоят из крови либо пигмента. Наиболее часто поражаются наружные поверхности бедер и область живота.
Заболевание бывает врожденным либо приобретенным.
Симптоматика
Причины развития патологии

В норме эпителиальные клетки появляются в базальном слое кожи, по мере роста заполняясь кератином и отвердевая. По мере появления новых клеток старые практически незаметно отшелушиваются и уходят с поверхности кожи. Цикл клеточного обновления занимает около двух дней.
При его нарушении старые клетки не успевают полностью созреть и кератинизироваться, поэтому при вытеснении молодыми клетками они не отшелушиваются, а накапливаются, увеличивая толщину рогового слоя. При этом просветы волосяных фолликулов могут оказаться закрытыми утолщенным слоем роговых клеток. Фолликулы закупориваются, из-за чего рост новых волосков ограничивается подкожным пространством. Так развивается фолликулярный гиперкератоз с прыщами или узелками на пораженных участках кожи.
В ряде случаев болезнь носит наследственный характер, но существует ряд причин, которые запускают этот механизм. Среди них:
- гормональный дисбаланс, свойственный подростковому и юношескому возрасту, либо прием гормональных препаратов;
- стрессы, повышенное эмоциональное напряжение либо высокие физические нагрузки;
- неправильное питание, гиповитаминоз либо авитаминоз;
- зимний период и связанное с ним раздражение кожных покровов слоями одежды.
Причинами, вызывающими приобретенный фолликулярный гиперкератоз, как правило, становятся:
- недостаток витаминов А, С, В, Е и К;
- нарушения функции щитовидной железы;
- системные заболевания организма;
- тяжелые инфекционные болезни – туберкулез, сифилис, ВИЧ и др.;
- нарушения развития соединительной ткани;
- травмирующие наружные воздействия – химические ожоги, радиоактивное излучение;
- тесная и неудобная одежда из синтетического волокна.
Наиболее часто развивается фолликулярный гиперкератоз у детей, подростков и в юношеском возрасте, но встречается и у взрослых людей.
Диагностические методы
Фолликулярный гиперкератоз, как правило, не требует проведения специальных диагностических исследований. Опытному дерматологу обычно вполне достаточно результатов наружного осмотра и опроса пациента, чтобы определить характер заболевания. У подростков иногда узелки ороговения можно спутать с акне, однако при детальном рассмотрении обнаруживается сухость и огрубление кожи, в отличие от мягкой структуры, присущей акне. В некоторых случаях можно возникнуть необходимость в дифференциальной диагностике, если проявления фолликулярного гиперкератоза похожи на:
- красный лишай;
- отрубевидный лишай;
- болезнь Дарье;
- фолликулярный псориаз;
- лентикулярный кератоз.
В этих случаях проводят гистологическое исследование узелков, чтобы изучить характер кожных образований и определить причину их возникновения.
Лечение патологии
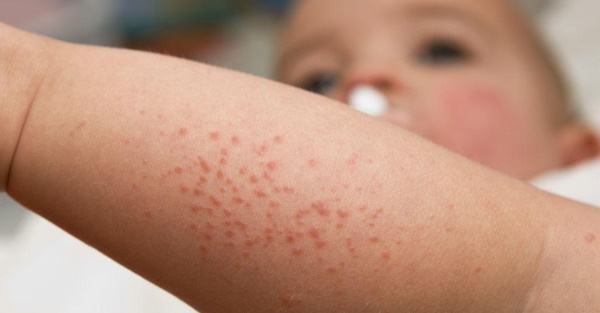
Поскольку заболевание носит хронический характер, лечение фолликулярного гиперкератоза кожи продолжается длительное время. Нередко пациенту приходится в течение всей жизни бороться с его проявлениями. Терапия, как правило, направлена на улучшение состояния кожи, предотвращение кожных инфекций и воспалительных процессов. Довольно часто заболевание, начавшееся в детском или подростковом возрасте, с наступлением зрелости самостоятельно регрессирует, и его проявления становятся менее заметными. Тем не менее, необходимость в медицинской помощи сохраняется.
Комплексный подход к лечению фолликулярного гиперкератоза позволяет добиться существенного улучшения состояния кожи. Для этого необходимо:
- нормализовать рацион питания, включив в него большое количество овощей и фруктов, жирные сорта рыбы, нежирное мясо;
- принимать назначенные дерматологом препараты – ретиноиды, витаминные комплексы;
- регулярно использовать наружные средства, содержащие кортикостероиды, салициловую кислоту, АНА-кислоты, мочевину;
- при наличии грибковой инфекции применять противогрибковые препараты;
- посещать физиотерапевтические сеансы – кварцевание, лазерную терапию, фотодинамическую терапию и другие назначенные процедуры;
- принимать теплые ванны с солью, пищевой содой или крахмалом.
Выполнение всех рекомендаций врача позволяет добиться длительной стойкой ремиссии, избавившись от проявлений заболевания на длительное время.
Диагностика и лечение фолликулярного гиперкератоза в Москве
Вопросы и ответы
Какой врач лечит фолликулярный гиперкератоз?
Для диагностики фолликулярного гиперкератоза и последующего лечения обратитесь к дерматологу высокой квалификации.
Чем опасен фолликулярный гиперкератоз?
Сам по себе фолликулярный гиперкератоз не является опасным заболеванием, однако в некоторых случаях он осложняется гнойничковыми кожными инфекциями, раздражением и воспалением пораженных участков кожи, а также развитием экземы. В некоторых, очень редких случаях, возможно перерождение пораженных тканей в клетки злокачественной опухоли.
Фолликулярный гиперкератоз: что помогает из народных средств?
Некоторые рецепты народной медицины помогают смягчить кожу, уменьшить высыпания и снять раздражение. Наиболее эффективны:
Грибок на локтях – редкое кожное заболевание, которое диагностируется в 5% случаев от всех дерматомикозов. Распознать грибковую инфекцию непросто, так как ее первичные симптомы схожи с проявлениями крапивницы и обычной сухости. На микоз указывают сильный зуд, шелушение, раздражение и утолщение кожи. Несвоевременное обращение к врачу-дерматологу часто становится причиной распространения грибка на другие части тела. Лечится болезнь антигрибковыми, ранозаживляющими и дезинфицирующими средствами, которые купируют местные проявления и уничтожают грибок.
Причины и симптомы заболевания
Грибок на коленях и локтях возникает редко, что связано с недостаточным количеством в этих местах сальных и потовых желез. Но в случае сильного снижения иммунной защиты организма болезнетворные микробы активизируются и начинают размножаться. Поврежденная кожа (ссадины, царапины, трещины) является входными воротами для развития грибковой инфекции. К факторам, провоцирующим появление грибка на локтях, относятся:
- гиповитаминозы;
- обострение хронических болезней;
- прием антибиотиков и иммуносупрессоров;
- гормональный дисбаланс;
- сахарный диабет;
- ВИЧ-инфекция;
- наследственная предрасположенность;
- несоблюдение личной гигиены;
- склонность к аллергическим реакциям;
- некачественная гигиеническая косметика;
- недавно перенесенные операции.
Чаще всего микоз на локтях вызывается дерматофитами, эпидермофитонами, диморфными и плесневыми грибками. Передается инфекция контактно-бытовым путем через предметы обихода, инструменты и гигиенические принадлежности, обсемененные спорами плесени. Болезнетворная флора развивается и на фоне других дерматологических болезней, провоцирующих снижение барьерной функции кожи. Поэтому грибок часто сопутствует обострениям чешуйчатого лишая и дерматитов.
К характерным проявлениям грибка на локтях относят:
- приступы жжения;
- постоянный зуд;
- шелушение;
- отечность;
- покраснение кожи;
- огрубение локтей;
- пятнистые высыпания;
- образование трещин.
Грибковая флора негативно влияет на процессы обновления клеток эпидермиса, из-за чего его роговой слой утолщается. Поэтому мягкие ткани становятся менее эластичными, что приводит к появлению глубоких трещин. При сгибании руки в локте они вызывают дискомфорт и болезненные ощущения.
Как отличить от похожих болезней кожи
Визуально грибок трудно отличить от некоторых других дерматологических заболеваний.

Часто микозы путают с такими патологиями:
- Кожный дерматит – заболевание воспалительного характера, относящееся к группе аллергодерматозов. При аллергической реакции на биологические и химические раздражители часто появляются заполненные жидкостью пузырьки, что нехарактерно для грибка на локте.
- Экзема – незаразная болезнь, появляющаяся в результате аллергических, аутоиммунных и эндокринных нарушений. В отличие от грибка, шелушение кожи происходит не на начальном этапе развития болезни, а уже после уменьшения воспалительных процессов. Экзема возникает на локтях часто, но помимо избыточного отшелушивания ороговевших клеток эпидермиса для нее характерно образование мокнущих пузырьков.
- Псориаз (чешуйчатый лишай) – хроническая болезнь аутоиммунного происхождения. В отличие от грибка, болезнь редко поражает только локти. Характерные псориатические бляшки локализуются на кистях, предплечьях, спине и других частях тела.
Самостоятельно отличить дерматомикоз от неинфекционных кожных патологий очень сложно. Поэтому для уточнения диагноза следует обращаться к врачу-дерматологу.
Особенности диагностики
Несмотря на мимикрию под другие дерматологические болезни, специалист может отличить микоз на локтях от аллергического дерматита, экземы или псориаза. Но для определения возбудителя инфекции проводятся лабораторные и инструментальные исследования:
- люминесцентная диагностика – в свете лампы черного света (лампы Вуда) пораженные грибком локти светятся зеленым цветом.
- развернутый анализ крови – при микозе содержание эозинофилов и лейкоцитов в сыворотке крови увеличивается;
- дерматоскопия – при десятикратном увеличении образцов инфицированных тканей обнаруживаются колонии болезнетворных микроорганизмов, что указывает на размножение грибка;
- микроскопический анализ – определение возбудителя инфекции под электронным микроскопом;
- гистологическое исследование дает оценку структурным изменениям в тканях, по которым определяется форма заболевания.
После определения возбудителя микоза на локтях врач-дерматолог составляет оптимальную схему терапии. При необходимости назначаются физиотерапевтические процедуры, нацеленные на увеличение сопротивляемости организма инфекциям и заживление кожи.
Тактика лечения
Вне зависимости от причины возникновения, терапия грибковых инфекций предусматривает комплекс терапевтических мероприятий.

В большинстве случаев используются такие способы лечения грибка на локтях:
- местная терапия – проводится противогрибковыми мазями и гелями, которые уничтожают инфекцию в очагах поражения;
- системная терапия – прием антимикотических таблеток и капсул, ликвидирующих грибковую флору во всем организме;
- иммуностимулирующая терапия – повышение общего иммунитета с помощью общеукрепляющих и иммуномодулирующих средств;
- физиотерапия – воздействие на пораженные ткани магнитными и электрическими полями, стимулирующими регенерацию кожи (ДМВ-терапия, магнитотерапия).
Также для облегчения самочувствия пациента используются средства народной медицины, обладающие фунгицидными свойствами.
Медикаменты
На начальной стадии микоза избавиться от грибка можно с помощью местных препаратов. Они уничтожают возбудителей инфекции и препятствуют распространению очагов поражения на здоровые участки тела. Чаще всего дерматологами назначаются такие мази и кремы от грибка:
- Экзодерил;
- Атифин;
- Бинафин;
- Амиклон;
- Фунготербин;
- Канестен.
При тяжелом течении болезни используются системные лекарства в виде таблеток. Они блокируют биосинтез стеаринов, что препятствует размножению грибка. К эффективным препаратам относятся:
- Флуконазол;
- Дифлюкан;
- Микосист;
- Дифлазон;
- Итраконазол.
При передозировке таблетки вызывают побочные реакции, поэтому принимать их нужно только по рекомендации дерматолога. Длительность курса в среднем составляет 7-10 дней.
Народная медицина
Альтернативная медицина предлагает на выбор сотни рецептов действенных противогрибковых средств, улучшающих состояние локтей и ускоряющих выздоровление. Для купирования симптомов дерматомикоза используются:
- Чистотел. 4 ст. л. сырья заливают 1 л воды и кипятят в течение 7 минут. В отваре смачивают марлю и прикладывают к локтям на 25-30 минут 2-3 раза в день.
- Лопух. Листочки отбиваются деревянным молотком и прикладываются к поврежденной коже на 3-5 часов несколько раз в день. Процедуру повторяют в течение 2 недель.
- Календула. 3 ст. л. цветков заливают 250 мл крутого кипятка и оставляют на сутки. Процеженным раствором смазывают локти 3-5 раз в день на протяжении 3 недель.
Выраженными противогрибковыми свойствами обладает масло чайного дерева. В его состав входят альфа-терпен, цинеол и другие антисептические компоненты, подавляющие размножение дерматофитов. Средство используют для лечения грибка на любых частях тела, включая волосы и ногти. Эфирное масло можно добавлять в ножные ванночки и растворы для компрессов.
Как ухаживать за пораженной кожей
Очень важно в течение всего курса лечения правильно ухаживать за пораженной грибком кожей. Чтобы ускорить выздоровление, рекомендуется:
- носить одежду из натуральных материалов;
- локти смазывать смягчающими мазями и кремами (цинковая, салициловая);
- мыться с дегтярным или другим противогрибковым мылом;
- не реже 1 раза в неделю делать мыльно-содовые ванночки для локтей;
- дезинфицировать одежду и менять постельное белье 1 раз в 2 дня.
Эффективное лечение грибка невозможно без соблюдения правил гигиены. Чтобы предупредить распространение очагов поражения, следует ежедневно втирать в кожу локтя антигрибковые мази. Также рекомендуется тщательно дезинфицировать инвентарь в ванной комнате и гигиенические принадлежности, чтобы предупредить заражение членов семьи.
Профилактика заражения
Профилактические мероприятия направлены на создание вокруг себя среды, враждебной для болезнетворных грибков.
Дерматомикозы длительное время могут никак себя не проявлять, и для большинства из них характерно рецидивирующее течение. Чтобы предупредить заражение грибковой инфекцией, нужно:
- мыть руки с противогрибковым мылом;
- насухо вытирать кожу после душа;
- бороться с повышенной потливостью;
- отказаться от использования чужих полотенец и мочалок;
- вовремя лечить обострения инфекций;
- использовать качественную гигиеническую косметику;
- соблюдать правила личной гигиены;
- использовать резиновые тапочки в общественных банях, фитнес-клубах, раздевалках;
- нормализовать режим питания и включить в рацион богатые витаминами продукты.
При диагностировании грибка на локтях у кого-то из семьи следует ограничить с ним контакт, выделив больному отдельные гигиенические принадлежности. Ежедневная дезинфекция горизонтальных поверхностей, пола и стен в санузле снизит риск заражения инфекцией. Для предупреждения рецидивов грибка рекомендуется 2 раза в год принимать поливитаминные комплексы и иммуностимулирующие средства.
Многие грибковые болезни провоцируются условно-патогенными микроорганизмами, постоянно живущими на нашей коже. А это значит, что они активизируются только в случае снижения иммунитета. Чтобы предупредить их размножение, нужно минимизировать количество провоцирующих факторов. Чаще всего дерматомикозы развиваются на фоне гормональных сбоев, витаминной недостаточности, постоянных стрессов, злоупотребления гормональными и противомикробными препаратами.

Направления деятельности: дерматология, венерология, детская дерматология, трихология, микология, дерматоонкология, косметология.

Содержание Скрыть
Микоз (грибок) – это дерматологическое заболевание, проявляющееся в виде сыпи на определенных участках тела. Симптомы патологии возникают чаще на сгибательных поверхностях, включая локти. Внешне грибок проявляет себя так же, как и многие другие кожные заболевания. Лечение микоза предусматривает применение лекарственных мазей.
Причины
Относительно высокая частота распространения микозов обусловлена простотой заражения. Грибковая инфекция проникает через открытые раны во время контакта с носителем возбудителя или с бытовыми предметами.
Грибковое поражение кожи локтей проявляется сыпью на отечной, покрасневшей коже. Элементы сыпи зудят и шелушатся.
Диагностика: исследование кожного соскоба, дифдиагностика с псориазом, себореей.
Лечение: антигистаминные препараты, системные и местные антимикотики; физиотерапия.
Важно отметить, что в пожилом возрасте отличить проявления микоза от естественных признаков старения кожи сложно. По мере взросления объем выработки коллагена, отвечающего за эластичность верхних слоев эпидермиса, снижается, а естественные процессы регенерации замедляются. В результате у пожилых людей формируется грубая кожа, по внешним признакам напоминающая грибковое заражение.
На локтях важно дифференцировать грибковую инфекцию от неинфекционного гиперкератоза. При подозрении на микоз нужен посев на флору.
Также используется ультрафиолетовая диагностика.

Патогенные бактерии, провоцирующие развитие микоза, постоянно присутствуют в организме человека. Чаще заболевание развивается на фоне заражения стафилококком.

Поражение грибком – это одна из наиболее часто встречаемых патологий, которая относится к кожным заболеваниям.
Также воспалительный процесс в кожных покровах появляется под воздействием:
- дерматофитов;
- других грибов из рода Кандида;
- эпидермофитов.
Высокое распространение грибка на локтях обусловлена тем, что эта область часто повреждается. Среди причин, провоцирующих развитие микоза, выделяют:
- травмирование кожи;
- псориаз, экзема;
- длительное ношение грубой ткани;
- травмы, полученные в ходе профессиональной деятельности.
Риск заражения грибковой инфекцией повышается при посещении общественных бань, бассейнов и других учреждений, в которых постоянно наблюдается повышенная влажность. Примерно в 30% случаев передача патогенной микрофлоры происходит при контакте с близким окружением.
Важным условием для развития микоза является ослабление иммунной системы. Активное развитие патогенной микрофлоры на локтях происходит на фоне:
- хронических патологий органов пищеварения и почек;
- дисфункции эндокринной системы;
- нарушения обмена веществ;
- сильного стресса;
- аллергической реакций;
- простудных заболеваний.

Часто грибковые инфекции поражают людей, страдающих от сахарного диабета. У таких пациентов химический состав кожи существенно меняется, что создает благоприятную среду для развития патогенной микрофлоры. Кроме того, высокая подверженность к поражению микозами наблюдается у людей с иммунодефицитом (ВИЧ, гепатиты).
Также определенную роль в развитие грибковой инфекции играет наследственная предрасположенность к дерматитам и другим кожным заболеваниям.
Симптоматика
Клиническая картина при микозе на локтях зависит от вида грибка. В ряде случаев патологический процесс протекает незаметно. Однако чаще заболевание вызывает появление на поверхности кожи красных пятен.
Помимо них, пациенты отмечают у себя следующим симптомы:
- интенсивный зуд, усиливающийся при контакте с одеждой или после купания;
- отечность и опухание кожного покрова;
- появление чешуек разного размера;
- болевые ощущения;
- чувство жжения;
- шелушение кожи.
Из-за сильного зуда пациенты непроизвольно расчесывают пораженную область, что ведет к появлению микротрещин. Через них под кожу проникают патогенные бактерии, вызывающие образование гнойников и пузырей с жидкостью. В отсутствии лечения патологический процесс распространяется на здоровые ткани, тем самым увеличивая зону поражения.
Одним из основных осложнений, возникающих на фоне грибкового заражения, является микотическая экзема. Она появляется как следствие аллергической реакции на микоз.
Экзема характеризуется стремительным развитием. На начальной стадии симптомы патологии ограничиваются покраснением пораженных участков. В дальнейшем присоединяются зуд и отечность.
По мере развития воспалительного процесса область поражения увеличивается. Как и при микозе, экзема провоцирует появление небольших пузырьков на поверхности кожи с прозрачным содержимым. Опасность этого заболевания заключается в том, что без лечения оно приобретает хроническую форму.
Почему нашим статьям можно доверять ?
Мы делаем медицинскую информацию понятной, доступной и актуальной.
- Все статьи проверяют практикующие врачи.
- Берем за основу научную литературу и последние исследования.
- Публикуем подробные статьи, отвечающие на все вопросы.
Экзема распространяется сверху вниз. Зона поражения при этой патологии имеет четкий контур.
Диагностика
Грибок на локтях необходимо дифференцировать со следующими заболеваниями:
- псориаз;
- себорея;
- дерматит;
- аллергическая реакция.

Каждая из названных патологий характеризуется появлением на поверхности кожи бляшек, вызывающих зуд и болевые ощущения. Для выявления истинной причины развития воспалительного процесса, а также с целью определения возбудителя заболевания проводятся следующие диагностические процедуры:
- анализ крови и мочи;
- исследование проблемной зоны с использованием лампы Вуда;
- исследование материала, взятого с зоны поражения;
- биопсия ороговевшей кожи.
Дополнительно пациента отправляют на консультацию к аллергологу, невропатологу и эндокринологу.
Лечение
Лечение грибка на локтях требует комплексного подхода. Терапия включает в себя следующие мероприятия:
Самолечение опасно осложнениями!
Несмотря на то, что наши статьи основаны на проверенных источниках и прошли проверку практикующими врачами, одни и те же симптомы могут быть признаками различных заболеваний, а болезнь может протекать не по учебнику.
Плюсы от обращения к врачу:
- Только специалист пропишет подходящие препараты.
- Выздоровление пройдет легче и быстрее.
- Врач проконтролирует течение болезни и поможет избежать осложнений.
Не пытайтесь лечиться самостоятельно — обратитесь к специалисту.
- устранение симптомов заболевания путем применения местных препаратов;
- применение лекарств, основанных на имидазоле;
- применение препаратов, предназначенных для укрепления иммунитета;
- использование антигистаминных лекарств и глюкокортикостероидов;
- физиотерапия.
Для восстановления кожного покрова, устранения зуда и других местных симптомов применяются мази.
В тяжелых случаях применяются препараты системного действия.
Антигистаминные препараты применяются для подавления аллергической реакции и устранения зуда. Полиеновые антибиотики способны устранить воспалительный процесс в зоне поражения.
Перед применением противогрибковых мазей необходимо очистить проблемную область от загрязнений и чешуек и просушить ее. Также рекомендуется обрабатывать локти, пораженные грибком, цинковой мазью или йодом. Они ускорят процесс заживления микротрещин и защитят организм от присоединения вторичной инфекции.
При экземе, вызванной грибковым заражением, указанных курс лечения дополняется применением:
- мочегонных препаратов, улучшающих работу кровеносной системы и повышающих качество фильтрации токсинов;
- компрессов, основанных на борной кислоте, для предупреждения распространения экземы на другие участки.
Важно, чтобы препараты для лечения грибковой инфекции подбирал врач. Бесконтрольное применение лекарственных препаратов может вызвать аллергическую реакцию, вследствие чего повысится интенсивность симптоматики и увеличится зона поражения.
Для ускорения процесса восстановления и регенерации поврежденных участков необходимо применять поливитаминные комплексы.
Они укрепляют иммунную систему, благодаря чему организм сам начинает бороться с воспалительным процессом под кожей. В запущенных случаях для восстановления естественной защиты рекомендовано применение иммуномодуляторов.
Физиотерапевтические мероприятия снижают интенсивность воспалительного процесса и способствуют быстрой регенерации поврежденных участков кожи. При микозе показаны следующие процедуры:
- импульсная магнитотерапия;
- электрофорез;
- ДМВ-терапия.
Комплексный подход к лечению микоза способен быстро устранить проявления заболевания и снизить вероятность рецидива патологии.
На период восстановления необходимо скорректировать ежедневный рацион. Кроме того, потребуется провести лечение сопутствующих заболеваний, способных вызвать микоз: сахарный диабет, дисбактериоз и другое.
Длительность терапии грибка на локтях зависит от эффектности подобранных препаратов и соблюдения пациентом врачебных предписаний. Если патологический процесс затронул только поверхностные слои кожи, то на лечение уходит несколько месяцев. В запущенных случаях на полное восстановление организма потребуется более года.
Во избежание заражения грибком одежду пациента и другие предметы, которыми он регулярно пользуется, следует постоянно обрабатывать соответствующими веществами. Для уничтожения патогенных микроорганизмов нужно прокипятить эти изделия в воде с добавлением в нее 2-процентного раствора соды и хозяйственного мыла.
Последствия
Отсутствие проведения терапевтических мероприятий на протяжении длительного времени увеличивает вероятность развития осложнений, поскольку патогенный микроорганизм начинает распространяться не только по поверхности кожи, но и проникает вглубь тканей.
Тяжелая форма болезни может спровоцировать следующие патологические состояния:
- нарушение гормонального фона;
- экзема;
- псориаз;
- дерматит;
- венерические заболевания.
Каждая из патологий проявляется характерной для нее клинической картиной и требует индивидуального подхода к лечению.
Профилактика
Полностью защитить себя от грибковой инфекции невозможно. Но выполнение определенных профилактических мероприятий позволяет снизить риск заражения:
- При появлении трещин и открытых ран на поверхности кожи их необходимо обрабатывать антисептическим раствором.
- Не посещать общественные бассейны и раны с поврежденной кожей.
- Заниматься укреплением иммунной системы.
- Своевременно лечить сопутствующие заболевания, способные снизить иммунную защиту организма.
- Ограничить контакт с людьми, являющимися носителями грибковой инфекции.
При появлении первых признаков микоза необходимо обратиться за помощью к врачу. Самолечение в большинстве случаев приводит к расширению области поражения.
Грибок на локтях – это инфекционное заболевание, возникающие вследствие проникновения в организм патогенной микрофлоры. Микозы характеризуются симптоматикой, свойственной дерматитам и псориазу.
Для подавления активности грибковой инфекции необходимо комплексное лечение, предусматривающее применение местных мазей и системных препаратов. Профилактика патологии заключается в регулярном укреплении иммунной системы.

Направления деятельности: дерматология, венерология, детская дерматология, трихология, микология, дерматоонкология, косметология.
При подготовке статьи редакция использует только достоверные источники литературы: медицинские справочники, учебную литературу и авторитетные научные сайты.
Читайте также:

