Микробиология инфекции дыхательных путей
Обновлено: 24.04.2024
Инфекции верхних дыхательных путей: фарингит, отит, синусит, эпиглоттит
Фарингит. Широко распространённое заболевание, вызываемое вирусами (аденовирус, вирус Коксаки), бактериями (Streptococcus pyogenes — наиболее частая причина бактериального фарингита). Neisseria gonorrhoeae и грибы рода Candida тоже могут являться причиной фарингита.
Пациенты жалуются на лихорадку, боль в горле, при осмотре которого может быть виден гной или экссудат. Кроме того, обнаруживают увеличение, болезненность региональных лимфатических узлов. Стрептококковую инфекцию могут осложнить перитонзиллярный абсцесс (гнойный тонзиллит), бактериемия, ревматическая лихорадка и нефрит.
Инфекцию, вызванную Corynebacterium diphtheriae, рассматривают в качестве причины фарингита при наличии соответствующего анамнеза путешествий. При подозрении на дифтерию необходимо взять мазок из зева и предупредить лабораторию о приготовлении специальных питательных сред. При тяжёлой дифтерии иногда на слизистой оболочке ротоглотки образуется чёрно-зелёная некротическая плёнка, образование которой сопровождается отёком шеи.
В большинстве случаев причиной инфекции у взрослых становятся вирусы, при этом лечение носит лишь симптоматический характер, за исключением редких случаев, когда при подозрении на бактериальную инфекцию применяют пенициллин V или макролиды. Приёма ампициллина следует избегать, так как он может вызвать сыпь у пациентов с вирусом Эпштейна—Барр.
Частоту обострений хронического тонзиллита или среднего отита позволяет снизить тонзиллэктомия и аденоидэктомия.
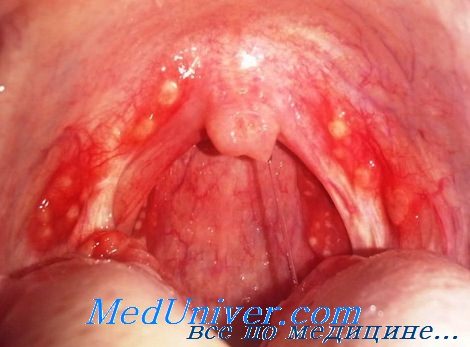
Средний отит и синусит
Средний отит и синусит возникают при развитии воспалительного процесса в околоносовых пазухах и среднем ухе. Отитом чаще болеют дети до семи лет, так как в этом возрасте евстахиева труба короткая, узкая и расположена практически горизонтально. Основные возбудители — Streptococcus pyogenes, Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis и Alloiococcus otitidis.
Диагноз устанавливают на основании данных клинической картины. Уровень ретротимпанальной жидкости определяют при помощи ауроскопа. При перфорации обычно отмечают признаки воспаления барабанной перепонки и истечение гноя. Основные направления лечения — уменьшение отёка, дренирование, восстановление рециркуляции воздуха, адекватная антибиотикотерапия.
Острый эпиглоттит
При эпиглоттите наблюдают отёчность надгортанника, которая может привести к опасному сужению дыхательных путей. До внедрения в практику соответствующей вакцины основной причиной заболевания был Haemophilus influenzae типа В. Чаще у взрослых эпиглоттит может быть вызван S. pyogenes. Основные симптомы — боль в горле, высокая температура, свистящее дыхание, слюнотечение.
Инструментального осмотра глотки следует избегать, так как он может спровоцировать обструкцию дыхательных путей. Лечение — парентеральное введение цефалоспоринов третьего поколения. В некоторых случаях возникает необходимость в экстренной трахеостомии.
Видео этиология, патогенез инфекции верхних дыхательных путей
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Таблица 8.
Наиболее значимые возбудители инфекций дыхательных путей [1]
Тонзило-фарингит
Острый средний отит
Синусит
Обострение хронического бронхита
Пневмония внебольничная
Пневмония госпитальная
Moraxella catarrhalis в ассоциации с анаэробами
У пожилых
+
Staphylococcus aureus Enterobacte-riaceae
Рис. 3.
Резистентность к пенициллину и макролидам у S.pneumoniae между 1992 и 1998 г. в Италии (А), Германии (Б), Великобритании (В) и Франции (Г) [5]
штаммы с промежуточной резистентностъю к пенициллину
В процессе широкого использования антимикробных препаратов при лечении различных инфекций, в том числе респираторных, стали появляться штаммы микроорганизмов со сниженной чувствительностью к препаратам или резистентные к ним. В связи с неуклонным ростом устойчивости микробов к препаратам некоторые из них стали терять клиническую значимость при лечении ряда инфекций. Широко распространена резистентность стафилококков к пенициллину и метициллину, пневмококков - к пенициллину , макролидам, тетрациклинам и ко-тримоксазолу. На рис. 3 показана динамика роста резистентности S.pneumoniae к пенициллину и макролидам за период с 1992 по 1998 г. в разных странах. Наряду с появлением резистентных штаммов среди грамположительных бактерий, отмечен рост резистентности среди грамотрицательных возбудителей респираторных инфекций (H.influenzae, M.catarrhalis) .
Резистентные к пенициллину штаммы S.pneumoniae в различных регионах США встречались с частотой от 10 до 24% [4]. Выделение в 1997 г. в странах Европы пневмококков с низким уровнем резистентности к пенициллину (0,12-1 мг/л) колебалось от 2,2% (Чешская Республика) до 20,4% (Франция), а с высоким уровнем резистентности к пенициллину (>2 мг/л) - от 0 (Германия) до 34,8% (Испания); наряду с этим выделение штаммов S.pneumoniae, резистентных к макролидам, колебалось от 2,2% (Чешская Республика) до 45,9% (Франция, Испания) [3]. По другим данным [6], высокий показатель выделения штаммов S.pneumoniae, резистентных к пенициллину (или с промежуточной чувствительностью) наблюдался в Португалии (31%), Франции (41 - 55%), Испании (45 - 55%) и Греции (50%), а низкий уровень резистентности отмечался в Австрии (0%), Германии (12 -13%), Швейцарии (12%) и Англии (14%).
Таблица 9.
Резисгенгность к пенициллину и эритромицину у S.pneumoniae, выделенных в Европе по проекту Alexander 1998 [7, в модификации]
Страна
Число
исследованных
штаммов
Резистентность к
пенициллину,%
Резистентность к
эритромицину, %
Исследования, выполненные в 1998 г. по проекту Alexander, также показали значительную вариабельность резистентности S.pneumoniae к пенициллину в разных странах (табл. 9 ): она колебалась от 0 (Нидерланды) - 1,0% (Чешская Республика) до 30,6 (Словацкая Республика) - 40,7% (Франция); отмечались большие колебания резистентности пневмококков к эритромицину: от 1% (Чешская Республика) до 47,3% (Франция) [5].
Высокий уровень выделения штаммов S.pneumoniae , резистентных к пенициллину, отмечен в ряде стран Азии (Япония, Корея, Таиланд); вместе с тем в Индии и Китае отмечен достаточно низкий уровень пенициллинрезистент-ных штаммов пневмококков [8].
Отмечается нарастание резистентности S.pneumoniae и к другим препаратам, причем достаточно быстро: при исследовании пневмококков, выделенных в Англии в два периода (с октября 1996 по январь 1997 г. и с октября 1997 по январь 1998 г.), наблюдалось достоверное повышение устойчивости к ципрофлоксацину с 1,2 до 4,4% и к эритромицину с 4,3 до 8%; одновременно выявлено статистически значимое увеличение устойчивости к препаратам и других грамположительных микроорганизмов: S.aureus к ципрофлксацину -с 14,9 до 23,8%, к клиндамицину - с 4,5 до 7,3%, к эритромицину - с 17,9 до 26,5%, к рифампицину - с 0,5 до 2,3%, S.epidermidis к рифампицину - с 8,6 до 17,9%, Staphylococcus spp. к клиндамицину - с 6,7 до 16,9%, к метицилли-ну - с 26,7 до 42,4%, к рифампицину - с 3,3 до 14,4%, S.faecium к нитрофу-рантоину - с 29 до 90%, к рифампицину - с 64,5 до 95% [2].
Таблица 10.
Резистентность к антимикробным препаратам (%) у Н.influenzas, выделенных в Европе по проекту Alexander 199815]
Страна
Число исследо-ванных штаммов
Бета-лактамаза (+)
Бета-лактамаза (-), МП ампициллина 4 мг/л и более
Резистент-ность к хлорамфе-николу *
Резистент-ность к доксици-клину**
Резистент-ность к котримок-сазолу***
Резистент-ность к ципрофлоксацин/ офлоксацину****
* МПК хлорамфеникола 4 мг/л и выше;
** МПК доксициклина 4 мг/л и выше;
*** МПК котримоксазола 1/19 мг/л;
**** МПК ципрофлоксацин/офлоксацина >1 мг/л
Исследования, выполненные в 1998 г. в Европе по проекту Alexander, также выявили определенные различия в резистентности к антимикробным препаратам у H.influenzae, выделенных в разных странах (табл. 10): к хлорамфениколу показатель резистентности колебался от 0 (Греция, Швейцария, Италия, Австрия) до 4% (Великобритания), к доксициклину - от 0 (Великобритания, Греция, Чешская Республика, Швейцария, Нидерланды, Италия) до 3,2% (Франция), к котримоксазолу - от 5,2 (Бельгия) до 28,6% (Польша) [5].
Распределение по разным странам резистентных к основным группам антимикробных препаратов штаммов респираторных патогенов представлено в табл. 11, из которой видны существенные колебания резистентности микробов к основным классам антимикробных лекарственных средств: резистентность S.pneumoniae к пенициллину колеблется от 8 до 67% , H.influenzae к ампициллину - от 6 до 82%, М.саtаггаllis к ампициллину-от79 до 97,5%. Частота резистентности S.pneumoniae и H.influenzae к кларитромицину в разных странах составляет соответственно 9 -68 и 2,5 - 9%; не выявлено резистентных штаммов M.catarrhalis к кларитромицину. Существенно ниже резистентность указанных видов микроорганизмов к хинолонам - или не встречается или составляет около 1%.
Таблица 11.
Чувствительность (%) респираторных патогенов к антимикробным препаратам [7].
Страна
Антимикробные
препараты*
S.pneumoniae
H.influenzae
M.catarrhalis
* ПЕН/АМП - пенициллин в отношении S.pneumoniae, ампициллин в отношении H.influenzae и M.catarrhalis;
КМ - кларитромицин;
ХН - хинолоны (левофлоксацин или грепафлоксацин).
Приведенные данные свидетельствуют о том, что антимикробные препараты, потенциально предназначенные для лечения внебольничных респираторных инфекций, не всегда могут быть эффективно использованы в связи с ростом множественнорезистентных штаммов S.pneumoniae,a также штаммов H.influenzae и M.catarrhalis, продуцирующих бета-лактамазу. Ранние фторхинолоны обладают достаточно низкой активностью в отношении грамположительных микробов. Роль макролидных антибиотиков (включая азитромицин и кларитромицин) снижается в связи с ростом резистентности S.pneumoniae; кроме того, макролиды обладают низкой активностью в отношении H.influenzae и не действуют на микробы семейства Enterobacteriaceae. Большинство бета-лактамных антибиотиков, включая новые цефалоспорины, имеют сниженную активность в отношении штаммов S.pneumoniae, резистентных к пенициллину. Эти бета-лактамы, обладающие высокой стабильностью к бета-лактамазам, сохраняют активность в отношении H.influenzae и M.catarrhalis, но подобно всем препаратам этого класса не действуют на атипичные микроорганизмы.
Грамотрицательные микробы редко являются возбудителями внебольничных респираторных инфекций (в отличие от госпитальных), но могут играть важную роль у больных с хроническими обструктивными болезнями легких или длительно текущей инфекцией синусов.
В связи с изложенным во многих странах велся поиск новых антимикробных лекарственных средств, предназначенных для лечения внебольничных респираторных инфекций. В результате интенсивных исследований был синтезирован и изучен целый ряд новых соединений, которые принадлежат к разным химическим классам. Большие успехи достигнуты в результате работ по синтезу новых соединений в ряду фторхинолонов. Полученные вещества, сохраняя активность ранних фторхинолонов в отношении грамотрицательных бактерий, обладают существенно более высокой активностью в отношении грамположительных микробов. Одним из таких препаратов группы фторхинолонов является моксифлоксацин.
Список литературы
1. Яковлев С.В.//Сравнительная оценка беталактамов и макролидов при внебольничных респираторных инфекциях. - Антибиотики и химиотерапия,2001; 46 (3): 1-4.
2. Andrews J., Ashby J., Jevons G. et al.//A comparison of antimicrobial resistance rates in gram-positive pathogens isolated in the UK from October 1996 to January 1997 and October 1997 to Januarj 1998. - J.Antimicrob. Chemother.,2000; 45 (3): 285-293.
3. Felmingham D.//Pre-clinical microbiology - respiratory tract infections susceptibility survey - Europe. - In: First Intern .Moxifloxacin Symp., Berlin, 1999; Springer-Verlag, Ed. Mandell L.,2000; 59-66.
4. Sahm D.//Pre-clinical microbiology - respiratory tract infections susceptibility survey -USA. - In: First Intern. Moxifloxacin Symp., Berlin, 1999; Springer-Verlag, Ed. Man-dell L., 2000; 54-58.
5. Schito G.C., Debbia E.A., Marchese A.//The evolving threat of antibiotic resistance in Europe: new data from the Alexander project. - J.Antimicrob. Chemother.,2000; 46: Topic! 1: 3-9.
6. Schmitz F.J., Verhoef J., Fluit A.C.//Comparative activities of 27 antimicrobial compounds against 698 Streptococcus pneumoniae isolates. - 21 st Intern.Congr. Chemother.,Birmingham,1999; Abstracts: N P 199. In: J.Antimicrob. Chemoth-er.,1999; 44: suppl. A.
7. Tilloston G.S., Blondeau J.M.//Today's community respiratory tract infections: a challenge appropriate for moxifloxacin. - In: Moxifloxacin in Practice. Eds. Adam D., Finch R, Maxim Medical, 1999; 1: 1-11.
8. Tomono K.//Pre-clinical microbiology - respiratory tract infections susceptibility survey in Japan. - In: First Intern. Moxifloxacin Symp., Berlin, 1999, Springer-Verlag, Ed. Mandell L., 2000; 67-74.
МОКСИФЛОКСАЦИН
Новый антимикробный препарат из группы фторхинолонов
Содержание | Далее - МОКСИФЛОКСАЦИН: ХИМИЧЕСКОЕ СТРОЕНИЕ, АНТИМИКРОБНОЕ ДЕЙСТВИЕ
Авелокс ® (моксифлоксацин) - Досье препарата

Возбудители острых респираторных инфекций попадают в дыхательные пути при вдыхании мельчайших капель, содержащих вирусные или бактериальные частицы.
Источники инфекции – заболевшие или носители инфекций.
Возбудители острых респираторных инфекций, в основном, вирусы, бактерии. Определить природу инфекции и назначить адекватное лечение может только врач.
Знать причину инфекции важно для предупреждения различных осложнений, порой опасных для жизни.
Наибольшую опасность для жизни по частоте осложнений представляет вирус гриппа, но стоит помнить, что для людей с иммунодефицитными состояниями, а также новорожденных детей, беременных женщин и пожилых людей опасность может представлять даже безобидная инфекция.
Наиболее распространённые возбудители острых респираторных инфекций в осенне-зимний период – вирусы гриппа А,В,С , вирусы парагриппа, аденовирусы, коронавирусы и др.

Грипп – начинается внезапно, температура тела, как правило, высокая, осложнения развиваются часто и быстро, в некоторых случаях молниеносно. Среди осложнений чаще всего выявляются пневмония, отит, миокардит и перикардит.
Все эти осложнения опасны для жизни и требуют немедленного лечения.

Респираторно-синцитиальный вирус (Human orthopneumovirus) вызывает инфекции легких и дыхательных путей. Большинство детей хотя бы один раз были заражены вирусом к 2 годам. Респираторно-синцитиальный вирус также может инфицировать взрослых.
Симптомы заболевания у взрослых, а также детей обычно легкие и имитируют простуду, но в некоторых случаях инфицирование этим вирусом может вызвать тяжелую инфекцию. В группе риска недоношенные дети, пожилые люди, новорожденные и взрослые с заболеваниями сердца и легких, а также с иммунодефицитными состояниями.

Метапневмовирус (Human metapneumovirus) вызывает инфицирование верхних дыхательных путей у людей всех возрастов, но чаще всего встречается у детей, особенно в возрасте до 5 лет.
Симптомы включают насморк, заложенность носа, кашель, боль в горле, головную боль и лихорадку. У очень небольшого числа людей может появиться одышка.
В большинстве случаев симптомы проходят самостоятельно через несколько дней.
Риску развития пневмонии после этой инфекции, особенно подвержены лица старше 75 лет или с ослабленной иммунной системой.

Риновирусная инфекция
Риновирус (Rhinovirus) - наиболее распространенная причина инфекции верхних дыхательных путей.
Часто как осложнение риновирусной инфекции развиваются ангины, отиты и инфекции пазух носа. Также риновирусы могут вызывать пневмонию и бронхиолит.
Осложнения риновирусной инфекции, как правило, возникают среди ослабленных лиц, особенно у пациентов с астмой, младенцев, пожилых пациентов и пациентов с ослабленным иммунитетом. В большинстве случаев риновирусная инфекция запускает обострение хронических заболеваний.

Аденовирусная инфекция (Adenoviridae) — группа острых вирусных заболеваний, проявляющихся поражением слизистых оболочек дыхательных путей, глаз, кишечника и лимфоидной ткани преимущественно у детей и лиц молодого возраста.
Дети чаще болеют аденовирусной инфекцией, чем взрослые. Большинство детей переболеют, по крайней мере, одним типом аденовирусной инфекции к тому времени, когда им исполнится 10 лет.
Аденовирусная инфекция быстро распространяется среди детей, дети часто касаются руками лица, берут пальцы в рот, игрушки.
Взрослый может заразиться во время смены подгузника ребенку. Также инфицирование аденовирусной инфекцией возможно при употреблении пищи, приготовленной кем-то, кто не вымыл руки после посещения туалета, или, плавая в воде бассейна, который плохо обрабатывается.
Аденовирусная инфекция обычно протекает без осложнений, симптомы проходят через несколько дней. Но клиническая картина может быть более серьезной у людей со слабой иммунной системой, особенно у детей.
Среди вирусных инфекций, вызывающих респираторные инфекции также выделяют коронавирусную, бокавирусную инфекцию. Все перечисленные вирусные инфекции имеют схожую клиническую картину и риск развития осложнений среди ослабленных лиц.
Среди бактериальных возбудителей острых респираторных инфекций особую эпидемическую опасность представляют следующие:


Инфекция, вызванная Сhlamydia pneumoniae - существенная причина острых респираторных заболеваний как нижних, так и верхних отделов органов дыхания, и составляет примерно 10% случаев внебольничных пневмоний.
Бактерии вызывают заболевание, повреждая слизистую оболочку дыхательных путей, включая горло, дыхательные пути и легкие.
Пожилые люди подвергаются повышенному риску тяжелого заболевания, вызванного инфекцией C. pneumoniae , включая пневмонию.
Места повышенного риска инфицирования:

Симптомы пневмококковой инфекции зависят от локализации возбудителя. Симптомы могут включать лихорадку, кашель, одышку, боль в груди, скованность шеи, спутанность сознания и дезориентацию, чувствительность к свету, боль в суставах, озноб, боль в ушах, бессонницу и раздражительность. В тяжелых случаях пневмококковая инфекция может привести к потере слуха, повреждению мозга и летальному исходу.
Большему риску инфицирования подвержены путешественники, при посещении стран, где пневмококковая вакцина не используется регулярно.
Некоторые люди чаще заболевают пневмококковой инфекцией. Это взрослые в возрасте 65 лет и старше и дети младше 2 лет. Люди с заболеваниями, которые ослабляют иммунную систему, такие как диабет, болезни сердца, заболевания легких и ВИЧ / СПИД, а также лица, которые курят или страдают астмой, также подвергаются повышенному риску заболеть пневмококковой инфекцией.

Возбудитель гемофильной инфекции - Haemophilus influenzaе.
Гемофильная инфекция характеризуется поражением
центральной нервной системы;
развитием гнойных очагов в различных органах.
В детском возрасте гемофильная инфекция протекает часто с поражением верхних дыхательных путей, нервной системы, у взрослых чаще встречается пневмония, вызванная гемофильной палочкой.
Летальность вследствие гнойного менингита достигает 16-20% (даже при своевременной диагностике и правильном лечении!).
Профилактика острых респираторных заболеваний
Наиболее эффективным методом профилактики является специфическая профилактика, а именно введение вакцин.
Путем вакцинации возможно предупреждение пневмококковой, гемофильной инфекций, а также гриппа.
Вакцинация детей против пневмококковой инфекции проводится в плановом порядке, в соответствии с национальным календарем профилактических прививок, в возрасте 2 месяца (первая вакцинация), 4,5 месяца (вторая вакцинация), 15 месяцев – ревакцинация, а также в рамках календаря профилактических прививок по эпидемическим показаниям - детей в возрасте от 2 до 5 лет. Также вакцинация против пневмококковой инфекции показана призывникам (во время осеннего призыва).
Вакцинация против гемофильной инфекции:
Первая вакцинация детей групп риска проводится в возрасте 3 месяцев, вторая в 4,5 месяцев, третья – 6 месяцев. Ревакцинация проводится детям в возрасте 18 месяцев.
Вакцинация против гриппа проводится ежегодно в предэпидемический период.
Неспецифическая профилактика заключается в соблюдении правил личной гигиены, а также в соблюдении принципов здорового образа жизни.
Принципы здорового образа жизни:
достаточная физическая активность соответствующая возрастной группе
отсутствие вредных привычек
Для профилактики респираторных инфекций в период подъема заболеваемости целесообразно использовать барьерные средства предотвращения инфекций, а именно медицинские маски или респираторы.
В очагах инфекции необходимо проводить дезинфекционные мероприятия – влажную уборку с дезраствором.
Заболевший должен быть изолирован, контакты с заболевшим должны быть сведены к минимуму.
Правила личной гигиены
Регулярное мытье рук, особенно после посещения общественных мест, поездок в общественном транспорте, перед приемом пищи.
Если мыло и вода недоступны, необходимо использовать антибактериальные средства для рук (содержащим не менее 60% спирта) - влажные салфетки или гель.
Не следует прикасаться к глазам, носу или рту. Если в этом есть необходимость, - убедитесь, что ваши руки чисты.
При кашле или чихании важно прикрывать рот и нос одноразовой салфеткой (после чего она должна быть выброшена) или рукавом (не руками).
Важно избегать близких контактов, таких как поцелуи, объятия или совместное использование посудой и полотенцами с больными людьми.
Во избежание распространения инфекции, в случае инфицирования – вызовите врача и оставайтесь дома!
Инфекции нижних дыхательных путей локализуются ниже гортани, то есть в трахее, бронхах или легочной ткани. Иногда при пневмонии в процесс вовлекается плевра, в результате чего возникает ее поражение (плеврит). Передаются главным образом воздушно – капельным путем. Попадание микробов в дыхательные пути не обязательно заканчивается развитием заболевания, так как слизистая оболочка дыхательных путей обладает бактерицидными свойствами.
Нормальная микрофлора дыхательных путей. Нижние дыхательные пути(трахея, бронхи, легкие) стерильны, что связано с эффективной работой мукоциллиарного аппарата и действием местных факторов защиты.
Микробиология инфекционных поражений
Нижних дыхательных путей (гортань, трахея, бронхи)
К инфекциям нижних дыхательных путей относятся трахеиты, бронхиты, пневмонии, бронхопневмонии, плевриты, абсцессы легкого.
Инфекции нижних дыхательных путей, вызываемые условно-патогенными микроорганизмами относятся к наиболее распространенным инфекционным заболеваниям человека. Они имеют важное значение и в социально-экономическом аспекте, так как приводят к ограничению трудоспособности, являются частой причиной госпитализации и возникновения хронических воспалительных заболеваний.
Инфекции нижних дыхательных путей - это инфекции, возникающие ниже глотки. К ним относятся: пневмония, хроническая обструктивная болезнь легких (ХОБЛ), трахеит, бронхит, плеврит.
Нижние дыхательные пути (гортань, трахея, бронхи) стерильны, что связано с эффективной работой мукоцилиарного аппарата и действием местных факторов защиты.
Ларингит – воспалительное заболевание слизистой оболочки гортани.
Этиологическим фактором чаще всего являются:
-бактерии:Streptococcus pneumoniae, Haemophilus influenzae, Mycoplasma spp, Actonomyces israelii, Corynebacterium dipthteriae, Mycoplasma pneumoniae, Chlamydophila pneumoniaе;
- вирусы: риновирусы, вирус гриппа, парагриппа, аденовирусы, коронавирусы;
- грибы: Candida, плесневые грибы родов Aspergillus, Penicillum, Mucor, Scopulariopsis ,Cephalosporium, Geotrichum , Rinosporidium;
- паразиты: Ancylostoma duodenale.
В результате воспаления отмечается сильная гиперемия слизистой оболочки, воспалительная инфильтрация подслизистой. При тяжелом течении в процесс вовлекается мышечный аппарат гортани, нервные окончания всей слизистой оболочки, приводящие к поражению стволов двигательных нервов.
Трахеит
Трахеит – воспалительное заболевание слизистой оболочки трахеи. Наиболее частой причиной развития трахеита являются вирусы: парагрирра, респираторно-синтициальный вирус, аденовирус, риновирус, энтеровирус; бактерии: (Staphylococcus aureus, Staphylococcus hаemolyticus, Streptococcus pyogenes, Bordetella pertusis); паразиты: Gongilonema pulchrum. Ancylostoma duodenale.
Различают острую и хроническую форму трахеита. Острый трахеит редко бывает изолированным, чаще протекает с ларингитом или бронхитом. Изменения в трахеи при остром трахеите характеризуются отеком, инфильтрацией и гиперемией слизистой оболочки. Вязкая, слизистая мокрота в начале заболевания отделяется c трудом в небольшом количестве, а с 3-4 дня болезни становится слизисто–гнойной.
Бронхит – это заболевания, характеризующиеся воспалением слизистой бронхов, перестройкой ее эпителиальных структур, гиперсекрецией и увеличением вязкости бронхиального секрета, нарушением защитной функции бронхов.
По этиологии инфекционные бронхиты можно разделить на вирусные, микоплазменные, бактериальные, смешанные.
По патогенезу различают первичные и вторичные бронхиты. По особенностям течения болезни различают острый и подострый бронхит.
Острый бронхит - это острое воспаление слизистой оболочки бронхов. Причиной острого бронхита могут быть вирусные и бактериальные инфекции, аллергены, физико-химические факторы. Воспалительный процесс при остром бронхите носит нисходящий характер; поражает носоглотку, гортань, трахею, крупные бронхи. Возбудитель повреждает эпителий слизистой оболочки бронхов, что приводит к гибели и слущиванию клеток эпителия, нарушению мукоцилиарного клиренса. Происходит раздражение рецепторов, приводящее к кашлю. Образуется большое клетками, повышается сосудистая проницаемость, что приводит к отеку слизистой и возникновению бронхоспазма.
Хронический бронхит - диффузное, прогрессирующее поражение бронхиального дерева, которое обусловлено длительным раздражением и воспалением воздухоносных путей, характеризующееся перестройкой секреторного аппарата слизистой с развитием дегенеративно-воспалительных и склеротических изменений стенки бронхов. Часто хронический бронхит формируется как исход неизлеченного острого затяжного бронхита. Его вызывают вирусы, бактерии и их ассоциации: Moraxella catarrhalis, Staphylococcus aureus, Pseudomonas aeruginosa, Гр(-) анаэробы, Mycoplasma pneumoniae, Chlamydia pneumoniae .
В зависимости от выраженности патологического процесса в бронхах выделяют две формы хронического бронхита.
Хронический необструктивный бронхит (ХНБ) - это поражение преимущественно крупных и средних бронхов с относительно благоприятным клиническим течением и исходом. Этиологическим фактором чаще всего являются респираторные вирусы (РС–вирусы, вирус гриппа, аденовирусы), пневмококк, Haemophilus influenzae, Moraxella spp, Mycoplasma spp, Chlamydia spp).
Хронический обструктивный бронхит (ХОБ) - характеризуется глубокими дегенеративно-воспалительными и склеротическими изменениями не только проксимальных (крупных и средних) бронхов, но и дистальных отделов воздухоносных путей. Прогноз, как правило, неблагоприятный.
Инфекции нижних дыхательных путей: причины, диагностика, лечение
Инфекции нижних дыхательных путей — достаточно распространённая причина заболеваемости и смертности. В развивающихся странах они лидирующая причина смертности детей в возрасте до пяти лет.
Факторы, предрасполагающие к развитию внебольничных пневмоний, — курение, хроническая обструктивная болезнь лёгких, сахарный диабет, приём иммунодепрессантов, ВИЧ-инфекция.
Многие вирусы вызывают первичную вирусную пневмонию (вирус гриппа, ТОРС-коронавирус и др.), в то время как другие, поражая нижние дыхательные пути, способствуют развитию вторичной бактериальной инфекции.
Клинические признаки инфекции нижних дыхательных путей
У пациентов возникает гипертермия и кашель. В мокроте можно обнаружить гной и кровь, а некоторые инфекции (например, вызванные микроорганизмами рода Mycoplasma) характеризуются непродуктивным кашлем. В связи с воспалением плевры возникает острая боль в грудной клетке, усиливающаяся при вдохе.
Кроме того, у пациентов с инфекциями нижних дыхательных путей наблюдают общевоспалительные симптомы (миалгия, общее недомогание, слабость). У пожилых людей возможно нарушение сознания, даже если заболевание протекает в лёгкой форме.
Осложнения пневмонии (особенно вызванной S. pneumoniae) — распространение инфекции на плевру и перикард, септицемия, менингит. Заболевания, вызванные Staphylococcus aureus, могут осложняться образованием каверн в лёгких и бронхоэктазией.
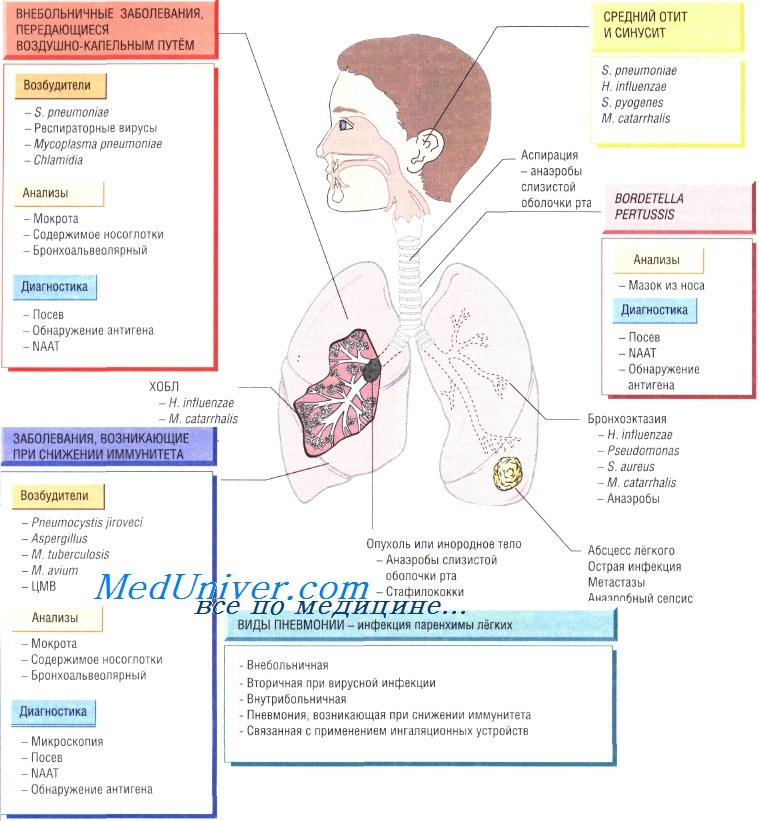
Диагностика инфекции нижних дыхательных путей
Исследуемый материал — мокрота, которую желательно собирать после проведения физиотерапевтических процедур (более информативно). У пациентов в тяжёлом состоянии, когда сбор мокроты невозможен, проводят бронхоскопию с исследованием лаважной жидкости, что особенно важно при иммунодефицитных заболеваниях.
Проводят бактериологическое исследование (определение вида возбудителя и его чувствительности к антибактериальным препаратам). Для идентификации микроорганизмов рода Chlamydia, Mycoplasma, Legionella, Coxiella, а также S. pneumoniae и респираторных вирусов применяют ИФА (обнаружение антигена) и молекулярно-генетический метод. Последний метод помогает быстро определить вид возбудителя и правильно выбрать препарат для лечения.
Лечение и профилактика инфекции нижних дыхательных путей
Антибиотикотерапию необходимо начать как можно скорее. При тяжёлой внебольничной пневмонии необходима госпитализация и внутривенное введение антибиотиков (например, цефалоспоринов третьего поколения и макролидов). При менее серьёзных инфекциях назначают приём внутрь амоксициллина и (или) макролидов или хинолонов (например, моксифлоксацин).
Часто штаммы Н. influenzae устойчивы к действию бета-лактамов, поэтому для лечения пациентов с хронической обструктивной болезнью лёгких применяют препараты других групп (амоксиииллин + клавулановая кислота, триметоприм). Для лечения внутрибольничных пневмоний необходим приём препаратов, эффективных в отношении энтеробактерий и синегнойной палочки (ципрофлоксацин или цефтазидим).
Основные направления поддерживающей терапии — постельный режим, улучшение оксигенации лёгких (вплоть до искусственной вентиляции лёгких), регидратация, физиотерапия.
Инфекционное обострение муковисцидоза обычно вызывает H. influenzae. При заражении Burkholderia cepacia и бактериями рода Pseudomonas необходимо проведение бактериологического исследования и определение чувствительности возбудителя к антибактерильным препаратам. Лечение также должно сочетать проведение физиотерапии и определённое положение больного для улучшения оттока воспалительного секрета из бронхов и лёгких.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

