Миокардит как осложнение сепсиса
Обновлено: 24.04.2024
Эта болезнь может возникнуть у людей любого возраста. Частые случаи – среди детей и подростков. Статистика миокардита не точная, поскольку иногда заболевание может протекать в легкой форме, без симптомов, и родители к врачу не обращаются. Согласно J.E. Parrillo, миокардит протекает бессимптомно в 24-33% случаях.
По МКБ-10 выделяют такие виды миокардита:
- инфекционный
- острый
- изолированный
- неуточненный и пр.
Классификация миокардитов, принятая на VI конгрессе кардиологов Украины (2000 год):
- острый и хронический
- легкий, средней тяжести и тяжелый
- изолированный и диффузный
Также заболевание делят на виды в зависимости от наличия и стадии сердечной недостаточности и по клиническим вариантам.
E. Lieberman (1991 год) выделяет такие варианты течения болезни по клиническим проявлениям:
– молниеносный, фульминантный;
– острый;
– хронический персистирующий;
– хронический активный вариант течения.
Что провоцирует / Причины Миокардита у детей:
Причиной миокардита у детей может стать практически любая известная науке инфекция. Доминирующее место занимает вирусная этиология. Опасность представляют вирусы гриппа, энтеровирусы семейства Коксаки группы А и В, вирусы полиомиелита, аденовирусы 2 и 5 серотипов, HSV, ECHO, VZV, Эпштейна-Барр, вирусы гепатитов, парвовирус В19, цитомегаловирус. У детей причиной миокардита чаще всего бывают вирусы Коксаки В и аденовирусы.
Рассматриваемое заболевание может иметь бактериальную природу:
Актуальна также риккетсиозная этиология:
- сыпной тиф
- лихорадка скалистых гор
- Ку-лихорадка
Миокардиты могут иметь спирохетозную природу. Их вызывают:
- боррелиоз
- лептоспироз
- болезнь Lyme
Грибковые миокардиты могут быть вызваны:
- аспергиллезом
- кандидозом
- актиномикозом и т.д.
Протозойные миокардиты могут быть вызваны:
- лейшманиозом и др.
Гельминтные миокардиты у детей могут быть спровоцированы такими болезнями:
- эхинококкоз
- трихинеллез
- цистицеркоз и пр.
Среди причин миокардита также называют:
- укус осы, змеи и др.
- введение вакцин, лечебных сывороток
- прием лекарств: сульфаниламидов, антибиотиков, спиронолактона, антрациклинов, фенитоина и проч.
- химические факторы (угарный газ, углеводороды, ртуть, мышьяк)
- физические факторы: перегревание, ионизирующее излучение, переохлаждение
- системные воспалительные болезни: склеродермия, системная красная волчанка, болезнь Кавасаки, ревматоидный артрит, болезнь Crohn и пр.
- острая ревматическая лихорадка
Патогенез (что происходит?) во время Миокардита у детей:
В патогенезе поражения миокарда имеет значение:
- прямой цитотоксический эффект повреждающего фактора
- вторичный иммунный ответ
- воздействие цитокинов на миокард
- аберрантная индукция апоптоза
Стадии течения заболевания
1. Виремия (от 2 часов до 3 суток)
Вирус при попадании в мышцу сердца фиксируется на поверхностных рецепторах миоцитов, а затем проникает в середину клетки. При этом активизируются защитные механизмы, увеличивается выделение интерферона.
2. Аутоиммунная стадия
Увеличивается выработка антикардиальных антител, усиливается иммунная клеточная реакция, в крови циркулируют иммунные комплексы, фиксмируясь в миокарде, что негативно влияет на сердечную мышцу. Происходит также активация медиаторов воспаления. Повреждаются сосуды микроциркуляторного русла.
3-1. Выздоровление
Эта стадия наступает, если течение болезни благоприятное. Уменьшается интерстициальный отек, клеточная инфильтрация, формируются участки фиброзной ткани.
3-2. Хроническое воспаление
Эта стадия наступает вместо выздоровления при неблагоприятном течении процессов. Постепенно формируется кардиомегалия, кардиосклероз, усугубляется сердечная недостаточность, формируется дилатационная кардиомиопатия.
Поражение миокарда может быть очаговым или диффузным, от чего зависят проявляющиеся симптомы. Изменения могут коснуться в основном клеток мышц, или же межуточной соединительной ткани.

Симптомы Миокардита у детей:
Симптомы могут отличаться в зависимости от таких факторов (некоторые из них уже были названы выше):
- причина заболевания
- глубина и распространенность патологического процесса
- вариант течения миокардита у детей
Нарушаются функции миокарда: автоматизм, сократимость, проводимость, возбудимость. Первые признаки миокардита, согласно информации исследования Myocarditis Treatment Trial Investigators (проводилось в 1991 году), более чем у половины больных проявляются во время течения острой респираторной инфекции или через 1 неделю и более после нее. У ребенка проявляются такие симптомы:
- одышка
- беспричинная утомляемость
- боль в груди
- сердцебиение
Физикальный осмотр выявляет такие признаки:
- частый и слабый пульс
- бледность кожных покровов
- похолодание рук и ног
- перкуторное смещение границ относительной сердечной тупости
- гепатомегалия
- кардиомегалия
- повышенная температура тела (в некоторых случаях)
Диагностика Миокардита у детей:
Аускультативные методы часто определяют ослабление І тона, тахикардию, протодиастолический ритм галопа; вероятный также аритмия, брадикардия, систолический шум митральной регургитации, хрипы в легких. Даже если у ребенка не проявляются симптомы миокардита, могут быть изменения на ЭКГ:
- нарушения процессов реполяризации
- удлинение электрической систолы сердца
- возможно снижение вольтажа
- различные нарушения ритма и проводимости
- патологический комплекс QRS
При диагностике применяют суточное мониторирование ЭКГ по Холтеру. Такой метод как эхокардиография позволяет определить размеры полостей сердца. Врачу следует обратить внимание на состояние клапанного аппарата, наличие перикардиального выпота и др. Эхокардиография применяется в основном для дифференциальной диагностики миокардита у детей с аномалиями коронарных артерий, врожденными пороками сердца и т.д.
Рентген выявляет размеры сердца, которые могут быть как нормальными, так и значительно измененными. Также врач обращает внимание на наличие застойных явлений в легких. Для подтверждения вирусной этиологии необходимо выделить вирус из крови, смывов из носоглотки, а также исследовать сыворотку на антитела к вирусам, связывание комплемента и подавление гемагглютинации в острой фазе и в стадии выздоровления.
Согласно критериям Нью-Йоркской кардиологической ассоциации, для диагностики миокардита применяются большие и малые критерии. К большим относят:
- появление признаков заболевания в течение 10 дней после перенесенной инфекции
- вид перенесенной инфекции
- кардиогенный шок
- застойную сердечнаю недостаточность
- повышение активности миокардиальных энзимов
- изменения на ЭКГ
- полную AV-блокада
Малые критерии диагностики миокардита у детей:
Для того, чтобы диагностировать миокардит, необходимо выявление 1-2 больших и 2 малых критериев, а также анамнез. Как неинвазивные методы диагностики рассматриваемого заболевания применяют методики сцинтиграфии с галлиумом, антимиозиновой сцинтиграфии, магнитный резонанс с гадолиниумом. Подтверждение диагнозов проводят при помощи эндомиокардиальной биопсии.
Гистологические классификационные критерии неприемлемы для клинически полезной классификации хронического вызванного вирусом воспалительного процесса в миокарде.
Лечение Миокардита у детей:
Острый миокардит у ребенка лечат в стационаре. Лечат основное заболевание которое стало причиной миокардита. Этиотропное лечение применяют, только если точно известен возбудитель болезни. Специфическая терапия не разработана. В острой фазе ребенок обязательно должен придерживаться постельного режима на 10-14 суток, чтобы сократить потребности организма в обороте крови.
Исследования показали, что внутривенный гаммаглобулин эффективен для лечения острого миокардита с улучшением левожелудочковой функции и показателя выживаемости.
Применяют для лечения миокардита у детей в основном симптоматическую терапию, чтобы вылечить сердечную недостаточность. Если есть выраженная сердечная недостаточность, применяют такие препараты: добутамин, допамин. При избыточном содержании экстрацеллюлярной жидкости для снижения преднагрузки назначают диуретики.
В некоторых случаях врачи могут назначить имплантацию искусственного водителя ритма или трансвенозную кардиостимуляцию. При тяжелой форме миокардита у детей применяют глюкокортикостероиды. Чаще всего это такой препарат как преднизолон. Показаниями могут быть выраженная сердечная недостаточность, выпот в перикард, аутоиммунная природа заболевания и пр.
Прогноз миокардита у детей
Прогноз зависит от возраста больного ребенка, природы заболевания, состояния иммунитета. Вероятно наступление внезапной смерти, сердечная недостаточность, нарушения ритма и проводимости, дилатационная кардиомиопатия, кардиосклероз, тромбоэмболии или выздоровление.
Большинство пациентов с легким течением заболевания выздоравливают без резидуальной дисфункции сердца. У некоторых детей последствие рассматриваемой болезни может быть дилатационная кардиомиопатия и хронический миокардит.
Диспансеризация детей
После миокардита ребенок должен наблюдаться у педиатра или детского кардиоревматолога. На протяжении 4 месяцев после выписки из больницы ребенка осмтривают 1 раз в месяц, дальше на протяжении 12 месяцев осмотр проводится у раз в квартал, далее – 1 раз в пол года. Если есть показания, то осмотр может проводиться чаще. При каждом посещении врача проводят ЭКГ. Раз в год проводят ЭхоКГ (или чаще).
Профилактика Миокардита у детей:
Профилактические меры заключаются в том, чтобы не допустить воздействия на организм факторов, способствующих развитию миокардита у ребенка. Нужно проводить санацию очагов хронической инфекции в организме – лечить хронический тонзиллит, кариес, гайморит и т.д. Избегайте контакта ребенка с людьми, которые больны вирусными или бактериальными инфекционными болезнями. Защититься от этого заболевания поможет вакцинация против таких инфекционных заболеваний, как корь, краснуха, дифтерия, эпидемический паротит, полиомиелит, сезонная вакцинация против вируса гриппа.
К каким докторам следует обращаться если у Вас Миокардит у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Миокардита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Инфекционно-аллергический миокардит – это воспалительное поражение сердечной мышцы, обусловленное иммунопатологической реакцией, возникшей в ответ на инфекцию. Симптомы инфекционно-аллергического миокардита включают одышку, недомогание, сердцебиение, боли в сердце, умеренные боли в суставах. Постановке диагноза инфекционно-аллергического миокардита способствуют данные анамнеза, физикального, лабораторного и инструментального обследования (рентгенографии грудной клетки, ЭКГ, ФКГ, ЭхоКГ, МРТ, сцинтиграфии, биопсии миокарда). Лечение инфекционно-аллергического миокардита заключается в назначении противовирусных, антибактериальных, антигистаминных, противовоспалительных средств, препаратов метаболического действия.
МКБ-10
Общие сведения
Инфекционно-аллергический миокардит - наиболее часто встречающаяся в клинической кардиологии форма миокардита неревматической этиологии. Развивается преимущественно у детей и молодых людей в возрасте от 20 до 40 лет. Обнаруживается у 1-3% пациентов, перенесших вирусную инфекцию. По мнению ряда авторов, крайне тяжелым вариантом инфекционно-аллергического миокардита является идиопатический миокардит Абрамова-Фидлера. Инфекционно-аллергический миокардит может сочетаться с поражением других оболочек сердца - перикардитом и эндокардитом.
Причины
Развитие инфекционно-аллергического миокардита обусловлено сенсибилизацией организма вирусной или микробной флорой. У большинства пациентов (около 70%) с инфекционно-аллергическим миокардитом имеется высокий инфекционный индекс и наличие хронических инфекций (синусита, отита, тонзиллита, простатита, аднексита, периодонтита, кариеса зубов и т. д.). В половине случаев в анамнезе у заболевших отмечаются различные аллергические заболевания - экссудативный диатез, крапивница, астматический бронхит и др.; нередко имеет место отягощенная наследственность по инфекционно-аллергическому миокардиту, дерматоаллергии, бронхиальной астме, ревматизму.
Непосредственным пусковым фактором инфекционно-аллергического миокардита, как правило, выступает респираторная вирусная, реже – бактериальная (стрептококковая или стафилококковая) инфекция. Встречаются инфекционно-аллергические миокардиты, связанные с вирусом Коксаки А, гриппом А и В, парагриппом, аденовирусной инфекцией, дифтерией, хроническим активным гепатитом и пр. Если инфекционно-аллергический процесс развивается на фоне острой или обострения хронической инфекции, говорят о раннем миокардите; в том случае, если заболевание манифестирует через несколько недель после перенесенной инфекции, - о позднем миокардите.
Патогенез
В основе патогенеза инфекционно-аллергического миокардита лежат инфекционный и иммунопатологический компоненты. Микробные или вирусные агенты нарушают антигенную структуру миокарда, вызывая образование антикардиальных антител с последующей фиксацией иммунных комплексов в сердечной мышце. Иммунные реакции сопровождаются высвобождением многих биологически активных веществ (простагландинов, лизосомальных энзимов, кининов, гистамина, серотонина, ацетилхолина и др.), способствующих повышению проницаемости сосудов, отеку, геморрагии и гипоксии миокарда, развитию внеклеточных и внутриклеточных повреждения.
Симптомы
В начале заболевания отмечаются недомогание, субфебрилитет, миалгия, артралгии. Наиболее характерными клиническими проявлениями инфекционно-аллергического миокардита служат упорные (тупые, ноющие, сжимающие) боли в области сердца (62-80%), одышка (50-60%), тахикардия (45-80%), сердцебиение (23-48%).
К числу непостоянных, но важных признаков инфекционно-аллергического миокардита относятся умеренная артериальная гипотония, эктопические аритмии, брадикардия, нарушение внутрисердечной проводимости, пресистолический или протодиастолический ритм галопа. В большинстве случаев признаки сердечной недостаточности отсутствуют. Примерно у трети пациентов инфекционно-аллергический миокардит протекает малосимптомно или латентно. Клиническая картина миокардита может определяться лишь отдельными из названных симптомов.
Диагностика
При постановке диагноза инфекционно-аллергического миокардита учитывается связь заболевания с перенесенной инфекцией, физикальные, лабораторные и инструментальные данные. При объективном обследовании выявляется незначительное смещение границ сердца влево, выслушивается систолический шум на верхушке (лучше - в положении лежа), ритм галопа, ослабление первого тона.
ЭКГ-изменения при инфекционно-аллергическом миокардите неспецифичны и совпадают с таковыми при других заболеваниях сердца: нарушения реполяризации, нарушение ритма и проводимости, двухфазность, уплощение или инверсия зубца Т, смещение ST-сегмента. На ФКГ регистрируется систолический шум, изменение амплитуды и интенсивности тонов. Рентгенография грудной клетки и ЭхоКГ выявляют кардиомегалию, в первую очередь, за счет левого желудочка.
В сыворотке крови обнаруживаются антитела к миокарду, увеличение содержания a- и γ-глобулинов, сиаловых кислот, появление СРБ, повышение активности кардиоспецифичных ферментов и белков (креатинфосфокиназы, тропонина Т и I, лактатдегидрогеназы и др.).
Клинический диагноз инфекционно-аллергического миокардита должен быть подтвержден инструментальными методами: гистологическим исследованием биоптатов миокарда, данными сцинтиграфии сердца и МРТ сердца с контрастированием. При обследовании пациентов с инфекционно-аллергическим миокардитом необходимо проводить этиологическую диагностику и поиск очагов инфекции для назначения адекватной терапии.
Лечение инфекционно-аллергического миокардита
В острой стадии необходимо соблюдение постельного режима и диеты, богатой белками, витаминами, микроэлементами, необходимыми для стимуляции анаболических процессов в сердечной мышце. Лечение инфекционно-аллергического миокардита включает проведение этиологической, патогенетической, метаболической и симптоматической терапии.
- Этиопатогенетическое лечение. Этиотропная терапия назначается с учетом возбудителей: при бактериальных инфекциях показаны антибиотики; при вирусных инфекциях, осложненных миокардитом, - противовирусные препараты. Обязательным компонентом лечения является выявление и санация очагов хронической инфекции. После курса антимикробной и противовирусной терапии проводится микробиологический контроль. Патогенетическое лечение предусматривает назначение антигистаминных (хлоропирамин, дифенгидрамин, клемастин, прометазин), иммуносупрессивных (кортикостероидов), противовоспалительных (НПВП) препаратов.
- Метаболическая и симптоматическая терапия. В комплексное лечение инфекционно-аллергического миокардита обязательно входит метаболическая терапия, включающая введение препаратов калия, витаминов, инозина, АТФ, кокарбоксилазы. Симптоматическая терапия показана при нарушениях сердечного ритма, признаках сердечной недостаточности, артериальной гипертензии, высокой вероятности тромбэмболических осложнений.
Прогноз и профилактика
Как правило, течение инфекционно-аллергического миокардита благоприятное. В большинстве случаев заболевание протекает в легкой и среднетяжелой форме и заканчивается выздоровлением. Летальные исходы крайне редки. Однако симптомы инфекционно-аллергического миокардита исчезают не сразу; в течение нескольких месяцев сохраняются остаточные явления.
Рецидивы инфекционно-аллергического миокардита могут быть спровоцированы переохлаждением, респираторными заболеваниями. Больные, перенесшие инфекционно-аллергический миокардит, подлежат диспансерному наблюдению участкового кардиолога и должны периодически проходить противорецидивную терапию.
3. Современные маски миокардита (от клинических синдромов к диагнозу)/ Благова О.В., Недоступ А.В.// Российский кардиологический журнал. - 2014.
Миокардит – воспаление мышечной оболочки сердца (миокарда), чаще ревматического, инфекционного или инфекционно-аллергического характера. Течение миокардита может быть острым или хроническим. Острый миокардит проявляется одышкой, цианозом, отеками на ногах, набуханием вен на шее, болями в сердце, сердцебиением, аритмиями. Часто развитию миокардита предшествует перенесенная инфекция (дифтерия, ангина, скарлатина, грипп и др.). В дальнейшем возможны рецидивы заболевания (при ревматическом миокардите), развитие сердечной недостаточности и тромбоэмболий сосудов различных органов.
Общие сведения
Миокардит – воспаление мышечной оболочки сердца (миокарда), чаще ревматического, инфекционного или инфекционно-аллергического характера. Течение миокардита может быть острым или хроническим. Острый миокардит проявляется одышкой, цианозом, отеками на ногах, набуханием вен на шее, болями в сердце, сердцебиением, аритмиями. Часто развитию миокардита предшествует перенесенная инфекция (дифтерия, ангина, скарлатина, грипп и др.). В дальнейшем возможны рецидивы заболевания (при ревматическом миокардите), развитие сердечной недостаточности и тромбоэмболий сосудов различных органов.
Частота заболеваемости миокардитом намного выше статистической из-за поздней диагностики и латентных форм, когда заболевание протекает стерто или в легкой форме. Признаки воспалительного процесса в миокарде в 4–9% случаев обнаруживаются только на аутопсии (по результатам патологоанатомических исследований). От острого миокардита умирает от 1 до 7% больных, у людей молодого возраста в 17-21% случаев он становится причиной внезапной смерти.
Миокардит приводит к развитию сердечной недостаточности и нарушению ритма сердца, что является ведущими причинами летального исхода. Миокардиты встречаются чаще у молодых людей (средний возраст пациентов 30 – 40 лет), хотя заболевание может возникнуть в любом возрасте. Мужчины заболевают миокардитом несколько реже женщин, но у них чаще развиваются тяжелые формы заболевания.

Причины миокардита
Миокардиты включают большую группу заболеваний сердечной мышцы воспалительного генеза, проявляющихся поражением и нарушением функции миокарда. Частой причиной миокардита являются различные инфекционные заболевания:
- вирусные (вирусы Коксаки, гриппа, аденовирусы, герпеса, гепатита В и С);
- бактериальные (коринеобактерии дифтерии, стафилококки, стрептококки, сальмонеллы, хламидии, риккетсии);
- грибковые (аспергиллы, кандиды),;
- паразитарные (трихинеллы, эхинококки) и др.
Тяжелая форма миокардита может возникать при дифтерии, скарлатине, сепсисе. Высокой кардиотропностью обладают вирусы, вызывающие миокардит в 50% случаев. Иногда миокардит развивается при системных заболеваниях соединительной ткани: системной красной волчанке, ревматизме, васкулитах, ревматоидном артрите, при аллергических заболеваниях. Также причиной миокардита может служить токсическое воздействие некоторых лекарственных препаратов, алкоголя, ионизирующее излучение. Тяжелое прогрессирующее течение отличает идиопатический миокардит невыясненной этиологии.
Провоцирующими моментами возникновения миокардита являются острые инфекции (чаще вирусные), очаги хронической инфекции; аллергозы, нарушенные иммунологические реакции; токсическое воздействие на организм (лекарств, алкоголя, наркотиков, ионизирующего излучения, при тиреотоксикозе, уремии и др.).
Патогенез
Миокардит в большинстве случаев сопровождается эндокардитом и перикардитом, реже воспалительный процесс затрагивает только миокард. Повреждение миокарда может возникать при прямом миокардиоцитолитическом действии инфекционного агента; под влиянием токсинов, циркулирующих в крови (в случае системной инфекции); и как результат аллергической или аутоиммунной реакции. Нередко встречаются инфекционно-аллергические миокардиты.
Иммунные нарушения, наблюдаемые при миокардите, проявляются расстройством всех звеньев иммунитета (клеточного, гуморального, фагоцитоза). Инфекционный антиген запускает механизм аутоиммунного повреждения кардиомиоцитов, приводящий к значительным изменениям миокарда: дистрофическим изменениям мышечных волокон, развитию экссудативных или пролиферативных реакций в интерстициальной ткани. Следствием воспалительных процессов при миокардите является разрастание соединительной ткани и развитие кардиосклероза. При миокардите заметно снижается насосная функция сердечной мышцы, что часто носит необратимый характер и приводит к тяжелому состоянию недостаточности кровообращения, нарушениям сердечного ритма и проводимости, служит причиной инвалидности и летального исхода в молодом возрасте.
Классификация
В зависимости от механизма возникновения и развития миокардита выделяют следующие формы:
- инфекционные и инфекционно-токсические (при гриппе, вирусах группы Коксаки, дифтерии, скарлатине и др.);
- аллергические (иммунные) (сывороточный, инфекционно-аллергический, трансплантационный, лекарственный, миокардиты при системных заболеваниях);
- токсико-аллергические (при тиреотоксикозе, уремии и алкогольном поражении сердца);
- идиопатические (невыясненной природы).
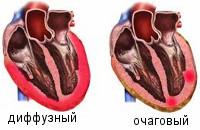
По распространенности воспалительного поражения миокардиты делятся на диффузные и очаговые. По течению различают острые, подострые, хронические (прогрессирующие, рецидивирующие) миокардиты. По степени тяжести - легкий, миокардит средней тяжести, тяжелый.
По характеру воспаления выделяют экссудативно-пролиферативный (воспалительно-инфильтративный, васкулярный, дистрофический, смешанный) и альтернативный (дистрофически-некробиотический) миокардиты. В развитии инфекционного миокардита (как наиболее часто встречающегося) выделяют 4 патогенетические стадии:
- Инфекционно-токсическая
- Иммунологическая
- Дистрофическая
- Миокардиосклеротическая
По клиническим вариантам (по преобладающим клиническим симптомам) различают миокардиты:
- малосимптомный
- болевой или псевдокоронарный
- декомпенсационный (с нарушением кровообращения)
- аритмический
- тромбоэмболический
- псевдоклапанный
- смешанный
Симптомы миокардита
Клиническая симптоматика миокардита зависит от степени поражения миокарда, локализации, остроты и прогрессирования воспалительного процесса в сердечной мышце. Она включает проявления недостаточности сократительной функции миокарда и нарушения ритма сердца. Инфекционно-аллергический миокардит в отличие от ревматического начинается обычно на фоне инфекции или сразу после нее. Начало заболевания может протекать малосимптомно или латентно.
Основные жалобы пациентов - на сильную слабость и утомляемость, одышку при физической нагрузке, боли в области сердца (ноющие или приступообразные), нарушения ритма (сердцебиение, перебои), повышенную потливость, иногда боль в суставах. Температура тела обычно субфебрильная или нормальная. Характерными проявлениями миокардита являются увеличение размеров сердца, понижение артериального давления, недостаточность кровообращения.
Кожные покровы у больных миокардитом бледные, иногда с синюшным оттенком. Пульс учащенный (иногда уреженный), может быть аритмичным. При выраженной сердечной недостаточности наблюдается набухание шейных вен. Возникает нарушение внутрисердечной проводимости, которое даже при небольших очагах поражения может стать причиной аритмии и привести к летальному исходу. Нарушение сердечного ритма проявляется суправентрикулярной (наджелудочковой) экстрасистолией, реже приступами мерцательной аритмии, что заметно ухудшает гемодинамику, усиливает симптомы сердечной недостаточности.
В большинстве случаев в клинической картине миокардита преобладают лишь отдельные из перечисленных выше симптомов. Примерно у трети пациентов миокардит может протекать малосимптомно. При миокардитах, возникающих на фоне коллагеновых заболеваний, а также вирусной инфекции часто возникает сопутствующий перикардит. Идиопатический миокардит имеет тяжелое, иногда злокачественное течение, приводящее к кардиомегалии, тяжелым нарушениям ритма и проводимости сердца и сердечной недостаточности.
Осложнения
При длительно текущем миокардите развиваются склеротические поражения сердечной мышцы, возникает миокардитический кардиосклероз. В случае острого миокардита при тяжелых нарушениях работы сердца быстро прогрессирует сердечная недостаточность, аритмия, становящиеся причиной внезапной смерти.
Диагностика
Существенные трудности в диагностике миокардитов вызывает отсутствие специфических диагностических критериев. Мероприятия по выявлению воспалительного процесса в миокарде включают:
- Сбор анамнеза
- Физикальное обследование пациента - симптомы варьируют от умеренной тахикардии до декомпенсированной желудочковой недостаточности: отеки, набухание шейных вен, нарушение ритма сердца, застойный процесс в легких.
- ЭКГ - нарушение сердечного ритма, возбудимости и проводимости. ЭКГ-изменения при миокардите не являются специфичными, так как сходны с изменениями при различных заболеваниях сердца.
- ЭхоКГ - выявляется патология миокарда (расширение полостей сердца, снижение сократительной способности, нарушение диастолической функции) в разной степени в зависимости от тяжести заболевания.
- Общий, биохимический, иммунологический анализы крови не являются столь специфичными при миокардите и показывают увеличение содержания α2 и γ - глобулинов, повышение титра антител к сердечной мышце, положительную РТМЛ (реакцию торможения миграции лимфоцитов), положительную пробу на С-реактивный белок, повышение сиаловых кислот, активности кардиоспецифичных ферментов. Исследование иммунологических показателей должно проводиться в динамике.
- Рентгенография легких помогает обнаружить увеличение размеров сердца (кардиомегалию) и застойные процессы в легких.
- Бакпосев крови для выявления возбудителя, или ПЦР диагностика.
- Эндомиокардиальная биопсия при помощи зондирования полостей сердца, включающая гистологическое исследование биоптатов миокарда, подтверждает диагноз миокардита не более чем в 37% случаев в связи с тем, что может иметь место очаговое поражение миокарда. Результаты повторной биопсии миокарда дают возможность оценить динамику и исход воспалительного процесса.
- Сцинтиграфия (радиоизотопное исследование) миокарда является физиологичным исследованием (прослеживается естественная миграция лейкоцитов в очаг воспаления и нагноения).
- Магнитно-резонансная томография (МРТ сердца) с контрастированием дает визуализацию воспалительного процесса, отека в миокарде. Чувствительность данного метода составляет 70-75%.
Лечение миокардита
Острая стадия миокардита требует госпитализации в отделение кардиологии, ограничения физической активности, строгого постельного режима на 4 - 8 недель до достижения компенсации кровообращения и восстановления нормальных размеров сердца. Диета при миокардите предполагает ограниченное употребление поваренной соли и жидкости, обогащенное белковое и витаминизированное питание для нормализации метаболических процессов в миокарде.
Терапию миокардита проводят одновременно по четырем направлениям, осуществляя этиологическое, патогенетическое, метаболическое симптоматическое лечение. Этиологическое лечение направлено на подавление инфекционного процесса в организме. Терапию бактериальных инфекций проводят антибиотиками после выделения и определения чувствительности патогенного микроорганизма. При миокардитах вирусного генеза показано назначение противовирусных препаратов.
Необходимым условием успешного лечения миокардитов служит выявление и санация инфекционных очагов, поддерживающих патологический процесс: тонзиллита, отита, гайморита, периодонтита, аднексита, простатита и др. После осуществления санации очагов (хирургической или терапевтической), курса противовирусной или антибактериальной терапии необходимо проведение микробиологического контроля излеченности.
В патогенетическую терапию миокардитов включают противовоспалительные, антигистаминные и иммуносупрессивные препараты. Назначение нестероидных противовоспалительных средств осуществляется индивидуально, с подбором дозировок и длительности курса лечения; критерием отмены служит исчезновение лабораторных и клинических признаков воспаления в миокарде. При тяжелом, прогрессирующем течении миокардита назначаются глюкокортикоидные гормоны. Антигистаминные средства способствуют блокированию медиаторов воспаления.
Для улучшения метаболизма сердечной мышцы при миокардитах применяют препараты калия, инозин, витамины, АТФ, кокарбоксилазу. Симптоматическое лечение миокардитов направлено на устранение аритмий, артериальной гипертензии, симптомов сердечной недостаточности, профилактику тромбоэмболий. Длительность лечения миокардита определяется тяжестью заболевания и эффективностью комплексной терапии и составляет в среднем около полугода, а иногда и дольше.
Прогноз
При латентном малосимптомном течение миокардита возможно самопроизвольное клиническое излечение без отдаленных последствий. В более тяжелых случаях прогноз миокардитов определяется распространенностью поражения миокарда, особенностями воспалительного процесса и тяжестью фонового заболевания.
При развитии сердечной недостаточности у 50% пациентов отмечается улучшение по результатам лечения, у четверти наблюдается стабилизация сердечной деятельности, у оставшихся 25% состояние прогрессирующе ухудшается. Прогноз при миокардитах, осложненных сердечной недостаточностью, зависит от выраженности дисфункции левого желудочка.
Неудовлетворительный прогноз отмечается при некоторых формах миокардитов: гигантоклеточном (100%-ая смертность при консервативной терапии), дифтерийном (смертность составляет до 50–60%), миокардите, вызванном болезнью Шагаса (американским трипаносомозом) и др. У этих пациентов решается вопрос о трансплантации сердца, хотя и не исключается риск развития повторного миокардита и отторжения трансплантата.
Профилактика
Для снижения риска заболеваемости миокардитом рекомендуется соблюдать меры предосторожности при контакте с инфекционными больными, санировать очаги инфекции в организме, избегать укусов клещей, осуществлять вакцинацию против кори, краснухи, гриппа, свинки, полиомиелита.
Пациенты, перенесшие миокардит, проходят диспансерное наблюдение у кардиолога 1 раз в 3 месяца с постепенным восстановлением режима и активности.
Что такое миокардиодистрофия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мадоян М. А., терапевта со стажем в 21 год.
Над статьей доктора Мадоян М. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Миокардиодистрофия (МКД) — группа вторичных обратимых поражений мышечного слоя сердца (миокарда) невоспалительной и некоронарогенной природы, которые обусловлены нарушением обмена веществ в миокарде и проявляются нарушением его функций. [1] [3] [5]
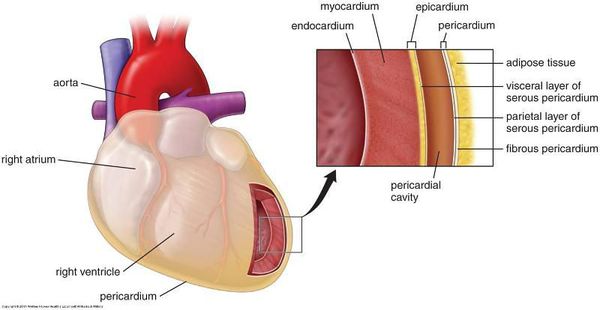
Общие признаки миокардиодистрофий:
- Нарушен обмен веществ в тканях сердца.
- Возникает вторично, то есть является следствием или осложнением других патологий.
- Первопричиной не может быть воспаление и поражение артерий сердца (они вызывают иные заболевания — миокардит, ишемическую болезнь сердца).
- Обратимость на начальных этапах (при устранении причин).
- Проявляются разнообразными неспецифическими нарушениями сердечной деятельности.
Заболевание поражает разные возрастные группы, но чаще встречается после 40 лет. [2] [3] [4] [6] [7]
К миокардиодистрофии могут приводить самые различные внутренние и внешние факторы, нарушающие обмен веществ и энергии в тканях сердца. [1] [3] [5] [6] [7]
Внутренние (эндогенные) факторы — патологические процессы в организме, осложнившиеся миокардиодистрофией. Эндогенные факторы можно разделить на две большие группы: сердечные и несердечные причины возникновения МКД.
К сердечным факторам относятся:
- пороки сердца;
- миокардиты;
- ишемическая болезнь сердца (далее — ИБС);
- изменения сердца вследствие гипертонической болезни;
- изменения сердца вследствие лёгочной гипертензии;
- болезни крови (анемии);
- болезни эндокринной системы и обмена веществ (сахарный диабет, ожирение, голодание, подагра, нарушение функций щитовидной железы, патологический климакс и другие) [2][6][7] ;
- болезни пищеварительной системы (тяжёлые поражения печени, поджелудочной железы или кишечника);
- болезни мышечной системы (миастения, миотония);
- эндогенные интоксикации (хроническая почечная недостаточность, хроническая печёночная недостаточность);
- инфекции (острые и хронические, бактериальные и вирусные).
Внешние (экзогенные) факторы — патологические воздействия на организм внешней среды и образа жизни:
- воздействие физических факторов (радиация, вибрация, экстремальные температуры) [7] ;
- воздействие химических факторов (хронические и острые отравления химическими элементами и соединениями, алкоголем, наркотиками, некоторыми лекарственными средствами);
- физическое и психоэмоциональное перенапряжение (хроническое и острое). [2][4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы миокардиодистрофии
Характеристика симптомов при миокардиодистрофии:
- неспецифичны — могут наблюдаться и при других заболеваниях;
- наслаиваются на симптомы заболевания (состояния), вызвавшего МКД;
- обратимы — могут полностью исчезнуть при своевременном устранении причины МКД;
- нарастают по мере развития МКД.
Виды симптомов при МКД:
- Боли в сердце. В отличие от болей при ИБС, не связаны с физической нагрузкой, не носят жгущий и давящий характер, отличаются большей длительностью, не купируются (не прерываются) нитратами. В отличие от болей при поражении плевры (оболочки лёгких), не связаны с актом дыхания и кашлем. В отличие от болей при поражении позвоночника, не связаны с движениями в корпусе. Но могут, как плевральные и позвоночные боли, купироваться обезболивающими и противовоспалительными средствами.
- Одышка — чувство нехватки воздуха. Как и при большинстве других заболеваний с одышкой, последняя обычно нарастает при нагрузке.
- Отёки. Как и при большинстве других заболеваний сердца, отёки чаще локализуются на нижних конечностях и нарастают к вечеру.
- Нарушения ритма сердца. Могут отмечаться приступы сердцебиений, неприятные чувства перебоев, остановки сердца, головокружения, редко — обмороки.
Патогенез миокардиодистрофии
В патогенезе миокардиодистрофии задействованы ткани сердца следующих видов:
- Мышечная ткань (сердечная мышца, миокард). Функция — нормально сокращаться (при этом из камер сердца кровь выбрасывается) и расслабляться (при этом камеры сердца заполняются следующей порцией крови).
- Нервная ткань (проводящая система сердца). Функция — генерировать нервные импульсы строго определённых характеристик (место возникновения, частота) и без задержек проводить их к миокарду. Именно нервный импульс заставляет сердечную мышцу сокращаться.
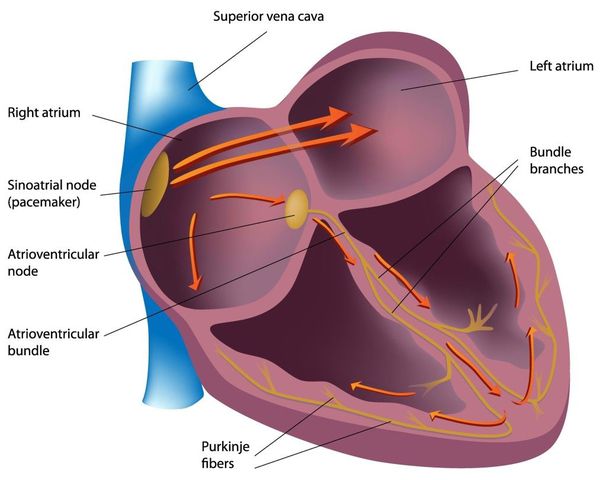
При нарушении обменных процессов (электролитного, белкового, энергетического) нарушаются и функции сердечных тканей [1] [2] [5] : мышечные клетки утрачивают способность к нормальным сокращениям, нервные — к генерированию и проведению нормальных импульсов.
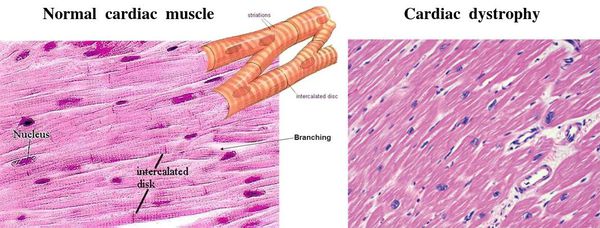
Причём поражается не сразу вся ткань сердца. Сначала возникают одиночные очаги дистрофии из нескольких клеток, а соседние неповреждённые клетки пытаются восполнить потерю и усиливают свою функцию. Затем количество и размер поражённых очагов увеличиваются, происходит их слияние, здоровые участки теряют способность компенсировать ухудшение работы, появляется расширение сердечных камер и выраженное нарушение функций сердца. [3]
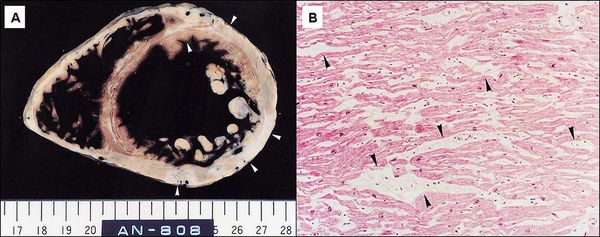
Далее при прекращении воздействия причинного фактора начинается медленное восстановление структуры и функции клеток. [7] При продолжающемся воздействии причинного фактора происходит гибель клеток и их замещение рубцовой (соединительной) тканью. Соединительная ткань не способна сокращаться и расслабляться, генерировать и проводить импульсы, заменяться здоровыми клетками. Процесс формирования соединительной ткани в сердце называется кардиосклероз, на этом этапе у болезни уже не может быть обратного развития. [3]
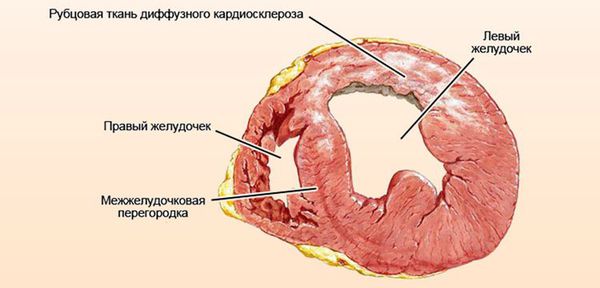
Классификация и стадии развития миокардиодистрофии
Миокардиодистрофии классифицируют по причинам возникновения, перечисленным выше, а также по скорости развития и стадиям заболевания. [1] [5]
По скорости развития миокардиодистрофий различают:
- острую форму (при массивном воздействии внешних и внутренних факторов: например, при тромбоэмболии лёгочной артерии, гипертоническом кризе, остром физическом перенапряжении);
- хроническую форму (при длительном воздействии умеренных по силе внешних и внутренних факторов: например, при хронической интоксикации, часто рецидивирующих острых инфекциях).
По стадиям миокардиодистрофий выделяют:
- I стадию — компенсации. Обратима. Формируются очаги дистрофии. Изменения на микроскопическом уровне. Симптомы отсутствуют или минимальны.
- II стадию — субкомпенсации. Обратима. Очаги дистрофии сливаются. Изменения на макроскопическом уровне, камеры сердца увеличиваются в размерах. Симптомы нарастают.
- III стадию — декомпенсации. Необратима. Некроз клеток с замещением их соединительной тканью — кардиосклероз. Прогрессирующее нарушение структуры сердца и нарастание симптомов.
Осложнения миокардиодистрофии
-
— утрата способности сердца обеспечивать организму требуемый кровоток. Проявляется нарастающими одышкой, сердцебиением, слабостью. [3] Симптомы сначала возникают при интенсивных нагрузках, затем при обычных, требуется всё больше времени для восстановления, появляются и усиливаются отёки. Затем одышка и сердцебиение появляются при любых движениях, потом и в покое, возникают приступы сердечной астмы, может развиться отёк лёгкого. Хорошо подобранное лечение способно надолго затормозить развитие событий по этому сценарию. Без лечения достаточно быстро наступает смерть от прогрессирующей сердечной недостаточности.
- Нарушения ритма и проводимости сердца — утрата способности проводящей системы сердца к генерации и проведению нормальных импульсов. Импульсы приобретают патологический характер (возникают не в тех местах, не с той частотой) или не могут достичь рабочего миокарда и вызвать его сокращение. Диапазон нарушений ритма и проводимости сердца чрезвычайно широк [2] : от незначительных (одиночная, редкая экстрасистолия (преждевременное сокращение сердца), некоторые виды блокад) до жизнеугрожающих (пароксизмальные нарушения ритма, мерцательная аритмия, тяжёлые блокады). Разными могут быть и проявления: от полного отсутствия симптомов до выраженных сердцебиений, болей в сердце, обмороков. Соответственно, предполагается разное лечение — от отсутствия необходимости специального лечения до экстренного хирургического.
Диагностика миокардиодистрофии
Задачи диагностического процесса:
- исключение других, более опасных и необратимых заболеваний сердца;
- выявление причин миокардиодистрофии;
- определение эффективности получаемого лечения.
В диагностике миокардиодистрофий большое значение имеет грамотный расспрос и внимательный осмотр пациента. Также проводят электрокардиографию, УЗИ сердца, рентгенологичесское исследование органов грудной клетки, лабораторные исследование крови и мочи. [3] Специфических изменений результатов данных исследований для миокардиодистрофий нет, но они позволяют выявить заболевания — причины миокардиодистрофий. ЭКГ и УЗИ сердца могут проводить повторно для оценки положительной динамики функций сердца на фоне проводимого лечения.
Лечение миокардиодистрофии
Задачи лечебного процесса:
- устранение причины миокардиодистрофии;
- восстановление (улучшение) обмена веществ в сердечных тканях;
- устранение (уменьшение) симптомов;
- профилактика и лечение осложнений.
Своевременность и полнота устранения причины миокардиодистрофии определяет эффективность терапии и её сроки. На этапе устранения причины лечебный процесс сильно разнится у больных с разными причинами заболевания: [1] [2] [5] [6] [7]
- женщин с патологическим климаксом лечат гинекологи при помощи гормональных препаратов;
- пациенты с хроническим тонзиллитом, осложнившимся миокардиодистрофией, нуждаются в оперативном удалении миндалин ЛОР-врачом;
- тиреотоксикоз, как причина миокардиодистрофии, лечится эндокринологом медикаментозно или удалением щитовидной железы или её части;
- анемия лечится гематологом или терапевтом, в зависимости от выраженности заболевания — стационарно или амбулаторно;
- для лечения алкогольной миокардиодистрофии необходимо исключить употребление алкоголя, поэтому здесь требуется помощь нарколога.
- голодание, будучи причиной МКД, может быть устранено при помощи психиатра, если у пациента анорексия, и посредством привлечения к проблеме социальных служб, если у пациента нет возможности обеспечить себе регулярное питание;
- тяжёлые психоэмоциональные реакции, вызвавшие миокардиодистрофию, лечатся психотерапевтом сеансами психотерапии или медикаментозно;
- физическое перенапряжение, вызвавшее миокардиодистрофию, должно быть срочно прекращено и не должно возобновляться, в таком случае вне спорта роль врача играет сам пациент, а в спорте — тренер под руководством врачей спортивной медицины. [2][4] И так далее.
Однако не всякую выявленную причину миокардиодистрофии можно устранить. Например, сами заболевания (длительные или хронические) и токсические препараты, применяемые для их лечения, лучевая терапия онкологических больных, некупируемые зависимости и другое.
Параллельно лечению основного заболевания, вызвавшего миокардиодистрофию (независимо от того, можно его устранить или нет), всех больных наблюдает кардиолог, по его назначению применяются виды лечения, направленные на улучшение обмена веществ в сердечных тканях, уменьшение симптомов и профилактику осложнений. [3]
Немедикаментозное лечение — нормализация образа жизни и питания, отказ от вредных привычек. Важно, чтобы пациент придерживался определённого режима дня, полноценно отдыхал и питался, обязательно имел регулярные, адекватные именно для него физические нагрузки, ежедневно находился на свежем воздухе. Также очень важно, чтобы в жизни пациента было увлекающее его дело. Немедикаментозное лечение — это зона ответственности пациента. Врач может порекомендовать, но реализовывать должен сам пациент.
Медикаментозное лечение:
- Улучшают обмен веществ в сердце препараты калия, витамины группы В, стимуляторы обменных процессов. Их обычно назначают курсами 3-4 раза в год.
- Уменьшают симптомы нарушений ритма препараты с антиаритмической активностью. Нарушения проводимости и ритма могут потребовать и хирургического лечения.
- Уменьшают симптомы хронической сердечной недостаточности и являются средством профилактики её развития такие препараты как ингибиторы ангиотензинпревращающего фермента, β-адреноблокаторы. [3]
Медикаментозное лечение — это зона ответственности врача. Ни в коем случае не надо пытаться лечиться самостоятельно. Каждый медикаментозный препарат (витамины и стимуляторы обменных процессов в том числе) может при определённых условиях нанести вред.
Прогноз. Профилактика
При I и II стадиях прогноз благоприятный. После устранения причинного фактора функции сердца могут полностью восстановиться. Длительность периода восстановления зависит от времени начала лечения (чем быстрее начата адекватная терапия, тем быстрее регрессируют патологические изменения) и от общего состояния организма (молодой возраст, отсутствие сопутствующих заболеваний способствуют быстрейшему восстановлению) и может составлять от года до многих лет. [7]
При III стадии прогноз зависит от выраженности изменений и наличия осложнений. Так как изменения в сердце уже необратимы, речь идёт не о восстановлении нормальных параметров сердца и хорошего самочувствия, а о замедлении прогрессирования хронической сердечной недостаточности и нарушений ритма. При III стадии необходимо пожизненное лечение, профессиональная деятельность ограничена либо невозможна, а при отсутствии лечения неблагоприятным становится и прогноз жизни.
Миокардит представляет собой поражение сердечной мышцы преимущественно воспалительного характера, обусловленное опосредованным через иммунные механизмы воздействием инфекции, паразитарной или протозойной инвазии, химических и физических факторов, а также возникающее при аллергических и иммунных заболеваниях.
Классификация
По локализации:
- паренхиматозные;
- интерстициальные.
По распространенности:
- очаговые;
- диффузные.
По течению:
- острые;
- подострые;
- хронические.
Этиология и патогенез
Болезнь Шагаса
Токсоплазмоз
Возбудитель - Toxoplasma gondii, относится к простейшим, к классу жгутиковых, семейству трипаносомид.
Патогенез
Попав в организм, токсоплазмы быстро распространяются лимфогенным и гематогенным путем; циркулируют в крови и лимфе в течение нескольких дней. Паразиты, занесенные в различные органы, могут вызывать в них воспалительный процесс большей или меньшей интенсивности. В основной массе случаев после заражения не возникает клинически выраженного заболевания. Считается, что это связано с тем, что токсоплазмы не всегда находят в организме человека благоприятные условия для активной жизнедеятельности. Однако, как правило, токсоплазмы не погибают и заключенные в оболочки паразиты в виде недеятельных форм годами сохраняют свою жизнеспособность и вирулентность в неизмененных тканях органов (в головном мозге, мышце сердца, лимфатических узлах и т. д.). Выявить токсоплазмы возможно только при помощи аллергической внутрикожной пробы с токсоплазмином или серологических реакций. Такое состояние определяется как латентный токсоплазмоз или как бессимптомная инфекция.
Эпидемиология
Токсоплазмоз
Резервуаром возбудителя в природе служат домашние и дикие млекопитающие животные и птицы. Человек заражается токсоплазмозом преимущественно от больных животных. Особенно большое значение в распространении токсоплазмоза среди людей имеют домашние животные: кошки, собаки, крупный и мелкий рогатый скот.
Клиническая картина
Cимптомы, течение
Миокардит при болезни Шагаса
Токсоплазмозный миокардит
Токсоплазмоз бывает врожденным и приобретенным. Поражение сердца в виде токсоплазмозного миокардита чаще встречается при приобретенной форме, хотя возможно и при врожденном токсоплазмозе.
Основные клинические проявления токсоплазмоза:
- общая слабость;
- головная боль;
- снижение остроты зрения;
- снижение аппетита;
Частым клиническим признаком токсоплазмоза является поражение сердечно-сосудистой системы: развивается миокардит с типичной клинической картиной, возможно развитие сердечной недостаточности.
Основные жалобы большинства больных токсоплазмозом: одышка, сердцебиение, частые боли в области сердца.
При объективном осмотре выявляют глухость тонов, систолический шум, расширение поперечника сердца.
Миокардиты могут быть очаговыми и диффузными. Очаговые миокардиты диагностируются при помощи инструментальных методов исследования, так как обычно не сопровождаются выраженными клиническими проявлениями. При диффузном миокардите может наблюдаться тяжелое течение с проявлениями сердечно-сосудистой недостаточности. При миокардитах токсоплазмозного генеза возможен летальный исход.
У больных наблюдаются значительные изменения в кровеносных сосудах, сдвиги в капиллярном кровообращении. Больше чем у половины пациентов отмечается артериальная гипотония с максимальным давлением 80-90 мм. рт. ст.
Диагностика
Диагностика болезни Шагаса
Диагностика токсоплазменного миокардита
1. Электрокардиография: неспецифические изменения сегмента ST и зубца Т, нарушения атриовентрикулярной проводимости.
2. В биоптатах миокарда при токсоплазменном миокардите выявляются воспалительная инфильтрация (часто инфильтраты содержат эозинофилы), распад кардиомиоцитов. Характерен выраженный отек между мышечными волокнами, в некоторых случаях в кардиомиоцитах обнаруживаются токсоплазмы.
3. Паразитологический метод имеет наибольшее значение в диагностике токсоплазмоза. Диагноз устанавливается при обнаружении токсоплазм при микроскопии окрашенных мазков крови, в центрифугате спинномозговой жидкости, в биоптатах лимфоузлов.
Лабораторная диагностика
Болезнь Шагаса
В острой стадии диагностика осуществляется путем обнаружения трипаносом в свежей гепаринизированной крови больного или в лейкоконцентратах. Возможно определение возбудителя в мазках крови и толстой капле, окрашенной по методу Гимза. При получении отрицательных результатов производят посевы крови на специальные среды или применяют ксенодиагностику Ксенодиагностика - метод установления возбудителя болезни, основанный на его выявлении при вскрытии переносчика или путем экспериментального заражения переносчика
.
При ксенодиагностике неинфицированным триатомовым клопам дают возможность насытиться кровью пациента и затем через 30 суток проверяют наличие трипаносом в экскрементах клопа. Данный метод также применяется для диагностики заболевания в хронической фазе.
Дифференциальный диагноз
Дифференциальная диагностика проводится с миокардитами другой этиологии (вирусной, бактериальной), а также с инфекционным эндокардитом, дилатационной кардиомиопатией и другими заболеваниями (см. также "Острый миокардит неуточненный" - I 40.9, раздел "Дифференциальный диагноз").
Осложнения
Возможные осложнения:
- развитие левожелудочковой дисфункции;
- прогрессивное ухудшение состояния с переходом в дилатационную кардиомиопатию и развитием симптомов сердечной недостаточности.
Лечение
Болезнь Шагаса
Эффективные способы лечения болезни Шагаса отсутствуют. Лекарственные средства снижают летальность, но не дают уверенности в том, что переносимые дозы уничтожат паразитов, которые локализуются внутри клеток.
В настоящее время эффективными для терапии болезни Шагаса считаются бензнидазол (benznidazole) и нифуртимокс (nifurtimox). Следует иметь в виду, что отсутствуют подтвержденные клинические данные о способности данных препаратов в переносимых дозах уничтожать локализованные внутриклеточно трипаносомы. Помимо этого указанные препараты обладают выраженными побочными действиями.
Лечение миокардита при болезни Шагаса должно быть направлено на уменьшение выраженности симптомов застойной сердечной недостаточности и лечение аритмий.
Токсоплазмоз
Этиотропное лечение токсоплазмоза наиболее эффективно в острой фазе заболевания. При хроническом токсоплазмозе эффективность снижается, поскольку применяемые препараты слабо воздействуют на эндозоиты (брадизоиты), находящиеся в тканевых цистах.
Препараты выбора: пириметамин в сочетании с сульфаниламидами.
В первые 2 дня пириметамин взрослым назначают по 0,075-0,1 г/сутки, в последующие - по 50-75 мг/сутки. Детям препарат назначают вначале в суточной дозе 2 мг/кг, далее - по 1 мг/кг.
Сульфаниламиды (сульфадиазин, сульфадимидин) назначают взрослым по 2,0-4,0 г/сутки, детям - 0,1 г/кг/сутки. Продолжительность курса - 2-4 недели, при необходимости возможно повторение цикла через 7 дней.
Для профилактики гематотоксичности при применении комбинации пириметамина с сульфаниламидами назначают фолиевую кислоту по 10-20 мг/сутки внутрь, через день. При необходимости применяют системные глюкокортикоиды.
Альтернативные препараты: спирамицин, клиндамицин, кларитромицин, ко-тримоксазол.
При аллергии на сульфаниламиды в комбинации с пириметамином используют клиндамицин (по 0,3 г каждые 6 часов).
В остальном лечение миокардитов при данных заболеваниях схоже с таковым при миокардитах другой этиологии.
Общие принципы терапии при миокардитах
Патогенетическое лечение
Включает назначение иммуносупрессивных, противовоспалительных и антигистаминных препаратов. В настоящее время, считается, что иммуносупрессивная терапия эффективна при гигантоклеточном миокардите, при хронически протекающих вирус-негативных воспалительных кардиомиопатиях, при лечении миокардитов, развившихся при аутоиммунных заболеваниях, коллагенозах.
Глюкокортикоиды показаны в следующих случаях:
- тяжелое течение миокардита (с выраженными иммунологическими нарушениями);
- миокардиты средней степени тяжести при отсутствии эффекта от проводимой терапии;
- миоперикардит;
- гигантоклеточный миокардит;
- миокардит, развивающийся у лиц с иммунодефицитом, ревматическими заболеваниями.
Как правило, применяют преднизолон 15-30 мг/сутки (при миокардитах средней степени тяжести) или 60-80 мг/сутки (при тяжелых формах), в течение от 5 недель до 2 месяцев с постепенным снижением суточной дозы препарата и его полной отменой.
Глюкокортикоиды не рекомендуются для лечения вирусных миокардитов на ранней стадии заболевания, так как это приводит к репликации вируса и вирусемии .
Метаболическая терапия
Обязательна в комплексном лечении миокардита и направлена на улучшение метаболических процессов в сердечной мышце. Применяются поляризующие смеси в/в, препараты калия (панангин, аспаркам), рибоксин, кокарбоксилаза, витамины, АТФ . Целесообразно в/в или в/м назначение средств, улучшающих тканевое дыхание (цитохром-С).
Симптоматическая терапия
Направлена на устранение признаков сердечной недостаточности, гипертензии, нарушений сердечного ритма, предупреждение тромбэмболических осложнений.
Лечение сердечной недостаточности: ограничение поваренной соли и жидкости, дифференцированное назначение сердечных гликозидов, блокаторов β-адренергических рецепторов, ИАПФ , диуретиков.
1. Возможно назначение сердечных гликозидов при миокардите в случае аритмии и систолической дисфункции левого желудочка (фибрилляция предсердий, пароксизмальная тахикардия) по мере угасания остроты процесса (в дозе не более 0,25 мг дигоксина).
2. Ингибиторы АПФ: эналаприл 5-20 мг внутрь 2 раза в день, каптоприл 12,5- 50 мг 3 раза в день, лизиноприл 5-40 мг 1 раз в день.
3. β-адреноблокаторы: метопролол 12,5-25 мг/сутки, бисопролол 1,25-10 мг/сутки однократно, карведилол 3,125-25 мг 2 раза в день.
4. Петлевые диуретики: фуросемид 10-160 мг внутрь 1-2 раза в день, буметанид 1-4 мг внутрь 1-2 раза в день, спиронолактон 12,5-20 мг внутрь 1 раз в день.
При тяжелых формах миокардитов с высокой лабораторной и клинической активностью целесообразно назначать гепарин (гепарин натрия) для профилактики тромбоэмболических осложнений. Гепарин оказывает также иммунодепрессивное и противовоспалительное действие.
Гепарин назначают в дозе 5000-10000 ME 4 раза в сутки подкожно, в течение 7-10 дней. Далее в течение 10-14 дней дозировку постепенно снижают под контролем коагулограммы, с последующим переводом пациента на варфарин (под контролем МНО ).
Антикоагулянтная терапия может быть противопоказана при сопутствующем перикардите.
Длительная антикоагулянтная терапия варфарином показана пациентам с перенесенными системными или легочными эмболиями или с пристеночными тромбами, выявленными при ЭхоКГ или вентрикулографии .
Читайте также:

