Могут быть у детей судороги от глистов
Обновлено: 19.04.2024
В чем заключаются трудности диагностики гельминтозов? Какова терапия гельминтозов? На фоне глобальных экологических изменений, широкого применения иммунных, антибактериальных и прочих лекарственных препаратов, частых нарушений адаптационных процессов
В чем заключаются трудности диагностики гельминтозов?
Какова терапия гельминтозов?
На фоне глобальных экологических изменений, широкого применения иммунных, антибактериальных и прочих лекарственных препаратов, частых нарушений адаптационных процессов (болезни адаптации), постоянного стресса, повышения уровня образованности и культуры населения многие давно известные заболевания человека изменили свою клиническую картину. Некоторые симптомы практически перестали встречаться, другие, наоборот, стали выходить на первый план. Это относится и к заболеваниям, вызываемым гельминтами, в частности, круглыми паразитическими червями (нематодами). В умеренном поясе наиболее широко распространенные нематоды — аскарида и острицы.
Гельминты могут вызывать нарушения функции желудочно-кишечного тракта (ЖКТ), быть причиной аллергических (или псевдоаллергических) реакций или усугублять их, вызывать интоксикацию, а также быть фактором, ослабляющим иммунитет [2]. В настоящее время редко встречаются случаи массивной инвазии, когда диагностика не вызывает затруднений, а клубки гельминтов вызывают обтурации кишечника, — значительно чаще гельминты стали являться причиной развития аллергических проблем. При этом гельминтозы относятся к тем заболеваниям, которые трудно диагностировать в связи с объективными и субъективными трудностями (длительные периоды отсутствия яйцекладки, возможность отсутствия среди паразитирующих особей самок, вероятность технических ошибок). Поэтому важно знать клиническую картину данных заболеваний, чтобы иметь возможность назначать углубленное обследование или эффективную терапию по совокупности косвенных признаков, даже не имея прямых доказательств наличия гельминтоза.
С целью оценить клиническую картину при нематодозах проанализированы жалобы, анамнез и результаты осмотра 150 детей, у которых были обнаружены аскариды (116 детей), острицы (27 детей), аскариды и острицы (7 детей). Гельминты выявлены стандартными методами: обнаружение яиц аскарид в фекалиях методом мазка или яиц остриц в соскобе на энтеробиоз, а также визуальное обнаружение аскарид или остриц в фекалиях, рвотных массах или при оперативном или эндоскопическом вмешательстве в брюшной полости или в области прямой кишки [3].
Среди детей было 67 мальчиков, 83 девочки. Распределение по возрасту представлено в табл. 1. Преобладали дети младшего дошкольного возраста (от одного до трех лет), их количество составило 63%. Именно в этом возрасте — наибольшие эпидемиологические предпосылки появления нематодозов.
У 150 детей с доказанными инвазиями аскаридами и/или острицами отмечались следующие клинические проявления.
У 107 детей (71,3%) были аллергические проблемы: кожные высыпания, диатез, атопический дерматит, нейродермит — у 99 (66%), из них у 18 эти проблемы носили периодический характер, у двух детей, кроме кожных высыпаний, отмечались конъюнктивиты; у десяти (6,7%) отмечалась доказанная пищевая аллергия на какие-то продукты с высоким уровнем специфических IgE в сыворотке крови; у шести детей (4%) отмечался астматический компонент или был установлен диагноз бронхиальная астма.
Бруксизм (скрежетание зубами) — симптом, который часто связывается с глистными инвазиями, но фактически является неспецифическим признаком интоксикации центральной нервной системы и может сопровождать любые хронические интоксикации — отмечался у 25 детей (16,7%).
Нарушения ночного сна отмечались у 81 ребенка (54%): беспокойство к вечеру, затруднения засыпания — у 15 детей (10%); беспокойный ночной сон (вскрикивания, постанывания, метания во сне, пробуждения, плач, бессонница, кошмарные сновидения) — у 76 (50,7%). Некоторые родители старших детей затруднялись охарактеризовать ночной сон ребенка, т. к. ребенок спит в другой комнате. Проблемы с засыпанием и ночным сном — важный симптом глистных инвазий, т. к. известно, что кишечные нематоды (в том числе аскариды и острицы) часто активизируются именно ночью.
У 54 детей (36%) отмечались зуд и/или покраснения в области заднего прохода (анальная эскориация) — у 43 детей (28,7%); зуд — у 38 (25,3%); оба симптома — у 27 (18%). Анальная эскориация и зуд считаются симптомами энтеробиоза (острицы), но при этом из 54 детей, у которых отмечались данные симптомы, энтеробиоз был доказан у 17 детей (31,5% от числа детей с этими симптомами). У других 37 детей (68,5% от числа детей с данными симптомами) было доказано наличие аскаридоза, но ни визуально, ни в анализах не были обнаружены острицы. Это может свидетельствовать либо о том, что в данных случаях присутствовали острицы, которые не были диагностированы, т. е. гельминтоз был смешанным, либо о том, что анальная эскориация и зуд — симптомы, характерные не только для энтеробиоза, но и аскаридоза.
У 29 детей (19,3%) отмечались признаки общего ослабления иммунитета: часто или длительно болеющие дети (по общепринятой классификации Monto J. et al., 87) — 18 детей (12%); рецидивирующие стоматиты, гингивиты отмечались у 13 детей (8,7%); кариес зубов — у шести (4%); рецидивирующие гнойные заболевания кожи или слизистых — у трех (2%).
У 15 детей (10%) имелись результаты исследования иммунного статуса по крови: у 13 детей было снижено количество Т-клеток; у всех 15 детей было снижено количество Т-хелперов, причем у шести из них — существенно; у 12 детей было снижено хелперно-супрессорное соотношение; у семи детей отмечалось снижение уровня IgA (секреторный иммуноглобулин), в том числе у трех — существенное, у остальных же восьми детей уровень IgA в сыворотке крови был либо нормальным, либо повышенным; у шести детей отмечалось снижение количества лимфоцитов, в том числе у одного ребенка была выраженная лимфо- и нейтропения. Эти результаты подтверждают известные данные о том, что аскариды и острицы угнетающе влияют на функции иммунитета, а также что у людей с ослабленным иммунитетом большая вероятность появления гельминтоза [1].
У большинства детей отмечалось более одного симптома. Обобщенные данные по клинической картине представлены в табл. 2.
Терапия во всех случаях состояла из двух этапов: сначала — антигельминтная терапия, причем назначались два разных препарата (декарис и вермокс) с интервалом три — пять дней между ними, чтобы максимально охватить различные стадии жизни гельминтов; через некоторое время после антигельминтной терапии — препараты для микробиологической и функциональной коррекции. Соответственно оценивались результаты противоглистной терапии, результаты всего лечения, а также катамнез в течение шести месяцев после терапии. В большинстве случаев улучшение наступало быстро в процессе лечения. У 36 детей только после антигельминтной терапии существенно уменьшились или полностью исчезли аллергические проявления, у 39 детей после первого этапа терапии нормализовалась работа ЖКТ, у 41 ребенка сразу прекратились боли в животе, по остальным симптомам также наступало улучшение после противоглистных препаратов. Это подтверждает то, что симптомы были вызваны наличием гельминтов.
У 92 детей после всего лечения не было никаких жалоб; о 37 нет данных об изменениях состояния в процессе и после лечения; у 16 детей эффект был неполным, т. е. какие-то симптомы сохранялись и после окончания лечения; у четырех детей эффект от терапии оказался нестойким, поскольку возникли рецидивы после окончания лечения; у трех детей эффекта от терапии не было.
Наш эксперт – гастроэнтеролог Консультативно-диагностического центра МНИИЭМ им. Г. Н. Габричевского, кандидат медицинских наук Юрий Копанев.
Как только медики убедились в малой информативности исследования, они начали широко пропагандировать профилактический прием противогельминтных препаратов среди детей полутора – семи лет.
Паразиты, которые не определяются анализами, – самые обычные и распространенные: аскариды, острицы, власоглавы. Они могут быть причиной любых нарушений работы желудочно-кишечного тракта (запоров, поносов, неустойчивого стула, болей в животе, нарушения работы печени и поджелудочной железы), аллергических проблем, ослабления иммунитета. Гельминты нередко вызывают хроническую интоксикацию нервной системы. Ее симптомы – скрипение во сне зубами, астения, судороги. Глисты могут как усугублять уже имеющиеся проблемы со здоровьем (например, усиливать атопический дерматит), так и способствовать появлению новых. Мы вас убедили в необходимости расстаться с ними? А теперь ваши вопросы, дорогие мамы.
Почему их трудно обнаружить?
Во время анализа их можно обнаружить при одновременном совпадении целого ряда условий:
глисты в этот момент должны откладывать яйца, то есть в организме должны быть половозрелые самки (между тем личиночный период у разных видов глистов длится от 1 до 6 месяцев, соответственно в этот период гельминты яйца еще не откладывают);
нужно попасть именно в тот день, когда они отложили яйца (интервал между яйцекладками у одной особи может достигать от 3–5 дней до 2 недель);
нужно, чтобы на исследование попал именно тот участок кала, где они находятся;
яйца глистов еще нужно уметь разглядеть, обычно в поликлиниках могут распознать яйца аскарид и еще 2–3 видов гельминтов, а их только в средней полосе встречается не менее двадцати.
Почему детям проводить курс надо обязательно?
Детям от 1,5 до 7 лет профилактический противоглистный курс нужно проводить дважды в год: весной и в начале осени.
В этом возрасте они заражение гельминтами переносят особенно тяжело, поскольку защитные силы организма у них недостаточно развиты.
Детям школьного возраста такой курс тоже не помешает – как минимум один раз в год, в конце лета.
Кроме того, возможны внеплановые курсы, если видны косвенные признаки заражения.
Есть ли побочные действия у противоглистных препаратов?
Противоглистные средства безопасны и нетоксичны. Среди возможных побочных эффектов могут наблюдаться лишь те, что связаны с разрушением паразитов под воздействием лекарств. Например, однократный понос, кратковременные боли в животе, иногда – рвота, подъем температуры, неприятный вкус во рту или ощущение несуществующих запахов. Но вероятность развития даже таких безобидных побочных эффектов очень мала, в крайнем случае ребенку можно дать сорбенты (активированный уголь, лактофильтрум).
Существует список Всемирной организации здравоохранения (ВОЗ) безопасных противоглистных препаратов, которые могут применяться для профилактики. В него входят 4 препарата, которые продаются в России, их названия вы можете узнать у врача.
Противопоказаний у этих препаратов практически нет. Исключение – для детей с серьезной органической патологией нервной системы, онкологическими заболеваниями или болезнями крови. В этих случаях вопрос о противоглистной терапии решается индивидуально и обязательно со специалистом по основному заболеванию.
Почему не все педиатры призывают родителей проводить профилактику?
Потому что недооценивают вред, который паразиты наносят детскому организму. 30 лет назад профилактические противоглистные курсы в школах и детских садах считались обязательными мероприятиями, как прививки. Сейчас о гельминтах, как о серьезной проблеме, заговорили вновь.
Кстати, ВОЗ тоже рекомендует проведение профилактических противоглистных курсов детям дошкольного возраста и старшим детям из групп риска (например, имеющим частые контакты с землей или животными).
Судорожный синдром у детей – неспецифическая реакция организма ребенка на внешние и внутренние раздражители, характеризующаяся внезапными приступами непроизвольных мышечных сокращений. Судорожный синдром у детей протекает с развитием парциальных или генерализованных судорог клонического и тонического характера с потерей или без потери сознания. Для установления причин судорожного синдрома у детей необходимы консультации педиатра, невролога, травматолога; проведение ЭЭГ, НСГ, РЭГ, рентгенографии черепа, КТ головного мозга и пр. Купирование судорожного синдрома у детей требует введения антиконвульсантов и проведения терапии основного заболевания.
Общие сведения
Судорожный синдром у детей - частое ургентное состояние детского возраста, протекающее с развитием судорожных пароксизмов. Судорожный синдром встречается с частотой 17-20 случаев на 1000 детей: при этом 2/3 судорожных припадков у детей приходится на первые 3 года жизни. У детей дошкольного возраста судорожный синдром встречается в 5 раз чаще, чем в целом в популяции. Высокая распространенность судорожного синдрома в детском возрасте объясняется незрелостью нервной системы детей, склонностью к развитию общемозговых реакций и многообразием вызывающих судороги причин. Судорожный синдром у детей не может рассматриваться как основной диагноз, поскольку сопровождает течение большого круга заболеваний в педиатрии, детской неврологии, травматологии, эндокринологии.

Причины
Судорожный синдром у детей является полиэтиологическим клиническим синдромом. Неонатальные судороги, развивающиеся у новорожденных, обычно связаны с:
- тяжелым гипоксическим поражением ЦНС (гипоксией плода, асфиксией новорожденных);
- внутричерепной родовой травмой;
- внутриутробной или постнатальной инфекцией (цитомегалией, токсоплазмозом, краснухой, герпесом, врожденным сифилисом, листериозом и др.);
- врожденными аномалиями развития мозга (голопрозэнцефалией, гидроанэнцефалией, лиссэнцефалией, гидроцефалией и др.);
- алкогольным синдромом плода. Судороги могут являться проявлением синдрома абстиненции у детей, рожденных от матерей, страдающих алкогольной и наркотической зависимостью;
- редко у новорожденных возникают столбнячные судороги, обусловленные инфицированием пупочной ранки.
Среди метаболических нарушений, являющихся причиной судорожного синдрома, следует выделить следующие:
- электролитный дисбаланс (гипокальциемию, гипомагниемию, гипо- и гипернатриемию), встречающийся у недоношенных, детей с внутриутробной гипотрофией, галактоземией, фенилкетонурией.
- гипербилирубинемию и связанная с ней ядерная желтуха новорожденных.
- эндокринные нарушения - гипогликемию при сахарном диабете, гипокальциемию при спазмофилии и гипопаратиреозе.
В грудном и раннем детском возрасте в генезе судорожного синдрома у детей ведущую роль играют:
- нейроинфекции (энцефалиты, менингиты);
- инфекционные заболевания (ОРВИ, грипп, пневмония, отит, сепсис);
- ЧМТ;
- поствакцинальные осложнения;
- эпилепсия.
Менее частыми причинами судорожного синдрома у детей выступают опухоли мозга, абсцесс мозга, врожденные пороки сердца, отравления и интоксикации, наследственные дегенеративные заболевания ЦНС, факоматозы.
Определенная роль в возникновении судорожного синдрома у детей принадлежит генетической предрасположенности, а именно – наследованию особенностей метаболизма и нейродинамики, определяющих пониженный судорожный порог. Провоцировать судорожные припадки у ребенка могут инфекции, дегидратация, стрессовые ситуации, резкое возбуждение, перегревание и др.
Классификация
По происхождению различают эпилептический и неэпилептический (симптоматический, вторичный) судорожный синдром у детей. К числу симптоматических относятся фебрильные (инфекционные), гипоксические, метаболические, структурные (при органических поражениях ЦНС) судороги. Следует отметить, что в некоторых случаях неэпилептические судороги могут перейти в эпилептические (например, при длительном, более 30 минут некупируемом судорожном припадке, повторных судорогах).
В зависимости от клинических проявлений различают парциальные (локализованные, фокальные) судороги, охватывающие отдельные группы мышц, и генерализованные судороги (общий судорожный припадок). С учетом характера мышечных сокращений судороги могут быть клоническими и тоническими: в первом случае эпизоды сокращения и расслабления скелетных мышц быстро сменяют друг друга; во втором имеет место длительный спазм без периодов расслабления. В большинстве случаев судорожный синдром у детей протекает с генерализованными тонико-клоническими судорогами.
Симптомы
Типичному генерализованному тонико-клоническому припадку свойственно внезапное начало. Внезапно ребенок теряет контакт с внешней средой; его взгляд становится блуждающим, движения глазных яблок – плавающими, затем взор фиксируется вверх и в сторону.
В тоническую фазу судорожного приступа голова ребенка запрокидывается назад, челюсти смыкаются, ноги выпрямляются, руки сгибаются в локтевых суставах, все тело напрягается. Отмечается кратковременное апноэ, брадикардия, бледность и цианотичность кожных покровов. Клоническая фаза генерализованного судорожного припадка характеризуется восстановлением дыхания, отдельными подергиваниями мимической и скелетной мускулатуры, восстановлением сознания. Если судорожные пароксизмы следуют один за другим без восстановления сознания, такое состояние расценивают как судорожный статус.
Наиболее частой клинической формой судорожного синдрома у детей служат фебрильные судороги. Они типичны для детей в возрасте от 6 месяцев до 3-5 лет и развиваются на фоне подъема температуры тела выше 38 °С. Признаки токсико-инфекционного поражения головного мозга и его оболочек при этом отсутствуют. Длительность фебрильных судорог у детей обычно составляет 1-2 минуты (иногда до 5 минут). Течение данного варианта судорожного синдрома у детей благоприятное; стойких неврологических нарушений, как правило, не развивается.
В большинстве случаев установление этиологии судорожного синдрома у детей только на основании клинических признаков невозможно.
Диагностика
В силу многофакторности происхождения судорожного синдрома у детей, его диагностикой и лечением могут заниматься детские специалисты различного профиля: неонатологи, педиатры, детские неврологи, детские травматологи, детские офтальмологи, детские эндокринологи, реаниматологи, токсикологи и др.
Решающим моментом в правильной оценке причин судорожного синдрома у детей является тщательный сбор анамнеза: выяснение наследственной отягощенности и перинатального анамнеза, предшествующих приступу заболеваний, травм, профилактических прививок и пр. При этом важно уточнить характер судорожного припадка, обстоятельства его возникновения, продолжительность, повторяемость, выход из судорог.
Важное значение в диагностике судорожного синдрома у детей имеют инструментальные и лабораторные исследования. Проведение ЭЭГ помогает оценить изменения биоэлектрической активности и выявить судорожную готовность мозга. Реоэнцефалография позволяет судить о характере кровотока и кровоснабжения головного мозга. При рентгенографии черепа у ребенка может выявляться преждевременное закрытие швов и родничков, расхождение черепных швов, наличие пальцевых вдавлений, увеличение размеров черепа, изменения контуров турецкого седла, очаги обызвествления и другие признаки, косвенно свидетельствующие о причине судорожного синдрома.
Уточнить этиологию судорожного синдрома у детей в ряде случаев помогают нейросонография, диафаноскопия, КТ головного мозга, ангиография, офтальмоскопия, проведение люмбальной пункции. При развитии судорожного синдрома у детей необходимо выполнить биохимическое исследование крови и мочи на содержание кальция, натрия, фосфора, калия, глюкозы, пиридоксина, аминокислот.
Лечение судорожного синдрома у детей
При возникновении судорожного приступа ребенка необходимо уложить на твердую поверхность, повернуть голову набок, расстегнуть воротник, обеспечить приток свежего воздуха. Если судорожный синдром у ребенка развился впервые и его причины неясны, необходимо вызывать скорую помощь.
Для свободного дыхания следует удалить из полости рта слизь, остатки пищи или рвотных масс с помощью электроотсоса или механическим путем, наладить ингаляции кислорода. Если причина судорог установлена, то с целью их купирования проводится патогенетическая терапия (введение раствор кальция глюконата при гипокальциемии, раствора магния сульфата – при гипомагниемии, раствора глюкозы – при гипогликемии, антипиретиков – при фебрильных судорогах и т. д.).
Однако, поскольку в ургентной клинической ситуации не всегда удается осуществить диагностический поиск, для купирования судорожного пароксизма проводится симптоматическая терапия. В качестве средств первой помощи используют внутримышечное или внутривенное введение сульфата магния, диазепама, ГОМК, гексобарбитала. Некоторые противосудорожные препараты (диазепам, гексобарбитал и др.) могут вводиться детям ректально. Кроме противосудорожных препаратов, для профилактики отека головного мозга детям назначается дегидратационная терапия (маннитол, фуросемид).
Дети с судорожным синдромом неясного генеза, судорогами, возникшим на фоне инфекционных и метаболических заболеваний, травм головного мозга, подлежат обязательной госпитализации.
Прогноз и профилактика
Фебрильные судороги обычно прекращаются с возрастом. Для предупреждения их повторного возникновения не следует допускать выраженной гипертермии при возникновении у ребенка инфекционного заболевания. Риск трансформации фебрильных судорог в эпилептические составляет 2-10%.
В остальных случаях профилактика судорожного синдрома у детей включает предупреждение перинатальной патологии плода, терапию основного заболевания, наблюдение у детских специалистов. Если судорожный синдром у детей не исчезает после прекращения основной болезни, можно предположить, что у ребенка развилась эпилепсия.

Глисты – это паразитические черви, нередко обитающие в человеческом организме и приносящие значительный вред его органам и системам. Диагностикой и лечением данного заболевания занимается гастроэнтеролог.
Описание заболевания
Глистная инвазия или гельминтоз (поражение организма глистами) является широко распространенным в детском возрасте явлением. Мало какой ребенок хотя бы раз в жизни не болел гельминтозом. Проявления болезни, как правило, всем известны: ребенка мучают зуд в области заднего прохода (усиливающийся ночью), расстройства желудка, потеря аппетита, чувство усталости.
Находясь в кишечнике, черви питаются за счет организма хозяина, поражая внутренние органы и системы. В настоящее время известно более 300 разновидностей глистов. Наиболее распространенными в детском возрасте являются острицы и аскариды.
Глистная инвазия требует незамедлительного лечения у квалифицированного гастроэнтеролога. Находясь в организме ребенка, глисты нарушают процесс усвоения питательных веществ, продукты их жизнедеятельности отрицательно действуют на желудочно-кишечный тракт, а, при отсутствии лечения, могут поражать и другие жизненно важные органы – легкие, головной мозг и др.
Виды глистов у детей
Наиболее распространена классификация глистных инвазий в зависимости от типа возбудителя. Различают следующие группы паразитов:
- нематоды (круглые черви): к ним относятся аскариды (собственно, глисты), острицы, власоглавы;
- цестоды (ленточные черви): широкий лентец, свиной цепень;
- трематоды (сосальщики): кошачья двуустка, легочный и печеночный сосальщик и другие.
В зависимости от особенностей жизненного цикла червей выделяют три основных вида гельминтозов:
- контактные (поражение острицами, карликовым цепнем): яйца паразитов передаются от ребенка к ребенку через грязные руки, предметы быта и т.п.;
- геогельминтозы (заражение аскаридами, анкилостомами и т.п.): яйца глистов находятся в земле и попадают в организм при употреблении немытых овощей и фруктов, несоблюдении правил гигиены;
- биогельминтозы (заражение бычьем, свиным цепнем, эхинококком): промежуточные формы развития паразита находятся в организме носителей (рыб, моллюсков, собак и т.п.), попадают в организм при употреблении в пищу зараженного мяса или контактным путем.
Симптомы глистов

Различаются две формы течения гельминтоза с присущими им проявлениями: острая и хроническая.
При остром гельминтозе глисты попадают в организм и провоцируют немедленный иммунный ответ в виде аллергических реакций (в связи с этим родители часто путают наличие паразитов с обычной аллергией). Проявления хронического гельминтоза могут быть весьма разнообразными. Клиническая картина зависит от локализации паразитов, их количества и специфики ответной реакции организма на наличие гельминтов.
Выделим наиболее характерные симптомы и косвенные признаки наличия глистов у ребенка:
- общее недомогание, слабость, быстрая утомляемость;
- повышение температуры тела;
- темные круги под глазами;
- аллергические реакции в виде кожной сыпи (крапивницы);
- проблемы с аппетитом;
- тошнота и рвота;
- запах изо рта;
- болезненные ощущения в брюшной полости;
- расстройства стула (запор/диарея);
- потеря веса;
- зуд в анальном отверстии;
- выделение фрагментов червей с калом.
Помимо этих симптомов, у детей и подростков могут присутствовать признаки дисфункции органов, пораженных глистами. Так, при поражении печени могут отмечаться боль в правом боку под ребрами, тошнота, желтушность кожи. При поражении легких может возникнуть асфиксия дыхательных путей и т.д. Дети, страдающие глистными инвазиями, относятся к числу часто болеющих. Такие дети подвержены частому возникновению ОРВИ, стоматита, гингивита, вульвовагинита (девочки) и др.
Причины глистов у детей
Главная причина заболеваемости гельминтами заключается в широкой распространенности личинок и яиц паразитов в окружающей ребенка среде и несоблюдении правил личной гигиены. Способ распространения паразитической инфекции – фекально-оральный. Яйца гельминтов выделяются с калом зараженных людей и животных.
У человека после туалета яйца глистов могут остаться на коже рук, под ногтями или на белье. Чаще всего дети заражаются в местах скопления большого количества людей (в детских садах, школах, на детских площадках). Заражение происходит через совместное использование игрушек, спортивного инвентаря и т.д.
Помимо этого выделяются следующие причины развития глистной инвазии:
- употребление некачественной воды и пищи, зараженной яйцами гельминтов;
- использование чужих предметов личного пользования (полотенец, белья);
- плохая обработка овощей и фруктов;
- близкие контакты ребенка с домашними и уличными животными.
Диагностика глистов

Так как гельминты обычно преобладают в кишечнике, для того, чтобы выявить глистную инвазию, пациент в первую очередь направляется на исследование кала. Анализ поможет выявить наличие паразитов в желудочно-кишечном тракте ребенка, а также определить вид проникшего червя.
Помимо этого могут использоваться следующие методы диагностики гельминтоза:
- общий анализ крови; ; ; ;
- КТ; с биопсией.
Основная задача диагностических мероприятий – подтвердить наличие в организме гельминтов, определить их вид и точное местоположение. В соответствии с полученными данными исследований врачи подбирают наиболее подходящее в конкретном случае лечение.
Лечение глистов
Эффективное лечение глистов у детей направлено на борьбу с паразитами на всех фазах развития (на стадии яйца, личинки и взрослой особи), устранение последствий их жизнедеятельности, снятие неприятных симптомов и восстановление организма ребенка. Для этого пациенту в первую очередь подбираются противоглистные препараты в виде таблеток, свечей или суспензий. Средства помогут блокировать мышечную и нервную систему паразитов с последующим удалением их из организма естественным путем (через каловые массы).
В ряде случаев приема одного лишь антигельминтного препарата недостаточно. Необходим комплексный подход к процессу выздоровления. Для этого ребенку назначаются следующие группы препаратов:
- Энтеросорбенты – для выведения из организма вредных токсических продуктов жизнедеятельности червей.
- Пробиотики – для восстановления микрофлоры кишечника после глистной инвазии.
- Антигистаминные препараты – для предотвращения и устранения аллергических проявлений, сопровождающих гельминтозы.
- Иммуномодуляторы – для поддержания защитных сил организма ребенка.
- Глюкокортикостероиды – показаны при тяжелых формах течения заболевания для подавления патологической иммунной реакции.
Следует отметить, что условием эффективного лечения заболевания является одновременное проведение терапии у всех членов семьи ребенка (для предотвращения повторного заражения).
Осложнения (глистной инвазии)
Родителям важно как своевременно понять, что у ребенка имеются симптомы глистов, так и тщательно выполнять все рекомендации врача. Только в этом случае можно избежать неприятных и даже опасных для жизни осложнений:
- кишечная непроходимость;
- желтуха, вызванная закупоркой желчевыводящих путей;
- панкреатит;
- гнойничковые поражения кожи;
- аппендицит;
- острая легочная недостаточность;
- поражение глаз, сопровождающаяся снижением остроты зрения, развитием косоглазия;
- повреждение стенки кишечника, перитонит;
- энцефалит, мегингоэнцефалит и т.п.
Профилактика глистов
Для того, чтобы не думать, что делать, если у ребенка обнаружились глисты, необходимо придерживаться следующих правил:
- Как можно раньше формировать у малыша навыки личной гигиены.
- Следить за чистотой рук ребенка.
- Употреблять в пищу только чистую воду.
- Тщательно мыть фрукты, овощи и зелень перед их употреблением в пищу.
- Проводить необходимую термическую обработку мяса и рыбы.
- Проводить своевременную вакцинацию и дегельминтизацию домашних животных.
Врачи:

Детская клиника м.Улица 1905 года

Известно, что у каждого второго ребёнка нарушена микрофлора кишечника, каждый 3-й ребёнок заражен паразитами, каждый пятый является носителем Хеликобактер пилори.
Дисбактериоз кишечника - в понятие дисбактериоза кишечника входит избыточное микробное обсеменение тонкой кишки и изменение микробного состава толстой кишки, нарушение нормальной кишечной флоры.
Хеликобактер пилори - бактерия, вызывающая воспаление слизистой желудка, приводящая к гастритам, язвам, раковым заболеваниям. Возможные пути передачи инфекции — пользовании общей посудой, общими столовыми приборами, общей зубной щёткой, при поцелуях. Возможно (и весьма часто встречается) заражение хеликобактером в учреждениях общественного питания (столовые, кафе, рестораны), в гостях за чужим столом!
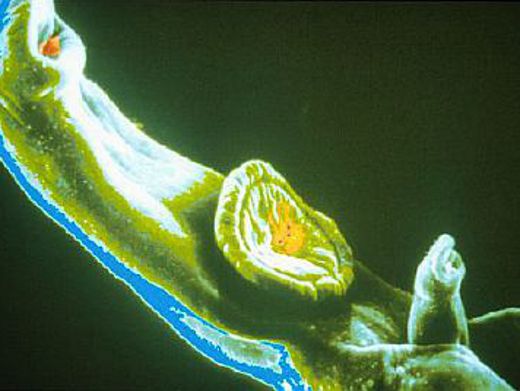
Аскариды – круглые черви до 40 см. Каждая самка откладывает ежедневно около 200 тыс. яиц. Они могут спускаться и подниматься по ходу кишечника, проникать в желудок, а далее через пищевод и глотку — в дыхательные пути и даже лобные пазухи.
Токсокары – гельминты, поражающие кровеносную систему, сердце, печень, также личинки токсокар могут локализоваться в почках, мышцах, щитовидной железе, головном мозге. Основным источником заражения для человека являются собаки, особенно щенки.
Описторхи – плоские черви, поражающее печень и поджелудочную железу. Заразиться описторхозом очень просто, так как личинки паразитов находятся непосредственно в мышцах речной рыбы, то при ее разделке (в случае использования ножа, тарелки, разделочной доски для других целей) происходит загрязнение разделочного инвентаря и обсеменение других продуктов.
Трихинеллы – круглые мелкие черви, живут в кишечнике и мышцах. Трихинеллы отличаются большой устойчивостью к различным методам их обеззараживания. Не убивает их копчение и засолка. Остаются они живыми даже в жаренном и варёном мясе. Известны случаи заражения людей при употреблении сала (с прожилками мяса), ветчины, варёной колбасы, сосисок, пельменей, шашлыков.
Лямблии – широко распространённые паразитирующие простейшие, повреждающие желудочно-кишечный тракт, также нервную систему. Заражение происходит через рот при попадании в организм загрязнённых лямблиями пищевых продуктов или воды, а также при занесении лямблий в рот грязными руками, в бассейнах и т. п.
Экинококки – ленточные черви, которые образуют эхинококковые кисты различных размеров от малых до огромных. Локализуются в печени. В дальнейшем вызывают атрофию органа. Так же могут распространятся на лёгкие. Основной источник инвазии — домашние собаки. Лечение только оперативное.
Выявить наличие глистов, простейших, дисбиоза кишечника позволяют следующие анализы:
- Анализ кала на дисбиоз с определением чувствительности к фагам.
- Анализ кала на антигены к Хеликобактер пилори.
- Расширенное микроскопическое исследование кала (выявление гельминтов и простейших).
- Соскоб на энтеробиоз.
Необходимо пройти обследование и сдать анализы для выявления гельминтов, простейших, дисбиоза кишечника, если у вашего ребенка:
Наличие этих симптомов у вашего ребенка, весомый повод обратиться к детскому гастроэнтерологу. После осмотра и проведения анализов врач предложит эффективную схему лечения, которая поможет избавиться от непрятных гостей.
Автор статьи: Дзержинская Анжелика Михайловна
Детский диетолог, детский гастроэнтеролог
Читайте также:

