Могут ли занести инфекцию при гастроскопии
Обновлено: 18.04.2024
Отделение эндоскопии пищеварительной системы клиники Итальянского научного института Уманитос, Милан, Италия
ФГБУ "Поликлиника №1" Управления делами Президента РФ
Коронавирусная инфекция: инфекционная безопасность в эндоскопическом отделении
Журнал: Доказательная гастроэнтерология. 2020;9(1): 5‑13
Отделение эндоскопии пищеварительной системы клиники Итальянского научного института Уманитос, Милан, Италия
В настоящее время во всем мире число инфицированных коронавирусом людей растет в геометрической прогрессии, что требует незамедлительных мер по профилактике распространения инфекции. Эндоскопические отделения ежедневно сталкиваются с высоким риском распространения респираторных заболеваний, способных передаваться воздушно-капельным путем. В настоящем обзоре освещены мероприятия, внедрение которых в эндоскопические отделения медицинских организаций необходимо для предотвращения дальнейшего распространения инфекции COVID-19. Утверждено Экспертным советом по науке Департамента здравоохранения города Москвы (протокол №2 от 05.03.20).
Отделение эндоскопии пищеварительной системы клиники Итальянского научного института Уманитос, Милан, Италия
ФГБУ "Поликлиника №1" Управления делами Президента РФ
Введение
Наиболее частыми симптомами заболевания, вызванного коронавирусом COVID-19, являются лихорадка, слабость, кашель и диарея [7, 8]. При тяжелом течении заболевания развивается острый респираторный дистресс-синдром (ОРДС), что может привести к летальному исходу. По последним данным, уровень летальности при коронавирусной инфекции составил 3,5% [9].
Передача от человека к человеку происходит главным образом воздушно-капельным путем или через прямой контакт [10, 11]. Наиболее высокий риск распространения инфекции сохраняется в радиусе 1 м от зараженного человека, однако максимальное расстояние рассеивания вируса в настоящее время точно не определено [12].
Эндоскопические диагностические исследования и лечебные манипуляции должны быть расценены как процедуры высокого риска передачи инфекции, даже если медицинский персонал отделения эндоскопии непосредственно не вовлечен в проведение эндоскопических исследований и манипуляций у пациентов с COVID-19 [1]. Поскольку особенностью большинства эндоскопических процедур является близкое расстояние между пациентом и медицинским персоналом, в случаях проведения эндоскопических процедур пациентам с инфекционными заболеваниями дыхательных путей, распространяющимися воздушно-капельным путем, имеется высокий риск заражения сотрудников отделения эндоскопии [13]. Исследование, проведенное E.R. Johnston и соавторами [14], подтвердило существенное и нераспознаваемое воздействие биологических агентов на лицо врача-эндоскописта во время эндоскопических вмешательств. В соответствии с результатами исследований, проведенных во время глобальной вспышки атипичной пневмонии в 2003 г., частицы биологических жидкостей от инфицированных пациентов могут достигать людей, находящихся на расстоянии 1,8 м и более от источника [15]. С учетом данных об обнаружении SARS-CoV в биоптатах и образцах кала, предполагающих возможность фекально-орального механизма передачи, в настоящее время считается, что риск инфицирования медицинского персонала имеется не только при проведении эндоскопических процедур верхних отделов пищеварительного тракта, но и при выполнении колоноскопии [16]. Также существует возможность передачи вируса при проведении эндоскопической процедуры в течение инкубационного периода у бессимптомных пациентов.
Определение инфекции COVID-19
Средняя продолжительность инкубационного периода вируса составляет около 5,5 дня, однако может варьироваться в диапазоне от 0 до 14 дней. В соответствии с данными, поступающими из Китая и Италии, около 80% пациентов имеют бессимптомное или легкое течение заболевания, а средний возраст заболевших в подобных случаях составляет менее 60 лет [7, 8, 10]. Эти данные говорят о том, что значительное число пациентов, проходящих эндоскопические исследования, могут попасть в категорию бессимптомных носителей, поэтому принятие профилактических мер необходимо в каждом случае во избежание массового распространения вируса.
Сложной проблемой в существующей эпидемической обстановке является стратификация риска, сортировка и определение подгрупп пациентов. Согласно нескольким недавно выпущенным руководствам, потенциально зараженными COVID-19 следует считать всех вступавших в контакт с пациентами с подтвержденной инфекцией COVID-19 или вернувшихся из стран высокого риска за 14 дней до появления следующих симптомов:
— лихорадка (даже при отсутствии симптомов поражения дыхательных путей);
— острая респираторная инфекция любой степени тяжести (с лихорадкой или без нее);
— тяжелая острая респираторная инфекция, требующая госпитализации;
— клинические/рентгенологические признаки пневмонии.
Контакты определяются как:
— совместное проживание с подтвержденным носителем инфекции;
— прямой или тесный контакт (любой продолжительности) с инфицированным человеком или его биологическими жидкостями без использования соответствующих средств защиты;
— нахождение в пределах 2 м от человека с подтвержденной инфекцией.

Страны, отнесенные к категории наиболее опасных (категория 1) и к категории высокого риска (категория 2), представлены на рис. 1 Рис. 1. Оценка риска инфицирования SARS-CoV-2 различных географических зон по данным на 2 марта 2020 г. (BMJ 2020c; 368:m800). Список стран может меняться в зависимости от эпидемической обстановки. .
Ведение пациентов и оценка рисков
В период вспышки COVID-19 настоятельно рекомендуется рассмотреть возможность переноса плановых эндоскопических исследований в индивидуальном порядке в зависимости от показаний (например, динамическое наблюдение при различной патологии желудочно-кишечного тракта). Однако некоторые из плановых исследований имеют большое значение в последующем ведении пациентов (например, исключение онкологической патологии, обследование при наличии выраженных симптомов). При назначении эндоскопической процедуры риск заражения инфекцией COVID-19 должен быть стратифицирован в индивидуальном порядке. За день до процедуры все пациенты должны быть опрошены и обследованы на наличие симптомов респираторной инфекции. В этой связи все пациенты могут быть потенциально перенесены в зависимости от состояния здоровья.

При приеме каждого больного среднему медицинскому персоналу следует использовать протокол сортировки для стратификации риска COVID-19 (см. таблицу) Таблица. Классификация потенциального риска инфицирования SARS-CoV-2 у пациентов, проходящих эндоскопическое обследование. Примечание. В экстренных ситуациях все процедуры должны рассматриваться как процедуры высокого риска. , используя следующие вопросы [17]:
— Была ли у Вас температура (>37,5°C), кашель, боль в горле или проблемы с дыханием за последние 14 дней?
— Был ли у вас в семье случай заражения, близкий контакт с потенциально возможным или подтвержденным носителем COVID-19?
— Вы приехали из районов повышенного риска заражения COVID-19?
Рекомендуется проводить термометрию перед проведением эндоскопии у пациента, а при повышении температуры тела выше 37°С необходимо повторно оценить риск инфицирования COVID-19. На основании этого предварительного скрининга пациенты могут быть классифицированы на группы низкого, среднего и высокого риска, которые требуют применения различных мероприятий по профилактике распространения инфекции.
Лицам, осуществляющим уход, и родственникам пациентов строго запрещается входить в отделение эндоскопии, если пациент не нуждается в специальной помощи и условиях ухода. Рекомендуется связаться с пациентом по телефону через 7 и 14 дней после эндоскопической процедуры для мониторинга его состояния. Эта рекомендация распространяется на всех пациентов, которым были проведены эндоскопические исследования или манипуляции, пока вспышка COVID-19 не будет полностью устранена.
Средства индивидуальной защиты: описание и рекомендации
Средства индивидуальной защиты (СИЗ) — это устройства и изделия, используемые для уменьшения воздействия производственных факторов, приводящих к травмам и заболеваниям. СИЗ включают в себя перчатки, защитные очки или лицевые щитки, медицинские халаты и средства защиты органов дыхания [18].
Медицинская маска. Одним из наиболее важных СИЗ является медицинская маска, основная функция которой — предотвращение попадания в дыхательные пути таких источников заражения, как брызги, слюна или слизь и загрязнения рабочей среды. Медицинские (или хирургические, или лицевые) маски — неплотно прилегающие одноразовые устройства, которые создают физический барьер между носом и ртом носителя и потенциальными загрязняющими веществами в ближайшем окружении. Стандартная медицинская маска эффективно защищает от попадания брызг и крупных капель, но в силу своей конструкции не фильтрует воздух и не задерживает мелкие частицы, которые могут передаваться при кашле, чихании или некоторых медицинских процедурах, и, соответственно, не способна обеспечить полную защиту от микроорганизмов и других загрязнений.
Респиратор. Другим вариантом СИЗ является респиратор, который предохраняет человека от потенциально опасных частиц, появляющихся в рабочей среде. Респираторы N95/FFP2/FFP3 обеспечивают плотное прилегание к лицу, а края респиратора предназначены для формирования изолированного пространства вокруг носа и рта, что обеспечивает эффективную фильтрацию микрочастиц (до 0,3 мкм).
В качестве общей меры с 4 марта 2020 г. ВОЗ рекомендует защиту органов дыхания сотрудников медицинских учреждений с использованием стандартной медицинской маски. Это означает, что весь персонал, даже не имеющий непосредственно тесного контакта с пациентами (ответственные за дезинфекцию эндоскопов и т.д.), должен постоянно носить медицинскую маску во время пребывания в больнице.
Форма одежды пациента
Всем пациентам, попадающим в отделение эндоскопии, следует предложить надеть медицинскую маску. Лицам, отнесенным к группам среднего и высокого риска, помимо медицинской маски следует надеть перчатки. Медицинскую маску необходимо снять непосредственно перед началом процедуры. При проведении эндоскопических процедур под седацией рекомендовано надеть медицинскую маску снова, как только пациент восстановится в достаточной степени для поддержания уровня насыщения крови кислородом более 90%.
Меры предосторожности и форма одежды персонала эндоскопических подразделений

Всему персоналу эндоскопического подразделения следует соблюдать стандартные меры предосторожности для профилактики распространения инфекции. Рекомендуется поддержание разумной дистанции с пациентом в течение всех процедур, проводимых до начала эндоскопического вмешательства (подпись информированного согласия, регистрация показателей жизненно важных функций, инструктирование пациента и т.д.). Необходимо в обязательном порядке мыть руки с мылом или средством на спиртовой основе до и после всех взаимодействий с пациентом, контактов с потенциальными источниками инфекций, а также перед надеванием и снятием СИЗ, включая перчатки. Минимальный состав комплекта СИЗ для персонала в эндоскопическом подразделении должен быть сформирован на основе стратификации риска, как показано на рис. 2 Рис. 2. Комплекты СИЗ в условиях высокого и низкого риска. СИЗ — средства индивидуальной защиты; ЖКТ — желудочно-кишечный тракт; FPP: Респиратор. FFP2/3 эквивалентны маске N95. .
Мы настоятельно не рекомендуем повторно использовать любые одноразовые средства, даже в случае их дефицита. В случае нехватки СИЗ необходимо рассмотреть альтернативные варианты защиты.
Как надевать СИЗ?

СИЗ надеваются в следующем порядке (рис. 3) Рис. 3. Последовательность надевания средств индивидуальной защиты. :
1. Одноразовая медицинская шапочка. После того как шапочка будет надета, следует провести надлежащую гигиену рук, используя спиртосодержащие растворы.
2. Одноразовый медицинский халат. В случае расположения завязок сзади необходимо прибегнуть к помощи ассистента.
3. Респиратор (N95, FFP2 или FFP3). После того как фильтрующий респиратор будет надет, необходимо проверить плотность прилегания устройства к лицу. В случае дефицита фильтрующих респираторов необходимо использовать медицинскую маску в качестве замены.
4. Защитные очки.
5. Перчатки. Персонал должен надеть две пары перчаток: одна — внутренняя (покрывающая кожу выше запястья, например хирургические перчатки) и одна — внешняя пара перчаток, используемая непосредственно во время работы.
Как снимать СИЗ?
Удаление СИЗ после проведения манипуляций является ключевой и важной частью всей процедуры и требует тщательного проведения для предотвращения заражения, поскольку СИЗ могут быть контаминированы инфекционными агентами (рис. 4, 5) Рис. 4. Как безопасно снять средства индивидуальной защиты. Способ 1. Рис. 5. Как безопасно снять средства индивидуальной защиты. Способ 2. .
— Перчатки как наиболее загрязненный предмет необходимо снять первыми.
— Перед снятием перчаток следует использовать дезинфицирующее средство для рук на спиртовой основе.
— После снятия перчаток необходимо провести повторную гигиену рук.
— Затем следует надеть новую пару перчаток для предотвращения самозагрязнения и безопасного продолжения процесса.
— Надев новую пару перчаток, снимите медицинский халат; в случае расположения завязок сзади необходимо прибегнуть к помощи ассистента.
— Затем снимите защитные очки, избегая прикосновений к их передней части, поскольку она может быть загрязнена каплями биологических жидкостей или частицами.
— Далее следует снять защиту органов дыхания, избегая контакта кожи с респиратором.
— После этого снимается медицинская шапочка.
— Последние СИЗ, которые необходимо снять, — это внутренняя пара перчаток, которая может быть загрязнена.
— После снятия перчаток следует повторно провести гигиену рук.
Роль помещений с отрицательным давлением воздуха
В целях инфекционной безопасности всем пациентам с респираторными симптомами рекомендуется проведение эндоскопических исследований в помещениях с отрицательным давлением воздуха [19]. В таких помещениях поддерживается отрицательное давление воздуха с помощью вентиляционных систем (например, оконных вентиляторов, систем вытяжной вентиляции), которые позволяют контролировать направление воздушного потока: из наружного пространства в процедурный зал. При невозможности комплектации эндоскопического зала оборудованием, обеспечивающим отрицательное давление, рекомендовано проведение эндоскопических исследований и операций пациентам с подозрением или подтвержденной инфекцией COVID-19 в помещениях с отрицательным давлением за пределами эндоскопического подразделения при наличии условий для проведения эндоскопических процедур.
Дезинфекция эндоскопического оборудования и инструментов
Все эндоскопы и эндоскопические инструменты многоразового использования должны обрабатываться в соответствии с установленными стандартами [20, 21]. Для обработки используются сертифицированные средства, обладающие бактерицидным, микобактерицидным, фунгицидным, а также вирулицидным действием (против сложных вирусов с липопротеиновой оболочкой и простых вирусов без оболочки). При тщательном соблюдении стандартов дезинфекции эндоскопов и инструментов риск передачи любой вирусной инфекции практически отсутствует. В этой связи обучение и дополнительный инструктаж медицинского персонала, осуществляющего обработку эндоскопического оборудования и инструментов, является важным мероприятием в борьбе с распространением вирусных инфекций.
Мероприятия по деконтаминации эндоскопических залов
Обработка помещений включает в себя очистку всех поверхностей от загрязнений и биопленки с последующей дезинфекцией в соответствии с утвержденными стандартами. Данные о вирулицидной эффективности дезинфекционных средств против COVID-19 отсутствуют, поэтому рекомендации основаны на исследованиях, проведенных для других видов коронавируса. Известно, что коронавирус SARS стабилен в кале и моче не менее 1—2 дней, поэтому все поверхности являются потенциальным источником заражения. В этой связи в случае проведения процедуры пациентам со средним или высоким риском инфицирования COVID-19 все поверхности помещения, вступающие в контакт с руками (например, тумбочки, перила кровати), эндоскопическим оборудованием и полом, следует рассматривать как потенциально загрязненные. Они должны быть тщательно дезинфицированы по завершении каждого исследования или операции (например, с использованием водного раствора (1:100) хозяйственного отбеливателя) [22]. При использовании помещений с отрицательным давлением воздуха рекомендован 30-минутный интервал между пациентами. Поскольку мелкие частицы способны оставаться в воздухе в течение некоторого времени, при отсутствии специальных помещений с отрицательным давлением воздуха рекомендовано проветривание, а интервалы между пациентами должны быть не менее 60 мин.
Заключение
В период пандемии COVID-19 важнейшей задачей врачей всех специальностей является защита пациентов и медицинского персонала от распространяющейся вирусной инфекции. Огромное значение имеет тщательное соблюдение регламентированных правил, направленных на инфекционную безопасность эндоскопических исследований, поскольку только максимально ответственный подход к профилактике распространения вируса, а также общие усилия, прилагаемые каждым врачом без исключения, позволят создать прочный барьер против коронавирусной инфекции.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflict of interest.
Информация об авторах:
Гастроскопия и колоноскопия — важнейшие исследования, которые позволяют не только установить диагноз, но и, в отличие от других методов исследования желудочно-кишечного тракта, произвести забор патологического участка ткани для осмотра под микроскопом с помощью специальных инструментов (биопсия на цитологическое и гистологическое исследования).
В то же время, именно этих исследований пациенты боятся, пожалуй, больше всего. Те, кто решается на эти процедуры впервые, начинают вспоминать отзывы знакомых и родственников, читать об этом в интернете и окончательно убеждаются, что это больно и страшно.

Это действительно больно?
Как долго длится гастроскопия?
Многие пациенты удивляются, когда доктор говорит, что само исследование длится всего несколько минут, в то время как записывают их на целый час. Действительно, время приема пациента продолжается целый час, поскольку оно затрагивает и время полной обработки и дезинфекции аппарата в автоматическом режиме. Протокол исследования для передачи пациенту оформляется 5-15 минут, последующее разъяснение результатов исследования длится индивидуально, но, как показывает практика, редко занимает меньше 10-15 минут. Отсюда и получается 1 час.
Можно ли задохнуться, повредить горло?
Бояться этого совершенно не стоит. Во-первых, гастроскоп вводится в пищевод под контролем зрения врача. Во-вторых, аппарат представляет собой гибкую резиновую трубку, не имеющую выступающих металлических частей, поэтому она никак не может травмировать.
Задохнуться невозможно, дыхательные пути находятся в стороне от вводимого аппарата.
У меня может быть рвота?
Скорее всего, чувство тошноты может возникнуть во время исследования. Но рвоты как таковой быть не может, так как исследование выполняется натощак и желудок пустой. Чтобы минимизировать чувство тошноты, доктор расскажет вам, как правильно вести себя во время осмотра, кроме того перед исследованием в ротовую полость впрыскивается местный анестетик, который уменьшает чувствительность в рефлексогенных зонах.
Что будет, если во время исследования доктор что-то обнаружит?
Многих волнует вопрос, как изменится время процедуры и появятся ли болезненные ощущения, если доктор во время исследования что-то обнаружит. Невозможно предугадать заранее, что у пациента внутри. Если в ходе обследования потребуется забор материала для дополнительного исследования, доктор обязательно это сделает. При этом никаких болезненных моментов, связанных с этой процедурой, пациент не испытает, так как в пищеводе, желудке, кишечнике нет чувствительных рецепторов. Продолжительность исследования увеличится в среднем на полминуты. На месте взятия материала образуется микроссадина, которая сама затягивается в течение ближайшего времени.
Могу ли я заразиться через эндоскоп какими-то инфекциями?
Бояться заражения не стоит. Действующие стандарты обработки инструментов очень жесткие: механическая чистка эндоскопа, замачивание в специальных растворах. Дезинфекция и стерилизация в особых аппаратах гарантированно обеззараживают прибор.
А что же колоноскопия?
Эндоскопия с анестезиологическим пособием
Но если вы всё-таки не решаетесь на такие нужные исследования, как гастроскопия и колоноскопия, то их всегда можно выполнить с анестезиологическим пособием. Для введения пациента в поверхностный сон используется безопасная анестезия, которая перестает действовать сразу по окончании. Человек просыпается и сразу может самостоятельно покинуть клинику.
В заключение хочется напомнить, что диагностика любой патологии на раннем этапе – залог быстрого и успешного её лечения и выздоровления!

Информацию для Вас подготовила:
Колесникова Екатерина Владимировна - врач-эндоскопист, к.м.н. Ведет прием в корпусе клиники на Озерковской.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Хеликобактериоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Хеликобактериоз – инфекционное заболевание, поражающее пилорический отдел желудка, или привратник, и двенадцатиперстную кишку. Его возбудителем является уникальная патогенная микроаэрофильная грамотрицательная бактерия хеликобактер пилори (H. pylori). Свое название бактерия получила за счет отдела желудка, в котором она обитает – пилорического.
В результате микроорганизм еще сильнее колонизирует слизистую оболочку, формирует ее повышенную восприимчивость к соляной кислоте и провоцирует воспаление, приводящее к развитию язвенных дефектов.
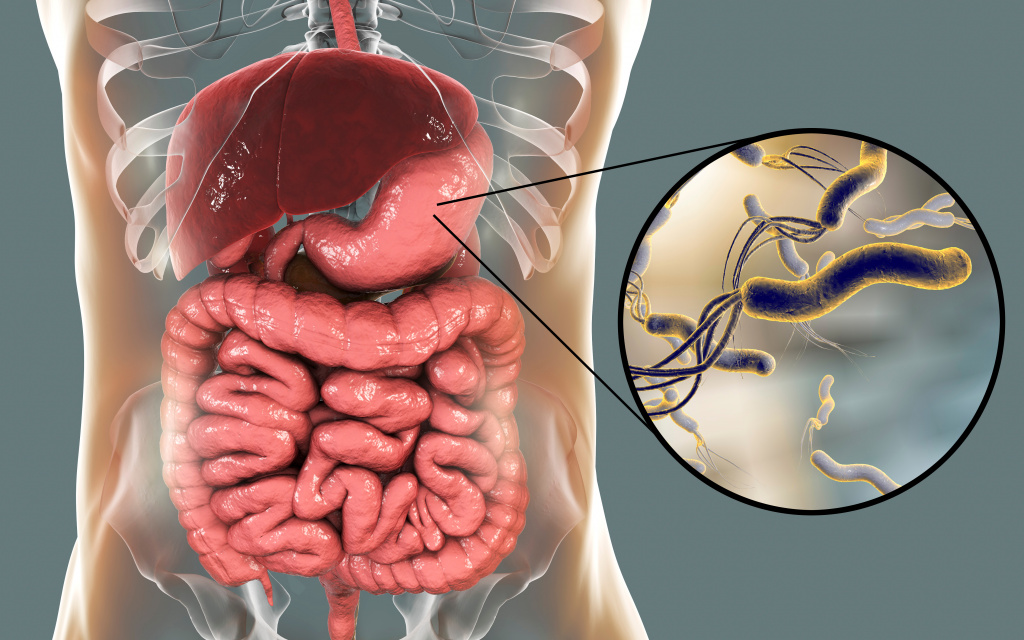
Хеликобактер пилори – спиралевидная бактерия длиной 3,5 и шириной 0,5 микрон. Она имеет жгутики, с помощью которых свободно перемещается по стенке желудка либо надежно на ней закрепляется. Бактерия H. pylori очень изменчива, ее штаммы (разновидности) отличаются друг от друга способностью прикрепляться к слизистой оболочке желудка, вызывать воспалительный процесс и обладают разной степенью патогенности.

Хеликобактер пилори, колонизирующая слизистую оболочку желудка, — частая причина ее воспалительных изменений, она признана этиологическим фактором гастрита, а сам гастрит — инфекционным заболеванием. В зависимости от состояния защитных факторов желудка возникший инфекционный процесс может протекать латентно или с выраженной клинической симптоматикой воспаления. Согласно современным представлениям, H. pylori вызывает хронический гастрит у всех зараженных лиц. Это может привести к язвенной болезни, атрофическому гастриту, аденокарциноме желудка или низкодифференцируемой лимфоме желудка. H. pylori относится к канцерогенам первого порядка.
Результаты многочисленных исследований дают основание предполагать возможную патогенетическую или опосредованную роль инфекции H. pylori в развитии и/или течении заболеваний, не относящихся к пищеварению: кардио-, цереброваскулярных, аутоиммунных заболеваний, заболеваний крови, кожи, нервной системы и многих других.
Патоген отличается относительной устойчивостью к окружающей среде: при кипячении хеликобактерии гибнут практически мгновенно, при обработке дезинфицирующими составами — в течение нескольких минут.
Причины появления хеликобактериоза
Заразиться бактерией можно при контакте с загрязненной водой или продуктами питания. Инфицирование возможно во время проведения эндоскопии и при использовании других плохо стерилизованных медицинских инструментов, которые имели прямой контакт со слизистой желудка пациента.
Бытовой способ передачи (например, через поцелуи, личные вещи и проч.) также возможен, о чем свидетельствует выделение бактерии из слюны и зубного налета.
Распространенность инфекции варьируется в зависимости от географического региона, возраста пациента, его этнической принадлежности и социально-экономического статуса. По данным Департамента здравоохранения г. Москвы (2019), распространенность этой инфекции в Москве составляет 60,7–88%, в Санкт-Петербурге - 63,6%, в Восточной Сибири достигает 90%.
Классификация заболеваний
Заболевания, связанные с H. pylori:
- гастрит,
- дуоденит,
- гастродуоденит,
- эзофагит,
- язвенная болезнь желудка,
- язвенная болезнь двенадцатиперстной кишки,
- железодефицитная анемия неясного генеза,
- рак желудка,
- рак двенадцатиперстной кишки.
Основной жалобой, с которой больные с признаками Helicobacter-инфекции обращаются к врачу, являются желудочные боли. Локализация симптома может меняться и переходить в область расположения двенадцатиперстной кишки.
Боли бывают острыми, ноющими, тупыми, возникают в верхних отделах живота слева и по центру в околопупочной области. Дискомфорт может возникать при длительном голодании, натощак или через определенное время после приема пищи.
Симптоматика хеликобактериоза зависит от клинической формы заболевания и может включать:
- чувство тяжести в животе после еды;
- нарушение аппетита, связанное с внезапными приступами тошноты (если слизистая желудка сильно травмирована);
- беспричинная рвота на фоне нормальной температуры тела;
- изжога (жгучие ощущения в пищеводе и даже гортани) и отрыжка с неприятным кислым или горьким привкусом;
- хронические запоры (отсутствие дефекации в течение трех суток и более);
- разжижение каловых масс, появление пенистой или водянистой консистенции;
- кишечные спазмы и вздутие живота.
- снижение аппетита до полного его отсутствия;
- тошнота может сменяться рвотой со сгустками крови;
- резкое снижение массы тела, не являющееся нормой;
- сухость во рту и привкус металла;
- появление белого налета на языке;
- неприятный запах изо рта при отсутствии кариеса;
- заеды в уголках рта;
- кровоточивость десен.
Диагностика хеликобактериоза
Долгое время хеликобактериоз может никак себя не проявлять, при этом провоцируя развитие язвы, аденокарциномы или мальтомы желудка. В особой зоне риска люди, чьи родственники имеют эти заболевания в анамнезе.
Диагностика может быть инвазивной (эндоскопия с последующей биопсией желудочных тканей) и неинвазивной (лабораторные исследования).
Согласно международным рекомендациям, методами выбора для диагностики бактерии и оценки эффективности лечения H. pylori служат дыхательный̆ тест с мочевиной, меченной 13С и определение специфических антигенов H. pylori в кале иммунохроматографическим методом.
Синонимы: Дыхательный тест с 13С-меченной мочевиной. 13 UBT; 13C-UBT. Краткая характеристика 13С-уреазного дыхательного теста Дыхательный тест в текущей модификации предназначен для лиц старше 12 лет. 13С-уреазный дыхательный тест относится к неинвазивным безопасным методам исследования.
Еще не так давно считалось, что гастрит вызывают неправильное питание, еда всухомятку, стрессы и отсутствие горячего супа на обед. Потом ученые обнаружили связь этой болезни с бактерией хеликобактер пилори — и с тех пор подход к лечению заболеваний ЖКТ кардинально изменился.
Можно ли заразиться через посуду в ресторане, вызывает ли хеликобактер рак и нужно ли избавляться от бактерии, которая живет в организме 80% белорусов, рассказал врач-гастроэнтеролог с 40-летним опытом работы Георгий Матвеевич Усов.

Георгий Усов,
врач-гастроэнтеролог высшей категории
Минского клинического консультативно-диагностического центра,
кандидат медицинских наук
— Что такое хеликобактер? Это патогенная бактерия или условно-патогенная?
— Хеликобактер пилори (Helicobacter pylori) — бактерия, которая была открыта австралийскими учеными Робином Уорреном и Барри Маршаллом. За это открытие в 2005 году они получили Нобелевскую премию.
Хеликобактер — патогенная бактерия. Наличие ее в организме человека приводит к поражению слизистой оболочки желудка и двенадцатиперстной кишки и развитию таких заболеваний, как хронический гастрит, язва желудка и двенадцатиперстной кишки, рак желудка, мальтома желудка.
Сегодня хеликобактер — самая распространенная хроническая инфекция в мире.
— Какие факторы в таком случае провоцируют развитие гастрита, язвы, рака? И могут ли эти болезни возникнуть без участия хеликобактера?
— При наличии хеликобактера у всех людей выявляется какое-либо заболевание желудка. Выявление конкретного заболевания зависит от штамма хеликобактера. Штаммы H. руlori, имеющие в своем составе определенные генотипы, предрасполагают к развитию язвенной болезни и рака желудка. И если язвой желудка и двенадцатиперстной кишки или онкологическими заболеваниями заболевают не все инфицированные люди, то гастритом — все.

Верно и то, что данные болезни могут возникать и без хеликобактер пилори.
- Кроме гастритов, связанных с хеликобактером, имеются гастриты, связанные с забросом содержимого двенадцатиперстной кишки в желудок, так называемые рефлюксные (химические) гастриты, гастриты, связанные с образованием антител к слизистой оболочке желудка (аутоиммунные гастриты).
- Причиной язв может быть прием нестероидных противовоспалительных препаратов, ацетилсалициловой кислоты, изредка нервные факторы, погрешности в еде.
- Причиной раковых заболеваний могут быть погрешности в питании, канцерогенные вещества, поступающие в пищу, курение, наследственная предрасположенность и др.
— Как передается эта бактерия человеку? Можно ли заразиться от животных? А в ресторане через посуду?
— Путь передачи хеликобактера контактно-бытовой. Бактерия передается:
- через недостаточно чистую посуду, когда люди едят из одной тарелки или пьют из одной чашки, едят пищу друг у друга;
- в семье, когда родители пробуют пищу перед тем, как дать ее ребенку, или облизывают соску малыша;
- в случае использования людьми одной зубной щетки;
- через губную помаду;
- при отсутствии мытья рук после туалета и перед едой;
- через сексуальные поцелуи.
Хеликобактер также выявлен у кошек и собак, вследствие чего существует возможность заражения человека от них. Что касается ресторана, то, если грязная посуда плохо обрабатывается, появляется высокая возможность заражения хеликобактером.
— Какой процент людей в Беларуси живет с хеликобактером? Почему этот показатель выше, чем в Западной Европе и США?
— Качественных эпидемиологических исследований по распространению хеликобактера среди населения Беларуси не проводилось. Проводились лишь относительно небольшие исследования среди населения отдельных областей и отдельных групп населения.
Считается, что распространенность хеликобактера среди белорусов составляет около 70-80%.
Среди населения РФ по ряду исследований в отдельных российских регионах распространенность составляет от 65 до 90%. Данный показатель выше, чем в Западной Европе и США, в связи с недостаточно качественным соблюдением гигиены в нашей стране.

— Какие симптомы должны заставить человека сдать анализ на хеликобактер? Какие из них неочевидные, не связанные напрямую с ЖКТ?
— Диспепсические расстройства (боли, жжение в эпигастральной области — верхних отделах живота, тошнота, плохой аппетит, тяжесть в эпигастральной области, рвота и т. д.) требуют обследования на хеликобактер.
В некоторых случаях хеликобактер может быть причиной также:
- железодефицитной анемии;
- халитоза (плохого запаха изо рта);
- крапивницы.
Однако следует помнить, что данные заболевания могут возникать и по множеству других причин.
— Какие анализы на выявление хеликобактер существуют? Какие из них самые объективные?
— Существует несколько разновидностей анализов.
- Гистологическое исследование биопсийного материала из слизистой желудка, причем следует исследовать слизистую как антрального отдела, так и тела желудка.
- Быстрый уреазный тест. Тест выполняется в момент гастроскопии. Биопсия слизистой берется из полости желудка, помещается в среду, содержащую мочевину и такой индикатор, как феноловый красный. Уреазы преобразуют мочевину в аммиак, вследствие чего повышается рН среды, и желтый цвет образца (отрицательный) меняется на красный (положительный).
- С13-уреазный дыхательный тест на немецкой аппаратуре, достоверность которого более 92%.
- Российская модификация дыхательного теста — хелик-тест, достоверность которого, по данным ряда российских авторов, составляет от 30 до 80%.
- Определение антител к хеликобактеру IgM и IgG в крови.
- Исследование антигенов хеликобактера в кале.

Самыми объективными из анализов являются гистологический тест, С13-уреазный дыхательный тест на аппаратуре немецкой фирмы FAN, исследование антигенов хеликобактера в кале и быстрый уреазный тест. Исследование крови на антитела к хеликобактер пилори приемлемо при первичном исследовании до лечения хеликобактера. В то же время для контрольного исследования оно не годится, так как антитела к хеликобактеру остаются повышенными в течение нескольких лет в крови после излечения от хеликобактера, давая ложноположительный результат.
Хелик-тест из-за низкой достоверности нигде в мире, кроме нескольких стран СНГ, не применяется.
— Что делать, если анализ положительный? Влияет ли, например, количественное значение антител в крови на степень опасности бактерии для здоровья?
— При положительном анализе на хеликобактер решается вопрос о проведении антихеликобактерной терапии. На степень опасности для здоровья количественное значение хеликобактера существенного значения не имеет, ибо высокая обсемененность хеликобактером в ряде случаев в наших исследованиях приводила к значительно меньшим изменениям слизистой оболочки, чем низкая, или существенно не отличалась. Причина — в индивидуальной резистентности (восприимчивости) организма к хеликобактеру.
При незначительных превышениях IgA желательно провести другой метод исследования хеликобактера, например С13-уреазный дыхательный тест или исследование кала на антигены хеликобактера, чтобы подтвердить или опровергнуть положительный результат.

— Всегда ли положительный анализ говорит о необходимости лечения? В каких случаях хеликобактер не лечат?
— Раньше считалось, что лечение хеликобактера следует проводить, только если имеются клинические проявления заболевания. Сейчас в связи с выявлением существенной роли хеликобактера в развитии рака желудка лечение рекомендуют проводить всем больным с хеликобактерной инфекцией.
В некоторых странах, в частности, Японии, лечение хеликобактера проводится всем больным бесплатно. При этом тем людям, которые отказываются лечиться от хеликобактера, при развитии у них рака желудка не оплачивают страховку.
У лиц с язвами желудка и двенадцатиперстной кишки санация хеликобактера приводит к уменьшению появления новых язв в три раза.
Лечение хеликобактера НЕ проводят:
- больным с аллергией и/или непереносимостью препаратов, предназначенных для лечения хеликобактера;
- тем, у кого все схемы лечения оказались неэффективными;
- отказывающимся от лечения пациентам.
На мой взгляд, больным с хроническим гастритом, у которых имеются лишь незначительные изменения слизистой оболочки желудка, от лечения можно временно воздержаться.
Лечение детей не проводят: существует большая вероятность повторного заражения из-за нахождения в детском коллективе и развития ряда побочных реакций, особенно при повторном лечении. Для детей желательно выделение отдельной посуды и соблюдение правил личной гигиены.

— Какое лечение назначается?
— Излечиться от хеликобактера полностью возможно только при назначении антибиотиков и блокаторов протоновой помпы (антисекреторных лекарственных средств — прим. ред.), усиливающих эффект антибиотиков, в ряде случаев в сочетании с препаратами висмута.
В последнее время выявлено бактерицидное действие некоторых пробиотиков в отношении хеликобактера.
Например, существует препарат, содержащий инактивированные бактерии пробиотического штамма Lactobacillus reuteri. Однако подобные препараты полностью от хеликобактера не излечивают.
— Должны ли параллельно лечиться домашние? Может ли такое быть, что у одного из членов семьи есть хеликобактер, а у остальных — нет?
— Да, лечение взрослых членов семьи при наличии у них хеликобактера должно проводиться, детям из-за указанных выше причин — нет. При этом наличие хеликобактера у всех членов одной семьи необязательно. Это зависит от индивидуальной резистентности организма к бактерии. В исследованиях и клинической практике неоднократно были случаи, когда хеликобактер не обнаруживался у отдельных членов семьи. Поэтому лечению всегда должны предшествовать анализы.
Читайте также:

